Фимозный рубец что это такое
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фиброз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фиброз — особое патологическое состояние, при котором происходит аномальное избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. В результате активного роста клеток, которому предшествует воспалительный процесс, при нарушении механизмов заживления в пораженных тканях образуются рубцы. Фиброз рассматривается как реакция организма, направленная на изоляцию очага воспаления от окружающих тканей и системного кровотока и препятствующая его дальнейшему распространению по организму.
Рубцовая ткань состоит преимущественно из коллагена и отличается от тканей, которые она замещает, сниженными функциональными свойствами. Например, рубцы на коже более чувствительны к ультрафиолетовому излучению, в них отсутствуют потовые железы и волосяные фолликулы, а рубец в сердечной мышце после инфаркта миокарда не участвует в сокращении сердца и может приводить к сердечной недостаточности.
Фиброз способен поражать любые ткани и органы, но чаще всего встречается фиброз легких, печени, почек и сердца.
Причины появления фиброза
Причинами фиброза могут стать инфекционные и вирусные заболевания, нарушения обменных процессов, аллергические реакции, облучение, травмы, хирургическое вмешательство, воспалительные процессы, воздействие некоторых лекарственных препаратов, токсических веществ, а также определенные генетические и неинфекционные заболевания (например, жировая болезнь печени может привести к ее фиброзным изменениям).
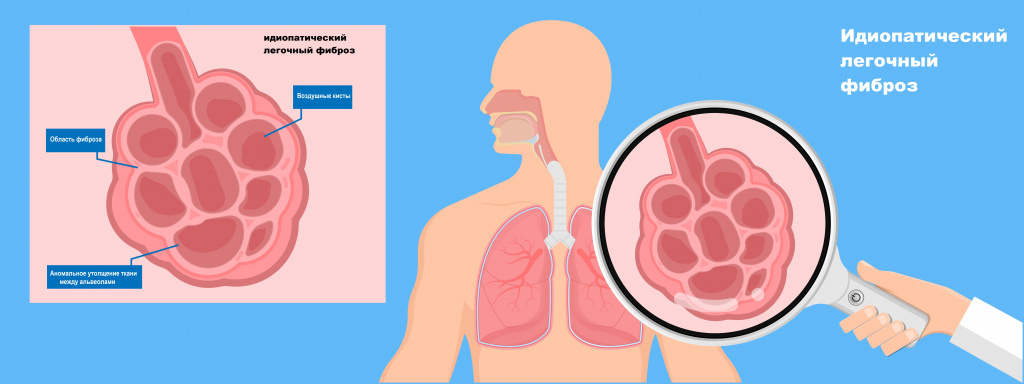
Легочный фиброз (пневмосклероз) относится к состояниям, при которых снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью). Может возникать как вторичное состояние при других заболеваниях, но в большинстве случаев его основная причина не ясна, поэтому используется термин идиопатический легочный фиброз.
Фиброз печени
Фиброз печени - это рубцовая ткань и узелки, которые замещают ткань печени и нарушают ее функцию. Состояние обычно сопровождает алкоголизм, жировую болезнь печени, гепатит B или C. Каждый раз, когда печень подвергается стрессу или травме, запускается процесс регенерации и при этом образуется рубцовая ткань.
По мере нарастания рубцовой ткани функция печени ухудшается, а при прогрессировании фиброза развивается цирроз печени.
Сердечный фиброз
Фиброз формируется в тех областях сердца, которые были повреждены в результате инфаркта миокарда. Сердечный фиброз увеличивает риск сердечной недостаточности.
Фиброз средостения
Эта форма фиброза характеризуется кальцинированным фиброзом лимфатических узлов, который может блокировать дыхательные каналы и кровеносные сосуды.
Фиброз забрюшинной полости
Относится к фиброзу мягких тканей забрюшинного пространства - аорты, почек и других структур.
Фиброз костного мозга
Миелофиброз - это рубцы в костном мозге, которые препятствуют нормальному образованию клеток крови.
Рубцовая ткань, которая образуется на коже в ответ на травму, называется келоидом.
Склеродермия, или системный склероз
Склеродермия - это аутоиммунное заболевание соединительной ткани, которое, в первую очередь, поражает кожу, но также может наблюдаться и в других органах - почках, сердце и легких.
Фиброзная дисплазия кости
Существует мнение, что фиброзная дисплазия кости развивается из-за мутации в генах. В основном болезнь показывает себя при рождении, хотя описаны редкие случаи, когда ее первые проявления диагностировались у взрослых пациентов.
Фиброзные изменения при новой коронавирусной инфекции COVID 19
Особую актуальность проблема фиброза приобрела в свете последствий распространения новой коронавирусной инфекции. У 27-45% пациентов, перенесших инфекцию, развиваются явления фиброза со стороны дыхательной и сердечно-сосудистой систем, с которыми могут быть связаны большинство неблагоприятных исходов заболевания.
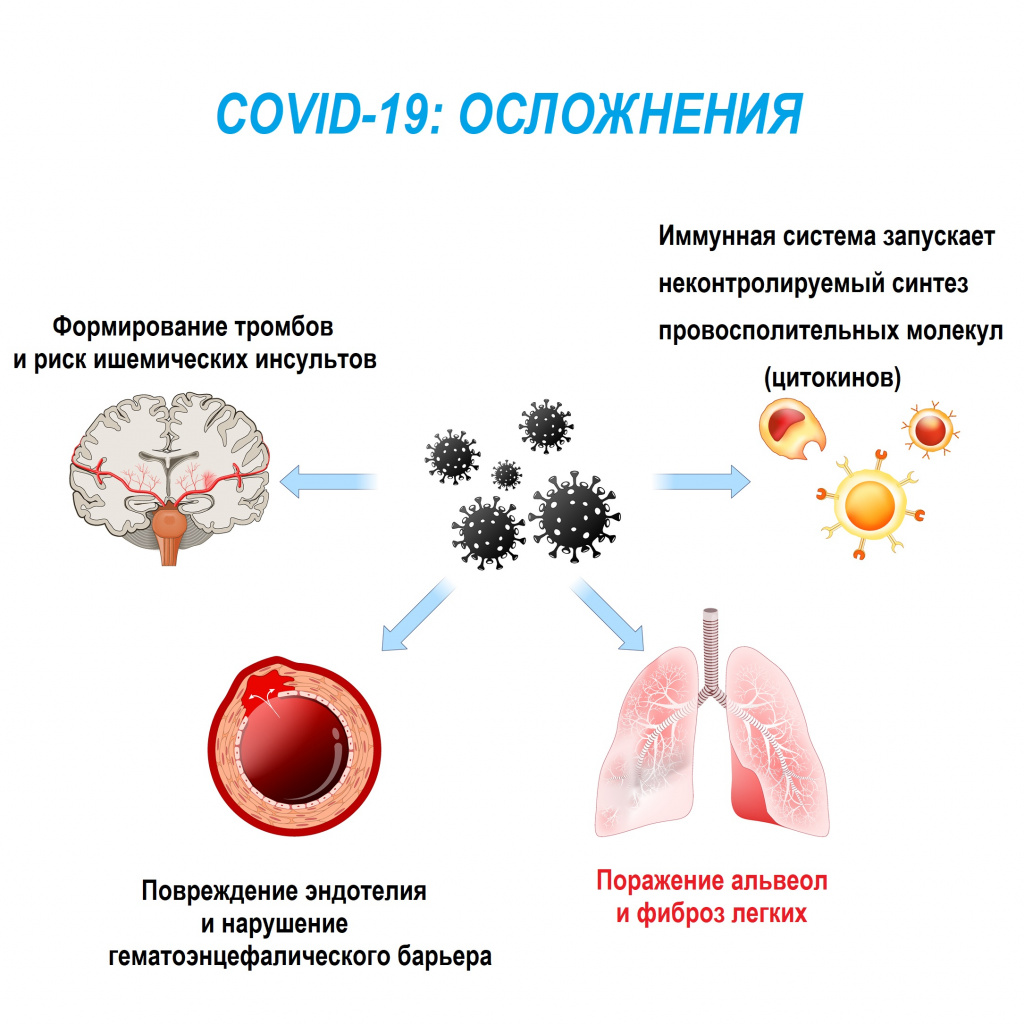
Особенностью данной инфекции является гипоксия, кислородное голодание. Системный воспалительный ответ, индуцируемый вирусной инфекцией и реализуемый, в том числе, посредством цитокинового шторма, также может затронуть мозг, носоглотку, глаза, сердце, кровеносные сосуды, печень, почки и кишечник, то есть буквально все жизненно важные органы.
Классификация заболевания
Фиброз классифицируют в зависимости от органа, который он захватывает.
- фиброторакс;
- легочный фиброз:
- муковисцидоз,
- идиопатический фиброз легких;
- переходный фиброз – продвинутая стадия фиброза печени, проявляющаяся во время прогрессирующих форм хронических заболеваний печени,
- цирроз.
- глиальный шрам.
- фиброз миокарда:
- интерстициальный фиброз, описанный при застойной сердечной недостаточности, гипертонии и старении организма,
- замещающий фиброз, который указывает на перенесенный инфаркт миокарда.
- артериальная жесткость,
- фиброзная дисплазия кости,
- артрофиброз (коленного, плечевого, других суставов),
- хроническая болезнь почек,
- болезнь Крона,
- контрактура Дюпюитрена,
- келоидные рубцы кожи,
- фиброз средостения,
- миелофиброз костного мозга,
- фиброзные изменения молочной железы,
- болезнь Пейрони,
- нефрогенный системный фиброз кожи,
- прогрессирующий массивный фиброз легких - осложнение пневмокониоза угольщиков,
- забрюшинный фиброз,
- склеродермия / системный склероз,
- некоторые формы адгезивного капсулита.
- Локальное разрастание соединительной ткани – очаговый фиброз. Патология имеет четкие границы, возможно появление нескольких очагов фиброза на одном типе ткани. Очаговый фиброз также может рассматриваться как начальная стадия диффузного фиброза.
- Тотальный, или диффузный фиброз – характеризуется обширным поражением ткани различных органов. Диагностируется на поздних стадиях развития процесса.
- Кистозный фиброз. Рассматривается специалистами как отдельная патология, которая развивается в результате обменных нарушений.
Пневмофиброз чаще всего проявляется одышкой, которая сначала возникает только во время активных физических нагрузок, а по мере прогрессирования процесса даже в покое. Состояние пациента характеризуется как средней тяжести: поступают жалобы на слабость и быструю утомляемость. При выраженном патологическом процессе развивается сопутствующее заболевание - легочное сердце. Наиболее часто фиброз формируется в корнях легких и крупных бронхах.
Фиброз печени проявляется развитием гипертензии печеночного генеза (портальной гипертензии). Этот вид гипертензии плохо купируется, у больного появляются отеки, асцит (скопление жидкости в брюшной полости), увеличиваются печень и селезенка. Пациенты жалуются на чувство тяжести в правом боку, выраженный кожный зуд. В дальнейшем манифестируют различные кожные высыпания.
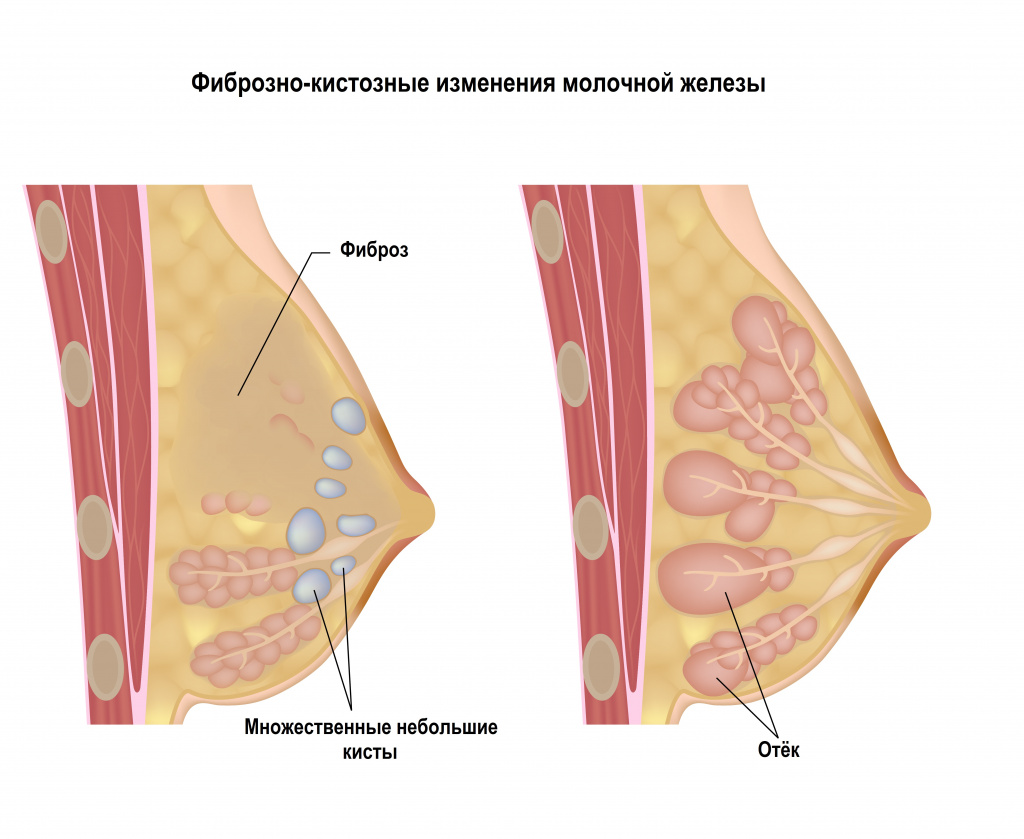
Фиброз молочной железы (развивается только у женщин) характеризуется хорошо пальпируемыми уплотнениями в молочной железе. Внешне такой фиброз может проявляться гиперемией кожного покрова над местом поражения.
![Молочные железы.jpg]()
При фиброзе матки (фиброматозе матки) ее структурные слои заменяются соединительной тканью. Женщину могут беспокоить кровянистые выделения в середине цикла, более сильные болезненные ощущения во время менструации, дискомфорт при половом акте.
Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Диагностика фиброза
В зависимости от локализации и причины фиброзных образований могут потребоваться различные диагностические процедуры:
Исследование молочных желез, позволяющее оценить структуру органа, для диагностики и выявления заболеваний молочных желез у женщин на ранних стадиях.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Шрамы, или рубцы: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Шрам, или рубец – это видимое, пальпируемое изменение кожи, образовавшееся после заживления ран и представляющее собой грубую соединительную ткань, в которой отсутствуют волосяные фолликулы и потовые железы.
Рубец проходит несколько стадий формирования.
1-я стадия – воспаление и эпителизация. Ее продолжительность составляет от недели до 10 дней - края раны сближаются за счет образования грануляционной ткани.
Если в этот период не произошло инфицирования или повторного травмирования раны, а также если повреждение кожи не было слишком глубоким, то на месте травмы появится еле заметный шрам.
2-я стадия – формирование «молодого» рубца. Она может длиться до месяца с момента травмы. «Молодой» рубец имеет ярко-розовый цвет и легко растягивается. Начинают образовываться новые коллагеновые и эластиновые волокна.
3-я стадия – формирование «зрелого» рубца. Ее продолжительность – до трех месяцев. В это время волокна коллагена и эластина организуются в пучки, кровоснабжение рубца снижается и он становится менее ярким.
4-я стадия – окончательное созревание рубца, которое происходит примерно через год после получения травмы. Рубец становится плотным и бледным (по сравнению с окружающей кожей) – это объясняется избыточным натяжением коллагеновых волокон и очень малым количеством кровеносных сосудов в зоне рубца.
Разновидности шрамов (рубцов)
Деление рубцов происходит по признаку их соответствия уровню поверхности кожи.
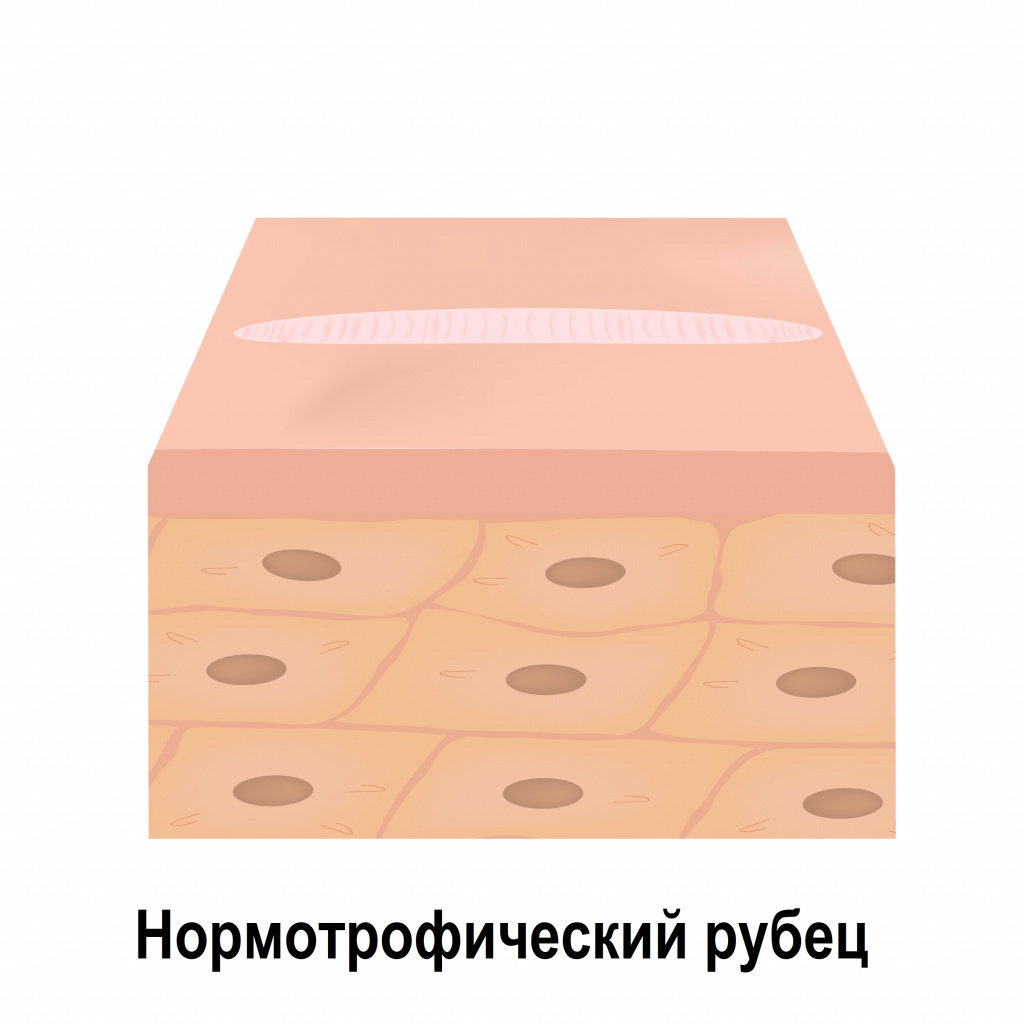
Нормотрофические рубцы расположены вровень с поверхностью окружающей их кожи. Они, как правило, белесые, плоские и не выходят за края повреждения.
![Нормотрофический рубец.jpg]()
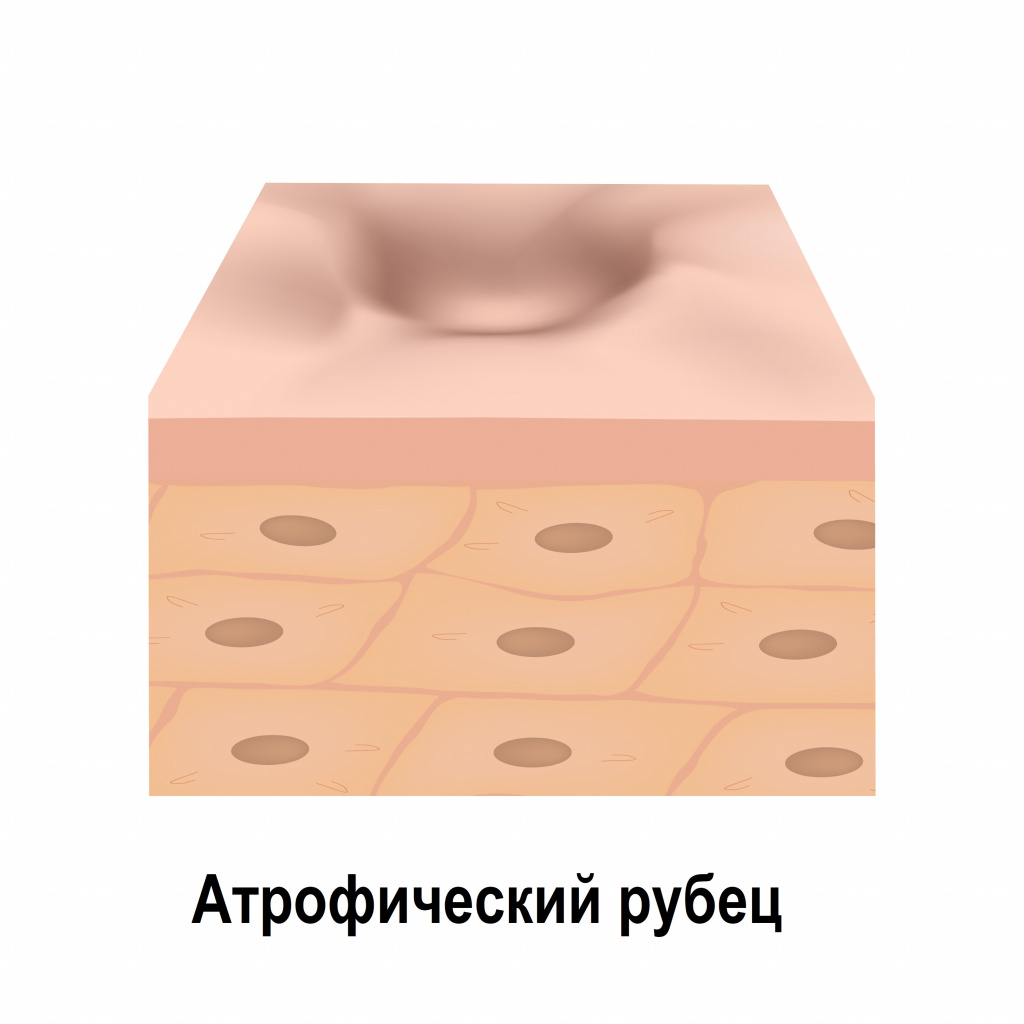
Атрофические рубцы расположены ниже уровня окружающей здоровой кожи, что объясняется недостатком в них коллагеновых и эластиновых волокон. К таким рубцовым изменениям относятся, например, стрии (растяжки), последствия ветряной оспы и рубцы постакне.
![Атрофический рубец.jpg]()
Гипертрофические рубцы выступают над поверхностью кожи, но не выходят за границы раны. Их цвет совпадает с цветом окружающей кожи или немного розовее. К гипертрофическим рубцам относятся и келоиды - рубцы, склонные к постоянному росту, который сопровождается зудом, болезненностью и жжением. Они сильно возвышаются над поверхностью кожи, выходят за границы раны, могут быть красными, бордовыми или синюшными, что объясняется их богатым кровоснабжением.
Возможные причины появления шрамов
Шрамы могут остаться на коже после любой травмы, проникающей в дермальный слой, – гнойного воспаления, глубокого разреза (в том числе после хирургического вмешательства), термического или химического ожога, воздействия радиации.Рубцовые изменения кожи формируются после некоторых заболеваниях кожи и подкожной жировой клетчатки, например, после акне и демодекоза.
Особую группу составляют пациенты с дисплазией соединительной ткани. Патологическое рубцевания в виде гипертрофических и келоидных рубцов, стрий, широких атрофических рубцов по типу «папиросной бумаги» объясняется у них особенностью коллагенообразования.
К каким врачам обращаться при появлении шрама
Коррекцией рубцовых деформаций кожи занимаются дерматокосметологи, лазеротерапевты и хирурги.
Диагностика и обследования при появлении рубцов
Для выбора тактики лечения врач проводит осмотр рубцовой ткани, выясняет «возраст» шрама и обстоятельства, при которых была получена травма - резаные раны заживают более гладко, размозженные, рубленные и рваные заживают с худшим прогнозом.
Инструментальная диагностика требуется в тех случаях, когда необходимо определить состояние подлежащих тканей.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фиброз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фиброз — особое патологическое состояние, при котором происходит аномальное избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. В результате активного роста клеток, которому предшествует воспалительный процесс, при нарушении механизмов заживления в пораженных тканях образуются рубцы. Фиброз рассматривается как реакция организма, направленная на изоляцию очага воспаления от окружающих тканей и системного кровотока и препятствующая его дальнейшему распространению по организму.
Рубцовая ткань состоит преимущественно из коллагена и отличается от тканей, которые она замещает, сниженными функциональными свойствами. Например, рубцы на коже более чувствительны к ультрафиолетовому излучению, в них отсутствуют потовые железы и волосяные фолликулы, а рубец в сердечной мышце после инфаркта миокарда не участвует в сокращении сердца и может приводить к сердечной недостаточности.
Фиброз способен поражать любые ткани и органы, но чаще всего встречается фиброз легких, печени, почек и сердца.Причины появления фиброза
Причинами фиброза могут стать инфекционные и вирусные заболевания, нарушения обменных процессов, аллергические реакции, облучение, травмы, хирургическое вмешательство, воспалительные процессы, воздействие некоторых лекарственных препаратов, токсических веществ, а также определенные генетические и неинфекционные заболевания (например, жировая болезнь печени может привести к ее фиброзным изменениям).
Легочный фиброз (пневмосклероз) относится к состояниям, при которых снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью). Может возникать как вторичное состояние при других заболеваниях, но в большинстве случаев его основная причина не ясна, поэтому используется термин идиопатический легочный фиброз.
![Идиопатический фиброз.jpg]()
Фиброз печени
Фиброз печени - это рубцовая ткань и узелки, которые замещают ткань печени и нарушают ее функцию. Состояние обычно сопровождает алкоголизм, жировую болезнь печени, гепатит B или C. Каждый раз, когда печень подвергается стрессу или травме, запускается процесс регенерации и при этом образуется рубцовая ткань.По мере нарастания рубцовой ткани функция печени ухудшается, а при прогрессировании фиброза развивается цирроз печени.
Сердечный фиброз
Фиброз формируется в тех областях сердца, которые были повреждены в результате инфаркта миокарда. Сердечный фиброз увеличивает риск сердечной недостаточности.Фиброз средостения
Эта форма фиброза характеризуется кальцинированным фиброзом лимфатических узлов, который может блокировать дыхательные каналы и кровеносные сосуды.Фиброз забрюшинной полости
Относится к фиброзу мягких тканей забрюшинного пространства - аорты, почек и других структур.
Фиброз костного мозга
Миелофиброз - это рубцы в костном мозге, которые препятствуют нормальному образованию клеток крови.
Рубцовая ткань, которая образуется на коже в ответ на травму, называется келоидом.
Склеродермия, или системный склероз
Склеродермия - это аутоиммунное заболевание соединительной ткани, которое, в первую очередь, поражает кожу, но также может наблюдаться и в других органах - почках, сердце и легких.
Фиброзная дисплазия кости
Существует мнение, что фиброзная дисплазия кости развивается из-за мутации в генах. В основном болезнь показывает себя при рождении, хотя описаны редкие случаи, когда ее первые проявления диагностировались у взрослых пациентов.
Фиброзные изменения при новой коронавирусной инфекции COVID 19
Особую актуальность проблема фиброза приобрела в свете последствий распространения новой коронавирусной инфекции. У 27-45% пациентов, перенесших инфекцию, развиваются явления фиброза со стороны дыхательной и сердечно-сосудистой систем, с которыми могут быть связаны большинство неблагоприятных исходов заболевания.
![ковид 19.jpg]()
Особенностью данной инфекции является гипоксия, кислородное голодание. Системный воспалительный ответ, индуцируемый вирусной инфекцией и реализуемый, в том числе, посредством цитокинового шторма, также может затронуть мозг, носоглотку, глаза, сердце, кровеносные сосуды, печень, почки и кишечник, то есть буквально все жизненно важные органы.
Классификация заболевания
Фиброз классифицируют в зависимости от органа, который он захватывает.
- фиброторакс;
- легочный фиброз:
- муковисцидоз,
- идиопатический фиброз легких;
- переходный фиброз – продвинутая стадия фиброза печени, проявляющаяся во время прогрессирующих форм хронических заболеваний печени,
- цирроз.
- глиальный шрам.
- фиброз миокарда:
- интерстициальный фиброз, описанный при застойной сердечной недостаточности, гипертонии и старении организма,
- замещающий фиброз, который указывает на перенесенный инфаркт миокарда.
- артериальная жесткость,
- фиброзная дисплазия кости,
- артрофиброз (коленного, плечевого, других суставов),
- хроническая болезнь почек,
- болезнь Крона,
- контрактура Дюпюитрена,
- келоидные рубцы кожи,
- фиброз средостения,
- миелофиброз костного мозга,
- фиброзные изменения молочной железы,
- болезнь Пейрони,
- нефрогенный системный фиброз кожи,
- прогрессирующий массивный фиброз легких - осложнение пневмокониоза угольщиков,
- забрюшинный фиброз,
- склеродермия / системный склероз,
- некоторые формы адгезивного капсулита.
- Локальное разрастание соединительной ткани – очаговый фиброз. Патология имеет четкие границы, возможно появление нескольких очагов фиброза на одном типе ткани. Очаговый фиброз также может рассматриваться как начальная стадия диффузного фиброза.
- Тотальный, или диффузный фиброз – характеризуется обширным поражением ткани различных органов. Диагностируется на поздних стадиях развития процесса.
- Кистозный фиброз. Рассматривается специалистами как отдельная патология, которая развивается в результате обменных нарушений.
Пневмофиброз чаще всего проявляется одышкой, которая сначала возникает только во время активных физических нагрузок, а по мере прогрессирования процесса даже в покое. Состояние пациента характеризуется как средней тяжести: поступают жалобы на слабость и быструю утомляемость. При выраженном патологическом процессе развивается сопутствующее заболевание - легочное сердце. Наиболее часто фиброз формируется в корнях легких и крупных бронхах.
Фиброз печени проявляется развитием гипертензии печеночного генеза (портальной гипертензии). Этот вид гипертензии плохо купируется, у больного появляются отеки, асцит (скопление жидкости в брюшной полости), увеличиваются печень и селезенка. Пациенты жалуются на чувство тяжести в правом боку, выраженный кожный зуд. В дальнейшем манифестируют различные кожные высыпания.
Фиброз молочной железы (развивается только у женщин) характеризуется хорошо пальпируемыми уплотнениями в молочной железе. Внешне такой фиброз может проявляться гиперемией кожного покрова над местом поражения.
![Молочные железы.jpg]()
При фиброзе матки (фиброматозе матки) ее структурные слои заменяются соединительной тканью. Женщину могут беспокоить кровянистые выделения в середине цикла, более сильные болезненные ощущения во время менструации, дискомфорт при половом акте.
Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Диагностика фиброза
В зависимости от локализации и причины фиброзных образований могут потребоваться различные диагностические процедуры:
Исследование молочных желез, позволяющее оценить структуру органа, для диагностики и выявления заболеваний молочных желез у женщин на ранних стадиях.
Гипертрофический рубец – это избыточное разрастание фиброзной соединительной ткани при патологическом заживлении кожной раны. Косметический дефект образуется при обширных поражениях кожи с неровными краями, врожденной предрасположенности, неадекватной хирургической помощи и чрезмерном натяжении тканей. Рубец выступает на несколько миллиметров над кожей, имеет багровый или розовый цвет, по форме и размерам соответствует ране. Диагностика проводится путем осмотра, в сомнительных ситуациях назначается патоморфологическое исследование. Коррекцию гипертрофических шрамов выполняют инъекциями, методами крио- и лазерной деструкции, пластической хирургии.
МКБ-10
![Гипертрофический рубец]()
![Гипертрофический рубец]()
![Обработка рубца фракционным лазером]()
Общие сведения
Физиологическая регенерация должна завершаться образованием нормотрофического рубца, который не выступает над уровнем кожи и со временем становится почти незаметным. Однако у многих пациентов наблюдаются нарушения регенераторных процессов, поэтому гипертрофические рубцы – серьезная проблема для всех направлений современной хирургии. Видимый эстетический недостаток и сложности в коррекции объясняют высокую актуальность гипертрофических шрамов, требуют от врачей разработки новых методов их эффективной маскировки и удаления.
![Гипертрофический рубец]()
Причины
Характер рубцевания и внешний вид зажившей раны во многом определяется этиологией кожного повреждения. По причинам появления рубцы бывают посттравматические, послеоперационные, образовавшиеся на месте патологических кожных элементов или вследствие лучевой терапии. Формированию патологического гипертрофического шрама на месте раны способствуют следующие факторы:
- Характер повреждения. Патологические рубцы чаще возникают при рваных, разможженных и укушенных ранах, когда травматизация кожи не соответствует линиям Лангера. Предрасполагающим фактором является заживление вторичным натяжением, нагноение и воспаление места травмы.
- Избыточное натяжение тканей. Такая ситуация встречается при ушивании и пластической коррекции рубца без пересадки кожи, когда собственные ткани пациента стягиваются для закрытия дефекта. В месте натяжения нарушается образование структурной соединительной ткани, возникают гипертрофические явления.
- Опасная локализация. Патологические рубцы в основном образуются по передней поверхности шеи, в области мочки уха. Это объясняется различными механическими свойствами кожи на разных участках тела, что оказывает значимую роль на процессы регенерации.
- Склонность к патологическому рубцеванию. Доказаны генетические и иммунные варианты предрасположенности к образованию гипертрофических и келоидных рубцов. У таких пациентов патологические шрамы образуются даже при отсутствии других провоцирующих факторов.
Патогенез
Классическое заживление раны длится до 1 года, завершается образованием рубца. В первые 10 суток наблюдается острое воспаление, которое в последующий месяц приводит к активному фибринолизу и образованию рыхлой соединительной ткани. На протяжении 2-3 месяцев после кожного повреждения ткани уплотняются, образуется прочный шрам. Окончательная перестройка рубца происходит 4-12 месяцев, именно в этот период появляются гипертрофические изменения.
При гипертрофическом процессе незрелая соединительная ткань располагается в субэпидермальном слое. Патоморфологически она представлена тонкими пучками коллагена, отдельными эластиновыми волокнами, избыточным количеством внеклеточного матрикса. Наблюдается большое число плазматических клеток, однако гигантские фибробласты отсутствуют. Сверху образование покрыто ровным слоем эпидермиса.
![Гипертрофический рубец]()
Классификация
Гипертрофический рубец – один из классических вариантов шрамов, согласно клинико-морфологической систематизации. В практической дерматологии используются и другие виды классификации, чтобы наиболее точно описать особенности кожной регенерации и подобрать методы коррекции патологических случаев. Существует несколько критериев систематизации рубцовых изменений:
- По возрасту: незрелые (до 3 месяцев), умеренно зрелые (3-12 месяцев), зрелые (старше 1 года).
- По конфигурации: линейные, дугообразные, зигзагообразные, звездчатые и другие варианты неправильной формы.
- По цвету: розовые, багрово-красные, цианотичные, белесоватые, пигментированные.
- По размеру: малые (до 1 см), средние (1-2 см), крупные (до 4,5 см), обширные (более 4,5 см).
Симптомы гипертрофического рубца
Такой тип шрама начинает расти спустя 3-4 недели после травмы, его увеличение в размерах продолжается в среднем 5-6 месяцев. Гипертрофический рубец имеет красноватый или синюшный оттенок, по размеру и форме соответствует границам раны, возвышается над поверхностью здоровой кожи не более чем на 4 мм. Со временем образование приобретает светло-розовый или телесный оттенок, спустя 12-18 месяцев возможна его частичная спонтанная регрессия.
Поверхность гипертрофического рубца неровная с выступающими участками, кожа над ним матовая. Его контуры четко очерчены, однако края плавно переходят на окружающие кожные покровы и постепенно сливаются с ними. В местах постоянного трения шрам покрывается ороговевшими наслоениями и небольшими язвами. При этом пациента беспокоит болезненность, сильный зуд, мокнутие или выделение сукровицы.
Осложнения
Гипертрофические рубцы не угрожают жизни и здоровью человека. Их основной проблемой является косметический дефект, особенно при локализации на лице и открытых участках тела. Крупные и заметные шрамы сказываются на психологическом состоянии пациентов, вызывают проблемы с социализацией, становятся препятствием для построения отношений с противоположным полом.
Неприятные последствия наблюдаются при расположении рубца в месте постоянной травматизации. Вследствие механического трения на его возвышающейся поверхности возникают раны и язвы, которые могут инфицироваться с развитием вторичных бактериальных осложнений. Также возникают явления гиперкератоза, которые усугубляют неэстетичный вид рубцовой ткани.
Диагностика
При образовании гипертрофических рубцов показано обследование у врача-дерматолога и хирурга. В большинстве ситуаций диагноз устанавливают на основании физикального осмотра: определяются внешние характеристики шрама, условия его появления, наличие субъективной симптоматики. При согласии пациента проводится фотографирование пораженной области тела для отслеживания динамики изменений. Дополнительные методы диагностики:
- УЗИ мягких тканей. Сонография назначается, чтобы оценить толщину и глубину залегания рубцовой ткани, исследовать характер и полноту заживления раны, исключить осложнения.
- Патоморфологическое исследование. Для изучения структуры гипертрофического рубца проводится световая и электронная микроскопия, микроскопическая морфометрия. Исследования необходимы при трудностях дифференцировки разных видов шрамов, необходимости исключить другие кожные патологии.
Дифференциальная диагностика
В клинической практике необходимо отличать гипертрофические и келоидные рубцы, которые имеют большое внешнее сходство и патоморфологические признаки. На келоидный тип шрама указывает распространение соединительной ткани за пределы повреждения, продолжающийся рост в течение многих месяцев и даже лет, интенсивные субъективные ощущения (зуд, жжение, болезненность). Патоморфологически келоид характеризуется атипичными гигантскими фибробластами.
![Обработка рубца фракционным лазером]()
Лечение гипертрофического рубца
Консервативная терапия
Не существует общепринятого протокола коррекции патологической рубцовой ткани. Программа лечения подбирается индивидуально для каждого пациента, основываясь на клинических особенностях, локализации, давности образования и других характеристиках гипертрофического рубца. Небольшие образования удается скорректировать нехирургическими методиками, самые эффективные из которых:
- Локальная компрессионная терапия. Давящие силиконовые пластины и эластичные бинты замедляют разрастание рубцовых тканей, способствуют образованию шрамов нормотрофического типа.
- Инъекции кортикостероидов. При маленьких свежих шрамах гормоны угнетают чрезмерное образование фибробластов и коллагена, замедляют темпы роста соединительной ткани. Уколы глюкокортикоидов проводятся, пока рубец не сравняется по высоте с поверхностью кожи.
- Физиотерапия. Для сокращения объема соединительнотканных волокон применяются фибринолитические ферменты (лидаза, коллагеназа), которые вводятся методами электрофореза и ультрафонофореза.
- Криодеструкция. Для неинвазивного удаления гипертрофического рубца применяется жидкий азот, который наносится на очаг поражения, замораживает патологические ткани и разрушает их. Для достижения хорошего косметического эффекта проводится несколько сеансов.
- Лазерная шлифовка. Коррекция гипертрофических разрастаний выполняется абляционными лазерами, которые удаляют неструктурную соединительную ткань и сглаживают контуры шрама. В основном применяется фракционный метод лазерной шлифовки, который отличается коротким периодом реабилитации.
Хирургическое лечение
Оперативная коррекция рубцовых тканей показана при неэффективности лекарственных и малоинвазивных методов лечения. Хирургическое вмешательство направлено на иссечение патологических разрастаний соединительной ткани, ликвидацию чрезмерного натяжения кожи. Вторичные раневые дефекты закрываются с помощью местных или перемещенных кожных лоскутов, дермотензии с применением тканевых эспандеров.
Прогноз и профилактика
Небольшие по размеру гипертрофические рубцы успешно корректируются инъекционными, аппаратными или хирургическими методиками. При крупных шрамах и генетической склонности к патологической регенерации прогноз менее благоприятный: комплексная терапия уменьшает размеры и бугристость рубца, однако достичь нормотрофии и полностью скрыть дефект зачастую не удается.
Профилактика патологического рубцевания заключается в своевременной и квалифицированной помощи хирургов при серьезных травмах, адекватной иммобилизации в раннем периоде заживления, соблюдении этапности хирургического лечения. При обширных повреждениях кожного покрова с самого начала лечения требуется консультация пластического хирурга для выбора оптимального метода закрытия дефектов, чтобы минимизировать формирование шрамов.
3. Лечение гипертрофических и келоидных рубцов/ Г.Э. Карапетян// Фундаментальные исследования. – 2013. – №3.
4. Применение ферментов при лечении больных с гипертрофическими рубцами/ Б.А. Парамонов, И.И. Турковский, С.В. Бондарев// Вестник хирургии. – 2007.
Фиброз печени – это замещение нормальной печеночной паренхимы соединительной ткань. Патология развивается при хронических гепатитах различной этиологии, генетических болезнях обмена веществ, нарушениях кровотока в портальных сосудах. Клинические проявления соответствуют симптомам основного заболевания и его осложнений. Диагностика включает определение прямых и непрямых маркеров фиброза, УЗИ и допплерографию печени, эластографию. Антифибротическая терапия предполагает ликвидацию первопричины патологии, угнетение воспалительной реакции, предупреждение прогрессирования фиброзных процессов в печеночной ткани.
МКБ-10
![Фиброз печени]()
![Стадии фиброза печени]()
![УЗИ печени]()
Общие сведения
Термин «фиброз печени» (ФП) рассматривается как клинико-морфологический синдром, поскольку встречается при десятках различных патологий. Он представляет промежуточное звено между хроническим гепатитом и циррозом печени. Терминальная стадия фиброза занимает 9 место в мире среди причин смертности, в России ее распространенность составляет до 60,5 случаев на 100 тыс. населения. Поэтому усовершенствование диагностических критериев ФП и разработка новых методов его коррекции являются приоритетными задачами современной гепатологии.
![Фиброз печени]()
Причины
Основным пусковым фактором фиброзного перерождения печени признаны вирусные гепатиты В и С, которыми в России болеют более 5 млн. человек. Риск развития ФП у конкретного человека зависит от длительности существования гепатита, наличия и эффективности терапии, особенностей иммунной системы организма. Среди других причин фиброза печени выделяют следующие:
- Гепатотоксины. Одним из самых распространенных факторов неинфекционного фиброза является алкогольный гепатит, вызванный хроническим повреждением печени этанолом и продуктами его распада. Токсическое влияние оказывают некоторые лекарства: цитостатики, блокаторы калиевых каналов.
- Аутоиммунный гепатит. Заболевание выступает типичной причиной фиброза и цирроза у молодых женщин. Патология имеет наследственную предрасположенность и быстропрогрессирующий характер, повреждение паренхимы органа обусловлено специфическими аутоантителами.
- Инфекции. Помимо вирусов гепатита, фиброз печени провоцируют вирус Эпштейна-Барр, бруцеллы, эхинококки. У пациентов с ВИЧ болезнь развивается на фоне осложненной цитомегаловирусной инфекции, диссеминированного криптококкоза, криптоспоридиоза.
- Врожденные заболевания. Поражение печени происходит при болезни Вильсона-Коновалова, синдромах накопления гликогена, нарушениях липидного обмена (болезнь Гоше). Причиной разрастания соединительной ткани выступают фруктоземия, галактоземия, тирозинемия.
- Нарушения печеночного кровотока. Причиной фиброза становится длительная гипоксия и застой крови на фоне синдрома Бадда-Киари, тромбоза портальной вены, веноокклюзионной болезни печени. Соединительнотканное перерождение паренхимы бывает при хронической сердечной недостаточности.
Факторы риска
В отдельную категорию выделяются предикторы ФП, которые усугубляют процессы фиброгенеза и способствуют быстрому прогрессированию заболевания. Среди немодифицируемых факторов риска важнейшими признаны возраст старше 45 лет и мужской пол. Вероятность патологии повышается при синдроме перегрузки железом, наличии холестаза, инсулинорезистентности и других проявлениях метаболического синдрома.
Патогенез
При фиброзе печени происходит интенсивное разрастание волокнистой соединительной ткани, которая постепенно замещает паренхиму органа, выполняющую физиологические функции. Патологические процессы наблюдаются одновременно во всех компонентах стромы: наружной печеночной капсуле, периваскулярной соединительной ткани, портальных трактах. Значимым изменениям подвергается внеклеточный матрикс, который содержит звездчатые клетки и эндотелиоциты.
Фиброзное перерождение проявляется возрастанием числа коллагена 1 и 3 типов во внеклеточном матриксе, что результирует склерозом синусоидов, формированием артериовенозных шунтов. Процессы образования соединительной ткани усиливаются на фоне оксидантного стресса, накопления провоспалительных цитокинов, факторов роста. В дальнейшем прогрессирует септальный и перисинусоидальный фиброз, возникают глубокие необратимые нарушения кровотока.
![Стадии фиброза печени]()
Классификация
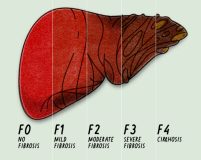
В практической медицине наиболее важным является определение степени тяжести фиброзных изменений печени, от чего зависит тактика лечения и прогноз для пациента. По индексу гистологической активности R. G. Knodell (1981) выделяют минимально активный, слабо выраженный, умеренный и активный фиброз. Наиболее известна в мире шкала METAVIR, которая включает 5 стадий:
- F0 – отсутствие фиброза, наиболее благоприятный вариант для больных с хроническими печеночными патологиями.
- F1 – портальный фиброз без наличия септ, что соответствует слабой степени ФП по дискриминантной счетной шкале Bonacini (1997).
- F2 – портальный фиброз с единичными септами.
- F3 – мостовидный фиброз печени с формированием множественных септ, который соответствует умеренному ФП по Bonacini.
- F4 – цирроз печени, который проявляется тяжелыми необратимыми процессами развития соединительной ткани.
Симптомы фиброза печени
Клинические проявления обусловлены основным заболеванием, которое вызывает склеротические процессы в печени. У большинства пациентов начальные стадии фиброза протекают бессимптомно, поскольку здоровые гепатоциты выполняют свои функции, процессы обмена веществ не страдают. Признаки болезни развиваются при обострении основной патологии, появлении портальной гипертензии, переходе фиброза в цирроз.
Начальные симптомы включают беспричинную слабость, повышенную утомляемость, ухудшение аппетита. Периодически появляется тупая боль в правом подреберье, которую пациенты связывают с употреблением алкоголя, перееданием, приемом жирной пищи. Прогрессирование заболевания проявляется желтушной окраской кожи и слизистых, зудом, расстройствами пищеварения. Возможно повышение температуры тела, появление носовых и желудочно-кишечных кровотечений.
Осложнения
Массивное фиброзное перерождение паренхимы сопряжено с риском острой печеночной недостаточности. Без своевременной помощи это состояние переходит в печеночную кому, имеющую высокий уровень летальности. Нарушения кровотока сопровождаются асцитом – скоплением жидкости в брюшной полости, что вызывает одышку, тяжесть в животе. Нарушения белоксинтезирующей функции печени провоцируют выраженные отеки по всему телу.
Тяжесть фиброза – предиктор развития портальной гипертензии, которая сопровождается расширением вен пищевода, желудка, передней стенки живота. Самым опасным отдаленным последствием прогрессирующего фиброза печени называют гепатоцеллюлярную карциному, которая обусловлена длительной патологической стимуляцией пролиферативных процессов. Риск развития опухоли среди пациентов с ФП в 30 раз превышает общепопуляционные значения.
Диагностика
Обследование пациентов с подозрением на фиброз печени находится в компетенции врача-гастроэнтеролога или узкопрофильного гепатолога. Диагностическую ценность имеет анамнез заболевания и жизни, наличие признаков гепатомегалии, желтухи, портальной гипертензии. Учитывая неспецифичность клинической картины, решающую роль в выявлении ФП приобретают лабораторно-инструментальные исследования:
При установлении факта наличия фиброза печени проводится дифференциальная диагностика между типичными причинами его развития. Обязательно выполняется анализ на маркеры вирусной инфекции (гепатиты, цитомегаловирус), определение титра антинуклеарных и антигладкомышечных антител. Для исключения первичных сосудистых нарушений показана портография, КТ-ангиография.
![УЗИ печени]()
Лечение фиброза печени
Консервативная терапия
Основу медицинской помощи составляет антифибротическая терапия, которая должна влиять на все звенья патогенеза болезни. Терапию необходимо начинать как можно раньше, желательно еще до начала клинических проявлений, поскольку ранние стадии фиброза печени являются потенциально обратимыми. Антифибротитческое лечение включает следующие направления:
- Устранение этиологического фактора. По возможности назначаются препараты для коррекции хронической вирусной инфекции, подавления аутоиммунных реакций, эрадикации паразитарных и грибковых возбудителей. Рекомендуется строго исключить употребление алкоголя, максимально ограничить прием потенциально гепатотоксических лекарств.
- Лечение хронического воспаления. С этой целью применяются глюкокортикоиды, нестероидные противовоспалительные средства из группы селективных ингибиторов ЦОГ-2, антагонисты цитокиновых рецепторов. Важным медикаментом патогенетического действия признана урсодезоксихолевая кислота.
- Подавление фиброгенеза. Для угнетения активности звездчатых клеток печени, которые отвечают за развитие фиброза, применяются антиоксиданты, цитокины, антагонисты эндотелин-рецепторов. Схема лечения усиливается гепатопротекторами синтетического и растительного происхождения.
Экспериментальное лечение
Перспективными направлениями терапии считаются индукция «стрессовой релаксации» фиброгенных клеток и замедление процессов фиброгенеза. Продолжается разработка комплексов пептидов или их аналогов, которые будут целенаправленно воздействовать на звездчатые клетки, блокировать рецепторы тромбоцитарного фактора роста. Инновационным направлением является изучение генной терапии фиброза для подавления синтеза белков экстрацеллюлярного матрикса.
Прогноз и профилактика
Продолжительность и качество жизни определяются степенью структурных перерождений печени. Пациенты, которые начали лечение на доклиническом этапе, имеют высокие шансы обратного развития болезни. При умеренном и тяжелом фиброзе удается замедлить прогрессирование заболевания, терминальные стадии ФП признаны прогностически неблагоприятными. Профилактика заключается в предупреждении и лечении заболеваний, вызывающих фиброз печени.
3. Фиброз печени: патогенез, методы диагностики, перспективы лечения/ Я.С. Циммерма // Клиническая фармакология и терапия. – 2017. – №26.
4. Современные представления о фиброзе печени и методах его коррекции/ С.Н. Мехтиев, В.В. Степаненко, Е.Н. Зиновьева, О.А. Мехтиева// Фарматека. – 2014. – №6.
Читайте также: