Фиксированная эритема что это такое как лечить
Обновлено: 19.04.2024
В большинстве случаев развитие многоформной эритемы связано с герпетической инфекцией, но также возможно развитие заболевания под влиянием вирусов гепатитов В и С, Эпштейна -Барра, аденовирусов, mycoplasma pneumonia, бактериальных и грибковых микроорганизмов.Причинами заболевания могут являться прием лекарственных препаратов (сульфаниламиды, пенициллины, барбитураты, аллопуринол, фенилбутазон).В основе лежат токсико- аллергические реакции с образованием иммунных комплексов и отложением IgM и СЗ- комплемента в сосудах дермы.
Такие же высыпания встречаются при системных заболеваниях (саркоидоз, узелковый периартериит, гранулематоз Вегенера, лимфома, лейкоз), системной красной волчанке (синдром Роуэлла) и как проявление паранеоплазии.Идиопатическая полиморфная экссудативная эритема наблюдается более чем у половины больных.
Заболевание наблюдается у пациентов всех возрастов, но чаще - у подростков и молодых людей. Среди больных преобладают мужчины (соотношение мужчин и женщин составляет 3:2). Примерно в 30% случаев заболевание рецидивирует. В детском возрасте встречается нечасто (20% случаев).
Клиническая картина характеризуется острым началом. Заболевание часто начинается с продромальных явлений (повышение температуры тела, недомогание, боли в мышцах и суставах, боль в горле).
После продромального периода толчкообразно (в течение 10-15 суток и более) появляются полиморфные высыпания на коже - эритемы, папулы, пузырьки.
В зависимости от выраженности клинических проявлений выделяют следующие формы болезни:
Легкая простая (папулезная) форма
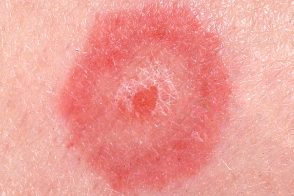
Первичными морфологическими элементами являются гиперемические пятна (эритемы), папулы и пузырьки. Папулы округлой формы с четкими границами, величиной от 0, 3 до 1, 5 см, красно-синюшного цвета, плоские, плотные при пальпации, склонные к центробежному ростус западением центральной части.
По периферии папул образуется отечный валик, а центр элемента, постепенно западая, приобретает цианотичный оттенок (симптом «мишени», или «радужной оболочки», или «бычьего глаза».Характерны мишеневидные очаги менее 3 см в диаметре с четко очерченными краями, в структуре которых выделяют три различные зоны:
- центральный диск темной эритемы или пурпуры, который может стать некротическим или трансформироваться в плотную везикулу
- кольцо пальпируемого бледного отечного участка
- наружное кольцо эритемы.
Субъективно высыпания сопровождаются зудом. Патологические элементы склонны к слиянию с образованием гирлянд и дуг. Пузырьки округлой формы, небольшие, плоские, имеют толстую покрышку, наполнены опалесцирующей жидкостью, расположены, как правило, в центре папул.
Вторичными морфологическими элементами являются эрозии, корки, чешуйки, гиперпигментные пятна, не имеющие клинических особенностей.
Высыпания обычно появляются внезапно, располагаются чаще по периферии, симметрично на коже тыльной поверхности стоп и кистей, ладонях, разгибательных поверхностях предплечий и голеней, красной кайме губ с образованием корочек, слизистой оболочке полости рта, реже - на шее и туловище. Нередко избирательно поражаются только кисти.Поражение глаз и гениталий наблюдается реже.На слизистых оболочках могут образовываться пузыри, которые вскрываются с образованием болезненных эрозий.Разрешение высыпаний продолжается в течение 2-3 недель, не оставляя рубцов. Пигментные пятна, появляющиеся на месте бывших папул, отличаются желтовато-коричневой окраской.
Везикулобуллезная форма
Везикулобуллезная форма занимает промежуточное положение между папулезной и тяжелой буллезной формой. Очаги представлены эритематозными бляшками с пузырем в центре и кольцом пузырьков по периферии. Часто в процесс вовлечены слизистые оболочки.
Тяжелая буллезная форма
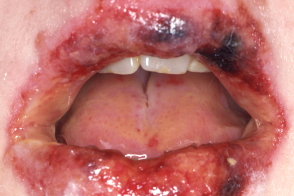
При тяжелой буллезной форме (синдроме Стивенса–Джонсона) начало острое, иногда с продромальными явлениями. Поражаются кожа, глаза, слизистые оболочки полости рта, половых органов, перианальная область; развиваются бронхиты, пневмонии. На слизистой оболочке полости рта возникают обширные пузыри с образованием эрозий, которые покрываются массивными геморрагическими корками. Характерно развитие катарального или гнойного конъюнктивита, на фоне которого иногда могут появляться пузырьки.
Нередко развиваются изъязвление роговицы, увеиты и панофтальмиты с потерей зрения. Поражение слизистых оболочек гениталий у мужчин приводит к нарушению мочеиспускания с возможным вовлечением в процесс мочевого пузыря. Отмечают пятнисто-папулезные высыпания или пузыри на коже, реже - пустулы, значительные по размерам и количеству. Период высыпаний составляет 2–4 нед. Кожный синдром сопровождается лихорадкой, пневмонией, нефритом, диареей, полиартритом и др. Иногда присоединяются паронихии и отит. Без лечения летальность при синдроме Стивенса–Джонсона достигает 5–15%. При всех вариантах многоформной экссудативной эритемы отмечается тенденция к рецидивам
Диагностика типичной многоформной эритемы основывается на данных анамнеза заболевания и характерной клинической картине. Отклонения в лабораторных показателях - повышение СОЭ, умеренный лейкоцитоз - наблюдаются при тяжелом течении заболевания.
В случае затруднений в диагностике проводят гистологическое исследование биоптата кожи. При гистологическом исследовании наблюдаются отек сосочкового слоя, инфильтрация дермы различной интенсивности. Инфильтрат состоит из лимфоцитов, нейтрофилов и эозинофилов. В базальных клетках эпидермиса наблюдается вакуольная дистрофия. В некоторых участках клетки инфильтрата могут проникать в эпидермис и в результате спонгиоза образовывать внутриэпидермальные пузырьки. Вакуольная дистрофия и выраженный отек сосочкового слоя дермы могут приводить к образованию субэпидермальных пузырей.
Дифференциальную диагностику необходимо проводить с узловатой эритемой, кольцевидной эритемой Дарье, токсидермиями, вторичным сифилисом, синдромом Свита, пузырными дерматозами, системной красной волчанкой, герпетическим стоматитом, болезнью Кавасаки, уртикарным васкулитом, эрозивной формой красного плоского лишая.
-
отличается от многоформной экссудативной эритемы характером высыпаний - в виде болезненных при пальпации узлов ярко-красного цвета, который изменяется по типу «цветения синяка» (а не пятен, что легко установить при пальпации), без характерного для многоформной экссудативной эритемы западения в центре элементов, локализующихся преимущественно на передней поверхности голеней.
- При фиксированной эритеме наблюдаются единичное или немногочисленные пятна, нет признаков ириса или мишени характеризуется эксцентрично растущими розовато-желтыми пятнами со светлым центром и отечным краем в виде шнура.
- При синдроме Роуэлла наряду с высыпаниями многоформной экссудативной эритемы присутствуют другие симптомы системной красной волчанки - эритема открытых участков кожи, капилляриты ладонной поверхности пальцев, артралгия, миалгия, лихорадка, недомогание.
- Ознобление сходно с идиопатической формой экссудативной многоформной эритемы по характеру течения (рецидивы, сезонность), локализации очагов поражения на коже дистальных отделов конечностей, но отличается характером морфологических элементов сыпи. При озноблении в отличие от многоформной экссудативной эритемы наблюдаются нерезко ограниченные эритематозные пятна и узелки без характерного для экссудативной многоформной эритемы западения в центре, сопровождающиеся зудом, который усиливается при переходе больного в теплое помещение.
цели лечения
- уменьшение тяжести общеинфекционных симптомов и высыпаний;
- сокращение срока госпитализации;
- предупреждение возможных осложнений.
- тяжелое течение;
- отсутствие эффекта от амбулаторного лечения.
Наружная терапия
1. Растворы анилиновых красителей (метиленовый синий, фукорцин, бриллиантовый зеленый) применяются для обработки эрозий.
2. Глюкокортикостероидные препараты :
- метилпреднизолона ацепонат 0, 1%, крем 2 раза в сутки наружно на очаги поражения в течение 2 недель, или
- гидрокортизона бутират 0, 1% 2 раза в сутки наружно на очаги поражения в течение 2 недель, или
- бетаметазона валерат 0, 1% 2 раза в сутки наружно на очаги поражения в течение 2 недель.
3. Комбинированные глюкокортикостероидные препараты + антибактериальные препараты :
- бетаметазона валерат + гентамицина сульфат 2 раза в сутки наружно на очаги поражения в течение 2 недель.
1. При вторичном инфицировании или ассоциации с mycoplasma pneumoniae показаны системные антибактериальные препараты:
- эритромицин , таблетки 0, 5-1, 0 г перорально 3 раза в сутки в течение 2 недель.
2. Антигистаминные препараты :
- хлоропирамин 25 мг перорально или внутримышечно 2-3 раза в сутки в течение 7-10 дней, или
- мебгидролин 0, 1 г перорально 1-3 раза в сутки в течение 7-10 дней, или
- хифенадин 20-50 мг перорально 3-4 раза в сутки в течение 7-10 дней, или
- клемастин 1 мг перорально 2-3 раза в сутки или внутримышечно в течение 7-10 дней, или
- диметинден 4 мг перорально 1 раз в сутки в течение 7-10 дней, или
- лоратадин 10 мг перорально 1 раз в сутки в течение 7-10 дней, или
- цетиризин 10 мг перорально 1 раз в сутки в течение 7-10 дней, или
- левоцетиризин 5 мг перорально 1 раз в сутки в течение 7-10 дней.
3. Глюкокортикостероидные препараты системного действия назначаются при тяжелой форме :
- преднизолон 30-50 мг в сутки перорально или 0, 5-1 мг на кг массы тела с постепенным снижением дозы в течение 2 недельили
- дексаметазон 4-8 мг в сутки перорально .
При регрессе высыпаний дозу глюкокортикостероидных препаратов постепенно снижают до полной отмены.
4. При ассоциации с вирусом простого герпеса назначают один изпротивовирусных препаратов:
- ацикловир 200 мг перорально 5 раз в сутки в течение 5-7 дней , или
- валацикловир 500 мг перорально 2 раза в сутки в течение 5-10 дней , или
- фамцикловир 250 мг перорально 2 раза в сутки в течение 7 дней .
В случае торпидного течения рекомендуется профилактическое, противорецидивное, превентивное лечение: ацикловир 400 мг перорально 2 раза в сутки длительными курсами.
5. У больных без ассоциации с инфекцией простого герпеса возможно использование дапсона 100-150 мг в день , гидроксихлорохина 200-400 мг в день или азатиоприна 100-150 мг в день .
Лечение детей
У детей раннего возраста с обширными поражениями слизистой полости рта необходимо обеспечить достаточное поступление жидкости в организм, проводить инфузионную терапию.
- клиническое выздоровление;
- предупреждение развития рецидивов.
Курсовой прием противовирусных препаратов, особенно в весенний период, снижает вероятность рецидивов болезни, обусловленных вирусом простого герпеса.
Эритема фиксированная лекарственная
Синонимы: экзантема лекарственная стойкая, токсикодермия фиксированная.
Определение. Рецидивирующее поражение кожи, возникающее в ответ на введение химического вещества и характеризующееся образованием локальной экзантемы с последующим формированием гиперпигментации.
Этиология и патогенез. Поражение кожи возникает через 1—2 недели после начала введения препарата. Данное поражение кожи возникает на одном и том же месте при повторном поступлении в организм медикамента. Наиболее часто эритему вызывают сульфаниламиды (особенно бисептол).
Нередко поражение кожи наблюдается после приема антималярийных средств (хинин), антибиотиков (тетрациклины, фторхинолоны, пенициллины), фенолфталеина, нистатина, противовоспалительных препаратов (салицилаты, нестероидные противовоспалительные средства, напроксен, ацетаминофен, фенацетин), психотропных средств (барбитураты, карбамазепин), оральных контрацептивов, антиаритмических препаратов (хинидин), сальварсана и препаратов золота.
Пищевыми продуктами, которые могут вызвать такие кожные высыпания, являются горох, бобы и чечевица. Возможна генетическая предрасположенность, так как могут быть семейные случаи.
Элементы сыпи. Первоначально появляется округлое пятно, бляшка, пузырь или эрозия размерами от 0,5 до 20 см. Границы очагов четко очерчены.
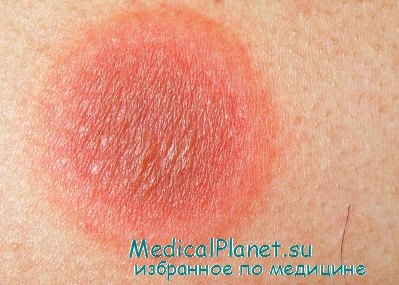
Фиксированная лекарственная эритема
Цвет. Вначале очаг поражения отличается медно-красным цветом, а затем на его месте развивается длительно существующая серовато-голубая гиперпигментация.
Локализация. Чаще на дистальных участках конечностей, гениталиях и на слизистой полости рта.
Гистология. Наблюдается периваскулярный и интерстициальный дермальный лимфогистиоцитарный инфильтрат. Иногда отмечаются эозинофильные и/или субэпидермальные пузырьки и пузыри с эпидермальным некрозом. В период ремиссии можно увидеть пигментные включения меланина в макрофагах верхних слоев дермы.
Течение и прогноз. При устранении этиологического фактора высыпания регрессируют в течение нескольких недель. После повторного введения препарата заболевание может рецидивировать через несколько часов. Гиперпигментация может существовать длительно.
Лечение. Исключить поступление аллергена в организм. Внутрь антигистаминные препараты и энтеросорбенты, наружно — кортикостероиды.
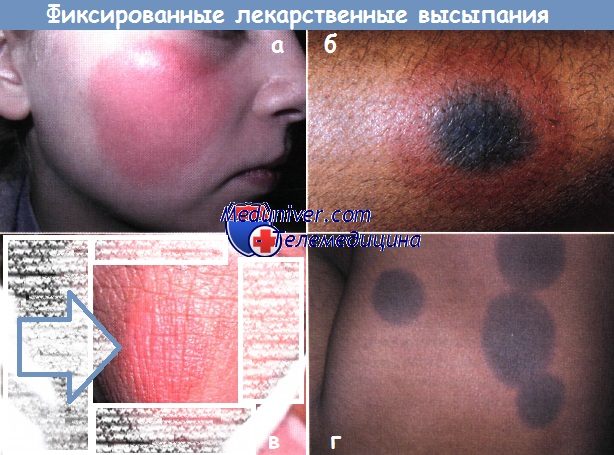
Фиксированные лекарственные высыпания:
а - у девочки-подростка развивалась рецидивирующая стойкая лекарственная эритема после приема НПВС при болезненных менструациях
б - у 10-летнего мальчика на одном и том же участке руки рецидивировал мишеневидный очаг после приема лекарства от простуды
в - типично зудящие, фиолетового оттенка бляшки появлялись на головке полового члена у мальчика-подростка, когда он начинал принимать доксициклин по поводу акне
г - пятна выраженной гиперпигментации персистируют после разрешения фиксированных лекарственных высыпаний, вызванных антибиотиком.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эритема дисхромическая стойкая
Синонимы: дерматоз пепельный или пепельно-серый, пигментация пятнистая стойкая, пигментация идиопатическая пятнистая, эритема меланодермическая фигурная хроническая.
Определение. Приобретенный дерматоз неясного генеза с характерной гиперпигментацией.
Историческая справка. Первое описание заболевания выполнил дерматолог Cienfuegos Oswaldo Ramirez (1924-1985) в 1957 г. под названием «пепельно-серый дерматоз». В ноябре 1959 г. С. О. Ramirez доложил об этом заболевании на втором Конгрессе дерматологов Центральной Америки в г. Гватемала. С 1959 г. по 1960 г. J. Convit, F. Kardel-Vegas и G. Rodriguez наблюдали 5 пациентов из Венесуэлы.
В статье, опубликованной ими в 1961 г., было подробно описаны клинические, гистологические и лабораторные показатели у данных больных, оценены результаты лечения. Они расценивали это заболевание как новый вариант стойкой эритемы и колебались между термином «эритема хроническая фигурная меланодермическая» и названием, которое предложил М. В. Sulzberger, — «эритемадисхромическая стойкая». Американский дерматолог профессор Marion Baldur Sulzberger (1895—1983) предложил наиболее употребляемый в настоящее время термин «эритема дисхромическая стойкая».
Он обратил внимание на вариабельность окраски, которая колебалась от пепельно-черной и голубовато-серой до коричнево-серой и красной. В некоторых случаях М. В. Sulzberger видел гипопигментацию. В настоящее время известно около 15 синонимов этого заболевания.
Этиология и патогенез. Высказываются различные точки зрения на возможные механизмы развития дерматоза. Авторы J. R. Person и R. S. Rogers считали, что «пепельный дерматоз» является следствием воспалительного процесса в коже, имеющим в основе базальноклеточный апоптоз. У всех 9 пациентов, наблюдавшихся данными авторами, при гистологическом исследовании выявлялась вакуолизация базальных клеток эпидермиса. При прямой иммунофлюоресценции обнаружено отложение IgM в дермоэпидермальной пограничной зоне.
Другие авторы предполагают, что причинами заболевания являются инфекции (глистная инвазия, ВИЧ и другие), попадание в организм токсинов (нитрата аммония, кобальта, пестицидов, фунгицидов). Возможна токсико-аллергическая природа заболевания (описаны случаи, развившиеся после применения лекарственных препаратов, косметических средств, пищевых продуктов). Дискутируется роль эндокринных нарушений, иммунных сдвигов (болезни щитовидной железы и другие). Существует мнение, что дерматоз представляет собой вариант пигментной формы красного плоского лишая.
Не исключается полиэтиологический характер заболевания. Чаще заболевание регистрировалось у лиц латиноамериканского происхождения, проживающих в Центральной Америке, реже описывались случаи у пациентов из США, Японии и Европы.
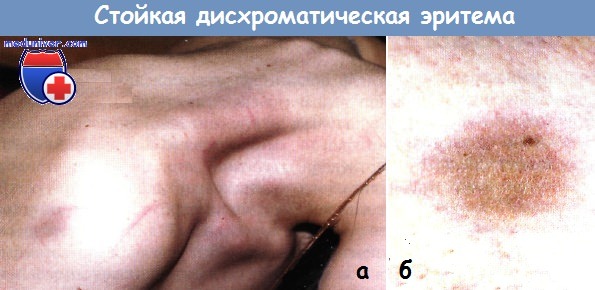
а - Стойкая дисхромическая эритема у пациентки 25 лет.
Очаги гиперпигментации в надключичной области слева и в верхней трети левого плеча.
б - Та же пациентка с очагом поражения в области бедра.
Возраст и пол. Возникает в любом возрасте (от 4,5 до 75 лет), но чаще у молодых женщин (до 40 лет).
Элементы сыпи. Овальные, округлые пятна или бляшки с неровными краями и гладкой поверхностью, диаметром от 0,2 до 2—10 см. Высыпания не шелушатся, не сливаются. На начальном этапе вокруг гиперпигментированных пятен может наблюдаться нерезко выраженный и слегка возвышающийся розовый узкий венчик. В поздней стадии этот периферический венчик исчезает или замещается гипопигментацией. Это акцентирует центральную пигментацию. Иногда очаги поражения имеют полиморфный внешний вид (одновременное сочетание гипер- и гипопигментированных участков). Субъективные ощущения обычно отсутствуют, иногда отмечается незначительный зуд.
Цвет. Может иметь различные оттенки (пепельно-серый, грязно-бурый, темно-коричневый, коричнево-голубой, слегка синюшный).
Локализация. Чаще на лице, на проксимальных отделах верхних конечностей, шее, туловище, реже на бедрах. На слизистых, ладонях и подошвах высыпания не отмечаются. Часто прослеживается расположение пятен по линиям Лангера. Иногда процесс может быть унилатеральным или линейным.
Гистология. В эпидермисе — небольшой гиперкератоз с ортокератозом, иногда более выраженным в устьях фолликулов, акантоз, вакуольная дегенерация базальных клеток и уменьшение количества меланоцитов в базальном слое. В дерме — умеренно выраженные периваскулярные инфильтраты из гистио- и лимфоцитов, в верхних отделах — множественные макрофаги, содержащие большое количество зерен меланина. Эти зерна полностью маскируют клеточные ядра. В некоторых описаниях случаев заболевания приводится гистологическая структура, соответствующая красному плоскому лишаю (гиперкератоз, гипергранулез, неравномерный акантоз, клеточный инфильтрат в дермоэпидермальной зоне).
Иммунофлюоресцентным методом обнаружены зернистые депозиты IgM в области дермоэпидермального соединения. Электронная микроскопия выявляет поражение кератиноцитов, межклеточный отек, западение (втягивание) десмосом, разрыв базальной мембраны и дермальный меланофагоцитоз. В дерме много меланофагов, состоящих из скопления меланосом, заключенных в лизосомальных мембранах.
Диагноз ставят по анамнестическим, клиническим и гистологическим данным.
Дифференцируют с гемохроматозом, фиксированной лекарственной эритемой, пигментной формой красного плоского лишая, мастоцитозом, пятнистым амилоидозом, очаговой склеродермией, сифилисом.
Течение и прогноз. Заболевание может начаться внезапно с появления множественных высыпаний или развиваться постепенно с возникновения одного или нескольких элементов. Течение длительное, иногда отмечают самопроизвольное разрешение очагов в сроки от 2-3 месяцев до 1,5-2 лет. Общее состояние не нарушается. Патология со стороны внутренних органов не выявляется.
Лечение. Антибиотики, кортикостероиды, сульфоны, антималярийные, нестероидные антифлогистики неэффективны. Возможно излечение после санации очагов хронической инфекции. Назначают отбеливающие кремы с гидрохиноном, скинорен. Отмечаются хорошие результаты в лечении при использовании узкополосного УФО. Представляется клиническое наблюдение с данной нозологической формой.
В 25 лет внезапно появились очаги не ярко выраженной гиперпигментации. К дерматологу впервые обратилась через 3 месяца. При осмотре очаги коричневато-синюшной окраски локализовались в надключичной области слева, верхней трети левого плеча и нижней трети бедра. Проводилась дифференциальная диагностика между стойкой дисхромической эритемой и склеродермией. При гистологическом исследовании — эпидермис с небольшим гиперкератозом и акантозом. В верхних слоях дермы умеренно выраженная периваскулярная инфильтрация преимущественно лимфоцитами и скопление меланина.
На основании характера поражения кожи и результатов патоморфологического исследования диагностирована стойкая дисхромическая эритема. Назначена наружная терапия скинореном. Через 3 месяца очаги поражения разрешились.
В некоторых случаях какую-либо нозологическую форму меланиновых меланозов установить не удается, несмотря на проведение всестороннего обследования пациента с выполнением гистологического исследования. Представляется следующее клиническое наблюдение.
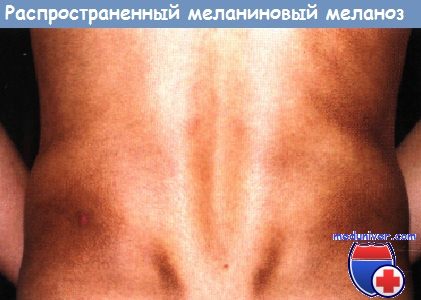
Распространенный меланиновый меланоз неясного генеза у пациента 24 лет.
В 23 года возникли очаги гиперпигментации в области спины и поясницы. Очаги медленно увеличивались в размерах. Не лечился. Через 9 месяцев от начала развития болезни госпитализирован в дерматологическое отделение госпиталя. Патологический кожный процесс был распространенным, имелись обширные участки гиперпигментации, расположенные ниже лопаточных областей до ягодиц. Проведено углубленное обследование. Патологии со стороны внутренних органов не выявлено. По характеру поражения кожи проводилась дифференциальная диагностика между стойкой дисхромической эритемой и идиопатической атрофодермией Пазини—Пьерини.
При гистологическом исследовании кожа, покрытая эпидермисом обычной толщины со слабым фиброзом и очаговым скоплением меланофагов в дерме. Воспалительной инфильтрации нет. Морфологическая картина наиболее соответствует меланодермии. Установлен диагноз — распространенный меланиновый меланоз в области туловища неясного генеза. Эффекта от лечения не отмечалось.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекционная эритема - пятая болезнь. Диагностика и лечение
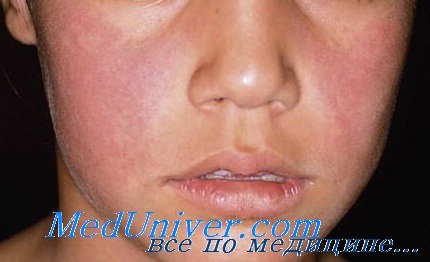
а) Пример из истории болезни. Двухлетний мальчик доставлен к врачу с легкими гриппоподобными симптомами и сыпью. У ребенка отмечаются эритематозные высыпания на щеках и «кружевная» эритематозная сыпь на туловище и конечностях. Картина «нашлепанных щек» легко позволяет установить диагноз пятой болезни. Родителей успокоили, объяснив, что заболевание разрешится самостоятельно. На следующий день ребенка выписали для амбулаторного наблюдения.
Инфекционную эритему часто называют пятой болезнью, поскольку она является пятой из шести описанных распространенных вирусных экзантем детского возраста.
Классическая эритематозная сыпь на щеках - картина «нашлепанных щек» Классическая пятая болезнь - «кружевные» эритематозные высыпания на туловище и конечностях
б) Распространенность (эпидемиология):
• Инфекционная эритема (ИЭ) распространена во всем мире. Большинство больных инфицируется в школьные годы.
• Инфекционная эритема (ИЭ) - острозаразное заболевание, распространяется воздушным путем и чаще всего развивается в конце зимы - начале лета. В некоторых популяциях каждые 4-10 лет наблюдаются циклические местные эпидемии.
• У 30-40% беременных женщин отсутствуют уровни IgG-антител к возбудителю инфекции, поэтому они считаются восприимчивыми к данному заболеванию. Инфекция во время беременности в некоторых случаях может привести к гибели плода.
в) Этиология (причины), патогенез (патология):
• Инфекционная эритема (ИЭ) - легкая вирусная лихорадочная инфекция, ассоциированная с сыпью. Возбудитель инфекции - парвовирус В19.
• У большинства лиц, инфицированных парвовирусом В19, клиническая картина ИЭ не развивается.
• Парвовирус В19 инфицирует быстро делящиеся клетки и цитотоксичен для клеток-предшественников эритроцитов человека.
• После первичного инфицирования развивается виремия в сочетании с резким падением числа ретикулоцитов и анемией. У здоровых пациентов анемия редко проявляется клинически, но она может стать серьезной проблемой, если число эритроцитов было низким еще до заболевания. Пациенты с хронической анемией, например, серповидно-клеточной или талассемией, могут перенести транзиторный апластический криз.
• Если женщина заражается во время беременности, вертикальная передача может привести к врожденной инфекции. Риск потери плода или водянки плода наиболее высокий (частота потери плода 11%), если инфицирование происходит в течение первых 20 не дель беременности.
Инфекционная эритема - пятая болезнь
г) Клиника. Для пятой болезни характерна классическая эритематозная сыпь на щеках у детей на фоне сравнительной бледности окружающей кожи - картина «нашлепанных щек», а также «кружевные» эритематозпые высыпания на туловище и конечностях. До появления кожных высыпаний у детей и взрослых могут наблюдаться специфические гриппоподобные симптомы в течение 4 и более дней. У взрослых появлению высыпаний может предшествовать артропатия кистей, запястий, коленей и лодыжек. Заболевание обычно разрешается самостоятельно.
д) Типичная локализация на теле. Высыпания начинаются с классической картины «нашлепанных щек». Затем эритематозная пятнистая сыпь появляется на конечностях. Через несколько дней высыпания на конечностях бледнеют, образуя «кружевной» рисунок. Экзантема мо жет рецидивировать в течение нескольких недель после физических нагрузок, воздействия солнца, купания в горячей воде или стресса.
е) Анализы при заболевании. Лабораторные исследования обычно не требуются, если диагноз установлен, исходя из данных анамнеза и клинического осмотра. У беременных женщин, которые подверглись опасности заражения, иногда определяют наличие специфических к B19 сывороточных IgM-антител. На наличие инфекции указывает четырехкратное или большее возрастание титров специфических к В19 сывороточных IgG-антител через 3 недели.
У пациентов с симптомами анемии и усиленным разрушением эритроцитов в анамнезе (например, при серповидно-клеточной анемии, наследственном сфероцитозе) или с пониженной выработкой эритроцитов (например, при железодефицитной анемии) необходимо корригировать анемию.
Парвовирус В19 под трансмиссионным электронным микроскопом Классические сетчатые высыпания на конечностях
ж) Дифференциальная диагностика инфекционной эритемы:
• Острая ревматическая лихорадка проявляется в виде мелкой папулезной (как наждачная бумага) сыпи на фоне стрептококковой инфекции.
• Аллергическая реакция гиперчувствительности проявляется васкулитическими высыпаниями.
• Болезнь Лайма характеризуется распространяющимися высыпаниями с разрешением в центре.
з) Лечение инфекционной эритемы:
• ИЭ (пятая болезнь) обычно разрешается самостоятельно и не требует специфической терапии.
• Нестероидные противовоспалительные препараты и прием ацетаминофена могут облегчить симптомы лихорадки и артралгии.
• Транзиторная апластическая анемия может быть достаточно тяжелой и потребовать переливания крови до восстановления выработки эритроцитов в организме пациента.
• Беременные женщины, подвергшиеся риску заражения или имеющие симптомы парвовирусной инфекции, должны пройти серологическое тестирование. Женщин с положительным результатом теста на острую инфекцию в период до 20 недели беременности (например, положительным на IgM и отрицательным на IgG) необходимо осведомить о незначительном риске потери плода и развитии врожденных аномалий. При положительных результатах тестирования некоторые специалисты рекомендуют выполнение ультразвукового исследования для обнаружения признаков водянки плода. Внутриматочное переливание крови - единственный эффективный способ лечения анемии плода.
и) Консультирование врачом пациента.
• Родителям следует разъяснить, что заболевание в типичных случаях разрешается самостоятельно. Пациент может продолжать обычную жизнедеятельность, при этом необходимо избегать пребывания на солнце.
• При появлении классических признаков ИЭ дети уже не контагиозны и могут посещать школу/детский сад.
• Женщин, перенесших острую инфекцию до 20 недели беременности, необходимо осведомить о незначительном риске потери плода и развитии врожденных аномалий. После 20 недели беременности некоторыми врачами рекомендуются повторные ультразвуковые исследования с целью выявления признаков водянки плода.
к) Список использованной литературы:
1. Naides SJ. Erythema infectiosum (fifth disease) occurrence in Iowa. Am JPublic Healht. 1988;78: 1230.
2. Serjeant GR, Serjeant GE, Thomas PW, et al. Human parvovirus infection in homozygous sickle cell disease. Lancet. 1993; 341: 1237.
3. Jordan JA. Identification of human parvovirus B19 infection in idiopathic nonimmune hydrops fetalis. Am J Obstet Gynecol. 1996; 174: 37.
4. Enders M, Weidner A, Zoellner I, et al. Fetal morbidity and mortality after human parvovirus В19 infection in pregnancy: Prospective evaluation of 1018 cases. Prenat Diagn. 2004; 24: 513.
5. de Jong EP, de Haan TR, Kroes ACM, Beersma MFC, Oepkes D, Walther FJ. Parvovirus B19 infection in pregnancy. J Clin Virol. 2006; 36 (1); 1-7.
Видео этиология, патогенез сыпи у детей - экзантем (кори, краснухи, инфекционной эритемы, розеоле, ветряной оспе)
Редактор: Искандер Милевски. Дата обновления публикации: 31.3.2021

Покраснение кожи на определенном участке тела, вызванное расширением сосудистой сетки и усиленным поступлением крови в эти сосуды, называют эритемой. В отличие от проявлений геморрагии, при надавливании на пораженный участок кожи покраснение исчезает. Кожную реакцию вызывают различные факторы – неблагоприятные внешние воздействия, воспалительные процессы, патологические изменения. Красные пятна, проступающие на коже, могут обладать четкими либо размытыми границами, сопровождаться отеком, шелушением, зудом и т. д.
Разновидности патологии
По типу пораженных сосудов различают эритемы:
- активные – возникающие при резком расширении просвета артериальных сосудов, сопровождающегося острым воспалительным процессом, с ярким покраснением кожи, повышением температуры, отечностью и болезненностью кожи;
- пассивные – образующиеся при застое крови в венозных сосудах при их расширении, сопровождающиеся появлением синюшно-красных или бордовых пятен, преимущественно сопровождающие воспаление с хроническим течением.
Каждая из разновидностей вызывается разными причинными факторами и требует отдельного терапевтического подхода.
По этиологическому признаку выделяют следующие виды эритемы:
- неинфекционные – являющиеся физиологической реакцией организма на внешние или внутренние раздражители (солнечный ультрафиолет, критически высокая или низкая температура, аллергены и т. д.);
- инфекционные – вызванные проникновением инфекции в кожные капилляры через поверхность эпидермиса, из системного кровотока или через слизистую оболочку.
Неинфекционные проявления обычно не нуждаются в специальном лечении, так как проходят сами собой после прекращения действия провоцирующего фактора. Инфекционные реакции выражаются в воспалительном процессе, протекающем в острой либо хронической форме и сопровождающемся определенной симптоматикой.
Неинфекционные проявления
В соответствии с вызвавшими их причинами эритемы неинфекционной этиологии подразделяются на:
- инфракрасные – спровоцированные инфракрасным излучением, мощности которого оказалось недостаточно для полноценного ожога, и проявляющиеся в виде красноватой сосудистой сетки;
- рентгеновские – вызванные воздействием рентгеновского излучения либо высокочастотных электромагнитных волн;
- симптоматические – появляющиеся после контакта с аллергенным агентом в виде гиперемированных выпуклых пятен неправильной формы;
- идиопатические – формирующиеся под влиянием наследственности как увеличение диаметра капилляров в местах соединения с сосудистой сеткой, с покраснением ладонных поверхностей;
- холодовые – образующиеся при воздействии на кожу низких температур, проявляющиеся в виде синюшно-красноватой сыпи с локальными отеками и ощущением зуда;
- ультрафиолетовые – появляющиеся в результате воздействия на кожу ультрафиолетового излучения.
В большинстве случаев, при прекращении действия провоцирующего фактора покраснение исчезает спустя некоторое время. В некоторых случаях требуется симптоматическая помощь.
Инфекционные патологии
Спровоцировать развитие инфекционного воспаления кожи могут разные возбудители – бактерии, грибки, вирусы или паразиты. Эта форма характеризуется острым течением, которое может переходить в хроническую форму. Больной нуждается в безотлагательной медицинской помощи.
В острой форме наиболее часто встречается инфекционная эритема у детей, которую вызывает парвовирус В19. Она характеризуется внезапным началом болезни, характерными признаками которой служат:
- быстро повышающаяся температура тела;
- боль в мышцах, головная боль;
- появление красной сыпи, покрывающей лицо и тело, на третьи-четвертые сутки после начала болезни;
- постепенное увеличение и смыкание пятен.
Спустя некоторое время клинические проявления понемногу угасают до полного исчезновения. При отсутствии лечения процесс может перейти в хроническую форму. Способность передавать инфекцию здоровым людям сохраняется у больного в течение нескольких дней после выздоровления.
Узелковые патологи
Возбудителем узелковой кожной эритемы обычно выступает стрептококк, реже – некоторые другие инфекции. Часто она протекает на фоне тонзиллита, скарлатины, туберкулеза. Распознать ее можно по следующим признакам:
- высыпаниям ярко-красного цвета, с выпуклостями, формирующимся в подкожном слое;
- асимметрично расположенным пятнам;
- постепенному посинению пятен, затем – пожелтению, аналогично рассасыванию синяков;
- наличию лихорадки;
- болезненным ощущениям и зуду в пораженных участках кожи;
- наличию множественных уплотнений на ногах.
Пациенту назначают курс антибиотиков, антигистаминные препараты, а также наружное лечение антисептиками.
Многоформные экссудативные патологии
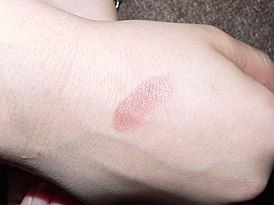
Этиология до сих пор до конца не выяснена. Считается, что причиной является инфекция, присутствующая в организме. Заболевание обычно протекает хронически, с постоянными рецидивами. Симптомами эритемы многоформного экссудативного типа являются:
- небольшое повышение температуры;
- боли в мышцах и суставах;
- высыпания с центральной папулой и четкими границами пятен, располагающиеся в основном на сгибах конечностей;
- неравномерный цвет пятен;
- симметричное расположение высыпаний на теле;
- склонность к разрастанию с образованием «гирлянд»;
- незначительное ухудшение общего самочувствия.
Основную сложность представляет диагностика, так как признаки частично соответствуют ряду других заболеваний. Перед назначением курса терапии проводят дифференциальную диагностику. Лекарственные препараты подбирают с учетом возрастных особенностей пациента.
Патология мигрирующего типа
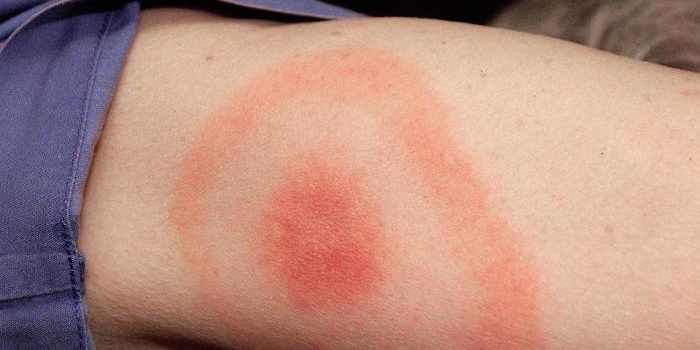
Инфекционный дерматоз в виде мигрирующей эритемы после укуса клеща вначале выглядит как небольшое покраснение, которое быстро увеличивается в размерах и приобретает кольцевидную форму с четкой гиперпигментированной границей. В области поражения могут возникать неприятные ощущения, зуд или жжение. Пятно сохраняется в течение нескольких дней, у некоторых пациентов до месяца. При отсутствии лечения заболевание переходит в хроническую форму, которая тяжело поддается лечению.
Заболевание вызывает бактерия боррелия, которую переносят клещи. Возбудитель распространяется в организме по лимфатической и кровеносной системе, проникает в различные органы и на другие участки кожи. Наиболее часто поражаются суставы, мышцы, нервные ткани, реже – ткани сердечной мышцы и оболочки мозга.
Как избавиться от патологии
Схема лечения эритемы зависит от причины ее развития. При тяжелом течении заболевания пациенту назначают дезинтоксикацию с внутривенным введением физраствора. При наличии бактериальной инфекции проводят антибиотикотерапию. Аллергические реакции купируют десенсибилизирующими препаратами. Противовоспалительные средства, витамины, ангиопротекторы и другие лекарственные препараты применяют в зависимости от показаний.
Часто возникающие вопросы
Как выглядит эритема?
Внешние признаки эритемы зависят от фактора, который спровоцировал ее появление. Как правило, это одно или несколько пятен на коже, которые отличаются красным или ярко-розовым цветом, могут сопровождаться папулами, припухлостями, шелушением или волдырями.
Как лечить эритему на теле народными средствами?
Для лечения эритемы можно использовать рецепты народной медицины, если это позволяет характер патологии. Предварительно следует проконсультироваться с лечащим врачом, который порекомендует подходящие фитопрепараты. Наиболее часто используют:
- свежевыжатый сок крапивы двудомной;
- мазь из сушеной молотой арники, смешанной с нутряным жиром;
- отвары из мелиссы, мяты, бессмертника, тысячелистника, березы, брусники и др.
Какой врач лечит эритемы?
При появлении на коже эритемы необходимо обратиться к дерматологу – специалисту по кожным заболеваниям. Возможно, впоследствии понадобится консультация аллерголога или инфекциониста.
Читайте также:

