Если у ребенка после купания все тело в сыпи
Обновлено: 24.04.2024
На сервисе СпросиВрача доступна бесплатная консультация педиатра онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!



Это просто атопия кожи, из-за неправильно ухода сухость кожи не проходит, а усиливается. Я вам напишу правильный уход, при его соблюдении сухость станет гораздо меньше.
Пока кожа сухая, то добавляйте в водичку масло специальное для купания, именно специализированных фирм, например, липобейз бэби масло, в каждое купание. После купания используйте эмоленты, в чем их отличие от кремов (бепантена того же) и лосьонов - они создают на поверхности кожи специальную пленку, которая защищает кожу от повреждений и дольше обеспечивают чувство "увлажнения". Очень важно в случае сухости кожи оптимальная температура воздуха 20-22 и влажность 55-60%.
Основные виды эмолентов: mustela stelatopia, топикрем, лярошпозе, липобейз бэби эмульсия, авене, uriage xemose, эмолиум. Эмолент подбирается индивидуально, если не подошел один, пробуем другой.
Эмоленты наносятся щедро на все тело 2-3 раза в день, кожа должна лосниться после нанесения. Обязательно после купания наносить в течение 3 - 5мин, пока кожа еще влажная. Расход большой, тюбика 250 мл должно хватать на 2 недели максимум. Кожу после купания не обтирать, а промакивать. Эмоленты можно использовать и чаще двух раз в день, если есть желание, но повторюсь, что мажем густо. Можем попробовать начать с серии липобейз, универсальный эмолент хорошего качества. Только они способны решить вопрос с сухостью кожи, а все лосьоны детские сушат еще больше.

Добрый день. Сыпь появилась одномоментно по всему телу? Область живота/лицо/руки тоже покрылись сыпью? Элементы при надавливании бледнеют? Горячие они на ощупь? И последний вопрос: зуд имеется?
Елена, сыпь только на ногах, руках и попе. На животе, лице и спине чисто. При надавливании бледнеет, появилась сразу после купания. Зуда нет, на ощупь теплые


По всему описанию, что вы мне предоставили можно предположить, что это острая крапивница. Вид ее установить сложно, что послужило для возникновения. Возможно, тепловая крапивница, возможно контактная, сложно не глядя сказать, конечно. Сейчас дома есть какие-нибудь антигистаминные препараты?

Ранее зодак помогал? Просто если всегда принимаете именно его, то организм мог адаптироваться уже к нему. Ребёнок аллергик?
Елена, Зодак ранее принимали, причем буквально недавно. Я не скажу, что сильный аллергик, но покраснения бывают иногда

Поскольку зодак сегодня вы уже пили, антигистаминные давать больше нельзя. Советую понаблюдать до утра, посмотреть побледнеют ли элементы и на сколько. Сейчас не стали менее яркие?
Елена, скажите, опасного ничего нет? За ночь ничего страшного не может произойти или лучше ехать в больницу? Хотя эти пятна его совсем не беспокоят

Очень характерная клиника для острой крапивницы. Элементы должны побледнеть в течение 24-48 часов. Опасного ничего нет, в больницу ехать не стоит. Наблюдайте за ребёнком, только при появлении беспокойства или дополнительных жалоб необходим вызов СМП. Должна предупредить, хотя пугать не хочу, но сказать обязана: редко крапивница приводит к отёку квинке, потому просто необходим контроль за состоянием. Но главное не накручивайте себя и не переживайте, важно, что ребёнок чувствует себя хорошо.

Здравствуйте, необходимо добавить Эмолиенты после купания и для купания, хорошие линейки биодерма, атопик, ла рош, мустелла, наносить 1 р в день 3 мес. Внутрь вит Д 2 кап.

Необходимо добавить эмоленты.

Здравствуйте!
Пользуйтесь регулярно ( до 4-6-8 раз в день) увлажняющими средствами: липикарАР+М, липобейз, Адмера, эмолиум, атопик и т.д.
Желателен увлажнитель воздуха.

Здравствуйте. Дерматит на фоне сухости кожи, необходимо постоянно использовать увлажняющие и смягчающие средства на тело (топикрем, липикар,эмолиум,сенсадерм цераве,Авен) (не менее 2 раз в день) и после водных процедур по принципу «намочить-намазать»: после
ванны с добавлением масла
для ванн (за 2 минуты до окончания водных процедур)
нанести на влажную кожу эмолент в течение 3 минут после купания. Например,эмолиум липобейз, атопик, атодерм. Подобрать эмолент не всегда можно с первого раза, это индивидуальное средство. Очень важно в случае сухости кожи оптимальная температура воздуха 20-22 и влажность 55-60%. Заменить мыло на очищающие средства из аптеки (топикрем,лавант,биолан,липобейз беби детские серии).

Здравствуйте, это дерматит на фоне сухости кожи. Наносите обильно эмоленты в течения дня и обязательно после водных процедур( цераве, сенсадерм спец крем, липобейз). На высыпания наносите гидрокартизоновую мазь 2 раза в день тонким слоем 3-5 дней.

Здравствуйте, это дерматит от сухости кожи . Наружно постоянное использование эмолентов ( Липикар, топикрем, сенсадерм, эмолиум, белобаза )

Здравствуйте! Возможно раздражительный дерматит из-за сухости кожи.
Используйте для купания средства для атопичной кожи. Несколько раз в день наносите эмоленты (эмолиум, урьяж ксемоз, сенсадерм). Одежда без синтетики и шерсти

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
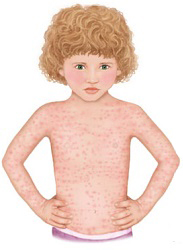
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.
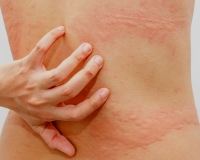
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10


Общие сведения

Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.

Симптомы аквагенной крапивницы
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.

Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
2. Aquagenic urticaria diagnosed by the water provocation test and the results of histopathologic examination/ J. E. Seol, D.H.g Kim, S.H. Park, J. N. Kang, H.S. Sung, H. Kim// Ann Dermatol. - 2017. - Vol. 29, №3.
3. Aquagenic urticaria: contact sensitivity reaction to water/ Shelley WB, Rawnsley HM.// JAMA. – 1964; 189.
4. Aquagenic urticaria: report of a case and review of the literature/ Luong K, Nguyen L.// Ann Allergy Asthma Immunol. - 1998; 80.
Читайте также:

