Если при крапивнице эозинофилы в норме
Обновлено: 02.05.2024
Иммуноглобулин Е (IgE) и эозинофилы в аллергической реакции
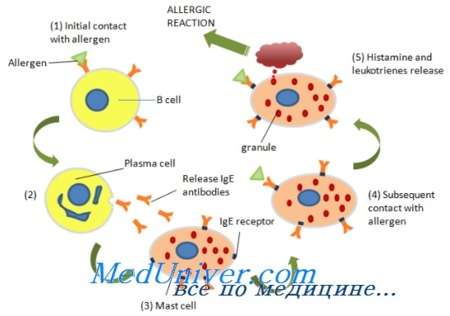
Развитие острой аллергической реакции зависит от IgE и его избирательного связывания с а-цепью высокоаффинного FceRI или низкоаффинного FceRII. Взаимодействие этих комплексов с аллергеном запускает сложный каскад внутриклеточных реакций, приводящих к дегрануляции тучных клеток или базофилов с высвобождением различных медиаторов аллергического воспаления.
Молекула FceRI присутствует и на поверхности дендритных АПК (например, клеток Лангерганса), но в отличие от FceRI не содержит b-цепи на тучных клетках и базофилах. Мононуклеары, эозинофилы, тромбоциты и ДК лимфатических узлов экспрессируют на своей поверхности CD23 (FceRII).
Синтез IgE происходит под влиянием двух основных сигналов. Начальный сигнал исходит от ИЛ-4 и ИЛ-13, которые активируют транскрипцию иммуноглобулинового локуса е в клетках зародышевой линии и тем самым определяют специфичность изотипа. Второй сигнал сводится к взаимодействию CD40 на В-лимфоцитах с лигандом CD40 на Т-лимфоцитах.
Это активирует механизм рекомбинации, приводящий к переключению генов, кодирующих синтез иммуноглобулинов. Сигнал, поступающий от связывания CD40, может быть заменен воздействием вируса Эпштейна-Барр или глюкокортикоидов. Взаимодействия различных участков костимуляторных молекул (CD28/B7, LFA-1/ICAM-1 и CD2/CD58) увеличивают интенсивность первого и второго сигналов, приводя к дальнейшему усилению синтеза IgE. К факторам, угнетающим синтез IgE, относятся цитокины Тh1-клеток (ИЛ-12, ИФН-а и ИФН-у) и микробная ДНК, содержащая цитидинфосфат-гуанозиновые повторы.
Эозинофилы при аллергической реакции
Для аллергических заболеваний характерна эозинофилия периферической крови и тканей. Эозинофилы содержат плотные гранулы с воспалительными белками — главным основным белком, эозинофильным нейротоксином, пероксидазой и катионным белком. Белки эозинофильных гранул, попадая в поврежденные эпителиальные клетки, повышают реактивность дыхательных путей и вызывают дегрануляцию базофилов и тучных клеток.
Главный основный белок эозинофилов связывается с кислой составляющей мускариновых рецепторов М2 и блокирует их функцию, что приводит к увеличению уровня ацетилхолина и повышению реактивности дыхательных путей. Эозинофилы содержат также большое количество лейкотриенов, особенно цистеиниллейкотриена С4, который сокращает гладкие мышцы и увеличивает проницаемость сосудов. К другим секреторным продуктам эозинофилов относятся цитокины (ИЛ-4, ИЛ-5, ФНО-а), протеолитические ферменты и активные формы кислорода; все они резко усиливают аллергическое воспаление тканей.
Функция эозинофилов при аллергии, в свою очередь, регулируется рядом цитокинов. В костном мозге эозинофилы развиваются из клеток-предшественниц, чувствительных к ИЛ-5. Воздействие аллергена у больных приводит к экспрессии рецептора ИЛ-5 на СD34-клетках костного мозга, и его связывание с ИЛ-5 стимулирует в эозинофилах синтез гранулярных белков, удлиняет их жизнь, усиливает дегрануляцию эозинофилов и ускоряет их выход из костного мозга в кровь.
ГМ-КСФ также стимулирует пролиферацию эозинофилов, продукцию ими цитокинов и дегрануляцию, продлевая срок жизни этих клеток. Некоторые хемокины (белки семейства RANTES, макрофагальный воспалительный белок 1а и эотаксины) играют важную роль в привлечении эозинофилов в очаги аллергического воспаления тканей. Так, эотаксины стимулируют выход ИЛ-5-зависимых колониеобразующих клеток-предшественниц эозинофилов из костного мозга. Эти клетки быстро исчезают из крови, либо возвращаясь в костный мозг, либо проникая в очаги воспаления в тканях.
На сервисе СпросиВрача доступна консультация аллерголог-иммунолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый день! Необходимо проверить уровень суммарные иммуноглобулины Е и циркулирующие иммуные комплексы. Описанный Вами результат говорит о снижения иммуного ответа и/или о перенесенной инфекции.


Судя по анализам не очень это похоже на аллергическую природу высыпаний. Сами провоцирующий фактор можете четко назвать? Температура в тот момент не повышалась? Сыпь где была локализована?
Нина, сначала в феврале было покраснение и опухли ноги и руки. вызвали скорую. терапевт назначил диету. спустя пару месяцев лечения стал в пищу добавлять продукты как яйца, шоколад, молоко, мед. появились высыпания как укус комара и пару раз опухла губа

Вам желательно дополнительно обследовать желудок и печень. Сдать кал на яйца глист 3-х кратно с интервалом в 2-3 дня.

Здравствуйте. В оак нет критических отклонений, ваши результаты могут быть следствием перенесённой вирусной инфекции. Что касается крапивницы, то вам нужно сдать анализ крови на igEобщий, а также понаблюдать и проанализировать на что могла возникнуть аллергическая реакция.

Здравствуйте!
Специфического изменения, характерного для аллергической реакции в анализе нет. Только признаки перенесенной вирусной инфекции, специфической терапии не требует, достаточно обильного питья не менее 30мл на кг веса.
Из анализов можно досдать общий иммуноглобулин или эозинофильный катионный белок

Анна, сначала в феврале было покраснение и опухли ноги и руки. вызвали скорую. терапевт назначил диету. спустя пару месяцев лечения стал в пищу добавлять продукты как яйца, шоколад, молоко, мед. появились высыпания как укус комара и пару раз опухла губа


Необходимо выполнить дополнительно ЭГДС и тест к хеликобактер пилори,более вероятно, что ваши высыпания имеют неаллергическую природу

Здравствуйте!
В анализе крови признаки вирусной нагрузки. Возможно перенесли ОРВИ незадолго до сдачи анализов или был контакт с вирусной инфекцией в общественных местах или транспорте, Ваша иммунная система таким образом отреагировала.
По поводу аллергии - искать предполагаемый аллерген (бытовой или пищевой, лекарственный) - чтобы в дальнейшем не было обострения.

Здравствуйте! С чем были связаны высыпания по вашему мнению? После приёма определённой пищи, лекарств, алкоголя и т. д.? Есть хронические заболевания? Есть домашние животные?
Регина, пока не понятно из за чего. Изначально в феврале вообще было покраснение. Провел курс лечения. Стал добавлять разные продукты опять пошли покраснения. Приложил все анализы к вопросу
Регина, сначала в феврале было покраснение и опухли ноги и руки. вызвали скорую. терапевт назначил диету. спустя пару месяцев лечения стал в пищу добавлять продукты как яйца, шоколад, молоко, мед. появились высыпания как укус комара и пару раз опухла губа. Первая реакция была на острое и алкоголь

Страдаете заболеваниями желудочно-кишечного тракта? Беспокоят боли в животе, тошнота, рвота, изжога, нарушения стула? УЗИ органов брюшной полости проходили? ФЭГДС делали?
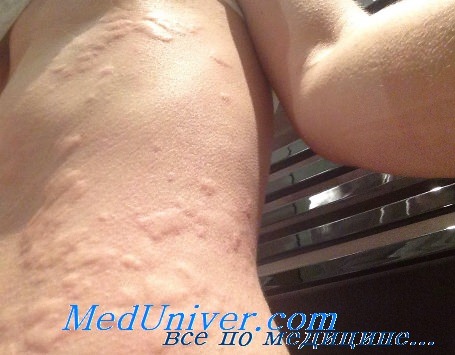
Значение атопии неоспоримо при таких заболеваниях, как бронхиальная астма, аллергическая риносинусопатия, атопический дерматит. В то же время о ее роли при рецидивирующей крапивнице единого мнения не существует. Уртикарные высыпания могут
 |
Значение атопии неоспоримо при таких заболеваниях, как бронхиальная астма, аллергическая риносинусопатия, атопический дерматит. В то же время о ее роли при рецидивирующей крапивнице единого мнения не существует. Уртикарные высыпания могут наблюдаться при различных соматических и инфекционных процессах (коллагенозы и иерсиниоз), глистных инвазиях.
Крапивница является неотъемлемым компонентом острых аллергических состояний (анафилактоидная реакция, анафилактический шок), наблюдаемых главным образом при лекарственной, инсектной и холодовой аллергии. Однако наибольшие трудности представляет рецидивирующая крапивница как самостоятельная нозологическая форма при трактовке ее патогенеза. Согласно нашим наблюдениям, несмотря на однотипность клинической картины, последняя характеризуется патогенетической неоднородностью. Если не представляется возможным выявить причинно-значимые аллергены, то в таких ситуациях обычно применяется термин “псевдоаллергическая” крапивница. Последняя является предметом специального исследования и преобладает в структуре всех рецидивирующих уртикарных высыпаний.
Вместе с тем при детальном анализе результатов анамнеза, клинического наблюдения, иммуннологических и аллергологических исследований, проведенных у 105 детей в возрасте от 4 до 15 лет с рецидивирующей крапивницей, оказалось, что у 35 из них уртикарные высыпания были обусловлены иммунноглобулин-Е-зависимой гиперчувствительностью.
Таким образом, согласно нашим наблюдениям, атопическая крапивница отмечается у 33% больных детей, страдающих рецидивирующими уртикарными высыпаниями. У 29 больных с атопической рецидивирующей крапивницей имела место наследственная отягощенность. А именно - ближайшие родственники страдали такими заболеваниями, как бронхиальная астма, поллиноз. У 27 матерей отмечались токсикозы беременности и патологические роды (у 11 — стремительные, у 16 — со стимуляцией), что послужило причиной наличия у детей перинатальной энцефалопатии в виде в гипертензионно-гидроцефального синдрома (по заключению невропатолога). В дальнейшем в преддошкольном возрасте у этих больных сформировалась вегетососудистая дистония, преимущественно с парасимпатическим преобладанием. Последняя послужила фоном, на котором стала проявляться рецидивирующая крапивница.
Подобное явление выглядит закономерным в свете современных представлений о связи нервной системы с иммуннологической реактивностью, опосредованной, по-видимому, эндогенной опиоидной системой.
У всех больных в раннем детстве отмечались проявления экземы, возникавшие в основном при переводе на искусственное вскармливание (у 19 детей) или при введении прикорма (у 16 детей). Однако точно выявить наличие пищевой аллергии в указанный период не представляется возможным, так как специальное аллергологическое обследование не проводилось. В дальнейшем в возрасте 1,5-2 лет проявления экземы исчезли. Повторные уртикарные высыпания стали появляться в преддошкольном и школьном возрасте.
Можно полагать, что сосочковый слой кожи, являющийся при крапивнице шоковым органом, претерпевает возрастную эволюцию в отношении содержания в нем клеток-”мишеней”, способных фиксировать реагины.
Многие аллергологи-клиницисты утверждают, что уртикарные высыпания часто сочетаются с ангионевротическими отеками Квинке. Однако нам не удалось выявить подобной закономерности. Только у 7 детей, находившихся под нашим наблюдением, рецидивам крапивницы сопутствовали ограниченные отеки, носившие односторонний характер с локализацией в области верхней губы, верхнего века и ушной раковины.
Поскольку возрастной состав детей был различным, давность заболевания рецидивирующей крапивницей также колебалась в довольно широком диапазоне (от 6 месяцев до 8 лет). Однако это не отражалось на особенностях клинических проявлений уртикарных высыпаний. Частота рецидивов также была разной, но у всех детей они наблюдались не менее пяти раз в году.
Клиническая картина рецидивов была однотипна. Наряду с зудом на коже возникали уртикарные элементы округлой формы или в виде полос различного размера с неровными контурами белого или бело-розового цвета, окруженные участками гиперемии. Высыпания носили распространенный характер с преимущественной локализацией на шее, туловище, внутренней поверхности конечностей. Сопутствующий отек Квинке возникал быстро, но быстро и проходил — обычно через два часа после приема супрастина. Уртикарные высыпания исчезали медленнее. Полная их ликвидация наступала на вторые-третьи сутки от начала приема антигистаминных препаратов.
| В настоящее время атопия рассматривается как патологическое состояние, обусловленное аллергическими реакциями немедленного типа, опосредованными антителами, относящимися к иммунноглобулинам Е. Эти антитела называются реагинами. Те ткани, на клетках которых происходит реакция “аллерген — антитело”, получили название шоковых |
Помимо анализов крови и мочи, у всех детей было проведено всестороннее обследование (анализ кала по выявлению яиц глистов, копрологическое исследование, рентгенограмма органов грудной клетки и придаточных пазух носа, УЗИ-исследование органов брюшной полости, ЭЭГ, кардиоинтервалография) с целью выявления возможных патологических состояний, на фоне которых может возникнуть псевдоаллергическая крапивница.
Следует подчеркнуть, что проведенное обследование не выявило наличия каких-либо “фоновых” заболеваний, за исключением вегетососудистой дистонии, отмечавшейся практически у всех детей. Последняя была определена по клиническим признакам, указанным в таблице А. М. Вейна, модифицированной применительно к детскому возрасту Н. А. Белоконь. О парасимпатическом преобладании объективно свидетельствовали сниженные показатели индекса напряжения, установленные на основании анализа кардиоинтервалограмм. Эти показатели находились в пределах 10-30 условных единиц (при норме 40-80 условных единиц).
Наиболее демонстративными оказались результаты иммуннологических и аллергологических исследований. Уровень общего иммунноглобулина Е в крови у всех больных превышал 300 нг/л (при норме не более 200 нг/л). Отмечалось также снижение числа клеток, относящихся к Т-супрессорной субпопуляции лимфоцитов (от 5 до 11% при норме 20%). Как известно, повышенный уровень иммунноглобулина Е и снижение количества Т-лимфоцитов супрессоров рассматриваются как один из важнейших признаков атопии. Наиболее существенным объективным доказательством наличия последней явились результаты аллергологического обследования по выявлению специфической гиперчувствительности.
С помощью скарификационных проб у всех больных определялись по немедленному типу реакции повышенной чувствительности к тем или иным аллергенам разных групп в различных сочетаниях. Чаще всего положительные тесты выпадали с пищевыми аллергенами. Следует отметить, что сенсибилизация к I аллергену была выявлена лишь у 13 детей (у 7 — к куриному яйцу, у 6 — к домашней пыли). У подавляющего большинства детей была констатирована так называемая поливалентная сенсибилизация. Так, у 8 детей наблюдалось сочетание пищевой, бытовой и пыльцевой сенсибилизации; у 7 — пищевой и бытовой, у 4 — бытовой и пыльцевой; у 2 — пищевой и эпидермальной; у 1 — бытовой и эпидермальной. При пищевой сенсибилизации в спектре аллергенов преобладало куриное яйцо. Значительно реже — молоко, геркулес, гречка. Бытовые аллергены были представлены только домашней пылью, эпидермальные — шерстью кошки и собаки, пыльцевые — пыльцой деревьев семейства березовых, одуванчика, злаковых трав и полыни. Можно полагать, что поливалентная сенсибилизация определялась перекрестной аллергией, обусловленной общностью антигенный структур аллергенов, в том числе относящихся к разным группам. Например, у 3 детей одновременно отмечалась повышенная чувствительность к аллергенам из злаковых трав и геркулесу.
У 15 выборочно обследованных детей положительные скарификационные пробы соответствовали позитивным результатам определения специфических иммунноглобулинов Е in vitro с помощью иммунноферментного анализа, что убедительно свидетельствует о высокой информативности кожного тестирования. У всех детей указания в анамнезе и данные клинического наблюдения также свидетельствовали о достоверности результатов кожных проб. Так, при сенсибилизации к аллергену из домашней пыли четко выявлялся эффект элиминации, заключавшейся в том, что рецидивы крапивницы никогда не возникали вне дома. Достоверность кожных проб с эпидермальными аллергенами подтверждалась появлением уртикарных высыпаний при контакте с соответствующими животными (кошка, собака). У детей с положительными кожными пробами к пыльцевым аллергенам рецидивы крапивницы возникали в периоды пыления соответствующих растений. Например, при повышенной чувтствительности к пыльце деревьев семейства березовых и одуванчика — в апреле — начале мая; злаковых трав — с конца мая до начала августа; полыни — в августе — начале сентября.
Несомненный интерес представляет тот факт, что у этих детей рецидивы крапивницы возникали также поздней осенью и зимой. При детальном анализе анамнестических сведений оказалось, что эти рецидивы появлялись при употреблении яблок, моркови, петрушки, имеющих общие антигенные структуры с пыльцой березы, геркулеса — “родственного” по составу с пыльцой злаковых трав, то есть имела место перекрестная аллергия.
Характерной особенностью течения рецидивирующей атопической крапивницы при наличии пыльцевой сенсибилизации было отсутствие риноконъюнктивального синдрома, бронхиальной астмы. Очевидно, у детей избирательность “шокового” органа не всегда зависит от путей поступления в организм аллергена. Можно полагать, что такие аллергены, как домашняя пыль, пыльца растений, шерсть животных, внедряясь в организм ингаляционным путем, системой кровотока достигает тех клеток, на поверхности которых имеются рецепторы к реагинам. Наличие подобных клеток в тех или иных органах, очевидно, генетически детерминировано. Повидимому, этим можно объяснить значимость ингаляционных аллергенов при уртикарных высыпаниях.
Выявление причинно-значимых аллергенов при рецидивирующей атопической крапивнице имеет существенное практическое значение для построения адекватных терапевтических мероприятий. Всем детям с пищевой сенсибилизацией мы назначали строгую элиминационную диету, то есть полностью исключали продукты питания, “виновные” в возникновении уртикарных высыпаний. При этом учитывалось значение перекрестной аллергии. В частности, при повышенной чувствительности к аллергену из яиц куриное мясо из пищевого рациона исключалось. Элиминационную диету назначали на срок не менее полутора лет. При сенсибилизации к эпидермальным аллергенам рекомендовали исключить контакт с домашними животными, а при бытовой и пыльцевой аллергии проводили специфическую иммунотерапию. Детям, у которых отмечалась сочетанная сенсибилизация к домашней пыли и пыльце растений, эти аллергены вводили параллельно путем подкожных инъекций в возрастающих дозах по традиционной схеме. В стационаре инъекции аллергенов осуществляли ежедневно. В дальнейшем поддерживающие дозы, устанавливаемые индивидуально, вводили в условиях аллергологических кабинетов детских поликлиник. Инъекции поддерживающих доз проводили 1 раз в две недели. Домашнюю пыль вводили круглогодично, а применение пыльцевых аллергенов заканчивали за две недели до начала пыления соответствующих растений. Каких-либо осложнений и побочных реакций при проведении специфической иммунотерапии мы не наблюдали.
Результаты катамнестических наблюдений (через два года от начала терапевтических воздействий) показали, что у подавляющего большинства детей (у 29 больных) рецидивов крапивницы не отмечалось. Только у 6 больных с пищевой аллергией возникали уртикарные высыпания, что было связано с нарушением диеты. Кроме специфических воздействий мы не назначали никакой терапии. По поводу вегетососудистой дистонии были даны рекомендации по соблюдению режима, предусматривающего устранение физических и эмоциональных перегрузок.
Таким образом, на основании проведенных наблюдений, иммунологических и аллергологических исследований можно сделать следующие выводы:
1. Среди детей с рецидивирующей крапивницей атопия выявляется у 33 % больных.
2. Характерным признаком рецидивирующей атопической крапивницы является наследственная отягощенность по атопическим заболеваниям, повышенный уровень общего иммуноглобулина Е в крови, снижение числа клеток, относящихся к Т-супрессорной субпопуляции лимфоцитов, положительные кожные пробы с различными аллергенами разных групп — пищевых, бытовых, пыльцевых, эпидермальных.
3. Основу терапии атопической рецидивирующей крапивницы составляют воздействия специфического характера (элиминация аллергенов или специфическая иммунотерапия), весьма эффективные у подавляющего числа больных.
Диагностика аллергий по эозинофилам и IgE - иммуноглобулину Е
Лабораторные исследования направлены на подтверждение диагноза и доказательство чувствительности именно к тем аллергенам, на которые указывает анамнез. Кроме того, такие исследования должны исключить другие возможные причины заболевания.
Аллергические заболевания часто сопровождаются повышением числа эозинофилов в крови и тканях-мишенях. Эозинофилия (число эозинофилов в крови более 450 в 1 мкл) — наиболее характерный показатель. У больных, сенсибилизированных к аллергенам пыльцы деревьев, трав и водорослей, наблюдается сезонное увеличение содержания эозинофилов в крови. Некоторые инфекции и системное применение кортикостероидов могут предотвращать увеличение числа этих клеток. Иногда (например, при аллергии на лекарственные средства или эозинофильных пневмониях) эозинофилы в большом количестве скапливаются только в органах-мишенях, тогда как в крови эозинофилия отсутствует. Возрастание числа эозинофилов характерно не только для аллергии, но и для многих других состояний.
На наличие эозинофилов часто исследуют отделяемое из носа и бронхов. Эозинофилы в мокроте — классический признак бронхиальной астмы. Повышенное число эозинофилов в мазках слизи из носа при окраске по Ханселу — более чувствительный показатель аллергического ринита, чем эозинофилия в крови, к тому же позволяющий отличить аллергический ринит от других видов насморка. У маленьких детей критерием аллергического ринита служит присутствие в слизи из носа более 4 % эозинофилов (от общего числа клеток), тогда как у подростков и взрослых лиц число эозинофилов должно превышать 10%. Обнаружение эозинофилов в слизи из носа имеет значение и для терапии, поскольку позволяет предвидеть эффективность кортикостероидных аэрозолей.
Для аллергии характерен повышенный уровень IgE в крови, так как именно IgE-антитела участвуют в аллергических реакциях. Уровень IgE измеряют в международных единицах (ME); 1 ME эквивалентна 2,4 нг этого иммуноглобулина. Материнский IgE не проходит через плаценту. Синтез IgE у плода начинается на 11-й неделе внутриутробной жизни. Однако из-за отсутствия аллергенов во время беременности его концентрация у новорожденных мала. В течение первого года жизни уровень IgE в сыворотке крови нарастает, достигая пика к 10 годам, а затем постепенно снижается.
Помимо возраста, его уровень зависит от генетических факторов, расы, пола, некоторых заболеваний и воздействия табачного дыма и аллергенов. У больных с аллергией уровень IgE в сыворотке в сезон цветения и сразу после него возрастает в 2-4 раза, затем постепенно снижается, чтобы вновь возрасти в следующий сезон. При диффузном нейродермите его уровень обычно выше, чем при бронхиальной астме, а при астме — выше, чем при аллергическом рините. Однако эти показатели частично совпадают со значениями у лиц без аллергии и поэтому имеют малое диагностическое значение. Действительно, примерно у 50 % больных с аллергическими заболеваниями общий уровень IgE находится в пределах нормальных колебаний.
Тем не менее при подозрении на аллергический бронхолегочный аспергиллез следует определять этот показатель, и в тех случаях, когда общая концентрация IgE в сыворотке превышает 1000 нг/мл, диагноз можно считать доказанным. У таких больных целесообразно длительно следить за уровнем IgE, так как при адекватной терапии он может снижаться, но при обострениях вновь возрастать. Общее содержание IgE в крови повышено и при некоторых неаллергических заболеваниях.
Присутствие IgE, специфичного для данного аллергена, можно доказать с помощью кожных проб in vivo, а также путем определения уровня аллергенспецифического IgE в сыворотке in vitro. Чаще всего с этой целью проводят радиоаллергосорбентный тест. Небольшое количество сыворотки крови больного инкубируют с отдельными аллергенами на твердой фазе. После отмывания связанный с аллергеном IgE больного инкубируют с мечеными антителами к IgE человека, которые взаимодействуют с аллергенспецифическим IgE больного. Избыток меченых антител умывают и по радиоактивности определяют количество связанного аллергенспецифического IgE сольного.
Современные модификации этого теста сводятся к применению прочнее связывающей аллерген твердой фазы, замене радиоактивной метки в анти-IgE-антителах на ферментную и использованию калибровочной кривой, позволяющей выражать результаты количественно.
Основные преимущества таких тестов по сравнению с кожными пробами заключаются в их безопасности для больного и в том, что их результаты не зависят от патологических изменений кожи и лекарственных средств. В целом результаты, получаемые в обоих случаях, совпадают, но радиоаллергосорбентные тесты менее чувствительны. Поэтому при наличии в анамнезе реакций на пищевые аллергены, укусы насекомых, лекарственные средства или резину нужно проводить кожные пробы, даже при отрицательных результатах радиоаллергосорбентных тестов.
О чем говорит повышенный уровень эозинофилов у ребенка?
Одним из обязательных условий профилактического медицинского осмотра ребенка является проведение общего анализа крови. Это исследование показывает количество каждого вида клеток в крови, количество белка гемоглобина, скорость оседания эритроцитов и многие другие показатели. Очень часто возникает ситуация, когда там обнаруживается повышенное количество таких клеток как эозинофилы (такое состояние называется эозинофилией), что вызывает понятную тревогу у родителей. Почему у ребенка может наблюдаться повышение уровня эозинофилов? Это может быть результатом как безобидной реакции организма, так и признаком опасного заболевания.
Нормальный уровень эозинофилов у ребенка меняется с возрастом. Так, например, у грудного ребенка нормой является наличие 9-10 % эозинофилов от общего количества лейкоцитов (белых клеток крови), тогда как у ребенка старше года их количество не должно превышать 4-5%. Эти клетки выполняют в организме сразу несколько функций - во-первых, они являются фагоцитами, то есть способны поглощать и переваривать различные чужеродные и "устаревшие" белки организма, во-вторых, они разрушают биологически активное вещество гистамин, которое в изобилии выделяется при аллергических реакциях (эозинофилы тем самым тормозят аллергических процесс), также они способны поглощать и обезвреживать различные токсические вещества, попавшие в кровоток. Таким образом, по уровню эозинофилов можно судить о различных аллергических процессах в организме и об интоксикации организма.
Для определения причины повышения уровня эозинофилов в крови у ребенка необходимо сначала оценить степень этого повышения. Незначительным повышением считается эозинофилия до 14-16% , она может возникать из-за аллергической реакции (крапивнице, поллинозе, бронхиальной астме), при глистной инвазии (в результате интоксикации организма продуктами жизнедеятельности паразита), грибковой инфекции. В случае такого незначительного повышения уровня этих клеток крови не требуется никакой медикаментозной коррекции - наоборот, как уже было сказано, они тормозят дальнейшее развитие аллергического процесса и обеспечивают обезвреживание токсинов. При аллергии нужно исключить аллерген и давать ребенку антигистаминные препараты, глистная инвазия устраняется специальными препаратами, которые зачастую достаточно принять однократно. В случае грибковой инфекции необходимо провести полноценное специфическое лечение. В любом случае, после ликвидации вызвавшего эозинофилию фактора уровень эозинофилов в крови ребенка постепенно сам придет в норму.
Другой причиной такого повышения уровня эозинофилов у ребенка может служить недостаток в организме ионов магния. Как правило, он сопровождается другими проявлениями общего гиповитаминоза - ребенок часто болеет, у него проблемы с концентрацией внимания, слоятся ногти и секутся волосы. В таком случае необходимо обеспечить восполнение потребностей во всех витаминах и микроэлементах путем нормализации рациона или приемом витаминных комплексов.
Ситуация гораздо хуже, если у ребенка крайне высокий уровень эозинофилов в крови (20% и выше). Это состояние носит название гиперэозинофильного синдрома и свидетельствует об опасном заболевании. Это может быть та же грибковая инфекция, но которая уже поразила внутренние органы и поэтому составляет угрозу жизни ребенка. С другой стороны, появление такого большого количества молодых эозинофилов в периферической крови может быть признаком онкологических заболеваний - некоторых форм лейкозов. Кроме того, такое высокое содержание эозинофилов в крови опасно само по себе - эти клетки начинают просачиваться в альвеолы легких, вызывая специфическую, эозинофильную пневмонию.
Таким образом, повышение уровня эозинофилов в крови ребенка может быть как признаком относительно легких патологий, так и симптомом опасного заболевания - все зависит от степени этого повышения. Но родителям нужно запомнить, что нельзя пренебрегать анализами крови и профилактическими осмотрами - от этого зависит здоровье вашего ребенка. Глистная инвазия, например, очень долгое время ничем, кроме эозинофилии не проявляется, и только потом, без лечения у ребенка прогрессирует анемия, гиповитаминоз, слабость. А простым анализом крови можно успешно обнаружить и затем вылечить это заболевание на самом ранней стадии.
Читайте также:

