Если после ушиба слезает кожа
Обновлено: 05.05.2024
И.Е. МИКУСЕВ, Г.И. МИКУСЕВ, Р.Ф. ХАБИБУЛЛИН
Казанская государственная медицинская академия
Республиканская клиническая больница МЗ РТ, г. Казань
Микусев Глеб Иванович
кандидат медицинских наук, врач-травматолог
Статья посвящена одному из тяжелых и относительно редких повреждений, встречающихся в практике хирургов и травматологов — травматической отслойке кожи. Описание этого вида патологии в хирургических руководствах и учебниках не отличается особой полнотой. Поверхностное знакомство хирургов и травматологов с травматической отслойкой кожи иногда способствует просмотру этого повреждения. Даны четкие рекомендации по диагностике и лечению травматической отслойки кожи.
Ключевые слова: травматическая отслойка кожи, диагностика, лечение.
I.E. MIKUSEV, G.I. MIKUSEV, R.PH. KHABIBULLIN
Kazan State Medical Academy
Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan, Kazan
Traumatic skin detachment: diagnostic and treatment
The article considers one of the severe and relatively rare damages which occur in the practice of surgeons and traumatologists — traumatic skin detachment. The description of this type of pathology in textbooks and work manuals is not full. Sketchy knowledge of surgeons and traumatologists of traumatic skin detachment sometimes leads to omitting such an injury. Clear guidelines for the diagnosis and treatment of traumatic skin detachment are given.
Key words: traumatic skin detachment, diagnostic, treatment.
Травматическая отслойка кожи возникает вследствие грубого механического воздействия различных движущихся предметов, большей частью вращающимся колесом. Из 53 случаев в наших наблюдениях у 18 больных травматическая отслойка кожи возникла при наезде колеса автобуса, троллейбуса, грузовой и легковой автомашины. Падение с лестницы или крыши, удар тяжелым предметом, касательное соскальзывание тяжелого предмета или прижатия им, сдавливание движущимся вагоном, автомобилем, протаскивание тела по земле трамваем и т.д. — все эти факторы могут привести к травматической отслойке кожи.
По нашим наблюдениям, отслоение кожи не всегда проходит одинаково, на что также указывал и В.К. Красовитов (1947) [4]. Практически можно выделить три основных типа травматической отслойки кожи.
Первый тип: превалирует размозжение подкожной жировой клетчатки в зоне отслойки с разделением ее на участки, связанные с кожей, а оставшаяся часть — с фасцией (рис. 1 — закрытая травматическая отслойка кожи по 1-му типу и рядом открытая травматическая отслойка кожи по 1-му типу). При этом происходит полное нарушение кровоснабжения кожи из-за повреждения питающих сосудов.
Травматическая отслойка кожи по I типу: а — закрытая травматическая отслойка кожи по I типу; б — открытая травматическая отслойка кожи по I типу


Второй тип: на первое место выдвигается подкожный разрыв жировой клетчатки, не сопровождающийся грубым нарушением ее и глубжележащих тканей, при этом большая часть подкожно-жировой клетчатки отходит вместе с кожей, образуя довольно толстый пласт, содержащий достаточное количество питающих сосудов (рис. 2 — закрытая травматическая отслойка кожи по 2-му типу и рядом открытая травматическая отслойка кожи по 2-му типу).
Рисунок 2.
Травматическая отслойка кожи по II типу: а — закрытая травматическая отслойка кожи по II типу; б — открытая травматическая отслойка кожи по II типу


Третий (смешанный, комбинированный) тип: участки размозжения подкожно-жировой клетчатки чередуются с участками, где сохранилась большая часть этой клетчатки вместе с кожей в виде пласта (рис. 3 — смешанная, комбинированная закрытая отслойка кожи).
Смешанная, комбинированная закрытая отслойка кожи

По-видимому, тип отслойки кожи зависит от механизма травмы, в основном от быстроты перемещения повреждающего предмета по отношению к области тела, от физических свойств тканей на поврежденном участке и от возраста пострадавшего.
Клинически, как по нашим наблюдениям, так и по данным других авторов [5, 6], могут быть выделены закрытые и открытые травматические отслойки кожи. Среди наблюдаемых больных закрытая отслойка кожи встретилась у 13 больных.
Все отслойки кожи еще со времен Morel-Lavallee принято разделять на три группы: малые, средние и большие, но, к сожалению, без уточнения размеров участка повреждения.
При травматической отслойке кожи всегда образуется щелевидное пространство («карман»), чаще всего между кожей и первой фасцией. В момент травмы одновременно с разрушением жировой ткани разрываются кровеносные и лимфатические сосуды, и «карман» начинает заполняться изливающейся кровью и лимфой, появляется ощущение зыбления (ундуляция).
Для установления правильного диагноза травматической отслойки кожи очень важным является уточнение механизма травмы, т.к. механизм возникновения отслойки — это грубое механическое воздействие различных движущихся предметов и при этом приложение силы под некоторым углом.
При повреждениях, где имеется сильный ущерб мягких тканей, особенно при повреждениях колесом движущегося транспорта и т.п., надо всегда помнить об отслоениях кожи. Тем не менее, по нашим наблюдениям, диагностические ошибки при этом виде повреждения, особенно в случае закрытой отслойки кожи, допускаются. Мы полагаем, это связано с тем, что практические врачи хирургического профиля с травматической отслойкой кожи мало знакомы. При поступлении подобных больных, особенно при закрытых травматических отслойках кожи, как правило, выставляется диагноз ушиб мягких тканей и подкожная гематома травмированной области, которая достоверно подтверждается пункциями с удалением кровянистого содержимого. При сочетании повреждения конечностей на разных уровнях (особенно при дорожно-транспортных травмах) основное внимание в первую очередь уделяется открытым повреждениям, не предполагая о возможном тяжелом закрытом повреждении, таком как травматическая отслойка кожи.
Вышеизложенное наглядно показывает следующее клиническое наблюдение.
Больная И., 16 лет, для дальнейшего лечения поступила в КазНИИТО 06.02.1985 г., через 4 месяца после травмы — переднее колесо автобуса проехало через правую голень, а затем наехало (но не переехало!) и на левое бедро. После травмы больная доставлена в травматологическое отделение БСМП г. Набережные Челны, где был установлен диагноз: открытый перелом костей правой голени с обширным повреждением мягких тканей, разрыв наружно-боковой связки левого коленного сустава с гемартрозом. Травматический шок II ст. При обследовании больной на левом бедре четко были видны следы от протектора колеса с участками кровоподтеков без повреждения кожного покрова.
При поступлении больной на фоне противошоковых мероприятий выполнена первичная хирургическая обработка открытого повреждения костей правой голени с восстановлением кожного покрова. Только через сутки после госпитализации выявлена травматическая отслойка кожи левого бедра от верхней трети его до уровня коленного сустава (по-видимому, по первому типу). В дальнейшем наступил полный некроз кожи циркулярно на левом бедре на участках травматической отслойки кожи, что осложняло лечение пострадавшей в связи с тяжелым повреждением и правой голени. К сожалению, подобные диагностические ошибки в наших наблюдениях встретились в 6 случаях, что связано с недостаточным вниманием при обследовании и выяснением механизма травмы у пострадавших.
Лечение больных с травматической отслойкой кожи представляет определенные трудности, и шаблонного подхода при этом не должно быть. Как показали наши наблюдения, способы лечения прежде всего зависят от типа и площади отслойки.
Отслойки кожи малой и средней величины могут лечиться пункциями с последующим наложением давящей повязки. Если же после пункции опорожнения образовавшегося «кармана» кожи не наступает, а клинически в нем определяется содержимое, то показано рассечение кожи на 2-3 см для удаления сгустков крови и поврежденной подкожной жировой клетчатки. Наложение продолжительной давящей повязки после введения в ранку резинового выпускника также обязательно. А.Г. Гугуцидзе [7] для лечения травматической отслойки кожи малой и средней величины с успехом применял активный дренаж.
При обширных закрытых отслойках кожи возможны два способа лечения, в зависимости от типа отслоения. Как показали наши наблюдения, при первом типе закрытой травматической отслойки, когда превалирует размозжение подкожно-жировой клетчатки в зоне повреждения, необходима обработка кожи по В.К. Красовитову, когда с кожного лоскута и фасции полностью удаляется подкожно-жировая клетчатка. При втором типе отслойки обработка кожи по типу свободного полнослойного трансплантата является излишней, так как в толще кожно-подкожного лоскута содержится достаточное количество питающих сосудов. В случае смешанной (комбинированной) отслойки показана частичная обработка кожных лоскутов по Красовитову.
Однако до операции практически невозможно установить в каждом отдельном случае закрытой травматической отслойки кожи тип повреждения. Поэтому мы предлагаем очень простую методику уточнения типа отслоения до начала основного оперативного вмешательства.
При установленном диагнозе отслойки кожи или даже при подозрении на отслойку с учетом механизма травмы на нижних конечностях, а также на других участках тела после соответствующей обработки кожи больного и рук хирурга (в перчатках), проделывали «диагностические» насечки длиной до 3 см по наружной и внутренней поверхностям голени и бедра. Из этих разрезов проводится пальцевое обследование кожно-подкожных лоскутов кпереди и кзади и делаются дополнительные насечки над концом пальца. При отслойке по второму типу выявляется довольно равномерный на всех участках толстый пласт подкожно-жировой клетчатки, тогда как при первом типе участки пласта равномерной толщины почти не встречаются. А при смешанном (комбинированном) варианте отслойки кожи, наоборот, выявляются участки толстых равномерных пластов и участки кожи с незначительным слоем жировой ткани (или вообще без нее). Из этих же насечек легко установить наличие повреждения фасции и мышц, а также при показаниях произвести фасциотомию.
Очень важным диагностическим признаком при этой манипуляции является наличие в «кармане» размозженной подкожно-жировой клетчатки. При первом типе вместе с кровью и лимфой отходит значительное количество жировой ткани, тогда как при втором типе в жидком содержимом выделяются в основном капельки жира с единичными кусочками жировой ткани. При первом типе травматической отслойки насечки по наружной и внутренней поверхностям голени, а также бедра соединяются между собой по типу лампасного разреза и проводится обработка двух лоскутов (переднего и заднего) по Красовитову. Ранее проведенные насечки на этих лоскутах оставляются для оттока лимфы, крови и наносятся дополнительные насечки для лучшего приживления полнослойного кожного трансплантата.
Больная К., 15 лет, доставлена в КазНИИТО 30/Х1 1982 г. Диагноз: закрытый перелом костей правой голени и правой стопы. Больная попала под машину, и по правой ноге проехало колесо грузовой машины «МАЗ». У больной клинически выявлена циркулярная закрытая травматическая отслойка кожи с подкожной клетчаткой от средней трети правого бедра до области лодыжек с переходом на тыльную поверхность правой стопы. На рентгенограммах повреждений костей не выявлено. Обследование отслоенных участков кожи через диагностические насечки на голени и бедре показало, что имеется первый тип отслойки с размозжением подкожно-жировой клетчатки. Последняя в большом количестве отходила через насечки вместе с кровью и лимфой. Насечки соединены между собой по типу лампасных разрезов, начиная от лодыжек до средней трети бедра. Передний и задний лоскуты обработаны по Красовитову (под наркозом при переливании крови и полиглюкина). Операция продолжалась 5 часов.
Если при проведении «диагностических» насечек выявляется второй тип отслойки, то операция на этом завершается.
Больной Т., 33 года, доставлен 8/Ш 1983 г. с диагнозом закрытого перелома костей правой голени; находился в состоянии алкогольного опьянения. Со слов жены, правая нижняя конечность пострадавшего попала под колесо троллейбуса. Рентгенологически выявлен перелом дистального метафиза правой малоберцовой кости без смещения. Под наркозом проведена ревизия отслоенного лоскута через диагностические насечки на голени и бедре. Выделилось около 700-800 мл кровянистого отделяемого с капельками жира (но без жировой ткани!). Выявлен второй тип закрытой отслойки кожи с подкожной клетчаткой, а начиная от уровня головки малоберцовой кости до средней трети правой голени, через насечки установлено повреждение фасции этой зоны с частичным повреждением малоберцовых мышц. Поэтому насечки на этом участке соединены между собой по типу лампасного разреза и мышцы подшиты на свое место кетгутом. Швы на рану. В насечки введены резиновые выпускники, наложены циркулярная повязка стерильным бинтом, смоченным раствором риванола. Фиксация задней гипсовой лонгетой.
В случаях обширной открытой отслойки, когда имеется лишь одна питающая ножка, должна проводиться обработка кожи по Красовитову. Однако здесь допустимо частичное использование отслоенного кожно-подкожного лоскута при относительной целости клетчатки, начиная от питающей ножки, для местной пластики по типу реплантации при равной длине и ширине ножки (1:1), а вся остальная отслоенная ткань должна обрабатываться по типу полнослойного кожного трансплантата.
Лишь в случае отслойки кожно-подкожных лоскутов в размерах 1:1 или 1:1,5 возможно пришивание их без обработки по Красовитову. Однако и здесь хирургу необходимо убедиться в целости питающей ножки, т.е. в толщине ножки лоскута.
Отслоенные цилиндрические трубки кожи с подкожной клетчаткой с проксимальной питающей ножкой снабжаются кровью гораздо лучше, чем лоскут с дистальной ножкой. Поэтому, убедившись в жизнеспособности такого цилиндрического лоскута, последний после нанесения насечек может быть подшит на прежнее место. Естественно, и в этих случаях жизнеспособность лоскута будет зависеть от типа травматической отслойки.
Как показали наши клинические наблюдения, независимо от того, как была обработана отслоенная кожа: вручную скальпелем, или ножницами по типу полнослойного перфорированного лоскута, или по типу толстого расщепленного кожного лоскута дерматомом, или даже совсем не было обработки кожи при втором типе отслойки — наиболее поврежденные участки кожи (осаднение, ушиб, имбибиция на всю толщину кровью) в послеоперационном периоде некротизируются.
Возникает вопрос о целесообразности иссечения явно нежизнеспособных участков травмированной отслоенной кожи. К сожалению, не всегда имея под рукой готовый стерильный дерматом, щадя пострадавшего и боясь причинить ему дополнительную травму при взятии расщепленных кожных лоскутов, большинство хирургов стараются на время (как биологическую повязку) реплантировать явно нежизнеспособные кожные лоскуты (после обработки по Красовитову укладывают их на свое прежнее место). По нашему твердому убеждению, эту тактику следует признать неправильной, что подтверждается и другими авторами [8].
В заключение следует указать, что обширное повреждение кожного покрова конечности должно считаться столь же серьезной травмой для конечности, как, например, повреждение магистральных сосудов и нервных стволов. Правильная тактика хирурга с проведением первичной кожной пластики по показаниям является единственной мерой, которая, возможно, в некоторых случаях спасает не только конечность, но и жизнь пострадавшего. Лечение больных с указанными повреждениями должно начинаться с обязательного переливания крови, кровезаменителей, назначения комплекса витаминов, метилурацила и т. д.
Успех оперативного вмешательства при обширных повреждениях кожного покрова зависит от радикальности хирургической обработки раны, правильного выбора метода кожной пластики с безукоризненным его осуществлением и от надлежащего послеоперационного ухода.
1. Кодзаев К.К. Травматическая отслойка кожи // Вестн. хир. — 1936. — Т. 42, кн. 117-118. — С. 11-18.
2. Алексеев В.В. 2 случая decollement de la peau // Вестн. хир. — 1930. — Т. 21, кн. 62-63. — С. 212-213.
3. Paul D. Zur Versorgung von Skalpierungsverletzungen // Beitr. Orthop. Traumatol. — 1975. — Vol. 3. — S. 190-192.
4. Красовитов В.К. Первичная пластика отторгнутыми лоскутами кожи // Краснодар, 1947. — 236 с.
5. Рубашев С.М. К вопросу о лечении травматической отслойки кожи // Вестн. хир. — 1936. — Т. 47, кн. 127. — С. 87-88.
6. Элькин М.А. К вопросу о лечении травматической отслойки кожи // Хирургия. — 1939. — № 1. — С. 60-62.
7. Гугуцидзе А.Г. Травматическая отслойка кожи // Труды НИИТО МЗ Грузинской ССР. — Тбилиси, 1972. — Т. XI. — С. 233-237.
8. Schiefer R. Die Ablederungsverletzung (Ein Beitrag zur Anwendung des grossen Vollhautlappens) // Zbl Chir. — 1966. — Vol. 24. — S. 869-874.
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
В основе механизма формирования гематомы мягких тканей лежит разрыв кровеносного сосуда без наличия раны, реже – при небольшой ране (обычно колотой). Интенсивное локальное травматическое воздействие при ушибе, повреждение костным отломком, резкое противоестественное смещение одних анатомических структур относительно других при переломе или вывихе становится причиной нарушения целостности сосудистой стенки. Кровь под давлением вытекает и «раздвигает» ткани, формируя полость.
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:
- По локализации. Гематомы могут быть расположены под кожей, в подслизистом слое, под фасцией, в толще мышечной ткани. Наиболее крупные полости локализуются внутри мышц или подфасциально (между мышцей и фасцией), что обусловлено богатым кровоснабжением и эластичностью скелетной мускулатуры.
- По состоянию сосуда. Пульсирующие гематомы формируются при повреждении сосуда большого калибра, отличаются отсутствием тромба в зоне повреждения, возможностью свободного движения крови из полости образования в полость сосуда и обратно. Непульсирующие гематомы обнаруживаются при нарушении целостности мелких и средних сосудов, дефект стенки которых быстро закрывается тромбом.
- По состоянию излившейся крови. Несвернувшиеся (свежие) гематомы выявляются в первые часы или дни после травмы, свернувшиеся – спустя несколько суток, лизированные (заполненные старой кровью, неспособной к свертыванию) – через несколько недель. Указанные сроки могут колебаться в зависимости от активности факторов свертывания, размера образования и иных обстоятельств. При проникновении инфекции наблюдается инфицирование, позже – нагноение.
- По отношению к тканям. При развитии диффузных гематом процесс пропитывания тканей кровью преобладает над процессом их «раздвигания», полость небольшая или отсутствует. При формировании ограниченных образований ткани пропитаны незначительно, основная масса излившейся крови находится в полости. Осумкованные гематомы определяются в отдаленные сроки, характеризуются наличием слоя плотной соединительной ткани, отделяющей полость от окружающих структур.
- По степени тяжести. Легкие гематомы возникают примерно через сутки после травматического эксцесса, чаще рассасываются самостоятельно. Образования средней тяжести формируются в течение 3-5 часов, требуют проведения консервативных или оперативных мероприятий. Тяжелые повреждения диагностируются через 1-2 часа после травмы, являются показанием для вскрытия и дренирования.

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.

Скопление сгустков или жидкой крови в мягких тканях тела, образовавшееся из-за разрыва кровеносных сосудов, называют гематомой. Самой распространенной разновидностью патологии является обычный синяк. Однако это понятие включает намного более тяжелые и сложные случаи, которые нельзя оставлять без квалифицированной медицинской помощи. Кровь, вытекающая из сосуда, раздражающе действует на окружающие его ткани, следствием чего становится появление болезненных ощущений, отека тканей и других признаков развивающегося воспаления. Кроме того, гематома сдавливает расположенные рядом с ней ткани или органы, что может привести к развитию осложнений.
Общие сведения
Основной причиной гематом являются ушибы – закрытые повреждения мягких тканей, полученные вследствие удара или падения. Сильный удар приводит к разрыву стенки мелких кровеносных сосудов, из-за чего кровь сквозь места прорывов начинает вытекать в подкожную клетчатку, мягкие ткани или полости организма. Гематомы образовываются в разных частях тела – на конечностях, туловище и даже на голове. Помимо ушибов, причинами гематом становятся интенсивные сдавления и растяжения тканей при вывихах или переломах.
Повреждения небольшого размера, как правило, не требуют никакого лечения и рассасываются самостоятельно в течение нескольких дней. При образовании обширных гематом существует риск попадания инфекции и развития нагноения. Наиболее часто гематомы образуются у представителей младших возрастных групп – детей, подростков и молодежи, которым присуща высокая физическая активность. Еще одной «группой риска» являются люди с повышенной хрупкостью сосудистой стенки, а также с нарушениями свертываемости крови.
Почему гематома меняет цвет
Медики выделяют три отдельные стадии гематомы, через которые она должна пройти, прежде чем полностью исчезнуть. Каждая из них характеризуется определенным цветом кожи, сквозь которую просвечивает кровоизлияние.
- Появление синяка. Сразу после ушиба мягких тканей ощущается резкая боль, участок кожи в поврежденном месте становится багрово-красным и напухает из-за отека тканей, затем красный цвет постепенно сменяется синим. Красный цвет придают эритроциты, содержащие большое количество гемоглобина. Спустя несколько часов гемоглобин начинает разрушаться, и место ушиба синеет. Из-за отека и воспаления ткани в поврежденном месте повышается температура.
- Позеленение. Спустя два-три дня отек и температура уменьшаются, состояние тканей более-менее нормализуется, однако сохраняются незначительные болевые ощущения при надавливании. Синий оттенок кожи понемногу переходит в зеленоватый цвет.
- Пожелтение. Примерно к пятому дню отек полностью проходит, остатки гемоглобина распадаются и выводятся из тканей. Место ушиба становится желтоватым, затем приобретает обычный цвет.
Визуальные симптомы гематом наиболее хорошо заметны в случаях, когда излияние крови происходит в подкожном слое. Если же сгусток образуется в более глубоких слоях мягких тканей, то снаружи заметна лишь небольшая, но болезненная припухлость. Такие образования намного более опасны, поскольку процесс протекает незаметно и может сопровождаться осложнениями.
Виды повреждений
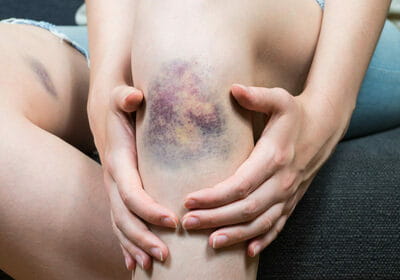
Чем быстрее образуется гематома, тем тяжелее протекает выздоровление. Травмы этого рода подразделяют на:
- легкие, развивающиеся в течение суток, сопровождающиеся слабыми болезненными ощущениями и не требующим специального лечения;
- средней тяжести, для появления которых требуется не более 5-6 часов, сопровождающиеся заметной припухлостью и болью, ухудшающие двигательную функцию конечности;
- тяжелые, образующиеся в течение 2 часов после ушиба, сопровождающиеся нарушением функций конечности, острой болью и заметной припухлостью.
Лечение гематом среднего и тяжелого типа должно проводиться под наблюдением врача, чтобы исключить возможные негативные последствия травмы.
Кроме тяжести повреждения, существуют и другие критерии классификации гематом:
- по глубине расположения – под кожей, под слизистой оболочкой, в толще мышечной ткани, под фасцией и т.д.;
- по состоянию разлитой крови – несвернувшиеся (свежие), свернувшиеся и лизированные (заполненные старой кровью, которая не способна к свертыванию);
- по характеру распространения крови – диффузные (кровь пропитывает ткань и быстро распространяется), полостные (кровь скапливается в полости между тканями) и осумкованные (с течением времени полость, заполненная кровью, окружается «сумкой» из соединительной ткани);
- по состоянию сосуда – пульсирующие (кровь свободно выливается из сосуда и втекает обратно) и непульсирующие (разрыв сосуда быстро запечатывается тромбом).
Практически всегда кровоизлияние представляет опасность для здоровья, поэтому для ликвидации его последствий нужно сразу после травмы обратиться за врачебной помощью.
Методы обследования
Для диагностики гематом необходимо обратиться к травматологу. При локализации кровоизлияния глубоко в мышечной ткани, суставах либо внутренних органах визуальный осмотр дает слишком мало информации, чтобы врач мог объективно оценить тяжесть поражения и степень опасности травмы. В таких ситуациях больному назначают:
- УЗИ поврежденной части тела, органа или сустава;
- рентгенографию поврежденной части тела;
- КТ или МРТ;
- пункцию (прокол специальной иглой) сустава или органа, в котором предположительно скопилась кровь.
По результатам обследования врач назначает соответствующие процедуры.
Как убрать гематомы?
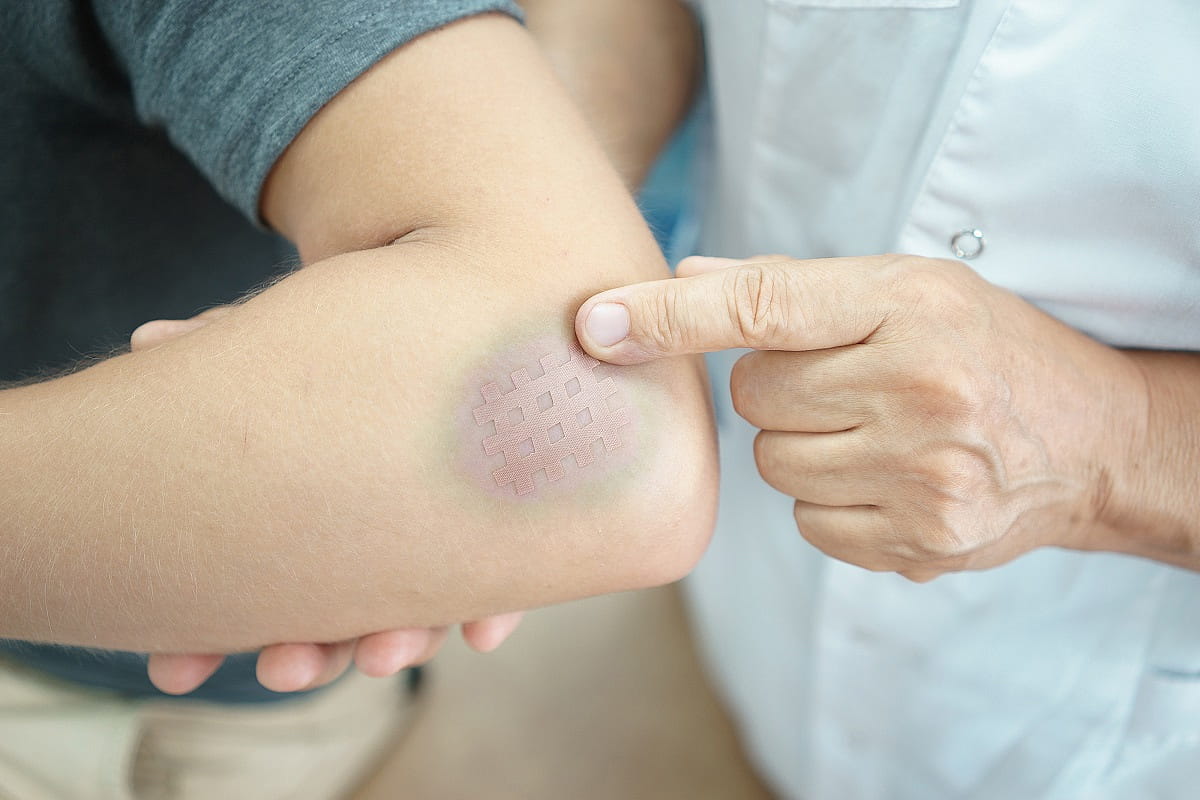
После установления характера и особенностей гематомы лечение назначают в соответствии с полученной информацией:
- назначают процедуры УВЧ;
- проводят хирургическое вскрытие для удаления скопившихся сгустков и промывания полости;
- госпитализируют пациента в хирургическое отделение для вскрытия и дренирования с последующей терапией антибиотиками.
Сроки восстановления зависят от масштабов поражения, наличия или отсутствия инфекции и других факторов.
Часто возникающие вопросы
Как избавиться от гематомы народными методами?
Народные средства помогают только при небольших и неопасных поверхностных повреждениях. Для ускорения рассасывания к синяку можно прикладывать компресс из размятого капустного листа, смешанную с вазелином бодягу, смоченные в растворе мумие тампоны. При глубоко расположенных или обширных повреждениях необходимо обратиться к врачу.
Чем опасна гематома?
Наибольшую опасность для здоровья, а иногда и для жизни представляют гематомы, образующиеся в глубине тканей, внутри органов или суставов. Крупное кровоизлияние опасно возможным развитием инфекции, воспалением и нагноением. При повреждении сустава может развиться бурсит, синовит или гемартроз, результатом чего становится инвалидность. Кровь в полости брюшины приводит к перитониту. Гематомы головного мозга приводят к нарушению функций этого органа с тяжелыми последствиями в виде ухудшения когнитивных функций, паралича частей тела и др.
Как лечить гематому в первые часы после травмы?
Сразу после ушиба необходимо оказать пострадавшему первую помощь: приложить к травмированному месту лед, затем туго забинтовать поврежденную конечность, чтобы перекрыть вытекание крови в ткани. Повязка не должна оставаться дольше двух часов. За это время необходимо добраться до травмпункта, где пациент получит необходимую профессиональную помощь.
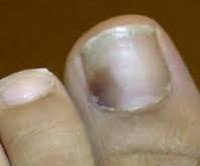
Подногтевая гематома – это следствие механической травмы ногтевой фаланги верхней или нижней конечности, при которой происходит кровоизлияние в мягкие ткани ногтевого ложа. Повреждение характеризуется болью разной степени интенсивности, локальным повышением температуры, отеком, появлением красного, а затем синюшного и черного окрашивания ногтевой пластины. Диагноз устанавливается на основании анамнеза и клинической картины. В большинстве случаев лечение не требуется. Отслоение ногтевой пластинки, рваная рана мягких тканей является показанием для хирургической обработки поврежденной области, наложения швов и перевязок.
МКБ-10
Общие сведения
Для обозначения патологии используются синонимичные названия: кровоподтек под ногтем, «синий ноготь». В течение жизни такое телесное повреждение получает каждый человек, иногда неоднократно. Чаще травмы регистрируются у лиц мужского пола трудоспособного возраста. Пик травматизма приходится на теплое время года и период отпусков, когда большинство занимается строительством и ремонтом, работами на приусадебных участках, активно отдыхает на природе. Подавляющая часть случаев подногтевых кровоизлияний остается вне поля зрения медиков, так как часто пациенты считают повреждение незначительным и попросту игнорируют его.

Причины
В развитии подногтевых гематом имеет значение физическое воздействие и целый ряд предрасполагающих факторов. Так, риск кровотечения в ответ на незначительную травму повышается у больных, принимающих антикоагулянты. Поздно замечают повреждения пациенты с сахарным диабетом и другими заболеваниями, при которых развивается полинейропатия, нарушается тактильная и болевая чувствительность. К числу основных причин появления подногтевых гематом относятся:
- Резкий направленный удар.Ушиб концевой фаланги в зависимости от силы воздействия может привести к повреждению сосудов кожи, размозжению тканей, появлению рваной раны, перелому кости. Для каждого из этих повреждений характерно скопление крови под ногтем. Следовательно, любая травма требует врачебного внимания.
- Длительное механическое воздействие. Ношение неправильно подобранной по размеру и полноте обуви приводит к травмированию ногтевых пластин и кожных покровов, расположенных под ними. Фактически, развивается мозоль, которая заполняется серозной жидкостью или кровью. Ногтевая пластина при этом может полностью или частично отслоиться.
Патогенез
В основе развития подногтевой гематомы лежит нарушение целостности сосудов. Излившаяся кровь пропитывает ткани, в том числе ногтевую пластинку. Если объем крови незначительный, структура мягких тканей сохраняется. Если объем и скорость кровотечения значительные, то под давлением крови мягкие ткани расслаиваются с формированием полости. Гематома, сформировавшаяся под кожей у лунки или в области ногтевого ложа, по мере роста ногтя перемещается в дистальном направлении. Давление крови в области гематомы раздражает нервные окончания, что провоцирует боль. Резкое увеличение объема гематомы приводит к образованию подногтевого пространства или прорыву крови у ногтевых валиков.
Кровь, пропитавшая мягкие ткани, постепенно рассасывается. Окрашивание ногтевой пластинки является необратимым. С течением времени кровяной сгусток теряет влагу, становится сначала темно-синим, затем чернеет. В обоих случаях формируется пятно, которое перемещается к свободному краю ногтевой пластины.
Классификация
Часто понятия «гематома» и «кровоподтек» используются как синонимы, однако это не совсем верно. Отличия этих двух состояний касаются механизмов получения травмы, клинической картины заболевания, длительности вынужденной временной нетрудоспособности по причине повреждения конечности, врачебных подходов к лечению.
- Подногтевой кровоподтек. Развивается вследствие пропитывания кожи и подкожной клетчатки кровью из поврежденных сосудов. Как правило, формируется при незначительном по силе воздействии и характеризуется невыраженной симптоматикой. Состояние пациента быстро нормализуется, функционирование конечности восстанавливается.
- Подногтевая гематома. Отличается от кровоподтека расслоением тканей с образованием заполненной кровью полости. Геморрагическое пропитывание также имеет место быть, однако объем излившейся крови намного больше, чем при кровоподтеке, что повышает вероятность отслоения ногтя и развития других осложнений.
Симптомы подногтевой гематомы
Характерными признаками кровоизлияния в подногтевую область, развившегося после травмы, является локальная гиперемия, повышение температуры, отек, боли пульсирующего или распирающего характера. Пик локального повышения температуры наступает через 2-3 часа после травмы. На 2-3 день боли стихают, отек начинает спадать.
Сразу после травмы ноготь приобретает насыщенный красный или вишнево-фиолетовый цвет. На вторые-третьи сутки пораженная область синеет, еще через неделю-две приобретает интенсивный черный цвет. Участок ногтя, пропитанный кровью, постепенно перемещается по направлению к ногтевому краю и срезается. Таким образом, черное пятно может сохраняться в течение 2-3 месяцев.
В тех случаях, когда причиной появления травмирования является ношение неудобной обуви, может отмечаться незначительное саднение или дискомфорт. Но чаще изменение цвета ногтевой пластинки становится случайной находкой во время осуществления ухода за ногами. Одновременно с изменением цвета часто выявляются отслоившиеся фрагменты пластины, мозоли на коже пальцев в области ногтевых валиков.
Осложнения
Повреждение кожи и основания ногтя приводит к его деформации. Степень выраженности и длительность существования деформации определяются тем, была ли затронута зона роста. В норме деформированные участки срезаются ножницами во время выполнения маникюра. Травма основания ногтевой пластинки приводит к стойкой деформации, которая не исчезает со временем. Появление в результате механического воздействия трещины или скола ногтя создает условия для проникновения инфекции и развития гнойного воспаления поврежденных тканей. Особенно активно размножаются микроорганизмы в полости гематомы. Недостаточный уход за ушибленной фалангой может стать причиной развития панариция.
Диагностика
По внешнему виду подногтевые гематомы имеют сходные черты с онихопатиями при псориазе, меланомой. Степень повреждения пальца при ударе не всегда очевидна. В связи с этим, лучше обратиться к хирургу, даже если травма кажется несерьезной. Комплексное обследование пациента с травмой фаланги включает:
- Общий осмотр. На гематому указывает наличие предшествующего механического воздействия, острое течение с быстрым нарастанием симптомов. Пальпация поврежденной области болезненна. Дренирование, которое может быть выполнено непосредственно во время амбулаторного приема, дает быстрый эффект.
- Рентгенографическое исследование. Рентгеновский снимок пальца выполняется с целью выявления нарушения целостности костей и суставов конечности. По данным рентгенограммы можно судить о наличии перелома, но нельзя сделать однозначные выводы о степени повреждения мягких тканей (кожи, сухожилий, мышц), объеме гематомы.
Лечение подногтевой гематомы
Врачебная тактика определяется степенью тяжести повреждений. Показаниями для обращения за медицинской помощью является интенсивная, нестерпимая боль в области травмированной фаланги и размер гематомы свыше ¼ площади ногтя. Объем медицинской помощи определяет хирург на основании данных осмотра и рентгеновского снимка:
- Первая помощь. Правильный уход за поврежденной фалангой позволяет быстро унять боль, остановить или замедлить кровотечение, предотвратить отслоение ногтевой пластины. Сразу после травмы необходимо опустить палец в емкость с холодной водой на 15-20 минут. Затем, при наличии открытой раны, обработать поврежденную область раствором антисептика и наложить повязку.
- Дренирование гематомы. Ногтевая пластина над гематомой прокалывается иглой или прожигается термокаутером. Отток крови через небольшое отверстие приводит к снижению давления на ткани, уменьшению интенсивности болевых ощущений. Дренированная подногтевая гематома быстрее рассасывается, что значимо для пациентов, которым важно не иметь косметических дефектов на руках.
- Удаление ногтевой пластины. Ногтевая пластина удаляется частично или полностью при ее отрыве от ногтевого ложа. Попытки сохранить ноготь могут привести к неблагоприятным последствиям: отслоившиеся фрагменты нарушают нормальное функционирование пальца, могут стать причиной дополнительного травмирования при случайном отрыве.
- Хирургическая обработка раны. Размозжение тканей, рваная рана, перелом кости требуют проведения ПХО, которая включает удаление нежизнеспособных фрагментов, наложение швов, дренирование. Целью врачебных манипуляций является создание оптимальных условий для заживления, профилактика нарушений функции стопы или кисти, гнойно-септических осложнений.
- Отбеливание поврежденного ногтя. Ногтевая пластина, пропитанная кровью, отрастает в течение нескольких месяцев. Устранить косметический дефект за одну процедуру позволяет инъекционное подногтевое введение специальных отбеливателей. При этом черное пятно полностью обесцвечивается. Отбеливающие препараты, применяемые наружно, заметного эффекта не дают.
Прогноз и профилактика
В подавляющем большинстве случаев подногтевая гематома проходит самостоятельно без лечения. В течение месяца-двух о травме напоминает лишь косметический дефект в виде темного пятна на ногте. В качестве профилактики рекомендуется соблюдать технику безопасности и аккуратность при выполнении работ, закрывании дверей, перемещении грузов. Сохранить здоровье стоп позволяет правильно подобранная спортивная и повседневная обувь. Для защиты пальцев рук рекомендуется использовать специальные рабочие перчатки и различные приспособления, которые снижают вероятность повреждения верхних конечностей (прихваты, зажимы, манипуляторы).
1. Синий ноготь (кровоподтек под ногтем или подногтевая гематома): этиология, патогенез, диагностические симптомы, варианты течения, исходы и лечения непризнанной болезни/ Ураков А.Л. // Международный журнал прикладных и фундаментальных исследований. – 2016. – № 12 (6).
4. Новое косметическое средство и новый способ экстренного обесцвечивания подногтевой гематомы/ Габдрафиков Р.Р., Габдрафиков Д.Р., Гадельшина А.А.// Здоровье и образование в XXI веке. – 2017.
Гематома – сгусток крови, образованный под кожным покровом. Она имеет красно-синий оттенок и небольшую припухлость. Возникает гематома при получении ушиба вследствие удара тупым предметом. Он вызывает разрыв кровеносных сосудов, что приводит к кровоизлиянию. Вылечить небольшую гематому можно самостоятельно дома, так как опасности она не несет. Крупное образование оказывает сильное давление на кровеносные сосуды и нарушение кровообращения. Кровоток замедляется в несколько раз и представляет особую угрозу. Чтобы избежать нежелательных последствий, необходимо обратиться к врачу.

Причины возникновения
Гематома возникает при ушибе 2 степени. Это связано с разрывом мышечной ткани, повреждением капилляров. Для травмы характерна резкая боль и ухудшение общего состояния пострадавшего.Функциональная способность поврежденной конечности заметно изменена, наблюдается частичная ограниченность подвижности.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Виды гематом
По типу локализации образования бывают 3 видов:
- подкожные;
- подфасциальные;
- межмышечные.
По типу кровоизлияния различают такие гематомы:
- артериальные;
- венозные;
- смешанные.
По клинической картине образования бывают 4 видов:
- диффузные;
- ограниченные;
- осумкованные;
- пульсирующие.
По состоянию излившейся крови различают следующие гематомы:
- свежие;
- свернувшиеся;
- лизированные.
Свежие образования можно обнаружить в первые часы или сутки после травмы, свернувшиеся – спустя пару дней, лизированные – через 2-3 недели. Сроки могут варьироваться в зависимости от размера гематомы, процесса свертывания и других факторов. При попадании инфекции происходит инфицирование и впоследствии нагноение.
О чем говорит гематома после ушиба
Гематома сопровождается болевыми ощущениями, появлением отека и припухлости, нарушением мышечной функциональности. Также изменяется цвет кожи в месте повреждения и повышается температура. Если произошел неполный разрыв крупных артерий, может возникать пульсация.
Что делать?
При появлении гематомы необходимо приложить на нее лед, затем наложить давящую повязку. Холодный компресс в первые минуты после получения травмы помогает предотвратить кровоизлияние сосудов и сократит площадь самой гематомы. Спустя 5-6 дней врач назначает тепловые процедуры. Они не только снимают болевой синдром, но и блокируют раздражающие процессы в пораженной области. Постепенно гематома изменит цвет до желто-зеленого. Во время лечения следует ограничить физическую активность и снизить нагрузку на поврежденную часть тела.
Когда нужно обращаться к врачу? К какому врачу?
К врачу следует обращаться при наличии следующих симптомов:
- обширная гематома;
- сильный отек;
- повреждение кости или сустава;
- гематома локализована на голове, животе или рядом с глазом;
- гематома самостоятельно не проходит более 14 дней.
Лечением ушибов занимается хирург или травматолог. Для постановки диагноза врач проводит визуальный осмотр и ориентируется на клинические признаки. Гематомы внутренних органов можно обнаружить с помощью компьютерной томографии или МРТ.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить?
Если у пациента стабильное состояние, то понадобится только медикаментозное лечение. В некоторых случаях не обойтись без хирургического вмешательства. Рекомендуется не массировать ушиб и воздержаться от приема алкоголя. Это может привести к расширению сосудов и усилению кровообращения, что ухудшит состояние больного.
Хирургическое лечение
При хирургическом вмешательстве врач проводит вскрытие гематомы, затем перевязывает кровоточащий сосуд или накладывает сосудистый шов. При отсутствии дополнительных осложнений гематома имеет благоприятный прогноз.
Консервативная терапия
Для ускорения оттока венозной жидкости и улучшения кровотока разрешается легкими движениями массировать место ушиба, но не в первые сутки получения травмы. В результате кровяные сгустки быстрее рассасываются, а гематома уменьшается. Полезно выполнять изотонические упражнения при ушибе. Их суть заключается в сокращении и расслаблении мышц поврежденного участка с умеренной скоростью. После занятия гимнастикой следует принять лежачее положение, расслабиться, а травмированное место разместить на возвышении. Такая мера необходима для правильной циркуляции крови и предотвращения увеличения гематомы в размерах.
Из физиопроцедур эффективными считаются лазеротерапия, магнитотерапия и УВЧ-терапия.
Важно во время лечения гематомы правильно составить рацион питания. В меню следует включить продукты, содержащие белок. К ним относятся яйца, куриная грудка, индейка, рыба и творог. Обязательно в рационе должны присутствовать продукты, обогащенные витаминами группы B. При нехватке в организме витамина B12 образуются обширные гематомы, развивается анемия и нарушается процесс свертываемости крови. Для устранения заметных гематом нужно употреблять продукты, содержащие витамин K.
Читайте также:

