Если под кожей воспалилось и болит
Обновлено: 25.04.2024
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком).
Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – множественное поражение фурункулами.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафило-стрептококковая инфекция, реже стрептококк.
Код протокола: 09-101е "Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки"
Период протекания
Длительность лечения составляет 9 дней.
Факторы и группы риска
Истощение, гиповитаминоз, тяжелые общие заболевания, болезни обмена веществ (сахарный диабет, ожирение), загрязнение кожи и микротравмы.
Диагностика
Критерии диагностики
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
При карбункуле если консервативное лечение не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
- феноксиметилпенициллин – 0,25 г 4 раза/сут (при стрептококковой инфекции);
- амоксициллин/клавуланат – 0,375-0,625 г 3 раза/сут.;
- цефалексин 0,5-1,0 г 4 раза/сут.;
- цефуроксим аксетил – 0,5 г 2 раза/сут во время еды;
- эритромицин 0,5 г 4 раза/сут.;
- оксациллин 1-2 г 4-6 раз/сут. в/в, в/м;
- цефазолин 1-2 г 3 раза/сут. в/в, в/м;
- фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
- цефтриаксон 1, 0 г 1 раз/сут. в/м.
- итраконазол оральный раствор 400 мг\сут – 7 дней (профилактика кандидоза).
Местно - 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса в дерме и сенсибилизацию организма назначаются десенсибилизирующие средства: тиосульфат натрия 30% - 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани). Назначаются препараты способные адсорбировать токсины: активированный уголь – 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства – настойка пустырника по 20 кап. х 3 раза в день в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния, снижение реактивности организма назначают иммуномодуляторы – метилурацил 500 мг х 3 раза в день - 10 дней; метронидазол по 250 мг х 3 раза в день - 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции - декстран 400 мл в/в 1 р. в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты – мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные - для улучшения трофики кожи.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. *Амоксициллин+клавулановая кислота таблетка 625 мг; раствор для инъекций 600 мг во флаконе
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. *Итраконазол оральный раствор 150 мл – 10 мг\мл
10. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
11. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
12. *Активированный уголь 250 мг табл.
13. Настойка пустырника 30 мл, 50 мл фл.
14. *Метилурацил 10% мазь
15. *Метронидазол 250 мг табл; раствор для инфузий 0,5 во флаконе 100 мл
16. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
17. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
18. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
19. *Калия перманганат водный раствор 1:10 000
20. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Критерии перевода на следующий этап: заживление операционной раны.
* – препараты, входящие в список основных жизненно важных лекарственных средств
Уплотнения под кожей – болезненные или безболезненные образования, возникающие в разных местах – на конечностях, в области паха, на лице, голове, спине, шее или груди. Они могут появляться после травмы, при нарушении обмена веществ или обострении какого-либо заболевания. При выявлении шишек под кожей следует обязательно проконсультироваться с врачом, чтобы исключить злокачественные опухоли или при их наличии начать правильное лечение.
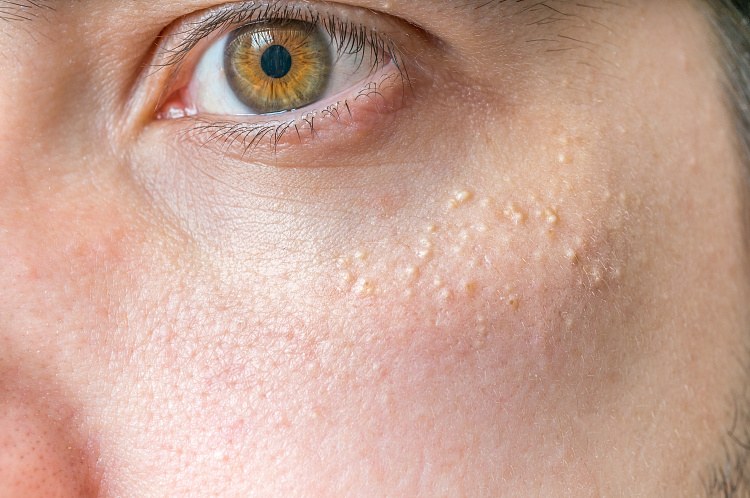
Симптомы уплотнений под кожей
Образования под кожей сопровождается такими симптомами:
- воспаление мягких тканей;
- болезненные ощущения;
- повышение температуры тела;
- интоксикация организма;
- ухудшение общего состояния.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 19 Мая 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Причины
К причинам возникновения уплотнений под кожей относятся:
- фиброма кожи;
- гемангиома;
- инфекционные заболевания;
- бородавка;
- родимое пятно;
- инородные тела;
- усиленная работа сальных желез.
Виды уплотнений
Врачи выделяют множество видов подкожных уплотнений. Наиболее распространенными считаются:
- липомы;
- гигромы;
- атеромы;
- увеличенные лимфатические узлы;
- просянка;
- абсцесс;
- грыжа;
- злокачественные новообразования.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Причины образования уплотнений под кожей могут быть совершенно разными. Заочно ставить диагноз по одному такому симптому, даже учитывая локализацию образования, нельзя. Необходима очная консультация специалиста. Среди причин — аллергическая реакция, гормональные нарушения, аутоиммунные заболевания, доброкачественные или злокачественные опухоли. Важно не откладывать визит к специалисту и пройти назначенные исследования для постановки точного диагноза.

Липомы
Липомы или жировики – доброкачественные опухоли, возникающие в жировой ткани кожи. Бывают единичными и множественными. Они появляются у людей с патологиями печени, заболеваниями поджелудочной железы, при сахарном диабете и на фоне алкоголизма. также на липомы могут оказывать влияние генетическая предрасположенность, болезни мочевыделительной системы и гормональные изменения в организме.
Жировики чаще диагностируются у женщин во возрасте от 30 до 45 лет. У них возникают безболезненные твердые шарики под кожей. Уплотнения имеют склонность к росту.
Гигромы
Гигрома или синовиальная киста – доброкачественная опухоль, наполненная серозно-слизистой или серозно-фиброзной жидкостью. Она может развиться после неудачной хирургической операции на кисти, вследствие травмы или наследственной предрасположенности. У женщин синовиальная киста встречается в 3 раза чаще, чем у мужчин. Гигромы могут вызывать острую боль или сопровождаются постоянными тупыми болями. В 40% случаев они не вызывают симптомов.
Атеромы
Атерома – доброкачественная округлая опухоль, состоящая из капсулы, заполненной густой желтой или белой жидкостью с неприятным запахом. Они диагностируются у 5-10% людей. Атеромы бывают 2 видов- истинные и ложные. Истинные атеромы появляются из микрочастиц эпидермиса при наследственной предрасположенности. Ложные образования развиваются в области закупорки сального протока, приводя к скоплению секрета. Атеромы могут возникать у людей с нарушенным обменом веществ, при неблагоприятных экологических условиях и гормональных изменениях.
Увеличение лимфоузлов
Воспаление лимфоузлов может быть симптомом инфекций. Вблизи с увеличенным лимфоузлом иногда можно заметить царапину или глубокую рану. Если после ее лечения уплотнение не рассосалось и вызывает болевые ощущения, следует немедленно посетить врача.
Просянка
Заболевание, характеризующееся образованием мелких белых уплотнений. Они могут быть единичными или сгруппированными. Просянка возникает при задержке кожного сала и неправильном уходе за кожей. Нередко белые угри выявляют на коже лица у новорожденных детей. Со временем они самостоятельно проходят, не вызывая осложнений.
Абсцесс
Характеризуется болезненным уплотнением под кожей, покраснением и местным повышением температуры. Причинами абсцесса могут стать механические повреждения, удар и инъекция. Необходимо сразу обратиться к врачу, чтобы избежать негативных последствий.
Грыжа
Припухлость развивается в области бедер, паха, пупка и других мест. Ее могут вызывать хронические патологии легких, поднятие тяжестей, беременность и роды, запоры и травмы позвоночника. Грыжа нередко сопровождается болевым синдромом, тошнотой и рвотой.
Злокачественные опухоли
Их особенностью считается то в течение длительного времени они протекают бессимптомно. Заметные проявления возникают на поздних стадиях, когда образования достигают значительных размеров. В таких случаях требуется только оперативное вмешательство.
Диагностика
Для выявления липомы врач проводят опрос пациента и визуальный осмотр с пальпацией пораженного места. Из инструментальных методов применяют УЗИ, электрорентгенография, компьютерная томография и МРТ. Они помогают определить очаги просветления.
Обнаружить гигрому можно с помощью рентгенографии, УЗИ или пункции гигромы. При подозрении на грыжу врач назначает УЗИ и диафаноскопию.
Для диагностики уплотнений под кожей в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы заметили новое уплотнение под кожей, запишитесь на прием к терапевту. Он оценит возможный характер образования, выяснит предрасполагающие причины и направит к соответствующему специалисту: к хирургу для удаления доброкачественного образования или к онкологу для лечения злокачественной опухоли. Если уплотнение небольшое, терапевт может назначить лечение самостоятельно.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение уплотнений под кожей
При липомах врач назначает оперативное вмешательство. К современным методикам хирургического лечения относится удаление уплотнения лазером, ультразвуковая, радиоволновая и криогенная деструкция. Также в курс лечения входят витаминные комплексы, иммунные и противовоспалительные препараты, гормональные средства. Пациент во время лечения должен придерживаться диетического питания.
При гигромах эффективными методами лечения считаются парафиновые прогревания, аппликации лечебной грязью и электрофорез с плазмолом. В отягощенных случаях требуется введение в пораженные участки глюкокортикоидов и отсасывание гнойного содержимого.
Если у пациента неглубокая атерома, тогда эффективно накладывать повязки с антисептическими мазями и наносить антибактериальные препараты. Устранить зуд и шелушение помогут гормональные лекарства. При интоксикации организма назначают жаропонижающие средства.
Для лечения уплотнений под кожей в сети клиник ЦМРТ применяют разные методы:
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
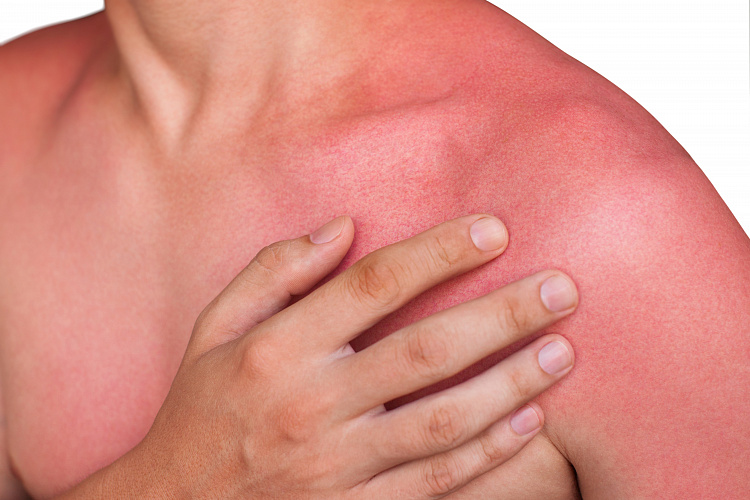
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
- употребление продуктов-аллергенов;
- неправильный уход за кожей;
- повышенная нервная возбудимость;
- аллергия любого происхождения;
- эндокринные нарушения;
- венерические болезни;
- вирусные, бактериальные или грибковые инфекции;
- перегрев;
- переохлаждение;
- повышенная чувствительность сосудов;
- заболевания кожи;
- употребление некоторых медикаментов;
- укусы насекомых;
- ожоги;
- стресс;
- возрастные изменения;
- наследственная предрасположенность;
- воздействие химикатов.
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.
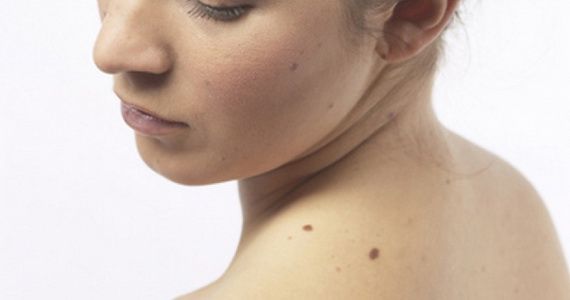
Новообразования (неоплазии) – это медицинское название опухолей, т. е. избыточного разрастания какой-либо ткани в организме. Опухоли – результат бесконтрольного размножения клеток, которые еще не достигли зрелости и потому утратили свою способность полноценно выполнять свои функции.
Опухоли могут возникать во внутренних органах и на поверхности кожи. Многие, не зная, какие бывают новообразования на коже, при появлении любого новообразования на коже ошибочно полагают, что это рак. На самом деле это не всегда так.
По основной классификации новообразования кожи делятся на доброкачественные и злокачественные. Еще существуют предраковые образования – пограничные между двумя основными видами. У каждого типа есть свои подвиды и особенности, а для постановки точного диагноза нужна правильная диагностика.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
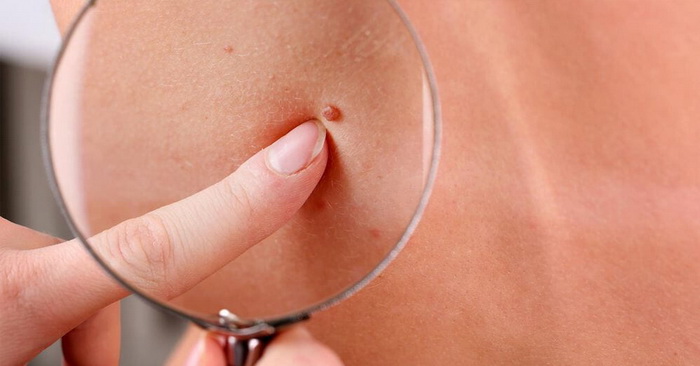
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Предраковые новообразования (преканкрозы)
Предраковыми называют новообразования, которые под воздействием врожденных или текущих причин получили склонность к злокачественному перерождению. Как правило, это хронические состояния, которые наблюдаются у человека в течение длительного времени.
Таким образом, предраковые опухоли – опасные новообразования на коже, которые могут приводить к развитию онкологических процессов. К ним относятся:
- Старческая кератома – кератоз, при котором на коже у пожилых людей возникают сухие корки и чешуйки. При их отслаивании может возникать легкая кровоточивость.
- Пигментная ксеродерма – наследственная опухоль, развивающаяся из-за повышенной чувствительности кожи к ультрафиолету. Встречается редко, представляет собой пигментные пятна, которые становятся бородавчатыми разрастаниями.
- Кожный рог – конусообразная опухоль, внешне напоминающая рог. Имеет желтый или коричневый цвет. возникает на открытых участках тела, которые регулярно подвергаются трению или сдавливанию. Характерен для людей пожилого возраста
- Болезнь Боуэна – внутриэпидермальный рак. Без лечения может трансформироваться в инвазивный рак кожи. На ранней стадии болезнь Боуэна представляет собой небольшое красновато-коричневое пятно размером 2-50 мм. имеет шелушащуюся поверхность, приподнятые неровные края. После удаления чешуек остается мокнущая, но не кровоточащая поверхность.
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование. Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.
Иногда фраза «мне больно, когда ты ко мне прикасаешься» имеет вовсе не иносказательный смысл. Некоторым людям это доставляет физический дискомфорт. Такое состояние называют «гипералгезией». Почему болит кожа и что с этим делать — главный вопрос, который беспокоит таких пациентов.
Виды гипералгезии

От природы болезненности кожи зависит схема помощи пациенту. Виды гипералгезии:
- тактильная — боль при прикосновениях;
- тепловая — реакция возникает только на нагрев кожи;
- статическая — болезненность при длительном незначительном надавливании.
От того, в какой форме проявляется заболевание, формируется тактика лечения. Для облегчения состояния нужно минимизировать контакты с кожей человека.
Записаться на прием
к врачу дерматологу
можно по телефону
или с помощью системы онлайн-записи на сайте
Причины состояния
Факторы появления гипералгезии не всегда напрямую связаны с кожей. Причины состояния:
- травмы и инсульты нарушают восприимчивость мозгом нервных импульсов, чего повышается тактильная чувствительность;
- патологии пищеварительной и эндокринной системы, а также некоторые авитаминозы вызывают нейропатию, чего нервные импульсы поступают в мозг в изменённой форме;
- мигрень вызывает повышение чувствительности ко всем видам раздражителей;
- опоясывающий лишай, ветряная оспа и другие герпетические инфекции способны вызывать боль при прикосновениях поражения нервных окончаний;
- фибромиалгия сочетает в себе боль при прикосновениях и сильную слабость;
- демиелинизирующие патологии вызывают болезненность нарушения целостности миелиновых оболочек, покрывающих нервные клетки;
- химические, ультрафиолетовые, радиационные и инфракрасные ожоги провоцируют неприятные ощущения при прикосновении;
- становится причиной болезненности кожи;
- рожистое воспаление вызывает острую боль в месте поражения.
Если неприятные ощущения сконцентрированы только в области спины, стоит задуматься о травмах позвоночника или дегенеративных заболеваниях (остеохондроз, грыжа и др.). при них возможно повреждение нервных корешков с развитием характерной клинической картины.
Иногда гипералгезия возникает как реакция на сильный или длительный стресс. В этом случае серьёзных нарушений в состоянии здоровья не наблюдается, но человек всё равно испытывает боль при прикосновении и нуждается в помощи.
Диагностические мероприятия
Найти причину состояния сможет только врач. Диагностика проходит в несколько этапов:
- Опрос — важно установить, когда возникает боль и где именно.
- Сбор анамнеза — были ли в последнее время травмы или признаки инфекции, загорал ли человек на пляже или в солярии.
- Рентгенография — обнаруживает повреждения позвоночника.
При наличии хронических эндокринных заболеваний стоит проверить кровь на содержание глюкозы. Иногда кожа болит при диабете.
Способы лечения

Когда причина состояния найдена, подобрать терапию не составляет труда. Варианты лечения:
- анальгетики — снимают боль на время приступа (Парацетамол, Кеторол, Анальгин и др.);
- нестероидные противовоспалительные средства — уменьшают выраженность воспаления (Ибупрофен, Нурофен, Найз, Диклофенак );
- седативные препараты — нормализуют сон и психоэмоциональное состояние (Настойка пустырника, Корень валерианы, Валосердин и др.);
- противосудорожные средства — снимают спазм гладких мышц (Бекламид, Карбамазепин, Диазепам и пр.).
После того, как острое состояние снято, можно перейти к физиотерапии. Чаще всего назначается использование сухого тепла, рефлексотерапия, акупунктура. Также полезными будут занятия с психотерапевтом. Они помогут стабилизировать состояние и закрепить результат.
Помните, что поставить точный диагноз, определить причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач. Записаться на прием к нашим специалистам или вызвать врача на дом Вы можете по телефону
Читайте также:

