Если лимфоузлы спаяны с кожей
Обновлено: 27.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лимфомы: причины появления, симптомы, диагностика и способы лечения.
Определение
Лимфомы представляют собой группу злокачественных опухолевых заболеваний лимфатической ткани, которая в нормальных условиях отвечает за иммунитет. Одним из первых клинических симптомов лимфом является увеличение лимфатических узлов разных локализаций.
Лимфомы, как и другие злокачественные опухоли, обладают склонностью к метастазированию, то есть миграции опухолевых клеток через кровь и лимфу, а также контактным путем в интактные (здоровые) ткани с последующим размножением в них.
Практически все виды лимфогранулематоза, или лимфомы Ходжкина, и около 65% неходжскинских лимфом проявляются безболезненным увеличением лимфатических узлов - 2 см и более. Однако диагноз того или иного вида лимфомы устанавливают исключительно на основании морфологического исследования биопсийного материала, взятого из опухоли.
Заболеваемость лимфомой Ходжкина в России составляет около 2 случаев на 100 тыс. населения в год, а неходжкинскими лимфомами – 5–7 случаев на 100 тыс.
Причины появления лимфом
Существует несколько возможных причин развития лимфом. Важно понимать, что в основе развития любого злокачественного заболевания, в том числе и лимфом, лежит нарушение функций клеток.
Способность к неконтролируемому росту опухоли возникает при нарушении естественного процесса деления клетки: в норме клетка делится ограниченное количество раз, созревает, выполняет определенную функцию, после чего заканчивает свою жизнь.
Для злокачественных клеток характерно нарушение процессов созревания и дифференцировки (процесса, в ходе которого клетка приобретает специфические особенности и способность выполнять определенные функции). У клеток появляются новые функции – они начинают продуцировать белки и токсины, возникает способность «ускользать от иммунного надзора», в результате чего меняется процесс естественной гибели клетки (апоптоза).
Некоторые вирусы могут напрямую влиять на ДНК лимфоцитов и способствовать их превращению в злокачественные клетки.
Лимфоциты делятся на два подвида: Т- и В-клетки (Т- и В-лимфоциты). Заражение Т-клеточным лимфотропным вирусом человека (HTLV-1) повышает риск возникновения у пациента определенных типов Т-клеточной лимфомы. Вирус передается половым путем и через кровь, а также от матери к ребенку через грудное молоко.
Вирусы, ослабляющие иммунологический надзор, косвенно являются причиной развития некоторых типов лимфом.
Некоторые инфекции могут стать причиной развития лимфомы из-за постоянной активации иммунной системы. При хронических инфекциях вырабатывается огромное количество лимфоцитов, что повышает вероятность возникновения мутаций во время деления клеток и ведет к риску формирования лимфомы. К подобным инфекциям относят Helicobacter pylori (часто встречается при хроническом гастрите и язвенной болезни желудка и двенадцатиперстной кишки), Chlamydophila psittaci (риск развития лимфомы в тканях глаза), вирусы гепатита В и С при длительном инфицировании.
К неинфекционным факторам риска развития лимфом относят:
- Воздействие химических веществ. Многочисленные исследования доказали, что влияние гербицидов, инсектицидов, бензола связано с повышенным риском развития лимфом.
- Наличие аутоиммунных заболеваний (ревматоидного артрита, системной красной волчанки и т.д.) является значимым фактором риска развития лимфом.
- Радиационное облучение оказывает большое влияние на скорость возникновения мутаций клеток и их озлокачествление.
- Генетические факторы. Наличие близкого родственника, страдающего лимфомой, значительно увеличивает риск.
- Врожденная недостаточность иммунитета при некоторых заболеваниях.
- Возраст. Некоторые типы лимфом развиваются у детей и подростков, а другие, напротив, у лиц старше 60 лет.
- Грудные импланты в редких случаях способствуют развитию одного из типов крупноклеточной лимфомы молочных желез.
Для лимфомы Ходжкина характерно наличие специфических клеток Рид–Березовского–Штернберга в пораженных лимфатических узлах, селезенке, печени или костном мозге.
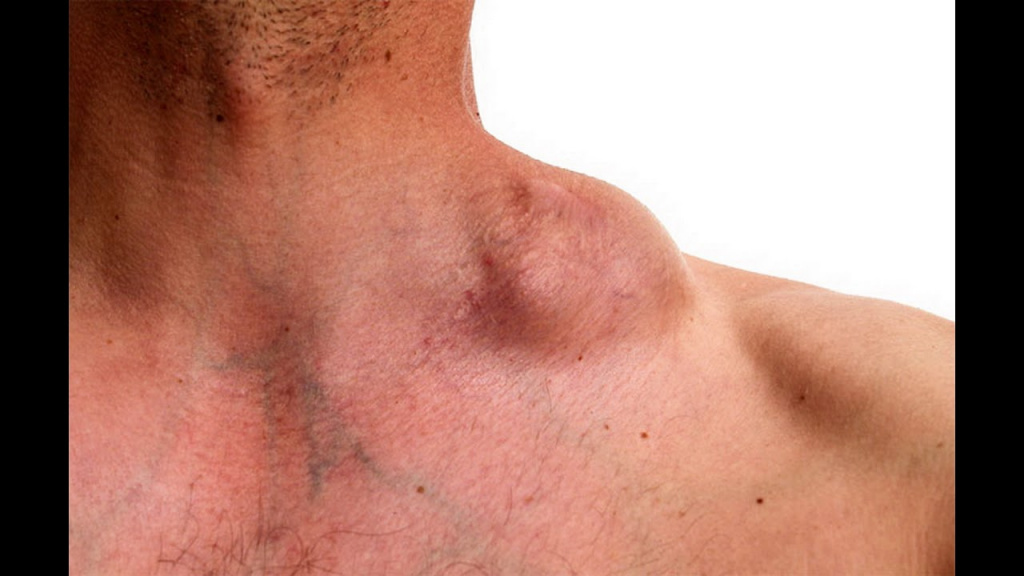
Увеличенные шейные лимфоузлы у пациента с лимфомой Ходжкина
К группе неходжкинских лимфом относятся:
- фолликулярная лимфома;
- лимфома маргинальной зоны;
- диффузная крупноклеточная В-клеточная лимфома;
- лимфома из клеток мантии;
- лимфома Беркитта;
- первичная лимфома центральной нервной системы;
- нодальные Т-клеточные лимфомы;
- первичные кожные лимфомы;
- неходжкинские лимфомы у больных, инфицированных ВИЧ;
- неходжкинские лимфомы у больных, инфицированных вирусами гепатита В и С.
Самый ранний симптом – увеличение лимфатических узлов на фоне полного благополучия. Увеличенные лимфоузлы безболезненны.
Различные клинические проявления зависят от локализации опухоли: если происходит рост опухоли в лимфатических узлах грудной клетки, возможно сдавливание дыхательных путей и появление охриплости голоса, нарушение глотания, затруднение дыхания, навязчивый кашель.
При расположении лимфомы в средостении появляется синдром сдавления верхней полой вены: возникают головные боли, отек и расширение вен лица и шеи.
В некоторых случаях присутствуют только общие симптомы: потеря аппетита, снижение массы тела, повышение температуры тела, ночная потливость, слабость, иногда – кожный зуд и боль в увеличенных лимфоузлах.
На фоне снижения иммунитета могут присоединяться инфекционные заболевания - часто активируется вирус ветряной оспы, проявляющийся опоясывающим герпесом.
Описаны случаи поражения органов брюшной полости (проявляется увеличением объема живота за счет роста опухоли и скопления жидкости, появлением болей, желтухи, тошноты и рвоты) и костного мозга (боли в костях, спине, частые переломы, бледность, повышенная кровоточивость).
Диагностика лимфом
Диагноз того или иного вида лимфомы устанавливают исключительно на основании морфологического исследования биопсийного материала (кусочка или целого лимфоузла, полученного в ходе небольшой операции), взятого из опухоли (гистологические, цитогенетические и молекулярно-генетические методы исследования). Дополнительные исследования врач назначит для диагностики стадии заболевания и его осложнений. Список исследований зависит от предположительной локализации опухоли и может быть изменен.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Увеличение шейных лимфоузлов (шейная лимфаденопатия) — это наличие на боковой и задней поверхности шеи образований лимфоидной ткани размером более 5 мм, имеющих эластичную или плотную консистенцию. Симптом наблюдается при вирусных и бактериальных инфекциях ЛОР-органов, воспалительных процессах в ротоглотке, опухолевых образованиях шеи и головы. Для выяснения причины лимфаденопатии назначают УЗИ, пункционную биопсию, лимфографию, лабораторные анализы. Симптоматику купируют с помощью нестероидных противовоспалительных препаратов, анальгетиков, антисептических средств.
Причины увеличения шейных лимфоузлов
Эта группа лимфоузлов дренирует область головы, шеи, верхней части грудной клетки, проксимальных отделов верхних конечностей. Соответственно, увеличенные шейные узлы чаще всего свидетельствуют о наличии заболеваний щитовидной железы, воспалительных процессов в ротоглотке, бактериальных и вирусных инфекций. Симптом патогномоничен для краснухи, развивается при кори, может выявляться при более редких инфекционных патологиях — орнитозе, лихорадке Эбола и Марбург, микоплазменных инфекциях.
Рак щитовидной железы
Неоплазии щитовидки составляют около 1,5% от всех злокачественных новообразований и в большинстве случаев протекают бессимптомно. Наиболее типичным вариантом является папиллярный рак. Достаточно распространены фолликулярные опухоли. При этих объемных образованиях всегда происходит увеличение шейных лимфоузлов, что свидетельствует об усиленной пролиферации злокачественных тиреоцитов, метастазировании опухолевых клеток. Обычно лимфатический узел долгое время остается мягким и подвижным, поскольку процесс не затрагивает капсулу и окружающие ткани.
Пациенты, как правило, обращаются к врачу по поводу случайно обнаруженного узла в щитовидной железе, когда он достигает 1 см и более. По мере роста опухоли присоединяются другие проявления: кашель, охриплость голоса, связанные с компрессией соседних анатомических структур. Большие новообразования способны сдавливать дыхательные пути, вызывая одышку и удушье. При распространении рака за пределы капсулы органа возникает расширение подкожной венозной сети, деформация контуров шеи. У пожилых больных нарастает кахексия.
Шейная лимфаденопатия служит одним из признаков лимфомы щитовидной железы — агрессивной неоплазии, отличающейся интенсивным ростом и вовлечением в патологический процесс соседних органов. Болезнь чаще развивается на фоне аутоиммунного тиреоидита. Опухоль быстро растет, занимая целую долю органа. Пациенты зачастую сами обнаруживают узел деревянистой плотности, который сочетается с увеличением и уплотнением шейных лимфоузлов на стороне поражения. Компрессия окружающих тканей провоцирует дисфагию, парез голосовых связок, смещает пищевод и трахею.
Органические заболевания щитовидной железы
При других поражениях эндокринной железы увеличение лимфоузлов обусловлено повышением кровотока в 10-15 раз, усилением продукции и дифференцировки нормальных лимфоцитов в ответ на стимуляцию чужеродными антигенами. Размеры лимфатических узлов составляют более 1 см, они эластичные, не спаянные с окружающими тканями, иногда бывают чувствительными при пальпации. Симптом характерен для острых воспалительных процессов, однако встречается и при доброкачественных новообразованиях, хроническом аутоиммунном тиреоидите. К шейной лимфаденопатии приводят:
- Острый тиреоидит. Болезнь начинается внезапно с резкой боли в области щитовидной железы, которая иррадиирует в нижнюю челюсть, ухо. Лимфатические узлы увеличиваются с двух сторон, становятся очень болезненными, отмечается покраснение кожи. Гнойный тиреоидит протекает с повышением температуры до фебрильных цифр, выраженными симптомами интоксикации. Возможны жалобы на чувство давления и распирания в шее, усиление симптомов при кашле.
- Узлы и кисты. По данным статистики, различные доброкачественные образования щитовидной железы выявляются у 10% населения, но чаще протекают бессимптомно. Увеличение лимфоузлов в шейной области происходит при воспалении или нагноении кист, гормонально активных неоплазиях. Лимфатические узлы эластичные, практически безболезненные, кожа над ними не изменена. Развернутая клиническая картина поражения щитовидки наблюдается при гиперпродукции гормонов — тиреотоксикозе.
Краснуха и корь
Шейная лимфаденопатия с вовлечением в процесс заднешейных и затылочных узлов является важным симптомом краснухи. Лимфатические узлы умеренно увеличены в размерах, безболезненны, не спаяны с окружающей кожей. Для детей типично появление «картечных» лимфоузлов — множественных мелких образований на шее. Одновременно с лимфаденопатией возникает сыпь — мелкоточечные или папулезные высыпания локализуются на разгибательных поверхностях конечностей, в области туловища и головы. Сыпь исчезает через несколько дней, не оставляя шелушения и пигментации.
Лимфаденит с увеличением шейных лимфоузлов развивается в катаральной стадии кори. Лимфаденопатия сочетается с ринитом, конъюнктивитом, гиперемией зева и одутловатостью лица. У взрослых проявления катарального периода выражены слабее. Патогномоничный признак кори — пятна Бельского-Филатова-Коплика на слизистой щек. Через 4-5 дней начинается вторая волна лихорадки, которая совпадает с появлением пятнисто-папулезной сыпи. В 1-й день высыпания расположены на лице и шее, к концу первых суток распространяются на туловище, на третий день сыпь переходит на конечности.
Другие инфекционные болезни
Шейная лимфаденопатия выявляется при различных инфекциях, протекающих в полости рта, ЛОР-органах. Возможно проявление симптома при системных бактериальных и протозойных поражениях — ангинозно-бубонной форме туляремии, сонной болезни, дифтерии. Увеличение лимфатических узлов связано с первичным проникновением и размножением патогенных микроорганизмов, интенсивной пролиферацией и накоплением специфических клонов лимфоцитов в фолликулярной и паракортикальной зонах. С поражением шейных лимфоидных образований протекают:
- Врожденный листериоз. Инфекционная патология развивается при трансплацентарном или интранатальном инфицировании ребенка и проявляется в первые дни после рождения. Поражение шейных узлов сочетается с фебрильной температурой тела, розеолезной или геморрагической сыпью, гранулемами на слизистой полости рта. Поздняя форма сопровождается мышечным тремором, судорожным синдромом, увеличением печени и селезенки.
- Сифилис. После попадания в организм бледная трепонема размножается в регионарных лимфоузлах, вызывая их увеличение. Шейная лимфаденопатия часто наблюдается при проникновении возбудителя через слизистую оболочку ротовой полости или губ, где и локализуется первичный аффект — твердый шанкр. Спустя месяц шанкр исчезает самостоятельно, затем появляется полиморфная сыпь, что указывает на генерализацию инфекции и развитие вторичного сифилиса.
- Бруцеллез. В продромальном периоде пациенты жалуются на миалгии, артралгии, головные боли. Потом возникает лихорадка, длящаяся от нескольких дней до 3 недель и чередующаяся с проливными потами. На высоте температуры отмечается гиперемия лица, увеличение шейных и подмышечных лимфатических узлов, которые могут быть болезненными при пальпации. При острой форме появляются мелкие фиброзные образования по ходу сухожилий.
- Паховый лимфогранулематоз. Увеличение лимфоузлов шеи и подчелюстной области отмечается во вторичном периоде при локализации первичного аффекта (язвы) в области слизистой рта и глотки. По мере прогрессирования болезни лимфоидные образования превращаются в крупнобугристые опухоли, теряют подвижность. В дальнейшем узлы нагнаиваются, присоединяются лихорадка, интоксикация, формируются свищи.
- Тонзиллит, фарингит. Реакция шейных лимфоузлов выявляется при тонзиллитах, что обусловлено повышенной антигенной стимуляцией лимфоидных образований. Симптом сопровождается болями в горле, покраснением зева и миндалин, лихорадкой. На поверхности гланд можно заметить желтоватые точки или распространенный налет. Увеличение лимфоузлов также обнаруживается при герпетическом фарингите, для которого характерна везикулярная сыпь на слизистой глотки.
Тяжелые случаи тонзиллита могут осложниться заглоточным абсцессом — гнойным воспалением клетчатки глотки. Кроме лимфаденопатии верхних шейных и затылочных лимфатических узлов пациента беспокоят резкие боли в горле, затруднение глотания, при больших размерах гнойника возможны расстройства дыхания. Общее состояние нарушено, температура тела повышается до 39-40° С. Увеличение лимфоузлов, сочетающееся с поражением яремной вены и септицемией, патогномонично для синдрома Лемьера. У детей шейная лимфаденопатия зачастую свидетельствует об аденоидите.
Опухоли головы и шеи
Лимфа от лица и шеи попадает непосредственно в шейные лимфоузлы, поэтому при различных злокачественных образованиях этой зоны они являются типичным местом метастазирования. Лимфатические узлы обычно деревянистой плотности, плотно соединены с кожей и окружающей клетчаткой, малоболезненны. Лимфаденопатия при определенных видах опухолей служит начальным признаком заболевания, когда первичное новообразование еще не вызывает клинической симптоматики. Увеличение лимфоузлов наблюдается при таких злокачественных неоплазиях, как:
- Новообразования челюстей. Опухоль может характеризоваться экзофитным ростом с формированием выступающего узла с изъязвлениями. Возможно протекание по типу длительно незаживающей язвы с гнойно-сукровичным отделяемым. О поражении костей (остеосаркоме) свидетельствуют простреливающие боли, расшатывание и выпадение зубов. Лимфоузлы увеличены с обеих сторон, имеют каменистую плотность, спаяны с кожей, подкожной клетчаткой.
- Рак языка. Хотя при неоплазиях этой локализации чаще отмечается увеличение подчелюстных лимфоузлов, иногда метастазирование происходит и в шейную группу. Неоплазия языка внешне выглядит как диффузное уплотнение органа с формированием язв или локальным выростом ткани. Рано появляется болевой синдром, выражены нарушения приема пищи, прогрессирует исхудание.
- Новообразования ЛОР-органов. Шейная лимфаденопатия — симптом эпителиальных опухолей носоглотки, которые также проявляются носовыми кровотечениями, затруднением дыхания. Симптом определяется при эстезионейробластоме и сочетается с аносмией, заложенностью носа, слизистыми выделениями. Иногда одностороннее увеличение и уплотнение лимфатических узлов указывает на неоплазии уха (базалиомы, эпителиомы, саркомы).
- Опухоли глаз. Увеличенные узлы наблюдаются при запущенной стадии новообразований конъюнктивы, когда злокачественные клетки прорастают в окружающие ткани, распространяются лимфогенным и гематогенным путями. Увеличение лимфоузлов подчелюстной области и шеи встречается при меланоме глаза — агрессивном новообразовании пигментных клеток, которое быстро прогрессирует с развитием отдаленных метастазов.
- Тимома. Увеличение шейных лимфоидных структур выявляется при доброкачественных и злокачественных опухолях вилочковой железы. Инвазивный рост новообразования вызывает компрессионный синдром с интенсивными загрудинными болями, сухим кашлем, затруднением дыхания. При сдавлении периферических нервов возникает синдром Горнера, осиплость голоса, дисфагия. Около 30% случаев болезни сопровождаются миастенией.
Системные поражения лимфоидной ткани
Увеличенные лимфоузлы шеи могут стать первым признаком лимфогранулематоза — злокачественной гиперплазии лимфоидной ткани с образованием специфических гранулем. Для заболевания характерно появление плотных безболезненных узлов, которые располагаются в виде цепочки. При локальной форме поражения происходит увеличение одной группы лимфатических узлов, при генерализованной форме развивается тотальная лимфаденопатия с поражением внутренних органов. Шейные лимфоузлы поражаются при хроническом лимфолейкозе, аутоиммунном лимфопролиферативном синдроме.
Обследование
Увеличение шейных лимфоузлов, которое не сопровождается другими симптомами, является показанием для консультации гематолога. При сочетании лимфаденопатии с признаками поражения органов дыхательной, пищеварительной систем могут потребоваться консультации других специалистов. Диагностика предполагает оценку состояния патологически измененных лимфоузлов и выявление причины состояния. Наиболее ценными являются:
- Ультразвуковое исследование. УЗИ лимфоузла проводится для изучения морфологической структуры пораженной ткани, метод позволяет обнаружить гиперэхогенные и гипоэхогенные зоны. Дополнительно рекомендованы УЗИ щитовидной железы и сонография вилочковой железы для выяснения первопричины лимфаденопатии.
- Анализы крови. Инфекционные и гематологические болезни, при которых возможно увеличение шейных лимфатических узлов, характеризуются изменениями показателей крови. Пациентам назначают стандартный общий анализ, биохимическое исследование, определение уровня острофазовых показателей.
- Биопсия лимфоузла. Забор цитологического материала из пораженного органа с последующим гистологическим исследованием рекомендован для верификации диагноза. Метод преимущественно используется для дифференциальной диагностики злокачественных опухолей лимфоидной ткани и метастазов с другими заболеваниями.
- Лимфография. Радионуклидное исследование лимфатической системы при помощи введения специального радиофармпрепарата назначают для изучения путей лимфооттока и исключения онкопатологии. Метод широко применяется для зоны шеи, поскольку проведение стандартной рентгенографии затруднено.
Дальнейший список исследований формируется с учетом жалоб пациента. Часто требуется обследование верхних отделов дыхательных путей — фарингоскопия, риноскопия, ларингоскопия. Для подтверждения инфекционной этиологии процесса выполняют специфические серологические реакции (РИФ, ИФА, ПЦР). При подозрении на связь поражения шейных лимфатических структур с патологией щитовидной железы проводят анализ крови на трийодтиронин и тироксин, сцинтиграфию с радиоактивным йодом.
Симптоматическая терапия
При инфекционных заболеваниях с поражением зева для снятия локальных симптомов рекомендованы полоскания горла раствором антисептиков, полезны ингаляции и обильное теплое питье. Для купирования болей в области шеи и ЛОР-органов назначаются нестероидные противовоспалительные средства, анальгетики. Этиотропное лечение подбирается только после консультации специалиста. При сочетании шейной лимфаденопатии с фебрильной лихорадкой, пальпируемыми образованиями области головы, шеи, быстрым ухудшением общего состояния необходимо как можно скорее обратиться к врачу.
1. Увеличение лимфоузлов и селезенки. В книге «Внутренние болезни по Тинсли Р. Харрисону»/ Генри П., Лонго Д. - 2002.
2. Дифференциальный диагноз при лимфаденопатиях/ Дворецкий Л.И. // Справочник поликлинического врача — 2005 — Т.3, № 2.
3. Клинические рекомендации по диагностике лимфаденопатий/ Национальное гематологическое общество – 2014.
Увеличение лимфоузлов (лимфаденопатия) — это изменение размеров, консистенции и подвижности периферических органов лимфатической системы. Возможно сочетание симптома с повышением температуры, изменением состояния кожи, увеличением печени и селезенки. Лимфаденопатия выявляется при инфекционных болезнях, иммунопролиферативных, дисметаболических и опухолевых процессах, приеме некоторых препаратов. Для уточнения причин увеличения лимфатических узлов используют ультразвуковые, рентгенологические, радионуклидные, томографические, цитологические, лабораторные методы. До постановки диагноза лечение обычно не назначается.
Общая характеристика
Увеличенные лимфоузлы представляют собой мягкие, тугоэластичные или плотные округлые образования, прощупываемые под нижней челюстью, в области шеи, подмышечной зоне, паху и других местах. Поверхность лимфатических узлов бывает гладкой или бугристой. Зачастую увеличению предшествуют острые инфекционно-воспалительные процессы (ОРВИ, ангина, пульпиты), травмы с повреждениями кожи, вакцинация. Иногда изменения лимфоузлов выявляются случайно пациентом либо врачом на профилактическом или консультативном осмотре.
Об увеличении лимфоузлов говорят, когда изменяется их плотность, поверхность и подвижность, а размеры превышают 1 см (для локтевых образований — 0,5 см, для паховых — 1,5 см). При ощупывании узлы бывают как болезненными, так и безболезненными. Кроме лимфаденопатии возможны кожные проявления (элементы сыпи, покраснения кожи), повышение температуры до 38° С и выше, длительный субфебрилитет, жалобы на быструю утомляемость, потливость, тяжесть в левом или правом подреберье, вызванную увеличением селезенки, печени.
Поводом для обращения к врачу является самостоятельное обнаружение крупных безболезненных лимфоузлов, резкая болезненность лимфоидной ткани при попытке прощупывания, сочетание лимфаденопатии с другими патологическими признаками — сыпью, гипертермией, потерей веса, быстрой утомляемостью. Особую настороженность должны вызывать лимфоузлы размерами от 2-3 см, которые увеличились без видимых причин, расположены в нескольких зонах и сохраняются более 2 месяцев.
Механизм развития
Увеличение лимфоузлов происходит несколькими путями, каждый из которых предполагает накопление в лимфоидной ткани определенного типа клеток. Реакция периферических лимфатических органов часто бывает связана с усилением кровотока, пролиферацией лимфоцитов и макрофагов в ответ на появление чужеродных генов. При антигенной стимуляции узел за 5-10 суток способен увеличиться в 5-15 раз. Для системных неопроцессов характерна активная пролиферация перерожденных лимфоидных клеток с увеличением размеров пораженного лимфоузла.
Строма лимфатических образований может инфильтрироваться воспалительными элементами (при инфекционных заболеваниях), клетками опухолей, расположенных в зоне лимфодренажа данного узла. Метастатическое поражение зачастую сопровождается разрастанием соединительной ткани. При некоторых нарушениях липидного обмена (болезни Ниманна-Пика, синдроме Гоше) в лимфоузле задерживаются макрофаги, переполненные нерасщепленными гликосфинголипидами.

Классификация
При определении форм лимфаденопатии в первую очередь учитывают местоположение увеличенных лимфоузлов. Лимфоидная ткань — основной защитный барьер на пути распространения инфекционных патогенов и опухолевых клеток. Поэтому расположение измененных лимфатических образований облегчает диагностику заболевания, вызвавшего лимфаденопатическую реакцию. В зависимости от локализации процесса выделяют:
- Увеличение подчелюстных лимфоузлов. Характерно для патологических процессов в области головы и шеи — болезней глаз, ЛОР-органов и придаточных пазух, повреждений кожи. Подчелюстная лимфаденопатия часто сигнализирует о стоматологических проблемах, хроническом тонзиллите.
- Увеличение шейных лимфоузлов. Обычно наблюдается при респираторных инфекциях, патологии ротовой полости, инфекционном мононуклеозе, поздних стадиях туберкулеза. Шейные узлы могут поражаться при лимфомах, лимфогранулематозе, метастазировании рака щитовидной железы, легких.
- Увеличение надключичных лимфоузлов. Чаще всего обусловлено опухолевыми причинами. Выявление увеличенного узла справа патогномонично для рака пищевода, легких. Левый лимфоузел поражается при злокачественных процессах в брюшной полости, тазу, забрюшинном пространстве.
- Увеличение подмышечных лимфоузлов. Воспалительное поражение возможно при наличии раневых инфекций, болезни кошачьей царапины, бруцеллеза. Поражение узлов подмышечной группы типично для рака молочной железы, меланомы верхних конечностей, установки силиконовых имплантов груди.
- Увеличение паховых лимфоузлов. Как правило, узлы в паху реагируют на развитие сифилиса, гонореи, шанкроида, других генитальных инфекций. Паховая лимфаденопатия также служит признаком злокачественного поражения тазовых органов, лимфомы, бубонной чумы.
Несколько реже в процесс вовлекаются лимфатические узлы других групп — подподбородочные, кубитальные (в области локтевого сгиба), околоушные, затылочные, яремные. При плановом инструментальном обследовании может определяться увеличение внутренних лимфоузлов — внутригрудных (медиастинальных), бронхопульмональных, парааортальных, селезеночных, мезентериальных, забрюшинных.
В диагностическом плане важно учитывать и другие критерии классификации лимфаденопатии — характеристики измененных лимфоидных образований, распространенность поражения. Такой подход позволяет предположить тип патологического процесса, происходящего в вовлеченных узлах и организме в целом. Важными критериями классификации увеличенных лимфоузлов являются:
- Размеры. При I степени лимфаденопатии диаметр пораженных образований составляет 0,5-1,4 см, при II степени — 1,5-2,4 см, а при III степени — от 2,5 см и более. Значительное и длительное увеличение размеров лимфатических узлов более характерно для злокачественных процессов.
- Болезненность. Интенсивными болевыми ощущениями чаще проявляются воспаления лимфоузлов, особенно острые гнойные лимфадениты. Образования, подвергшиеся злокачественному перерождению, зачастую безболезненны, кроме случаев кровоизлияния в некротизированный центр.
- Плотность. Увеличенные воспаленные лимфоузлы обычно мягкие, при их нагноении во время прощупывания ощущается флюктуация (колебание жидкости). Для метастатического процесса типична каменистая консистенция образований, для лимфом — тугая эластичность.
- Связь между собой. Патологическое образование из лимфатических узлов, прощупываемых как единое целое и смещающихся вместе, называется конгломератом. Спаянные между собой лимфоузлы выявляются при туберкулезе, саркоидозе, венерической лимфогранулеме, лимфомах и метастазировании.
- Количество. Поражаться может как один-два, так и несколько узлов в одной зоне. В первом случае говорят о единичных увеличенных узлах, во втором — о локальной лимфаденопатии. Чем активнее процесс, тем больше образований поражается, однако при метастазировании часто обнаруживается один узел больших размеров.
- Распространенность. При локальной лимфаденопатии определяются единичные узлы в одной области, при региональной — несколько образований в 1-2 смежных зонах. Генерализованный (распространенный) процесс характеризуется поражением лимфатических структур в трех областях и более.
С учетом патогенеза увеличение лимфоузлов бывает первичным (системным), вторичным (реактивным) и воспалительным. Первичные полиаденопатии развиваются при системном озлокачествлении лимфоидной ткани (лейкозы, лимфогранулематоз, неходжкинские лимфомы) и доброкачественных процессах (синусовом гистиоцитозе). Реактивные поражения являются ответом на другую патологию (инфекцию, иммунное заболевание, распространение опухолевых клеток, обменные нарушения). Воспаление (лимфаденит) возникает при размножении инфекционных агентов в ткани узла.
2. Дифференциальный диагноз при лимфаденопатиях. Справочник поликлинического врача/ Дворецкий Л.И. — 2005 – Т.3, №2.
На сервисе СпросиВрача доступна консультация педиатра онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый день, Наталья
Скорее всего у малыша реактивный лимфаденит
Это состояния развивается после перенесенных орви (фарингитов, ринитов, при хроническом аденоидите)
Если ребенка они никак не беспокоят, безболезненны при пальпации, мягко-эластической консистенции, не превышают 1 см в размере, то поводов для паники и откладывания поездки нет.
Вам необходимо сдать общий анализ крови и посмотреть на показатели лейкоцитов и соэ.
У ребенка нет аденоидита?
Дарья, у лора были полгода назад,аденоиды исключил,вот 2 недели были жёлтые сопли,только только проходят.Скажите пожалуйста, а то что их не один-два в затылочной области,а по 2 сразу обеих сторон(с промежутком) это не страшно?

Дарья, ещё пожалуйста вопрос.прочитала что они не должны быть спаянны,а что это означает?спаянны между собой или кожей?затылочные как будто два рядышком шарика соединены. но перекатываются под кожей.это страшный симптом?

Спаяны как между собой, так и лимфоузел с кожей.
Наталья, давайте не будем наводить панику раньше времени!
Обратитесь завтра к педиатру и сдайте общий анализ крови для начала, если сильно переживаете, можно проконсультироваться с детским хирургом.
Но острый воспалительный процесс никогда не будет протекать незаметно и безболезненно для ребенка.
Если ребенка не беспокоят лимфоузлы, они мягкие, не горячие, безболезненные, то все это благоприятные признаки и говорит о доброкачественном процессе.
Дарья, последний раз побеспокою Вас.Сдали кровь,посмотрите пожалуйста. Вижу ,что все в норме .Единственное, что Аст на границе нормы, это не страшно?

Здравствуйте
Нет, у вас хорошип анализы без отклонений для вашего возраста! Можете не откладывать поездку !

Здравствуйте!
Это следствие перенесенной инфекции.
Со времененем пройдет
Не надо только их щупать и мять- они этого не любят
Елена, я сегодня так переживала.,и часто щупала и по-моему они увеличились даже,теперь понимаю почему(((буду умнее.Скажите пожалуйста это заболевание не требует лечения?без осложнений проходит?

Это не заболевание как таковое..Это- следствие.
Лимфоузлы- это стророжевые нашего организма- собирают в себя инфекцию и обезвредивают ее..То есть они природой доя того и предназначены.
После излечения заболевания лимфоузлы могут оставаться увеличенными определенное время- им нужно время, чтобы уничтожить всю инфекцию.
Наблюдаем, сдаем анализ крови раз в 10 дней.
И постепенно л .узлы приходят в норму.
После болезни надо поддержать силы ребенка : полноценнон питание, пронулки на солнышке и все прилет в норму, не переживайте!
Елена, ещё пожалуйста вопрос.прочитала что они не должны быть спаянны,а что это означает?спаянны между собой или кожей?затылочные как будто два рядышком шарика соединены. но перекатываются под кожей.это страшный симптом?

Все просто- Вы описываете, что шарики полвижны и катаются под кожей- это значит нормально все.Спаянные- простотна месте стоят, не движутся.Это сразу понятно
Елена, последний раз побеспокою Вас.Сдали кровь,посмотрите пожалуйста. Вижу ,что все в норме .Единственное, что Аст на границе нормы, это не страшно?

Да беспокойте пожалуйста)
Печеночные ферменты повышаются в ответ на лекарственную нагрузку или обильную жирную пищу.На границе нормы- значит, скоро вернутся к обычному значению, не волнуйтесь!

Валерия, спасибо за ответ!а то,что их так много это не опасно?нужно ли сдавать анализы?вести к хирургу?

Они расположены по всему организму. Если грубо говорить, то они как бусы. На затылке их гораздо больше - а отреагировали симметрично всего два

Не переживайте - это абсолютно нормальная реакция организма. Нет особого смысла бежать сдавать инфекции. Даже если вы выясните, что какая-то из них есть - ваши действия от этого не поменяется. Так как противовирусного лечения не существует. Только симптоматическое
А в деревне будут фрукты, овощи и свежий воздух. То, что надо??
Валерия, ещё пожалуйста вопрос.прочитала что они не должны быть спаянны,а что это означает?спаянны между собой или кожей?затылочные как будто два рядышком шарика соединены. но перекатываются под кожей.это страшный симптом?

Спаяны - это прощупывался бы большой бугристый плохосмещаемый шар.
Рекомендую отказаться от чтения интернета. А то будет как в книге "Трое в лодке, не считая собаки": я зашёл в библиотеку здоровым человеком. Я вышел оттуда старой развалиной
Валерия, последний раз побеспокою Вас.Сдали кровь,посмотрите пожалуйста. Вижу ,что все в норме .Единственное, что Аст на границе нормы, это не страшно?


Здравствуйте, Наталья !
Вероятнее всего у ребёнка персистирующая вирусная инфекция :: ЦМВ (цитомегаловирус); ВПГ (вирус простого герпеса); ВЭБ(вирус Эпштейна - Барра) !
Не переживайте, эти вирусы никакого отношения к коронавирусу не имеют, ими заражена большая часть населения земли !
Вам необходимо проведение анализа мазка из зева или крови методом ПЦР(полимеразная цепная реакция ) или ИФА (иммуно-ферментный анализ) на эти вирусы !
Кроме того, при наличии возможности необходимо :
- УЗИ органов брюшной полости (для исключения мезаденита, увеличения селезёнки характерных для этих вирусов );
- УЗИ увеличенных лимфоузлов ;
- анализ крови с лейкоформулой .
Удачи Вам !
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:
Что такое воспаление лимфоузлов?
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микроорганизмов (бактерии, грибы, вирусы) или их токсинов.
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
- транспортная (дренажная) – возвращение продуктов обмена из тканей в венозное русло, выведение экссудата и гноя из раневых очагов;
- кроветворная (лимфоцитопоэз) – образование, созревание и дифференцировка лимфоцитов;
- барьерная – обезвреживание и выведение попадающих в организм бактерий, вирусов, других чужеродных агентов.
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
В организме имеются следующие группы лимфатических узлов:
- лимфоузлы головы и шеи:
- затылочные;
- шейные;
- подчелюстные;
- подбородочные;
- подмышечные;
- локтевые;
- надключичные;
- подключичные;
- предпозвоночные;
- межреберные;
- окологрудинные;
- верхние диафрагмальные;
- поясничные
- брыжеечные;
- подвздошные;
- подколенные;
- паховые.
Причины патологии
Воспаление лимфатических узлов бывает неспецифическим и специфическим Источник:
Структура шейного лимфаденита у детей. Егорова А.А., Хаертынова А.Х. FORCIPE, 2019. с. 83-84 .Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
- ограниченные и разлитые гнойные процессы (абсцесс, карбункул, флегмона);
- тромбофлебит, трофические язвы;
- остеомиелит;
- кариес;
- заболевания лор-органов (отит, стоматит, ангина);
- кожные болезни (пиодермия, инфицированные экземы);
- детские инфекции (скарлатина, паротит).
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
- туберкулез;
- сифилис;
- гонорея;
- чума;
- ВИЧ (СПИД);
- туляремия.
Лимфаденопатия – увеличение лимфатических узлов, не всегда сопровождающееся воспалением, может возникать при злокачественных новообразованиях, аллергических реакциях, аутоиммунных патологиях. Увеличение, а иногда и воспаление, лимфоузлов иногда наблюдается как у мужчин, так и у женщин, занятых тяжелым физическим трудом, тренирующихся с высокими нагрузками, так как лимфатические узлы вынуждены пропускать через себя большое количество лимфы, оттекающей от тканей и мышц при интенсивной работе и ускоренном метаболизме Источник:
Лимфаденопатия при инфекционных заболеваниях. Ющук Н.Д., Кареткина Г.Н. Детские инфекции, 2003. с. 61-65 .Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
- увеличение и болезненность одного или нескольких лимфоузлов;
- высокая температура тела;
- слабость, головная боль;
- потеря аппетита.
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
- жалоб пациента – боль, общие симптомы;
- анамнеза – время начала заболевания, интенсивность развития, наличие сопутствующих патологий;
- общего осмотра – размер и консистенция лимфоузла, его подвижность, отек и гиперемия окружающих тканей.
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
- рентгенография грудной клетки;
- ультразвуковая доплерография лимфатических сосудов;
- рентгенография лимфатических сосудов с контрастом;
- компьютерная или магнитно-резонансная томография пораженных лимфоузлов;
- лимфосцинтиграфия.
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Дифференциальная диагностика лимфаденита проводится с кистозными образованиями, заболеваниями слюнных желез, гидраденитом, последствиями перенесенных миозитов, добавочной долькой молочной железы, поражениями узлов при злокачественных новообразованиях Источник:
Алгоритм диагностики и лечения больных паратонзиллярным абсцессом и шейным лимфаденитом. Фернандо Д.Р., Назарочкин Ю.В., Проскурин А.И., Гринберг Б.А. Российская оториноларингология, 2011. с. 165-169 .Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
- антибактериальная терапия – антибиотики широкого спектра действия либо, при выявленном возбудителе, направленного действия;
- противовирусные средства – при вирусной этиологии заболевания;
- противовоспалительные препараты – для снятия боли, снижения температуры, улучшения общего состояния;
- антигистаминные средства – для уменьшения проницаемости капилляров, снижения отечности;
- дезинтоксикационная терапия – энтеральным (обильное питье) или парентеральным (внутривенное капельное введение) путем, для выведения из организма продуктов распада бактерий, токсинов.
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
Читайте также:

