Если кожа сухая слабость сонливость
Обновлено: 27.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Повышенная утомляемость: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Утомляемость – это психологическое и физиологическое состояние человека, которое субъективно ощущается как усталость. Почти каждый человек чувствовал усталость, которая по своей выраженности превосходит обычную: нарушается сон, возникает раздражительность, снижаются аппетит, работоспособность и мотивация. Однако не всегда утомляемость проявляется чувством усталости. При высокой заинтересованности и соответствующих жизненных установках человек может игнорировать другие признаки утомляемости: снижение эффективности труда, внимания, памяти, изменения артериального давления и частоты сердечных сокращений.
Проявления усталости, как правило, являются базовыми или начальными по отношению к другим расстройствам, иногда предшествуя им и почти всегда завершая течение любого заболевания – соматического или психического.
Разновидности повышенной утомляемости
Важно понимать, что утомление – это нормальное физиологическое состояние организма, возникающее в ответ на интенсивную деятельность - как физическую, так и умственную. В норме усталость проходит после отдыха и достаточного сна с полным восстановлением работоспособности.
Когда усталость сохраняется в течение нескольких дней, работоспособность не восстанавливается даже после длительного отдыха и появляются другие симптомы, следует выяснить, не является ли усталость симптомом того или иного заболевания.
Выделяют четыре степени утомления:
- Утомление первой степени – маловыраженное, когда самочувствие человека незначительно отличается от нормального функционального состояния. При этой степени утомления возникают ошибки во время совершения точных движений с незначительным мышечным усилием, но работа с максимальным усилием совершается точно. Появляются проблемы с засыпанием и пробуждением.
- Утомление второй степени – для него характерно снижение работоспособности и выносливости. Увеличивается количество ошибок при выполнении работы, хотя усталость еще может быть компенсирована усилием воли.
- Утомление третьей степени – выраженное, характеризуется заметным снижением работоспособности и выносливости. Увеличивается время реакции и снижается скорость работы. Возникают парадоксальные реакции: работа, требующая незначительных усилий, выполняется с большим трудом, а когда нужны максимальные усилия – работа совершается достаточно легко. Появляется сонливость в дневное время, усталость возникает при минимальной нагрузке, но может быть частично компенсирована волевым усилием.
- Утомление четвертой степени – сильно выраженное, характеризуется ультрапарадоксальными реакциями, которые приводят к травмам и авариям. Усталость не уходит после отдыха, нарушается сон – вплоть до развития бессонницы.
Одной из частых причин повышенной утомляемости является нарушение режима сна. В современном мире многие люди жертвуют качественным сном в пользу интернета и сериалов, у кого-то к хроническому недосыпу ведет график работы.
Несбалансированный режим питания или неадекватная нагрузкам диета также могут стать причиной плохой работоспособности, вызванной усталостью. Утомляемость может появиться при любом виде недоедания: в развитых странах это обычно строгие низкокалорийные диеты, содержащие недостаточное количество питательных веществ, или заболевания желудочно-кишечного тракта со снижением функции всасывания.
Если сочетать высокие физические нагрузки и низкокалорийную диету, то усталость даст о себе знать очень быстро.
Повышенной усталостью сопровождаются некоторые физиологические состояния – например, беременность.
Утомляемость может быть вызвана приемом лекарственных средств: седативных, бета-адреноблокаторов, антигистаминных препаратов, гипотензивных средств центрального действия, транквилизаторов.
Снотворные средства могут нарушать фазу быстрого сна, что приводит к появлению утомляемости даже при нормальной продолжительности сна.
Анемия – очень частая причина повышенной утомляемости. Пониженный гемоглобин в крови снижает доставку кислорода к тканям мозга и мышцам, что проявляется общей слабостью, сонливостью, снижением работоспособности.
Быстрая утомляемость характерна для некоторых эндокринных патологий. Например, при гипотиреозе снижается выработка гормонов щитовидной железы, которые участвуют во многих процессах организма.
При сахарном диабете часто возникает чувство усталости из-за скачков уровня глюкозы крови, которая необходима для нормальной работы всех органов и систем.
Заболевания кровеносной системы могут стать причиной повышенной утомляемости - снижается выносливость, появляется одышка, отеки, дискомфорт в области груди, раздражительность. Все эти симптомы – повод обратиться к врачу.
За усталостью, сонливостью и потерей аппетита могут скрываться серьезные психологические проблемы, которые нельзя игнорировать.
Утомляемость часто сопровождает инфекционные заболевания. Когда возникает инфекционный процесс, организм вынужден затрачивать больше энергии, чем обычно: на борьбу с чужеродным объектом, на компенсацию вреда, который наносит инфекция.
Отдельно выделяют синдром хронической усталости. Существует множество теорий его возникновения: дефицит нутриентов (питательных веществ), психологическая, аллергическая теории, большую роль также отводят чрезмерным физическим нагрузкам. Наиболее распространенной в настоящее время является вирусная теория. Согласно ей, причиной развития синдрома хронической усталости служат герпесвирусы (вирус Эпштейна–Барр и вирус герпеса 7-го типа), а также SARS-CoV-2. Так, уже вылечившись от основного заболевания, человек может еще долгое время испытывать значимый упадок сил.
- Анемия.
- Сахарный диабет.
- Гипотиреоз.
- Злокачественные новообразования.
- Хронические вирусные инфекции (гепатит, ВИЧ-инфекция).
- Туберкулез.
- Паразитарная инвазия (глисты и др.).
- Депрессия.
- Синдром хронической усталости.
- Сердечная недостаточность.
- Системные воспалительные заболевания (ревматоидный артрит, системная красная волчанка).
- Заболевания органов дыхания (бронхиальная астма, ХОБЛ).
- Хронические интоксикации (тяжелыми металлами, угарным газом, пестицидами и т.д.).
- Острые бактериальные и вирусные заболевания.
Взрослый человек обращается к врачу-терапевту , а ребенка и подростка осматривает педиатр . В зависимости от сопутствующих симптомов может потребоваться консультация других специалистов ( эндокринолога , гинеколога , психиатра, невролога, кардиолога).
Диагностика и обследования при повышенной утомляемости
В первую очередь определяют степень утомляемости и необходимость освобождения от трудовой деятельности.
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Сухость во рту – это неприятное ощущение, которое может быть симптомом серьёзных заболеваний. При постоянно или часто возникающей сухости во рту необходимо разобраться в причине, ее вызывающей, и, если необходимо, начать лечение. Устранение сухости во рту, как правило, достигается только в результате лечения заболевания-причины, которое и должно быть истинной целью. В любом случае, ощущение сухости во рту – еще один повод обратить внимание на состояние своего здоровья.
Сухость во рту объясняется недостаточным увлажнением слизистой рта, по большей части, вследствие недостаточной выработки слюны. В медицине сухость во рту, вызванная прекращением или уменьшением выработки слюны, называется ксеростомией.
Довольно часто сухость во рту наблюдается утром или ночью (то есть после сна).
Симптомы, сопутствующие сухости во рту

- «вязкость» или «липкость» во рту;
- жажда;
- раздражение слизистой рта (жжение и зуд), появление яркой каймы губ, трещин на губах и в углах рта;
- сухость языка. Язык краснеет, становится шершавым. Становится более трудно говорить, жевать и глотать. Снижается вкусовое восприятие;
- сухость в горле. Голос становится осиплым и более хриплым;
- появляется неприятный запах изо рта.
Причины сухости во рту, не являющиеся патологией
В некоторых случаях сухость во рту не связана с заболеванием. Например:
сухость во рту может наблюдаться утром и ночью по причине интоксикации. Это – типичная ситуация после злоупотребления алкоголем накануне вечером.
При нарушенном носовом дыхании человек дышит во сне ртом. Рот оказывается приоткрытым, и слизистая ротовой полости быстрее высушивается. Носовое дыхание может быть нарушено вследствие насморка, носовых полипов, искривления носовой перегородки. Аналогичная ситуация наблюдается при храпе. Причиной храпа в большинстве случаев является снижение тонуса мягкого нёба. Ослабление мышц развивается с возрастом. Именно поэтому пожилые люди чаще храпят, и слизистая их ротовой полости оказывается пересушенной. Эта причина объясняет сухость во рту по утрам в пожилом возрасте в большинстве случаев.
При недостаточном потреблении жидкости в жаркую погоду удивляться сухости во рту не приходится. Подобный эффект может быть вызван употреблением сильносолёной пищи.
Сухость во рту могут вызывать многие лекарственные препараты.
Курение – ещё одна распространённая причина сухости во рту.
Сухость во рту может быть одним из проявлений климактерического периода.
Заболевания, которые могут быть причиной сухости во рту
Сухость во рту может быть вызвана высокой температурой и интоксикацией при различных инфекционных заболеваниях (грипп, ангина и т.п.). Заболевания, связанные с большой потерей жидкости в результате рвоты или диареи (холера, дизентерия), также могут быть причиной сухости во рту. В подобных случаях сухость во рту является одним из многих симптомов и не обращает на себя отдельного внимания.
Если сухость во рту сочетается с поносом, метеоризмом, отрыжкой, тошнотой и болью в левой части живота, то это может говорить о панкреатите.
Сухость во рту в сочетании с горьким привкусом, изжогой, белым или желтым налетом на языке может говорить о таких заболеваниях желудочно-кишечного тракта как гастрит, дуоденит, холецистит.
Также сухость во рту может наблюдаться при:
заболеваниях слюнных желёз;
эндокринных заболеваниях (сахарный диабет, тиреотоксикоз);
новообразованиях ротовой полости (доброкачественных и злокачественных);
повреждении нервных окончаний, способствующих работе слюнных желез;
системных заболеваниях (склеродермия, болезнь Шегрена, муковисцидоз).
Устранение сухости во рту
Если сухость во рту вызвана приемом алкоголя и курением, то устранить ее можно, только избавившись от вредной привычки. Рекомендуется уменьшить употребление солёной и сладкой пищи. Обратите внимание, как Вы дышите – носом или ртом. Если носовое дыхание затруднено, надо диагностировать причину и восстановить носовое дыхание. Для этого Вам придется обратиться к врачу. Важно также следить за влажностью воздуха в помещении.
Сухость во рту может быть первым симптомом многих заболеваний. Поэтому при частом появлении ощущения сухости во рту необходимо разобраться в его природе, определить причину и при необходимости обратиться к врачу и начать лечение вызвавшего этот симптом заболевания.
Оставьте телефон –
и мы Вам перезвоним
К какому врачу обращаться при сухости во рту
Скорее всего, потребуется сдать различные анализы (общий анализ крови, общий анализ мочи, анализ крови на гормоны щитовидной железы, биохимический анализ крови, серологический анализ), а также при необходимости пройти некоторые инструментальные исследования (УЗИ, рентгенографию, компьютерную томографию).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Слабость – это субъективное ощущение недостатка энергии в бытовых ситуациях. Жалобы на слабость возникают обычно тогда, когда действия, до сих пор привычные и естественные, вдруг начинают требовать особенных усилий.
Слабость часто сопровождается такими симптомами как головокружение, рассеянность внимания, сонливость, головные или мышечные боли.
Усталость в конце трудового дня или после выполнения большой или сложной работы нельзя считать слабостью, поскольку такая усталость естественна для организма. Обычная усталость проходит после отдыха, отлично помогают здоровый сон и правильно проведенные выходные. Но если сон не приносит бодрости, и человек, только что проснувшись, уже чувствует себя утомлённым, то есть повод обратиться к врачу.
Причины слабости
Слабость может быть вызвана рядом причин, в числе которых:
-
. Часто слабость вызывается недостатком витамина B12, который необходим для выработки красных кровяных телец (эритроцитов) и предотвращения анемии, а также важен для роста клеток. Дефицит витамина B12 приводит к развитию анемии, которая считается наиболее частой причиной общей слабости. Ещё один витамин, дефицит которого приводит к развитию слабости, – это витамин D. Этот витамин вырабатывается организмом под воздействием солнечного света. Поэтому осенью и зимой, когда световой день короток, а солнце показывается не часто, недостаток витамина D может быть причиной навалившейся слабости; ; . Слабость может наблюдаться как при повышенной функции щитовидной железы (гипертиреозе), так и при пониженной функции (гипотиреозе). При гипотиреозе, как правило, отмечается слабость в руках и ногах, что описывается пациентами как «всё валится из рук», «ноги подкашиваются». При гипертиреозе наблюдается общая слабость на фоне других характерных симптомов (нервной возбудимости, дрожания рук, повышенной температуры, учащенного сердцебиения, похудания при сохранении аппетита);
- вегето-сосудистая дистония;
- синдром хронической усталости, свидетельствующий о крайнем истощении запаса жизненных сил;
- глютеновая энтеропатия (глютеновая болезнь) – неспособность кишечника переваривать клейковину. Если при этом человек употребляет продукты, приготовленные из муки – хлеб, выпечку, макароны, пиццу и т.д. – развиваются проявления расстройства желудка (метеоризм, диарея), на фоне которых наблюдается постоянная усталость; ;
- заболевания сердечно-сосудистой системы;
- онкологические заболевания, В этом случае слабости обычно сопутствует субфебрильная температура;
- недостаток жидкости в организме. Слабость часто приходит летом при жаркой погоде, когда организм теряет много воды, а восстановить вовремя водный баланс не получается;
- некоторые медицинские препараты (антигистамины, антидепрессанты, бета-блокаторы).
Также приступ слабости может быть в случае:
- травмы (при большой кровопотере);
- мозговой травмы (в сочетании с неврологическими симптомами);
- менструации;
- интоксикации (в том числе при инфекционном заболевании, например гриппе).
Слабость и головокружение
Головокружение довольно часто возникает на фоне общей слабости. Сочетание этих симптомов может наблюдаться в случае:
-
;
- нарушения мозгового кровообращения;
- резкого повышения или понижения артериального давления;
- онкологических заболеваний;
- стрессов;
- у женщин – во время менструации или климакса.
Слабость и сонливость
Пациенты часто жалуются на то, что им хочется спасть, а сил на нормальную жизнедеятельность не хватает. Сочетание слабости и сонливости возможно по следующим причинам:
- недостаток кислорода. Городская атмосфера бедна кислородом. Постоянное пребывание в городе способствует развитию слабости и сонливости;
- понижение атмосферного давления и магнитные бури. Люди, которые чутко реагируют на изменения погоды, называются метеозависимыми. Если Вы метеозависимы, плохая погода может быть причиной Вашей слабости и сонливости;
- авитаминоз;
- плохое или неправильное питание;
- гормональные нарушения;
- злоупотребление алкоголем;
- синдром хронической усталости;
- вегето-сосудистая дистония;
- другие заболевания (в том числе инфекционные - на ранних стадиях, когда иные симптомы ещё не проявились).
Слабость: что делать?
Если слабость не сопровождается какими-либо тревожащими симптомами, Вы можете добиться улучшения самочувствия, соблюдая следующие рекомендации:
- обеспечьте себе нормальную продолжительность сна (6-8 часов в сутки);
- соблюдайте распорядок дня (ложитесь спать и вставайте в одно и то же время);
- постарайтесь не нервничать, избавьте себя от стресса;
- занимайтесь физкультурой, обеспечьте себя оптимальную физическую нагрузку;
- больше бывайте на свежем воздухе;
- оптимизируйте питание. Оно должно быть регулярным и сбалансированным. Исключите жирную пищу. Если у Вас лишний вес, постарайтесь от него избавиться;
- следите за тем, чтобы пить достаточно воды (не меньше 2 литров в день);
- бросьте курить и ограничьте употребление алкоголя.
Оставьте телефон –
и мы Вам перезвоним
Когда при слабости надо обращаться к врачу?
Если слабость не проходит в течение нескольких дней или, тем более, держится более двух недель, обязательно надо обратиться к врачу.
Не стоит медлить с обращением к врачу и в случае, когда слабость сопровождается такими симптомами, как:
-
; ;
- жар, озноб, повышение температуры;
- расстройство желудка;
- резкое снижение веса;
- изменение настроения, апатия, депрессия.
К какому врачу обращаться по поводу слабости?
Если слабость является основной жалобой, то лучше всего прийти на консультацию к врачу общей практики (терапевту или семейному врачу).
Если на фоне слабости есть проблемы с желудком, можно обратиться к врачу-гастроэнтерологу.
Если слабость сопровождается болью или дискомфортом в области сердца, надо обращаться к врачу-кардиологу.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Термином «вегетососудистая дистония» (ВСД) врачи обычно описывают ряд симптомов, указывающих на дисбаланс вегетативной нервной системы, который может наблюдаться при различных заболеваниях.
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
Кроме термина «вегетососудистая дистония» используются и другие, но описывающие те же самые состояния, – «нейроциркуляторная астения» или «нейроциркуляторная дистония» (НЦД).
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
В нашей стране ВСД остается одним из самых популярных диагнозов, в то время как в 80% случаев за ним стоят серьезные патологии, на выявление которых должно быть направлено внимание специалистов. Заметим, что за рубежом диагноз «вегетососудистая дистония» практически не звучит.
Международная классификация болезней 10-го пересмотра (МКБ-10) не включает такие диагнозы как «ВСД» и «НЦД» и им не присвоен отдельный код, а МКБ 11-го пересмотра для обозначения функциональных расстройств нервной системы предлагает термин «Нарушения вегетативной нервной системы неуточненные».
Симптомы вегетососудистой дистонии
Пациенты, которым выставляется диагноз «ВСД», «НЦД» или «соматоформная дисфункция вегетативной нервной системы», обычно предъявляют широкий спектр жалоб. Они обращаются к врачу с такими симптомами как ощущение слабости, утомляемость, учащенное сердцебиение или перебои в работе сердца, повышение или снижение артериального давления, периоды нехватки воздуха, повышенная тревожность, раздражительность, пугливость, могут отмечаться даже обмороки, боль или неприятные ощущения в области сердца, дискомфорт в животе, диспепсические расстройства.
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
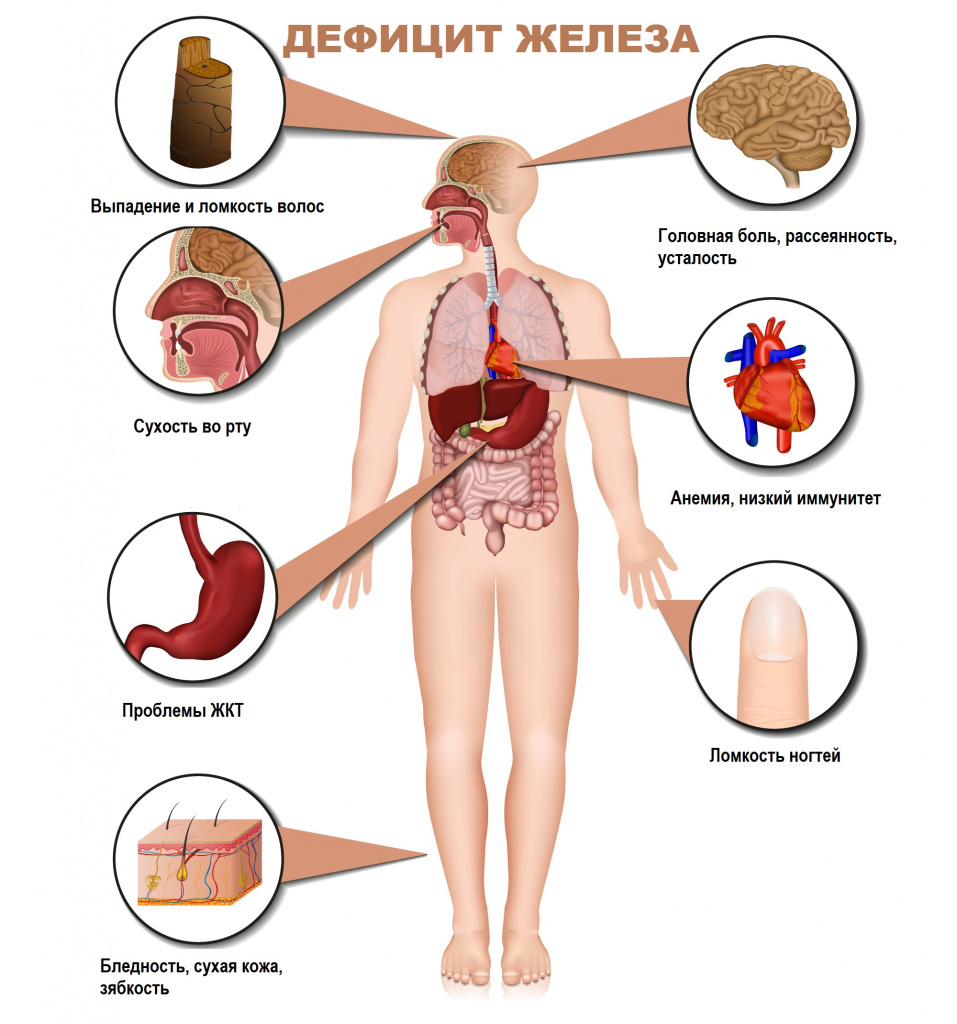
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Ряд других соматических заболеваний, например, артериальная гипертензия или ишемическая болезнь сердца, также могут лежать в основе жалоб, которые врач расценивает как дисфункцию вегетативной нервной системы (особенно, если на приеме пациент молодого возраста). Когда обследование не выявляет никаких органических нарушений, а лабораторные анализы находятся в пределах или на границе нормы, это не означает, что пациент «выдумывает» свое плохое самочувствие.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Паническое расстройство
Паническое расстройство – это распространенное заболевание, имеющее тенденцию к затяжному течению. Оно в 2-3 раза чаще наблюдается у женщин и начинается обычно в молодом возрасте. Основное проявление панического расстройства – повторяющиеся приступы тревоги, которые называют паническими атаками. Паническая атака – это необъяснимый, мучительный приступ плохого самочувствия, который сопровождается различными вегетативными симптомами, страхом и тревогой. Раньше таким пациентам часто выставлялся диагноз «ВСД с кризовым течением» или «симпатоадреналовый криз».
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
Генерализованное тревожное расстройство (ГТР) – это распространенная и устойчивая тревога и напряжение, которые не вызваны и не ограничены каким-либо окружающими обстоятельствами – так называемая «свободно плавающая тревога». Среди взрослого населения около 5% страдают таким расстройством, чаще пациентами являются женщины. Заболевание обычно проявляется в возрасте 20-35 лет.
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Пациенты жалуются на отсутствие сил, разбитость, недомогание, отмечают появление неприятных ощущений или боли в теле, учащенное сердцебиение, тошноту, повышенную потливость. Врачи в таких случаях назначают ряд обследований и консультаций, и в случае обнаружения даже незначительных отклонений от нормы, никак не связанных с текущим состоянием пациента, начинают его лечить. Неправильно назначенное лечение не приводит к облегчению состояния пациента, но может стать причиной побочных эффектов и повысить тревожность. Именно таким пациентам часто ставят диагнозы «вегетососудистая дистония», «остеохондроз позвоночника», «кардионевроз» и др. Но если эти пациенты приходят на прием к психиатру, то обычно врач сразу понимает, что перед ним человек с депрессивным расстройством и назначает психофармакологическое лечение.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Предменструальный синдром (ПМС) – это широкий спектр симптомов и дискомфортных состояний, связанных с менструальным циклом, которые часто встречаются у женщин молодого и среднего возраста. Эти симптомы появляются за 1-2 недели перед менструацией и исчезают сразу же или через 1-2 дня после её начала. Три из четырёх женщин испытывают ПМС в какой-то период своей жизни.
Проявления ПМС могут варьироваться от слегка заметных до весьма серьезных. Эти изменения физического и эмоционального состояния могут влиять на образ жизни женщины и её отношения. Контролировать влияние состояния предменструального синдрома на вашу жизнь поможет консультация врача-гинеколога, который посоветует вам различные варианты лечения и изменения образа жизни, способные вам помочь.
Оставьте телефон –
и мы Вам перезвоним
Причины предменструального синдрома
Современная медицина пока не имеет полной информации о механизме возникновения предменструального синдрома. Существует множество теорий, описывающих причины ПМС. В первую очередь выделяют гормональные изменения и химические процессы в головном мозге.
Течение менструального цикла регулируется колебаниями гормонального фона. Исследователи полагают, что симптомы ПМС могут быть связаны с высокими показателями эстрогена, пролактина и альдостерона, а также с дефицитом прогестерона.
Определенные химические вещества в головном мозге также могут играть роль в ПМС. Прежде всего, речь о серотонине, одном из основных нейромедиаторов. Концентрация этого вещества колеблется во время менструального цикла. Серотонин регулирует настроение, и при его дефиците могут наблюдаться расстройства настроения и депрессия, связанные с ПМС. Низкий уровень серотонина также вызывает усталость, тягу к еде и проблемы со сном.
Пищевые предпочтения также могут влиять на протекание ПМС. Усугублению симптомов способствует слишком солёная и жирная пища, употребление кофеина и алкоголя. Считается, что низкий уровень некоторых витаминов (например, витамина B6) и минералов также влияет на ПМС.
Более высокому риску ПМС подвержены женщины, страдающие ожирением или мало либо совсем не занимающиеся физическими упражнениями. В группе риска также и те, кто курит, страдает заболеваниями щитовидной железы, у кого низкий уровень сахара в крови.
Симптомы предменструального синдрома
Симптомы предменструального синдрома довольно индивидуальны; у каждой женщины это состояние может проявляться по-своему. Всего насчитывается порядка 150 возможных симптомов ПМС. Их разделяют на две группы: физические, эмоциональные, в последнюю группу включаются и поведенческие симптомы.
Особо выделяют предменструальное дисфорическое расстройство (ПМДР) как наиболее тяжелую форму ПМС. ПМДР характеризуется более выраженными симптомами, прежде всего из группы эмоциональных и поведенческих.
Среди физических симптомов наиболее часто встречаются:
- чувство наполненности и вздутие живота. Вы можете ощущать скопление газов. Также возможна задержка жидкости;
- болезненность молочных желез;
- расстройство кишечника, проявляющееся запором или диареей;
- усталость и повышенная утомляемость; , тошнота или рвота; и боль в спине. Также могут быть боли в мышцах и суставах. ПМС может усугубить мигрень или астму;
- повышенная чувствительность к шуму и яркому свету; и повышенное потоотделение;
- кожные симптомы, такие как появление прыщей или повышение жирности кожи;
- дискомфорт в тазу и даже боль.
В первую очередь выделяют следующие эмоциональные и поведенческие симптомы:
- нетипичная тяга к сладкому;
- чувство безнадежности и печали;
- чрезмерное напряжение, беспокойство и нервозность;
- перепады настроения: приступы слезливости и вспышки гнева;
- потеря или, наоборот, усиление полового влечения;
- проблемы самооценки и чувство вины; некоторые женщины могут страдать от иррациональных и усиленных страхов; , которые могут проявляться как проблемы с засыпанием, рваный сон или чрезмерная сонливость;
- замедленность и вялость движений.
Методы лечения предменструального синдрома
Много можно сделать самостоятельно. Вы можете добиться облегчения симптомов предменструального синдрома с помощью таких простых мер, как:
- пить много воды;
- придерживаться сбалансированной диеты, выбирая блюда, богатые клетчаткой, из овощей и фруктов, с низким содержанием соли, сахара и кофеина;
- регулярно заниматься спортом;
- избегать недосыпаний и стресса;
- не употреблять алкоголь.
Не рекомендуется активно пользоваться обезболивающими препаратами без консультации с врачом.
Обязательно обратитесь к врачу, если вы тяжело переносите предменструальный синдром, и он мешает вашей повседневной жизни. Для того чтобы доктор получил необходимый объём информации, если это возможно, записывайте симптомы ПМС, их частоту, тяжесть и то, как вы их переносите. Записей за три месяца будет достаточно.
Для того чтобы исключить состояния, которые могут вызывать подобные симптомы, вам могут быть назначены лабораторные и инструментальные исследования.
В зависимости от вашей ситуации, вам могут быть назначены:
витамины и минералы (в том числе B6, E, гамма-линоленовая кислота (GLA), кальций, магний), если есть основания предполагать, что симптомы связаны с их дефицитом;
обезболивающие, такие как аспирин, ибупрофен и другие нестероидные противовоспалительные препараты (НПВП). Они помогут уменьшить головную боль, боль в спине и мышцах, болезненность груди и боль в области таза;
диуретики (если есть проблемы с выводом жидкости). Применение данных препаратов уменьшает вздутие живота, болезненность груди, препятствует набору веса (за счёт жидкости при ПМС возможно увеличение веса до 1 кг);
антидепрессанты и успокаивающие препараты – для облегчения эмоциональных симптомов ПМС;
гормональные препараты – чтобы сбалансировать уровень гормонов.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

