Если чешется горло и болит голова есть температура
Обновлено: 05.05.2024
Головная боль и температура 37, которая не проходит длительное время – это повод обратиться за медицинской помощью. Эти симптомы могут сопровождать воспалительные процессы, инфекционные болезни и другие патологии. В Клиническом Институте Мозга есть все возможности для полной диагностики при головных болях, а также для комплексного лечения различных заболеваний. Также врачи могут дать ценные рекомендации, как провести профилактику многих нарушений в домашних условиях.
Причины головной боли и температуры 37
Если болит голова при температуре 37–37,3 градусов – это не отдельное заболевание, а симптом различных патологий. Это состояние сопровождается заметным ухудшением самочувствия и другими признаками, характерными для разных болезней. Повышение температуры и одновременно головная боль может говорить о следующих процессах:
- попадание в организм вирусов, бактерий, грибков – возбудителей инфекционных заболеваний;
- действие токсинов любого происхождения;
- аутоиммунные процессы – сбои в работе иммунной системы, при которых она воспринимает собственные клетки как чужеродные и начинает с ними борьбу;
- клетки, которые образуются при онкологических процессах;
- нарушение терморегуляции, которая в норме обеспечивается гипоталамусом.
Температура, которая не превышает 38 градусов, но находится выше нормы, называется субфебрильной. Она поднимается в период борьбы иммунной системы с возбудителями инфекционных заболеваний, токсинами и другими патогенами. Важно, что для некоторых взрослых и детей нормальной температурой является 37 градусов, и эту особенность необходимо учитывать во время диагностики.
Интоксикация
Головная боль и температура до 37,5 – характерные признаки отравления. Попадание в организм любых токсинов влияет на работу внутренних органов. Эти вещества накапливаются в крови и на сосудистых стенках, отравляют печень и могут проникать в головной мозг. Процесс сопровождается тошнотой и рвотой, расстройством пищеварения, также могут проявляться и более опасные симптомы: нарушение координации движений, поражение зрительного нерва и слепота, обмороки, галлюцинации и другие признаки.
Различают несколько видов отравлений, в зависимости от вида ядовитого вещества:
- пищевое – наиболее распространенное, возникает из-за некачественных продуктов питания;
- ядохимикатами, тяжелыми металлами;
- лекарственными препаратами и алкоголем;
- укусы ядовитых животных и насекомых.
При отравлении важно определить, какое вещество его вызвало. В некоторых случаях, это помогает подобрать антидот – соединение, которое нейтрализует действие определенного яда. Если антидота не существует, проводятся мероприятия для выведения токсинов из организма. Для этого назначают сорбенты, а также капельное введение растворов электролитов в больших объемах. Это помогает сделать кровь менее густой и снизить концентрацию в ней ядовитых соединений.
Инфекционные заболевания
Температура 37–37,5, болит голова, резко ухудшается самочувствие – это первый признак инфекционных заболеваний, вызванных вирусами или бактериями. Клиническая картина будет отличаться в зависимости от возбудителя, способа его попадания в организм и особенностей распространения. Различают несколько инфекционных патологий, которые на начальных этапах могут становиться причиной головной боли и повышения температуры до субфебрильных отметок.
- Грипп – вирусное заболевание, которое передается воздушно-капельным и бытовым способами. Он особенно распространен в холодное время года и в межсезонье, когда иммунная защита ослабевает. У больного развивается кашель, боли в горле, отечность слизистых оболочек и общая слабость. Без лечения грипп опасен осложнениями и может вызывать пневмонию.
- Менингит – воспаление оболочек мозга. Это опасное заболевание, которое без лечения может вызывать нарушение нервных функций и паралич. Его возбудителями становится вирусная, бактериальная либо грибковая инфекция, также менингит проявляется в виде осложнения воспалительных болезней дыхательных путей.
- Кишечные инфекции (сальмонеллез, ротавирусная инфекция, ботулизм, стафилококкоз и другие) – проявляются нарушением работы пищеварительного тракта. Головные боли и температура 37 и более градусов – это результат попадания токсичных продуктов метаболизма бактерий в кровеносное русло. Болезни передаются бытовым путем и могут протекать в острой форме, поэтому важно изолировать пациента от окружающих.
Важно, что вирусные и бактериальные заболевания, которые сопровождаются температурой 37–37,2 и головной болью, часто распространяются воздушно-капельным путем. Больному необходимо выделить отдельную посуду и бытовые предметы, он должен стараться сократить контакт с окружающими до минимума.
Травмы головы
Если после ушиба или падения держится температура 37 и болит голова – эти симптомы указывают на черепно-мозговые травмы. Они закрытые, если во время удара кости черепа сохраняют целостность. Различают несколько видов травм – классификация основана на сложности повреждений и клинической картине.
- Сотрясение головного мозга – самая легкая степень черепно-мозговой травмы. Состояние сопровождается тошнотой и рвотой, слабостью, повышением температуры до 37–37,4 градусов. Эти симптомы сохраняются в течение 7–10 дней, но могут проявляться и спустя несколько месяцев после травмы. Непосредственно после удара в область головы может происходить потеря сознания и амнезия.
- Ушиб головного мозга – может быть легкой, средней и тяжелой степени. Клинические проявления включают спутанность сознания, провалы в памяти, сонливость и другие симптомы, в зависимости от расположения ушиба. Диагностика проводится методами КТ или МРТ. В тканях головного мозга можно обнаружить мелкие кровоизлияния, отечность и воспалительные процессы.
- Внутричерепное кровотечение – проявляется в результате повреждения мозговых сосудов. Опасность составляют крупные гематомы, которые сдавливают нервные ткани и вызывают некротические процессы в нейронах. Для их удаления может потребоваться хирургическое вмешательство, если происходит нарушение важных нервных функций.
К первым симптомам ушиба головного относятся боль в голове, температура 37 и более градусов, тошнота и слабость. Также наблюдается ухудшение зрения и нарушение координации движений. Период восстановления продолжается от недели до нескольких месяцев, в зависимости от сложности повреждений. Больному необходимо обеспечить полный покой, исключить любые физические нагрузки.
Хирургические патологии
Головные боли, повышение температуры до 37 градусов и ее длительное нахождение в этих пределах – признаки нарушений, которые требуют хирургического лечения. Они включают воспалительные процессы, гнойные образования и другие проблемы, которые на начальных этапах проявляются обычным недомоганием, усталостью и головной болью. Полная диагностика может выявить ряд нарушений, которые со временем прогрессируют:
- язвенная болезнь желудка и кишечника;
- аппендицит, холецистит, панкреатит;
- варикозное расширение вен, тромбоз.
При некоторых заболеваниях оперативное лечение проще и безопаснее, чем длительный прием медикаментов. Для удаления гнойных образований, исправления аномалий строения органов, а также для коррекции сосудов назначается плановая операция. В дальнейшем, пациенту предстоит реабилитационный период, но своевременное обращение за медицинской помощью позволит полностью восстановить функции внутренних органов и избежать опасных осложнений.
Нарушение терморегуляции
В гипоталамусе находится центр терморегуляции. Это важная структура, которая позволяет поддерживать постоянную температуру тела, вне зависимости от обменных процессов, изменений температуры окружающей среды и других факторов. Однако, при хронических заболеваниях головного мозга, травмах, инфекционных процессах работа центра терморегуляции может нарушаться. Это приводит к стойкому повышению температуры до 37–37,2 и более, при отсутствии воспалительных процессов, инфекционных заболеваний и других причин.
Другие причины
Лихорадка с субфебрильными значениями, головные боли – это проявление многих нарушений. Ряд заболеваний и состояний сопровождается схожими клиническими признаками на ранних этапах, поэтому важно пройти комплексную диагностику и определить их причину. В ходе обследования могут обнаруживаться следующие проблемы:
- Лор-заболевания, в том числе ангина, отиты, ринит инфекционного либо незаразного происхождения;
- хроническая гипертония – стойкое повышение артериального давления;
- тепловой удар – состояние, которое проявляется после длительного пребывания под открытым солнцем и сопровождается слабостью, тошнотой, головной болью и повышенной температурой;
- новообразования – длительно сохраняющаяся лихорадка является одним из первых признаков опухолей головного мозга, а также лейкоза;
- стоматологические заболевания;
- паразитарные инфекции – инвазии гельминтов не обязательно сопровождаются болью в животе, а на первых этапах симптомы включают слабость, похудение, частые головные боли;
- термоневроз – специфическое состояние, обусловленное стрессами и расстройствами работы вегетативной нервной системы, при котором поднимается температура, больного беспокоят частые мигрени.
Головная боль, которая сопровождается повышенной до 37 градусов температурой, может диагностироваться и у здорового человека. Эти симптомы проявляются вследствие физической усталости, интенсивных нагрузок, стрессов и нарушений режима дня. Они проходят после полноценного отдыха и курса витаминов, но могут проявляться заново, если не уделять внимание их профилактике.
Методы диагностики
При повышении температуры до 37 градусов и более, а также при головных болях важно определить причину этих симптомов. На первом осмотре обязательно указать все жалобы, которые проявлялись в последнее время – эти данные могут иметь важное значение для постановки диагноза. Однако, простого осмотра и опроса пациента недостаточно, и врач назначает дополнительные обследования. К ним относятся:
- клинический и биохимический анализы крови – помогают обнаружить воспалительные процессы, инфекционные и паразитарные заболевания, а также нарушения работы отдельных внутренних органов;
- МРТ, КТ головы – информативный способ диагностики черепно-мозговых травм, новообразований, воспалительных процессов;
- УЗИ внутренних органов – назначается при подозрении на болезни желудка и кишечника, печени, почек;
- флюорография – проводится при инфекционных заболеваниях дыхательных путей, для исключения пневмонии.
В Клиническом Институте Мозга находится современное оборудование для диагностики заболеваний, сопровождающихся головными болями и повышением температуры. Это позволяет в краткие сроки поставить точный диагноз и своевременно начать лечение. Врач назначает только те обследования, которые необходимы для понимание более полной картины заболевания. Также есть возможность пройти комплексную диагностику, которая позволит выявить скрытые патологии на ранних стадиях.
Лечение головной боли и температуры
Курс лечения назначается индивидуально, после постановки точного диагноза. Врачи Клинического Института Мозга подберут схему препаратов либо назначат процедуры, которые помогут избавиться не только от симптомов, но и от причины ухудшений самочувствия. Курс состоит из нескольких этапов и будет отличаться в зависимости от вида и стадии нарушений:
- симптоматическое лечение – при острых головных болях можно принимать обезболивающие препараты, при простуде рекомендуется обильное питье и витамины, при нарушении работы пищеварительного тракта назначают сорбенты и средства для восстановления микрофлоры кишечника;
- антибиотикотерапия – важная часть лечения при бактериальных заболеваниях, а также для профилактики гнойных осложнений воспалительных процессов;
- специфическое лечение при гельминтозах, вирусных заболеваниях;
- хирургическое лечение – эффективно для удаления различных новообразований и гематом, а также для коррекции кровообращения при варикозном расширении вен.
В домашних условиях не рекомендуется подбирать препараты для лечения головной боли и температуры. Они могут временно замаскировать симптомы, но не повлиять на их причины, особенно если лихорадка и болезненность сохраняются в течение длительного времени. При субфебрильных значениях жаропонижающие препараты противопоказаны, поскольку могут привести к хроническому течению болезней. Их рекомендуется принимать только в тех случаях, если температура поднимается выше 38 градусов.
Методы профилактики
В домашних условиях можно предотвратить большинство заболеваний, которые вызывают головную боль и незначительное повышение температуры. У врачей есть список рекомендаций, которые важно соблюдать для поддержания иммунной системы в любое время года, а также для профилактики специфических нарушений:
- правильное питание, которое исключает жирные продукты, алкоголь, газированные напитки и фастфуд – залог здоровых сосудов и стабильного кровообращения головного мозга, а также поддержка органов пищеварительного тракта;
- достаточно количество витаминов и микроэлементов в любое время года – поддержка иммунной системы в борьбе с сезонными вирусными инфекциями;
- плановые обследования для выявления скрытых заболеваний внутренних органов.
Клинический Институт Мозга специализируется на лечении заболеваний, которые протекают с головными болями и повышением температуры. В центре находится точное и современное оборудование, которые обеспечивает точную и своевременную диагностику любых нарушений. Опытные специалисты подберут оптимальный курс лечения – он будет включать только необходимые препараты и процедуры.
Боль в горле – неприятный симптом, который появляется при простуде, ангине, гриппе и других заболеваниях. Она часто сопровождается повышенной температурой, слабостью, головокружением и головной болью. Эти признаки указывают на как сезонные инфекционные заболевания, так и на более редкие нарушения, которые требуют комплексной диагностики. В Клиническом Институте Мозга можно пройти полное обследование и получить рекомендации по лечению. Современное оборудование, опытные врачи, индивидуальный подход – преимущества, за которые нас ценят пациенты.
Причины, по которым болит голова и горло
Болезненные ощущения – это следствие воспалительных процессов либо механических повреждений. Они могут возникать и у здорового человека, если на слизистую оболочку попадают частицы пыли, дым, химикаты или другие вещества. Однако, чаще боль в горле и голове вызвана различными болезнями, которые требуют индивидуального подхода к лечению.
Ангина
Ангина – это инфекционное заболевание, которое протекает с воспалением компонентов лимфатического кольца глотки, в основном миндалин. Ее возбудителями становятся патогенные микроорганизмы, чаще стрептококки и стафилококки. Реже диагностируют бактериальную и грибковую формы. Процесс протекает в острой форме, с повышением температуры, общей слабостью и другими симптомами. Ангину на начальных стадиях легко принять за обычную простуду, но она протекает более остро, особенно у детей.
Различают несколько форм, в которых может проявляться ангина:
- Катаральная – легкая форма, симптомы которой могут проходить в течение недели. Микроорганизмы вызывают такие симптомы, как першение в горле и боль, которая усиливается при глотании. Небные миндалины увеличены и покрыты пленкой, слизистая оболочка краснеет и воспаляется.
- Фолликулярная – форма с более острым и продолжительным течением. Болезнь начинается с повышения температуры до 38–39 градусов и общего ухудшения самочувствия. Также возникает сильная боль в горле, которая распространяется на ухо, тошнота и рвота, различные нарушения пищеварения. Небные миндалины увеличены, на них появляются возвышающиеся светлые точки.
- Лакунарная – течение ангины напоминает фолликулярную, но протекает в более острой форме. Миндалины увеличены и болезненны, покрыты белой пленкой. Симптомы сохраняются на протяжение 5–7 дней, после чего процесс постепенно начинает утихать.
- Флегмонозная (интратонзиллярный абсцесс) – тяжелая, но редкая форма ангины. Ее течение связано с нагноением и гнойным расплавлением участка небной миндалины. Процесс сопровождается повышением температуры до 38–39 градусов и более, а также сильной головной болью, тошнотой, слабостью. Без своевременного лечения болезнь опасна общей интоксикацией.
- Язвенная – еще одна редкая форма. Болезненные ощущения связаны с образованием язвы на одной из небных миндалин. Болезнь не вызывает повышение температуры, но отличается продолжительным течением – язвы полностью проходят не ранее, чем через 1–3 недели.
Ангина – это заболевание, которое требует своевременного лечения. Если не принимать антибиотики для устранения инфекции, есть вероятность развития осложнений. К ним относятся абсцессы, интоксикация, лихорадка, а также пиелонефрит – воспаление почек.
Ларингит
Ларингит – это воспаление гортани. Болезнь редко протекает самостоятельно, чаще возникает на фоне коклюша, бронхита и других инфекционных заболеваний дыхательных путей. Ее причинами становятся стрептококки, стафилококки, бактерия туберкулеза и другие возбудители. Болезнь могут также спровоцировать факторы внешней среды: пыль и повышенная загазованность воздуха, курение, усталость и длительная нагрузка на голосовые связки. Одним из наиболее опасных является аллергический ларингит, который может перетекать в хронической форме и вызывать отек гортани.
Болезнь сопровождается характерными симптомами:
- першение в горле, ощущение инородного тела при глотании;
- боли в горле;
- озноб, повышение температуры, слабость и признаки интоксикации;
- сильный кашель, иногда с выделением мокроты с примесями крови или гноя.
Лечение ларингита, который протекает в острой форме, продолжается в среднем 7–10 дней. Если регулярно принимать антибактериальные средства, полоскать горло и выполнять другие назначенные врачом процедуры, болезнь проходит без осложнений. При отсутствии лечения болезнь может перетекать в хроническую форму с регулярными обострениями.
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс – это одно из наиболее распространенных инфекционных заболеваний глотки. Он развивается в виде нагноения клетчатки, расположенной возле миндалины. Процесс часто протекает как осложнение ангины либо хронического тонзиллита и чаще располагается с одной стороны. На начальной стадии развивается воспаление мягких тканей, затем начинается их нагноение и формирование полости, наполненной гноем.
Паратонзиллярный абсцесс вызывает следующие симптомы:
- боль в горле, которая обостряется при глотании и поворотах головы;
- повышение температуры тела, в том числе до критичных отметок;
- спазмы жевательных мышц – в некоторых случаях пациент не может открыть рот;
- неприятный запах изо рта, характерный для гнойных процессов.
Своевременное лечение важно при паратонзиллярном абсцессе, как и при других гнойных образованиях. Схема будет включать прием антибиотиков, которые уничтожат патогенную микрофлору. Если консервативное лечение не приносит результат, выполняется вскрытие гнойника. Процедура длится несколько минут и проходит без осложнений, после чего самочувствие быстро улучшается.
Вирусные заболевания
Боль в горле – первый признак вирусных заболеваний дыхательных путей. Грипп, ОРВИ проявляются в периоды снижения иммунитета, в ответ на размножение патогенной микрофлоры на слизистой оболочке. Вирусы постоянно находятся во внешней среде, но иммунитет человека выстраивает барьер против них. В результате снижения защиты вирусы попадают в организм со вдыхаемым воздухом, и развивается типичная картина простуды:
- боль и першение в горле;
- повышение температуры, в некоторых случаях до высоких отметок;
- головные боли и головокружение, слабость;
- кашель и другие симптомы.
Даже если простуда протекает в легкой форме, необходимо соблюдать постельный режим до полного выздоровления. Если вернуться к обычной жизни даже с незначительно повышенной температурой и болью в горле, процесс может перетекает в хроническую стадию. В запущенных случаях инфекция распространяется на нижние отделы дыхательной системы и вызывает вирусную пневмонию.
Остеохондроз
Одна из причин, почему болит горло и голова – остеохондроз шейного отдела позвоночника. Это распространенное нарушение, которое встречается у пациентов любого возраста. Болезнь возникает при истончении межпозвоночных хрящей. На запущенных стадиях остеохондроз проявляется межпозвоночными протрузиями и грыжами – выпячиванием дисков, вплоть до разрыва их оболочки.
Ранее считалось, что остеохондроз – это болезнь, которая встречается только у пожилых людей. Однако, к ее причинам относятся разные факторы:
- неравномерная нагрузка на межпозвоночные диски, которую могут спровоцировать неправильная осанка, ношение сумок на одном плече, врожденное искривление позвоночника;
- сидячий образ жизни – причина недостаточного развития скелетных мышц;
- занятия спортом, которые предполагают падения, повышенную нагрузку на шейный отдел позвоночника;
- травмы в анамнезе.
Типичные симптомы остеохондроза – боль и хруст в шее. Однако, на начальных этапах они могут отсутствовать. Болезнь определяется по дополнительным признакам: повышению либо снижению артериального давления, головной боли и головокружению, онемению пальцев рук. Лечение подбирается индивидуально, в зависимости от степени повреждения межпозвоночных дисков. В большинстве случаев, достаточно приема препаратов и специальной гимнастики, но на запущенных стадиях может потребоваться хирургическое вмешательство.
Другие причины
Боль в голове и горле – это симптомы, которые могут проявляться при разных заболеваниях. Они связаны с инфекционными и воспалительными процессами, механическими повреждениями слизистой оболочки и другими факторами. Обследование может показать следующие нарушения, которые приводят к болезненным ощущениям:
- переутомление и напряжение голосовых связок;
- ветряная оспа – инфекционное заболевание, которое на начальном этапе напоминает простуду, но затем проявляется кожной сыпью;
- невралгия языкоглоточного нерва – боль острая, стреляющая, пациент не может глотать пищу;
- новообразования – появление шишки, уплотнения в области шеи нуждается в срочном обследовании;
- заболевания щитовидной железы – она находится на передней поверхности шеи, поэтому при ее воспалении также ощущается боль при глотании.
Все заболевания, которые могут вызывать болезненность в горле, головные боли и сопутствующие симптомы, нуждаются в более подробной диагностике. Важно определить, что стало причиной боли, чтобы вовремя начать лечение.
Методы диагностики
Для диагностики, почему болит голова и горло, может быть достаточно простого осмотра. Однако, многие заболевания протекают со схожей клинической картиной, поэтому важно отличать их. Для этого понадобятся дополнительные инструментальные и лабораторные обследования, результаты которых укажут на их основную причину. Врач может назначить следующие методы обследования:
- осмотр – позволяет обнаружить воспаление миндалин и лимфатических узлов, покраснение слизистой оболочки горла;
- исследование мазка – проводится бактериальный посев, чтобы точно определить вид возбудителя;
- клинический, биохимический анализы крови;
- эндоскопическое обследование – назначается при подозрении на новообразовании, инородные тела в горле.
В Клиническом Институте Мозга есть все условия для точной и комфортной диагностики боли в горле и голове. Врачи подберут тесты, которые позволят быстро определить причину болезненности и дискомфорта. В нашем центре находится качественное, современное оборудование, благодаря чему диагностируются любые нарушения.
Лечение боли в горле и голове
Схема лечение подбирается индивидуально. В большинстве случаев, достаточно приема препаратов и соблюдения постельного режима в домашних условиях. Однако, в запущенных случаях проводится госпитализация, для постоянного контроля за состоянием пациента и выполнения процедур. Врач может сделать следующие назначения при боли в горле и голове:
- прием антибиотиков – препаратов для уничтожения патогенных бактерий, который становятся причиной воспалительного процесса;
- постельный режим, прием большого количества жидкости, противовирусные препараты – основные методы лечения ОРВИ и гриппа;
- при болезнях щитовидной железы – прием гормонов, которые она вырабатывает, в случае их дефицита;
- обезболивающие препараты, средства для снижения температуры, противовоспалительные растворы и другие симптоматические методы;
- хирургические методы – могут понадобиться для вскрытия гнойников, удаления новообразований.
Лечение назначается после индивидуального обследования. Схема будет включать только те методики, которые эффективно устраняют причины и симптомы основного заболевания. Врачи Клинического Института Мозга специализируются на лечении головных болей и болезненности в горле. Одно из условий успешного лечения – это выполнение всех предписаний в домашних условиях.
Методы профилактики
Большинство заболеваний, которые могут спровоцировать боль в горле и голове, носят приобретенный характер и могут проявляться в том числе во взрослом возрасте. Это значит, что соблюдение некоторых правил поможет избежать их проявления. Чтобы не болело горло и голова, врачи дают несколько рекомендаций:
- во время ветра и в холодную погоду надевать одежду, которая полностью закрывает горло, а также носить теплые головные уборы;
- при ощущении, что в горле находится инородное тело, сразу записаться на обследование;
- принимать достаточное количество витаминов и микроэлементов;
- продолжать лечение при простуде, пока ее симптомы не пройдут полностью.
Клинический Институт Мозга предлагает индивидуальные программы диагностики и лечения болей в горле и голове. В нашем центре работают опытные специалисты широкого и узкого профиля, а также находится точное, современное оборудование. Здесь есть все условия для комфортного лечения в стационаре либо для плановых проверок состояния здоровья. Однако, эффективность лечения зависит не только от правильно подобранной схемы лекарств, но также от выполнения всех рекомендация врача в домашних условиях.
Наверняка, у каждого из вас бывало ощущение, как будто ваше горло зудит и чешется. Если зуд в горле возникает редко, и дискомфорт в глотке длится недолго, волноваться не стоит. Скорее всего это реакция организма на сухой воздух в помещении: так слизистая оболочка глотки реагирует на негативные окружающие факторы. Особенно часто ощущение зуда в горле заметно во время отопительного сезона и при использовании обогревателей. Но если першение в горле беспокоит долгое время, и избавиться от сильного зуда не получается, следует обратиться к лор-врачу для определения причины заболевания горла. Поскольку это состояние может быть признаком многих диагнозов, и не всегда болезнь связана с лор-органами.
В нашей новой статье вы узнаете, почему зудит горло и как избавиться от зуда в горле быстро и эффективно.
Когда причины зуда — ЛОР заболевания
Наиболее распространённые причины сильного зуда в горле связаны с заболеваниями лор-органов:
- гайморитом;
- тонзиллитом;
- фарингитом;
- грибковым поражением глотки (микоз).
При каждом из выше перечисленных заболеваний зуд внутри горла является следствием воздействия на слизистые оболочки человека чужеродных агентов.
При гайморите, тонзиллите и фарингите такими агентами выступают болезнетворные микроорганизмы, которые проникают в гортань, глотку или нос извне. Причины грибкового поражения, соответственно, - патогенные грибки.
Бактерии и грибы часто населяют слизистые оболочки человека, но чтобы они активизировались и запустили воспалительный процесс, достаточно, чтобы возникли благоприятные условия для их размножения. Такими «благоприятными» факторами являются снижение иммунитета, переохлаждение, стресс, наличие у человека хронических заболеваний. Также частой причиной развития заболеваний лор-органов является заражение одного человека от другого воздушно-капельным или контактно-бытовым способами.
Тонзиллит вызывают преимущественно стрептококки. Болезнетворные микроорганизмы обосновываются в нёбных миндалинах, вызывая в них сильнейшее воспаление. При этом горло не только сильно болит, но ещё зудит и чешется.
При фарингите воспалительный процесс охватывает слизистую оболочку глотки. При этом пациент жалуется не только на то, что чешется горло, но также на сильный сухой кашель и ощущение кома в горле.
Гайморит — это воспаление верхнечелюстных пазух носа. Ощущение сильного зуда в горле при этом возникает, когда слизистые массы стекают из носовой полости по задней стенке глотки и раздражают её слизистую оболочку.
Главный признак микоза (грибкового поражения) — белый налёт на поверхности слизистой оболочки ротоглотки. Воспаление вызывают преимущественно грибки рода Candida. Спровоцировать микоз могут резкое снижение иммунитета, частые заболевания глотки, сахарный диабет, приём антибактериальных и гормональных препаратов.
Разнообразие заболеваний лор-органов, вызывающих ощущение сильного зуда, вполне объяснимо: все лор-органы взаимосвязаны друг с другом, и инфекция из носа, например, легко переходит в глотку или ухо.
Поэтому лечить заболевание уха, горла или носа нужно вовремя, чтобы не допустить развития осложнений.
Неинфекционные причины зуда
Одной из причин першения внутри глотки может быть аллергическая реакция организма на определённого раздражителя — аллерген. Это может быть пыльца, шерсть и выделения домашних животных, пыль и т.п. При аллергии першение в глотке сопровождается слезотечением, чиханием, насморком, зудом в глазах и носу. Как правило, аллергия проявляется практически сразу после контакта с аллергеном.
Появление дискомфорта и царапания в глотке может быть спровоцировано проглатыванием твёрдой пищи, которая травмирует слизистую оболочку гортани.
Одно из опасных проявлений зуда в гортани является отёк Квинке. В таком состоянии наблюдается отёчность шеи и лица. При отсутствии квалифицированной помощи дыхательные пути человека могут быть полностью перекрыты, что приведёт к летальному исходу.
Если заболевания лор-органов не диагностировали, а проблема остаётся, стоит пройти обследование у гастроэнтеролога. Существуют заболевания желудочно-кишечного тракта, при которых содержимое желудка забрасывается обратно в пищевод, что провоцирует неприятные ощущения в глотке. К таким диагнозам относят гастроэзофагеальную рефлюксную болезнь, гастриты, язвы.
Иногда глотка чешется из-за новообразований щитовидной железы, которые, разрастаясь и сдавливая шею, затрагивают рецепторы на слизистой оболочке глотки и вызывают зуд.
Бывает, что подобное состояние связано с неврологическими расстройствами, например, с неврозом или параличом глоточных нервов. В этом случае не обойтись без консультации невролога.
Установить истинную причину симптома и подсказать, чем лечить сильный зуд в горле, может только квалифицированный врач после проведённой диагностики.
Как избавиться от ощущения зуда?
Лечение сильного зуда внутри горла нужно начинать не с приёма лекарств, которые нашлись в домашней аптечке, и не с рецептов народной медицины. Прежде всего необходимо прийти на консультацию к оториноларингологу, который проведёт осмотр лор-органов и поставит верный диагноз, при условии, что проблемы связаны с воспалением лор-органов. Если лор-врач установит, что ухо, глотка и нос в полном порядке, понадобится консультация у смежных специалистов — гастроэнтеролога, аллерголога, невропатолога и др.
Так что делать, если сильно зудит горло? Всё зависит от причины заболевания. Вам могут быть назначены:
- антибактериальные препараты, в случае если болезнь вызвана бактериальной инфекцией (антибиотики может выписать только врач. При неправильно выбранном препарате или неверной дозировке выздоровление не наступит, а состояние больного осложнится другими патологиями);
- противовирусные препараты, если возбудитель заболевания — вирусная инфекция;
- орошение стенки глотки антисептическими препаратами и специальными спреями;
- леденцы или пастилки для рассасывания;
- полоскания антисептическими препаратами;
- витаминные комплексы;
- иммуномодуляторы;
- антигистаминные препараты, если зуд вызван аллергической реакцией;
- если проблемы связаны с заболеваниями желудочно-кишечного тракта, больной должен придерживаться определённой диеты, которую ему назначает гастроэнтеролог;
- при наличии новообразований требуется консультация врача — онколога;
- если проблемы с глоткой вызваны неврологическими состояниями, требуется консультация невропатолога.
В большинстве своём зуд в глотке легко поддаётся терапии, если вовремя обратиться за медицинской помощью и не заниматься самолечением. Таким образом, лечить горло нужно своевременно и только под контролем лор-врача.
Повышенная температура и головная боль – это частые симптомы, которые указывают на инфекционные процессы в организме. Однако, они также могут сопровождать хронические незаразные заболевания и даже быть первым признаком новообразований в головном мозге. В Клиническом Институте Мозга можно пройти полное обследование и определить причину головной боли и повышения температуры. Врачи подберут оптимальную схему лечения, которая позволит устранить не только неприятные симптомы, но и основную причину их появления.
Причины головной боли и температуры
Такие симптомы, как головная боль и температура – это частый симптом большого количества нарушений. В домашних условиях сложно понять, что спровоцировало ухудшение самочувствия, поэтому важно пройти полную диагностику. Это могут быть инфекционные заболевания, при которых рекомендуется ограничить контракт с окружающими, а также хронические незаразные внутренние заболевания на начальных стадиях.
Вирусные заболевания
Повышенная температура и головная боль – признаки простудных заболеваний, которые часто проявляются в холодное время года. Вирусная инфекция размножается на слизистой оболочке верхних дыхательных путей. Грипп, ангина, ОРВИ часто диагностируются у взрослых и детей. Тяжесть течения этих болезней зависит от возраста пациента, схемы лечения и других факторов. Важно понимать, что до проявления первых признаков больной уже становится переносчиком инфекции и представляет опасность для окружающих. В среднем, этот период продолжается от 3 до 7–10 дней.
Тесты на инфекционные вирусные заболевания проводятся, если у больного развиваются характерные симптомы:
- жар, температура, головная боль;
- кашель, затрудненное дыхание, возможно выделение мокроты;
- заложенность носа;
- боль в горле, воспаление слизистой оболочки носоглотки;
- общая слабость, ухудшение самочувствия.
Воспаление околоносовых пазух
Синусит – воспаление носовых пазух. В норме они представляют стерильные полости, образованные костями черепа, внутри которых находится воздух. Однако, при попадании бактериальной инфекции развивается гнойное воспаление, которое сопровождается резкой головной болью и температурой. Болезнь может быть спровоцирована вирусными заболеваниями дыхательных путей, полипами в носовых ходах, купанием в загрязненной воде, а также является осложнением отита и ОРВИ.
Головная боль при температуре 38 и более градусов может быть признаком следующих заболеваний:
- гайморит – наиболее распространенная форма синусита, гнойное воспаление гайморовой пазухи;
- фронтит – затрагивает лобную пазуху;
- этмоидит – гнойный процесс в решетчатом лабиринте;
- сфеноидит – воспаление клиновидной носовой пазухи.
Лечение гайморита и других синуситов назначается индивидуально. В некоторых случаях, достаточно приема антибиотиков, сосудосуживающих препаратов и регулярного промывания носа. Однако, иногда консервативное лечение оказывается неэффективным, и для удаления гнойного содержимого необходимо делать прокол гайморовых пазух. Это болезненная процедура, которую врачи стараются избегать и назначают только при острой необходимости.
Менингит
Одно из опасных заболеваний, которое требует срочной госпитализации и лечения в условиях стационара – это менингит, воспаление оболочек мозга. Процесс может развиваться самостоятельно либо проявляться в качестве осложнения инфекционных патологий. Первыми симптомами становится хроническая головная боль, которая сопровождается повышенной температурой. Показатели термометра могут оставаться в пределах 37,5 градусов, но у некоторых пациентов поднимаются до критичной отметки.
Выделяют несколько видов менингита, в зависимости от его причины, характера течения и других особенностей:
- бактериальный – развивается при попадании менингококковой инфекции на слизистую оболочку дыхательных путей и ее распространении в организме с кровью;
- гнойный – вторичное воспаление, которое проявляется в результате присоединения стафолококка, кишечной палочки и других бактериальных возбудителей;
- серозный – менингит, который протекает без гнойных осложнений, часто вызван энтеровирусами, а также вирусами полиомиелита и другими видами;
- туберкулезный – специфическая разновидность, спровоцированная микобактериями туберкулеза;
- протозойный – возбудителем становится внутриклеточный паразит токсоплазма, который проникает в организм с сырым мясом и субпродуктами.
Высокая температура и головная боль – это повод для экстренного обращения к врачу. Важно понимать, что некоторые разновидности менингита развиваются вследствие вирусной инфекции. Болезнь передается окружающим, поэтому больному необходима госпитализация в вирусном стационаре. Процесс опасен, поскольку в результате воспаления разрушаются мозговые клетки и не могут выполнять свои функции. При хроническом течении менингита возможно нарушение работы внутренних органов, задержка развития у детей, а также полный или частичный паралич. Лечение направлено на снятие воспаления и профилактику гнойный осложнений, а также на восстановление нейронных связей.
Зубная боль
Одна из причин, почему при температуре болит голова – стоматологические заболевания. Кариес, воспаление нерва, абсцессы и другие патологии могут вызывать острую боль. Она распространяется на всю поверхность лица, виски и затылочную часть головы. Больного беспокоят хронические мигрени, повышение температуры до 37 градусов и более. Болезненность усиливается во время жевания, часто обостряется в ночное время. Важно вовремя обратиться к стоматологу, при этом не рекомендуется принимать обезболивающие препараты перед посещением врача.
Отравление
Боли в голове и повышение температуры у взрослых и детей сопровождают различные отравления. Основная причина – попадание в организм токсинов, которые накапливаются в кровеносном русле и внутренних органах. Они вызывают нарушение работы пищеварительного тракта, печени и выделительной системы, а также могут затрагивать нервные ткани. Если токсины достигают головного мозга – состояние опасно некрозом нейронов и нарушением жизненно важных функций. Отравление может быть вызвано некачественными продуктами питания, ядовитыми газами, солями тяжелых металлов, ядохимикатами, некоторыми лекарственными средствами, а также алкогольными напитками.
Отравление можно определить по характерным симптомам:
- общая слабость, резкое ухудшение самочувствия;
- головные боли, головокружение, возможны обмороки;
- резкие боли в животе, нарушение работы пищеварительного тракта;
- при поражении нервной системы – галлюцинации.
Пищевые отравления успешно лечатся в домашних условиях. Больному назначают голодную диету и обильное питье, сорбенты и препараты для восстановления микрофлоры пищеварительного тракта. Если самочувствие резко ухудшается, снять интоксикацию возможно только в условиях стационара. В таком случае назначают капельное вливание растворов электролитов, а также препараты для выведения токсинов из организма.
Термоневроз
Если при головной боли повышается температура, но анализы не показывают никакие отклонения от нормы – это может быть симптомом термоневроза. Самочувствие ухудшается, пациента беспокоят хронические мигрени. Состояние представляет собой реакцию организма на следующие факторы:
- ненормированный режим дня, отсутствие отдыха, работа в ночное время;
- стрессы, переживания;
- нарушения работы вегетативной нервной системы.
Главный признак термоневроза – стойкое повышение температуры до 37 градусов и хронические головные боли. Обследования не определяют никакие патологии, воспалительные процессы, вирусную инфекцию и другие нарушения, которые могли бы спровоцировать ухудшение самочувствия. Врачи рекомендуют полноценный отдых и восстановление нормального режима дня, а также курс витаминов. В большинстве случаев, такие изменения положительно сказываются на состоянии здоровья и помогают против температуры и головной боли.
Новообразования
Одна из причин, по которой важно пройти комплексное обследование при хронической головной боли и повышении температуры до 37–38 градусов – это новообразования. Опухоли головного мозга могут быть доброкачественными либо злокачественными, отличаться по форме, размеру и скорости роста. Их определяют с помощью МРТ, а тактика лечения назначается индивидуально. Важно, что на начальных этапах новообразования могут оставаться бессимптомными, но затем они вызывают некроз нервных тканей и нарушения работы головного мозга. Их своевременное обнаружение – залог эффективного лечения, поскольку большинство функций нервной системы на начальных стадиях удается сохранить.
Другие причины
Повышенная температура, боли в голове у детей и взрослых – это симптомы ряда патологий и состояний, которые могут проходить самостоятельно либо требовать экстренного лечения. Они могут указывать на следующие нарушения:
- кишечные инфекции – на начальных этапах они напоминают простуду или грипп, но затем вызывают острое расстройство пищеварения;
- повышенное давление – при хронической гипертонии температура может подниматься до 37 и более градусов;
- нефрит, пиелонефрит – воспаление почек;
- любые хронические воспалительные процессы в период обострения.
Головная боль может периодически возникать даже у здорового человека. Однако, если она сопровождается повышением температуры, слабостью и другими симптомами – это говорит о начальном этапе заболеваний. Чтобы подобрать эффективное лечение, необходимо точно определить характер патологического процесса и его причину.
Методы обследования
Качественная и своевременная диагностика – это главное условие правильного лечения. На первичном осмотре проводится измерение температуры и сбор данных анамнеза, в том числе информации о любых хронических заболеваниях. Однако, для понимания полной картины необходимо провести ряд дополнительных обследований, чтобы поставить окончательный диагноз. Врач может назначить следующие методики:
- МРТ головы – комплексный, информативный способ определения новообразований, участков ишемии и других патологий головного мозга;
- КТ – современный способ обследований, который также позволяет получить полную трехмерную картину головного мозга;
- допплерография сосудов головы и шеи – важный диагностический этап, благодаря которому обнаруживаются нарушения кровообращения мозга;
- исследования крови – анализы укажут на воспалительные процессы, наличие инфекции, отравления и другие патологии.
В Клиническом Институте Мозга расположено современное оборудование для диагностики заболеваний, которые сопровождаются головной болью. Это позволяет точно и быстро определить причину ухудшения самочувствия и дифференцировать патологии, схожие по клинической картине. В домашних условиях поставить точный диагноз невозможно, как и в результате простого осмотра пациента.
Лечение головной боли и температуры
Тактика лечения при заболеваниях, которые вызывают боли в голове и высокую температуру, будет отличаться. Она подбирается в результате данных полного обследования, с учетом многих факторов. Врач учитывает причину плохого самочувствия, стадию и форму болезни, а также возраст пациента и наличие хронических патологий в его анамнезе. Различают несколько способов и этапов лечения головной боли и температуры.
- Медикаментозное лечение – назначается при любых патологиях. Курс может включать противовоспалительные и обезболивающие препараты, антибиотики, сосудосуживающие средства. Также проводится симптоматическое лечение простудных заболеваний, которое включает промывание носа. При болезнях, которые затрагивают головной мозг, терапия проводится в стационаре и включает препараты для улучшения мозгового кровообращения.
- Хирургическое лечение – назначается только в случае недостаточной эффективности консервативных методик. Операция может потребоваться для удаления новообразований, которые нарушают работу мозга и демонстрируют склонность к быстрому росту. Также хирургические методики эффективны при гайморите, стоматологических проблемах, полипах в носовых ходах.
- Дополнительные методики – подбираются отдельно при различных заболеваниях. Так, при термоневрозе рекомендуется курс физиотерапии и массажа, применение миорелаксантов и легких седативных препаратов. Сбивать температуру в домашних условиях можно, но только при ее повышении до критичных отметок (38 и более градусов).
В Клиническом Институте Мозга можно получить эффективные рекомендации, которые помогут избавиться от головной боли, снять температуру и восстановить нормальный образ жизни. Большинство пациентов проходит лечение в домашних условиях, принимая назначенные препараты. По окончанию курса, необходимо пройти повторное обследование, чтобы убедиться в полном выздоровлении либо продолжить лечение. Самостоятельно подобрать оптимальную схему невозможно – симптоматические средства замаскируют проявление болезней, но не устранят их причину.
Способы профилактики
В домашних условиях можно провести профилактику заболеваний, которые вызывают высокую температуру и острую головную боль. Если соблюдать рекомендации врачей, можно укрепить иммунную систему, повысить резистентность организма к вирусным заболеваниям, а также определить хронические заболеваний внутренних органов на ранних стадиях. Для этого достаточно выполнять несколько простых условий:
- избегать переохлаждения головы, особенно при резких перепадах температуры;
- обеспечить полноценный отдых и нормальный режим дня;
- получать достаточное количество витаминов с пищей либо в составе препаратов;
- вести активный образ жизни, уделять внимание физическим нагрузкам.
В Клиническом Институте Мозга есть все условия для полноценной диагностики и успешного лечения заболеваний, которые сопровождаются головной болью и повышением температуры. Качественное современное оборудование, специалисты с высокой квалификацией и многолетним опытом, возможность пройти лечение в условиях стационара – главные преимущества центра. Врачи рекомендуют не только обращаться при первых симптомах, но и проходить регулярные обследования для определения скрытых патологий на начальных стадиях.
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острый ларингит — острое воспалительное заболевание слизистой оболочки гортани длительностью до трёх недель. Проявляется болями в горле при глотании и попытке говорить, изменением голоса (осиплостью, хрипотой), лающим кашлем, затруднённым дыханием (стридором), а также возможным повышением температуры тела и ухудшением самочувствия [1] .
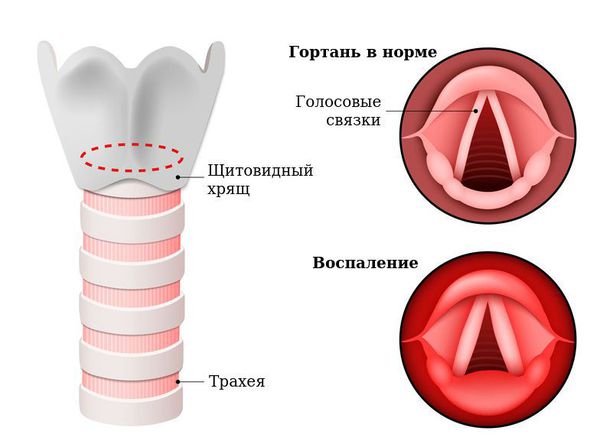
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
- Вирусы (70 % случаев ларингита) — чаще всего риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Гораздо реже ларингит вызывают вирусы герпеса, Эпштейна — Барр, Коксаки, ВИЧ — эти возбудители, как правило, поражают людей с ослабленным иммунитетом [8] .
- Бактерии — чаще всего гемофильная палочка типа В (22-35 %). Этот же возбудитель вызывает опасное для жизни заболевание — эпиглоттит ( воспаление области надгортанника и окружающей его клетчатки) . Также причиной ларингита могут быть бета-гемолитический стрептококк, мораксела катаралис (2-10 %) и золотистый стафилококк (MRSA) — до 33 %. Другие бактериальные инфекции гораздо реже вызывают острый ларингит: респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулёз, дифтерия[10] .
Неинфекционные причины:
- Травма (физическая или фонотравма). Фонотравма может быть вызвана криком или пением, а также интубацией трахеи. К физической относится тупая или проникающая травма гортани и аспирация (вдыхание) инородного тела. Очень важно исключать аспирацию инородного тела, особенно у детей. Инородные предметы часто не замечают, пропускают и ошибочно диагностируют рецидивирующий хронический ларингит [9] .
- Аллергия. Острый аллергический ларингит (в виде анафилаксии и ангионевротического отёка) возникает после повторного воздействия причинно-значимого аллергена и может быстро стать опасным для жизни. Чаще всего причинами аллергического отёка гортани являются:
- пища (молоко, орехи, морепродукты, рыба, соя, пшеница);
- пыльца различных растений;
- лекарства;
- косметика, парфюмерия, бытовая химия;
- укусы насекомых;
- животные.
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:
В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ларингита
- дисфония — хрипота, осиплость, которая может иметь форму напряжённого либо слабого голоса или афонию (полное отсутствие голоса);
- сухой лающий кашель (американцы говорят "как у тюленя");
- одышка из-за нарушения проходимости дыхательных путей (встречается в тяжёлых случаях заболевания);
- дисфагия (нарушение глотания);
- одинофагия (ощущение боли во время прохождения пищи по пищеводу);
- сухость, боль и ощущение комка в горле;
- зуд горла.
При инфекционном процессе возможно сочетание с лихорадкой, насморком и нарушением общего самочувствия [3] .
Патогенез острого ларингита
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Кроме голосообразующей функции гортань выполняет ещё и защитную функцию. Когда мы глотаем, гортань закрывает свой вход, чтобы пища и жидкости попадали в пищевод, а не в дыхательные пути [4] .
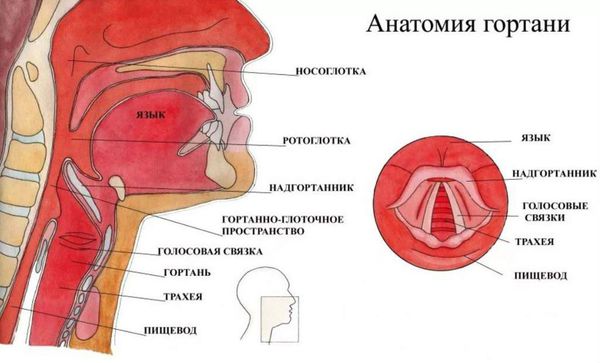
Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
- Катаральные (связанные с воспалением слизистых оболочек): гиперсекреция слизистых желёз, отёк, покраснение. Наблюдаются п ри вирусных инфекциях.
- Выраженные отёчные — при аллергии.
- Инфильтративные (скопление в тканях организма клеток с примесью крови и лимфы) — характерны для новообразований и химических поражений (при воздействии кислот, щёлочей и других едких жидкостей);
- Гнойные — при бактериальных инфекциях [5] .
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
Голосовые связки из-за отёка слизистой утолщаются и не могут колебаться, голос меняется, становится осипшим или вовсе исчезает. В тяжёлых случаях связки могут практически смыкаться, вызывая одышку, шумное сиплое дыхание из-за невозможности сделать вдох. Такое состояние называется стенозом гортани, другое название — ложный круп (от шотландского "croup" — каркать). Это жизнеугрожающее состояние, которое характеризуется лающим кашлем, часто сопровождается инспираторной одышкой (затруднённым вдохом) и охриплостью голоса. Обычно наблюдается у детей в возрасте 6-36 месяцев, чаще всего на фоне переносимой вирусной инфекции: парагриппа — 50 %, гриппа — 23 %, аденовирусной инфекции — 21 %, риновирусной инфекции — 5 % [6] .
Классификация и стадии развития острого ларингита
По характеру возбудителя:
- бактериальный;
- вирусный;
- грибковый;
- специфический.
Виды острого ларингита:
- Флегмонозный ларингит — острый ларингит с образованием абсцесса (скоплением гноя) . Проявляется резкими болями при глотании и попытке говорить, лихорадкой, а также образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани — острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда больные жалуются на сухой кашель, который в дальнейшем сопровождается отхаркиванием мокроты.
- Отёчный. Процесс не ограничивается слизистой оболочкой, а распространяется на глубжележащие ткани (мышечный аппарат, связки, надхрящницу). Пациенты жалуются на боль, усиливающуюся при глотании, выраженную хрипоту и осиплость голоса, высокую температуру, плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены, болезненны при пальпации (прощупывании).
- Флегмонозный. Боль становится сильнее, нарастает температура, ухудшается общее состояние, затрудняется дыхание, вплоть до асфиксии.
- Инфильтративный. Определяют значительную инфильтрацию, покраснение, увеличение в объёме и нарушение подвижности поражённого отдела гортани. Часто обнаруживается фибринозный налёт.
- Абсцедирующий — острый ларингит с образованием абсцесса. Проявляется резкими болями при глотании и фонации, которые распространяются на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани [7] .
Осложнения острого ларингита
- Жизнеугрожающая обструкция верхних дыхательных путей, требующая неотложного врачебного вмешательства в дыхательные пути, такого как трахеотомия или интубация.
- Распространение воспалительных изменений на здоровые дыхательные пути — трахею, бронхи и лёгкие.
- Хронический ларингит. Развивается из-за повторяющегося острого ларингита или длительных воспалительных процессов в носу, его придаточных пазухах или глотке. Хронический ларингит может негативно повлиять на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность, если не будет должным образом лечиться. Такие пациенты обязательно должны наблюдаться у отоларинголога и фониатра, т. к. практически все хронические ларингиты являются предраковыми состояниями [22][30] .
- Стойкое нарушение голоса, особенно при хроническом ларингите.
- Гнойные осложнения в виде флегмоны шеи и абсцессов [21] .
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
- Grade — общая тяжесть имеющихся нарушений.
- Roughness — грубость/изломанность голоса.
- Вreathiness — одышка.
- Asthenia — астеничность, слабость голоса.
- Strain — напряжение.
Каждый симптом оценивается отдельно:
- 0 класс — нормально;
- 1 класс — лёгкая степень;
- 2 класс — средняя степень;
- 3 класс — высокая степень.
Есть более простая шкала:
- 1 класс — субъективно нормальный голос;
- 2 класс — лёгкая дисфония;
- 3 класс — умеренная дисфония;
- 4 класс — тяжёлая дисфония;
- 5 класс – афония (полное отсутствие голоса).
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.
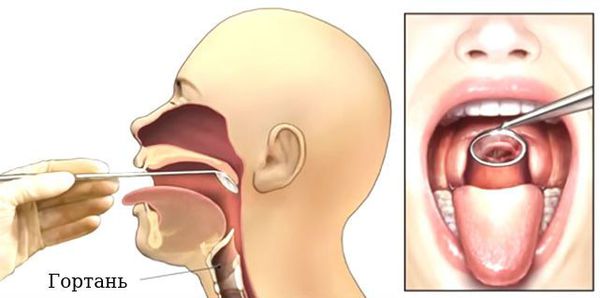
При необходимости используется ларингоскоп — эндоскопический прибор, позволяющий оценить отёк голосовых связок, скопление слизи, покраснение слизистой оболочки гортани и различные образования [17] [18] .
Ларингоскопия обязательна к выполнению, если:
- симптомы сохраняются более трёх недель;
- есть настораживающие признаки, такие как стридор (свистящее, шумное дыхание), курение, потеря веса, нарушение акта глотания [19] ;
- недавняя операция на шее, эндотрахеальная интубация, проведение лучевой терапии.
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.
Возможно обнаружение при биопсии гортани эозинофилов (клеток, часто участвующих в реализации аллергического воспаления). В этом случае необходимо проведение комплексного обследования — эндоскопии дыхательных путей в сочетании с аллергологическими тестами и обследованием желудочно-кишечного тракта [20] . У 33 % больных с выявленными эозинофилами в гортани обнаруживали эозинофильный эзофагит — воспаление пищевода с преобладанием эозинофилов.
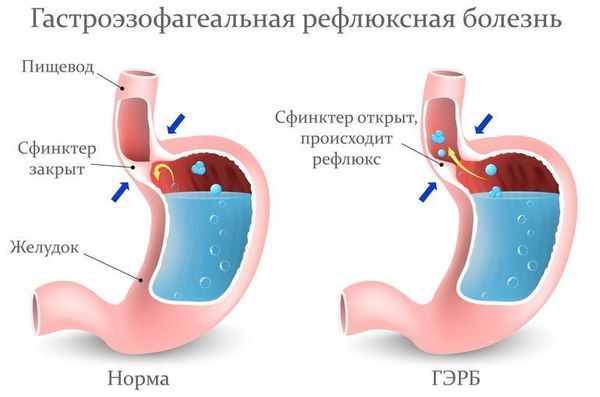
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
- Голосовой отдых (молчание от нескольких часов до нескольких дней, исключая шепот).
- Системное увлажнение — использование в помещениях увлажнителей воздуха. Локальное увлажнение слизистых оболочек — проведение ингаляций физиологическим 0,9 % раствором через небулайзер [24] .

Вирусный ларингит обычно не требует специфического лечения, так как часто проходит самостоятельно через несколько дней. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется [25] .
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ показано проведение ингаляций суспензией будесонида из расчёта 0,5-2 мг через компрессорный небулайзер [28] .
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
- Необходимо убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги, беременных женщин стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
- Оценить функцию дыхательных путей, кровообращения и уровень сознания.
- Ввести адреналин внутримышечно, если это необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты являются дополнительной терапией.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- изменение в питании (исключение кислых и других раздражающих продуктов) и образе жизни (отказ от курения и употребления алкоголя);
- налаживание режима дня и отдыха;
- применение антацидных препаратов (снижают кислотность в верхних отделах пищеварительного тракта);
- применение ИПП (ингибитора протонной помпы) один или два раза в день [26] .
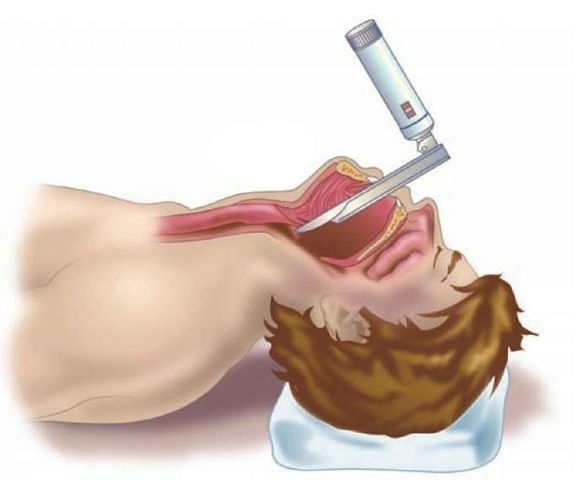
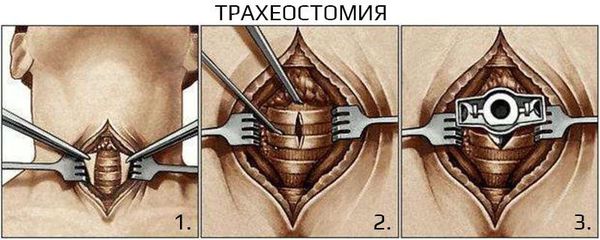
Хирургическое лечение не рекомендовано при неосложнённом течении ларингита. Проведение экстренных хирургических вмешательств необходимо при осложнённых формах и жизнеугрожающих состояниях, например при крайне выраженном стенозе гортани, эпиглоттите и абцессе. Проводят трахеостомию или инструментальную коникотомию [27] .
Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
Читайте также:

