Эритродермия у ребенка что это
Обновлено: 23.04.2024
Токсидермия (токсико-аллергический дерматит) может появиться после воздействия на организм определенных аллергенов-раздражителей, которые могут попадать в организм через воздух, пищу, инъекции. Токсидермия может развиваться на фоне некоторых хронических заболеваний и длительного приема медикаментозных препаратов.
Типы токсидермии
Токсидермии классифицируют по типу течения:
Причины возникновения
Причина токсикодермий – попадание в организм аллергена. Наиболее распространенные из них:
- Лекарственные. Заболевание вызывается внутривенным, внутримышечным, подкожным, внутриполостном введением фармпрепаратов, нанесением их на кожу и вдыханием их микрочастиц. Распространенные лекарственные аллергены – антибиотики, анальгетики, сульфаниламиды и барбитураты, а также витамины – преимущественно группы В, – антигистаминные средства и кортикостероиды.
- Алиментарные. Заболевание вызывается употреблением в пищу тех или иных продуктов. Иногда реакцию вызывают строго специфические продукты, например миндаль с одного и того же дерева или яйца от одной и той же курицы. Токсидермии также могут вызывать пищевые добавки – красители, консерванты, ароматизаторы.
- Металлы – например, входящие в состав ортопедических конструкций. Распространенные металлы-аллергены – кобальт, никель, хром, молибден, ртуть, свинец, висмут.
Симптомы заболевания у детей
Симптомы токсидермии бывают специфическими – по которым можно четко распознать заболевание – и неспецифическими – встречающимися при других патологиях.
Специфические:
- высыпания на коже – папулы, везикулы, эритемы, крапивница;
- поражения слизистых полости рта, губ, гениталий – папулы, мелкие кровоизлияния, эрозии;
- зуд, болезненность и жжение пораженных участков. Источник:
Федеральные клинические рекомендации по оказанию медицинской помощи детям с многоформной эксудативной эритемой и токсикодермией
// Министерство здравоохранения Российской Федерации, Союз педиатров России, 2015
Неспецифические:
- общая слабость;
- повышенная температура тела;
- озноб;
- боли в суставах;
- отсутствие аппетита;
- раздражительность;
- бессонница.
Характер и степень выраженность симптоматики зависят от причины заболевания и особенностей организма.
Диагностика болезни
Чтобы диагностировать токсидермию, врач-дерматолог проводит опрос и осмотр ребенка, после чего назначает:
- общие анализы крови и мочи;
- коагулограмму;
- соскоб кожи;
- микроскопию мазков;
- бакпосев отделяемого папул.
Лечение токсидермии у детей
Терапевтические мероприятия направлены на оперативный вывод из организма вещества, которые спровоцировало данное состояние. Для внутреннего применения прописываются антигистаминные, десенсибилизирующие, слабительные и мочегонные препараты. Для местного применения прописываются мази, болтушки, охлаждающие кремы.
Обширное поражение кожи требует наружного лечения, сходного с лечением ожогов.
Пациенту при токсидермии назначается гипоаллергенная диета и обильное питье, чтобы вывести токсины и аллергены из организма.
Лечение токсидермии должен проводить опытный врач-дерматолог совместно с аллергологом.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
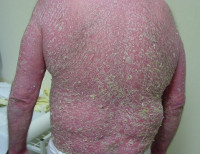
Псориатическая эритродермия – самая тяжёлая, опасная для жизни пациента разновидность псориаза, характеризующаяся остротой и распространенностью процесса, требующая немедленного медицинского вмешательства. Проявляется хаотичным высыпанием псориатических пятен, которые образуют очаги, напоминающие ожог. Постепенно появляются бляшки, крупнопластинчатое шелушение, зуд, болезненность кожи. Диагностируют клинически, с учётом анамнеза и наличия симптоматической триады (стеариновое пятно, терминальная плёнка, точечное кровотечение). Иногда подключают гистологию. Лечение осуществляется в стационаре, предусматривает детоксикацию, цитостатики, ретиноиды, гормоны и физиотерапию.
Общие сведения
Псориатическая эритродермия (эритродермический псориаз) – хронический эксфолиативный дерматит, характеризующийся вторичной генерализацией процесса или кожными проявлениями системного заболевания в результате утраты защитных функций кожи. В 52% случаев патологическому процессу предшествует кожная патология. Чаще всего в эритродермию трансформируется пустулёзный псориаз. В 20% случаев предшественника установить не удаётся, такие формы называют идиопатическими. В 4% псориатическая эритродермия возникает на фоне перенесённых инфекций и заболеваний иммунного генеза, 24% составляют лекарственные провокации.
Псориатическая эритродермия встречается редко, отмечается только у 1-2% пациентов, страдающих псориазом. Чаще болеют мужчины старше 50 лет любой расы, заболевание дебютирует в любое время года, обостряется осенью и зимой, эндемичностью не обладает. Тяжесть процесса и острота течения требуют госпитализации из-за интоксикации, представляющей опасность для жизни больных. Актуальность проблемы связана с данными о том, что псориатическая эритродермия обладает тенденцией к трансформации в грибовидный микоз или синдром Сезари, а так же с тем, что патологический процесс существенно нарушает качество жизни пациентов.

Причины псориатической эритродермии
Точные причины развития патологического процесса неизвестны. В наши дни псориатическую эритродермию рассматривают как гетерогенную патологию, возникающую в результате воздействия генетических, иммунных и средовых триггеров. Иногда выявляется наследственная предрасположенность (при наличии семейных случаев псориаза). Эритродермия может возникать на фоне вульгарного лишая или неизмененной кожи, она развивается у страдающих спонгиотическими дерматитами, чесоткой, фотодерматитами и лекарственной гиперчувствительностью. Провоцирующими моментами являются стрессы, вредные привычки, бесконтрольный приём лекарств, резкая отмена гормонов или цитостатиков, ослабление иммунитета (в том числе при ВИЧ-инфекции), аутоинтоксикация, травмирование кожных покровов, гиперинсоляция.
Механизм развития псориатической эритродермии обусловлен патогенезом основного патологического процесса. По сути, это – реактивный врожденный иммунный цитокиновый ответ кожи на воздействие патологического антигена. Иммунные нарушения сводятся к снижению количества Т-лимфоцитов с диспропорцией в сторону увеличения Т-хелперов и уменьшения Т-цитотоксических лимфоцитов, сдерживающих иммунную реакцию. На гуморальном уровне наблюдается дисглобулинемия, происходит активизация хемокинов – белков плазмы с плейотропной активностью, что в сочетании с утратой защитных функций кожи приводит к возникновению острого воспаления и распространению патологического процесса по всей поверхности кожи.
Псориатическая эритродермическая эритема, трансформирующаяся в папулу или бляшку, формируется из-за нарушения питания дермы и спазма региональной артериолы. Кожа в области первичного элемента теряет барьерную функцию, становится уязвимой для проникновения вглубь любого патогенного начала. Возникает хроническое воспаление с аутоиммунным конфликтом, который поддерживает воспаление и запускает усиленную пролиферацию клеток (в районе эритемы интенсивность деления увеличивается в 200 раз). Питание этой области дермы нарушено, новые клетки погибают так же быстро, как и появляются.
Визуально просматривается образование нового гиперемированного пятна, бляшки. При этом замыкается очередной «порочный круг» псориаза, являющийся основой хронического течения патологического процесса: спазм сосуда в сочетании с нарушением барьерной функции приводит к проникновению в кожу антигенов, развитию воспаления, аутоиммунной реакции и активной пролиферации; часть клеток гибнет, часть образует эритему и бляшки, после чего всё повторяется. Патологический процесс истощает надпочечники, которые участвуют в выработке противовоспалительных гормонов.
Классификация псориатической эритродермии
В современной дерматологии принято различать первичную (проявляется спонтанно, на фоне полного здоровья) и вторичную (развивается на фоне уже имеющейся патологии) эритродермию и три основных разновидности патологического процесса:
- Генерализованная эритродермия с практически тотальным поражением кожных покровов. Первичным элементом является шелушащаяся сливная ярко-красная отёчная эритема.
- Гиперергическая эритродермия, первоначально образующая единичные очаги воспалительного патологического процесса, сопровождающиеся зудом и чувством жжения кожи, имеющие тенденцию к постоянному распространению и нарушению общего состояния организма.
- Нагнаивающаяся эритродермия – переходная форма между пустулёзным псориазом Цумбуша и истинной эритродермией, характеризующаяся присоединением пустулёзных высыпаний, образованием нагноившихся участков кожи и слизистых.
Симптомы псориатической эритродермии
Генерализация псориатического процесса в подавляющем большинстве случаев происходит вторично, на фоне длительно существующего заболевания-предшественника. В начальной стадии псориатическая эритродермия визуально проявляется алой эритемой. Острое начало сопровождается обострением основной патологией, значительным повышением температуры тела и нарушением общего состояния пациента. Требует госпитализации. В процесс вовлекаются лимфатические узлы, начинается выпадение волос и расслоение ногтей, присоединяется гипергидроз, появляются ознобы.
Очаги гиперемии напоминают ожог, распространяются по всей поверхности кожи, на их поверхности возникают новые бляшки, которые начинают шелушиться. Чешуйки отслаиваются крупными пластинами, поверхность под ними иногда кровоточит из-за подкожного расположения артериол, участвующих в образовании первичных элементов. Отмечаются сухость и болезненность кожи, присоединяется зуд. Отсутствие защитных функций дермы делает пациента, страдающего псориатической эритродермией, мишенью для любой инфекции.
При генерализованной форме, возникающей исподволь, как результат периферического роста первичных элементов, отдельные пятна сливаются, вначале образуя крупные диффузные участки с мелким шелушением, а затем поражая весь кожный покров. В них неразличимы папулы и бляшки, кожа напряжена, инфильтрирована, похожа на панцирь. Волосы и ногти в процесс не вовлекаются. При развитии эритродермии в качестве продолжения пустулёзного псориаза к другим проявлениям присоединяется высыпание пустул.
Гнойные буллы подсыхают с образованием корочек, исчезают и появляются вновь. Сыпь распространяется на слизистые полости рта и язык. Общее состояние при этом может резко ухудшаться, что обуславливает необходимость госпитализации. Все формы патологического процесса осложняются сердечной недостаточностью, отёками, инфекционными заболеваниями, расстройствами терморегуляции и белковой недостаточностью. Часто развивается псориатический артрит. Псориатическая эритродермия может стать причиной инвалидности или летального исхода.
Диагностика и лечение псориатической эритродермии
Клинический диагноз ставит дерматолог на основании симптомов, анамнеза заболевания и наличия диагностической триады (стеариновое пятно, терминальная плёнка, кровотечение по типу капель росы), в сомнительных случаях используют результаты гистологии. Псориатическую эритродермию дифференцируют с лимфопролиферативными процессами, токсикодермией, чесоткой, сухой экземой, сухим эпидермитом, злокачественными новообразованиями, боррелиозом, дерматомикозами, буллёзными дерматитами, красным плоским лишаём, нейродермитом и лишаём Жибера.
Симптоматическое лечение псориатической эритродермии неэффективно, поскольку патологический процесс представляет совокупность системных проблем в сочетании с инфекционной составляющей. В последнее время получил распространение метод ФРМ – физиологической регуляционной медицины, представляющий собой комплексную программу терапии псориатической эритродермии, рассчитанную на 21 день стационарного лечения. В оптимальном варианте пациенту предоставляется отдельная палата со специальным микроклиматом, если таковой нет, требуется регулярное кварцевание, поддержание определённой влажности и температуры в помещении.
Курс лечения включает детоксикацию, антиоксидантную и противопаразитарную терапию, коррекцию работы надпочечников, витаминотерапию и назначение микроэлементов (селен, цинк, кремний). Программа также предусматривает гидратацию организма, иммуномодуляцию, лечение кортикостероидами с последующей терапией чужеродным белком, ПУВА-терапию псориаза, АУФОК-терапию (переливание собственной квантово фотомодифицированной крови), плазмаферез, гемосорбцию, лимфоцитаферез и коррекцию профиля питания. При необходимости подключают наружную терапию смягчающими средствами и охлаждающими перевязками.
Профилактика псориатической эритродермии заключается в регулярных профилактических осмотрах, диспансеризации, проведении курсов поддерживающей терапии и соблюдении диеты. При своевременной диагностике и лечении прогноз обычно благоприятный, при отсутствии терапии возможны разнообразные осложнения и даже летальный исход.
Диагностика эритродермии. Лечение
а) Клиника. Клиническая картина эритродермии зависит от причины, вызвавшей заболевание. При лекарственной реакции эритродермия начинается внезапно и разрешается быстрее. Кожные проявления начинаются с зудящих эритематозных пятнистых бляшек, которые распространяются и сливаются в очаги эритемы, охватывающие обширные участки тела.
Затем развивается шелушение. В острой стадии чаще всего наблюдается крупнопластинчатое шелушение, а при хронической эритродермии преобладает мелкопластинчатое. Поражение волосистой части кожи головы встречается очень часто с развитием алопеции у 25% пациентов. Системные проявления при эритродермии связаны с нарушением кожного барьера, утратой тонуса сосудов дермы и потерей жидкости и электролитов.
Потери белка при псориатической эритродермии могут достигать 25-30%, что приводит к гипоальбуминемии и отёку. Повышенная перфузия в оголенную воспаленную кожу приводит к нарушениям терморегуляции и сердечной недостаточности на фоне повышения сердечного выброса. Кроме того, повышается риск развития стафилококковой инфекции и сепсиса. Любое из этих осложнений может стать угрожающим для жизни.
Эритродермический псориаз с листовидной эксфолиацией, вызывающий дегидратацию, - угрожающее жизни заболевание. В данном случае эритродермия развилась вследствие генерализованного пустулезного псориаза Генерализованный пустулезный псориаз с угрожающей жизни эритродермией у 67-летней женщины. Состояние развилось за три недели до посещения врача, псориаз в анамнезе не отмечался. Пациентка была госпитализирована, при этом лечение местными кортикостероидами и пероральным ацитре-тином, оказалось весьма эффективным При большом увеличении задней поверхности бедра пациентки, представленной на рисунке выше, на эритематозной бляшке заметны пустулы - новый случай эритродермии вследствие генерализованного пустулезного псориаза
б) Типичная локализация на теле. Распределение высыпаний обычно вариабельно, однако слизистые оболочки, ладони и подошвы, как правило, не поражаются. Сообщается о том, что нос и носогубная область также остаются свободными от высыпаний.
в) Анализы при заболевании. Биопсия кожи часто неинформативна. В 50% случаев единичная биопсия не позволяет установить диагноз эритродермии, поэтому рекомендуются многократные биопсии. Прямая иммунофлюоресцеиция, выполняемая в дополнение к традиционному гистопатологическому исследованию, может помочь для выявления иммунных буллезных заболеваний (например, пузырчатки).
Для диагностики лимфопролиферативных заболеваний проводятся исследования реаранжировки гена Т-клеточного рецептора.
Лабораторные тесты часто неспецифические; вместе с тем общие симптомы включают:
• Лейкоцитоз
• Лимфоцитоз
• Слабо выраженную анемию
• Эозинофилию
• Повышенную СОЭ
• Поликлональную гаммапатию
• Повышенный уровень IgE
• Гипоальбуминемию
• Повышенный уровень креатинина
• Повышенный уровень мочевой кислоты.
Лицам, входящим в группы риска, рекомендуется ВИЧ тестирование. У детей рекомендуется определение уровней цинка, аминокислот и липидов.
г) Дифференциальная диагностика эритродермии. Эритродермия является дерматологическим проявлением целого ряда заболеваний, включая инфекции, лимфопролиферативные процессы, злокачественные опухоли, кожные болезни, приобретенные и врожденные нарушения метаболизма и токсидермии. Ключом к правильному диагнозу и лечению является установление истинной причины, обусловившей данное состояние.
Сыпной тиф, вызвавший эритему и эксфолиацию, у тяжелобольного с лихорадкой Эритема после обострения грибовидного микоза Полная эритродермия неизвестной этиологии с выраженным покраснением кожи и эксфолиацией С близкого расстояния на спине хорошо заметно шелушение
д) Лечение эритродермии. Пациенты с острой эритродермией нуждаются в госпитализации и срочной консультации дерматолога, поскольку метаболические, инфекционные, терморе-гуляторные и сердечно-сосудистые осложнения могут угрожать жизни. Терапевтические мероприятия:
• Уход за кожей, эмоленты (смягчающие средства), ванны с овсом и влажные компрессы.
• Местные стероиды средней степени активности.
• Стероидов высокой степени активности и иммуномодуляторов следует избегать из-за риска повышенной кожной абсорбции.
• Системные стероиды полезны при токсидермии (реакции па лекарственные средства) и экземе, однако при псориазе их применять не следует.
• При эритродермии вследствие псориаза назначается пероральный прием ретиноидов или циклоспорина.
• Иммуносупрессивные препараты (метотрексат, азатиоприн, инфликсимаб).
• Антибиотикотерапия при подозрении на инфекцию.
• Тщательный контроль водно-электролитного баланса и состояния питания с восполнением дефицитов.
е) Консультирование врачом пациента. Пациентам следует сообщить о том, что эритродермия - потенциально угрожающее жизни заболевание, поскольку нередко возникают нарушения терморегуляции, а также инфекционные, метаболические и сердечно-сосудистые осложнения. Больные должны также знать, что при некоторых состояниях эритродермия может рецидивировать. В частности, это верно для идиопатичсской эритродермии.
ж) Наблюдение пациента врачом. Прогноз при эритродермии в значительной степени зависит от причины, вызвавшей заболевание. Большинство смертельных исходов наблюдается при злокачественных опухолях. Эритродермия, индуцированная лекарственными средствами, имеет самый лучший прогноз с самым низким риском рецидива. Случаи повторного возникновения заболевания наблюдаются у 15% больных псориатической эритродермией. У 50% пациентов с идиопатической эритродермией отмечается частичная ремиссия, а у одной трети - полная.
з) Список использованной литературы:
1. Karakayli G, Beckham G, Orengo I, Rosen T. Exfoliative Dermatitis. Am Fam Physician. 1990;59(3).
2. Sehgal VN, Srivastava G, Sardana К. Erythroderma/exfoliative dermatitis: A synopsis. Int J of Dermatol. 2004;43:39-47.
3. Rothe JH, Bernstein ML, Grant-Kels JM. Life-threatening erythroderma: Diagnosing and treating the “red man”. Clin Dermatol. 2005;23(2):206-217.
4. Sehgal VN, Srivastava G. Erythroderma/generalized exfoliative dermatitis in pediatric practice: An overview. Int J of Dermatol. 2006;45:831-839..
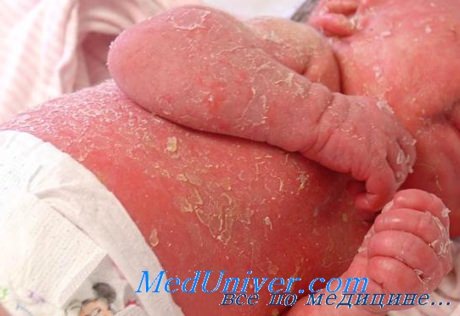
5. Pruszkowski A, Bodemer C, Fraitag S, et al. Neonatal and Infantile Erythrodermas: A Retrospective Study of 51 Patients. Arch Dermatol. 2000;136:875-880.
Эритродермия - эксфолиативный дерматит. Причины и механизмы развития
а) Пример из истории болезни. 56-летний мужчина жалуется на сыпь, распространенную по всей поверхности его тела. Высыпания появились два месяца тому назад в области ягодицы и распространились на кисти, предплечья, туловище, голени, стопы и, совсем недавно - на лицо. У пациента отмечается выраженный зуд и чувство дискомфорта. Он признался, что последние 20 лет ежедневно выпивает бутылку джина и не может избавиться от этой привычки. Пациент сообщил, что ранее у него не возникало проблем с кожей и ему никогда не устанавливали диагноз псориаза или экземы. Он отрицает лихорадку, озноб или ночные потения. Кроме дискомфортного зуда кожи другие симптомы не выявлены. При физикальном обследовании на руках и большей части тела наблюдаются обширные эритематозные бляшки с белыми чешуйками.
На рисунке заметны отдельные шелушащиеся бляшки на тыльной поверхности левой кисти и распространенные изменения ногтей правой кисти. На другом рисунке представлена распространенная эритродермия в ягодичной области и на руках. Дифференциальная диагностика эритродермии включает псориаз, экзему, грибковые инфекции, себорейный дерматит и грибовидный микоз. Была выполнена трепанобиопсия 4-мм трепаном и начато лечение местными кортикостероидами. Больной отказался от госпитализации с целью детоксикации и дерматологического лечения. Ему предоставили большой тюбик 0,1% мази триамцинолона для ее аппликации на пораженные участки кожи два раза в день. Нанося триамцинолон на всю пораженную кожу в течение первых нескольких дней, ему следовало надевать хлопчатобумажную пижаму, предварительно смоченную теплой водой, и укрываться одеялом на 15 минут, по истечении которых снимать пижаму.
Тесты на ВИЧ, сифилис, красную волчанку, вирусный гепатит В и С отрицательные. Уровень тиреостимулирующего гормона в норме, уровни ферментов печени повышены, СОЭ - 52. Пациенту было рекомендовано уменьшить употребление алкоголя, пить много жидкости и явиться на повторный прием; на следующий день он отметил улучшение своего состояния. Через два дня было получено патоморфологическое заключение о наличии экзематозного дерматита, что позволило назначить пациенту курс системных стероидов наряду с местным применением мази. Наметившееся улучшение приостановилось через три недели, в связи с чем для улучшения состояния кожи настоятельно подчеркивалась необходимость отказа от алкоголя. Между врачом и пациентом установились доверительные отношения, которые способствовали согласию больного на детоксикацию в условиях стационара, и после сложного периода в палате интенсивной терапии он выписан из больницы трезвым, практически полностью с чистой кожей.
Эритродермия на руках у 56-летнего алкоголика. Бляшки и дисморфические ногти предполагают наличие псориаза, однако данные биопсии указали на экзематозный дерматит Эритродермия на спине и ягодицах пациента, представленного на рисунке выше
б) Распространенность (эпидемиология). Эритродермия или эксфолиативный дерматит является редким заболеванием, которое обычно развивается после системных или кожных заболеваний.
• Эритродермия возникает в любой возрастной группе - от младенцев до пожилых людей.
• У взрослых средний возраст начала заболевания составляет 55 лет, соотношение мужчин и женщин равно 2,3:11,2.
• Вольные эритродермией составляют примерно 1% от всех пациентов, госпитализированных в дерматологические клиники.
• Эритродермия иногда протекает очень тяжело, в ходе заболевания часто развиваются метаболические, инфекционные, кардиологические и респираторные осложнения, а также расстройства терморегуляции.
в) Этиология (причины), патогенез (патология). Примерно в 50% случаев эритродермия возникает на фоне предшествующих дерматозов, однако может развиваться и вследствие системных заболеваний, злокачественных опухолей и токсидермии (реакции на лекарственные средства). Эритродермия с неустановленной причиной (идиопатическая) отмечается в 9-47% случаев.
• Патофизиология заболевания полностью не выяснена, однако наблюдается повышение скорости замены старых клеток эпидермиса новыми.
• Быстрое созревание и миграция клеток через эпидермальный слой приводит к избыточному шелушению.
• Быстрое обновление эпидермиса вызывает потерю жидкости, электролитов и белка, что обычно имеет тяжелые метаболические последствия, включая сердечную недостаточность и синдром острого респираторного дистресса.
• Определенную роль в патогенезе играет взаимодействие иммунологических модуляторов (включая интерлейкины 1, 2, 8) и фактора некроза опухоли.
1. Дерматологические состояния, которые чаще всего сопутствуют эритродермии, включают следующие:
• Псориаз - особенно генерализованный пустулезный псориаз с эксфолиацией
• Красный волосяной лишай
• Себорею
• Атопический и контактный дерматиты.
2. Эритродермия может также развиваться после ряда инфекционных заболеваний:
• ВИЧ-инфекции
• Туберкулеза
• Норвежской чесотки
• Гепатита
• Сыпного тифа
• Гистоплазмоза.
3. Системные заболевания, сопуствующие эритродермии, включают следующие:
• Саркоидоз
• Тиреотоксикоз
• Реакцию «трансплантат против хозяина»
• Дерматомиозит.
Эритродермия - эксфолиативный дерматит
4. Точная заболеваемость эритродермией, сопутствующей злокачественным опухолям, неизвестна, однако ретикулоэпдотелиальные неопластические процессы, особенно кожные Т-клеточные лимфомы, вызывают эритродермию наиболее часто.
Эритродермия может предшествовать кожной Т-клеточной лимфоме или развиваться после ее выявления; в свою очередь, при хронической идиопатической эритродермии высок риск последующего развития кожной Т-клеточной лимфомы.
Опухоли толстого кишечника, легких, предстательной железы и щитовидной железы являются причиной 1% всех случаев эритродермии.
У детей эритродермия может сочетаться со следующими состояниями:
• Синдром Оменна
• Квашиоркором
• Диетическим фиброзом
• Аминоацидозом.
5. Реакции на лекарственные препараты (токсидермия) - общеизвестная причина эритродермии. Список лекарств, вызывающих эритродермию, обширен и включает системные и местные препараты, многие из которых широко применяются, в том числе травяные, гомеопатические и аюрведические средства. Список основных препаратов включает:
• Пенициллины
• Сульфонамиды
• Производные тетрациклина
• Сульфат мочевины
• Блокаторы кальциевых каналов
• Каптоприл
• Тиазиды
• Нестероидные противовоспалительные препараты
• Барбитураты
• Соли лития.
У детей была выявлена связь заболевания с местным применением борной кислоты.
Ключевые слова: Эритродермия – псориаз – лимфома – атопический дерматит – болезнь Девержи – экзема – тигазон – метотрексат – дезинтоксикация – кортикостероиды – антимедиаторные препараты – фототерапия – гормонополихимиотерапия.
В статье преставлены методы лечения эритродермий различной этиологии – псориатической, экзематозной, атопической эритродермии Хилла, болезни Девержи, а также эритродермий, возникающих при разных вариантах грибовидного микоза.
Key words: Eryhthroderma - psoriasis - lymphoma - atopic dermatitis - Devergie disease - eczema - tigason - methotrexate - disintoxication - corticosteroids - antimediatory agents - phototherapy - hormonal polychemotherapy.
The paper provides treatments for erythroderma of various etiology (psoriatic, eczematous, atopic, Hill's erythrodermas, Devergie disease, as well as those occurring in various types of mycosis fungoidea).
М.М. Резникова, заведующая мужским кожным отделением городской
клинической кожно-венерологической больницы № 14 им. В.Г. Короленко
M.M.Reznikova, Head, Male Skin Department, V.G.Korolenko State Clinical Dermatovenereological Hospital No. 14
Э ритродермией называют универсальное воспалительное поражение кожного покрова. Такое состояние может возникать при тяжелом течении многих дерматозов: псориаза, экземы, токсидермии, атопического дерматита, болезни Девержи, лимфом. Эритродермия любой этиологии приводит к развитию тяжелой интоксикации. Больные жалуются на болезненность и жжение кожи, зуд, чувство напряженности всего кожного покрова. Возникают тяжелые системные симптомы: недомогание, слабость, ознобы, лихорадка. Эритродермии представляют значительные сложности для врача в плане диагностики и в еще большей степени в отношении терапии. Для установления диагноза при эритродермии очень важны данные анамнеза, детальный анализ клинической картины поражения кожи, высыпных элементов. Необходимо лабораторное обследование для установления степени активности процесса и тяжести эндогенной интоксикации. Часто бывает нужна диагностическая биопсия кожи. Наличие эритродермии при таких заболеваниях, как псориаз, атопический дерматит, болезнь Девержи, делает прогноз дальнейшего течения заболевания у данных больных неблагоприятным – при очередном обострении, как правило, вновь развивается универсальное поражение кожи. Развитию эритродермии способствуют различные пищевые и лекарственные интоксикации и очень часто неадекватные методы лечения, в том числе витаминотерапия в остром периоде заболевания, некоторые антибиотики, кардиологические средства и т. д.
Для нашего отделения особенно актуальна проблема псориатической эритродермии. Больные псориатической эритродермией составляют около 11% от всех поступающих больных псориазом. Мы начинаем лечение с дезинтоксикационной терапии. Проводятся внутривенные капельные вливания гемодеза по 200 – 400 мл, 5% раствора глюкозы, реополиглюкина – всего по 7 – 10 инфузий. Активно снимает интоксикацию 30% раствор тиосульфата натрия – 10 мл внутривенно по 10 вливаний на курс. При выраженном токсидермическом компоненте, часто сопровождающем псориатическую эритродермию, назначаем на короткое время глюкокортикоиды внутримышечно, чаще дексаметазон по 4 – 8 мг 1 раз в день, 3 – 5 инъекций.
После снятия выраженной интоксикации и островоспалительных явлений мы переходим к следующему этапу лечения эритродермии. Больным старше 18 лет с нормальными биохимическими показателями сыворотки крови, без признаков катаракты можно назначать общую фотохимиотерапию 4 раза в неделю, всего 20 – 25 сеансов. При хорошей переносимости мы наблюдаем постепенное разрешение диффузного псориатического инфильтрата, гиперемии кожи, сменяющейся буровато-коричневой пигментацией. При проведении PUVA-терапии можно обходиться без наружнего лечения, этот метод удобен для амбулаторного долечивания. Сочетание PUVA-терапии с эссенциале позволяет сократить количество сеансов PUVA до 14, при этом достигается полное разрешение дерматоза. Эссенциале начинаем вводить внутривенно по 5 мл за один день до начала фотохимиотерапии, на курс 20 вливаний, одновременно назначаем эссенциале внутрь по 2 капсулы 3 раза в день в течение месяца. Активно происходит разрешение эритродермии при применении метода Re-PUVA (тигазон в сочетании с PUVA-терапией). Использование одного тигазона не позволяет добиться полного разрешения псориатической эритродермии; мы назначаем 75 – 50 мг тигазона в сутки за 2 нед до начала фотохимиотерапии. После присоединения PUVA-терапии суточную дозу тигазона уменьшаем на S дозы. Re-PUVA позволяет уменьшить курсовую дозу тигазона и количество сеансов PUVA-терапии.
Из других методов лечения псориатической эритродермии мы используем метотрексат. Его мы обычно назначаем больным среднего и пожилого возраста, не страдающим хроническими воспалительными заболеваниями. Эффективна и хорошо переносится щадящая методика проф. Вайнштейна: метотрексат назначаем внутрь по 5 мг на прием через 12 ч в три приема, перерыв в лечении 5 дней. Обычно мы проводим 5 – 7 таких туров с последующим поддерживающим лечением очень малыми дозами метотрексата. Можно проводить 5-дневную терапию – метотрексат по 2,5 мг в два приема через 12 ч в течение 5 дней с последующим 3-дневным перерывом, таких туров проводится около 5.
Банальная терапия, применяемая нами при вульгарном псориазе, обычно не дает разрешения псориатической эритродермии. Наружно при псориатической эритродермии применяем 0,5% или 1% салициловую мазь, вазелин или крем Унны с добавлением фторированных кортикостероидных мазей (синалар, флуцинар, лоринден А, фторокорт, дипросалик или белосалик).
Эритродермии, возникающие при экземе или токсидермии, мы лечим однотипно: прежде всего проводится дезинтоксикационная терапия (гемодез внутривенно капельно, 30% раствор тиосульфата натрия внутривенно), десенсибилизирующая терапия – дексаметазон 8 – 4 мг внутримышечно 1 раз в день до 5 инъекций, препараты кальция внутримышечно или внутривенно, гистаминовые H1-блокаторы быстрого действия – клемастин, лоратадин. Назначается строгая гипоаллергенная диета.
Местное лечение: при экзематозной эритродермии – малоконцентрированные противовоспалительные пасты, например 2% борно-нафталановая паста, цинковая паста с добавлением стероидных мазей (преднизолоновая мазь, локоид, элоком). Пасты назначаем на несколько дней, до стихания островоспалительного процесса – уменьшения гиперемии, отечности, прекращения везикуляции и мокнутия (с этой целью поверх пасты накладываем примочки с 2% раствором борной кислоты, 0,05% раствором хлоргексидина). Затем пользуемся пастами пополам с кремом Унны или 0,5% дексаметазоновым кремом.
При токсидермии мы используем индифферентные наружные перпараты: кремы или масляную болтушку.
Лечение атопической эритродермии Хилла целесообразно начинать с проведения дезинтоксикационной терапии. Одновременно назначаем два антимедиаторных препарата – кетотифен по 1 мг 2 раза в день на 1 – 1,5 мес и антигистаминный препарат быстрого действия (клемастин, лоратодин) на 7 – 10 дней. По стихании островоспалительных проявлений и снятии интоксикации возможно назначение курса гистаглобулина по следующей схеме – в разовой дозе от 0,5 до 2 мл подкожно 2 раза в неделю, всего 6 инъекций.
При выраженной инфильтрации и лихенизации кожи можно назначать селективную фототерапию или PUVA-терапию. Наружно назначаем кремы, на очень инфильтрированные участки кожи – противовоспалительные пасты (нафталановые, дегтярные, пасты АСД) пополам с кремом.
Болезнь Девержи часто протекает по типу эритродермии. Заболевание крайне трудно поддается лечению. Лучший эффект мы получили при применении роаккутана и ретинола пальмитата.
Перед началом лечения больные проходят осмотр у терапевта, невропатолога, им проводят биохимическое исследование сыворотки крови (b-липопротеиды, триглицериды). При отсутствии противопоказаний мы назначаем роаккутан в суточной дозе 40 мг на 1 – 1,5 мес, затем 20 мг в сутки на 1 – 1,5 мес. В последующем рекомендуем прием роаккутана по 20 мг через день в течение месяца, наружно – 0,5% или 1% салициловый вазелин или крем. Аналогично роаккутану действует при болезни Девержи ретинолола пальмитат. Этот препарат мы назначаем в суточной дозе 200 000 ЕД (в капсулах или растворе) на 1 – 2 мес. При достижении улучшения суточная дозу уменьшаем до 100 000 ЕД на 1 – 2 мес, после чего назначем прием препарата через день. В целом лечение длится не более 4 мес.
В наше отделение госпитализируют больных с лимфомами низкой степени злокачественности. В основном это эпидермотропные Т-лимфомы: грибовидный микоз и его варианты.
Часть этих больных страдали классической формой грибовидного микоза (Алибера – Базена) в I (эритродермической) стадии, часть – эритродермической формой грибовидного микоза (Бенье – Аллопо).
При I стадии грибовидного микоза хороший эффект дает монохимиотерапия отечественным противоопухолевым препаратом проспидином. Проспидин назначаем по 100 мг внутримышечно ежедневно, на курс 3 г. На начальных стадиях лимфом проспидин высокоэффективен. Также при I стадии грибовидного микоза, если при гистологическом исследовании патологический инфильтрат выявляется в верхней части дермы, мы применяем фотохимиотерапию 3 раза в неделю в течение 2 – 3 мес или метод Re-PUVA. При лечении эритродермической формы грибовидного микоза мы применяем гормонополихимиотерапию по методике СОР, чаще в непрерывном варианте: циклофосфан по 200 мг внутримышечно или внутривенно, всего 30 инъекций; винкристин из расчета 1,4 мг на 1 м2 внутривенно 1 раз в неделю, всего 4–5 вливаний (циклофосфан и винкристин в один день не применяют); преднизолон 30 мг внутрь ежедневно.
Наряду с цитостатическими препаратами мы назначаем отечественный препарат лейкинферон – комплекс цитокинов I фазы иммунного ответа. Препарат назначаем по 10 000 МЕ внутримышечно 2 раза в неделю, всего 10 инъекций, заканчиваем его курс за 1 – 2 дня до окончания химиотерапии. Лейкинферон значительно облегчает переносимость лечения, удлиняет клинико-лабораторную ремиссию.
Гормонополихимиотерапия проводится через 2 мес.
Таковы наши методы лечения эритродермий различной этиологии.
Рекомендуемая литература по данной проблеме может быть получена в редакции “Русского медицинского журнала”.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:

