Эритема при нефротическом синдроме
Обновлено: 25.04.2024
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Этиология • Гломерулонефриты (ГН) — НС может быть при любой форме ГН. Наиболее частая причина у детей — болезнь минимальных изменений, у взрослых — мембранозный, мембранозно-пролиферативный, мезангиокапиллярный и фокально-сегментарный, реже мезангио-пролиферативный ГН и IgA-нефропатия • Метаболические нарушения — СД, амилоидоз • Системные заболевания — СКВ, пурпура Шёнляйна–Геноха, узелковый периартериит, синдром Шёгрена, саркоидоз, сывороточная болезнь, многоформная эритема • Неопластические состояния — лейкозы, лимфомы, миеломная болезнь, карциномы (бронхов, молочной железы, толстой кишки, желудка, почки), меланома • Воздействие нефротоксических, лекарственных факторов — соли золота, пеницилламин, НПВС, соли лития, героин • Аллергические — укусы насекомых, змеиные яды, антитоксины • Инфекционные — бактерии, вирусы, простейшие, гельминты • Наследственные — синдром Олпорта, болезнь Фабри • Смешанные — нефропатия беременных, злокачественная артериальная гипертензия • Тромбозы вен и артерий почек, аорты, нижней полой вены.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование крови •• Повышение СОЭ •• Анемия •• Гипоальбуминемия, снижение концентрации g -глобулинов •• При СКВ концентрация IgG повышена •• Гипонатриемия, гипокалиемия •• Гиперлипидемия •• Снижение концентрации железа, кобальта, цинка • Гиперкоагуляция.
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
МКБ-10 • N04 Нефротический синдром
Код вставки на сайт
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Этиология • Гломерулонефриты (ГН) — НС может быть при любой форме ГН. Наиболее частая причина у детей — болезнь минимальных изменений, у взрослых — мембранозный, мембранозно-пролиферативный, мезангиокапиллярный и фокально-сегментарный, реже мезангио-пролиферативный ГН и IgA-нефропатия • Метаболические нарушения — СД, амилоидоз • Системные заболевания — СКВ, пурпура Шёнляйна–Геноха, узелковый периартериит, синдром Шёгрена, саркоидоз, сывороточная болезнь, многоформная эритема • Неопластические состояния — лейкозы, лимфомы, миеломная болезнь, карциномы (бронхов, молочной железы, толстой кишки, желудка, почки), меланома • Воздействие нефротоксических, лекарственных факторов — соли золота, пеницилламин, НПВС, соли лития, героин • Аллергические — укусы насекомых, змеиные яды, антитоксины • Инфекционные — бактерии, вирусы, простейшие, гельминты • Наследственные — синдром Олпорта, болезнь Фабри • Смешанные — нефропатия беременных, злокачественная артериальная гипертензия • Тромбозы вен и артерий почек, аорты, нижней полой вены.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование крови •• Повышение СОЭ •• Анемия •• Гипоальбуминемия, снижение концентрации g -глобулинов •• При СКВ концентрация IgG повышена •• Гипонатриемия, гипокалиемия •• Гиперлипидемия •• Снижение концентрации железа, кобальта, цинка • Гиперкоагуляция.
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
Нефритический синдром – это комплекс признаков почечной патологии, который включает отеки, гематурию и артериальную гипертензию. Возникает при разных формах гломерулярных нарушений: постинфекционном и быстропрогрессирующем гломерулонефрите, IgA-нефропатии, наследственных и аутоиммунных нефропатиях. Синдром проявляется отеками лица и нижних конечностей, выделением мочи цвета «мясных помоев», сильными головными болями. Для диагностики назначается УЗИ и КТ почек, пункционная биопсия, лабораторные анализы крови и мочи. Лечение гломерулярной патологии включает глюкокортикоиды, иммуносупрессоры, гипотензивные и нефропротективные препараты.
МКБ-10


Общие сведения
Острый нефритический синдром (ОНС), ассоциированный с гломерулонефритами, занимает 3-4 место в структуре почечной патологии. Заболевание преимущественно возникает у детей и людей молодого возраста, мужчины болеют в 2 раза чаще женщин. ОНС признан одним из наиболее опасных состояний в практической нефрологии, поскольку он чреват быстрым снижением почечной функции, тяжелыми сердечно-сосудистыми осложнениями. Не теряет актуальности разработка новых методов лечения и эффективных мер профилактики болезни.

Причины
Синдром формируется при всех вариантах гломерулонефрита – первичного воспаления почечных клубочков, которое протекает с вовлечением в процесс интерстиция, имеет тенденцию к прогрессированию. Среди острых форм заболевания преобладает постстрептококковый гломерулонефрит, возбудителями болезни также выступают энтерококки, герпесвирусы, токсоплазмы и шистосомы. Другие причины гломерулярных нарушений:
- IgA-нефропатия. Самая распространенная форма нефритического синдрома, которая возникает при накоплении иммунных комплексов в клубочках. Для болезни характерно постепенное и неуклонно прогрессирующее развитие. В группу риска относят подростков и молодых мужчин, представителей европеоидной и азиатской рас.
- Быстропрогрессирующий гломерулонефрит. Заболевание развивается при поражении более 50-60% клубочков, образовании в их мембранах характерных полулуний. Типично быстрое формирование развернутого ОНС, его прогрессирование до терминальной стадии почечной недостаточности за несколько месяцев.
- Люпус-нефрит. Почечная патология ‒ типичное проявление системной красной волчанки, которое обусловлено неспецифическим аутоиммунным повреждением. Нефритические симптомы развиваются на фоне утолщения базальных мембран клубочков, отложений фибрина, появления гиалиновых тромбов.
- Наследственный нефрит. Патология развивается при мутации гена COL4A3, которая в основном наследуется по Х-сцепленному механизму. Проявления ОНС возникают в детском возрасте, к 20-30 годам большинство людей имеют признаки хронической болезни почек.
- Ревматологические болезни. Помимо красной волчанки, поражение почечных клубочков провоцируется ревматоидным артритом, системной склеродермией, дерматомиозитом. Причиной патологии также выступают васкулиты: узелковый полиартериит, неспецифический аортоартериит.
- Другие причины. ОНС является клиническим вариантом дебюта нефропатии в 29% случаев антифосфолипидного синдрома, у 25% пациентов с криоглобулинемией. Около 20% больных пурпурой Шенляйна-Геноха имеют рецидивирующие формы поражения почек. Иногда клинико-лабораторный синдром развивается при алкогольной нефропатии.
Нефритический синдром наблюдается при неинфекционном поражении почек химическими агентами. Нефротоксическое действие имеет пыльца ядовитых растений, яды насекомых, органические растворители. Иммунное воспаление клубочков в редких случаях развивается после вакцинации и введения лечебных сывороток. Токсическим влиянием также обладают эндогенные опухолевые антигены.
Патогенез
Ключевым звеном развития нефритического синдрома считается отложение иммунных комплексов в почечных клубочках в промежутке между базальными мембранами и отростками подоцитов. Возникает выраженная воспалительная реакция, снижается скорость клубочковой фильтрации, в организме задерживаются вода и соли. Повышенный уровень натрия и активация РААС провоцируют увеличение объема внеклеточной жидкости.
В условиях гипергидратации усиливается сердечный выброс, происходит отек сосудистых стенок и увеличивается их чувствительность к катехоламинам, уменьшается выработка простагландинов и кининов. Такие механизмы вызывают стойкую артериальную гипертензию. Перераспределение жидкости с преимущественным депонированием в рыхлой клетчатке становится причиной отеков.
Воспалительный процесс повреждает капилляры клубочков и нарушает процессы фильтрации, в результате чего эритроциты и крупномолекулярные белки плазмы попадают в первичную мочу. В мочевом осадке появляются цилиндры, возникает микро- или макрогематурия. При нефротическом синдроме возможна асептическая лейкоцитурия, умеренная протеинурия, степень которой коррелирует с тяжестью поражения мембран клубочков.

Симптомы
Бурый или розовато-серый цвет мочи – специфический признак нефритического синдрома, который заставляет пациентов немедленно обращаться к врачу. Он сопровождается ноющими болями в пояснице, общей слабостью и недомоганием, уменьшением диуреза. Одновременно с этим появляются плотные нефритические отеки, которые максимально выражены на лице в утренние часы. При поражении сердца отечность возникает также на ногах.
Поражение сердечно-сосудистой системы манифестирует сжимающими головными болями, одышкой, неприятными ощущениями в области сердца. При резком повышении давления пациенты испытывают шум в ушах, головокружение, тошноту. Повреждение глазного дна проявляется мельканием «мушек», затуманиванием зрения. Клиническая картина дополняется нарушениями сна, повышенной мышечной и психической возбудимостью.
Особенности течения нефритического синдрома зависят от его первопричины. При быстропрогрессирующем гломерулонефрите ухудшение наступает стремительно: развивается олигурия, тошнота и рвота, заторможенность и другие нарушения сознания. В тяжелых случаях присоединяется уремический гастроэнтероколит, который нередко вызывает профузные желудочно-кишечные кровотечения.
Осложнения
Закономерным последствием нелеченого нефритического синдрома является почечная недостаточность, которая в 15-20% случаев завершается летальным исходом. Поражение кардиоваскулярной системы чревато отеком легких, сердечной астмой. Критическое повышение артериального давления увеличивает риск геморрагических инсультов, слепоты вследствие отслойки сетчатки глаза.
При развитии нефритического синдрома на фоне нефропатии беременных существует риск эклампсии ‒ тяжелого гестоза, протекающего с судорогами, потерей сознания, нарушениями маточно-плацентарной гемодинамики. На фоне генерализованного судорожного синдрома возможно развитие отека мозга и коматозного состояния, которое с трудом поддается коррекции.
Диагностика
Выяснением первопричины нефритического синдрома занимается врач-нефролог. При первичном осмотре определяется бледность и пастозность кожи, выраженные отеки, аускультативные признаки сердечной патологии. Диагностическую ценность имеют недавно перенесенные острые инфекции, контакты с химическими веществами. План расширенного обследования пациента включает следующие методы:
- УЗИ почек. Сонография используется для оценки структурных особенностей органа, исключения полостных и объемных образований. Для изучения скорости кровотока в почечных сосудах проводится допплерография.
- Лучевая диагностика. По показаниям программа исследования дополняется обзорной и внутривенной урографией, КТ почек. Диагностика функциональной активности органа выполняется методом изотопной ренографии.
- ЭКГ. Результаты электрокардиограммы показывают признаки гипертрофии левого желудочка. Для уточнения степени снижения сердечного выброса проводится эхокардиография.
- Биопсия почки. Пункционные биоптаты исследуются с помощью световой и электронной микроскопии для морфологической диагностики гломерулонефрита. С целью уточнения диагноза используется иммунофлюоресцентный анализ клеток.
- Осмотр глазного дна. Поражение сосудов при артериальной гипертензии проявляется феноменом «перекреста», сужением артериол. В тяжелых случаях наблюдается отек диска зрительного нерва и кровоизлияния в сетчатку.
- Анализы мочи. Патогномоничный признак ОНС – гематурия с появлением гломерулярных выщелоченных эритроцитов. Также диагностируется лейкоцитурия, неселективная протеинурия, гиалиновые и эритроцитарные цилиндры. В пробе Зимницкого определяется снижение относительной плотности мочи.
- Анализы крови. При биохимическом исследовании обнаруживается диспротеинемия, гиперглобулинемия, повышение активности фибриногена и плазмина. Иммунологическая диагностика выявляет циркулирующие иммунные комплексы, увеличенную комплементарную активность сыворотки.

Дифференциальная диагностика
При обнаружении нефритического синдрома проводится дифференциальная диагностика между острым и хроническим гломерулонефритом, острым лекарственным нефритом, почечной патологией на фоне системных соединительнотканных заболеваний. Сомнительные лабораторные данные требуют исключения пиелонефрита, тубулоинтерстициальных патологий, туберкулеза и амилоидоза почек.
Лечение нефритического синдрома
Обратное развитие почечной патологии достигается при устранении этиологического фактора, если это возможно. При интоксикациях назначаются экстракорпоральные методы очищения крови, применяются антидоты, отменяются нефротоксические лекарства. При паранеопластическом синдроме проводится комплексное лечение онкопатологии. Однако этиологический подход реализуется у небольшой части пациентов.
Чаще всего в клинической нефрологии применяется патогенетическая и симптоматическая терапия. В остром периоде нефритического синдрома необходим постельный режим. Для уменьшения отеков рекомендовано сократить употребление поваренной соли и контролировать объем выпиваемой жидкости, количество белка в рационе не должно превышать 0,75-1 г/кг веса. Схема фармакотерапии включает в себя:
- Глюкокортикоиды. Гормоны подавляют иммунное воспаление, они признаны препаратами выбора при гломерулярных поражениях. При их недостаточной эффективности применяются цитостатики и другие виды иммуносупрессоров.
- Кроворазжижающие препараты. Для улучшения реологических свойств крови и профилактики тромбозов назначается комбинация прямых антикоагулянтов и антиагрегантов. Прием лекарств проводится под контролем показателей коагулограммы.
- Нефропротекторы. Хороший эффект оказывают гипотензивные препараты, которые воздействуют на РААС и сосудистый тонус. При нефритическом синдроме назначаются ингибиторы АПФ и их более современные аналоги – блокаторы рецепторов ангиотензина II. Реже используются антагонисты кальция.
- Антибиотики. Противомикробные препараты назначаются при доказанной стрептококковой этиологии заболевания и наличии микроорганизмов в крови. При почечном туберкулезе показана длительная специфическая химиотерапия.
Прогноз и профилактика
Исход болезни зависит от морфологического варианта поражения почек, своевременности терапии, развития хронической почечной недостаточности. Ввиду сложности этиопатогенеза нефритического синдрома большинству пациентов требуется длительная патогенетическая терапия, диспансерное наблюдение у нефролога, регулярный контроль функций почек. Профилактика заключается в раннем начале лечения нефропатологии, чтобы предупредить развитие ОПН и ХПН.
1. Методы исследования и клинические синдромы при поражении почек/ И.И. Шапошник, Н.А. Макарова, Д.В. Богданов, Л.В. Рябова. – 2019.
3. Нефритический синдром у детей: морфологические варианты и лечение/ А.Е. Наушабаева, Б.А. Абеуова, Г.Н. Чингаева// Педиатрическая нефрология. – 2012. – №2.
Нефротический синдром – это симптомокомплекс, развивающийся на фоне поражения почек, включающий массивную протеинурию, нарушения белково-липидного обмена и отеки. Патология сопровождается гипоальбуминемией, диспротеинемией, гиперлипидемией, отеками различной локализации (вплоть до анасарки и водянки серозных полостей), дистрофическими изменениями кожи и слизистых. В диагностике важную роль играет клинико-лабораторная картина: изменения в биохимических анализах крови и мочи, ренальная и экстраренальная симптоматика, данные биопсии почки. Лечение нефротического синдрома консервативное, включающее назначение диеты, инфузионной терапии, диуретиков, антибиотиков, кортикостероидов, цитостатиков.
МКБ-10
Общие сведения
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В современной урологии данный симптомокомплекс осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. Наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. При отсутствии одного или двух проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек). Первичная патология встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме).
Вторичный симптомокомплекс может быть обусловлен многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом).
В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей. Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Патогенез
Среди концепций патогенеза наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами.
Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции. Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия).
Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов). Появление отеков обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Макроскопически почки имеют увеличенные размеры, гладкую и ровную поверхность. Корковый слой на разрезе бледно-серый, а мозговой - красноватый. Микроскопическое изучение тканевой картины почки позволяет увидеть изменения, характеризующие не только нефротический синдром, но и ведущую патологию (амилоидоз, гломерулонефрит, коллагенозы, туберкулез). Собственно нефротический синдром в гистологическом плане характеризуется нарушениями структуры подоцитов (клеток капсулы клубочков) и базальных мембран капилляров.
Симптомы
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин. Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белковых соединений вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости может проявляться периферическими отеками, асцитом, генерализованным отеком подкожной клетчатки (анасаркой), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком служит олигурия с суточным диурезом менее 1 л. Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта патологии – чистый и смешанный. В первом случае синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнения
Осложнениями нефротического синдрома могут стать периферические флеботромбозы, вирусные, бактериальные и грибковые инфекции. В отдельных случаях наблюдается отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Диагностика
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные. Объективный осмотр выявляет бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы. На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
В общем анализе мочи определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия. В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови подтверждает характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки. Для выяснения степени выраженности изменений почечной ткани может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия проводится стационарно под наблюдением врача-нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При неясном генезе, состоянии, обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию. Хорошего эффекта лечения гормонорезистентного варианта патологии позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами. В период ремиссии показано лечение на специализированных климатических курортах.
Прогноз и профилактика
Течение и прогноз тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение позволяет восстановить функции почек и достичь полной стабильной ремиссии. При неустраненных причинах синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
Нефротический синдром у детей — это симптомокомплекс, который клинически проявляется отеками и снижением диуреза. Лабораторные признаки патологии — протеинурия, гиперлипидемия, гипоальбуминемия и диспротеинемия. Синдром развивается при первичных гломерулопатиях, аутоиммунных, онкогематологических и сердечно-сосудистых заболеваниях. Для диагностики проводят анализы крови и мочи, биопсию почки, ЭхоКГ и ЭКГ. Лечение включает длительные курсы иммуносупрессорной терапии (глюкокортикоиды, алкилирующие агенты, ингибиторы кальциневрина) в комбинации с нефропротекторными, гипотензивными и мочегонными препаратами.
МКБ-10

Общие сведения
Распространенность нефротического синдрома составляет 12-16 случаев на 100 тыс. детского населения. Ежегодно нефрологи выявляют от 2 до 7 новых случаев заболевания на 100 тысяч пациентов младше 18 лет. Патология не относится к самостоятельным нозологическим единицам, а представляет собой один из синдромов почечных или внепочечных болезней. Актуальность этой проблемы в педиатрической практике обусловлена сложностью терапии и частыми случаями резистентности к лекарствам.

Причины
У детей чаще выявляются первичные формы нефротического синдрома, вызванные поражением клубочкового аппарата почек. В 85% морфологическим субстратом является болезнь минимальных изменений, до 5-7% составляет фокально-сегментарный гломерулосклероз, 4-6% отводится мезангиопролиферативному гломерулонефриту. Вторичный вариант заболевания имеет несколько этиологических факторов:
- Аутоиммунные процессы. Они сопровождаются образованием иммунных комплексов и провоспалительных цитокинов, которые откладываются в почечных капиллярах, нарушая работу фильтрационной системы органа. У детей причиной могут послужить системные васкулиты, системная красная волчанка, синдром Шегрена.
- Злокачественные опухоли. Почечные поражения возникают при лимфоме Ходжкина и неходжкинских новообразованиях, которые зачастую встречаются в детском возрасте. Среди менее распространенных онкологических факторов выделяют множественную миелому, солидные опухоли.
- Токсические повреждения почек. Нефротический синдром возможен при длительном и бесконтрольном приеме ребенком нестероидных противовоспалительных средств и некоторых антибиотиков. Поражение почек также наблюдается при отравлении солями тяжелых металлов, ядами змей и перепончатокрылых насекомых.
- Нарушения почечного кровотока. Повышенная секреция белка в мочу происходит при структурных повреждениях почечных клубочков на фоне тотальной ишемии. Она может быть вызвана тромбозом почечной вены, серповидно-клеточной анемией, злокачественной гипертензией.
- Врожденные гломерулопатии. У детей встречается синдром Альпорта, для которого характерны мутации коллагеновых волокон в базальных мембранах клубочков. Реже диагностируется болезнь Фабри, когда нефропатия связана с нарушениями метаболизма сфинголипидов.
Патогенез
На начальных этапах нефротического синдрома развивается протеинурия, вызванная повышением проницаемости почечного фильтра для белков. Это обусловлено структурно-функциональными повреждениями компонентов почечного клубочка. Большую роль в этом процессе имеют аутоиммунные механизмы: активированные Т-лимфоциты вырабатывают специфические цитокины, которые повреждают клеточные мембраны и «щелевые» контакты подоцитов.
Повышенная потеря белков с мочой снижает онкотический показатель крови. Как следствие, жидкость по градиенту давления начинает перемещаться из сосудистого русла в ткани. Таким образом формируются массивные нефротические отеки. Их интенсивность зависит от степени белковых потерь и активности компенсаторных механизмов. В 10% случаев отечный синдром развивается вследствие первичной задержки натрия в организме.
Симптомы
Для патологии типично острое начало, связь с перенесенной инфекцией, переохлаждением, вакцинацией или обострением хронической соматической болезни. Сначала ребенок жалуется на общую слабость, недомогание, сонливость и заторможенность. Реже беспокоят головные и абдоминальные боли, тошнота, снижение аппетита. У девочек-подростков бывают нарушения менструального цикла.
Основное проявление нефротического синдрома — отеки. Вначале они возникают на лице (утром) и на голенях (вечером, после длительной ходьбы), а затем постепенно распространяются по всему телу. Первоначально они мягкие, расположены симметрично, кожа над ними теплая и сухая. Параллельно с этим снижается количество суточной мочи. Периферические отеки дополняются полостными — асцитом, гидроперикардом, гидротораксом, что ухудшает состояние ребенка.
Осложнения
Негативные последствия нефротического синдрома вызваны потерей альбуминов, которые в норме выполняют ряд физиологических функций. Потеря иммуноглобулинов ухудшает иммунную защиту организма, что проявляется частыми респираторными инфекциями, рецидивирующими тонзиллитами и синуситами. Снижение количества трансферрина (переносчика железа) приводит к рефрактерной железодефицитной анемии.
Значимым осложнением для детей младшего возраста является потеря витамин-Д-связывающего белка. В результате формируется рахитоподобный синдром, нарушается минерализация и рост костей скелета. В редких случаях развивается повышенная кровоточивость из-за дефицита прокоагулянтов. При стероидорезистентном варианте болезнь в течение 5-10 лет прогрессирует до терминальной ХПН.
Диагностика
При физикальном осмотре детский нефролог обращает внимание на симметричность и расположение отеков, проводит аускультацию сердца и легких, определяет признаки асцита и увеличения печени. Симптомы не дают возможности установить клинический диагноз, поэтому врач назначает полное обследование. Составляющие диагностического комплекса:
- Анализ мочи. Патогномоничными признаками нефротического синдрома являются протеинурия более 50 мг/кг/сутки, соотношение протеин/креатинин более 2 и экскреция альбумина свыше 40мг/м 2 /час. Для исключения эритроцитурии и лейкоцитурии показан анализ по Нечипоренко. Функцию почек оценивают с помощью пробы Реберга.
- Анализ крови. При биохимическом исследовании выявляют уровень альбумина сыворотки менее 30 г/л, повышение уровня холестерина и триглицеридов, увеличение показателя креатинина. Уровни натрия и кальция крови снижаются, а калий может быть повышен. В коагулограмме наблюдается повышение фибриногена.
- ЭхоКГ. Ультразвуковая визуализация необходима для обнаружения гидроперикарда, морфометрических изменений крупных сосудов вследствие отеков. Также рекомендована ЭКГ, которая позволяет вовремя заметить нарушения ритма и проводимости, связанные с электролитными нарушениями.
- Биопсия почки. Пункционный забор материала выполняется при нефротическом синдроме у младенцев до 1 года и подростков старше 12 лет, а также при неэффективности стандартной медикаментозной терапии. Биоптаты подвергают световой, электронной и иммунофлюоресцентной микроскопии.
Лечение нефротического синдрома у детей
Дети с острым нефротическим синдромом подлежат обязательной госпитализации на 2-3 недели. Двигательная активность при этом не ограничивается и соответствует самочувствию больного. В диете необходимо поддерживать высокий уровень белков, а подросткам с массивными отеками рекомендовано снизить потребление поваренной соли. При выраженных потерях протеинов назначается коррекция гомеостаза коллоидными и кристаллоидными растворами.
Основу патогенетического лечения детей с нефротическим синдромом составляет иммуносупрессивная терапия с применением глюкокортикоидов. Препараты уменьшают образование и поступление в патологический очаг воспалительных клеток, угнетают секрецию медиаторов воспаления, приостанавливают формирование токсических иммунных комплексов. Терапия глюкокортикоидами проводится в 3-х режимах:
- Постоянный. Показан в начале лечения, чтобы быстро достичь фазы ремиссии. Гормоны принимаются перорально в первой половине дня в суточной дозировке 1-2 мг/кг.
- Альтернирующий. Назначается после достижения ремиссии. Стандартные дозы глюкокортикоидов используются через день, чтобы сохранить клинический эффект, но снизить риски побочных реакций.
- Пульс-терапия. Применяется при тяжелом течении нефротического синдрома. Гормоны вводятся внутривенно капельно, чтобы в короткие сроки достичь высоких концентраций лекарства в крови.
При развитии тяжелых побочных эффектов на гормональные препараты или стероидорезистентном варианте заболевания переходят на другие виды иммуносупрессоров. В детской нефрологии наилучший результат показывают ингибиторы кальциневрина, алкилирующие агенты, некоторые моноклональные антитела к лимфоцитам. Они могут вызывать нефротоксичность, поэтому во время лечения врачи контролируют уровень СКФ.
Для устранения массивных отеков проводится терапия петлевыми диуретиками в возрастных дозировках. С целью ликвидации рефрактерных полостных отеков назначаются комбинации петлевых и тиазидных мочегонных. В качестве гипотензивных и нефропротекторных средств у детей лучше всего работают ингибиторы АПФ и блокаторы рецепторов ангиотензина. Коррекцию остеопении производят препаратами витамина Д.
Прогноз и профилактика
У детей с хорошим ответом на стероидную терапию в 95% наблюдается полное выздоровление без снижения функции почек. Менее благоприятный прогноз при стероидорезистентности, поскольку у таких пациентов высокий риск формирования хронической почечной недостаточности. Однако, своевременное применение иммуносупрессоров и нефропротекторов позволяет замедлить патологический процесс.
Первичная профилактика включает рациональное назначение лекарств, раннюю диагностику и терапию аутоиммунных процессов, избегание контактов с нефротоксическими веществами. Вторичная профилактика предполагает курсы гормональной терапии при обострении основной патологии либо в случае интеркуррентного заболевания. Это необходимо для предупреждения рецидивов нефротического синдрома.
4. Нефротический синдром у детей: определение и принципы терапии/ С.В. Бельмер, А.В. Малкоч// Лечащий врач. — 2004.

Он включает обширную протеинурию, нарушения процесса обмена белков и липидов, отеки. Отдельно отмечается рост гипоальбунемии и гиперлипидемии во время нефротического синдрома. Также наблюдаются массивные отеки, выражающиеся в распространении на самые разнообразные полости, включая анасарку и водянку серозных полостей. Таким образом, нередко при нефротическом синдроме проявляется дистрофия кожного покрова и слизистых оболочек. Если симптоматика нефротического синдрома не выявляет нескольких характерных признаков болезни, диагностируется неполный или редуцированный нефротический синдром.
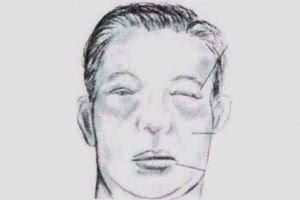
Причинами для развития нефротического синдрома чаще всего являются заболевания урологии, а также — системные, нагноительные, воспалительные и хронические инфекции, на фоне которых проявляется и развивается нефротический синдром. Специалисты-урологи отмечают, что каждый пятый случай заболевания почек осложняется данным синдромом. Присутствует и возрастная подверженность данному заболеванию: чаще этот синдром сопровождает взрослых (в возрасте около 30-40 лет), намного реже он проявляется у детей или пожилых людей.
Диагностика нефротического синдрома должна проводиться с рассмотрением клинико-лабораторной картины больного. Отслеживаются изменения, происходящие в результатах биохимических анализов крови и мочи. Анализируется ренальная и экстраренальная симптоматика. Отдельно изучаются данные, полученные с помощью биопсии почек.
Лечение нефротического синдрома включает широкий спектр медицинских методов. Назначается диета, прием диуретиков, антибиотиков, стероидов и цитостатиков. Проводится инфузионная терапия.
Профилактика и прогноз нефротического синдрома
Как будет развиваться и протекать нефротический синдром, часто зависит от того, какое именно первичное заболевание присутствует у пациента. Если говорить о прогнозе нефротического синдрома в целом, то стоит отметить, что лечение, назначенное верно и вовремя, способно полностью восстановить функцию почек, а также добиться полноценной ремиссии, стабильной по состоянию.
Если причина развития нефротического синдрома не установлена, есть опасность того, что заболевание примет иной ход течения: персистирующий или рецидивирующий. В конечном итоге это приводит к появлению хронического заболевания почечной недостаточности.
Профилактика нефротического синдрома — это, прежде всего, ранняя диагностика заболевания, после которого наступает тщательное и усиленное лечение почечной и внепочечной патологии. Любое заболевание почек должно быть пролечено препаратами, прием которых ведется аккуратно и под контролем врача, особенно над теми, что вызывают побочное нефротоксическое и аллергическое действие. Запущенное течение заболевания почек, неверное назначение препаратов, несвоевременное обращение к врачу — все это способно привести к развитию нефротического синдрома.
Причины развития нефротического синдрома
Разделяют типы нефротического синдрома, поскольку берут во внимание происхождение заболевания. Таким образом, нефротический синдром может быть:
- Первичным. Он сопровождает самостоятельные, отдельные заболевания почек. Развивается при таких болезнях, как гломерулонефрит, пиелонефрит, амилоидоз, опухолях почек, нефропатии беременных.
- Вторичным. Синдром является следствием тех заболеваний, которые вовлекают в процесс заражения почки. Развивается и сопровождает множество состояний, например, коллагенозы, узелковый периартериит, геморрагический васкулит, ревматизм, артрит, склеродермию, т.е. широкий спектр ревматических поражений. Кроме того, может сопровождать лимфому или лимфогранулематоз, инфекционные, паразитарные, лекарственные, аллергически болезни. Нередко появляется при отравлении тяжелыми металлами или укусах ядовитых змей.
Отдельно выделяют идиопатический тип нефротического синдрома, который означает, что причину его появления выявить не удалось. Такая форма постановки диагноза чаще всего сопровождает заболевание нефротическим синдромом в детском возрасте.
Существует несколько теорий, рассматривающих, анализирующих и объясняющих причины появления и развития заболевания. Среди них наиболее вероятной является иммунологическая концепция патогенеза нефротического синдрома. Ее правильность подтверждает высокая частота проявления заболевания у тех пациентов, которые уже страдают от аллергических и аутоиммунных болезней. Также иммунологическая теория подтверждается высоким количеством положительных реакций на лечение иммуносупрессорами. В процессе развития заболевания в крови пациента образуются иммунные комплексы. Они являются прямым результатом взаимодействия внутренних (белки, ДНК, криоглобулины) и внешних (вирусы, бактерии) антигенов с антителами.
Образованные иммунные комплексы могут оседать в почечных тканях, что приводит к ответной воспалительной реакции. Нарушается микроциркуляция крови в клубочковых капиллярах. Повышается внутрисосудистая коагуляция.
Клубочковый фильтр таким образом изменяет свою проницаемость. В свою очередь, это приводит к нарушениям в процессе обмена белка, и он попадает в мочу, что выводит его из организма. Большая потеря белка, как известно, приводит к развитию заболеваний гипопротеинемии, гиперлипидемии и т.д.
Нефротический синдром изменяет внешний вид почек. Она будет увеличена в размерах, иметь гладкую, ровную поверхность. На разрезе почки будет видно, что мозговой слой отличается красным оттенком, а корковый — серым.
Микроскопическое исследование почки служит не только для того, чтобы определить наличие и степень развития нефротического синдрома. Также оно показывает степень распространения патологии на ткани и организм человека. Патологии здесь включают амилоидоз, коллагенозы, туберкулез. Сам же по себе нефротический синдром характеризуется нарушениями в структуре клеток капсулы клубочков и базальных мембран кровеносных сосудов.
Симптомы нефротического синдрома
Нефротический синдром, симптомы которого относительно однотипны, проявляется примерно одинаково, независимо от причины, его вызвавшей.
Главным симптомом является протеинурия, которая означает выведение из организма большого объема белка. Достигать она может 3-3,5 грамма в сутки, 90% этой массы составляют альбумины. Соответственно, с процессом потери белка в организме пациента снижается общий уровень сывороточного белка: до 60-40 грамма/литр и меньше.
Задержка жидкости в организме пациента проявляется в периферических отеках, асците, генерализированном отеке подкожной клетчатки.
Дальнейшее развитие нефротического синдрома также характеризуется множеством симптомов: проявляется общая слабость организма, потеря аппетита, жажда и постоянное ощущение сухости во рту. Кроме того, пациент ощущает тяжесть в пояснице и вздутие живота. Могут быть рвота и понос.
Возможны проявления нефротического синдрома в форме судорог, миалгии, парестезии. Развивается гидроперикард и гидроторакс, это сопровождается одышкой как в состоянии покоя, так и движения. Появление и развитие периферических отеков, безусловно, сковывает движения пациента, поэтому больные часто малоподвижные и бледные, неактивные и вялые. Появляется шелушение кожи, сухость покрова. Становятся ломкими волосы и ногти.
Развитие нефротического синдрома может быть постепенным, медленным или же бурным и активным. Симптоматика проявляется по-разному и не всегда выявляет себя в полном спектре.
По ходу клинического течения заболевания разделяют на:
- чистый нефротический синдром (без гематурии и гипертензии);
- смешанный нефротический синдром, протекающий в нефротически-гематурической или нефротически-гипертонической форме.
Осложения заболевания включают вирусные, грибковые, бактериальные инфекции, а также отек мозга, сетчатки, гиповолемический шок.
Дигностика нефротического синдрома
Для диагностики нефротического синдрома используются методы лабораторного и клинического анализа.
Осмотр выявляет изменения кожного покрова, который становится бледным, холодным и сухим. Доктор может обнаружить обложенность языка, увеличенный живот, отеки.
Если присутствует гидроперикард, то это проявляется в расширении границ сердца, приглушении тонов. Присутствие гидроторакса выражается в слабом дыхании, мелкопузырчатых хрипах, укорочении перкуторного звука.
Общий клинический анализ мочи определяет повышенную плотность, наличие в осадке капель нейтрального жира и холестерина.
При исследовании периферической крови выявляют увеличенное значение СОЭ (60-80), количества тромбоцитов, сниженный уровень эритроцитов и гемоглобина. Проявляется ДВС-синдром, который обнаруживается во время проведения коагулограммы — проверки свертываемости крови.
Биохимия крови во время нефротического синдрома проявляет гипопротеинемию, а также гипоальбунемию.
При диагностике нефротического синдрома широко применяется ультразвуковая методика исследования, назначаемая для осмотра почек, сосудов. Также проводится нефросцинтиграфия.
Безусловно, из-за необходимости определить причину развития нефротического синдрома, проводится углубленное изучение заболевания. Для этого назначаются иммунологические и ангиографические анализы, биопсии почек, десны, прямой кишки. Материал, полученный после биопсии, подлежит морфологическому анализу.
Лечение нефротического синдрома
Лечение нефротического синдрома проводится под наблюдением врача в условиях стационара. Лечебные методики включают применение широкого спектра инструментов. На первом этапе назначается бессолевая диета, ограниченный прием жидкости, соблюдение постельного режима. Также проводится терапия медикаментами: прием диуретиков, калия, витаминов, антибиотиков, сердечных средств, антигистаминов, гепарина. Отдельно вводится альбумин и реополиглюкин – инфузионным способом.
Если причину развития болезни выявить не удалось, или же она состоит в поражении почек токсинами, аутоиммунным синдромом, тогда проводится лечение стероидами, например, преднизолоном. Такая иммуносупрессивная терапия нацелена на подавление процесса создания антител, улучшение кровообращения в почках, клубочковую фильтрацию.
Цитостатическая терапия, заключающаяся в приеме циклофосфамида и хлорамбуцила, проводящаяся специфическими пульс-курсами, показывает хороший результат при лечении устойчивого к гормонам нефротического синдрома.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:

