Эритема на месте укуса бывает при
Обновлено: 26.04.2024
Разбираясь, кто может кусать ночью в постели, легче всего будет поймать кровососа прямо на месте преступления, хорошо рассмотреть его и сравнить с фото в Сети. А после этого принять необходимые меры борьбы. Если Вас кто-то кусает ночью в постели — то эта статья для Вас!
Из всех насекомых, безусловно, клопы занимают место лидера по созданию чувства дискомфорта. Тем не менее есть и другие кровососы, кроме постельных клопов, которые могут кусать человека в постели ночью.
Постоянное наличие кровососущих паразитов в постели — это не просто расстройства сна, кошмары по ночам, а также зудящие укусы на утро, но и риск заражения достаточно опасными инфекциями. Да такими, что на следующий вы сможете быть весь день заняты одним только избавлением от укусов. К примеру, некоторые кровососущие насекомые потенциально способны переносить возбудителей энцефалита (и речь не только о клещах), чумы, сибирской язвы, тифа. Только этого уже достаточно, чтобы при первом же подозрении на наличие таких насекомых в доме, сразу принимать меры по их выведению.
Не надо рассчитывать на то, что жизнь в крупном городе и комфортной квартире полностью защищает от насекомых в постели. Очень характерная особенность этих паразитов человека — это их безразличие к санитарному состоянию и чистоте помещения, ведь они питаются именно кровью, а не остатками нашей пищи. Прочитав эту статью вы будете знать, кто может кусать ночью в постели.
Кто-то кусает ночью в постели: клопы
Наверное, наиболее неприятные кровососущие паразиты, которых можно встретить в собственной постели – это постельные клопы. Может показаться очень странным, но они являются бедствием Лондона, Амстердама и Стокгольма. Согласно недавней статистике, в подавляющем большинстве крупных городов Европы количество зараженных постельными клопами домов и квартир постоянно растет. При этом службы дезинсекции не всегда справляются с очень быстро размножающимися насекомыми, которые успевают выработать устойчивость к используемым инсектицидным препаратам. По статистике, больше половины домов во Флориде, когда-либо также были заражены домашними клопами.
Это слайд-шоу требует JavaScript.
Атакуют человека клопы еще с доисторических времен — еще когда люди проживали в пещерах. Таким образом, они являются древними синантропными эктопаразитами. Они до сих пор неразлучны с нами, кочуя за человеком в новое жилище, на дачу, в отпуск — преследуют повсюду. А виной всему наша кровь — единственный источник питания этих кровососущих насекомых.
Жертвой клопиной «оккупации» может стать вполне чистоплотная и респектабельная семья. То есть наличие домашних клопов в доме — это не показатель неряшливости. Главное здесь — это готовность избавить себя от подобного нежелательного «сожительства», либо вы будете жаловаться на то, что вас ночью кто-то кусает в кровати.
Укусы домашних клопов
Подробнее про укусы клопов в ЭТОЙ статье
К счастью, факты про заражение через укусы домашнего клопа каким-то видом заразы в настоящее время не известны. И это вопреки тому, что постельные кровососы меняют человека, на котором кормятся, с легкостью мигрируя из одного помещения в другое.
Наверняка, здесь дело в строении насекомого — постельные клопы имеют в ротовом аппарате два отверстия. Одно для выкачивания крови, а другое — для выделения в место прокола слюны. Скорее всего, слюнные железы паразита изолированы для поступления туда возбудителей, попадающих в брюшко.
Это слайд-шоу требует JavaScript.
Правда то, что они есть в пищеварительной цепочке насекомого, подтверждено наличием инфекции в испражнениях кровососов, в том числе риккетсий. Таким образом, теоретическая возможность заразиться чем-то не исключается.
Тем не менее, отсутствующие сведения об инфицировании при атаке клопов совсем не успокаивают их жертв. Тот человек, который хоть раз ощутил укусы домашних клопов и на своем опыте познал сложности борьбы с ними, хорошо знает, кто может кусать ночью в постели и насколько их пребывание в доме может испортить жизнь всем его обитателям.
- Приблизительно 70% жертв, на кого нападали домашние клопы, отмечают различной степени аллергию — от расчесываний и зуда до крапивницы и серьезных кожных поражений, дерматита.
- Сам факт ночных покусов, а в особенности их ожидание, оборачивается для всех жильцов квартиры бессонными ночными кошмарами.
- Хроническое недосыпание, постоянно зудящие следы от пиршества клопов, упадок работоспособности — основные спутники паразитирования кровососов.
- Когда в помещении клопов целые полчища, то из-за регулярной потери крови жертве их укусов грозит анемия, в особенности если это ребенок.
Кто-то кусает ночью в постели: другие насекомые
Кроме клопов кусать ночью могут многие насекомые. Сейчас вы узнаете какие.
Обычные комары
Довольно опасными являются простые комары, которые кажутся нам на первый взгляд безобидными. Звенящее над нашим ухом насекомое может нести в себе смертельную угрозу. Укус комара способен вызвать сильный приступ аллергии, в особенности если у человека слишком ослаблена иммунная система. Обычному же человеку укус паразита нипочем. Укус комара способен вызвать покраснение кожи и зуд, который быстро проходит. Тем не мене, существуют такие люди, которые очень чувствительные к слюне этого насекомого. В эту группу зачастую попадают дети, а также взрослые до 35 лет. Что же ожидает этих людей, если их укусит обычный комар? Прежде всего, при чем не самое страшное — волдыри и сильные отеки на месте укуса, а также сильная сыпь. Кроме того, могут быть следующие серьезные осложнения: высокая температура, лихорадка, приступы удушья, сильные головные боли, озноб и тошнота. Эти симптомы могут проявится уже спустя несколько минут после комариного укуса. Первые признаки анафилактического шока — жара, покраснение кожи, удушье и головная боль. Иногда также может развиться отек гортани с сильным дыханием, появляется довольно сильный сухой кашель, начинает сильно зудеть кожа. После этого может резко упасть артериальное давление, часто появляются судороги. В самом худшем случае, все это способно привести даже к летальному исходу.
Блохи
Если вас кто-то кусает ночью в постели, то это могут быть блохи. Эти насекомые в особенности угрожает владельцами домашних животных, в частности кошек и собак. Да-да, они очень любят забираться в постели людей. Правда блохи, в в отличии от клопов, кусают людей достаточно редко — чаще днем. Ночью же ведут себя намного спокойнее. Блошиные укусы похожи на укусы клопов, с разницей, что дорожки от них немного покороче. Опасность может вам угрожать даже в том случае, когда в вашем доме нет животных.
Блох можно легко принести на себе, погладив один раз дворового кота, либо незваные гости вполне могут перескочить к вам от ваших соседей-кошатников. Избавляться от блох необходимо в две стадии: вначале протравить их на теле животного, а уже после данной операции — во всей квартире. Для квартиры подойдут любые из препаратов, при помощи которых борются с домашними клопами, а вот совета по очищению кожи животного стоит спросить у специалиста в аптеке.
Подробнее про укус блох на человеке ЗДЕСЬ!
Человеческие головные вши
Такие вши не живут в постели, они предпочитают селиться на голове, и всюду следовать за своей жертвой. Вшам очень важно часто питаться кровью. В связи с этим, падая с человека, они практически стопроцентно погибают от голода. Эта мелочь так же способна кусать по ночам, нарушая тем самым ваш сон. Правда, укусы вшей не очень выражены и намного менее болезненны, нежели укусы тех же блох или клопов. Тем не менее, из-за своей многочисленности они могут доставить человеку много неприятных минут.
Тараканы
Многие не знают, что при недостатке воды и очень большом количестве сородичей, любой голодный таракан вполне может залезть в постель к человеку и обгрызть эпидермис вокруг губ и носа спящего. Правда, подобные случаи очень редки, а если и происходят, то, как правило, в студенческих общежитиях, где никто нормально не заботится о чистоте кухни и выдворении прочь этих паразитов. Поэтому подозревать тараканов можно только в том случае, когда вы абсолютно и точно уверены, что ни блох, ни клопов, ни вшей в вашем жилье не водится.
Известны случаи когда голодные тараканы обкусывали маленьким детям, крылья носа, уши, губы.
Бельевые человеческие вши
Эти вши являются переносчиками таких опасных болезней как сыпной и возвратный тиф. Кусают человека для того, чтобы напиться крови. Кроме того, вызывают зуд на коже, покраснения, аллергическую реакцию, небольшие язвы, способные долго не заживать. Это те насекомые, кто кусает ночью в постели кроме клопов.
Лобковые вши
Живут преимущественно у половых органов, на лобке и вокруг заднего прохода. На голове эти паразиты никогда не живут. Питаются кровью. В случае если отсутствует пища, то умирают спустя 24 часа. Заражают таким недугом как лобковый педикулез. Как правило, эти насекомые заводятся у людей, которые ведут беспорядочную половую жизнь.
Сами по себе вши не представляют большой опасности. Тем не менее, при диагнозе лобковый педикулез лечение должно начинаться как можно скорее, так как укусы могут вызвать аллергическую реакцию, а зуд и расчесывание – ослабление защитных барьеров человеческого организма.
Платяные вши
Кто кусает ночью в постели кроме клопов? Конечно, платяные вши. Живут в одежде человека. Являются близким родственником всем известной головной вши. На время трапезы быстро выходит из одежды на человеческое тело. Напивается крови и снова прячется в швах одежды. Через ранки способна поступать разная инфекция.
Москиты
Москиты кусают, если вы посещаете леса болотистой местности Сибири и Урала. В домах и квартирах москиты практически не встречаются. Укусы опасны различными аллергическими реакциями на коже. Бороться с паразитами не так сложно, так как вы их видите. Можно просто отмахиваться, либо убивать рукой.
Водни
Когда вы отдыхаете на озере или речке, вас периодически кусают крупные мухи, это водни. После их укусов, сразу надуваются большие волдыри, которые долгое время чешутся. В квартирах эти насекомые практически не встречаются, в частных домах бывают довольно редко, только если жилье находиться возле леса.
Малярийные комары
Вас ночью кто то кусает? Это может быть крупных размеров малярийный комар, который встречается довольно редко. Как правило, обитает в лесистой и заболоченной местности. Укус данного насекомого может вызвать малярию, очень опасный недуг, часто вызывающий смерть.

Клещевой боррелиоз (болезнь Лайма) — заболевание, которое имеет широкий спектр клинической картины и приводящее к плачевным результатам.
Люди мало информированы в этом вопросе и, как правило, игнорируют первые признаки боррелиоза, впоследствии сильно об этом жалея.
Специалисты также не сходятся на одном мнении по поводу постановки диагноза данного заболевания, и его лечения. Статья поможет разобраться с вопросом, что это за заболевание и почему о нем следует знать.
Причины клещевого боррелиоза
Болезнь Лайма приобретенное, инфекционное заболевание. Возбудителем заболевания является инфицированный боррелиями иксодовый клещ, а в частности его укус.
Первыми симптомами боррелиоза становятся головная и мышечная боль, усталость, покраснение кожи (эритема).
Впоследствии происходит стремительное размножение микроорганизмов — боррелий, повреждающих ткани внутренних органов и жидкости организма больного, появляются боли в суставах и мышцах, поражается нервная система и опорно-двигательная, сердце и, как следствие, потеря трудоспособности.
Опасность данного заболевания в том, что при неправильном лечении, оно может перерасти в хроническую форму, длящуюся по несколько лет, с постоянными рецидивами.
Поражение людей заболеванием Лайма в несколько раз чаще, чем клещевым энцефалитом.
По последним статистическим данным случаи заболевания имели место в некоторых странах Европы. Россия не стала исключением. Были зафиксированы случаи в разных ее частях.
Факторы и группы риска

В группу риска заболевания болезнью Лайма входят:
- Факторами риска являются места с пышной растительностью, умеренного климатического пояса (леса, парки, зоны отдыха).
- Время года (по статистическим данным регистрации первых и последних сезонных случаев) это март — октябрь месяц. Пиком активности инфицирования считаются летние месяцы.
- К группе риска относятся жители лесистых местностей, работники лесхозов, охотники, рыбаки, дачники
- Домашние животные, бывающие на улице (способны на себе принести клеща в помещение).
Классификация болезни
В медицинской литературе болезнь Лайма классифицируют по многим параметрам.
Течение зеболевания
Бывает таких видов:
По клиническим признакам
Для острого и под острого течения они идентичны и описаны в общем:
- эритемная форма с поражением нервной системы, суставов и сердца;
- безэритемная форма с поражением нервной системы, суставов и сердца.
Хроническое течение:
- непрерывное с поражением нервной системы, суставов, мышц и сердца;
- с рецидивами с поражением нервной системы, суставов, мышц и сердца.
По тяжести проявления
Существуют три степени тяжести:
Эпидемиология и этиология
Естественными переносчиками возбудителей болезни Лайма являются животные (олени, собаки, крупный и мелкий рогатый скот, грызуны), поэтому имеется риск заразиться тем, кто держит домашних животных.

Инфицирование происходит посредством укуса клеща, которые встречаются в больших количествах в смешанных лесах, и приобретают активность в весенне-летний период.
На сегодняшний день боррелии мало изучены. Имеются клинические результаты исследований, которые поддаются сомнению теми или иными врачами, но все они сходятся во мнении, что спирохеты имеют малый диаметр и способны проникать повсюду.
Размножаются стремительно, при температуре порядка 35 градусов. Выделено более 10 групп различного рода боррелий по всему земному шару, в силу этого действие тех или иных антибиотиков не всегда оказывается эффективным.
Признаки и симптомы болезни Лайма
Симптомы боррелиоза после укуса клеща:
- появляется покраснение кожи в виде пятна (на коже сохраняется несколько недель, потом самостоятельно проходит);
- пятно постоянно увеличивается в размерах;
- имеет округлую (реже овальную и неправильную) форму;
- наружный край пятна возвышается;
- возможны головные боли, общая усталость организма, лихорадка.
По истечению 4 недель клещевой боррелиоз имеет такие симптомы:
- признаки поражения нервной системы, суставов и сердца;
- головная боль и боль в горле, тошнота;
- боли в мышцах и сухожилиях;
- паралич лица, бессонница;
- нарушение речи и памяти;
- аритмия, боли в грудной клетке, головокружения.

Если вам интересует, чем признаки клещевого энцефалита отличаются об болезни Лайма, то вам стоит прочитать наш материал.
Замучила нестерпимая головная боль, а вы никак не можете выбрать таблетки от мигрени, отзывы врачей и пациентов помогут это сделать.
Первые симптомы боррелиоза у человека после укуса клеща
Болезнь Лайма боррелиоз имеет такие начальные симптомы:
- На коже, в месте укуса клеща, в первые два дня, появляется покраснение. При попадании в нее грязи возможно развитие гнойного очага. Иногда отмечается зуд и покалывание.
- Повышение температуры тела, головокружение, общая усталость.
Симптомы острой формы
Как и многие заболевания, болезнь Лайма различается отдельными стадиями (І, ІІ, ІІІ). Не всегда больной проходит все стадии, обусловлено это тем, что І и ІІ, являются ранними фазами, а ІІІ завершающая (последняя).
Первая стадия

Признаки клещевого боррелиоза на первой стадии характеризуется появлением на коже эритемы, которая имеет форму кольца. Появляется на месте укуса клеща и после расходится на другие участки кожи.
У больных наблюдается общая усталость, головная боль и боль в области шеи, повышение температуры тела до 40 градусов. Инфекцию (на данной стадии уже попадает в кровь) сопровождают: озноб, тошнота, лихорадка (в течении 2-7 дней), постоянная сонливость.
Иногда на коже эритемы отсутствуют, но в месте укуса наблюдается небольшой зуд и покалывания.
Стадия вторая — более тяжелая
Признаки болезни Лайма на второй стадии:
- поражением нервной системы и развитием синдрома Бэннуорта или менингита (появляются головные боли, парез лицевого нерва, тошнота, рвота);
- поражением сердечнососудистой системы с развитием миокардита, перикардита и блокад разных степеней (боли в области сердца, тахикардия, увеличение размеров сердца);
- различные поражения кожи (покраснения);
- может развиться конъюнктивит, артралгия;
- наблюдается увеличение печени, проявляется гепатит (легкой формы), водянка яичек.
Это связанно с тем, что боррелии уже проникают в органы и ткани организма больного. Чаще всего по истечении месяца, когда период лихорадки проходит, эритемы исчезают сами по себе.
Стадия третья — завершающая
Клещевой боррелиоз (болезнь Лайма) имеет такие симптомы на третьей стадии:
- артрит;
- атрофический акродерматит (хронической формы);
- энцефалит;
- полинейропатия.
Хроническая форма
По истечению некоторого времени, которое может колебаться в пределе 2-24 месяцев, если имели место постановка не правильного диагноза и соответственно лечения, заболевание перетекает в хроническую форму.
Характеризуется:

- Поражением крупных суставов, чаще всего коленных.
- Возможно развитие полиартрита, который обостряется на протяжении нескольких последующих лет, и приобретает хроническую форму с рецидивами и повреждением костей и хрящей.
- Имели место случаи, когда хроническая форма приобретала характер непрерывных рецидивов с развитием артрита. Зачастую происходит поражение кожного покрова больного. Проявляется это в виде лимфоцитом (доброкачественных) на мочке уха, рядом с соском молочной железы. На коже они выглядят как плотный узелок, ярко- красного цвета, не исчезающий с кожи больного несколько месяцев, иногда и лет.
- Диагностируют в хронической форме и акродерматит протекающий и развивающийся на протяжении месяцев и нескольких лет. Выглядит он как ярко-красные пятна на руках и ногах, имеющие свойство периодически воспаляться, сливаться в единое целое и увеличиваться в размерах. Кожа под ними приобретает вид «папирусной бумаги».
- Происходит поражение нервной системы организма.
- На протяжении нескольких месяцев или лет развивается и приобретает хронический характер энцефаломиелит, который проявляется как рассеянный склероз с нарушением сна, провалами в памяти.
- Полиневропатия, для которой характерно нарушение чувствительности и корешковые боли.
Самое опасное, что хроническая форма может привести к полной или частичной потере работоспособности.
Диагностика
Рассматривая диагностику, следует в первую очередь обратить внимание на период времени года.
Если это конец весны-начало осени (не исключая лета), стоит внимательнее осматривать кожные покровы, после посещения леса, парков, приусадебных участков или озер с обильной растительностью.
Есть опасность (ей подвержены чаще дети), не обратить внимания на укус или вовремя не извлечь паразита из кожи, в следствие чего возникает опасность заражения.
Если был укус клеща, стоит обратить внимание на:
- Эритемы, чаще всего они приобретают кругообразную форму в месте укуса клеща. После расходятся на другие участки кожи. Пациенты, в большинстве случаев, отмечают отсутствие зуда.
- Не стоит пренебрегать лабораторными исследованиями как самого клеща (если он был извлечен из кожи), так и анализов пациента (из кожных покровов больного, его биологической жидкости) на наличие в организме и количества боррелий. Одним из таковых является анализ, подтверждающий наличие заболевания, с помощью синовиальной жидкости. Суть анализа состоит в выявлении антитела к боррелиям в сыворотке крови. Однако анализ считается малоэффективным в первый период заболевания.
В заключении хочется отметить, что сам укус клеща не опасен, опасно содержание в паразите инфекции и последствий развития заболевания. Постарайтесь избегать посещения мест в период активности клещей, где возможно наличие насекомого.
Если все-таки Вы посещали подобные места, примите меры осторожности.
Лечение заболевания

Узнайте подробности из нашей статьи.
Что нужно сделать сразу после укуса клеща и дальнейшее лечение клещевого боррелиоза антибиотиками
Зачастую радуясь первому весеннему солнышку и зеленой листве, или скрываясь от летней жары в прохладных местах под деревьями, на озерах в высокой трав.
Видео: Клещевой боррелиоз (болезнь Лайма)
Клещевой боррелиоз — инфекционная болезнь, источник заражения чаще всего — клещ. Характеризуется трансмиссивным путем передачи. Поражает кожу, нервную и сердечно-сосудисую системы, суставы.
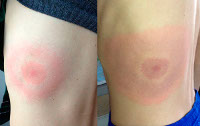
Мигрирующая эритема (хроническая мигрирующая эритема Афцелиуса-Липшютца) – кожное проявление первой стадии боррелиозной инфекции. Возникает в месте укуса заражённого боррелиозом клеща при проникновении возбудителя болезни в кожу со слюной насекомого. Отличительной особенностью эритемы является её постоянное увеличение в размерах с одновременным разрешением гиперемии в центре. Патология диагностируется после консультации врача-инфекциониста с учетом данных иммуноферментного анализа венозной крови на антитела к возбудителю. Лечение – антибиотикотерапия, иногда глюкокортикоиды и антигистаминные средства.
Общие сведения
Мигрирующая эритема – инфекционный дерматоз, возникающий при укусе клеща, который является передатчиком боррелиоза. Характеризуется высокой скоростью распространения и быстрым изменением границ патологического очага, что обуславливает использование слова «мигрирующая» в названии заболевания. Патология не имеет возрастных, расовых и гендерных особенностей. Природные очаги боррелиоза постоянно расширяются. Совсем недавно эндемичными территориями считались США, Австралия, островная Европа, Приморье и Сибирь, в настоящее время клещ встречается практически повсеместно. 80% случаев заболевания регистрируются летом.
Впервые «мигрирующий дерматит» неясной этиологии был описан А. Афцелиусом в 1908 году. Мигрирующей эритемой заболевание назвал Б. Липшютц в 1913 году. В качестве аллергической реакции кожи при болезни Лайма дерматологи рассматривают мигрирующую эритему, начиная с 70-80х годов прошлого века, после открытия боррелии и составления описания боррелиоза. В настоящее время связь между мигрирующей эритемой и боррелиозом практически не дискутируется, дерматоз считается ранним кожным маркером болезни Лайма. Актуальность проблемы связана с миграцией клещей, большим количеством заражённых боррелиозом особей в популяции, длительным периодом их активного существования (с мая по сентябрь), обитанием в лесных массивах, городских садах, парках и скверах.

Причины мигрирующей эритемы
Возбудитель мигрирующей эритемы – боррелия, переносчиком которой является заражённый иксодовый клещ. Существуют природные очаги его обитания, клещ встречается в лесах, прибрежных зонах и парках, где насекомое обитает на стеблях цветов и трав. Заражение человека происходит в момент укуса, когда со слюной клещ впрыскивает в кровь боррелию. Продолжительность пребывания переносчика на коже не имеет значения, инфекционно-аллергический процесс начинает развиваться сразу после проникновения слюны с возбудителем в кровь пациента. Хозяевами боррелий являются домашние или дикие животные, клещ выступает только в роли пожизненного носителя, становясь переносчиком инфекции после укуса заражённого животного.
Укус клеща нарушает целостность кожных покровов. Часть боррелий остаётся в месте внедрения, остальные с током крови и лимфы разносятся ко всем органам и тканям, оседают в лимфатических узлах. Инфекционно-аллергическая эритема является патогномоничным проявлением дебюта болезни Лайма и образуется на коже в первые часы с момента заражения. Вслед за ней через месяц появляется полиорганная симптоматика. Следует отметить тот факт, что в 25% случаев мигрирующая эритема не развивается. Вероятно, это связано с особенностями функционирования иммунной системы организма, силой ответной реакции, количеством проникшего в кожу возбудителя и его вирулентностью.
Боррелия внедряется в кожу, по лимфатическим сосудам проникает в глубокие слои и вызывает воспаление, одновременно сенсибилизируя дерму. В процессе альтерации, экссудации и пролиферации участвуют клетки иммунной и гистиоцитарной системы кожи, лимфоциты и макрофаги. Они связывают боррелии, воспринимая их как чужеродные антигены. Одновременно происходит стимуляция клеточной пролиферации с замещением дефекта ткани в месте укуса клеща.
Сама эритема возникает в результате извращённой реакции расширения сосудов кожи, замедления кровотока и увеличения давления плазмы на стенки капилляров. В результате перечисленных процессов «выдавленная» из сосудов часть плазмы пропитывает дерму, которая отекает, приподнимая пятно над окружающей кожей. Вслед за плазмой в дерму мигрируют Т-лимфоциты сосудистого русла, которые контролируют чужеродное внедрение, ликвидируя оставшиеся боррелии. Эритема начинает разрешаться с центра. В зоне первичного повреждения воспаление стихает, а по краям продолжает расти эритематозный вал из Т-лимфоцитов и дермальных клеток. Именно так, центробежно, увеличиваются размеры эритемы.
Симптомы мигрирующей эритемы
Мигрирующая эритема является ключевым признаком, позволяющим установить наличие боррелиоза, поэтому ранняя диагностика этого заболевания чрезвычайно важна. Патологический процесс при возникновении мигрирующей эритемы имеет инкубационный период продолжительностью 32 дня и включает 3 клинические стадии развития: раннюю, диссеминированную и позднюю.
На ранней (местной, локализованной) стадии мигрирующей эритемы на коже появляется ярко-розовое или красное пятно с папулой или макулой в центре (в месте укуса). Пятно немного выпуклое, горячее на ощупь, имеет чёткие границы и быстро растёт. После увеличения до 5 сантиметров начинается разрешение элемента в центральной части, пятно приобретает кольцевидную форму. Возможны неприятные ощущения, реже – зуд, жжение и боль в зоне поражения. Иногда наблюдаются продромальные явления, безжелтушный гепатит и признаки поражения мозговых оболочек. Пятна сохраняются в течение 3-30 дней, а затем начинают шелушиться и «растворяются», оставляя небольшую гиперпигментацию по контуру. При подключении антибактериальной терапии на этом патологический процесс останавливается. При отсутствии лечения или недостаточной терапии наступает вторая стадия.
В диссеминированной стадии мигрирующей эритемы боррелии в большом количестве поступают в кровь из лимфоузлов. Эритема увеличивается в размерах. Происходит дополнительная сенсибилизация организма, отмечается снижение иммунитета. Появляются новые множественные уртикарные высыпания и вторичные кольцевидные элементы, возможна доброкачественная лимфоцитома кожи. Присоединяются температура и головная боль, нарастают слабость и бессонница, выявляются неврологические и кардиальные симптомы. Вторая стадия длится от 6 месяцев до 2 лет. При недостаточном иммунном ответе, некорректно рассчитанной дозе лекарственного препарата, высокой вирулентности и большом количестве боррелий заболевание переходит в третью стадию.
Хроническая (поздняя) стадия мигрирующей эритемы характеризуется развитием акродерматита и хронического Лайм-артрита. Наблюдается симметричное поражение суставов, сопровождающееся отеком, ограничением движений, локальной гиперемией и гипертермией. Мигрирующая эритема приобретает фиолетовый оттенок, истончается и атрофируется в центре, через кожу начинают просвечивать сосуды и подлежащие ткани. При этом пятно по-прежнему растёт, увеличиваясь в размерах, но локализуется уже не в месте укуса клеща, а рядом с суставами или на разгибательной поверхности конечностей. Стадия длится годами.
Диагностика мигрирующей эритемы
Быстрота и точность диагностики при мигрирующей эритеме важны для своевременного купирования процесса. Диагноз выставляется коллегиально врачом-дерматологом и врачом-инфекционистом на основании клинической картины и данных анамнеза. Для подтверждения проводят иммуноферментный анализ венозной крови, взятой через 21 день после укуса клеща (раньше антитела не различимы), на антитела к боррелиям. Применяют метод непрямой иммунофлуоресценции (РНИФ), иммуноблоттинг (сочетание электрофореза и ИФА или РИА). Реже используют иммунофлюорометрию и реакцию непрямой агглютинации.
Для исключения менингита и сочетанной инфекции проводят люмбальную пункцию с исследованием спинномозговой жидкости методом ПЦР и ИФА. Патоморфологическая картина неспецифична. Мигрирующую эритему дифференцируют с укусами пчёл и других насекомых, дерматитом, трихофитией, сифилитической розеолой, склеродермией, эритемой Дарье, мигрирующим миазом.
Лечение мигрирующей эритемы
Самолечение исключается. Лечение мигрирующей эритемы патогенетическое, проводится врачом-инфекционистом. Необходимость в местной терапии отсутствует. Во время инкубационного периода превентивно в амбулаторных условиях назначают цефалоспорины, антибиотики тетрациклинового и пенициллинового ряда. Аналогичную терапию продолжают на ранней стадии заболевания. Индивидуальную схему приёма антибактериальных препаратов рассчитывают для каждого пациента на килограмм веса. При возникновении осложнений или резистентности к проводимой терапии осуществляют инъекционное введение антибиотиков в сочетании с антигистаминными средствами. В тяжёлых случаях применяют глюкокортикоиды.
После купирования мигрирующей эритемы пациент обязан находиться на диспансерном наблюдении у врача инфекциониста в течение 1,5-3 лет (в зависимости от тяжести патологического процесса), периодически сдавая анализ крови на титр антител к боррелиям.
Профилактика и пргноз мигрирующей эритемы
Специфической профилактики боррелиоза не существует. Летом, в фазу активной жизнедеятельности клещей, нужно минимизировать риск попадания насекомых на кожу: помнить, что клещи живут в траве, использовать репелленты при выезде на природу, одеваться в светлые одежды, максимально закрывающие кожу от насекомых (длинные рукава, брюки с резинками, высокие сапоги, головные уборы), осматривать кожу по возвращении домой.
При укусе клеща не следует дожидаться развития мигрирующей эритемы. Необходимо снять насекомое с кожи, поместить в герметичный сосуд и сдать на анализ в СЭС. Нужно обратиться к инфекционисту, который может сделать инъекцию интерферона или (реже) назначить профилактический курс антибактериальной терапии. После получения результатов анализа решение о дальнейшем ведении пациента принимает специалист. Прогноз при своевременной диагностике и лечении благоприятный.
При нахождении на природе, в загородном поселке или даже квартире многоэтажного дома посреди мегаполиса каждый человек рискует столкнуться с неблагоприятными последствиями после встречи с жалящими или кусающими членистоногими. В некоторых случаях симптомы укусов ядовитых насекомых отсутствуют, в других появляется резкая и болезненная местная реакция или возникает сильный аллергический ответ организма, который может угрожать не только здоровью, но жизни.
В данной статье читатель познакомится с особенностями клинической картины при контакте с самыми распространенными паразитами и агрессорами.

Виды укусов и общая клиника
То, как выглядят укусы разных насекомых также будет зависеть от индивидуальной реакции человеческого организма в каждом конкретном случае:
- возраста;
- состояния иммунной системы;
- восприимчивости к яду;
- аллергические проявления на укусы в личном или семейном анамнезе;
- наличие серьезных клинических заболеваний и прочее.
Проявления разделяют на:
- Локальные или местные. Характеризуются временным воспалением (отек, гиперемия или другие травматические явления) в зоне воздействия раздражителя на кожу. У каждого человека степень реакции может быть различной.
- Общие или системные – к местной реакции добавляется общая интоксикация разной интенсивности, что зависит от количества введенного раздражителя (яд, слюна, другие белковые компоненты) и индивидуальной чувствительности к ним.
Обратите внимание. Лучшее средство защиты – это профилактика. Нужно избегать мест гнездования или скопления жалящих насекомых, не использовать духи и дезодоранты, которые могут привлекать ос и пчел. Хорошим эффектом обладают репелленты в виде кремов или спреев.

Чаще люди сталкиваются с паразитическими членистоногими.
- временные паразиты, которым кровь нужна для размножения, например, комары, слепни, оводы или некоторые виды мух;
- постоянные, питающиеся кровью: клопы, блохи, вши.
На втором месте ядовитые насекомые, которые вынужденно нападают на человека. Как правило, это происходит по двум причинам: в целях индивидуальной защиты или охраны гнезда. К ним относятся жалящие насекомые осы, пчелы, шмели, шершни и прочие.
Сюда следует так же отнести муравьев, которое хоть и не жалят, но ощутимо кусают, впрыскивая для усиления боли кислоту. Последние нападают коллективно, что может иметь определенные последствия для здоровья и даже жизни.
Ответная реакция организма может быть нескольких типов:
- Локальные последствия в виде отека и покраснения пораженной области. Это наиболее распространенные последствия, с которыми, пожалуй, встречался каждый после укуса: комаров, оводов, слепней, некоторых видов мух, жуков, муравьев и так далее. При контакте с перечисленными представителями может быть слабая кровоточивость, волдыри, сильный суд, гематомы и даже некроз ткани.
- Аллергия разной интенсивности: от местной, когда воспаления и гиперемия более обычного уровня, до общей, при которой наблюдается существенное ухудшение состояние человека, вплоть до анафилактического шока. Это чаще наблюдается после укусов жалящих перепончатокрылых (пчелы, осы и др.), а также пауков, хотя последние не являются насекомыми.
- Токсическая. Наблюдается симптоматика отравления и интоксикации. Это характерно для муравьев и других членистоногих (пауки, скорпионы).
Заметка. Определенная угроза после укусов состоит в том, что можно заразиться опасным инфекционным заболеванием, потому что многие насекомые являются носителями опасных возбудителей.
Характерная симптоматика

Чаще всего в момент укуса или сразу после него человек ощущает болевые ощущения в виде острой или жгучей боли, затем на коже образуется характерная папула и гиперемия, указывающая на проникновение под кожу токсина, слюны или чужеродного белка. Такая клиника является нормальной, потому что это ответ иммунной системы человека на попадание инородных частиц во внутреннею среду.
Если в момент укуса насекомое замечено не было, то по характеру проявлений можно определить вид паразита:
- небольшие папулы, слабая отечность, зуд и локальная краснота – это скорее всего укусы кровососущих паразитов: мошек, комаров, блох, клопов и прочих;
- если на коже формируется довольно большой отек, со слабой гиперемией и красной точкой в месте прокола, то в таком случае причиной скорее всего является жалящее перепончатокрылое;
- отеки, сильный зуд, следы укусов в виде цепочки или дорожки – признаки нападения клопов.
В каждом случае есть свои отличительные симптомы, характеризующее жалящее или кусающее насекомое, про что очень хорошо рассказывается на видео в этой статье. В таблице обозначены основные паразиты, часто беспокоящие человека.
Таблица. Симптоматика укусов неядовитых насекомых:






Важно. Не стоит расчёсывать зудящие укусы, поскольку это продлит или даже увеличит неприятные ощущения, но при этом через механические повреждения кожи можно занести в рану инфекцию.

При наличии в коже клеща, его нужно правильно удалить. Важно следить за тем, чтобы в коже не осталось элементов хоботка, потому что в этом случае начнется процесс гниения.
Извлечь насекомое из кожи можно несколькими способами:
- смазать мылом или маслом, что затруднит дыхание клеща и он отпадет самостоятельно;
- выкрутить его путем вращения против часовой стрелки при помощи спички или ушка иголки;
- если предыдущие способы не эффективны, то особь извлекают из тела при помощи пинцета, сдавливая хоботок как можно ближе к коже человека.
Клиника укусов ядовитых насекомых

Укус пчелы легко диагностировать по застревающему в коже жалящему аппарату, который вырывается из тела насекомого
Самая неприятная и болезненная симптоматика развивается после укуса жалящих перепончатокрылых (ос, пчел, шершней и шмелей). Эти насекомые имеют яд, который при попадании в кожу вызывает сильную местную реакцию, что у особо чувствительных людей может закончится анафилактическим шоком и даже стать причиной летального исхода.
Важно. В мире примерно у 2% людей имеется аллергия на пчелиный яд.
Отличить укус пчелы от других ядовитых представителей очень легко, потому что ее жало имеет зазубринки, цепляющиеся за кожу, поэтому оно в ней остается вместе резервуаром, содержащим яд. Если жалящий аппарат не извлечь сразу, то доза введенного яда будет увеличена (как минимум в два раза).
Характерные признаки укуса:
- резкая и жгучая боль;
- гиперемия;
- сразу на коже формируется папула, которая быстро превращается в отек;
- припухлость держится несколько дней, болит и зудит.
Как правило, на 3-4 день негативная клиника исчезает. У некоторых отеки могут держаться до недели. При повышенной чувствительности к местной реакции могут добавляться головные боли или головокружения, сонливость, тошнота.
При аллергии отек распространяется на значительную часть тела, появляются трудности с дыханием, выступает пот, учащается или замедляется пульс, падает давление, не исключены обмороки. В таком случае требуется немедленно доставить пациента в лечебное учреждение.
Заключение
Для большинства людей укусы ядовитых насекомых не представляют угрозу для жизни, симптомы являются временными и быстро проходят. Аллергия или повышенная чувствительность встречается редко. В таком случае люди должны знать какие насекомые представляют опасность и что нужно делать при укусе.
Если клинические проявления у здорового человека кажутся более сильными, нежели они должны быть, то нужно обратиться за помощью к квалифицированному доктору. Важно понимать, что при заражении или аллергии негативная симптоматика будет развиваться стремительно, поэтому пострадавшему потребуется медицинская помощь.
Что делать при укусе клеща?
Самое первое действие при укусе клещом – это снять присосавшегося паразита. Живого клеща нужно хранить и перемещать при температуре окружающего воздуха, а убитого (то есть, раздавленного) – в специальном термоконтейнера со льдом.
Исследования на зараженность описываемых насекомых проводят в официальных лабораториях Роспотребнадзора. В некоторых регионах исследования проводят иные лаборатории.
Антибиотики при укусе клеща
Антибиотики не всегда используют для подавления возбудителей инфекций, которые передаются клещом. При лечении клещевого энцефалита антибиотики не применяются.
Основные принципы лечения энцефалита
- Постельный режим в стационаре все время лихорадки и семь дней после ее завершения.
- В первые трое суток – иммуноглобулин человека против клещевого энцефалита.
- Показана рибонуклеаза, преднизолон, кровезаменители – полиглюкин, реополиглюкин и гемодез
- При менингитах – повышенные дозы аскорбиновой кислоты, а также витаминов группы В.
- При дыхательной недостаточности – ИВЛ — интенсивная вентиляция легких.
- В период реабилитации– анаболические стероиды, транквилизаторы и ноотропные препараты.
Основные принципы лечения боррелиоза
- При неврологических нарушениях госпитализация обязательна.
- На стадии эритемы (покраснения), как правило, назначают тетрациклин и различные препараты его группы. Бактериостатики (в данную группу входят левомицетин, линкомицин и макролиды) предотвращают развитие поздних стадий заболевания.
- Неврологический синдром, в основном, помогают купировать внутривенные инъекции разных бактерицидных антибиотиков пенициллинового и цефалоспоринового ряда. В группу бактерицидных антибиотиков также входят полимиксины и аминогликозиды.
- Восстановление водного баланса – кровезаменители, преднизолон, физиологические растворы, витамины, препараты, нормализующие мозговое кровообращение, а также анаболические гормоны.
- Вирусной природы антибиотики для подавления вируса не применяют, вместо них используют метод специфической иммунотерапии.
- Бактериальной природы используют антибиотики.
- Протозойной природы применяют лекарственные препараты, которые подавляют размножение и рост простейших микроорганизмов.
Первая помощь при укусе клеща
Пострадавшему следует помочь удалить паразита, поместить его в герметичную емкость, а затем подписать этикетку, которая будет сопровождать пробу с биоматериалом. Присасывание насекомого провоцирует ответную аллергическую реакцию организма человека, часто в виде отека Квинке.
- Отека губ век, губ и других частей лица.
- Мышечных болей.
- Затрудненного дыхания.
- Дать пострадавшему от клеща одно из антигистаминных средств (супрастин, эриус, кларитин, телфаст, зиртек и прочие).
- Обеспечить полноценный доступ к свежему воздуху.
- Ввести внутримышечно преднизолон (либо же дексаметазон) в дозе 60 мг.
Куда обращаться при укусе клеща?
- Удалить присосавшегося паразита.
- Сдать его в аккредитованную лабораторию для обнаружения возбудителей инфекций с помощью метода ПЦР.
- Сдать кровь (при потребности) на выявление специальных антител к ИФА в сыворотке человека.
- Пройти курс лечения по результатам всех лабораторных исследований, а также клиническим показаниям.
Удалить присосавшегося клеща
- Нитку в форме петли накинуть вокруг хоботка (очень близко к коже), затянуть и осторожными качающимися движениями вытаскивать. Вместо ниток можно использовать ногти, две спички и прочие подходящие предметы.
- Поместить паразита внутрь полиэтиленового пакета и завязать горловину.
- Подписать этикетку к пакету (указать время, дату, место обнаружения, а также фамилию, имя и отчество лица, с которого снят клещ, контакты для получения данных о заражении насекомого).
- Применить медицинский или маникюрный пинцет, либо специальные приспособления.
- Поместить паразита в герметичную емкость (например, пузырек от лекарств).
- Подписать на емкости этикетку.
Сдать клеща в лабораторию
Анализы проводят совершенно бесплатно, но эту информацию надо обязательно уточнить. Исследование способом ПЦР на основании готовых диагностических наборов АмплиСенсTBEV (боррелиоз, энцефалит, анаплазмоз и эрлихиоз), дистрибьютор ООО ИнтерЛабСервис. Важно узнать, когда будут полностью готовы все результаты. Как правило, это в тот же день, либо утром следующего дня.
Сдать кровь на обнаружение антител
На протяжении десяти дней после присасывания паразита по рекомендации врача иногда нужно сдать кровь на обнаружение антител у человека к инфекциям, которые передаются клещами. Для диагностики применяют тест-систему »ВектоВКЭ –IgG-стрип» ЗАО »Вектор-Бест». Время анализа: чуть более 2 часов.
Читайте также:

