Эритема что это такое у животных
Обновлено: 29.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Точный патогенез этих двух заболеваний неизвестен, но они могут представлять собой специфичную для больного клеточно - обусловленную реакцию гиперчувствительности, вызванную различными антигенами (напр.химическими веществами, лекарственными препаратами, возбудителями инфекций [бактерии, вирусы],злокачественными опухолями), которые повреждают кератиноциты, делая их целью извращенного иммунного ответа. Некоторые иссследователи считают, что мультиформная эритема и токсический эпидермальный некролиз являются двумя различными заболеваниями; другие считают, что токсический эпидермальный некролиз является более тяжелой клинической формой мультиформной эритемы. Эти заболевания нечасто встречаются у собак и редко у кошек.
Поражения часто развиваются на дорсальной части туловища и напоминают термальный (электрогрелка) или химический ожог. Поражения обычо развиваются остро и являются мультифокальными или диффузными. Могут быть вовлечены кожа, слизистокожные соединения и ротовая полость. Мультиформная эритема характеризуется эритематозными макулами до слегка возвышенных папул или бляшек, которые распостраняются к периферии и к центру, вызывая кольцевидные или змеевидные очаги или поражения типа «бычий глаз». Редко могут наблюдаться генерализованное шелушение, корки, эритема и алопеция. Токсический эпидермальный некролиз характеризуется болезненными везикулами, буллами, язвами и эпидермальным некрозом. Может одновременно наблюдаться депрессия, анорексия и лихорадка.
Дифференциальнын диагнозы
Диагноз
2 . Дерматогистопатология: повреждение ограничивается эпидермисом с индивидуальным некрозом кератиноцитов (апоптоз) до некроза всей толщины эпидермиса.Эпителиальные клетки наружной корневой оболочки волосяных фолликулов также могут быть повреждены. Должна быть выполнена биопсия для дифференцирования от ожога (повреждение глубоких слоев кожи)
Лечение и прогноз
1 Отмените использование все подозреваемых лекарственных препаратов, назначенных в пределах от 2 до 4 недель до развития поражения и не используйте каких либо похожих лекарственных препаратов или препаратов со схожей химической структурой. В случаях с отсутствием потребления известных лекарственных препаратов или контакта с химическим веществом необходимо провести тщательный поиск на наличие неоплазии или инфекционного заболевания.
2 Должна быть обеспечена соответствующая симптоматическая и поддерживающая помощь (напр. вихревые ванны, жидкости, электролиты, парентеральное питание). Для того, чтобы предотвратить вторичную бактериальную инфекцию должны быть назначены системные антибиотики, которые не имеют отношения к подозреваемым лекарственным препаратам.
3 Слабо выраженные случаи эпидермального некролиза могут спонтанно исчезнуть в пределах от 2 до 4 недель.
5 В более тяжелых случаях может быть полезным лечение преднизоном 2 мг/кг (собаки) или 4 мг/кг (кошки) орально каждые 24 часа. Значительное улучшение может наблюдаться в пределах от 1 до 2 недель. После исчезновения поражений (приблизительно 2-8 недель), доза должна постепенно уменьшаться в течение 4-6 недель. В большинстве случаев стероидная терапия может быть отменена.
6 В рефрактерных случаях может быть эффективным лечение внутривенным введением человеческого иммуноглобулина (IVIG). 5% или 6% раствор человеческого IVIG приготавливается на основе изотонического раствора натрия хлорида, согласно рекомендациям производителя. Затем он инфузируется внутривенно в дозе 0,5 -1 мг/кг в течение 4-6 часов один или два раза, с интервалом 24 часа.
7 Прогноз от благоприятного до хорошего для мультиформной эритемы и плохой до осторожного для токсического эпидермального некролиза, особенно, если лежащая в основе причина не может быть обнаружена.
.jpg)
Фото 1 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. Хорошо отграниченные зоны эритемы, эрозий и гиперпигментации. Обратите внимание на отчетливые, хорошо отграниченные змеевидные края, которые типичны для васкулитов, медикаментозного дерматита или аутоиммунных кожных заболеваний.

Фото 2 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Алопеция, корки, язвы и грануляционная ткань в верхней части туловища у 6 месячной таксы. Эпидермальный некроз развился в течение нескольких недель после стандартной вакцинации.

Фото 3 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Вид вблизи собаки с изобр 2. В этом поражении начала формироваться грануляционная ткань. Оставшаяся кожа некротична и позднее отторгнется.

Фото 4 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. Фокальная зона некроза во всю толщину. Обратите внимание на характерные, хорошо отграниченные змеевидные края.

Фото 5 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Хорошо отграниченная эритема с корками, покрывающими зону некроза на всю толщину. Обратите внимание на прогрессирование поражений от хорошо отграниченной змеевидной эритемы до корковых поражений, которые скрывают эпидермальный некроз. С течением времени, вся зона, вероятно, некротизируется и отторгнется.
.jpg)
Фото 6 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. Аркообразная эритема, корки и эрозии вентральной части живота собаки

Фото 7 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Нерегулярная эритема, пустулы и корки на медиальной части ушной раковины собаки

Фото 8 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Выраженное шелушение и фолликулярные слепки у собаки с генерализованной мультиформной эритемой.

Фото 9 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Та же собака с фото 8. Эрозии и бляшки в ротовой полости.

Фото 10 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Некроз на всю толщину кожи и желтушность у собаки с токсическим эпидермальным некрозом и некрозом печени после назначения амоксициллина и карпрофена.

Фото 11 Мультиформная эритема и токсический эпидермальный некролиз собак и кошек. . Полное отторжение эпидермиса носового зеркала.
Что такое узловатая эритема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Загидулины Марии Валерьевны, дерматолога со стажем в 13 лет.
Над статьей доктора Загидулины Марии Валерьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Узловатая эритема — это воспаление подкожно-жировой клетчатки, которое сопровождается появлением болезненных пальпируемых подкожных узелков красного или фиолетового цвета. Чаще всего они появляются на голенях, иногда в других областях.
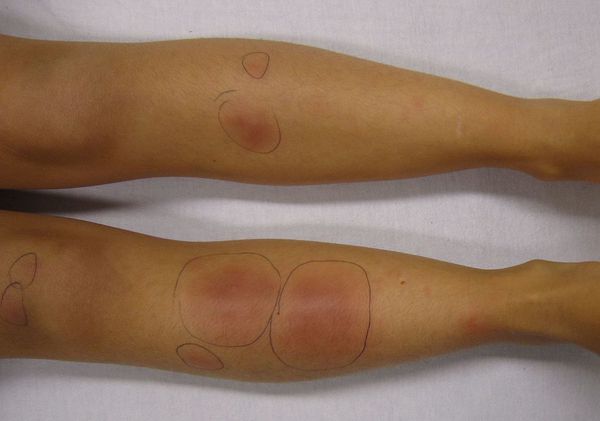
Это заболевание обусловлено повышенной иммунной реакцией организма на возбудителя [1] [3] . Несмотря на многочисленные исследования данной патологии, причины возникновения узловатой эритемы и механизм её развития изучены недостаточно. Однако существует теория о том, что основной причиной узловатой эритемы могут быть различные инфекционные заболевания.
Таблица 1. Причины узловатой эритемы.
К факторам риска появления узловатой эритемы относятся грибковые заболевания, воспалительные заболевания желудочно-кишечного тракта, нарушения гормонального фона, туберкулёз, приём различных лекарственных средств [2]
Важную роль играют провоцирующие факторы, такие как смена климата, переходное время года, стрессы, перепады температуры (переохлаждение), варикоз нижних конечностей и др. Заболевание имеет сезонность, обычно появляется ранней весной и поздней осенью, что обусловлено частыми простудными заболеваниями, ангинами, снижением иммунитета.
Заболеваемость узловатой эритемой в разных странах может варьировать от 1 до 5 случаев на 100 000 населения в год [12] . Это зависит от распространённости болезней, которые могут вызвать узловатую эритему, в конкретной местности. В основном узловатая эритема выявляется у людей 20-30 лет [2] [12] . Именно в этом возрасте человек впервые встречается со многими инфекциями.
Женщины, которые имеют ген HLA В8, более подвержены возникновению узловатой эритемы, что может подтверждать факт наследственной предрасположенности к данному заболеванию [4] . HLA (Human Leukocyte Antigen — человеческий антиген лейкоцитов) отвечает за распознавание чужеродных клеток и активацию иммунного ответа на них. При запуске этого механизма мы видим клиническую картину воспаления, причиной которого является реакция иммунной системы.
Известно, что HLA В8 располагает к нескольким группам заболеваний, в том числе к узловатой эритеме. И так запрограммировано, что чаще он встречается у женщин [11] . Именно поэтому женщины болеют гораздо чаще, чем мужчины (примерно в 3-6 раз) [12] . Если не брать в расчёт изменение генома, то узловатая эритема встречается пропорционально одинаково у мужчин и женщин, так как стрептококковой инфекции и другим заболеваниям они подвержены одинаково.
Узловатая эритема чаще выявляется у населения Европы, в частности в Скандинавии, при этом у азиатов её диагностируют редко, так как ген HLA B8 у них почти не встречается [11] [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы узловатой эритемы
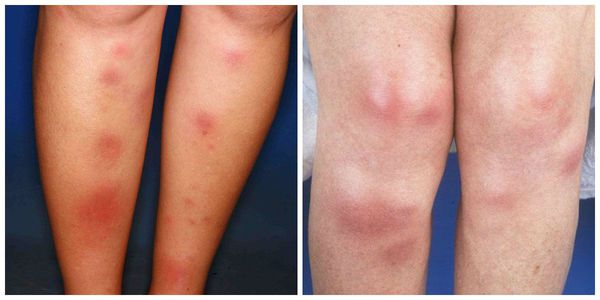
Узелки могут сливаться между собой, образуя красные уплотнения. В редких случаях они распространяются на кожу бёдер, задней поверхности рук, шеи и даже лица [6] . Узлы прощупываются нечётко, так как вокруг них имеется отёк [7] . По центру узлы имеют возвышение. Как правило, на 3-10 день узлы становятся плотными и болезненными, поэтому их часто принимают за абсцессы. Но уже на 10-14 день они постепенно размягчаются и спадают.
На 10-14 день узлы из красных превращаются в синие или сине-багровые, что визуально напоминает обычный синяк. Вся клиническая картина держится примерно 14-20 дней, после этого кожа на месте узлов и вокруг них начинает шелушиться [9] . Такой симптом довольно характерен для узловатой эритемы, что позволяет диагностировать её и на поздних стадиях. Язв не возникает, что также является диагностически важным признаком при постановке диагноза. Параллельно могут беспокоить боли в суставах и мышцах.
На месте узлов, как правило, ничего не остаётся, они исчезают бесследно. Повторное возникновение узловатой эритемы наблюдается нечасто [6] .
Для детей характерно более лёгкое течение болезни, узлов обычно немного. Боли в суставах бывают редко [7] .
Патогенез узловатой эритемы
Кожа — это показатель здоровья всего организма, поэтому любые изменения должны направлять врача и пациента на поиск их причины.
Узловатая эритема начинается с того, что бактерии, вирусы или другие агенты попадают в организм. Они могут проникнуть извне или из очага инфекции, который находится в организме, например в кишечнике, миндалинах и т. д. В ответ на их внедрение срабатывает иммунная система, начинают вырабатываться антитела — белки, которые связываются с антигенами (возбудителями), маркируют их или нейтрализуют самостоятельно. Комплексы, состоящие из антител и антигенов, называются циркулирующими иммунными комплексами (ЦИК). С током крови ЦИК разносятся по организму и задерживаются в различных органах и тканях. В том числе иммунные комплексы оседают в подкожно-жировой клетчатке, стенках сосудов и вокруг венул, находящихся в соединительнотканных перегородках подкожной клетчатки .
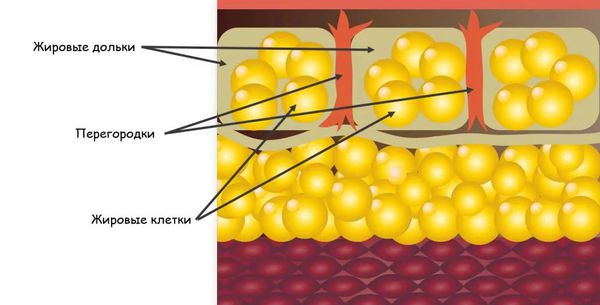
В результате возникает избыточная иммунная реакция местного характера, которая характеризуется воспалением и повреждением тканей. Это приводит к образованию узлов на коже.
Сочетание воспалительного процесса с расширением сосудов обусловливает красное окрашивание узлов в первые дни заболевания, а изменения в подкожно-жировой клетчатке приводит к образованию узлов, которые прощупываются под кожей [4] . По некоторым источникам инфекционные агенты параллельно могут вызывать развитие васкулита (воспаления стенок сосудов), что усугубляет течение узловатой эритемы [5] .
Можно сделать вывод, что большую роль в процессе развития узловатой эритемы играет чрезмерный иммунный ответ организма на внедрение инфекции, вируса или другого возбудителя. Как это происходит, до сих пор до конца не изучено. И почему организм реагирует так бурно, тоже точно неизвестно.
Классификация и стадии развития узловатой эритемы
По возникновению узловатая эритема бывает двух видов::
- Первичная (идиопатическая) — узловатая эритема протекает самостоятельно, без наличия других заболеваний.
- Вторичная — есть основное заболевание, на фоне которого возникла узловатая эритема.
Таблица 2. Узловатая эритема по течению и клиническим проявлениям.
Заболевание проходит три стадии:
Осложнения узловатой эритемы
Осложнения узловатой эритемы напрямую связаны с основным заболеванием. Нужно отметить, что и сама узловатая эритема является следствием запущенного процесса в организме.
Опасность острой узловатой эритемы заключается в её переходе в хроническую форму, так как при рецидивирующем характере заболевания возможно тяжёлое течение.
В единичных случаях осложнением патологии у детей может быть поражения глаз. В основном речь идёт о патологии переднего отрезка глаза: эписклерит (воспаление соединительного слоя между склерой и конъюнктивой), пигментная эпителиопатия (снижение остроты зрения вследствие появления множественных очагов сероватого или беловатого цвета) [9] .
Диагностика узловатой эритемы
Диагностика узловатой эритемы начинается со сбора анамнеза. При этом необходимо учитывать:
- чем болел пациент в последнее время, не было ли заболевания, которое могло спровоцировать узловатую эритему.
- приём лекарственных препаратов;
- наследственность;
- заболевания печени, поджелудочной железы;
- поездки в другие страны, смена климата и т. д.
Минимальный перечень лабораторных исследований:
- Общий анализ крови. Как правило, показывает повышение скорости оседания эритроцитов (СОЭ), что отображает картину воспаления. Лейкоциты чаще остаются в пределах нормы.
- Биохимический анализ крови: печёночные ферменты (АЛТ, АСТ), амилаза, липаза, трипсин, ферритин. Печень является индикатором очищения организма, изменения показателей печени показывают нарушение процессов в организме.
- Иммунологическое обследование:
- С-реактивный белок (СРБ) — белок острой фазы воспаления, повышается при развитии узловатой эритемы и при некоторых других заболеваниях. Одним из первых повышается в крови, говорит об общем процессе воспаления, не является специфичным, а лишь направляет врача в диагностике заболевания.
- Антистрептолизин О (АСЛ-О). Повышение этого показателя говорит о наличии стрептококковой инфекции в организме, в частности гемолитического стрептококка, который вызывает ангины, тонзиллит, фарингит и другие инфекции, которые могут спровоцировать развитие узловатой эритемы. Увеличение АСЛ-О в крови можно увидеть через неделю от начала заболевания (например ангины). Для достоверности анализ сдают двукратно, с интервалом 2-4 недели. Если уровень значительно повышен, это подтверждает причину возникновения узловатой эритемы
Для исключения воспалительного процесса в организме выполняют следующие исследования:
- Внутрикожный туберкулиновый тест. Реакция манту выполняется всем для исключения туберкулёза [7] .
- Рентгенограмма или компьютерная томография органов грудной клетки. Данное обследование зависит от жалоб, от клиники, оснащения больницы др. В некоторых случаях могут провести рентгенограмму, а затем при необходимости компьютерную томографию. В других случаях сразу выполняют КТ внутренних органов для исключения и\или выявления саркоидоза [8] .
- Биопсия узла (редко). Гистологический анализ показывает наличие или отсутствие характерных клеток для узловатой эритемы в материале [7] .
Дифференциальная диагностика проводится со следующими заболеваниями:
- кольцевидная эритема;
- клещевая мигрирующая эритема;
- эритема Базена;
- гранулематозный саркоидоз;
- ревматологические заболевания;
- рожа;
- узелковый полиартериит;
- спонтанный панникулит;
- синдром Свита [7] .
Лечение узловатой эритемы
Как будет проходить лечение, амбулаторно или стационарно, зависит от жалоб пациента, клинической картины и тяжести заболевания.
Показания к госпитализации:
- Неэффективное амбулаторное лечение.
- Ухудшение клинической картины, распространённость кожного процесса, его усиление.
- Наличие основного заболевания, которое обострилось и ухудшает самочувствие пациента [7] .
В остальных случаях лечение и необходимое дообследование проводят в амбулаторных условиях.
Лечение включает в себя:
- Постельный режим. Он необходим, так как долгое хождение или сидение вызывает у пациента выраженную отёчность ног, которая усиливается, при этом нарастает боль в ногах. В связи с этим рекомендуется по возможности держать ноги в приподнятом положении, а при значительном дискомфорте бинтовать их обычными или эластическими бинтами или носить эластические чулки [8] .
- Лекарственная терапия. Обычно проводится симптоматическое лечение, либо лечение, зависящее от основного заболевания, при его выявлении. Может включать:
- Для обезболивания — НПВС (нестероидные противовоспалительные средства).
- Одновременно назначаются сосудистые препараты ( пентоксифиллин ) для улучшения микроциркуляции, что способствует более быстрому разрешению процесса.
- В случаях с выраженным отёчным синдромом к лечению добавляют мочегонные препараты.
- При необходимости назначают антибактериальные, противовирусные препараты [7] .
- В условиях стационара включают инфузионную терапию.
- Назначаются витамины, препараты кальция для поддержания иммунитета и снижения реактивности организма.
- Местно на узлы применяют:
- раствор диметилсульфоксида 33 % (аппликации);
- НПВС мази и гели;
- клобетазола дипропионат 0,05 % (мазь);
- ангиопротекторы для улучшения микроциркуляции ( "Троксевазин") .
- Физиотерапевтические методы : электрофорез, фонофорез с гидрокортизоном 1 % (мазь) на узлы [7] .
При хроническом течении терапия направлена большей частью на лечение основного заболевания. Оно проводится по клиническим общепринятым рекомендациям. Следует разобраться в причине возникновения узловатой эритемы, выявить возбудителя, тогда врач сможет назначить лечение, которое будет направлено на профилактику рецидивов. В следующие 2-3 месяца после окончания терапии пациентам нужно беречь своё здоровье, так как процесс снова может активироваться.
Учитывая инфекционную природу заболевания, важным направлением в исследованиях, посвящённых узловатой эритеме, является разработка различных схем и методов антиинфекционной терапии в комплексном лечении рассматриваемой патологии [10] .
Прогноз. Профилактика
Прогноз для жизни при узловатой эритеме в большинстве случаев благоприятный. Как правило, при остром течении заболевание резко возникает и так же резко исчезает без последствий для организма. Рецидивы заболевания возникают редко. Иногда они наблюдаются при узловатой эритеме, связанной со стрептококковыми или нестрептококковыми инфекциями верхнего респираторного тракта. В некоторых случаях хроническое течение возможно у пациентов с заболеваниями сердечно-сосудистой системы [8] . В этом случае прогноз полностью зависит от особенностей заболевания, сил организма и эффективности лечения.
С целью профилактики узловатой эритемы при возникновении ангин, гайморитов и герпетических инфекций нужно обязательно обращаться к врачу, делать анализы для выявления возбудителя, проходить терапию, специфичную для данного возбудителя. Так можно обезопасить себя от возникновения узловатой эритемы и многих других процессов.
Профилактика рецидивов в первую очередь направлена на полноценное лечение основного заболевания, также важно избегать провоцирующих факторов. После основного лечения следует наблюдаться у дерматолога и необходимых специалистов, продолжать лечение с профилактической целью и проходить полное клиническое обследование до нормализации показателей анализов.
Рекомендуется защищаться от простудных заболеваний, повышать иммунитет, для этого сбалансированно питаться, заниматься физической активностью, особенно в течение года после болезни. При плохом самочувствии или ОРВИ обращаться к своему лечащему врачу для предотвращения рецидива. Врачам следует аккуратно назначать вакцинации и новые лекарственные средства [3] .
Что такое болезнь Лайма (клещевой боррелиоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут клещи до 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема [8]](https://probolezny.ru/media/bolezny/bolezn-layma/eritema-8_s.jpg)
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома [9]](https://probolezny.ru/media/bolezny/bolezn-layma/borrelioznaya-limfocitoma-9_s.jpg)
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
Начинается спустя 1-3 месяца после раннего и более. Напоминает астеноневротический синдром: слабость, повышенная утомляемость, снижение мнестических функций (памяти и интеллекта), краниалгия (головная боль), нарушения сна, повышенная нервная возбудимость или депрессия, боли в мышцах. Присуще поражение опорно-двигательного аппарата (вначале мигрирующие артралгии без явного воспаления), затем доброкачественные повторяющиеся артриты с воспалением и медленным переходом в хроническое прогрессирующее течение (с необратимым изменением структуры суставов — краевые и кортикальные узуры (эрозии), остеофиты, склероз). Могут быть дерматиты, склеродермия, парапарезы, невриты, расстройства памяти. Характерным поражением является атрофический акродерматит — постепенное появление цианотично-красных пятен на разгибательных поверхностях конечностей, узелки, инфильтраты, иногда кожа приобретает вид «папиросной бумаги».
![Атрофический акродерматит [10]](https://probolezny.ru/media/bolezny/bolezn-layma/atroficheskiy-akrodermatit-10_s.jpg)
Описана реинфекция — «свежая» ползучая эритема, врождённый боррелиоз Лайма.
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Узловатая эритема: причины появления, симптомы, диагностика и способы лечения.
Определение
Кожа человека состоит из эпидермиса и дермы. Эпидермис служит защитой подлежащих тканей от механических, химических, термических повреждений, а также от проникновения инфекционных агентов. Дерма представляет собой слой кожи, который включает сеть сосудов, подкожную жировую клетчатку (ПЖК), соединительно-тканные волокна, волосяные фолликулы, потовые и сальные железы.
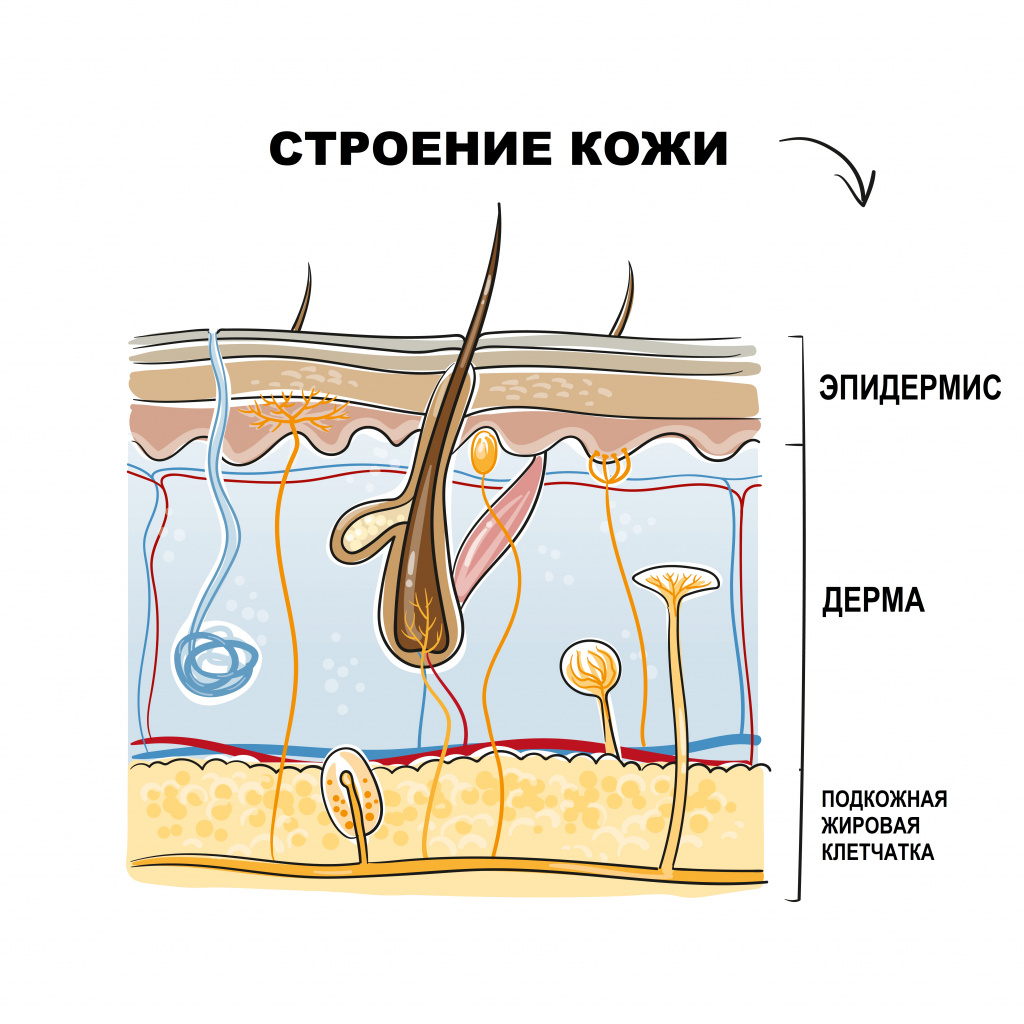
Узловатая эритема - это воспалительное поражение мелких сосудов кожи и подкожной жировой клетчатки, являющееся разновидностью панникулита (воспаления жировой клетчатки, которое развивается на фоне других заболеваний или носит идиопатический характер).
Причины появления узловатой эритемы
К сожалению, не всегда удается доподлинно установить, что же привело к появлению узловатой эритемы. Это сопряжено с трудностями в определении тактики лечения подобного состояния. Чаще всего узловатая эритема обнаруживается у взрослых людей репродуктивного возраста. У детей и подростков она может развиться на фоне предшествующей стрептококковой инфекции.
Причиной воспалительного процесса, следствием которого становится узловатая эритема, могут быть инфекционные агенты, аутоиммунные заболевания, аллергические реакции, прием лекарственных препаратов (сульфаниламидов, антибиотиков пенициллинового ряда, оральных контрацептивов, бромидов и др.). Провоцировать появление узловатой эритемы также может беременность.
Под действием этих факторов происходит активация лимфоцитов, иммунная система начинает вырабатывать специфические антитела и развивается воспаление. Однако такой ответ организма выявляется далеко не у каждого человека, что позволяет говорить об особой предрасположенности к подобному иммунному ответу, причем предрасположенность может носить как наследственный характер, так и приобретенный.
Узловатая эритема, как правило, развивается при наличии двух условий: особой аномальной активности иммунной системы и провоцирующего фактора (триггера).
Среди инфекционных заболеваний такими триггерами часто становятся стрептококковая инфекция, туберкулез, хламидиоз, гепатиты В и С и др.
Высока встречаемость узловатой эритемы при аутоиммунных заболеваниях. Это группа заболеваний, в основе которых лежит нарушение распознавания иммунной системой «своих» и «чужих» клеток. В результате иммунные клетки начинают проявлять агрессию против клеток собственного организма подобно тому, как они активировались бы при встрече с инфекционными агентами или раковыми клетками.
Узловатая эритема часто встречается при саркоидозе. Одна из форм саркоидоза (синдром Лефгрена) представляет собой сочетание двустороннего поражения лимфатических узлов, расположенных в корнях легких, суставов, лихорадки и узловатой эритемы.
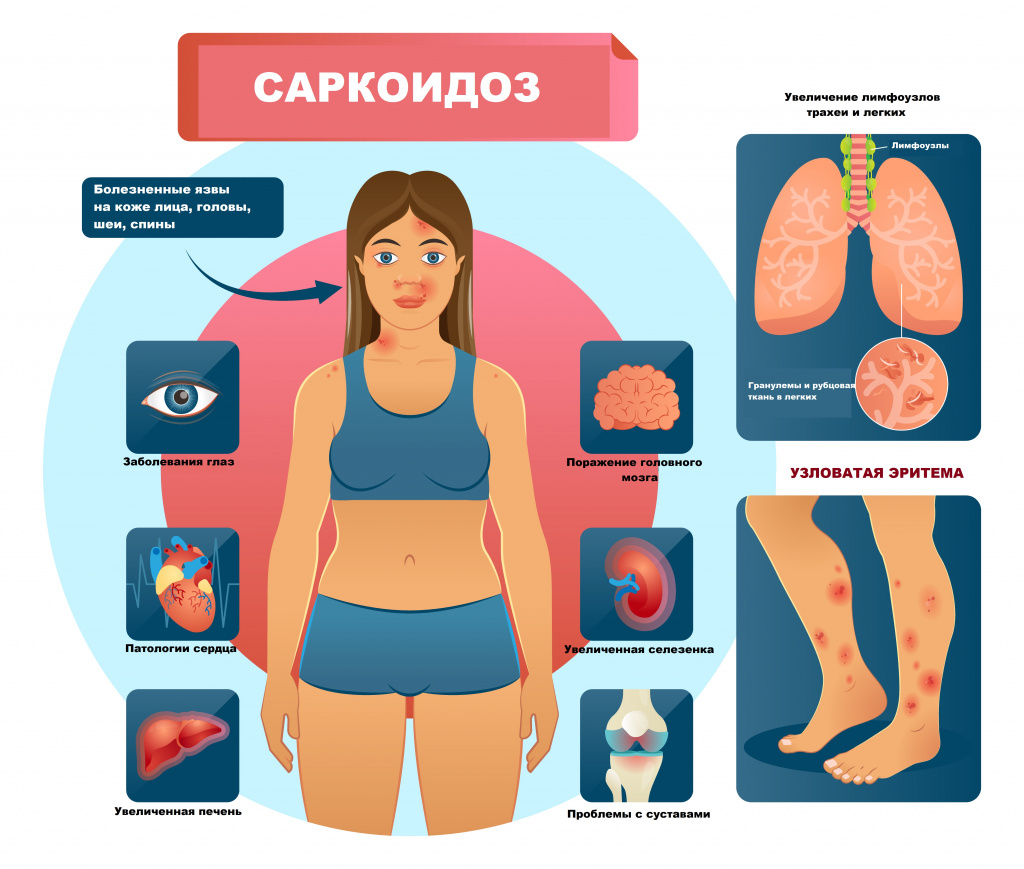
К другим аутоиммунным заболеваниям, ассоциированным с развитием узловатой эритемы, относятся:
- cистемная красная волчанка;
- ревматоидный артрит;
- болезнь Бехчета (заболевание, в основе которого лежит воспаление сосудов);
- болезнь Шегрена (заболевание, протекающее с преимущественным поражением слюнных и слезных желез);
- неспецифический язвенный колит (тяжелое воспалительное поражение толстой кишки) и др.
Классификация узловатой эритемы
Узловатая эритема может быть как самостоятельным заболеванием неизвестной этиологии (первичная, или идиопатическая узловатая эритема), так и развиться в рамках других заболеваний (вторичная узловатая эритема). Эта классификация крайне важна для определения тактики лечения пациента, ведь в основе терапии вторичной узловатой эритемы лежит воздействие на основное заболевание.
Узловатая эритема может иметь острое, мигрирующее или хроническое течение.
Симптомы узловатой эритемы
Клинические особенности узловатой эритемы зависят от этиологических факторов и характера течения процесса.
Первичная (идиопатическая) узловатая эритема проявляется остро - на голенях формируются ярко-красные болезненные узлы сливного характера на фоне отека голеней и стоп.
Мигрирующей узловатой эритеме присуще острое течение с асимметричным воспалительным компонентом. Основной узел плотный, синюшно-красного цвета, отграниченный от окружающих тканей. В результате периферического роста за счет миграции воспалительного инфильтрата образуется кольцевидная бляшка с запавшим бледным центром и широкой более насыщенной периферической зоной. Возможно появление единичных мелких узелков, в том числе и на противоположной голени. Продолжительность заболевания составляет до нескольких месяцев. Во время формирования узлов могут наблюдаться сопутствующие общие нарушения в виде озноба, слабости, артралгий, субфебрилитета.
Хроническая узловатая эритема обычно встречается у женщин среднего и пожилого возраста, нередко на фоне сосудистых, аллергических, воспалительных, инфекционных или опухолевых заболеваний. Обострение возникает чаще весной и осенью. Узлы с умеренной болезненностью и величиной с грецкий орех локализуются на голенях (на переднебоковой поверхности), наблюдаются отеки голеней и стоп. Рецидивы могут длиться месяцами.
Диагностика узловатой эритемы
Диагноз узловатой эритемы ставится по клинической картине. Это говорит о том, что данных, полученных во время беседы с пациентом и осмотра, достаточно. Однако для выбора лечения необходимо установить причинно-значимые и сопутствующие заболевания. С этой целью пациенту могут быть назначены следующие исследования:
-
Клинический анализ крови с подсчетом лейкоцитарной формулы, который позволит оценить интенсивность воспалительных процессов в организме, заподозрить причину, выявить изменения, характерные для лейкозов и лимфом.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Читайте также:

