Эпителий молозивных телец что такое
Обновлено: 24.04.2024
Проведение ежегодной диспансеризации позволяет выявить отклонения, хорошо поддающиеся коррекции. Лечение малых проблем и назначение соответствующей профилактики позволяют укрепить здоровье, обеспечить долгую и полнокровную жизнь. И.И.Гузов, к.м.н., главный врач ЦИР
Результаты ПАП-мазка могут указывать на доброкачественные изменения клеток, в том числе, инфекции, реактивные (воспалительные) изменения, атрофические изменения и злокачественные поражения.
В первую очередь оценивается качество мазка: исследуют только мазки достаточного качества.
В бланке ПАП-мазка выделяется описательная часть и заключение. В описательной части в первую очередь выделяется наличие и характеристика клеток эпителия — плоского многослойного, покрывающего экзоцервикс; цилиндрического, покрывающего шейку матки, и метапластического, покрывающего зону трансформации . Оценивается форма и размер ядра и самой клетки. В случае, если клетки измененные, это указывается в описании.
К другим составляющим образцов относятся лейкоциты, эритроциты и другие клетки крови, слизь, флора и другие, более редкие, компоненты.
Число и тип клеток в мазке зависит от возраста и гормонального статуса женщины. Мазок должен содержать достаточное количество видимых клеток плоского эпителия, чтобы быть признанным мазком удовлетворительного качества.
В конце практически всегда указывается заключение. В разных странах используются разные цитологические классификации. Наиболее распространена классификация Bethesda (Бетезда) разных лет утверждения (The Bethesda System, TBS).
Заключение «NILM» — Negative for intraepithelial lesion or malignancy — говорит об отсутствии внутриклеточного поражения или злокачественности, то есть клетки не изменены, онкологической настороженности нет. По другой классификации это заключение звучит как «цитограмма без особенностей».
Возможные особенности цитограммы в пределах нормы — атрофический типа мазка, например, после родов или в связи с возрастными изменениями. Некоторые изменения эпителия также могут быть при беременности, при приеме гормональных контрацептивов.
Измениния, относящиеся к дисплазии, обычно появляются за несколько лет до развития инвазивного рака.
Общая классификация изменений плоского эпителия
- Инфекции (могут присутствовать трихомонада, грибы рода Candida, кокки, диплококки, изменения, связанные с присутствием вируса герпеса)
- Реактивные изменения эпителия (воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, дегенеративные и репаративные изменения)
- Атрофия с воспалением (атрофический кольпит, плоскоклеточная метаплазия, гиперкератоз, паракератоз)
- Клетки плоского эпителия с атипией неясного происхождения (ASC-US)
- Клетки плоского эпителия с атипией неясного происхождения не исключающие HSIL (ASC-H)
Предраковые состояния (по прежней классификации - дисплазия легкой, средней и тяжелой степени):
- Плоскоклеточное интраэпителиальное поражение низкой степени (LSIL) – признаки папилломавирусной инфекции, CIN I. В большинстве случаев связано с воспалением и папилломавирусной инфекцией.
- Плоскоклеточное интраэпителиальное поражение высокой степени (HSIL) – CIN II, CIN III, cancer in situ (внутриэпителиальный рак)
Степени дисплазии по глубине поражения эпителия
Плоскоклеточный инвазивный рак: стадия уточняется при гистологическом исследовании после биопсии, подтверждается после операции.
Требуется дообследование и лечение, повторение анализа через несколько месяцев.
Необходимо дообследование, динамическое наблюдение, лечение.
В зависимости от степени поражения может быть рекомендовано: повторение ПАП-мазка, анализ на HPV, кольпоскопия, а по результатам и биопсия шейки матки.
Необходимо дообследование и лечение.
Изменения в железистом эпителии
- Гиперплазия с атипией по типу дисплазии (I, I, III)
- Аденокарцинома (злокачественная опухоль железистого эпителия)
Система классов — это устаревшая система классификации ПАП-мазков по Папаниколау
- Класс 0 — неудовлетворительный мазок
- Класс 1 — отрицательный мазок
- Класс 2 — атипия
- Класс 3 — дисплазия от легкой до тяжелой
- Класс 4 — рак in situ
- Класс 5 — подозрение на инвазивный рак
Также существуют классификации ВОЗ, обучающей программы европейской комиссии
Выделения из соска молочной железы могут наблюдаться при различных заболеваниях. Клеточный состав выделений различен, наиболее часто встречаются клетки типа молозивных телец (пенистые, ксантомные, макрофаги-липофаги). Количество их может варьировать. Вопрос о присхождении этих клеток в настоящее время окончательно не решен, принято считать их производными как блуждающих элементов, так и эпителия. Эти клетки имеют большое сходство с моло- зивными тельцами молозива женщин в период лактации. Поэтому их и назвали клетки типа молозивных телец. Такое название обусловлено также тем, что в основе патологических процессов в молочной железе лежат дисгормональные расстройства, которые могут влиять на секреторную функцию молочной железы и вызывать процессы, сходные с лактацией.
В нативных препаратах эти клетки округлой формы, разной величины (от 8 до 80 мкм), густо заполнены каплями жира. Ядро из-за большого количества капель жира не просматривается. В препаратах, окрашенных по Паппенгейму, эти клетки светлые, с обильной, окрашивающейся в светло-голубые тона, негомогенной (мелкозернистой, пенистой или с пустотами на месте капель жира) цитоплазмой.
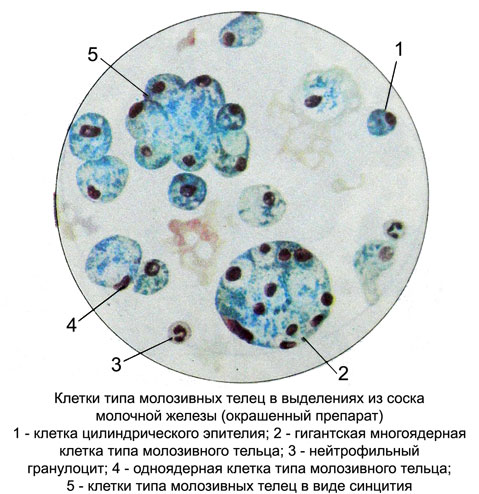
Ядра небольшие, одинаковые по величине, округлые, располагаются центрально или эксцентрически. Контуры ядер четкие, ровные. Хроматин в виде зерен или глыбок распределяется равномерно и окрашивается в интенсивно-фиолетовые тона. Возможно наличие пикнотичных ядер. Ядрышки почти не встречаются. Чаще всего клетки типа молозивных телец одноядерные, но могут быть и многоядерными в отличие от клеток молозива. Располагаются клетки разрозненно, группами, в виде гроздьевидных образований, а также синцития с большим количеством ядер. Значительное количество таких клеток в выделениях из соска молочной железы чаще всего отмечается при фиброзно-кистозной мастопатии; но может наблюдаться и при других заболеваниях, в частности при раке. Поэтому только по наличию клеток типа молозивных телец в выделениях из соска молочной железы нельзя с уверенностью судить о характере патологического процесса.
Плоские эпителиоциты встречаются в выделениях из соска молочной железы довольно часто, особенно в тех случаях, когда при взятии материала инструментом или предметным стеклом касаются соска, а также когда выделения берут без предварительной обработки кожи соска изотоническим раствором натрия хлорида.
Звездчатые миоэпителиоциты в выделениях из соска обнаруживаются редко. Это клетки среднего размера, вытянутой или веретенообразной формы, сходны с фибробластами. Они могут иметь также многоотростчатую и звездчатую форму и небольшие круглые или овальные ядра, расположенные в центре клетки. Контуры ядер ровные и четкие, хроматин имеет вид нежнопетлис- той сеточки или мелких зерен, хорошо воспринимает окраску. Ядрышки не обнаруживаются. Цитоплазма слегка волокнистая, окрашивается в светлые тона, иногда вокруг ядра отмечается зона просветления.
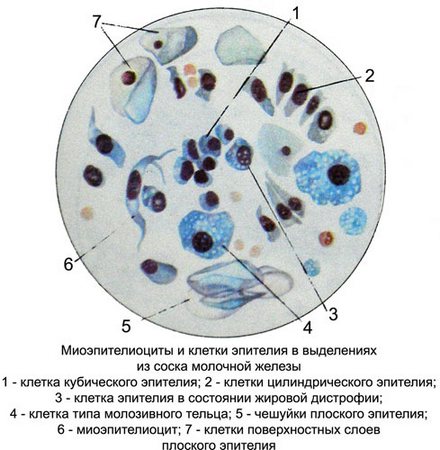
Считается, что звездчатые миоэпителиоциты попадают в выделения вместе с отторгшимся пролиферирующим эпителием, т. е. при нарушении целостности эпителиальной выстилки млечных протоков.
Клетки, выстилающие млечные протоки и млечные синусы, чаще всего мелкие или средних размеров, круглой или овальной формы (кубические или цилиндрические) эпителиоциты с эксцентрически расположенным ядром и небольшим ободком базофильной, интенсивно окрашенной или светло-голубой цитоплазмы. Возможно наличие клеток в состоянии жировой дистрофии или вакуолизации.
Эритроциты обычно обнаруживаются в выделениях из соска янтарно-желтого, кровянистого и буроватого цвета. Появление эритроцитов может быть обусловлено травмой при неосторожном выдавливании секрета или вызвано отторжением больших участков пролиферирующего эпителия. При задержке излившейся крови в просвете млечных протоков или в кистозных полостях эритроциты изменяются, и это придает выделениям буроватый оттенок.
При описании цитологического препарата необходимо указывать количество эритроцитов (большое количество, много, умеренное количество, немного, единичные) и их характер (измененные или неизмененные).
Нейтрофильные гранулоциты. При воспалительных процессах в молочной железе количество этих клеток увеличивается и они могут составлять основную массу всех клеток в препарате. При исследовании гнойных выделений нейтрофильные гранулоциты густо покрывают все поле зрения. В таких случаях они могут дистрофически изменяться и распадаться, что сопровождается появлением в препарате клеточного детрита, а также ядерных и цитоплазм этических обрывков. Среди целых клеток и их обрывков часто отмечается много нитей фибрина.
Наряду с нейтрофильными гранулоцитами в препарате обнаруживаются макрофаги и гистиоциты, что характерно для воспалительного процесса. Гнойные выделения из соска молочной железы необходимо окрашивать по Цилю—Нельсену для обнаружения микобактерий туберкулеза и по Граму для выявления друз актиномицетов.
Макрофаги морфологически трудно отличить от клеток типа молозивных телец. Для них характерно наличие в цитоплазме включений, которые хорошо различимы и в нативном, и в окрашенном препаратах. При воспалительных процессах макрофаги выявляются наряду с нейтрофильными гранулоцитами. Обнаружение в кровянистых выделениях макрофагов, содержащих гемосидерин или фрагменты эритроцитов, свидетельствует о наличии полости, заполненной кровью. Чаще всего это наблюдается при доброкачественной дисплазии (мастопатии) с внутрипротоковой пролиферацией эпителия и фомированием сосочков.
Гистиоциты — это разнообразные по величине, форме и окраске тканевые клетки. Диаметр их колеблется в пределах 10—20 мкм. Ядро овальной или бобовидной формы, с нежной структурой хроматина, располагается в центре или эксцентрично. В ядре имеется 1—2 ядрышка, которые могут не просматриваться из-за дегенеративных изменений в клетке. Цитоплазма базофильная, окрашивается в синие тона различных оттенков, нередко вакуолизирована.
Фиброциты и фибробласты — клетки удлиненной формы с овальным или палочковидным гиперхромным ядром. Цитоплазма базофильная, нередко располагается только по полюсам клетки. Фибробласты в отличие от фиброцитов имеют более молодое ядро с ядрышками и более интенсивно окрашенную базофильную цитоплазму.
Гистиоциты, фибробласты и фиброциты чаще всего встречаются при воспалительных процессах, а в период затухания процесса и организации очага деструкции они могут даже преобладать в препарате.
Гигантские многоядерные клетки. В выделениях из соска могут обнаруживаться гигантские клетки типа молозивных телец, клетки Пирогов а—Лангханса и клетки инородных тел.
Это неинвазивный метод, позволяющий диагностировать злокачественные или доброкачественные новообразования и неопухолевые процессы в молочной железе.
Синонимы русские
Цитология выделений молочной железы, цитология выделений из соска, анализ выделений из молочной железы.
Синонимы английские
Cytology of mammary gland, cytology nipple discharge, CND.
Метод исследования
Какой биоматериал можно использовать для исследования?
Выделения из молочной железы.
Как правильно подготовиться к исследованию?
Достаточно соблюдать элементарные правила гигиены.
Общая информация об исследовании
Выделения из сосков могут быть первым признаком наличия проблем с молочной железой. Цитологическое исследование позволяет распознать характер выделений и верифицировать их. Для проведения анализа каплю выделений из соска наносят на стекло и приготавливают цитологический мазок. Затем с помощью микроскопа исследуют бактериальную и клеточную составляющую приготовленного препарата. Приоритетом цитологического исследования является диагностика атипичных клеток с определением нозологической формы рака и степени его злокачественности.
Выделения из соска могут быть физиологическими или патологическими.
В норме грудная железа вырабатывает в небольших количествах секрет, который выводится наружу. Это нормальное явление, если жидкость не имеет цвета и запаха и появляется редко. На фоне приема антидепрессантов, амфетаминов, некоторых антипсихотических и гипотензивных препаратов, оральных контрацептивов, при чрезмерных физических нагрузках и механическом воздействии (тесный лифчик), в период восстановления после длительного голодания и проведения маммографии количество выделений может увеличиваться. В некоторых случаях сами пациентки, обеспокоенные выделениями из сосков, чаще проверяют, есть они или нет. Тем самым дополнительно стимулируют соски и усугубляют ситуацию.
Белые (молочные или с желтоватым оттенком) выделения из сосков появляются во время беременности и лактации, а также при направленной физической стимуляции. Они носят двусторонний характер и не представляют опасности. После прекращения лактации до шести месяцев (в редких случаях до 2 лет) еще могут периодически появляться выделения из сосков при физической или психологической стимуляции (например, при воспоминании о кормлении или при плаче грудного ребенка).
Если "молочные" выделения из груди не связаны с беременностью и лактацией, то это называется галактореей (самопроизвольным истечением молока). В зависимости от характера и интенсивности выделений существуют четыре степени тяжести этого состояния. Причиной галактореи могут быть: гормональные нарушения, длительный прием лекарственных препаратов (например, оральных контрацептивов), употребление марихуаны, опухоль гипофиза, заболевания щитовидной железы, поликистоз яичников, мастопатия, онкология груди, поражение кожи в области грудной клетки (саркоидоз и опоясывающий лишай), почечная недостаточность и хронический стресс. Также в литературе описаны случаи галактареи из-за длительного раздражения подмышечной впадины костылём.
Зеленые выделения из сосков чаще всего указывают на наличие инфекции и в большинстве случаев возникают на фоне эктазии (расширении просвета млечных протоков) или при абсцессе молочной железы.
Среди доброкачественных причин кровянистых выделений из соска на первом месте по встречаемости стоит внутрипротоковая папиллома. Она может появиться в любом возрасте (чаще всего на фоне гормонального дисбаланса) и характеризуется наличием небольших выростов внутри млечного протока. Фиброзно-кистозная мастопатия также относится к доброкачественным заболеваниям, характеризуется появлением кист и фиброзных участков ("уплотнений") в ткани молочной железы. Выделения при данной патологии возникают спонтанно и могут быть различного цвета. Это заболевание очень распространено - в той или иной степени встречается у 50 % женщин.
Чаще всего выделения из сосков имеют доброкачественную причину. Рак вызывает менее 10 % случаев. Также далеко не при каждом онкологическом заболевании молочной железы есть выделения из соска. Этот симптом наиболее характерен для внутрипротокововой опухоли или инвазивного рака. Аденома соска (рак Педжета) также может сопровождаться кровянистыми выделениями из молочной железы. Этому заболеванию характерен и ряд других симптомов: зуд в области ареолы, покраснение или потемнение соска и ареолы, изменение формы соска.
Причиной появления выделений из соска может быть и травматизация молочных желез (например, толкнули в транспорте).
Цитологическое исследование выделений из молочной железы помогает установить тип патологического процесса (доброкачественный или злокачественный), верифицировать заболевание и выявить инфекционного возбудителя, если присутствует инфекция.
Для чего используется исследование?
- Для диагностики рака молочной железы;
- Для уточнения стадии распространения опухоли;
- Для установки степени дифференцировки опухоли;
- Для диагностики предраковых процессов и доброкачественных новообразований (например, папиллярных кист, пролиферативной мастопатии);
- Для выявления рецидивов рака молочной железы;
- Для диагностики воспалительного процесса в молочной железе;
- Для диагностики дисгормональных изменений в молочной железе (например, эктазии протоков)
- Для определения возбудителя инфекции.
Когда назначается исследование?
- При обследовании пациенток с подозрением на онкологическое заболевание молочной железы;
- При дифференциальной диагностике внутрипротоковых новообразований;
- При дифференциальной диагностике предраковых процессов;
- При подозрении на эктазию молочных протоков;
- При инфекционных заболеваниях молочной железы (мастит);
- При комплексном обследовании с целью выявления рецидива рака молочной железы;
- При появлении выделений из одной молочной железы без какой-либо стимуляции;
- Во время противоопухолевого лечения и после него;
- При дисгормональных нарушениях.
Что означают результаты?
По представленному материалу выдается заключение врача.
В норме содержатся клетки, не имеющие патологических признаков. Могут быть обнаружены клетки, нетипичные для данного материала, но имеющее неопухолевое происхождение. Могут быть обнаружены злокачественные клетки.
Интерпретировать заключение может только лечащий врач, учитывая в совокупности все лабораторные данные и анамнез.

Цитология молочной железы – это лабораторный метод исследования клеточных структур новообразований. С помощью анализа пунктата удаётся диагностировать и дифференцировать широкий круг доброкачественных опухолей: фиброаденому, мастит, кисту, липогранулему, внутрипротоковую папиллому, на ранней стадии обнаружить появление раковых клеток.
Наш центр располагает собственной лабораторией, где цитологические исследования проводятся посредством самых современных тест-систем и реактивов. Готовность результатов — в течение 7 рабочих дней.
Стоимость цитологии груди
- 2 500 Р Цитологическое исследование пунктата из молочной железы
Расчет стоимости лечения Все цены
Зачем назначают цитологическое исследование груди
При выявлении уплотнений в груди нужно как можно раньше идентифицировать новообразование. Цитология помогает быстро, с точностью 90-97 % определить наличие доброкачественных опухолей – кисты, фибромы, фиброаденомы, исключить или подтвердить развитие рака груди до появления клинических симптомов, диагностировать предраковое состояние. Анализ назначают перед оперативным вмешательством – чтобы получить полную картину заболевания, а также с целью наблюдения женщин из группы риска (имеющих близких родственниц, болеющих РМЖ).
Взятие пунктата для цитологии не представляет угрозы для здоровья, может повторяться несколько раз, например, для контроля за распространением опухоли.
Проведение цитологического анализа крайне важно для постановки правильного диагноза. Без него выбранная тактика лечения может быть не эффективна, а время для «блокады» ракового процесса – упущено.
Специалисты

маммолог-онколог, врач высшей категории
Чем отличается цитология от гистологии молочной железы
При проведении цитологии объектом рассмотрения являются клеточные структуры. Для гистологического анализа потребуется изъятие образца тканей.
Главная ценность метода состоит в том, что только при цитологическом исследовании можно сделать детальную морфологическую характеристику клеток и увидеть начало ракового процесса.
- помогает подобрать наиболее обоснованный на данный момент вариант лечения;
- возможность многократного повторения забора аспирационного пунктата без вреда для здоровья женщины;
- при аспирации небольшого объёма клеточного материала не повреждаются кожные покровы;
- взятие образца выполняется тонкой иглой, поэтому процедуру можно делать без обезболивания;
- материалом для анализа может служить мазок-отпечаток молочных желез, биоптат, отделяемое из сосков, операционный материал;
- недорогая по цене, простая в исполнении диагностика.
Как подготовиться
Ещё одним преимуществом цитологии является отсутствие необходимости в подготовке. Если женщина не принимает антикоагулянты, которые способны спровоцировать кровотечение, то пункцию можно сделать сразу после осмотра. Оптимальное время для забора биоматериала – через несколько дней после окончания менструации, но в экстренных случаях врач проведёт процедуру вне зависимости от цикла.
Техника проведения цитологии МЖ
Материал для цитологии молочной железы берётся без использования хирургических инструментов. Для забора пунктата в зависимости от расположения уплотнения проводится:
Аспирационная биопсия – Если новообразование маленьких размеров (до 1,5 см) и находится близко к поверхностному слою молочной железы, делают тонкоигольную аспирацию без анестезии. Пункция наносится на стекло и исследуется методом цитологии.
Кор-биопсия – В глубоко расположенные очаги проникают с помощью автоматического пистолета с толстой иглой, предварительно обезболив область прокола местными анестезирующими препаратами. Извлечённый столбик тканей направляется в лабораторию, где из него выделяют необходимый объём клеточного материала.
Обе процедуры проходят под контролем УЗИ, поэтому полностью безопасны, не требуют госпитализации.
Расшифровка цитологии молочных желез
При расшифровке возможны 3 варианта оценки биоматериала:
Если в процессе самодиагностики вы обнаружили уплотнения в груди, без промедления запишитесь на обследование в МЖЦ. Цитологическое исследование проводится в собственной лаборатории центра, поэтому в течение 1 недели вы узнаете, есть ли причины для беспокойства.
В представленной статье дана сравнительная оценка традиционных и современных методов диагностики патологии молочных желез с синдромом патологической секреции. Показана низкая информативность скрининговых методов в выявлении внутрипротоковой патологии и установлена высокая значимость электроимпедансной маммографии и радиотермометрии при отборе пациенток в группу риска. Представлены результаты высокой информативности цитологической диагностики с помощью современных методов забора цитологического материала: путем наружной вакуумной аспирации (при нескольких сецернирующих протоках) и дуктального лаважа (при одном-двух сецернирующих протоках).

1. Апанасевич В. И. Диагностическое значение и патогенез важнейших маммологических симптомов / В. И. Апанасевич, Л. А. Кулик, Б. А. Сотниченко и др. // Актуальные вопросы восстановительной и реконструктивной хирургии: сб. тр. - М., 1999. - С. 155-160.
3. Бухарова Т. Н., Кандаева Н. В., Панина О. Н. Выделения из молочных желез // Опухоли женской репродуктивной системы. - 2008. - № 2. - С. 5-6.
4.Закиров Р. Ф. Диагностика и комплексное лечение больных с доброкачественными внутрипротоковыми заболеваниями молочных желез: Автореф. дисс. канд. мед. наук. - Казань, 2003. - 25 с.
5. Короткова М. Е., Карпов А. Ю. Методика оценки электроимпедансного изображения молочной железы: Материалы исследования в Клинической больнице № 9. - Ярославль, 2006.
6. Травина М. Л. Клиническая оценка патологической секреции в комплексной диагностике внутрипротоковых опухолей молочной железы: Автореф. дисс. канд. мед. наук. - М., 2005. - 26 с.
8. Школьник Л. Д. Возможности ультразвукового метода исследования протоковой системы молочных желез путем трехмерного представления ультрасонографических данных: Автореф. дисс. канд. мед. наук. - М., 1999.
10. Dooley W. C., Ljung B. M., Veroneay U. et. Al. // J. Natl. Cancer Inst. - 2001. - Vol. 93. - Р. 1624-1632.
Клиническим маркером внутрипротоковой патологии является синдром патологической секреции (СПС), который подразумевает наличие из соска выделений, не связанных с лактацией [13]. Как известно, внутрипротоковый рак молочной железы (РМЖ) относится к трудно диагностируемым формам, учитывая, что на долю внутрипротокового рака приходится 70-85 % опухолей данной локализации [6, 14]. Внутрипротоковая патология молочных желез требует верификации на ранних этапах ее развития [13]. Синдром патологической секреции наблюдается при заболеваниях, представляющих различный риск (фиброзно-кистозная мастопатия, хронический дуктофорит, внутрипротоковая папиллома, интраканикулярная фиброаденома, аденома соска, внутрипротоковый рак молочной железы) [11]. При этом качество секрета не всегда отражает характер патологии. Трудности ранней диагностики внутрипротоковой патологии обусловлены тем, что скрининговый метод (маммография) является малоинформативным и установить внутрипротоковую атипическую гиперплазию с помощью данного исследования удается только у 10-12 % обследованных [11], в связи с тем, что патологические очаги, не выходящие за пределы протоков, при маммографии не выявляются [7]. Рентгенологическая и эхоконтрастная дуктография с последующей реконструкцией двухмерного и трехмерного представления протоковой системы относятся к передовым технологиям и используются в маммологической практике [8]. Но даже они не всегда выявляют наличие у пациенток внутрипротоковой патологии, особенно деформирующего дуктофорита, когда имеются интра- и перидуктальная деформация протоков как результат фибротизации [4]. Проводимая с помощью маммографии толстоигольная биопсия узловых образований обычно обеспечивает получение ткани из концевых отделов долек, но далеко не всегда может представить информацию о наличии протоковой гиперплазии [9]. Цитологическое исследование мазков-отпечатков не позволяет выявить истинную внутрипротоковую патологию вследствие малого количества клеточного материала или его отсутствия [1, 6].
В последние несколько лет зарубежными авторами проводятся цитологические исследования внутрипротокового содержимого молочных желез, полученных с помощью забора наружной вакуумной аспирации и дуктального лаважа, у женщин в группах повышенного риска с целью выявления атипических клеток [10]. Однако до настоящего времени не проводилось исследований, указывающих на применение этих методов у пациенток с хроническим дуктофоритом и СПС. Нет оценки информативности цитологического и бактериологического исследований патологического секрета, полученного с помощью наружной вакуумной аспирации и дуктального лаважа при данной патологии. Между тем данная патология встречается в практической деятельности акушера-гинеколога и маммолога достаточно часто. Хронический дуктофорит (ХД) в структуре синдрома патологической секреции составляет 20-30 %, у 95 % женщин с ХД наблюдается диффузная мастопатия [3]. Несостоятельность диагностики традиционных методов, применяемых для обследования пациенток с СПС, часто подменяется большим количеством неоправданных секторальных резекций [2, 4]. При этом резекция не устраняет фоновой патологии, спровоцировавшей СПС, и является дополнительным фактором риска в виде операционной раны и, как следствие, рубцовой ткани в молочной железе. На сегодняшний день перспективным для оптимизации диагностики внутрипротоковой патологии является развитие двух направлений: цитологической верификации и установления локализации внутрипротоковой патологии. Так как верифицировать диагноз возможно при наличии клеток протокового эпителия, необходимы технологии, при которых возможен забор секрета на протяжении всего протока с достаточным количеством цитологического материала. Также перспективным является совершенствование метода дуктографии в качестве уточняющей диагностики внутрипротоковой патологии.
Целью исследования явилась сравнительная оценка эффективности традиционных и современных методов диагностики для дифференциации внутрипротоковой патологии молочных желез, сопровождающейся синдромом патологической секреции.
Материалы и методы
В клиническое исследование были включены 483 женщины, обратившиеся в краевой маммологический центр с жалобами на патологическую секрецию молочных желез.
Критерием включения в исследование явились пациентки с синдромом патологической секреции. Критерием исключения - женщины с синдромом галактореи (выделения молозивного характера). Женщины были рандомизированы по возрасту, социальному статусу, характеру соматической и гинекологической патологии. В зависимости от информированного согласия проводимого объема диагностики (стандартное или с включением современных технологий) были выделены две группы. Группу сравнения составили 140 женщин, у которых был использован традиционный диагностический алгоритм, применяемый в ЛПУ края и России: маммография, ультразвуковое исследование, дуктография. цитологическое исследование патологического секрета, полученного эксфолиативным методом забора. В случаях установленного по результатам цитологии воспалительного процесса (хронический дуктофорит), выполнялось бактериологическое исследование патологического секрета.
Основную группу составили 343 пациентки, у которых метод забора внутрипротокового секрета осуществляли с помощью наружной вакуумной аспирации (НВА) и дуктального лаважа (ДЛ). В дополнение к стандартному методу исследования проводили электроимпедансную маммографию и радиотермометрию. Средний возраст пациенток в основной группе составил 43,46±0,51 лет, в группе сравнения - 44,18±0,54 года.
Стандартная бесконтрастная маммография проводилась на рентгеновском маммографе «Mammodiagnost» фирмы Philips, УЗИ выполнено на аппарате «Sonoline» фирмы Siemеns. Электроимпедансную маммографию проводили на электроимпедансном компьютерном томографе при частоте тока 50 кГц и силе тока - 0,5 мА. Радиотерметрия выполнялась на современном аппарате РТМ-01-РЭС с компьютерной обработкой полученных данных. При наличии кистозных и узловых образований проводили пункционно-аспирационную биопсию под контролем УЗИ. При непальпируемых образованиях для уточняющей диагностики в условиях рентгеновского контроля осуществляли прицельную биопсию с помощью системы «пистолет-игла» на рентгенографическом аппарате со стереотаксической приставкой «Цитогайд». Наружную вакуумную аспирацию осуществляли с помощью устройства, напоминающего мини-отсос. Объем содержимого, полученного из протоков, при данном методе забора составлял в среднем около 2 мл. Дуктальный лаваж проводили с предварительной дилатацией сецернирующего протока аналогично методике, проводимой при дуктографии (W. C. Dooley с соавт., 2003 г.). После этого устье протока катетеризировали, вводили 2-6 мл физиологического раствора, затем извлекали катетер и путем компрессии молочной железы опорожняли протоковое русло от введенного раствора вместе с его содержимым. Дуктографию проводили с использованием комплекта инструментов фирмы «Galactography Kit» и фирмы «Angiotech» с рентгеноконтрастным веществом - «йогексол» (омнипак 240). У женщин основной группы дуктографию проводили после дуктального лаважа, что упрощало методику ее проведения. Из-за отсутствия необходимости выполнять дилатацию протока с помощью бужей становится возможным вводить канюлю в просвет протока и через нее - рентгеноконтрастное вещество. Цитологическое исследование проводилось путем визуальной оценки цитологических препаратов с использованием микроскопа «МИК МЕД 2» фирмы «ЛОМО». Бактериологическое исследование материала осуществлялось после окрашивания по Грамму с использованием микроскопа «МИК МЕД 2» фирмы «ЛОМО». Статистическая обработка данных проведена с помощью пакета statistica. С учетом того, что значения являются непараметрическими данными, применялись критерии Кохрена и Фридмана. Для выяснения различий между методами в постановке конкретных диагнозов использовали непараметрический критерий Фридмана (пакет Statistica).
Результаты исследования и обсуждение
Макровизуальная оценка выделений показала, что характер секрета в группах сравнения не отражал патологию. При диффузной форме мастопатии в большей степени встречались серьёзные выделения в основной и группе сравнения (57,4 % и 57,5 % соответственно), реже - выделения зеленого цвета (18,9 % и 21,3 %). У больных с мастопатией, осложненной хроническим дуктофоритом, в выделениях из соска превалировала примесь эритроцитов. Наблюдались сукровичные выделения в основной группе у 55,6 % пациенток и в группе сравнения - в 56,0 % случаев и светло-коричневые - в 7,2 % и 20,0 % случаев соответственно. Еще чаще сукровичные выделения встречались при раке молочной железы без статистических различий с хроническим дуктофоритом (55,6 % и 52 %). Однако при воспалительном процессе повышенное содержание эритроцитов наблюдалось как результат деструкции тканей, при раке - как результат распада опухоли. Гиперпролактинемия как причина патологической секреции была исключена у всех женщин в обеих группах: уровень пролактина находился в пределах референтных значений: 244,38±0,64 мМЕ/л в основной группе и 287,45±0,59 мМЕ/л в группе сравнения.
Информативность УЗИ была выражена по отношению к кистозным полостям в группах сравнения: 36,9 % и 44,7 % (табл. 1). Такой признак как дилатация млечных протоков является косвенным при установлении внутрипротоковой патологии. Дилатация протоков статистически не различалась в группах сравнения: при хроническом дуктофорите (49,5 % и 52,5 % соответственно), при внутрипротоковом папилломатозе (42,6 % и 48,0 %), при внутрипротоковом раке ( 44,0 % и 33,3 %).
Таблица 1 Результаты ультразвукового исследования молочных желез в группах сравнения (%)
Читайте также:

