Эпителий бронхов при бронхите
Обновлено: 28.04.2024
В XXI век человечество входит с новой проблемой – резко увеличивается число больных с хроническими заболеваниями легких. В условиях ухудшающейся экологии, распространения табакокурения увеличивается не только распространенность этих заболеваний, но и летальность [6]. По прогнозам ВОЗ, в XXI веке летальность от заболеваний органов дыхания будет занимать 2-е место в общей структуре причин смерти. Так, по данным American Thoracic Society, с 1982 г. число больных хронической обструктивной болезнью легких (ХОБЛ) к 1995 г. возросло на 41,5% и составило 14 млн человек, причем в 12,5 млн случаев причиной был хронический обструктивный бронхит (ХОБ) [1]. Особенное неблагополучие этой тенденции придают данные о поздней диагностике такого тяжелого заболевания, как ХОБЛ. European Respiratory Society (ERS) указывает, что лишь в 25% случаев заболевание диагностируется своевременно [2].
Терапия хронического бронхита должна зависеть от формы, тяжести течения и индивидуальных особенностей пациента (сопутствующая патология, переносимость препаратов и т.д.). Если хронический простой бронхит требует лечения, как правило, в периоды обострений (антибактериальные, муколитические, по необходимости бронхорасширяющие препараты), то при ХОБ, а уж тем более при тяжелой ХОБЛ необходима постоянная комплексная терапия (табл. 1). Основная цель лечения – снижение частоты обострений и замедление прогрессирования заболевания. В связи с отсутствием этиотропной терапии проводится патогенетическое лечение: уменьшение мукоцилиарного дисбаланса и бронхообструкции, борьба с неспецифическим и микробным воспалением, иммуномодулирующая терапия, коррекция дыхательной недостаточности и легочной гипертензии.
Отказ от курения
Отказ от курения – чрезвычайно важное мероприятие. Прекращение курения улучшает прогноз заболевания, уменьшает скорость падения ОФВ1 и поэтому должно занимать 1-е место в тактике ведения пациентов с хроническим бронхитом. С целью достижения максимального эффекта необходима не только мотивация больного, но и его обучение. Следует объяснить пациенту, что одномоментное прекращение курения более эффективно, чем постепенное снижение количества выкуриваемых сигарет; при прекращении курения необходим постоянный контакт с врачом для контроля и поддержания высокой степени мотивации.
Отказ от курения – чрезвычайно важное мероприятие. Прекращение курения улучшает прогноз заболевания, уменьшает скорость падения ОФВ и поэтому должно занимать 1-е место в тактике ведения пациентов с хроническим бронхитом. С целью достижения максимального эффекта необходима не только мотивация больного, но и его обучение. Следует объяснить пациенту, что одномоментное прекращение курения более эффективно, чем постепенное снижение количества выкуриваемых сигарет; при прекращении курения необходим постоянный контакт с врачом для контроля и поддержания высокой степени мотивации.
С целью уменьшения никотиновой зависимости возможно назначение жевательных резинок или накожных аппликаторов, содержащих никотин, что помогает снизить тягу к курению.
Лекарственная терапия
Бронхолитические препараты
Основными группами бронхолитических препаратов, применяемых для лечения хронического бронхита и ХОБЛ, являются антихолинергические средства, b2-симпатомиметики и теофиллин. Выбор препарата и объем терапии зависят от степени тяжести заболевания.
Применение ингаляционных бронхолитиков в основном осуществляется с помощью дозированных аэрозолей, а также дозированных аэрозолей с применением объемных насадок (спейсеров) и сухих пудр.
В некоторых случаях больным ХОБ и ХОБЛ показана бронхолитическая терапия с помощью небулайзеров. Обычно этот метод доставки лекарственных веществ используется при тяжелой бронхиальной обструкции с выраженным снижением функциональных резервов дыхания, когда его преимущества становятся особенно ценными – не требуется выполнения форсированных инспираторных маневров и нет зависимости от координации вдоха больного с освобождением препарата, а также гарантирована адекватная доставка лекарственного вещества в дыхательные пути.
Действие b2-агонистов при хроническом бронхите и ХОБЛ многогранно. Несмотря на то, что при этих заболеваниях мы не вправе ожидать такой значительной бронходилатации, как при бронхиальной астме, даже небольшое улучшение бронхиальной проходимости может вести к снижению сопротивления дыхательных путей и уменьшению работы дыхания. Более того, вследствие роста концентрации АМФ под влиянием b2-агонистов происходит не только расслабление гладкой мускулатуры бронхов, но и учащение биения ресничек эпителия, что ведет к улучшению функции мукоцилиарного эскалатора.
Наибольшее распространение из b2-агонистов в России получили сальбутамол и фенотерол, значительно реже используют тербуталин. Эти препараты имеют одинаковую продолжительность действия (4-6 ч) и выпускаются как в виде дозированных ингаляторов, так и растворов для распыления через небулайзер (табл. 2).
Антихолинергические препараты
Несмотря на меньшую бронходилатирующую активность по сравнению с b2-агонистами, именно антихолинергики (ипратропиума бромид и тиотропиума бромид) признаны препаратами первой линии в терапии хронического бронхита и ХОБЛ.
Несмотря на меньшую бронходилатирующую активность по сравнению с b-агонистами, именно антихолинергики () признаны препаратами первой линии в терапии хронического бронхита и ХОБЛ.
Их назначение более обоснованно при ХОБ и ХОБЛ, так как наиболее обратимым компонентом бронхоконстрикции при этих заболеваниях остается повышенный тонус блуждающего нерва. Блокада М-холинорецепторов 1-го и 3-го типов, расположенных в крупных бронхах, нивелирует повышенную афферентную стимуляцию и ведет к уменьшению бронхоконстрикции и явлений трахеобронхиальной дискинезии. Кроме того, снижается секреторная активность бронхиальных желез, что уменьшает образование мокроты без нарушения ее вязкостных свойств.
Антихолинергические препараты имеют несколько преимуществ перед b2-симпатомиметиками:
• широкий терапевтический коридор;
• незначительные побочные эффекты (в отличие от b2-агонистов не вызывают тремора и тахикардии);
• не приводят к развитию гипоксемии и гипокалиемии, а также снижают потребление кислорода;
• более продолжительное действие – до 8 ч.
Учитывая разные точки приложения, обоснованным является комбинированное использование антихолинергиков и b2-агонистов, что также позволяет уменьшить суммарную дозу b2-агонистов и тем самым снизить риск побочного действия последних. Кроме того, достигается пролонгация эффекта при быстром начале бронходилатации.
При широком использовании антихолинергических препаратов и b2-агонистов, теофиллин, несмотря на свой слабый бронходилатирующий эффект и узкий терапевтический коридор, не потерял своего значения в терапии обострений ХОБ и ХОБЛ.
Кроме бронходилатационного эффекта, теофиллин, по всей видимости, оказывает положительное инотропное влияние на дыхательную мускулатуру, а это крайне важно при ХОБЛ, когда дыхательные мышцы невыгодно позиционированы. Также теофиллин способствует улучшению мукоцилиарного клиренса, стимулирует дыхательный центр, уменьшая вероятность гиповентиляции и задержки углекислоты. Несмотря на невысокую бронходилатационную активность, при сочетании с b2-агонистами отмечается аддитивное действие теофиллина. Однако такая комбинация может быть рекомендована лишь в крайних случаях, так как велика опасность аритмических осложнений.
Представляет интерес и использование теофиллина при легочном сердце – препарат повышает сердечный выброс, снижает легочное сосудистое сопротивление, улучшает перфузию ишемизированного миокарда.
Наличие пролонгированных пероральных форм теофиллина (Теотард и др.) позволяет четко контролировать симптомы заболевания, особенно в ночные часы.
Следует помнить, что диапазон терапевтической концентрации теофиллина в плазме невелик и составляет 5-15 мкг/мл. Повышение дозы не оправдано, так как ведет к развитию большого числа побочных эффектов, некоторые из которых (аритмии) могут быть жизнеугрожающими.
Мукорегуляторные средства
Нарушение мукоцилиарного клиренса лежит в основе патогенеза хронического бронхита и ХОБЛ, поэтому применение муколитиков и мукорегуляторов рекомендуется на всех этапах заболевания, несмотря на разноречивые результаты исследований их эффективности. Наиболее предпочтительными препаратами, влияющими на бронхиальный секрет, сегодня являются амброксол, ацетилцистеин и карбоцистеин, хотя не исключено и использование стандартизованных фитотерапевтических средств.
Амброксол вызывает деполимеризацию кислых мукополисахаридов бронхиальной слизи, улучшая таким образом реологические свойства мокроты. Более того, он стимулирует двигательную активность ресничек мерцательного эпителия, повышает синтез сурфактанта и его устойчивость к неблагоприятным факторам. На фоне применения амброксола повышается эффективность антибактериальной терапии, так как он способствует лучшему проникновению антибиотиков в бронхиальный секрет и слизистую оболочку бронхов. Амброксол может назначаться перорально, внутривенно и при помощи небулайзера, средняя терапевтическая доза – 30 мг 3 раза в сутки.
В основе действия ацетилцистеина лежит его способность разрушать дисульфидные связи мукополисахаридов мокроты и стимулировать бокаловидные клетки. Однако этим его эффекты не ограничиваются: за счет повышения синтеза глутатиона ацетилцистеин обладает антиоксидантными свойствами и способствует процессу детоксикации; также ацетилцистеин тормозит продукцию провоспалительных цитокинов. Препарат обычно назначается в дозах 600–1200 мг/сутки в виде таблеток или порошков, или при помощи небулайзера в дозе 300–400 мг два раза в сутки.
Карбоцистеин (суточная доза 1500–2250 мг) кроме улучшения реологических свойств мокроты, за счет влияния на синтез слизи стимулирует регенерацию слизистой оболочки и уменьшает количество бокаловидных клеток.
Глюкокортикостероиды
Терапия глюкокортикостероидами (ГКС) применяется при неэффективности максимальных доз базисных препаратов и при положительном результате от применения ГКС в анамнезе или от пробного курса таблетированных кортикостероидов (преднизолон из расчета 0,4–0,6 мг/кг в течение 2–4 нед). Эффективность пробного курса ГКС оценивается по приросту ОФВ1 более чем на 10% от должных величин или 200 мл. При положительном эффекте ГКС необходимо их включение в базисную терапию у таких пациентов.
Обязательным правилом является начальное назначение ингаляционных ГКС и лишь при их неэффективности перевод пациента на прием таблетированных ГКС. Следует помнить о риске развития тяжелых побочных эффектов при приеме системных ГКС (стероидная миопатия, стероидные язвы ЖКТ, стероидный диабет, гипокалиемия, остеопороз и др.), в связи с чем надо проводить профилактику возможных побочных эффектов и постоянно стараться минимизировать поддерживающую дозу.
Антибактериальная терапия
Антибактериальные препараты при обострении хронического простого бронхита ХОБ и ХОБЛ в качестве этиотропной терапии назначаются эмпирически, так как ожидание результатов бактериологического исследования является недопустимой тратой времени. При их выборе учитывают, что, как правило, возбудителями при инфекционном обострении бронхита являются Haemophilus influenzae, Moraxella catarrhalis и Streptococcus pneumoniae.
Обобщая данные наиболее значительных микробиологических исследований при обострении бронхита можно сказать, что H.influenzae встречается в среднем в 50% случаев, M.catarrhalis – в 15%, а S.pneumoniae – в 20–25% [12]. Как правило, используют амоксициллин с клавулановой кислотой, новые макролиды - кларитромицин (Фромилид) и др., цефалоспорины 2-го поколения. При назначении фторхинолонов следует учитывать возможность их недостаточной противопневмококковой активности. Антибактериальную терапию рекомендуется корректировать по результатам культурального исследования мокроты, если эмпирически назначенная терапия неэффективна.
В большинстве случаев антибиотики следует назначать перорально, так как большинство современных препаратов имеют хорошую абсорбцию и могут накапливаться в тканях в высоких концентрациях. При тяжелых обострениях заболевания антибиотики должны назначаться внутривенно, после стабилизации состояния больного возможен переход на пероральные препараты – так называемая последовательная терапия. Обычно длительность антибиотикотерапии не превышает 7– 14 дней.
Терапия дыхательной недостаточности
Под дыхательной недостаточностью подразумевают несостоятельность респираторной системы в поддержании нормальных значений кислорода (раО2 > 60 мм рт.ст.) и углекислоты (раCО2 < 45 мм рт.ст.) в артериальной крови.
Появление дыхательной недостаточности или декомпенсация ХДН у больных с ХОБ и ХОБЛ подразумевают обязательную госпитализацию и терапию, направленную на разрешение или стабилизацию ДН. Определяющими в тактике лечения на госпитальном этапе будут как уровень гипоксемии, так и наличие или отсутствие гиперкапнии (рис.1). Также в стационаре необходимо решить вопрос о проведении длительной кислородотерапии в амбулаторных условиях при помощи концентраторов кислорода (длительность – 16-18 часов в сутки, поток – от 2 до 5 литров в минуту). Целью такой терапии является коррекция гипоксемии и поддержание значений раО2 на уровне 60 мм рт.ст. Дальнейшее повышение парциального напряжения кислорода будет незначительно влиять на его общее содержание в артериальной крови, но зато может приводить к аккумуляции углекислоты, и поэтому не является рациональным. Неэффективность кислородотерапии (чаще связанная с развитием слабости дыхательной мускулатуры) предполагает проведение неинвазивной вентиляции легких в домашних условиях.
Рис. 1. Дыхательные смеси и вентиляционные пособия: алгоритм использования при ДН на фоне обострения ХОБЛ.
(Vt - дыхательный объем, R - сопротивление дыхательных путей потоку газовой смеси)
Следует отметить, что наиболее важным этапом терапии пациентов с хроническим бронхитом и ХОБЛ является амбулаторное лечение. Адекватная базисная терапия не только увеличивает продолжительность жизни, но и повышает ее качество (включая трудоспособность). Госпитализация необходима только в тех случаях, когда обострение не может эффективно контролироваться в амбулаторных условиях, а также при усугублении проявлений дыхательной недостаточности или декомпенсации легочного сердца.
Литература:
1. American Thoracic Society. Standards for the diagnosis and care of patients with chronic obstructive pulmonary disease. – Am J Respir Crit Care Med, 1995; 152: S77-S120.
3. Management of chronic obstructive pulmonary disease. Edited by D.S.Postma and N.M.Siafakas. – European Respiratory Monograph, 1998, 7.
4. Шмелев Е.И. Хронический обструктивный бронхит. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. – М.; ЗАО “Издательство БИНОМ”, 1998.
5. Хронические обструктивные болезни легких. Федеральная программа. – М., 1999.
7. Standardization of lung function tests. Report Working Party. European Community for Steel and Coal. Official Statement of the European Respiratory Society. – Eur Respir J, 1993; 6; Suppl.16: 1-121.
8. Van Noord J.A., Smeets J., Clement J. et al. Assessment of reversibility of airflow obstruction. – Amer J Respir Crit Care Med, 1994; 150; 2: 551-554.
9. Roberts C.M., Bugler J.R., Melchor R. et al. Value of pulseoxymetry for long-term oxygen therapy requirement. – Eur Respir J, 1993; 6: 559-562.
10. Lehtonen J., Sutinen S., Ikaheimo M., Paakko P. Electrocardiographic criteria for the diagnosis of right ventricular hypertrophy verified at autopsy. – Ibid., 1988; Vol.93: 839-842.
11. BTS guidelines for the management of chronic obstructive pulmonary disease. – Ibid., 1997; 5 suppl.: 1-28.
12. Fein A., Grossman R., Ost D., Farber B., Cassiere H. Diagnosis and Management of pneumonia and other respiratory infections. First Edition. – Professional Communications, 1999.
13. Lindsay G., Scorer H.J., Carnegie C.M. Safety and efficacy of temafloxacin versus ciprofloxacin in lower respiratory tract infections: a randomized, double-blind trial. – J Antimicrob Chemother, 1992; 30: 89-100.
14. Кокосов А.Н. Определение и классификация хронического бронхита. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. – М.; ЗАО “Издательство БИНОМ”, 1998.
15. Чучалин А.Г., Сахарова Г.М. Болезни легких курящего человека. В: Хронические обструктивные болезни легких. Под ред. А.Г.Чучалина. – М.; ЗАО “Издательство БИНОМ”, 1998.
Механизмы инфекционного воспаления бронхов.
В бронхиальных смывах у больных хроническим бронхитом, острым и хроническим абсцессом легких часто обнаруживается повышенный цитоз, превышающий нормальный в 5-6 раз, абсолютное преобладание нейтрофилов, встречаются клетки измененного эпителия бронхов, при этом гистологическое исследование показывает метаплазию цилиарного эпителия, который замещается плоскоклеточным.
Нейтрофильное воспаление при гнойном бронхите сопровождается не только повышенным содержанием нейтрофилов в лаважной жидкости, но также снижением количества макрофагов и лимфоцитов, и в этих клетках также снижена активность ряда ферментов, что нарушает их фагоцитирующую способность. Значительный нейтрофилез в бронхоальвеолярных смывах говорит о прогрессировании воспаления и о его распространении в респираторные отделы легких. Типичным признаком обострения хронического воспаления является резкое полнокровие с миграцией лейкоцитов в строму и последующая пролиферация кровеносных капилляров, поэтому понятно преобладание нейтрофилов в бронхиальных смывах больных с инфекционным воспалением бронхов. У больных хроническим бронхитом наблюдается перестройка микроциркуляторного русла, причем редукция микроциркуляторного русла развивается синхронно с метаплазией эпителия. На первых этапах развития хронического воспаления, наряду с повреждением цилиарного эпителия, происходит гиперплазия бокаловидных клеток, а позже ресничный эпителий полностью разрушается и возникает дегенерация бокаловидных клеток, поэтому в бронхиальных смывах увеличенное количество ресничных и бокаловидных клеток может смениться преобладанием значительно дистрофически изменененных эпителиоцитов, а по мере нарастания воспалительных проявлений при хроническом бронхите происходит перестройка покровного эпителия: либо атрофический процесс с формированием одно-двурядного эпителиального пласта, либо усиление пролиферации с развитием метаплазии в многослойный плоский эпителий.
Развитие хронического инфекционного воспаления тесно связано с нарушением местной защиты бронхов. Известно, что сурфактантные протеины А и Д играют решающую роль в местных защитных реакциях, стимулируя микробное узнавание, фагоцитоз и киллерную активность альвеолярных макрофагов, а у здоровых курящих субъектов при отсутствии макрофагального дефицита и даже повышенном содержании макрофагов в лаважной жидкости найдено снижение этих сурфактантных протеинов, что играет важную роль в развитии обструктивной болезни легких.

Различия между клеточным составом лаважной жидкости и биоптата может быть связаны с быстрой миграцией через слизистую исключительно нейтрофилов, которые привлекаются туда компонентом комплемента С5а, лейкотриеном В4, интерлейкином 8 и хемотаксинами, выделяемыми бактериями.
Хронический бронхит - гетерогенная группа болезней, состоящая по крайней мере из трех нозологических форм: простой хронический бронхит, хронический гнойный бронхит и хронический обструктивный бронхит, которые могут отличаться по механизмам патогенеза воспаления.
Так, у больных хроническим обструктивным бронхитом обнаружена экспрессия Е-селектина и молекул адгезии ICAM-1 на базальных клетках эпителия, которые вызывают начало воспаления даже в отсутствии клинических проявлений болезни.
Размножение бактерий стимулирует воспаление, которое становится хроническим, если организму не удается освободиться от инфекционых агентов в нижних дыхательных путях. В очаг воспаления привлекаются нейтрофилы, их продвижение через слизистую и фагоцитоз бактерий приводит к выделению протеиназ и АФК, повреждающих эпителий и способствующих прогрессированию воспаления, поскольку повреждение эпителия приводит к появлению новых мест для адгезии бактерий. Эпителий бронхов находится в прямом контакте с бактерией, что приводит к повышенному выделению под влиянием низкомолекулярного бактериального продукта ИЛ-8 эпителием и способствует развитию нейтрофильного воспаления. ИЛ-8 - важный нейтрофильный аттрактант также у больных хроническим бронхитом и бронхоэктазами, причем обнаружена разница в содержании ИЛ-8 и фактора некроза опухолей а в лаважной жидкости больных хронической обструктивной болезнью легких (COPD, Chronic Obstructive Pulmonary Disease) и больных БА: возможно, фактор некроза опухолей а стимулирует выделение ИЛ-8 из клеток эпителия и нейтрофилов больных COPD. Удивительно, что несмотря на отсутствие повышенного количества эозинофилов у этих больных, в их индуцированной мокроте обнаружено повышенное содержание эозинофильного катионного протеина и эозинофильнои пероксидазы: не исключено, что эозинофилы гибнут в дыхательных путях, освобождая большое количество протеинов из своих гранул. Имеются данные о более значительном повышении уровня фактора некроза опухолей а у больных COPD с потерей веса по сравнению с больными COPD без потери веса. Гиперкатаболизм у некоторых больных COPD может быть связан с системным действием цитокинов, выделяемых клетками воспаления бронхов, в частности, показана роль фактора некроза опухолей а в протеолизе.
- Вернуться в оглавление раздела "Пульмонология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Перестройка бронхиального эпителия при хроническом бронхите.
Определение непрямым методом Кунса иммуноглобулинов классов A, G, М показало их определенную динамику и изменение взаимоотношений между ними. Для первой формы, где взаимоотношения между клетками бронхиального эпителия относительно сохранены и имеются лишь признаки гиперсекреции, в инфильтрате преобладают лимфоциты, лазмоциты и гистиоциты. В плазматических клетках выявляется Ig A. Секреторный иммуноглобулин А локализуется в апикальных отделах реснитчатых клеток. Клетки, синтезирующие Ig M и Ig G, встречаются редко.
Вторая форма характеризуется нарастанием альтеративных изменений в бронхиальных клетках, изменением соотношения между ними в пользу гиперплазированных и гипертрофированных бокаловидных клеток, при интактных пока базальных клетках, сопровождается изменениями местного иммунитета. В инфильтрате, помимо лимфоцитов и плазматических клеток, появляются эозинофилы, тучные клетки, по-линуклеарные нейтрофилы. Число глобулинопродуцирующих клеток, с преобладанием Ig А, значительно увеличивается. В капиллярах активируются эндотелиоциты, которые выглядят гипертрофированными, в них появляются пиноцитозные пузырьки, цитоплазматические выросты. В процесс вовлекается железистый аппарат БВБ, где также отмечается гиперплазия и гипертрофия клеток с накоплением ШИК-положительной слизи в концевых отделах и выводных протоках, лимфоплазмоклеточная инфильтрация стромы желез. В слизистых клетках желез и в апикальной зоне реснитчатых клеток выявляется секреторный иммуноглобулин А.
В дальнейшем, при третьей форме, процесс гиперсекреции бокаловидных клеток переходит в их дистрофию. Практически полностью нарушается реснитчатый покров. Частично реснитчатые и бокаловидные клетки замещаются эпителиоцитами полигональной формы. В эпителии редки клетки, содержащие Ig А, в собственной пластинке слизистой оболочки доминируют плазмоциты, маркированные Ig G. В стенках мелких вен выявляются иммунные комплексы, Ig G и М. Авторы трактуют эти изменения как смену "первой линии защиты" - второй, где ситуацию контролирует Ig G, заменяющий Ig А. Способность Ig G комплексироваться с антигеном с активацией комплемента по классическому пути создает предпосылки для развития иммунокомплексной реакции. В этих условиях нарушение микроокружения базальных клеток, фиксируемое авторами, с изменением дифференцировки и регенерации покровного эпителия, является "существенным звеном в самоподдержании воспалительного процесса".
При четвертой форме у больных находят метаплазию эпителия бронхов в многослойный плоский, инфильтрат собственной пластинки слизистой оболочки - скудный, основу его составляют фибробласты, плазматические клетки и лимфоциты. Собственная пластинка слизистой оболочки бронхов склерозирована. Имеется периваскулярный склероз. Единичные плазматические клетки маркированы Ig А, превалируют клетки с Ig G в цитоплазме, в бронхиальном эпителии секреторный иммуноглобулин А отсутствует.
Таким образом, перестройка бронхиального эпителия при хроническом бронхите сопровождается утратой способности синтезировать секреторный иммуноглобулин А. Это снижает свойства слизистой оболочки (БВБ), тем самым создается порочный круг, в котором важную роль играет состояние местного иммунитета и иммуннопатологические реакции. Развитие работ этого направления внесло некоторые уточнения в характер распределения иммуноглобулинов, в целом подтвердив, что недостаточность местных гуморальных факторов связана с нарушением взаимоотношений в эпителиальном компоненте БВБ.
Не вступая в дискуссию по поводу некоторой условности деления описанного процесса на формы, следует отметить, на наш взгляд, важный факт системной перестройки бронховаскулярного барьера, всех его компонентов при развитии хронического воспаления.
Количественные и качественные изменения в представительстве иммунокомпетентных клеток, заселяющих стромальный компонент БВБ, являются отражением общих системных нарушений иммунитета, предваряющих и сопровождающих развитие и течение хронического бронхита. Убедительно показано наличие дисфункции центральных звеньев иммунитета, наличие тимической недостаточности со снижением количества Т лимфоцитов и их пролиферативной активности, обнаруживаемой тестами с фитогемаглютинином и конканавалином А, особенно при наличии обструктивного синдрома.
Недостаточность неспецифических механизмов, в частности фагоцитарного, определяется исходно сниженной функциональной активностью про- и моноцитов костного мозга у этих больных. Снижены фагоцитарная активность и индекс миграции лейкоцитов на фоне угнетенного энергетического метаболизма. Изменения затрагивают и трахеобронхиальные лимфатические узлы. Тяжелое течение хронического бронхита сопровождается меньшим содержанием плазматических клеток, маркированных иммуноглобулинами классов А и М.
Наши результаты по подсчету различных типов клеток-эффекторов иммунной системы, локализованных в БВБ на уровне дольки при хроническом бронхите без клинических признаков обострения показали, что инфильтрат формируется не только из лимфоцитов. Суммарно - до 15-20% от общего числа клеток приходится на плазматические, тучные клетки, нейтрофильные и эозинофильные лейкоциты. Изменен не только качественный состав хронической воспалительной реакции, меняется характер взаимоотношений, между клетками - эффекторами.
Анализ межклеточных корреляционных связей показал, что при хроническом воспалении бронхов утрачиваются одни и появляются новые варианты кооперативных отношений между клетками иммунной системы. В макрофагах и нейтрофилах высока активность ферментов пентозного шунта и снижена - ферментов гликолиза. В лимфоцитах регистрируется низкая активность одного из ключевых ферментов цикла Кребса - СДГ, более высокая, чем у здоровых людей, активность лизосомального фермента - кислой фосфатазы.
Реактивность организма и ферментативная активность иммунокомпетентных клеток коррелируют, по некоторым данным, с формой и степенью дыхательной недостаточности. Согласно иммунологическим тестам возможны три варианта течения хронического бронхита: с нормальной иммунологической реактивностью - катаральная форма; с селективным увеличением числа циркулирующих "ноль" лимфоцитов в сочетании с недостаточностью антител классов А и G - обструктивная форма; с Т иммунодефицитом, увеличением продукции "ноль" лимфоцитов и антител класса М при недостаточности иммуноглобулина А - длительно текущая обструктивная и гнойно-обструктивная форма.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Роль эпителия бронхов при воспалении.
Этот фрагмент не претендует на полноту, поскольку некоторые вопросы, рассматриваемые в других разделах сайта, в частности, роль лимфоцитов в воспалении, описывается в статьях, посвященных роли иммунной системы.
Эпителий бронхов. Большую роль в развитии воспаления бронхов играет повреждение эпителия. Функции его многообразны: во-первых, в эпителии находятся наиболее эффективные антиген-презентирующие дендритные клетки, которые после поглощения антигена мигрируют в региональные лимфоузлы, где контактируют со специфическими Т-лимфоцитами; во-вторых, клетки эпителия экспрессируют разнообразные рецепторы, благодаря которым с эпителиоцитами связываются различные БАВ, клетки воспаления, бактерии и; в-третьих, эпителиоциты активно продуцируют медиаторы, в частности, провоспалительные цитокины, поддерживающие хроническое воспаление.
Велика роль эпителия в регуляции экссудации плазмы в просвет бронхов: клетки эпителия, как и другие типы клеток, продуцируют вазоактивные медиаторы экссудации, включая различные лейкотриены (ЛТ), прежде всего ЛТД4, и фактор активации тромбоцитов (ФАТ), причем, первоначальная экссудация имеет защитное действие, поскольку плазма образует гель, который защищает обнаженную мембрану, поэтому имеется связь между степенью повреждения эпителия (аллергеном, поллютантом, бактерией) и выраженностью плазменной экссудации.
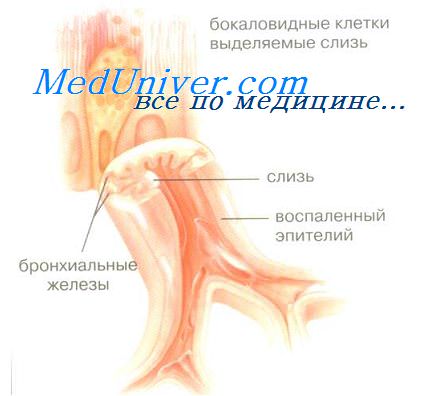
Эпителий продуцирует много провоспалительных цитокинов благодаря выраженной метаболической активности, в частности, метаболит арахидоновой кислоты 15-НЕТЕ (15-гидроксиейкозатетраеновая кислота), который стимулирует продукцию слизи и активирует 5-липоксигеназный путь обмена в тучных клетках, простагландины Е, и F2a, GM-CSP (гранулоцитарно-макрофагаяьный колониестимулируюший фактор), активирующий альвеолярные макрофаги, гранулоциты и базофилы, GCSP (гранулоцитарный колониестимулирующий фактор), интерлейкины (ИЛ), в частности ИЛ-1, ИЛ-6 и ИЛ-8 - хемоаттрактант и активатор эозинофилов и нейтрофилов. Одним из главных хемоаттрактантов, выделяемых эпителием со специфическим привлечением моноцитов - МСР-1 (моноцитарный хемоаттрактантный пептид-1). Эпителий бронхов выделяет также другие медиаторы воспаления: эндотелии-1,- активный вазо- и бронхоконстриктор и активатор фибробластов, цитокины группы RANTES из подсемейства полипептидов В или "С-С" (Regulated on Activation, Normal T-cell Expressed and Secreted), привлекающие эозинофилы, различные факторы роста (PDGE - пластиночный фактор роста, BFGF - основной фактор роста фибробластов, IGE - инсулиноподобный фактор роста),- все из них способны принимать участие в ремоделировании дыхательных путей.
В последнее время большое внимание уделяется выделению эпителием бронхов окиси азота (N0), которая обладает вазо- и бронходилатирующим действием и ее концентрация по-разному изменяется при различных легочных болезнях.
Важным в генезе воспаления является экспрессия различных молекул, прежде всего, молекул адгезии ICAM-I (intercellular adhesion molecnle-I), необходимая для транспорта нейтрофилов и эозинофилов через слизистую в просвет дыхательных путей, а также рецепторов автономной нервной системы, что указывает на влияние автономной нервной системы на функции эпителия и формирование нейрогенного воспаления. Помимо адренорецепторов, мускариновых холинорецепторов (в основном, М3), в последнее время интенсивно изучаются VIP-рецепторы (рецепторы вазоинтестинального пептида), возбудитель которых - VIP -сходен по действию с агонистами и дефицит которого может играть важную роль в патогенезе БА; тахикининовые рецепторы, которые с высокой плотностью находятся на эпителии и опосредуют действие мощных провоспалительных медиаторов - вещества П и нейрокинина А; а также большое количество медиаторных рецепторов, посредством которых различные БАВ модулируют метаболическую активность эпителиоцитов, стимулируют экспрессию других видов рецепторов или, наоборот, тормозят ее.
Таким образом, эпителиоциты действуют как трансдукторы между различными сигналами, возникающими в просвете бронха и на поверхности эпителия, и воспалительными событиями в стенке бронха, причем в нормальных условиях эпителий поддерживает баланс между про- и противовоспалительными эффектами.
При нарушении эпителиального покрова этот баланс нарушается в пользу преобладания провоспалительных эффектов, в просвет бронхов выходят клетки воспаления и жидкая часть плазмы, и при определенных условиях процесс может принять хроническое персистирующее течение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бронхит – это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
МКБ-10
Общие сведения
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.

Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже - вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит - это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита - это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание - в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
1. Хронический необструктивный бронхит/ Т.А. Мухтаров, A.В. Тумаренко, В.В. Скворцов// Медицинская сестра. - 2015 - №8.
4. Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Читайте также:

