Эпителиальное зубодесневое прикрепление нарушено при
Обновлено: 25.04.2024
1. Десна и твердое небо, покрытые жевательной слизистой оболочкой.
2. Спинка языка, покрытая специализированной слизистой оболочкой.
3. Слизистая оболочка, выстилающая остальную часть полости рта. Десна представляет собой часть слизистой оболочки полости рта, которая покрывает альвеолярные отростки челюстей и окружает шейки зубов.
Клинические особенности
В норме у взрослых десна покрывает альвеолярную кость и корень до цементно-эмалевого соединения. Десна анатомически разделяется на маргинальную, прикрепленную и межзубную. Хотя каждый тип десны имеет значительные различия в дифференцировке, гистологии и толщине в зависимости от их функционального предназначения, все типы предназначены для предотвращения механического и микробного повреждения. То есть, специфическая структура различных типов десны отражает ее эффективность в качестве барьера для проникновения микроорганизмов и токсических веществ в глубоколежащие ткани.
Маргинальная десна
Маргинальная, или неприкрепленная, десна представляет собой край или границу десны, окружающую зубы в виде воротника (рисунки 2-1 и 2-2). Примерно в 50% случаев она отделена от прилегающей прикрепленной десны с помощью неглубокого линейного углубления - свободного десневого желобка. Обычно около 1 мм шириной, маргинальная десна образует стенку десневой борозды. Она может быть отделена от поверхности зуба пародонтальным зондом.
Десневая борозда
Десневая борозда представляет собой неглубокую щель или пространство вокруг зуба, ограниченное поверхностью зуба с одной стороны и эпителием, выстилающим свободный край десны, с другой стороны. Она имеет V-образную форму и едва позволяет вводить пародонтальный зонд. Клиническое определение глубины десневой борозды является важным диагностическим показателем. При абсолютно нормальных или идеальных условиях глубина десневой борозды составляет 0 мм или приближается к этому значению. Этого можно достичь экспериментально только у животных, полностью лишенных микроорганизмов, или после интенсивного длительного предупреждения образования бляшек.
Клинически здоровая десна имеет борозду некоторой глубины. Ее глубина, определенная на гистологических срезах, составляет 1,8 мм, с вариацией от 0 до 6 мм; в других исследованиях сообщалось о 1,5 мм и 0,69 мм. Клиническая оценка, используемая для определения глубины борозды, проводится путем введения металлического инструмента - пародонтального зонда и определения расстояния, на которое он проникает. Гистологически глубина борозды не обязательно должна быть в точности равна глубине проникновения зонда. Так называемая глубина зондирования клинически нормальной десны у людей составляет от 2 до 3 мм.

Рисунок 2-1 Нормальная десна у молодого взрослого человека. Обратите внимание на разграничение (мукогингивальная линия) (стрелки) между прикрепленной десной и более темной альвеолярной слизистой оболочкой.

Рисунок 2-2 Схема анатомических образований десны.
Прикрепленная десна
Прикрепленная десна является продолжением маргинальной десны. Она твердая, упругая и плотно связана с подлежащей надкостницей альвеолярной кости. С вестибулярной стороны прикрепленная десна распространяется до относительно рыхлой и подвижной альвеол
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «15» октября 2015 года
Протокол № 12
Название протокола: Гингивит
Гингивит – воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и протекающее без нарушения целостности зубодесневого соединения 4.
Код протокола:
Код (коды) по МКБ-10:
К05. Гингивит и болезни пародонта
К05.0 Острый гингивит
К05.1 Хронический гингивит
Сокращения, используемые в протоколе:
РМА-папиллярно-маргинально-альвеолярный индекс
Дата разработки/ пересмотра протокола:2015год
Категория пациентов: взрослые.
Пользователи протокола:врач-стоматолог терапевт, эндокринолог,гематолог.
Оценка на степень доказательности приводимых рекомендаций.
Таблица – 1. Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Классификация болезней пародонта, утвержденнаяна ХVI ПленумеВсесоюзного научного общества стоматологов в 1983 г. 2:
I. Гингивит– воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и протекающее без нарушения целостности зубодесневого соединения.
По форме: катаральный, язвенный, гипертрофический.
По тяжести: легкий, средний, тяжелый.
По течению: острый, хронический, обострившийся.
По распространенности: локализованный, генерализованный.
II. Пародонтит– воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией пародонта и кости альвеолярного отростка челюстей.
По тяжести: легкий, средний, тяжелый.
По течению: острый, хронический, обострение, абсцесс, ремиссия.
По распространенности: локализованный, генерализованный.
III. Пародонтоз– дистрофическое поражение пародонта.
По тяжести: легкий, средний, тяжелый.
По течению: хронический, ремиссия.
По распространенности: генерализованный.
IV. Идиопатические заболевания с прогрессирующим лизисом тканей пародонта (пародонтолиз) – синдром Папийона-Лефевра, нейтропения, агаммаглобулинемия, некомпенсированный сахарный диабет и другие болезни.
V. Пародонтомы – опухоли и опухолеподобные заболевания (эпулис, фиброматоз и др.).
Диагностика
Перечень диагностических мероприятий:
Основные (обязательные)диагностические обследования, проводимые на амбулаторном уровне:
1. сбор жалоб и анамнеза;
2. общее физикальное обследование (визуальный осмотр состояния десны (цвет, консистенция, форма межзубных сосочков, размеры, конфигурация десневого края, деформация, утолщенность, истонченность, пальпация регионарных лимфатических узлов, десневого края, горизонтальная перкуссия зубов, определение подвижности зубов, зондирование целостности зубодесневого прикрепления).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
1. Определение гигиенического индекса по Грину-Вермиллиону;
2. Проведение пробы Шиллера-Писарева;
3. Определение индекса гингивита РМА;
4. Ортопантомография или панорамная рентгенография;
5. Общий развернутый анализ крови;
6.Биохимическое исследование (определение глюкозы в сыворотке крови);
7.Иммунологическое исследование (определение цитокинов ИЛ-8, ИЛ-2, ИЛ-4, ИЛ-6 в сыворотке крови ИФА-методом, определение цитокинов –интерферона-альфа в сыворотке крови ИФА-методом);
Инструментальные исследования:
· Зондирование - целостность зубодесневого прикрепления при всех клинических формах гингивита в области всех зубов верхней и нижней челюсти не нарушена.
· Проба Шиллера-Писарева - выявляет наличие воспаления в десне. При воспалительном процессе происходит накопление гликогена в эпителиальных клетках слизистой оболочки, происходит окрашивание десны йодсодержащими растворами от светло-коричневого до темно-коричневого цвета. Проба-Шиллера-Писарева при гингивите положительная.
· Определение индекса гингивита РМА - РМА (папиллярно-маргинально –альвеолярный) индекс определяется в области всех зубов верхней и нижней челюсти, характеризует распространенность и интенсивность воспалительного процесса. При значении индекса до 25% -легкая степень гингивита, до 50% -средняя степень гингивита, более 50%- тяжелая степень гингивита.
· Определение гигиенического индекса Грина-Вермиллиона. Гигиенический индекс Грина-Вермиллиона характеризует наличие мягких и твердых зубных отложений. Значение гигиенического индекса Грина-Вермиллиона при гингивите увеличивается.
· Ренгенологические изменения в костной ткани альвеолярного отростка при гингивите отсутствуют. Ортопантомография или панорамная рентгенография необходима для дифференциальной диагностики от генерализованного пародонтита.
Показания для консультации узких специалистов:
· Консультация эндокринолога –при эндокринной патологии (сахарный диабет, гиперфункция щитовидной железы и коры надпочечников) отмечается более активное течение воспалительного процесса в десне, что связано с основным эндокринным заболеванием. Требуется комплексное лечение с участием врача эндокринолога.
· Консультация гематолога – при заболеваниях крови (лейкоз, агранулоцитоз, апластическая анемия) катаральный, язвенный и гипертрофический процесс в десне является симптоматическим. Консультация гематолога необходима как для дифференциальной диагностики, так и для проведения комплексного лечения с участием врача-гематолога.
- Консультация гастроэнтеролога – хронический катаральный гингивит, как правило, сопровождается хроническими заболеваниями желудочно-кишечного тракта, что требует комплексного лечения с участием врача-гастроэнтеролога.
Лабораторная диагностика
Лабораторные исследования:18
· общий развернутый анализ крови; проводится с целью дифференциальной диагностики от симптоматических катаральных, язвенных и пролиферативных процессов в десне, связанных с заболеваниями крови (лейкоз, агранулоцитоз, апластическая анемия, тромбоцитопеническая пурпура). При заболеваниях крови в развернутом анализе крови имеются соответствующие заболеванию крови изменения показателей;
· биохимическое исследование (определение глюкозы в сыворотке крови )
течение гингивита у больных сахарным диабетом активное и прогрессирующее, уровень глюкозы в крови выше 6 ммоль/л 14.
По показаниям:
· иммунологическое исследование; определение цитокинов ИЛ-8, ИЛ-2, ИЛ-4,ИЛ-6 в сыворотке крови ИФА-методом, определение цитокинов –интерферона –альфа в сыворотке крови ИФА-методом 16.
Изменяется соотношение провоспалительных и противовоспалительных цитокинов
Дифференциальный диагноз
Дифференциальный диагноз.
Таблица - 3. Дифференциальная диагностика различных клинических форм гингивита.
| № | Форма гингивита. | Заболевание с которым дифференцируют | Общие клинические признаки | Отличительные клинические признаки |
| 1. | Хронический катаральный гингивит. | Хронический пародонтит легкой степени. | Цианотичность, отечность десневого края, при зондировании определяется кровоточивость. | При пародонтите -нарушение целостности зубодесневого прикрепления, определяются пародонтальные карманы глубиной 3-3,5 мм. Оголение шеек в области отдельных зубов. На рентгенограмме-резорбция кортикальной пластинки вершин межальвеолярных перегородок, остепороз и снижение высоты межальвеолярной перегородки в пределах 1/3 длины корня. |
| 2. | Гипертрофический гингивит, фиброзная форма. | Фиброматоз десен. | Увеличение размеров, изменение конфигурации десневого края. | Разрастания десневого края при фиброматозе не только с вестибулярной, но и с оральной поверхности, поражается не только маргинальная, но и альвеолярная десна. В ряде случаев поражается костная ткань альвеолярного отростка. |
| 3. | Гипертрофический гингивит, отечная форма. | Лейкемическая инфильтрация десны при лейкозе. | Деформация десневого края, изменение конфигурации десны. | Общие клинические признаки лейкоза – нарушения общего состояния, изменения общего анализа крови. |
| 4. | Язвенный гингивит. | Острый лейкоз. | Нарушения общего состояния - недомогание, слабость, повышение температуры тела. Некротические изменения десневого края, неприятный запах изо рта. | При остром лейкозе -бледность слизистой оболочки, геморрагии, некротические изменения десневого края на фоне невоспаленной слизистой оболочки. Изменения общего анализа крови. Неэффективность лечения, длительность заболевания. |
| 5 | Язвенный гингивит. | Агранулоцитоз. | Боль, язвенно-некротические изменения десневого края. | При агранулоцитозе - в анамнезе прием лекарственных препаратов, лучевое облучение. Некротические изменения не только десны, но и других участков слизистой полости рта. Изменения общего анализа крови. Неэффективность лечения, длительность заболевания. |
| 6 | Язвенный гингивит. | Язвенно-некротический гингивостоматитВенсана. | Боль, язвенно-некротические изменения десневого края. Нарушения общего состояния. | Некротические изменения не только десневого края, но и других участков слизистой оболочки полости рта. В участках некроза обнаруживаются фузобактерии и спирохеты Венсана. |
| 7 | Язвенный гингивит. | Медикаментозный язвенно-некротический стоматит. | Боль, язвенно-некротические изменения десневого края. Нарушения общего состояния. | При медикаментозном язвенно-некротическом стоматите - в анамнезе прием лекарственных препаратов. Некротические изменения не только десневого края, но и других участков слизистой оболочки полости рта. Положительные результаты лабораторных анализов, свидетельствующие о сенсибилизации организма. |
Лечение
ликвидация воспалительного процесса в десне, предотвращение дальнейшего прогрессирования воспалительного процесса и его распространения на окружающие ткани.
Тактика лечения: Выбор метода лечения зависит от нозологической формы гингивита. При лечении больного следует соблюдать следующие принципы: индивидуального подхода, комплексности, систематичности, последовательности и активности. Лечение проводится на амбулаторном уровне.
План лечения больного с хроническим катаральным гингивитом. [A.B] 23
1. Гигиеническое обучение с контролируемой чисткой зубов;
2. Антисептическая обработка полости рта (ротовые ванночки, полоскания, аппликации на десну);
3. Удаление наддесневых зубных отложений в 1-2 посещения с последующей антисептической обработкой полости рта;
4. Санация полости рта с устранением местных раздражающих факторов (нависающие пломбы, острые края зубов, неправильно сформированный контактный пункт, избирательная пришлифовка прикуса);
5. Физиотерапия с использованием физических факторов, улучшающих трофику тканей пародонта, нормализующих обменные процессы и микроциркуляторное кровообращение;
6. Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
План лечения больного с язвенным гингивитом. [A.B] 21.
1. При симптомах интоксикации при средней и тяжелой степени требуется консультация врача-интерниста с назначением общего лечения: рационального питания, витаминотерапии, антибиотиков, сульфаниламидов, трансфузии дезинтоксикационных препаратов, симптоматического лечения – жаропонижающих и обезболивающих препаратов.
2. Обезболивание;
3. Антисептическая обработка полости рта;
4. Удаление мягкого налета с оральной, контактной, вестибулярной поверхностей зубов в очаге поражения;
5. Повторная антисептическая обработка полости рта;
6. Удаление некротического налета с использованием протеолитических ферментов (трипсин, химопсин, химотрипсин и др. в виде аппликаций на 15-20 минут);
7. Проведение антибактериальной терапии в виде аппликаций антибактериальных препаратов;
8. Кератопластические препараты через 3-5-7 дней после отторжения некротических масс в виде аппликаций (каротолин, солкосерил, метилурациловая мазь, масло шиповника, масло облепихи, витамин А и др.).
План лечения больного с гипертрофическим гингивитом (отечной формой). [A.B] 22.
1. Антисептическая обработка полости рта (3% раствор перекиси водорода, 0, 06% раствор хлоргексидина, 1% раствор этония, 0.02% раствор фурациллина и др.);
2. Удаление зубных отложений;
3. Повторная антисептическая обработка полости рта;
4. Проведение антимикробной, противовоспалительной и противоотечной терапии (0,5% раствор хлорофиллипта, 1% раствор диоксидина, 0,25% раствор сальвина, 1% раствор сангвиритрина, мараславин, полиминерол, сок подорожника и др.);
5.Проведение склерозирующей терапии (при неэффективности противоотечной терапии) – введение 0,1-0,2 мл 40% раствора глюкозы, 0,25% раствора хлорида кальция в гипертрофированные сосочки);
6. Физиотерапия (проведение электрофореза, фонофореза с гепарином, 5% раствором иодида калия, лидазой, ронидазой, на курс от 3 до 8 процедур);
7.Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
План лечения больного с гипертрофическим гингивитом (фиброзной формой). [A.B] 22.
1.При неэффективности склерозирующей терапии проведение хирургического иссечения гипертрофированной десны (простая гингивоэктомия, криодеструкция, диатермокоагуляция) с последующим формированием десневого края;
2.Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
14.1 Немедикаментозное лечение: Режим III.Стол №15
14.2 Медикаментозное лечение [1-14. 21-23]:
14.2.1Медикаментозное лечение, оказываемое на амбулаторном уровне:
Достижение здорового, гармоничного пародонта — одно из требований современной восстановительной и эстетической стоматологии — иногда кажется совершенно недостижимым.
Компоненты десневой эстетики: симметричные уровни десны, форма и высота десневых сосочков, количество мягких тканей, в сочетании с необходимыми механическими условиями: редукция твердых тканей, степень и глубина препарирования, формируют ключевые моменты успешного лечения.
Впрочем, для достижения предсказуемого эстетического результата необходимо детально изучить два важных биологических аспекта данного вопроса.
Первый вопрос: где располагается зубодесневая борозда? Это позволит очертить границу и лимиты препарирования зуба в пришеечной области и это наиболее важный фактор определяющий ответ десны на наше внедрение в ее структуру.
Второй важный вопрос: где же расположен костный гребень? Это — ключевой момент, помогающий определить уровень десны. Исследование должно выполняться точно. Это поможет более точно предугадать положение границы будущей десны, и границу реставрации.
Зубодесневой комплекс
Наши знания о зубодесневом комплексе были слишком упрощены. Этот комплекс включает в себя три компонента:
1. Соеденительнотканное прикрепление (состоящее из коллагеновых волокон)
2. Эпителиальное прикрепление (плоский эпителий)
3. Зубодесневая борозда
Оригинальное исследование намекает на то что, вертикальный размер биологической ширины равен 2.04 мм. Согласно этому же исследованию, глубина зубодесневой борозды соответствует 0.69 мм. Однако, клинически мы получили отличные от этих, совершенно разные измерения.
Возникает вопрос, каким же образом клиницист может «спрятать» границу будущей реставрации (~1.5 мм.) в борозду глубиной 0.69 мм.
Более поздние исследования предостерегают от использования этих усредненных данных, поскольку биологическая ширина уникальна в каждом клиническом случае.
Из-за возможных вариаций анатомического строения, точное клиническое определение отдельных компонентов зубодесневого комплекса становится затруднительным.
Каким же образом клиницисту определить точные размеры зубодесневой борозды для правильного расположения границы будущей реставрации?
Что такое рецессия десны? Причины возникновения, диагностику и методы лечения разберем в статье доктора Озерова Петра Владимировича, стоматолога со стажем в 20 лет.
Над статьей доктора Озерова Петра Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Рецессия — это патологические изменения в десневой ткани, которые происходят постепенно и приводят к оголению части корня зуба. При таком заболевании отмечаются заметные эстетические проблемы.
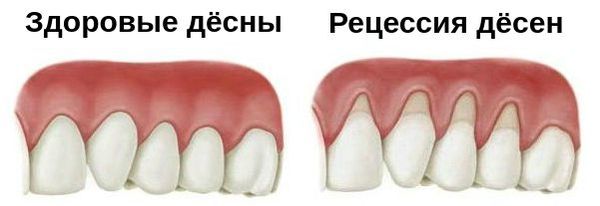
Этой болезни подвержены люди самых разных возрастов, но зрелые и пожилые пациенты сталкиваются с ней в большой степени. Если среди молодых людей рецессия встречается примерно в 10% случаев, то в старшем возрасте патология возникает примерно у 95% населения. [1]
Почему возникает рецессия десны
Для развития этой патологии характерны самые разные причины, и все они в большей или меньшей степени способствуют её образованию:
- Налёт и камень на зубах вызывают постепенное смещение эпителия, чему благоприятствует анатомическое строение слизистой оболочки ротовой полости и узких дёсен.
- Специфичность строения альвеолярного отростка. Иногда у зубов с массивными корнями наблюдается истончённый слой кортикальной костной ткани. Поэтому происходит недостаточное кровоснабжение, а при повреждениях сосудов надкостницы возможна утрата кортикальной пластинки. В результате между десной и зубом образуется щелевидный дефект, а затем и рецессия десны.
- Непостоянный и недостаточный уход за зубами и ротовой полостью. Нередко при чистке зубов происходят механические повреждения десневой ткани. На первый взгляд может показаться, что в этом нет ничего страшного. Но если повреждение происходит регулярно, то состояние дёсен заметно ухудшается, вызывая развитие разных патологий. Поэтому рекомендуется аккуратно использовать различные предметы личной гигиены, выбирая щётки подходящей жёсткости.
- Травмирование зубного ряда (например, вывих зуба) также является одной из причин возникновения рецессии десны. Чтобы этого не случилось необходимо следить за правильностью положения зубов в челюсти.
- Ортодонтическая терапия нередко сопровождается давлением при перемещении зубов, которое постепенно вызывает истончение десневой или костной ткани. Помимо этого, ортодонтические конструкции могут стать местом скопления налёта, из-за которого образуются очаги воспаления.
- Попадание мышьяка на мягкие ткани. Неправильное использование мышьяка при лечении приводит к травмам и развитию серьёзного заболевания.
- Воспаления десневой ткани — гингивит или пародонтит (особенно когда их лечение затянуто).
- Патология крепления уздечек губ, что также нежелательно для нормального состояния ткани дёсен.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рецессии десны
В стоматологической практике известны несколько разновидностей рецессии десны. Каждое из них сопровождается характерными особенностями, но в целом симптомы рецессии довольно схожи:
- понижается уровень десны, причём это может происходить как в области одного зуба (локальная рецессия), так и равномерно по всей десневой ткани зубного ряда нижней или верхней челюсти (генерализованная рецессия); [11]
- оголяется зубной корень;
- увеличивается чувствительность к температурным перепадам или химическим веществам;
- развивается кариозный процесс;
- возникает дискомфорт и болевые ощущения во время приёма пищи.
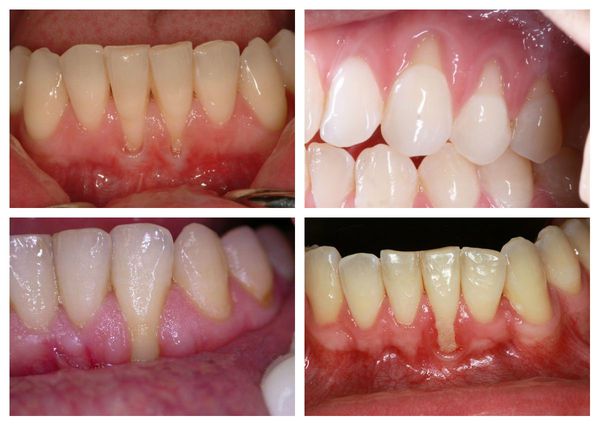
Иногда рецессия десны протекает на фоне других заболеваний пародонта. В таком случае помимо перечисленных выше признаков могут наблюдаться иные симптомы:
- белесоватый оттенок дёсен — наблюдается при пародонтозе ;
- кровоточивость дёсен — возникает при пародонтите .
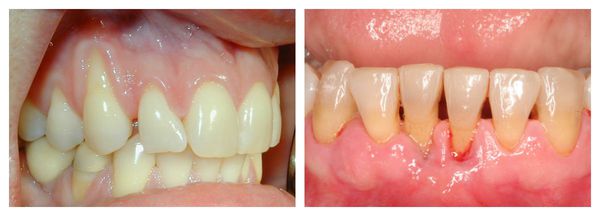
Рецессия десны отличается особым коварством и сложным течением. Поэтому важно выявить его симптомы на ранней стадии заболевания и своевременно начать лечение. Только при таком подходе удастся полностью устранить проблему и сохранить красивую улыбку. [2]
Патогенез рецессии десны
Все перечисленные причины возникновения можно разделить на три большие группы — три теории возникновения рецессии десны:
- генетическая теория;
- экзогенная теория;
- эндогенная теория.
Генетическая теория предполагает, что процесс рецессии начинается при прорезывании зубов. В этот период нарушается соотношение толщины альвеолярного отростка и размера корня зуба. По мере взросления человека эпителий десневой борозды становится всё тоньше, тем самым провоцируя её атрофические изменения.
Экзогенная теория предполагает образование рецессии в результате воздействия внешних факторов — неправильного ношения ортодонтических конструкций (пластинок, брекетов и т. д.), кариеса, некачественной гигиены полости рта и других.
Эндогенная теория связывает патогенез рецессии с внутренними факторами: нарушениями прикуса, скученностью зубов и т. д.
Анатомия десны
Десна — это слизистая оболочка, покрывающая альвеолярный отросток кости верхней челюсти и альвеолярную часть кости нижней челюсти, которая охватывает зубы в пришеечной области.
Слизистая оболочка десны способна воспринимать большое жевательное давление. Она также имеет важную функцию поглощения и выделения некоторых веществ: например, с её помощью хорошо впитываются алкоголь и некоторые лекарственные препараты и выделяются специальные иммунные протеины, которые помогают залечивать микроранки в полости рта.
Ткань десны состоит из трёх основных частей:
- прикреплённая (альвеолярная) десна — надёжно соединена с надкостницей;
- свободная десна (десневой край) — никогда не прикреплена и плотно прижата к поверхности каждого зуба;
- десневой желобок (десневая борозда) — находится между прикреплённой и свободной десной, данная часть не прочно прикреплена к надкостнице и обладает небольшой подвижностью.
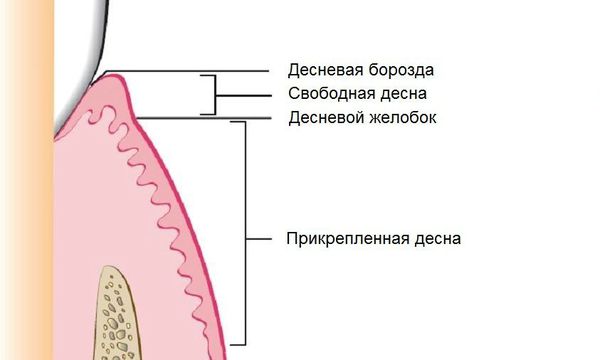
Глубина десневого желобка в норме составляет 1-1,5 мм, а его дно находится на уровне эмалево-цементного соединения корня и коронки зуба, но с возрастом или под воздействием других факторов оно может опустится и обнажить часть корня.
Классификация и стадии развития рецессии десны
Учитывая тяжесть течения, рецессия десны бывает: [3]
- лёгкой формы — десневая ткань опускается не более чем на 3 мм;
- средней формы — десна опускается на 3-5 мм;
- тяжёлой формы — ткань десны опускается более чем на 5 мм.
Что касается охвата полости рта, то патология может иметь локальное и генерализованное распространение.
По способу проявления заболевания выделяют: [10]
- видимую рецессию — можно обнаружить при осмотре;
- скрытую рецессию — выявить её удаётся только с помощью зондирования.
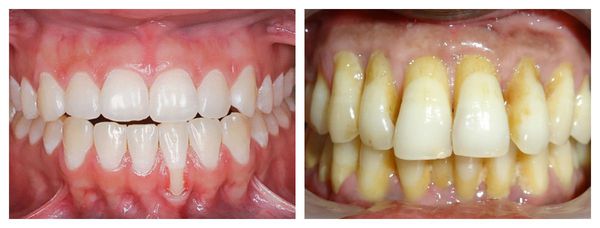
Степень рецессии десны также можно определить согласно классификации P.D. Miller:
- I класс — мелкая, узкая/широкая рецессия, которая не выходит за границы прикреплённой десны, при этом части костной или межзубной ткани не утрачиваются;
- II класс — глубокая, узкая/широкая рецессия, которая распространяется за пределы прикреплённой десны, но части костной и межзубной ткани также не утрачиваются;
- III класс — признаки рецессии I и II классов, частично утрачивается межзубная ткань (в том числе и кость), процесс может распространиться на соседние зубы;
- IV класс рецессии — костная и межзубная ткани утрачиваются, положение зуба нарушается, процесс может распространиться на соседние зубы.
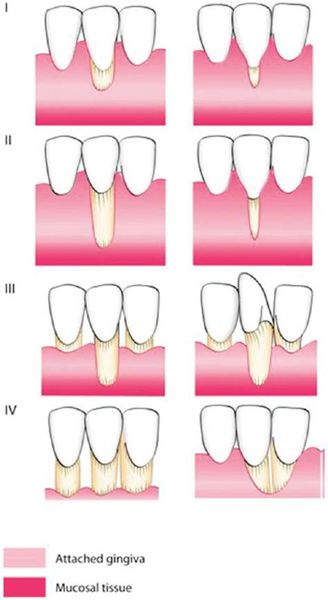
В зависимости от причин образования выделяют три вида рецессии:
- Травматическаярецессия. Ей подвержены пациенты старше 30 лет. Болезнь развивается на передних зубах, сопровождаясь оголением зубных корней на 1-2 мм. При этом ощущается высокая чувствительность десневой ткани и возникают косметические дефекты, хотя воспалительные явления могут совсем не наблюдаться.
- Симптоматическая рецессия. Она способна проявиться у пациентов разных возрастов, затрагивая лингвальную (язычную) и вестибулярную область зубного ряда. С возрастом повреждение может распространиться на межзубные пространства десневой ткани. Усугубляет течение болезни некачественная гигиена полости рта, так как при этом формируются отложения на зубах, а затем развиваются различные стоматологические заболевания. Характерными особенностями являются кровотечения, отёчность, нагноение, расшатывание зубного ряда.
- Физиологическая рецессия. Она наблюдается в большей степени у пожилых людей, так как данный вид рецессии обычно возникает по причине старения тканей. Участки с оголёнными зубными корнями можно заметить без специальных приспособлений, хотя зубы при этом остаются довольно устойчивыми, и не развиваются воспалительные явления.
Осложнения рецессии десны
Острым моментом течения рецессии десны является негативное отражение заболевания на внешних чертах лица и психическом состоянии человека. [4] Это связано с тем, что оголённые корни зубов будут заметны при разговоре и улыбке. Поэтому у людей начинают возникать проблемы в общении, значительно понижается самооценка и возможность социальной адаптации. Отсутствие своевременного лечения только усугубляет негативное проявление и усиливает психологические отклонения пациента.
При возникновении рецессии десны в организме могут развивиться и другие нарушения:
- повышение чувствительности зубной эмали;
- кариес корней;
- клиновидные повреждения зуба ;
- деформация зубного ряда;
- отёк слизистой оболочки десны;
- гиперемия (покраснение, наполнение кровью) или синюшности слизистой оболочки десны;
- пародонтальный карман.
Самое печальное последствие рецессии десны — это расшатывание и потеря зуба. Чтобы избежать этого, важно при первых же признаках заболевания обратиться к стоматологу или пародонтологу.
Диагностика рецессии десны
Диагностика заболеваний полости рта предполагает:
- сбор и анализ жалоб пациента;
- осмотр в стоматологическом кресле;
- инструментальное исследование.
При осмотре важно установить глубину, ширину и характер повреждений десны. Ширину рецессии определяют при помощи пародонтального зонда.
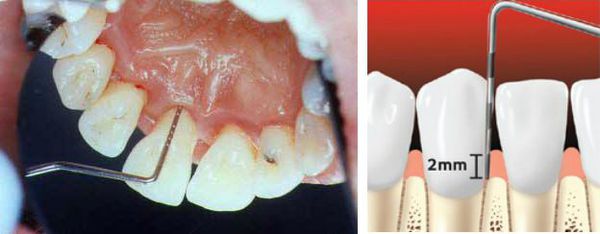
Оценка повреждения дёсен производится путём вычисления индекса рецессии десны (S. Stahl, A. Morris) по формуле: количество поражённых зубов делится на общее количество зубов и умножается на 100%. Таким образом определяется степень тяжести заболевания, а именно процент поражённых участков полости рта:
- менее 25% — рецессия лёгкой степени;
- 26-50% — рецессия средней степени;
- от 50% — рецессия тяжёлой степени.
Более продвинутые стоматологические клиники проводят диагностику рецессий при помощи микроскопа или бинокулярных луп. Такие методики с использованием увеличения позволяют более точно поставить диагноз. [5]
От тщательности проведения диагностики зависит подбор эффективного метода лечения рецессии. Также перед началом лечения важно определить, является ли заболевание основным или сопутствующим. В связи с этим проводят дифференциальную диагностику рецессии с другими нарушениями пародонта, в частности с пародонтозом . Для этих целей может потребоваться прицельная или обзорная рентгенография (ортопантомография), которая позволит оценить состояние костной ткани.
Лечение рецессии десны
Так как рецессия постепенно прогрессирует и способна преобразоваться в тяжёлое осложнение, необходимо проходить своевременную терапию на ранних стадиях заболевания. Это гарантирует эффективность полного излечения рецессии и избавление от косметических дефектов.
Основной способ лечения рецессии дёсен [6] предполагает проведение хирургическому вмешательству. Благодаря операции восстанавливается десневой контур и закрывается зубной корень. Однако лечение рецессии с помощью хирургии подходят не во всех случаях. Например:
- оперативное лечение рецессий I и II класса позволяет максимально закрыть поверхность зубного корня;
- при оперативном лечении рецессии III класса успех в полном объёме наблюдается только в некоторых случаях;
- при патологии IV класса хирургические операции не проводятся.
Кому показано устранение зубных рецессий
Проведение подобной процедуры необходимо, если:
- клиента не устраивает этот дефект по эстетической причине;
- зубная эмаль имеет сильную чувствительность;
- планируется ортопедическая терапия;
- наблюдается прогрессирование заболевания. [7]
Способы хирургического лечения
Оперативное лечение предполагает получение отличного результата и гарантированное устранение всех симптомов болезни. При этом оперативное вмешательство может проводиться одним из нижеуказанных способов. [8]
Методика латерального лоскута. Для выполнения манипуляции используется фрагмент на ножке, который берут с прилегающих к месту операции участков. Проведение подобной пластики допускается при наличии достаточного количества мягких тканей.
На начальном этапе терапии врач устраняет воспалительные явления и ликвидирует отложения на зубах. После этого происходит формирование лоскута для пересадки (как правило, его формируют из десневой ткани или твёрдого нёба). Финальный этап включает зашивание ткани. Обязательным моментом является использование местной анестезии.
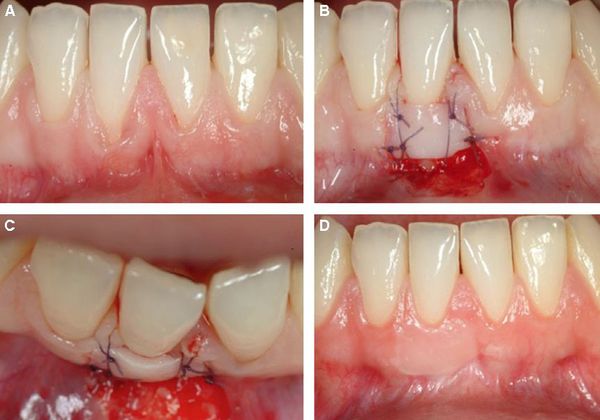
Актуальность такой методики сохраняется и при локализованной, и при генерализованной форме болезни. Её преимуществом считается эффективное восстановление, так как материалы совпадают на 100%. Единственным недочётом манипуляции является ощущение незначительного дискомфорта в течение некоторого времени на месте забора донорской ткани. Также бывают случаи, когда лоскут не приживется на пересаживаемом участке.
Резорбируемые мембраны. Такая процедура относится к классическим методикам лечения рецессии десны и позволяет эффективно её устранить. Манипуляцию проводят в два этапа:
- начинают с установки мембраны, имеющей высокую жёсткость, что позволяет избежать проведения повторного вмешательства;
- спустя некоторое время мембраны удаляются.
Следует отметить, что для таких операций характерен невысокий результат: повреждённые ткани могут восстановиться не полностью. Поэтому прогрессивные врачи стараются не пользоваться данной методикой.
Терапия потенциалами регенерации биологических элементов. Основой для данных компонентов служат определённые составляющие, которые способствуют оперативному образованию обновлённой здоровой десны. Для этого используются белковые ферменты и вещество амелогенин. Они формируют качественную эмаль и помогают восстановить структуру зубных корней, а матрикс эмали позволяет сформировать твёрдый слой на повреждённой десневой ткани.
Безоперационное лечение
Консервативной методикой является лечение рецессии десны коллагеном. Оно рекомендуется преимущественно на начальном этапе развития заболевания, когда происходит незначительное оголение зубных корней. С помощью коллагена достигается превосходный эффект, особенно если рецессия десны образовалась из-за воспалительных проявлений. При введении этого компонента в десневые ткани происходит эстетическое улучшение повреждённого участка. Помимо этого закрывается оголённая зона зуба, что позволяет избежать нежелательного влияния на общее состояние. [1] [8]
Выбор способа лечения
Анализируя отзывы пациентов и стоматологов о перечисленных терапевтических методах лечения рецессии десны, можно заметить, насколько они разнообразны.
Всё дело в том, что для одних пациентов отлично подходят именно консервативные способы лечения. При этом другие отмечают, что эффективным оказалось хирургическое вмешательство. Это значит, что выбрать подходящее лечение может только опытный специалист после осмотра и проведения тщательного обследования.
Прогноз. Профилактика
При появлении рецессии лечение является обязательным: пациентам необходимо сразу обратиться к врачу, который после осмотра и определённых обследований назначит подходящую терап ию. [9]
Благоприятный прогноз обеспечи вает своевременное обращение за квалифицированной помощью. Поэтому не стоит откладывать визит к стоматологу в долгий ящик, так как именно от этого зависит исход лечения.
Как предотвратить развитие рецессии десны
Для предупреждения развития такого заболевания рекомендуется использование простых способов профилактики:
Что такое эпулис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пятерневой Дарьи Александровны, пародонтолога со стажем в 1 год.
Над статьей доктора Пятерневой Дарьи Александровны работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Эпулис (Epulis) — это разрастание десны, возникшее из-за постоянной травмы в полости рта. Его ещё называют наддесневиком, эпулидом и центральной гигантоклеточной гранулёмой. Как правило, пациенты обращаются к стоматологу из-за ощущения дискомфорта во рту — им трудно пережёвывать пищу и разговаривать.
![Эпулис [11]](https://probolezny.ru/media/bolezny/epulis/epulis-11_s.jpg)
Эпулис — это округлое или грибовидное образование, прикреплённое к тканям десны ножкой или широким основанием. Чаще он возникает на наружной поверхности десны центральных зубов, иногда боковых. Его диаметр составляет 0,5–2 см, цвет варьирует от бледно-розового до бордового и даже синюшного.
Эпулис — это доброкачественное новообразование, но со временем он может переродиться в рак. Определить его злокачественность сможет только врач, поэтому важно посетить его как можно скорее.
Распространённость эпулиса
Выделяют три формы эпулиса: фиброзную, ангиоматозную и гигантоклеточную. Фиброзный эпулис одинаково распространён среди мужчин и женщин. Ангиоматозную форму чаще выявляют у детей, гигантоклеточную — у женщин в возрасте 40–60 лет [2] . Эпулис растёт быстрее при беременности, что связано с гормональными изменениями в этот период.
Причины развития эпулиса
Эпулис развивается из-за постоянных травм полости рта, к которым могут приводить:
- ортопедические коронки, давящие на десну;
- съёмные и несъёмные ортопедические или ортодонтические конструкции — плохо отполированный протез, кламмерная фиксация зубного протеза, неровные элементы и края ортодонтических конструкций;
- нависающая композитная реставрация;
- не полностью удалённые корни зуба;
- зубные камни;
- острые края зуба;
- патологии прикуса (глубокий и перекрёстный прикус);
- аномалии расположения зубов (скученность, узкий зубной ряд).
Также к факторам риска развития эпулиса относятся:
- изменение гормонального фона как у женщин, так и у мужчин;
- беременность и период после неё, грудное вскармливание;
- ослабление иммунитета, в особенности при хронических заболеваниях ЛОР-органов и болезнях эндокринной системы, например при сахарном диабете.
У взрослых пациентов эпулис, как правило, развивается после 40 лет. Это связано со следующими факторами:
- чаще возникают гормональные изменения;
- разрушаются и выпадают зубы, поэтому требуется протезирование или установка коронки;
- откалываются пломбы, у зубов образуются острые края.
Эпулис встречается и у детей, в том числе у младенцев [12] . Чаще всего он возникает при появлении первых молочных зубов (от шести месяцев до трёх лет). В 7–12 лет новообразование может развиться из-за травмы — ушиба зуба и слизистой оболочки при падении. Также риск его возникновения повышается на фоне гормональных изменений при половом созревании [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпулиса
- Ранее в том месте, где возникло новообразование, повреждалась и болела десна. Нельзя точно сказать, через какое время после повреждения возникнет эпулис, в среднем проходит 5–6 месяцев.
- На начальной стадии его размер составляет несколько миллиметров. Он медленно растёт, но со временем достигает 0,5–2 см.
- По форме напоминает шишку или грибок на ножке.
- Его цвет от бледно-розового до бордовых и даже синюшных оттенков.
- Основание может отличаться от слизистой цветом и консистенцией. Он бывает плотным, мягким и средней плотности. На его поверхности могут присутствовать отпечатки зубов, реже — области изъязвлений. Сверху эпулис покрыт белесоватой слизистой.
- При незначительном повреждении может кровоточить, что затрудняет приём пищи.
- При больших размерах мешает говорить, человек начинает шепелявить.
- Если эпулис разрастается, то зубы, которые находятся в той же зоне роста, становятся подвижными, смещаются, но не выпадают. Может измениться симметрия лица.
Общее состояние организма при эпулисе не ухудшается: температура в норме, сон не нарушен, головных болей нет. Лимфатические узлы подвижны, не увеличены и не болят. Рот открывается свободно и безболезненно [2] .
При механических повреждениях эпулис может инфицироваться. В таких случаях появляется воспаление, боль, покраснение и отёк. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [1] .
Патогенез эпулиса
Эпулис развивается из-за постоянных травм и воспаления десны. При этом в ней начинают преобладать агрегаты многоядерных гигантских клеток и мезенхимальные веретеновидные клетки. В зависимости от свойств этих клеток различают доброкачественную и злокачественную форму эпулиса. Если они не изменены, то новообразование доброкачественное. Если клетки приобретают не присущий им вид, форму, строение и размеры, значит они стали раковыми.
Эпулис развивается из тканей десны. Увеличиваясь, он прорастает и распространяется на костную ткань. В зависимости от вида хронической травмы образуется одна из трёх форм — ангиоматозная, фиброматозная или гигантоклеточная. Все они часто изъязвляются, особенно если пациент продолжает повреждать новообразование. Поэтому его поверхность состоит из грануляционной ткани, которая образуется при заживлении дефектов.
Из-за повреждения микрососудов в ткани эпулиса много лимфоцитов и плазматических клеток. Костная ткань альвеолы (зубной лунки) при этом разрушается по краям, зубы становятся подвижными.
В поверхностном эпителии слизистой оболочки эпулиса происходят реактивные изменения — нарушаются процессы ороговения эпителиального слоя и он утолщается (паракератоз и акантоз). Кроме того, может развиться псевдоэпителиоматозная гиперплазия, при которой патологически изменяется строение эпителия. Состояние относят к предраку.
Классификация и стадии развития эпулиса
Выделяют три формы эпулиса:
- ангиоматозную;
- фиброматозную;
- гигантоклеточную.
Фиброматозный эпулис — это плотное образование, состоящее из грубой соединительной ткани. По строению напоминает твёрдую фиброму. Растёт медленно, не сопровождается кровоподтёками и болезненными ощущениями, в том числе при прикосновении.
![Фиброматозный эпулис [13]](https://probolezny.ru/media/bolezny/epulis/fibromatoznyy-epulis-13_s_2ELjw2V.jpg)
Ангиоматозный эпулис — это мягкое образование, безболезненное при пальпации. По строению он похож на капиллярную гемангиому. Ангиоматозный эпулис пронизан множеством кровеносных сосудов, поэтому в отличие от предыдущей формы может кровоточить, если его травмировать.
Гигантоклеточный эпулис — это безболезненное, мягкое и эластичное образование с бугристой синюшно-красной поверхностью [10] . Чаще развивается в нижней челюсти и растёт в сторону языка. По строению такой эпулис может быть центральным и периферическим.
Периферическая гигантоклеточная гранулёма — это безболезненное округлое или овальное образование синюшно-багрового цвета с бугристой поверхностью и мягкой или эластической консистенцией.
![Периферическая гигантоклеточная гранулёма [14]](https://probolezny.ru/media/bolezny/epulis/perifericheskaya-gigantokletochnaya-granulyoma-14_s_2t5AIhD.jpg)
К такому типу относятся фиброматозный и ангиоматозный эпулис, которые развиваются из тканей десны при хроническом воспалении. Из-за постоянного повреждения появляются множественные мелкие очаги кровоизлияний и скопления зёрен гемосидерина — пигмента, который образуется при распаде гемоглобина.
Центральная гигантоклеточная гранулёма подобна периферической гранулёме, но развивается из кости альвеолы и разрушает её. Границы такой гранулёмы ровные и чёткие.
Выделяют доброкачественную и злокачественную форму эпулиса. Размер доброкачественного эпулиса обычно меньше 2 см. Он растёт медленно, не вызывает боли и других симптомов. Чаще располагается на нижней челюсти, в области передних зубов, иногда возле премоляров или моляров; на верхней челюсти возникает в проекции резцов и клыков.
Злокачественная форма протекает с выраженными симптомами — покраснением, отёком и болью при ощупывании. Такой эпулис растёт стремительно: за три недели может увеличиться в 2–3 раза. Он округлой формы и диаметром более 2 см. При его развитии поражается костная ткань — нарушается целостность кортикальной пластинки и разрушаются верхушки корней зубов [4] .
Осложнения эпулиса
Возможные осложнения эпулиса:
- Инфицирование бактериями — возникает при плохой гигиене полости рта и механическом повреждении. Проявляется воспалением, болью, покраснением и отёком. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [2] .
- Малигнизация (перерождение доброкачественной формы в злокачественную) — может развиться, если новообразование существует долго: примерно от шести месяцев до года, но всё индивидуально. На нём при этом появляются тёмные пятна, возникаеь гнилостный запах изо рта, болит не только эпулис, но и челюсть [8] . Злокачественная опухоль может дать метастазы в органы зубочелюстной системы, но такое происходит очень редко, так как обычно пациенты из-за боли и дискомфорта обращаются к врачу раньше.
- Разрушение костной ткани — при прогрессировании может привести к потере зубов.
Диагностика эпулиса
При подозрении на эпулис нужно обратиться к стоматологу-хирургу.
Диагностика включает сбор анамнеза и жалоб, клинический осмотр, компьютерную томографию и лабораторные исследования.
Сбор анамнеза и жалоб пациента
Врач обращает внимание на следующие факторы:
- есть ли сопутствующие соматические заболевания;
- как давно появилось новообразование;
- какие вмешательства проводились в этой области (например, установка коронки, пломбы, ортодонтической конструкции);
- болела ли раньше десна.
Клинический осмотр
Физикальное исследование включает оценку формы, размера, цвета, консистенции и плотности новообразования, а также осмотр зубов, пломб, ортопедических и ортодонтических конструкций, определение вида прикуса.
Фиброзный эпулис:
- Круглой формы, чаще с широким основанием, расположен на наружной поверхности десны. Через зубной промежуток может появиться на поверхности нёбной или язычной поверхности.
- Поверхность гладкая или бугристая, консистенция плотная, цвет бледно-розовый, при ощупывании такой эпулис безболезненный, не кровоточит.
Ангиоматозный эпулис:
- Расположен у пришеечной части зуба.
- Поверхность бугристая, ярко-красная с синюшным оттенком, консистенция мягкая. Безболезненный, кровоточит при пальпации или травмировании.
Гигантоклеточный эпулис:
- Округлой или овальной формы, расположен в альвеолярной части (её видно на десне в проекции корней зубов).
- Безболезненный, поверхность бугристая, консистенция мягкая и эластичная, цвет багровый или синюшный, кровоточит, имеются отпечатки от зубов.
- Зубы возле новообразования подвижны и смещены.
Компьютерная томография
С помощью компьютерной томографии (КТ) выявляются границы новообразования и его распространённость. Прицельный рентгеновский снимок для диагностики эпулиса не информативен.
По данным компьютерной томографии:
- при фиброзном эпулисе — разрушается костная ткань альвеолярного отростка;
- при ангиоматозном эпулисе — структура костной ткани не изменена;
- при гигантоклеточном эпулисе — разрушается поверхностная кость челюсти.
Также при подозрении на эпулис проводится стоматоскопия с окрашиванием растворами на основе йода. Исследование позволяет увидеть элементы поражения слизистой, оценить их площадь и границы, а также определить место для биопсии.
![Стоматоскопия [15]](https://probolezny.ru/media/bolezny/epulis/stomatoskopiya-15_s.jpg)
Лабораторные исследования
Обязательно проводится гистологическое исследование, так как от его результатов зависит тактика лечения. Позволяет определить вид новообразования (доброкачественное или злокачественное) и его гистологическую форму (фиброматозная, ангиоматозная или гигантоклеточная).
Под местным обезболиванием участок эпулиса иссекается и отправляется в лабораторию на исследование. На основании лабораторного заключения ставится точный диагноз.
Если новообразование доброкачественное, то операцию проводит стоматолог-хирург на амбулаторном приёме. Если форма злокачественная, то пациента направляют к онкологу.
Также к обязательным обследованиям при подозрении на эпулис относится общий анализ крови. Если пациента госпитализируют, то ещё нужно сдать общий анализ мочи, биохимический анализ крови и коагулограмму.
Дифференциальная диагностика
Эпулис нужно отличать от следующих заболеваний:
- Гипертрофическийгингивит — кровоточит, вызывает боль в десне, зуд, распирание, покраснение, отёчность десневого края верхней и нижней челюсти, а также десневых сосочков.
- Десневой полип — твёрдой и плотной консистенции, окраска синюшная, неэластичен, неподвижен.
- Фиброма — округлой формы с широким основанием, бледно-розового цвета. Зубы, к которым прилегает фиброма, подвижны. Может располагаться на губах, щёках, дёснах, мягком нёбе [8][10] . Эпулис похож на фиброму внешне, но отличается по строению тканей.
Лечение эпулиса
После диагностики эпулис удаляют, затем проводят медикаментозную терапию и профилактику рецидива. От эпулиса можно избавиться только хирургически, медикаментозное лечение помогает быстрее восстановиться после операции.
Хирургическое лечение
Эпулис удаляет стоматолог-хирург за один приём под местной анестезией. Новообразование иссекают хирургическим скальпелем или лазером. Важно удалить как сам эпулис, так и его ростковую зону, что поможет предотвратить рецидив.
Иссечение эпулиса производят на уровне костной ткани у его основания, на 3 мм захватываются здоровые ткани. После удаления образуется кровоточащая рана. Кровотечение останавливают и обрабатывают рану кюретажной ложкой, фрезами, борами и экскаваторами, удаляя размягчённую костную ткань, пока не будет достигнута здоровая плотная кость. Критерием успешной обработки служит остановка кровотечения — эпулис богат кровеносными сосудами, поэтому при удалении зоны роста кровотечение останавливается.
После операции обязательно проводится гистологическое исследование эпулиса. В зависимости от того, насколько разрушена кость, поражённые зубы сохраняют или удаляют. Удалению подлежат подвижные зубы, зубы с обнажёнными корнями или разрушенной костной тканью альвеолы.
На иссечённый участок накладывают швы. Если дефект большой, рану чаще всего закрывают йодоформной турундой.

Повторный приём назначают через 6–7 дней. За это время рана покрывается грануляционной тканью, т. е. затягивается. Полное заживление происходит в течение трёх недель [8] .
Медикаментозное лечение
- антибактериальные препараты: внутрь — Амоксиклав, Амоксициллин, Ципрофлоксацин; местно — аппликации с гелем Метрогил Дента;
- нестероидные противовоспалительные средства: Кеторол, Кетопрофен, Ибупрофен;
- антигистаминные препараты: Цетрин;
- кератопластические препараты: аппликации дентальной адгезивной пастой Солкосерил;
- антисептические препараты: ротовые ванночки раствором 0,05%-го Хлоргексидина.
Дозировки и длительность приёма определяет лечащий врач.
Реабилитация
Чтобы восстановить зубной ряд, могут применяться ортопедические конструкции: мостовидные и съёмные пластиночные протезы. Также может потребоваться замена коронки на зубе.
Показатели эффективности лечения:
- полное иссечение эпулиса — определяется по отсутствию жалоб и данным осмотра;
- нет рецидивов;
- восстановлена целостность зубного ряда и его функции.
После хирургического лечения пациенты находятся под диспансерным наблюдением. Контрольные осмотры показаны через шесть месяцев и через год (на 6-ом и 12-ом месяце). Проводится визуальный осмотр, сбор анамнеза и жалоб, компьютерная томография, которая является самым объективным методом.
Прогноз. Профилактика
Если форма и тип новообразования определены верно и оно полностью удалено, то прогноз благоприятный. Риск рецидива очень высок, если не выявлена причина его появления. Чтобы предотвратить повторное развитие эпулиса, необходимо устранить хроническую травму десны.
Рекомендуется раз в полгода посещать стоматолога и проходить профессиональную гигиену полости рта, своевременно лечить или удалять повреждённые зубы и корни [7] .
Читайте также:

