Эпителиальное образование что это такое
Обновлено: 23.04.2024
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»;
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России
Классификация эпителиальных опухолей желудка ВОЗ 2019 г., 5-е издание
Журнал: Архив патологии. 2020;82(4): 58‑69
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»
Классификация эпителиальных новообразований желудка 2019 г. частично изменена по сравнению с изданием 2010 г.: выделены новые гистологические подтипы дисплазий (зубчатая дисплазия, дисплазия желудочных ямок/крипт), изменилась структура классификации доброкачественных новообразований (термин аденоматозный полип вновь вводится в обращение и представляет собой группу доброкачественных опухолей, ранее относимых к аденомам желудочного типа), раздел злокачественных эпителиальных опухолей расширен за счет карциномы из париетальных клеток, микропапиллярной и мукоэпидермоидной карцином, рака из клеток Панета. Факторы риска рака желудка разделены на две группы в зависимости от уровня доказательности их участия в канцерогенезе. Наиболее значимыми признаны: выявленная инфекция Helicobacter pylori, работа, связанная с производством резины, курение табака, рентгеновское и гамма-излучение. Изменены подходы к градации раков желудка по степени дифференцировки: подчеркивается предпочтительное использование двухступенчатой градации (low grade/ high grade). Нововведения также коснулись стадирования рака желудка. Раздел, посвященный нейроэндокринным опухолям, существенных изменений не претерпел. В целом новая классификация содержит более подробные данные по каждому из разделов, однако она не является интуитивно понятной. Пункты классификационной таблицы не соответствуют названиям разделов в тексте, что затрудняет понимание структуры и навигацию.
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»
ФГБОУ ВО «Московский государственный университет им. М.В. Ломоносова»;
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России
Дата принятия в печать:
В июле 2018 г. в Лионе состоялось заседание рабочей группы по опухолям пищеварительной системы под эгидой Международного агентства по изучению рака (International Agency for Research on Cancer, IARC). В результате классификация опухолей была пересмотрена и издана в 2019 г. в составе серии «WHO Classification of Tumors», 5-е издание [1]. Следует отметить, что разделы, посвященные отдельным локализациям, включают в себя только эпителиальные опухоли. Мезенхимальные опухоли и лимфомы представлены в виде отдельных глав. Другой особенностью новой классификации является наличие кодов классификации МКБ-11, которая официально вводится в России с 01.01.21, и отдельной главы, посвященной генетическим опухолевым синдромам желудочно-кишечного тракта. Разделы классификации 2019 г. (табл. 1) выглядят более структурированными, в каждый раздел добавлена чрезвычайно важная информация о необходимых и желательных диагностических критериях каждой конкретной опухоли, что упрощает работу с изданием для практического врача.
Таблица 1. Классификация эпителиальных опухолей желудка
Доброкачественные эпителиальные опухоли и предраковые поражения
Железистая интраэпителиальная неоплазия, low grade
Железистая интраэпителиальная неоплазия, high grade
Дисплазия зубчатая, low grade
Дисплазия зубчатая, high grade
Дисплазия кишечного типа
Дисплазия фовеолярного (желудочного) типа
Дисплазия желудочных ямок/крипт**
Аденома кишечного типа, low grade
Аденома кишечного типа, high grade
Аденома желудка кишечного типа, спорадическая
Аденома желудка кишечного типа, синдромная
Аденоматозный полип, low grade
Аденоматозный полип, high grade
Злокачественные эпителиальные опухоли
Карцинома из париетальных клеток
Папиллярная аденокарцинома NOS***
Микропапиллярная карцинома NOS***
Медуллярная карцинома с лимфоидной стромой
Карцинома клеток Панета
Плоскоклеточная карцинома NOS***
Крупноклеточная карцинома с рабдоидным фенотипом
Карцинома с остеокластоподобными гигантскими клетками
Нейроэндокринная опухоль NOS***
Нейроэндокринная опухоль, G1
Нейроэндокринная опухоль, G2
Нейроэндокринная опухоль, G3
Карциноид из энтерохромаффинных клеток
Злокачественный карциноид из ECL-клеток
Нейроэндокринная карцинома NOS***
Крупноклеточная нейроэндокринная карцинома
Мелкоклеточная нейроэндокринная карцинома
Смешанная нейроэндокринная и ненейроэндокринная опухоль (MiNEN)
Примечание. * — новые коды для МКБ-O; ** — см. пояснения в тексте статьи; *** — NOS — not otherwise specified (без дополнительных уточнений).
В 5-м издании классификации значительно увеличены разделы, касающиеся фоновых и предопухолевых поражений, а также доброкачественных эпителиальных опухолей желудка.
К фоновым состояниям относят:
— атрофию и кишечную метаплазию,
— полипы фундальных желез,
— гиперпластические полипы желудка.
Большое внимание уделяется гастриту, вызванному Helicobacter pylori, стадированию атрофических изменений по системе OLGA [2—4], а также различным видам кишечной метаплазии.
Предопухолевые изменения слизистой оболочки желудка (дисплазия /железистая интраэпителиальная неоплазия) определены как неопластические изменения эпителия слизистой оболочки без признаков стромальной инвазии. Наиболее часто дисплазия встречается в антруме, однако может наблюдаться в любых отделах желудка [5]. В 5-м издании, как и в 4-м, выделяется два основных вида дисплазии: кишечного и фовеолярного (желудочного) типа. При этом в 5-м издании выделяют также подтипы дисплазий желудка: зубчатую дисплазию высокой степени, зубчатую дисплазию низкой степени, дисплазию желудочных ямок/крипт. Однако, несмотря на то что эти подтипы вынесены в классификационную таблицу, в тексте обозначено, что их клиническое значение определено нечетко и приводятся крайне короткие описания. Таким образом, решение составителей классификации о внесении редких подтипов дисплазии с неясной клинической значимостью в основную классификационную таблицу остается труднообъяснимым.
Дисплазия/железистая интраэпителиальная неоплазия желудка может представлять собой плоский, втянутый или полиповидный участок поражения слизистой оболочки. Градация дисплазии желудка предусматривает выделение дисплазии низкой степени (low grade) и дисплазии высокой степени (high grade) [6, 7].
Дисплазия кишечного типа описывается как очаг, состоящий из тубулярных, тубулярно-ворсинчатых или ворсинчатых структур, выстланных высоким цилиндрическим эпителием с увеличенными, удлиненными, гиперхромными ядрами, расположенными в эпителиальном пласте в несколько рядов. Часто встречается терминальная дифференцировка в виде наличия бокаловидных или нейроэндокринных клеток, иногда клеток Панета. Выявляется экспрессия MUC2, CD10, CDX2 [8].
Дисплазия фовеолярного типа описывается как очаг из тубулярно-ворсинчатых и/или зубчатых железистых структур, выстланных кубическим или низким цилиндрическим эпителием, напоминающим фовеолярный эпителий. Ядра круглые или овальные, с четко различимыми ядрышками. Цитоплазма клеток бледно-эозинофильная. Выявляется положительное иммуногистохимическое окрашивание с маркерами MUC5AC, MUC6.
Дисплазия желудочных ямок/крипт. В оригинальном тексте классификации употреблен термин «ямки/крипты», в связи с чем обращаем внимание, что использование термина «крипты» для слизистой оболочки желудка не соответствует международной гистологической номенклатуре. Такой тип дисплазии наблюдается в базальных отделах желудочных ямок, где железистые структуры демонстрируют созревание до поверхностных эпителиальных клеток. В 49—72% случаев встречается по периферии традиционной неоплазии и считается независимым предиктором прогрессии в инвазивный рак [9], однако в тексте классификации не указано, чем она отличается от дисплазии фовеолярного типа.
Зубчатая дисплазия локализуется только в желудочных ямках, характеризуется наличием микропапиллярных структур, экспрессирующих MUC5AC. Подобные гистологические изменения в литературе иногда называют зубчатой аденомой желудка [10].
Классификация доброкачественных эпителиальных опухолей значительно изменена. Если ранее понятия «аденома кишечного типа» и «аденоматозный полип» являлись синонимами, то в новой редакции аденомы кишечного типа стоят особняком, а к аденоматозным полипам относят образования, ранее находившиеся в группе аденом желудочного типа (аденомы фовеолярного типа, аденомы из пилорических желез). К группе аденоматозных полипов в новой классификации также относят аденомы из кислотообразующих желез (oxyntic gland adenoma), не упоминавшиеся в предыдущей классификации. Полипы фундальных желез (fundic gland polyps) более не рассматриваются как истинные опухоли и не имеют кода МКБ-О. Итак, к доброкачественным эпителиальным опухолям относят аденомы кишечного типа и аденоматозные полипы (аденомы фовеолярного типа, аденомы из пилорических желез, аденомы из кислотообразующих желез (oxyntic gland adenoma). Причем каждая из этих категорий может сопровождаться дисплазией высокой или низкой степени. Аденомам кишечного типа соответствуют коды МКБ-О 8144/0 и 8144/2 в зависимости от степени дисплазии, а для всех разновидностей аденоматозных полипов предусмотрены единые коды 8210/0 и 8210/2.
Аденома кишечного типа является третьим по частоте встречаемости образованием среди полиповидных новообразований желудка (после гиперпластических полипов и полипов фундальных желез), локализуется преимущественно в тех отделах желудка, где распространена кишечная метаплазия (в 60% случаев поражаются дистальные отделы желудка) [11]. Пациенты обычно старше 60 лет. Аденомы кишечного типа часто сочетаются с атрофическим гастритом и выраженной кишечной метаплазией. Выделяют два подтипа аденом кишечного типа: спорадические и синдромные. Синдромные аденомы иногда являются одним из проявлений семейного аденоматозного полипоза. Размеры аденом не превышают 2 см. Гистологически аденомы кишечного типа представляют собой совокупность тубулярных структур, выстланных пролиферирующим эпителием с признаками дисплазии, которые формируют полиповидное образование. Аналогичная картина на плоской слизистой оболочке без формирования полиповидного образования обозначается как дисплазия (интраэпителиальная неоплазия). Большинство клеток имеют цилиндрическую форму, вытянутое вдоль длинной оси ядро, присутствуют бокаловидные клетки и клетки Панета. При наличии дисплазии высокой степени аденомы кишечного типа стадируются как Tis.
Аденома фовеолярного типа — доброкачественная опухоль из фовеолярного эпителия. Локализуются обычно в теле или дне желудка, развиваются без предшествующих фоновых процессов в виде гастрита или атрофии/метаплазии [12]. Спорадические опухоли крайне редки [13], обычно аденомы фовеолярного типа возникают при семейном аденоматозном полипозе и других наследственных синдромах. Гистологически опухоли состоят из сосочковых и тубулярных структур, покрытых цилиндрическим эпителием фовеолярного типа с удлиненными ядрами и признаками дисплазии (чаще всего низкой степени). Поверхностный эпителий содержит нейтральные (ШИК-позитивные) муцины, что отличает аденому фовеолярного типа от аденомы из пилорических желез. Отмечается выраженная диффузная экспрессия MUC5AC и локальная слабая экспрессия MUC6; реакции с MUC2 и CDX2 отрицательные. Однако ориентироваться при постановке диагноза необходимо в первую очередь на окраску гематоксилином и эозином и ШИК-реакцию, нежели чем на иммуногистохимию.
Аденома из пилорических желез — доброкачественная опухоль из эпителия пилорических желез, возникающая обычно в теле и дне желудка [14]. Большинство таких аденом выявляется у пациентов 60—70 лет и сочетается с атрофией/метаплазией слизистой оболочки дна и тела желудка, вызванной аутоиммунным или H. pylori-ассоциированным гастритом [14]. Размер от 0,3 до 10 см (средний — 2 см). Аденомы из пилорических желез представлены плотно лежащими железами пилорического типа, выстланными кубическим или низким цилиндрическим эпителием. Клетки со светлой или слегка эозинофильной цитоплазмой, ядра расположены базально, округлые или овоидные, со слабо различимыми ядрышками. Поверхностный эпителий не содержит нейтральные (ШИК-позитивные) муцины. В крупных опухолях железы могут быть кистозно-расширены. В 40—50% случаев в аденомах из пилорических желез встречаются дисплазия высокой степени и фокусы аденокарциномы, однако только в 10% случаев наблюдается инвазия в подслизистый слой [15]. Риск прогрессии в аденокарциному увеличивается с размером аденомы, при наличии тубуловорсинчатых структур. В связи с высоким риском прогрессии в рак желудка рекомендовано тотальное удаление образования.
Аденома из кислотообразующих желез (oxyntic gland adenoma) — доброкачественная опухоль из главных (зимогенных) и/или обкладочных (париетальных) клеток с высоким риском прогрессии в инвазивный рак. Локализуется в верхней трети желудка, точная частота встречаемости не установлена. Опухоль состоит из тубулярных структур, выстланных цилиндрическими клетками со светлой эозинофильной цитоплазмой, слабой ядерной атипией, похожих на клетки фундальных желез (преимущественно главные). Может находиться на поверхности, однако чаще встречается внутрислизистое расположение. Дифференцировку клеток можно подтвердить иммуногистохимически с помощью окраски на пепсиноген I (главные клетки) и Н+/К+ АТФазу (обкладочные клетки) [16]. Иногда в опухоли формируются солидные структуры и анастомозирующие тяжи, что может симулировать картину нейроэндокринной опухоли (NET) [17]. В таких случаях полезно определение экспрессии хромогранина А, в аденомах из кислотообразующих желез желудка данный маркер не выявляется.
Рак желудка занимает в мире 3-е место по уровню смертности [27], несмотря на снижение заболеваемости, ежегодно в мире выявляется около 1 млн новых случаев рака желудка [18, 19]. Наиболее высокий уровень заболеваемости отмечается в центральной и восточной Азии, восточной Европе и Южной Америке [18].
Рак желудка развивается под воздействием комбинации различных неблагоприятных факторов, в 90% случаев является спорадическим и только у 10% пациентов связан с наследственными/врожденными причинами. Факторы риска для развития рака желудка перечислены в табл. 2. В новом издании эти факторы разделены на две группы в зависимости от различного уровня доказательности. Следует отметить, что авторы придают большое значение инфекционным (H. pylori, вирус Эпштейна—Барр) и химическим агентам [20], а также особенностям диеты [19, 21—24], в то время как рефлюкс желчи больше не выносится как значимый фактор риска.
Таблица 2. Факторы риска возникновения рака желудка
Факторы, для которых имеются достаточные доказательства участия в канцерогенезе рака желудка у человека:
Вторичные опухоли тонкой кишки. Эпителиальные опухоли толстой кишки.
В червеобразном отростке можно часто встретить метастазы опухолей органов брюшной полости. В случае обсеменения брюшины метастатические узелки располагаются на серозной оболочке, при лимфогенном или гематогенном метастазировании скопления опухолевых элементов чаще обнаруживают неравномерно по периметру отростка, концентрируясь обычно у его ворот. Нередко группы опухолевых клеток обнаруживают в лимфатических щелях и сосудах стенки.
Чаще всего в слизистой оболочке отростка встречают гиперпластические полипы, аналогичные гипернластическим полипам толстой кишки. Гамартомные полипы (ювенильные, Пейтца Егерса) встречают редко. Несколько чаще они обнаруживаются в отростке при диффузном полипозе толстой кишки.
Эндометриоз. В стенке отростков, удаленных у женщин пубертатного возраста, могут встречаться очаги эндомегриоза обычно в субсерозном слое в виде нечетко отграниченных сине-багровых пятен или бляшек. Возможно сочетание с эндометриозом других органов. Гистологическая картина обычно типична для эндомегриоза. Однако в случаях со скудной стромой и полиморфизмом эпителия желез обнаруженные изменения можно принять за метастаз железистого рака, который чаще располагается в наружных слоях отростка.
Эпителиальные опухоли толстой кишки.
Доброкачественные эпителиальные опухоли толстой кишки до недавнего времени имели множество обозначений: полип, кишечный полип, слизистый полип, ворсинчатый полип, папиллома, ворсинчатая опухоль, железистый полип. Такие термины, как полип или ворсинчатая опухоль, отражают лишь макроскопические особенности опухоли и не несут в себе гистологическое содержание. Гистологическое строение эпителиальной опухоли точнее отражает термин «аденома». Выделяют 3 тина аденом: тубулярную, ворсинчатую и тубулярно-ворсинчатую.
Дифференциальная диагностика различного вида аденом строится на соотношении железистых и ворсинчатых структур.
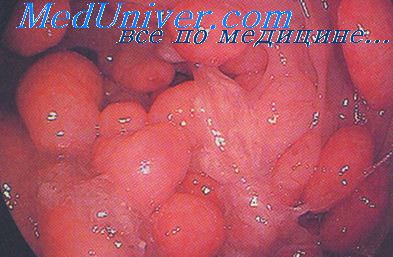
Тубулярная аденома (железистый полип) — наиболее распространенная доброкачественная опухоль толстой кишки, составляет около 60% всех удаленных аденом. Тубуляриые аденомы имеют ножку или широкое основание, поверхность их гладкая или крупнодольчатая. При микроскопическом исследовании состоят из большого числа округлых или извитых желез, довольно тесно примыкающих друг к другу, и слабо развитой стромы с большим количеством тонкостенных сосудов. В строме обычно отмечают лимфоидную инфильтрацию разной степени выраженности. Дисплазия эпителия тубулярных аденом, как правило, умеренная. Наблюдают определенную зависимость между увеличением размеров аденомы и степенью дисплазии.
Малигнизацию выявляют редко (0,2—2%), особенно низок этот процент в группе аденом диаметром менее 0,5 см.
Ворсинчатые аденомы в отличие от тубулярных имеют большие размеры, превышающие в подавляющем большинстве случаев 1 см. Наряду с полиповидными формами на ножках или на широком основании наблюдают своеобразные стелющиеся («ковровые») ворсинчатые аденомы, занимающие изредка десятки квадратных сантиметров поверхности слизистой оболочки толстой кишки. Обильное выделение слизи (до 1 литра и более), описывавшееся как типичный клинический симптом у больных ворсинчатыми аденомами, всгречается редко даже при крупных опухолях. Микроскопически выявляют многочисленные тонкие ворсинки с заостренными кончиками, прослеживающиеся от верхушек до основания, которое располагается вблизи мышечной мембраны слизистой оболочки. На косых срезах ворсинки выглядят как островки рыхлой соединительной ткани, окруженные эпителием, чего никогда не наблюдают на таких же срезах, проходящих через железистые структуры.
В ворсинчатых аденомах степень дисплазии эпителия выражена обычно значительнее, чем при других формах аденом, так же как и частота малигнизации, составляющая от 24 до 60%. Наряду с этим встречаются ворсинчатые аденомы с высокодифференцированным эпителием, содержащим большое количество бокаловидных клеток.
Второе место по распространенности после тубулярных аденом занимают тубулярво-ворсинчатые аденомы. Поверхность их дольчатая, местами ворсинчатая, они часто располагаются на широком основании. Изредка эти аденомы могут стелиться по поверхности кишки без формирования полипа, что придает им сходство с «ковровыми» ворсинчатыми аденомами. При микроскопическом исследовании железы, составляющие большую часть аденомы, извитые неправильной формы, с наличием сосочков, выступающих над поверхностью полипа и в просвет желез. Встречают кистозно расширенные железы с прорывом скопившейся в них слизи в строму и развитием в этой зоне воспалительной реакции. В редкие случаях обнаруживают плоскоклеточную метаплазию эпителия.
Малигнизация в группе тубулярно-ворсинчатых аденом составляет около 10%. Учитывая, что существует прямая зависимость между нарастанием степени дисплазии эпителия аденом и их малигнизацией, при описании аденом следует отмечать и выраженность дисшшзии. При слабой сгепени дисплазии железы имеют правильную округлую форму, их эпителий располагается в один ряд. Ядра эпителиальных клеток незначительно увеличены, фигуры митоза встречаются редко. В железах много бокаловидных клеток. При значительной (тяжелой) дисплазии наблюдают выраженную структурную и клеточную атинии. Железы имеют неправильную форму с развитием на отдельных участках криброзных структур. Эпителий желез становится псевдомногорядным, что обусловлено увеличением размеров ядер и смещением их (в части клеток в апикальном направлении). Ядра гиперхромные, число фигур митоза может увеличиваться. Бокаловидные клетки встречаются редко или полностью отсутствуют. Из-за плотного примыкания желез друг к другу строма определяется в виде тонких прослоек.
При умеренной дисплазии изменения соответствуют промежуточному положению между описанными группами.
Наиболее важным для патологоанатома вопросом является определение границы между значительной дисплазией и началом рака. По мнению отдельных исследователей, эта стадия должна квалифицироваться как рак in situ. Однако для органов желудочно-кишечного тракта, по утверждению некоторых ведущих специалистов, нет обоснованных критериев, которые позволяли бы отличать рак in situ от значительной дисплазии эпителия аденом, и такие изменения предлагают объединить в одну группу со значительной дисплазией эпителия или выделить их в группу резко выраженной дисплазии. Эти предложения аргументируют еще и тем, что пока опухоль ограничена пределами слизистой оболочки, лимфогенные метастазы практически не возникают.
Рак развивающийся из аденом, но классификации ВОЗ диагностируют в тех случаях, когда обнаруживают прорастание раковых комплексов в мышечную мембрану слизистой оболочки или подслизистую основу. Однако следует иметь в виду, что изредка сходные изменения могут быть обусловлены псевдокарциноматознои инвазией, вызванной травматическим перемещением эпителия в подслизистую основу, например при перекруте ножки полипа. В этих случаях железы, проникающие под эпителий, могут иметь неправильную форму, заполняться слизью, однако выстилающий их эпителий не имеет признаков выраженной дисплазии, а в окружающей ткани часто определяют следы старых или свежих кровоизлияний.
Среди тубулярных и тубулярно-ворсинчатых аденом изредка встречаются опухоли, железы которых выстланы не «темными» дисплазированными всасывающими клетками, характерными для обычных аденом, а секретирующими бокаловидными клетками. Количество и размеры их значительно увеличены, многие клетки имеют сходство с перстневидными, что придает этим аденомам своеобразный «светлоклеточный» характер.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Опухоли пищевода. Доброкачественные и злокачественные опухоли пищевода.
В дистальном отделе пищевода изредка наблюдают аденому, имеющую такое же строение, что и аденомы желудка. Она может развиваться из слизистой оболочки при так называемом пищеводе Баррета, когда в результате хронического рефлюкс-эзофагита и гегеротопяи (что менее вероятно) многослойный плоский эпителий нижней части пищевода замещается цилиндрическим эпителием с формированием структур, соответствующих слизистой оболочке фундального или кардиального отделов желудка, нередко с явлениями кишечной метаплазии.
Рак — наиболее часто встречающаяся злокачественная опухоль пищевода. Чаще наблюдают у мужчин? возраст большинства которых 50—70 лет. К предрасполагающим факторам относятся особенности питания — употребление очень горячей и грубой пищи; недостаток витаминов, особенно В2, А; железа, меди, цинка; вредные привычки (курение, алкоголь и др.); некоторые географические особенности местности; аномалии и посттравматические рубцовые изменения пищевода, грыжа пищеводного отверстия диафрагмы, тилоз (гиперкератоз ладоней и подошв), синдром Пламмера—Винсона (железодефицитная анемия, гипохлоргидрия, дисфагия), наблюдающийся преимущественно у жительниц стран Скандинавского полуострова в возрасте 40 -45 лет и др.
Заболеваемость раком пищевода колеблется в очень широких пределах, достигая наиболее высоких показателей в некоторых районах Ирана, Китая, Туркменской, Казахской, Узбекской ССР и др. Эпидемиологические исследования показали, что в этих районах среди населения чрезвычайно широко распространен хронический эзофагит (60—80% населения и более), который, очевидно, имеет значение в развитии рака пищевода. При гистологическом исследовании на фоне хронического эзофагита обнаруживают очаговые и диффузные атрофические и гиперпластические изменения многослойного плоского эпителия, пролиферацию базальных клеток, очаги дисплазии, внутриэпителиальный и ранний инвазивный рак.
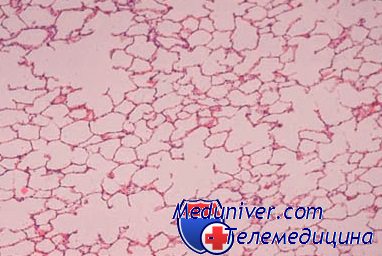
Такие же изменения часто можно обнаружить при раке пищевода, исследуя слизистую оболочку на различном расстоянии от опухоли. Эти изменения, по-видимому, являются основными этапами морфогенеза рака пищевода, что подтверждается динамическими наблюдениями, проведенными в районах Китая с повышенной заболеваемостью раком пищевода.
Предраковые изменения в многослойном плоском эпителии пищевода принципиально не отличаются от аналогичных изменений в шейке матки. Гистологическими критериями дисплазии являются усиление пролиферации и нарушение дифференцировки клеток. Количество базальных клеток, которые в норме занимают не более 15% толщины эпителиального пласта, при дисплазии увеличивается, клетки становятся более крупными, полиморфными, увеличивается число митозов. В зависимости от выраженности клеточных изменений и степени их распространения в эпителиальном пласте различают слабую» умеренную и тяжелую дисплазию. Выраженные полиморфизм и атипия клеток, большое количество митозов, утрата полярности расположения клеток и деления на слои при сохранении базальной мембраны характерны для внутриэпителиального рака.
В тех случаях, когда базальная мембрана не прослеживается, имеется тенденция к погружному росту и отшнуровка эпителиальных комплексов, изменения должны расцениваться как начало инвазивного рака.
При гистологическом исследовании, особенно по материалу эндоскопической биопсии, бывает трудно дифференцировать диспластические (предраковые) изменения и реактивную гиперплазию базальных клеток, которая может наблюдаться, например, при рефлюкс-эзофагите.
Трудности возникают также при дифференциальной диагностике тяжелой дисплазии, карциномы in situ и инвазивного рака. Для уточнения характера процесса необходимы динамическое наблюдение за такими больными и повторные биопсии.
Основная масса форм плоскоклеточного рака пищевода, видимо, развивается из покровного эпителия. Другим источником развития рака пищевода могут быть слизистые железы, в которых при хроническом гастрите также наблюдают атрофические и гиперпластические изменения, образование кист, пролиферацию резервных клеток, плоскоклеточную метаплазию и дисплазию эпителия. Из них могут возникать плоскоклеточный рак, аденокарцинома, железисто-плоскоклеточный рак, а также мукоэлидермоидная опухоль и аденокистозный рак (цилиндрома), аналогичные соответствующим опухолям слюнных желез. Аденокарциномы в пищеводе могут развиваться также от остатков цилиндрического эпителия, выстилающего пищевод на ранних стадиях эмбриогенеза, участков гетеротопии слизистой оболочки желудка.
Аденокарциномы дистальной части пищевода могут развиваться также на фоне так называемого пищевода Баррета. Во многих случаях труден или невозможен дифференциальный диагноз такой аденокарциномы и рака кардиального отдела желудка, прорастающего в пищевод.
Рак пищевода наиболее часто локализуется в средней его трети, затем следует нижняя треть пищевода; верхняя его треть поражается редко. Исключение составляет рак пищевода при синдроме Пламмера—Винсона, который наблюдается преимущественно у женщин 40—45 лет и поражает самый верхний отрезок пищевода.
Макроскопически большинство форм рака пищевода представляет собой изъязвленные блюдцеобразные или эндофитные опухоли, часто циркулярно охватывающие стенку, нередко на значительном протяжении. Экзофитные опухоли встречаются редко. Рак пищевода может распространяться по подслизистому слою далеко за пределы видимого очага опухоли, а также прорастать в прилежащие к пищеводу ткани и органы. Для суждения о степени распространенности процесса и радикальности оперативного вмешательства при исследовании удаленного отрезка пищевода необходимо изучение линий операционных разрезов и глубины прорастания стенки пищевода.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Опухоли мочевого пузыря. Эпителиальные опухоли мочевого пузыря.
Переходноклеточная папиллома. Обычно это экзофитная опухоль на ножке или на широком основании с мелкопапиллярной бархатистой поверхностью. В любом отделе мочевыводящих путей опухоль имеет одинаковое строение. Она состоит из множества тонких сосочковых выростов, иногда ветвящихся. Узкий тяж нежновокнистой стромы с тонкостенными сосудами покрыт несколькими слоями (до 5—6) переходного эпителия. Это продолговатые клетки с очень мономорфными овальными ядрами и светлой цитоплазмой. Лишь один слой базальных клеток отличается некоторой гиперхромией ядер и наличием митозов, хотя и крайне редких. Ядра остальных клеток относительно светлые, с мелкодисперсным хроматином, без митозов. Клетки расположены параллельно друг другу, своим длинником перпендикулярно или под тупым углом к поверхности стромы.
Для исключения малигнизации рекомендуется исследовать разные участки опухоли и обязательно срезы, проходящие через ее основание.
Иногда встречаются первично-множественные папилломы, располагающиеся в различных отделах мочевыводящих путей. Изредка наблюдается диффузный папилломатоз с множественными мелкими сосочковыми разрастаниями.
Переходноклеточная папиллома, инвертированный тип, встречается очень редко. Имеет вид полипа на широком основании с гладкой или грубососоч-ковой поверхностью, а также слегка выступающего бугристого образования, расположенного в основном в собственном слое слизистой оболочки мочевого пузыря. Опухоль покрыта переходным эпителием обычного вида либо атрофичного, но местами с погружной пролиферацией. В рыхлой нежноволокнистой строме залегают четко очерченные округлые разрастания мономорфного переходного эпителия, ограниченные одним слоем базальных клеток. Внутри этих разрастаний имеются полости, поверхность которых либо неровная за счет выступающих мелких сосочковых эпителиальных выростов, либо гладкая, ограниченная уплощенным поверхностным эпителием. Некоторые полости открываются узким ходом на поверхность слизистой оболочки.
Плоскоклеточная папиллома, встречающаяся в мочевом пузыре редко, построена из ороговевающего или неороговевающего многослойного плоского эпителия. Некоторые из подобных образований являются остроконечными кондиломами, сочетающимися с аналогичным процессом в уретре.
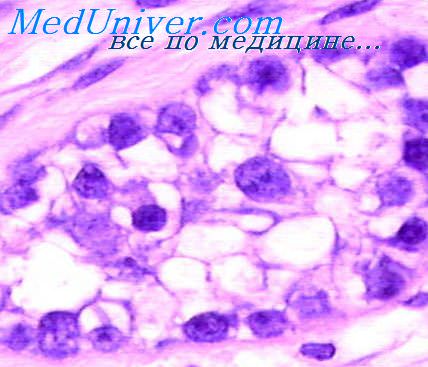
Переходноклеточный рак является наиболее часто встречающейся карциномой мочевыводящих путей. Лишь в некоторых странах Азии и Африки, где среди населения широко распространен мочеполовой шистосомоз, чаще наблюдается плоскоклеточный рак мочевого пузыря. Иногда переходноклеточный рак выявляется в преинвазивной форме (карцинома in situ). Инвазивная форма рака обычно характеризуется экзофитным ростом. Высокодифференцированный рак по гистологической картине часто очень мало отличается от переходноклеточной аденомы, особенно на той стадии, когда еще отсутствует инфильтрация собственного слоя слизистой оболочки . Мономорфность и правильная полярность эпителия сочетаются с более выраженной, чем в папилломе, его многорядность, наличием митозов, иногда со значительным количеством и даже преобладанием темных клеток с узкими палочковидными ядрами и базофильной цитоплазмой.
Можно обнаружить отдельные участки выраженного клеточного атипизма, где выявляются клегки с крупными гиперхромными ядрами и полной или частичной утратой полярности, а также имеются признаки инвазии в подлежащую ткань. Но эти отличительные признаки нередко раскрываются лишь при тщательном изучении срезов из разных мест опухоли, в том числе обязательно срезов, проходящих через ножку или широкое основание опухоли. Переходноклеточный рак средней степени зрелости занимает промежуточное положение между высоко- и низкодифференцированным.
В качестве разновидностей опухоли выделяют переходноклеточный рак с метаплазией в плоскоклеточный или/и железистый. Такие участки «метаплазии» обнаруживаются в общей массе опухоли лишь в виде отдельных очагов.
Особым чрезвычайно редким вариантом опухоли является двухфазный переходноклеточный рак, при котором в папиллярных структурах многослойные умеренно или низкодифференцированные переходноклеточные разрастания покрыты одним или несколькими слоями атипических поверхностных клеток. Последние кубической или округлой формы, нередко двуядерные, с хорошо выраженным поясом светлой цитоплазмы. Ядра расположены центрально или несколько базально, округлой или овальной формы, с нежной сетью хроматина, с одним или двумя ядрышками. Апикальные части клеток несколько эозинофильны и содержат небольшое количество ШИК-положительного материала. Они закруглены, создавая подобие булыжной мостовой. Местами клетки крупные, приближающиеся к гигантским. Опухоль описана как «переходноклеточный рак с дисп-лазией покровных клеток».
Этот термин нельзя признать удачным, так как можно думать скорее об опухолевой природе покровных клеток, а не о их дисплазии.
По аналогии с некоторыми другими двухкомпонентными опухолями описанный вариант новообразования, по-видимому, можно назвать двухфазным переходноклеточным раком.
Плоскоклеточный рак (как с ороговением, так и без него) по своему гистологическому строению не отличается от соответствующей карциномы иных локализаций. Аденокарцинома, встречающаяся в мочевом пузыре очень редко, может быть тубулярной, слизистой, перстневидноклеточной. Аденокарцинома урахального происхождения (чаще всего слизеобразующая) обычно локализуется в верхушке или передней стенке мочевого пузыря в виде диффузно-инфильтрирующей опухоли, покрытой слизистой оболочкой мочевого пузыря. Рак экстрофированного мочевого пузыря у подавляющего большинства больных является аденокарциномой. Недифференцированный рак мочевого пузыря, встречающийся довольно часто, обычно бывает мелкоклеточным или полиморфно-клеточным иногда с преобладанием веретенообразных клеток. Редкой его формой является светлоклеточный рак, в том числе солидного строения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эпителиома — это опухоль кожи и слизистых оболочек, развивающаяся из клеток их поверхностного слоя — эпидермиса. Эпителиомы отличаются многообразием клинических вариантов от небольших узелков до опухолей значительного размера, бляшек и язв. Могут иметь доброкачественную и злокачественную природу. Их диагностика включает дерматоскопию, бакпосев отделяемого, УЗИ образования, гистологическое исследование удаленных тканей или биопсийного материала. Лечение в основном хирургическое, при злокачественном характере опухоли — лучевое, химиотерапевтическое, фотодинамическое, с применением как общих, так и локальных способов воздействия.
МКБ-10

Общие сведения
В современной дерматологии большинство авторов относят к эпителиомам следующие новообразования кожи: базалиому (базально-клеточную эпителиому), плоскоклеточный рак (спиноцеллюлярную эпителиому) и трихоэпителиому (аденоидную кистозную эпителиому). Попытки некоторых исследователей отождествить эпителиому с раком кожи представляются нецелесообразными, поскольку среди эпителиом встречаются доброкачественные новообразования кожи, лишь в редких случаях претерпевающие злокачественную трансформацию. Большинство эпителиом возникает у пациентов зрелого и пожилого возраста. Наиболее распространенной эпителиомой является базалиома, на долю которой приходится 60-70% всех случаев заболевания.

Причины эпителиомы
К развитию эпителиомы приводят различные неблагоприятные факторы, хронически воздействующие на кожу и часто связанные с профессиональной деятельностью. К ним относятся:
- повышенная солнечная инсоляция;
- радиоактивное облучение;
- влияние химических веществ;
- постоянная травматизация кожи;
- локальные воспалительные процессы.
В связи с эти возникновение эпителиомы возможно на фоне хронического солнечного дерматита, лучевого дерматита, профессиональной экземы, травматического дерматита, на месте рубца после перенесенного ожога.
Симптомы эпителиомы
Базалиома
Базально-клеточная эпителиома чаще возникает на коже лица и шеи. Отличается многообразием клинических форм, большинство из которых начинаются с образования на коже небольшого узелка. Базально-клеточная эпителиома считается злокачественным образованием, так как она обладает инвазивным ростом, прорастает не только дерму и подкожную клетчатку, но также подлежащие мышечные ткани и костные структуры. Однако при этом она не склонна давать метастазы.
К редким формам базалиомы относятся саморубцующаяся эпителиома и обызвествленная эпителиома Малерба. Саморубцующаяся эпителиома характеризуется распадом типичного базалиомного узелка с образованием язвенного дефекта. В дальнейшем происходит медленное увеличение размеров язвы, сопровождающееся рубцеванием отдельных ее частей. В некоторых случаях переходит в плоскоклеточный рак кожи.
Обызвествленная эпителиома Малерба
Пиломатриксома — это доброкачественная опухоль, появляющаяся в детском возрасте из клеток сальных желез. Проявляется образованием в коже лица, шеи, волосистой части головы или плечевого пояса единичного очень плотного, подвижного, медленно растущего узелка, величиной от 0,5 до 5 см.
Спиноцеллюлярная эпителиома
Развивается из клеток шиповатого слоя эпидермиса и отличается злокачественным течением с метастазированием. Излюбленная локализация — кожа перианальной области и гениталий, красная кайма нижней губы. Может протекать с образованием узла, бляшки или язвы. Характеризуется быстрым ростом как по периферии, так и в глубину тканей.
Аденоидная кистозная эпителиома
Встречается чаще у женщин после пубертатного периода. В большинстве случаев она представлена множественными безболезненными опухолями размером до крупной горошины. Цвет образований может быть голубоватым или желтоватым. Изредка встречается белесоватый цвет, из-за которого элементы эпителиомы могут напоминать угри. В отдельных случаях наблюдается появление одиночной опухоли, достигающей размеров лесного ореха.
Типичная локализация элементов — ушные раковины и лицо, реже поражается волосистая часть головы, еще реже — плечевой пояс, живот и конечности. Характерно доброкачественное и медленное течение. Лишь в единичных случаях наблюдается трансформация в базалиому.
Диагностика
Многообразие клинических форм эпителиомы несколько затрудняет ее диагностику. Поэтому, проводя обследование, дерматолог старается подключить все возможные методы исследования: дерматоскопию, УЗИ кожного образования, бакпосев отделяемого отделяемого язвенных дефектов. Однако окончательный диагноз с определением клинической формы заболевания, его доброкачественности или злокачественности, позволяет установить только гистологическое исследование полученного при удалении эпителиомы или биопсии кожи материала. Дифференциальную диагностику проводят с:
- красным плоским лишаем;
- псориазом;
- болезнью Боуэна;
- системной красной волчанкой;
- склеродермией;
- себорейным кератозом;
- болезнью Кейра и др.
Аденоидная кистозная эпителиома требует дифференцировки от гидраденита, ксантелазмы, плоскоклеточного рака кожи, обыкновенной бородавки.
Лечение эпителиомы
Основной способ лечения эпителиомы, независимо от ее клинической формы, - это хирургическое иссечение образования. При мелких множественных опухолях возможно применение криодеструкции, удаления лазером, кюретажа или электрокоагуляции. При глубоком прорастании и наличии метастазирования операция может носить паллиативный характер. Злокачественная природа опухоли является показанием к сочетанию хирургического лечения с рентгенорадиотерапией, фотодинамической терапией, наружной или общей химиотерапией.
Прогноз
При доброкачественном характере заболевания, своевременном и полном удалении опухоли прогноз благоприятный. Базально-клеточная и спиноцеллюлярная эпителиома склонны к частым послеоперационным рецидивам, для раннего выявления которых необходимо постоянное наблюдение дерматоонколога. Наиболее неблагоприятной в прогностическом плане является спиноцеллюлярная форма заболевания, особенно при развитии метастазов опухоли.
Читайте также:

