Эпидуральная гематома при родах
Обновлено: 19.04.2024
Внутричерепное кровоизлияние у новорожденного - диагностика, лечение
Данная статья и последующие ближайшие посвящены процессам от начала родов, включая сопутствующие патологические отклонения, до завершения неонатального периода, условно ограниченного первыми 28 днями после рождения. Основная часть неврологических проблем этого периода приходится на первые 10 дней после рождения. В неврологии перинатального периода доминируют внутричерепные кровоизлияния и гипоксически-ишемические поражения ЦНС, однако они не исчерпывают весь спектр возможных неврологических проблем, поэтому не следует упускать из виду возможность присутствия и других важных нарушений, такие как метаболические или нервно-мышечные заболевания.
Пре- и перинатальный периоды в настоящее время все чаще рассматриваются как единое целое, а не два отдельных периода. В определении многих перинатальных нарушений немаловажную роль, безусловно, играют пренатальные факторы: задержка внутриутробного развития, пренатальная гипоксия любого рода, пренатальное воспаление и преждевременные роды. Не менее важна реакция ЦНС на стресс в процессе родов и адаптацию к внеутробным условиям.
Кровоизлияние и гипоксия-ишемия, два основных патологических состояния перинатального периода, не могут считаться совершенно изолированными явлениями. Нередко они сосуществуют, имея отчасти общие причины и провоцирующие факторы. Впрочем, определенные процессы, допустим, механическая травма или коагулопатии, иногда провоцируют кровоизлияние без гипоксии, кроме того, разница патологии и механизмов достаточна для отдельного объяснения.
Эпидемиология внутричерепных кровоизлияний значительно изменилась за последние три десятилетия. В результате прогресса акушерской практики значительно снизилась частота посттравматических кровоизлияний, главным образом субдуральных. В то же время относительная частота внутрижелудочковых кровоизлияний (ВЖК) увеличилась, потому что эта патология характерна для недоношенных, а в еще большей степени для очень незрелых новорожденных, ранее не выживавших. За последнее десятилетие отмечается заметное снижение количества ВЖК у недоношенных новорожденных, что в значительной степени связано с улучшением акушерского ухода, учащением использования стероидов в антенатальном периоде, а также лучшим неонатальным уходом с доступностью искусственного сурфактанта и совершенствованием стратегий поддержки дыхательной функции.
Современные методы визуализации, ультрасонография и МРТ, обеспечивают возможность диагностики ВЖК и субарахноидальных кровоизлияний in vivo с недоступной ранее точностью. Без этих исследований многие кровоизлияния такого рода не были бы выявлены.
Выделяют две основные группы неонатальных внутричерепных кровоизлияний. Субдуральные кровоизлияния в основном имеют травматическое происхождение и возникают у доношенных новорожденных часто с большой массой при рождении (Welch и Strand, 1986). Towner et al. (1999) изучали влияние родоразрешения у первородящих на неонатальное внутричерепное повреждение. Они обнаружили, что по сравнению с родившимися естественным путем частота внутричерепных кровоизлияний у младенцев выше после родов с использованием вакуум-экстрактора, щипцов или после кесарева сечения. При этом показатель после планового кесарева сечения не повышался, подтверждая, что основным фактором риска кровоизлияний являются патологические роды. Внутрипаренхиматозные кровоизлияния также могут быть травматическими у той же категории детей (Pierre-Kahn et al., 1986). Аналогичные кровоизлияния выявлялись и при антенатальном скрининге, в некоторых случаях в связи с аутоиммунной тромбоцитопенией. Sandberg et al. (2001) описали 11 случаев спонтанных паренхиматозных кровоизлияний.
В восьми случаях потребовалась хирургическая декомпрессия, а в четырех из 11 развился двигательный дефицит. ВЖК преобладает среди недоношенных детей (Volpe, 2008). Другие типы кровоизлияний, например субарахноидальные, часто сопровождают ВЖК, но нередко остаются недиагностированными, если обследование ограничивается ультрасонографическим исследованием. Паренхиматозные гематомы, особенно в области зрительного бугра, могут возникать в результате синус-тромбоза в сочетании с ВЖК (Wu et al, 2003).
Внутричерепные кровоизлияния, не связанные с внутрижелудочковым кровоизлиянием (ВЖК):
1. Субдуральное кровоизлияние. Субдуральные кровоизлияния могут возникать в результате разрыва твердой мозговой оболочки с повреждением синусов или вены Галена, или мелких приводящих вен; затылочного остеодиастаза с разрывом поперечного синуса или мозжечковых вен; разрыва серпа с распространением на нижний сагиттальный синус; или повреждения мостовых вен между полушариями мозга и нижним сагиттальным синусом или между по-перечным/сигмовидным синусом и основанием мозга (Govaert, 1993; Volpe, 2001). В первых двух ситуациях гематома возникает в задней черепной ямке, тогда как в других случаях расположение супратенториальное, близко к поверхности полушарий при повреждении мостовых вен, к межполушарной борозде при разрывах серпа и на основании мозга при разрыве вен, впадающих в латеральный синус.
Клинические проявления разнообразны и зависят от локализации и остроты кровотечения. При острых кровоизлияниях в заднюю черепную ямку возможно массивное кровотечение с компрессией жизненно важных структур ствола мозга, проявляющейся ступором или комой, ригидностью мышц шеи, опистотонусом, девиацией глаз, брадикардией и кратковременным апноэ. Судороги развиваются в 36% случаев (Govaert, 1993). Возможно напряжение родничка, генерализованная гипотония или гипертония, косоглазие, парез лицевого нерва, анизокория. Из 90 новорожденных, обследованных Govaert (1993), летальный исход наступил у 15 неоперированных и трех прооперированных младенцев. Среди последствий отмечают гидроцефалию, но затруднение оттока может быть временным и купируется с помощью введения подкожного резервуара в боковой желудочек.
В подострых случаях начало неврологических симптомов может быть отсрочено на 12 часов или более. Диагноз может подтверждаться возбудимостью, ступором, выбуханием родничка и дыхательными расстройствами (Menezes et al., 1983, Fenichel et al., 1984). Достаточно большие скопления можно выявить при ультразвуковом исследовании. При КТ, а особенно МРТ, определяют размер и точную локализацию гематомы (Menezes et al., 1983, Govaert, 1993, Sandberg et al., 2001). Хирургическое лечение эффективно, но могут развиться спайки, которые приводят к гидроцефалии с неизбежной установкой шунта. Vinchon et al. (2005) с помощью чрескожной тонкоигольной аспирации уменьшили объем субдуральной гематомы в пяти из семи случаев, требовавших хирургической декомпрессии.
Супратенториальная гематома по выпуклой верхнелатеральной поверхности полушарий, как правило, проявляется не сразу. В типичных случаях на 2-3 сутки жизни возникают фокальные эпилептические припадки и/или асимметрия мышечного тонуса (Deonna и Oberson, 1974, Sandberg, 2001). Характерно развитие паралича III пары черепных нервов, проявляющегося в виде расширенного нереагирующего зрачка на стороне поражения. Небольшие субдуральные гематомы по верхнелатеральной поверхности мозга могут давать только минимальные клинические проявления (Whitby et al, 2004).
В случаях субдурального кровоизлияния цереброспинальная жидкость (ЦСЖ) обычно становится кровянистой. С учетом доступных в настоящее время различных методов визуализации люмбальные пункции для диагностики внутримозговых кровоизлияний более не рекомендуются.
Базальные субдуральные гематомы, возникающие в результате латерального тенториального повреждения, приводят к скоплению крови под височной и/или затылочной долями. Govaert (1993) изучил 21 подтвержденный КТ случай полушарных гематом с аналогичным механизмом возникновения. Такие случаи иногда связаны с артериальными инсультами из-за компрессии средней мозговой артерии (Govaert et al., 1992b). Сходные наблюдения отмечены при вовлечении задней мозговой артерии (Deonna и Prod’hom, 1980).
2. Внутримозжечковое кровоизлияние. Внутримозжечковое кровоизлияние имеет много общих признаков с субдуральной гематомой задней черепной ямки. Однако механизм иной, более вероятно связанный с гипоксией и ишемией, чем с механической травмой, хотя кровоизлияние возможно и при затылочном остеодиастазе или травматическом повреждении мозжечка (Welch и Strand, 1986, De Campo, 1989). Часто ассоциируется с ВЖК. Внутримозжечковое кровоизлияние распространено среди недоношенных новорожденных с низкой массой тела, и в настоящее время все чаще распознается при рутинных МРТ у всех недоношенных младенцев с очень низкой массой тела в некоторых отделениях интенсивной терапии (Merrill et al., 1998, Limperopoulos et al, 2005). У двадцати пяти из 35 новорожденных в исследовании Limperopoulos имелись односторонние полушарные кровоизлияния. Они могут возникать в результате прорыва ВЖК в четвертый желудочек или проникновения крови из субарахноидального пространства в паренхиму мозжечка, кроме этого, проявляться в виде первичной внутримозжечковой гематомы или геморрагического инфаркта (Takashima и Becker, 1989).
Одна из прежних гипотез рассматривала роль фиксаторов дыхательных масок, однако она оказалась малоубедительной, потому что заболевание встречалось и в ситуациях, когда маска не применялась (Paneth et al., 1994). Эта разновидность кровоизлияний наиболее распространена среди очень незрелых недоношенных новорожденных с гестационным возрастом до 27 недель (Limperopoulos et al., 2005). Неврологические проявления, как правило, затмеваются симптомами и признаками гипоксии-ишемии или респираторного дистресса.

Мозжечковое кровоизлияние у ребенка, родившегося на 29 неделе гестационного возраста, с массой 1500 г.
Смертельный исход в возрасте пяти дней.
Частыми проявлениями являются приступы апноэ, брадикардия и сниженный гематокрит. Диагностика с помощью ультрасонографии возможна при больших размерах гематомы или исследовании с использованием заднебокового сегмента родничка в качестве акустического окна (Merrill et al., 1998). КТ и МРТ более эффективны для определения распространенности поражения. Обструктивная гидроцефалия характерна даже после хирургической эвакуации скоплений и может быть связана с развитием кисты мозжечка, сообщающейся с четвертым желудочком (Huang и Shen, 1991). Клинически в качестве остаточного явления может наблюдаться мозжечковый дефицит (Williamson et al., 1985). В качестве осложнения экстракорпоральной мембранной оксигенации (Bulas et al., 1991) и в некоторых случаях органической ацидурии (Fischer et al., 1981, Dave et al., 1984) наблюдалось мозжечковое кровоизлияние. Недавно были представлены данные о мозжечковой атрофии как о характерном последствии тяжелой недоношенности, которой предшествовало мозжечковое кровоизлияние в неонатальном периоде или повреждение супратенториального белого вещества (Bodensteiner и Johnsen, 2005, Johnsen et al., 2005, Messerschmidt et al., 2005, Srinivasan et al., 2006).
3. Внутрипаренхиматозное кровоизлияние. Внутрипаренхиматозное кровоизлияние фактически всегда сопровождается субарахноидальным кровоизлиянием. В большинстве случаев затрагивается одна доля в результате травмы или геморрагического инфаркта (Pierre-Kahn et al., 1986, Hayashi et al., 1987, Huang и Robertson, 2004). У пяти доношенных новорожденных, обследованных Pierre-Kahn et al. (1986), гематома сообщалась с субдуральным пространством и кровяной сгусток был окружен заметным массивным отеком паренхимы мозга. В качестве основного причинного фактора рассматривались роды в тазовом предлежании и сложные роды в целом, хотя о внутрипаренхиматозных кровоизлияниях сообщалось также в случаях неосложненных вагинальных родов (Sandberg et al., 2001). Дополнительную роль могут сыграть дефекты свертывающей системы, особенно при неонатальной алло- и изоиммун-ной тромбоцитопении (Hanigan et al., 1995, Berkowitz et al., 2006).
Симптоматика напоминает субдуральную гематому (Fenichel et al., 1984, Govaert, 1993) с бессимптомным периодом иногда на протяжении более 24 часов, после которого возникают очаговые признаки и симптомы повышенного внутричерепного давления. Разнообразие очаговых проявлений зависит от пораженной доли головного мозга и может включать судороги, ассиметричный мышечный тонус и глазную симптоматику.
Хирургическое удаление показано при симптомах повышенного внутричерепного давления, сопровождающегося смещением срединных структур, подтвержденным при нейровизуализации. Резидуальная полость в ткани мозга может не проявляться клинически, но может сопровождаться очаговым дефицитом (Pasternak et al., 1980). Сходная картина возможна при геморрагическом инфаркте мозга.
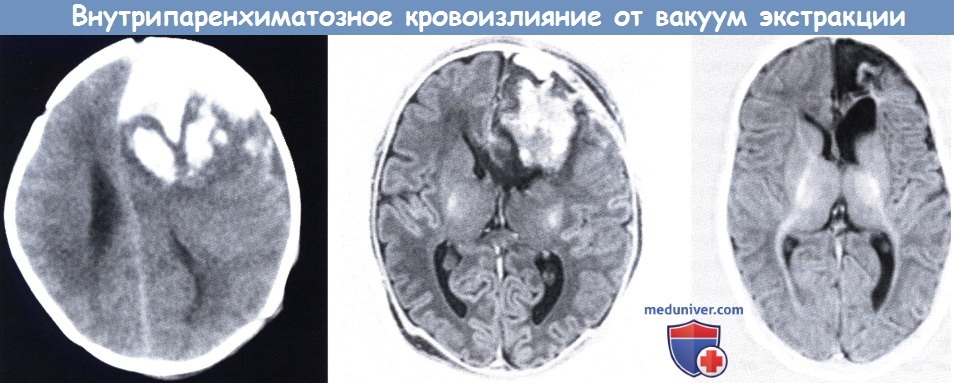
Доношенный новорожденный, с неосложненной вакуум-экстракцией в родах, (слева) КТ, первые сутки,
указывает на внутрипаренхиматозное кровоизлияние и субдуральную гематому со смещением срединных структур, (средний рисунок) МРТ (инверсия-восстановление),
конец первой недели после нейрохирургического вмешательства: все еще присутствуют крупное паренхиматозное кровоизлияние и незначительная асимметрия сигнала в заднем бедре внутренней капсулы (справа).
Повторное МРТ через три месяца указывает на дилатацию ex-vacuo и разрешение кровоизлияния. Имеется слабое замедление миелинизации переднего бедра внутренней капсулы.
Исход в течение 36 месяцев был благоприятным.
4. Кровоизлияние в таламус (зрительный бугор). Таламическое кровоизлияние представляет собой редкую форму неонатального внутримозгового кровоизлияния (Fenichel et al, 1984, Primhak и Smith, 1985, Trounce et al, 1985, Adams et al., 1988b, de Vries et al., 1992b). Кровоизлияние может быть ассоциировано с ВЖК (Roland et al., 1990, Govaert et al., 1992a, Govaert, 1993, Monteiro et al., 2001, Wu et al., 2003) или ограничиваться таламусом и окружающими структурами. Wu et al. (2003) недавно показали, что при сочетаниях таламического кровоизлияния с ВЖК есть основания для подозрения тромбоза венозных синусов. На стороне таламического кровоизлияния возможен некоторый венозный застой в перивентрикулярном белом веществе или даже венозный инфаркт. В настоящее время для подтверждения синус-тромбоза и решения о проведении антикоагулянтной терапии применяется допплеровское УЗИ через передний или задний родничок, а лучше КТ или МР венография. У новорожденных с таламическим кровоизлиянием, как правило, возникают судороги в промежутке между 2 и 14 сутками после нормальных родов.
Глазная симптоматика может включать вертикальный паралич взора вверх, девиацию глаз в сторону поражения, ипсилатеральный саккадический парез и уплощение вызванных зрительных потенциалов, и все они были отнесены к фронто-мезенцефалическому оптическому тракту (Trounce et al., 1985). Несмотря на кажущееся благоприятное течение болезни в раннем периоде новорожденности, Monteiro et al. (2001) сообщали о развитии эпилепсии с непрерывными комплексами «пик—медленная волна» во время сна в результате первичного неонатального таламического кровоизлияния. В литературном обзоре сообщается о возникновении эпилепсии у 13 из 28 новорожденных. Менее благоприятные исходы представлены также Campistol et al. (1994). Необходимо отличать одностороннее кровоизлияние в зрительном бугре от более тяжелого состояния в виде двустороннего вовлечения таламической области и базальных ганглиев у доношенных новорожденных с «практически полной острой асфиксией» (Barkovich, 1992, Rutherford et al., 1995) и, иногда, с геморрагическим характером (Kreusser et al., 1984, Voit et al., 1987).
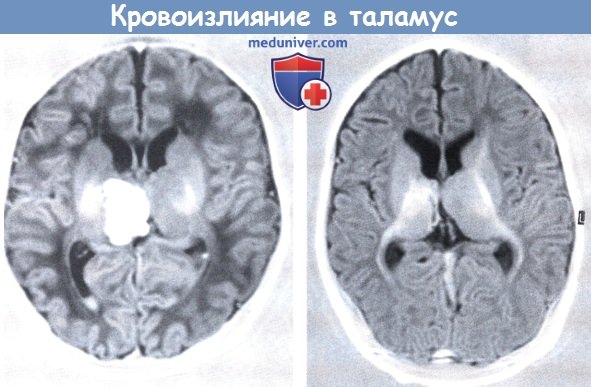
Кровоизлияние в таламус, ассоциированное с синус-тромбозом.
В коронарной проекции в режиме инверсии-восстановления определяется небольшое внутрижелудочковое скопление крови и крупное кровоизлияние в области правого таламуса,
которое почти полностью разрешилось по данным повторной МРТ, выполненной через три месяца.
5. Первичное субарахноидальное кровоизлияние. Кровоизлияние в субарахноидальное пространство, не связанное с распространением крови при внутрижелудочковых, субдуральных или внутрипаренхиматозных кровоизлияниях, представляет собой вполне обычное явление, связанное с обнаружением кровянистого или ксантохромного ликвора при выполнении люмбальной пункции в первые дни после рождения. Значительное субарахноидальное кровоизлияние, также видимое на КТ, распространено в меньшей степени. Escobedo et al. (1975) обнаружили, что только 29% новорожденных с массой
Клинические проявления часто минимальны. В некоторых случаях отмечается раздражительность и судороги, иногда с периодическими приступами апноэ, обычно возникающими на второй день жизни у здоровых в остальных отношениях младенцев. Исход благоприятный, но может развиваться постгеморрагическая вентрикулярная дилятация. Диагноз с использованием УЗ затруднен, если только исследование не выполняется через заднелатеральный родничок, но лучше применять КТ или МРТ, позволяющие выявить кровь в задней межполушарной щели, в области вены Галена и на намете мозжечка (Govaert etal., 1990, Panethetal., 1994).
Геморрагическая болезнь новорожденных уже давно не выявляется в связи с профилактическим назначением витамина К, однако по-прежнему описывается в странах, где профилактика не стала рутинной, или среди детей со специфическими проблемами, такими как дефицит альфа-1 -антитрипсина, синдром Алажилля и другие проблемы, приводящие к мальабсорбции перорально назначаемых препаратов витамина К (Vorstman et al., 2003, Danielsson et al., 2004, Ijland et al., 2008).
Тяжелые внутричерепные кровоизлияния неонатального периода могут быть вызваны другими расстройствами свертывающей системы крови. Гемофилия может способствовать субдуральному внутрипаренхиматозному, субгалеальному кровоизлиянию или ВЖК (Kletzel et al., 1989, Chalmers, 2004). Тромбоцитопения будет рассмотрена в отдельной статье на сайте.
6. Эпидуральная гематома и редкие типы неонатальных внутричерепных кровоизлияний. Эпидуральная гематома редко встречается у новорожденных, обычно возникая в результате механической травмы во время родов или иногда в послеродовом периоде из-за падения дома или из кувеза (Choux et al., 1975, Gama и Fenichel, 1985, Negishi et al., 1989).
Кефалогематома обычно представляет собой сопутствующее явление и связана с экстрадуральными скоплениями крови из-за переломов костей черепа. Признаки прогрессирующей дисфункции ЦНС обычно отсрочены и могут даже отсутствовать. Ультрасонография не очень эффективна, диагноз чаще устанавливают при помощи КТ или МРТ. Обычно показано хирургическое удаление. Скопления имеют тенденцию к разжижению, благодаря чему быстро появляются участки различной плотности в пределах образования (Aoki, 1990). Консервативная терапия возможна при бессимптомном течении или минимальных проявлениях (Pozzati и Tognetti, 1986).
Другие редкие формы кровоизлияний у новорожденных детей включают субгалеальное кровоизлияние с массивной кровопогерей (Kilani и Wetmore, 2006), и варианты, связанные с сосудистыми мальформациями Ослера-Вебера-Рандю (Morgan et al., 2002) и вены Галена, а также с некоторыми врожденными опухолями.
Внутричерепная родовая травма – это травматическое повреждение ЦНС плода и новорожденного, приводящее к кровоизлияниям и деструкции ткани головного мозга. Внутричерепная родовая травма может включать эпидуральное, субдуральное, внутрижелудочковое, паренхиматозное, субарахноидальное кровоизлияние; характеризуется общемозговыми и очаговыми симптомами. При постановке диагноза принимается во внимание течение беременности и родов, данные осмотра новорожденного, результаты инструментальной диагностики (спинномозговой пункции, офтальмоскопии, ЭЭГ, ЭхоЭГ, РЭГ). Лечение внутричерепной родовой травмы включает физический покой, краниоцеребральную гипотермию, оксигенотерапию, гемостатическую, дегидратационную, метаболическую терапию.
Общие сведения
Внутричерепная родовая травма - разновидность родовой травмы новорожденных, обусловленная механическим фактором и сочетающаяся с вторичным геморрагическим повреждением мозга. На долю повреждений ЦНС приходится около 70% всех родовых травм ребенка. Несмотря на определенные успехи, достигнутые в области родовспоможения и неонатологии, частота внутричерепной родовой травмы остается высокой, что делает ее ведущей причиной нежизнеспособности и ранней гибели новорожденных (24-54%). Многие выжившие дети в дальнейшем страдают физической и умственной отсталостью, детским церебральным параличом, судорожными припадками, обусловливающими глубокую инвалидизацию. Внутричерепная родовая травма в 2,5 раза чаще встречается у недоношенных детей.

Причины внутричерепной родовой травмы
Специалистам в области педиатрии и детской неврологии известно, что ведущей причиной внутричерепной родовой травмы является хроническая внутриутробная гипоксия плода и асфиксия новорожденных. Существуют научно подтверждено данные, свидетельствующие о том, что наличие гипоксии (даже при отсутствии какого-либо механического воздействия на мозг) может послужить причиной поражения сосудистой системы плода и множественных внутримозговых кровоизлияний.
Вследствие гипоксии в организме плода развиваются глубокие метаболические и функциональные изменения, сопровождающиеся отеком тканей мозга, венозным застоем, нарушением регуляции внутричерепного давления, повышением проницаемости сосудистых стенок и возникновением мелкоочаговых диапедезных кровоизлияний.
В свою очередь, внутриутробная гипоксия плода является следствием отягощенного соматического и акушерско-гинекологического анамнеза женщины, неблагополучного течения беременности. Предрасполагающими к развитию внутричерепной родовой травмы факторами выступают анатомо-физиологические особенности новорожденных: тонкие и податливые кости черепа, широкие черепные швы, слабая резистентность стенок сосудов, несовершенная регуляция сосудистого тонуса, функциональная незрелость свертывающей системы крови (физиологическая гипопротромбинемия, дефицит витамина К).
Дополнительное повреждение ткани мозга обусловлено механическим воздействием на головку плода в процессе родового акта. Механизм происхождения внутричерепной родовой травмы может быть вызван несоответствием между родовыми путями и размерами головки плода (узкий таз, крупный плод), тракцией плода за головку, применением травмирующих плод акушерских пособий, неправильным вставлением головки или чрезмерными поворотами при ее выведении, затяжными родами, чрезмерно сильной родовой деятельностью и др.
Классификация внутричерепной родовой травмы
По тяжести повреждения внутричерепная родовая травма может быть легкой, среднетяжелой и тяжелой. С учетом воздействующего фактора и распространенности повреждения выделяют изолированную внутричерепную родовую травму (при механическом повреждении головы плода), сочетанную (при механическом повреждении головы и других частей тела плода – краниоабдоминальная, краниоспинальная травма) и комбинированную внутричерепную родовую травму (при воздействии механических и других факторов - гипоксических, инфекционных, токсических).
В зависимости от локализации выделяют следующие виды внутричерепных кровоизлияний, обусловленных родовой травмой:
- эпидуральные (внутренние кефалогематомы), расположенные между твердой мозговой оболочкой и внутренней поверхностью черепных костей и вызванные повреждением свода черепа, разрывом ствола и ветвей средней оболочечной артерии;
- субдуральные, расположенные между твердой и паутинной мозговыми оболочками и связанные с разрывом серпа мозга, прямого и поперечного синусов, намета мозжечка либо большой мозговой вены;
- субарахноидальные, расположенные в подпаутиннном пространстве и обусловленные разрывом мелких вен, впадающих в верхний сагиттальный и поперечный синусы;
- интравентрикулярные, распространяющиеся в полость боковых, реже – III и IV желудочков и происходящие из собственных сосудистых сплетений;
- паренхиматозные - кровоизлияние в вещество головного мозга, носящие характер гематомы или пропитывания;
- смешанные - множественные кровоизлияния в оболочки мозга, желудочки, мозговое вещество.
Тяжелые нетипичные внутричерепные кровоизлияния могут отмечаться даже при минимальной родовой травме у новорожденных с артериальными аневризмами, коарктацией аорты, опухолями головного мозга (тератомой, глиомой, медуллобластомой), геморрагическими диатезами (К-витаминодефицитным геморрагическим синдромом, гемофилией А, тромбоцитопенической пурпурой).
В течении внутричерепной родовой травмы выделяют период ранних проявлений (от рождения до 7-10 суток), репарации (с 7-10 суток до 1-1,5 месяцев) и ближайших последствий (после 1,5 месяцев).
Симптомы внутричерепной родовой травмы
Внутричерепная родовая травма характеризуется многообразными клиническими проявлениями, которые зависят от локализации и размеров области поражении.
Симптоматика эпи- и субдуральных кровоизлияний обусловлена увеличением внутричерепного давления, сдавлением жизненно важных центров, расположенных в стволе, подкорковых образованиях и коре мозга, смещением ликворных путей образовавшейся гематомой. При данных видах внутричерепной родовой травмы после кратковременного «светлого промежутка» (3-6 часов) возникает рвота, судороги, аритмичное учащенное дыхание, брадикардия, мышечная гипотония, птоз. Отмечается быстрое увеличение размеров головы, выбухание родничков, иногда - расхождение черепных швов, кровоизлияние в сетчатку глаза. Без своевременного хирургического удаления гематомы ребенок может погибнуть в считанные дни.
Внутричерепная родовая травма, сопровождающаяся субарахноидальным кровоизлиянием, может проявляться нерегулярным поверхностным дыханием, приступами апноэ, аритмичным пульсом, нарушением сна, косоглазием, судорогами, вялым сосанием, мышечной гипотонией. Ребенок, как правило, беспокоен, лежит с открытыми глазами и напряженным выражением лица. Данный вид внутричерепной родовой травмы при своевременном лечении совместим с жизнью.
Внутричерепные родовые травмы, осложненные внутрижелудочковым или паренхиматозным кровоизлиянием, как правило, возникают у недоношенных новорожденных. Большие внутрижелудочковые кровоизлияния могут вызывать цианоз, апноэ, внезапный коллапс, гипертермию, глубокое расстройство сердечной деятельности и кому. Мелкоточечные внутримозговые геморрагии проявляются слабо выраженной симптоматикой: срыгиваниями, вялостью, снижением рефлексов и мышечного тонуса, нистагмом, симптомом Грефе. Крупные внутримозговые гематомы дают отчетливую клинику, характерную для периинтравентрикулярных кровоизлияний.
Кроме повреждения ЦНС, при тяжелой внутричерепной родовой травме может отмечаться полиорганное поражение (сердечно-сосудистая, дыхательная, надпочечниковая недостаточность), нарушение КЩС, водно-солевого обмена, иммунитета и т. д.
Диагностика внутричерепной родовой травмы
Диагноз внутричерепной родовой травмы основывается на тщательном изучении акушерского анамнеза, данных обследования ребенка неонатологом, детским неврологом, детским офтальмологом, при необходимости – нейрохирургом. Внутричерепная родовая травма, осложненную кровоизлиянием, подтверждается результатами нейросонографии, рентгенографии черепа, диафаноскопии черепа, эхоэнцефалографии, ЭЭГ, реоэнцефалографии, КТ или МРТ головного мозга. При сомнительном диагнозе прибегают к спинномозговой пункции и исследованию ликвора для обнаружения эритроцитов. При офтальмоскопии выявляется отек сетчатки и кровоизлияния.
Расширенное обследование ребенка с внутричерепной родовой травмой включает исследование коагулограммы, тромбоцитов, биохимического анализа крови, КОС и газов крови. При подозрении на внутричерепную родовую травму следует исключить внутриутробный энцефалит, менингит, наследственные нарушения обмена веществ (фенилкетонурию, галактоземию), краниостеноз и др.
Лечение внутричерепной родовой травмы
При эпидуральных и субдуральных кровоизлияниях показано экстренное хирургическое вмешательство – субдуральная пункция и аспирация, эндоскопическое или транскраниальное удаление гематомы. Выжидательная консервативная тактика может быть оправдана при отсутствии данных за нарастание неврологической симптоматики по данным динамического мониторинга внутричерепного состояния.
В остальных случаях в остром периоде внутричерепной родовой травмы ребенок нуждается в полном физическом покое, ингаляциях кислорода или гипербарической оксигенации, краниоцеребральной гипотермии. Медикаментозное лечение включает проведение гемостатической, дегидратационной, противосудорожной терапии; коррекцию метаболического ацидоза, дефицита калия, дыхательных расстройств. При развитии реактивного менингита проводится антибактериальная терапия. С целью снижения внутричерепного давления прибегают к люмбальной пункции. При прогрессировании гидроцефалии решается вопрос о проведении шунтирующей операции.
В восстановительном периоде детям с внутричерепной родовой травмой назначается массаж и ЛФК.
Прогноз и профилактика внутричерепной родовой травмы
На исход и прогноз внутричерепных родовых травм влияет тяжесть поражения, адекватность терапии, организация последующей реабилитационной работы. Тяжелые внутричерепные родовые травмы несовместимы с жизнью. В легкой и среднетяжелой степени, учитывая высокие компенсаторные возможности детского организма, в большинстве случаев можно рассчитывать на восстановление утраченных функций в той или иной степени. Последствия внутричерепных родовых травм могут заявить о себе спустя месяцы и даже годы развитием гидроцефалии, детского церебрального паралича, энцефалопатии, эпилепсии, гиперактивности, нарушений речи (алалии, заикания), ЗПР, олигифрении.
Дети, перенесшие внутричерепные родовые травмы, относятся к категории часто болеющих и на первом году жизни должны каждые 2-3 мес. осматриваться педиатром и детским неврологом. При нарушении речевого развития они нуждаются в помощи логопеда с раннего возраста. Дети с внутричерепной родовой травмой в анамнезе имеют индивидуальный календарь вакцинации или освобождение от профилактических прививок. Профилактика внутричерепной родовой травмы заключается в предупреждении патологии беременности, гипоксии плода, рациональном ведении родов с учетом состояния и гестационного возраста плода.
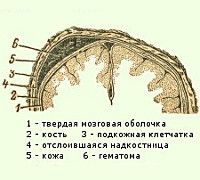
Кефалогематома – родовая травма, которая характеризуется скоплением крови между костью черепа и отслоенной от нее надкостницей. Клинически проявляется наличием безболезненного флюктуирующего опухолевидного образования упругой или мягкой консистенции. Типичная локализация – область теменной кости. Диагностика включает объективное обследование ребенка, проведение нейросонографии и рентгенографии. Тактика лечения зависит от степени выраженности субпериостального кровоизлияния. При кефалогематомах I-II степени специфическое лечение обычно не требуется, при кефалогематоме III степени показана пункционная аспирация.
Общие сведения
Кефалогематома, или субпериостальное кровоизлияние – патология, при которой наблюдается отслоение периоста от кости черепа с кровоизлиянием в образовавшееся пространство. Является наиболее частой родовой травмой новорожденных в педиатрии и неонатологии. Распространенность составляет порядка 0,2-2,5% от всех новорожденных. Осложнения характерны только при больших объемах кровоизлияний. Наиболее частными осложнениями являются анемия, обызвествление, желтуха и присоединение гноеродной микрофлоры. Крайне редко развиваются ДЦП, неврологические нарушения и отставание в психофизическом развитии. Гендерной склонности к заболеванию не обнаружено. В некоторых случаях кефалогематома является признаком врожденных коагулопатий или генерализованного микоплазмоза. Важную роль играет дифференциальная диагностика с другими родовыми травмами.

Причины и классификация кефалогематомы
Непосредственная причина развития кефалогематомы – повреждение субпериостальных (реже – внутрикостных) сосудов. Механизм развития заключается в смещении кожных покровов головы и надкостницы по отношению к кости во время родовой деятельности. При этом возникает местное кровотечение, в сформированной полости образуется гематома. Объем кровоизлияния колеблется от 5 до 150 мл. Несколько реже кефалогематома образуется в месте трещин костей черепа (как правило – II и III степень). Причинами развития заболевания со стороны плода являются большая масса тела (свыше 4000 г), патологическое предлежание (тазовое, лицевое, поперечное), внутриутробные аномалии развития (гидроцефалия) и вынашивание более 40 недель (чрезмерное уплотнение костей, препятствующее изменению конфигурации черепа во время родов). Список причин со стороны матери включает использование акушерских пособий (щипцов или вакуум-экстракторов), клинически или анатомически узкий таз, стремительные или затяжные роды, нерегулярную и асинхронную сократительную деятельность матки, переломы таза в анамнезе, костные экзостозы, возраст от 35 лет и старше.
В некоторых случаях кефалогематома становится следствием асфиксии, вызванной обвитием или сдавливанием пуповины, западением языка и аспирацией околоплодных вод. Кроме того, кровоизлияние в периост костей черепа может являться первым признаком коагулопатий (гемофилии, болезни Виллебранда). У детей со сроком гестации до 37 недель данная патология может быть проявлением генерализованного внутриутробного микоплазмоза.
В зависимости от диаметра кефалогематомы выделяют 3 степени заболевания: I степень – не более 4 см, II степень – от 4 до 8 см, III степень – 8 и более см. При наличии нескольких очагов их диаметр суммируется и оценивается как одно кровоизлияние. С учетом места возникновения различают теменную (наиболее характерная), лобную, затылочную (менее распространенные) и височную (крайне редкая) кефалогематомы. Существуют изолированные и сочетанные формы заболевания. Изолированная кефалогематома не сопровождается другими патологиями. О сочетанной кефалогематоме говорят при одновременном наличии поверхностного кровоизлияния, переломов костей черепа и повреждения тканей головного мозга (отека, кровоизлияний в мозговую ткань, неврологических расстройств).
Симптомы кефалогематомы
Кефалогематома может проявляться как в первые 2-3 часа, так и на 2-3 сутки после родов. Общее состояние ребенка зависит от наличия других патологий, изолированные гематомы на состояние пациента не влияют. Нередко кровоизлияние увеличивается в первые несколько дней после возникновения, что обусловлено дефицитом факторов свертывания крови у новорожденных. Внешне субпериостальное кровоизлияние имеет вид локальной опухоли с четкими краями, не выходящими за границы пораженной кости. Средний размер гематомы составляет 3-7 см. Крайне редко наблюдаются множественные кефалогематомы, поражающие несколько участков головы.
При осмотре неонатолог или педиатр определяют безболезненное образование упругой мягкой консистенции с валикообразным уплотнением по периферии, позитивный симптом флюктуации и отсутствие местной пульсации. При небольшом диаметре (до 3 см) кровоизлияние обычно самостоятельно уменьшается на 7-9 сутки и полностью исчезает спустя 5-8 недель. Большие кефалогематомы (свыше 8 см), необходимо пунктировать для аспирации содержимого – самостоятельно они не рассасываются.
Наиболее распространенными осложнениями кефалогематомы являются анемия, нагноение, обызвествление и желтуха. Анемия, как правило, обусловлена большой кровопотерей, носит характер гемолитической или постгеморрагической и проявляется характерной клинической картиной, включающей бледность кожных покровов, повышение ЧСС и ЧД и другие симптомы. Присоединение гноеродной микрофлоры (β-гемолитического или других стрептококков группы А) сопровождается классическими признаками воспалительного процесса. Отмечается общее и местное повышение температуры тела, резкое ухудшение состояния ребенка и локальное покраснение в области гематомы. Обызвествление кефалогематомы обусловлено отложением солей кальция в образовавшейся полости. Проявляется деформацией пораженной кости и общей асимметрией черепа. Желтуха возникает на фоне внесосудистого гемолиза эритроцитов внутри гематомы.
Диагностика кефалогематомы
Диагностика кефалогематомы базируется на анамнестических и физикальных данных, результатах лабораторных и инструментальных методов исследования. Важную роль играет дифференциальная диагностика. Из анамнеза удается установить наличие провоцирующих факторов со стороны матери и/или ребенка. Физикальное обследование позволяет выявить опухолевидное образование над одной из костей черепа новорожденного (чаще всего над теменной). При детальном обследовании оцениваются консистенция и четкость краев образования, наличие пульсации и флюктуации.
Лабораторные тесты при кефалогематоме малоинформативны и обычно используются для исключения других заболеваний. Иногда в общем анализе крови определяется снижение количества эритроцитов и гемоглобина, в биохимическом – повышение общего билирубина за счет непрямой фракции. Обязательным методом диагностики кефалогематомы является нейросонография, позволяющая обнаружить эхонегативную зону между периостом и костью, а также подтвердить отсутствие поражений тканей головного мозга. Рентгенологическое исследование дает возможность исключить или подтвердить переломы костей черепа и выявить отслоение надкостницы с четкой границей в пределах одной кости. При неоднозначности полученных результатов и подозрении на повреждение тканей ЦНС используют КТ. Дифференциальную диагностику кефалогематомы проводят с подапоневротическим кровоизлиянием, родовой опухолью, грыжей головного мозга, редко – врожденным микоплазмозом и коагулопатиями.
Лечение кефалогематомы
Тактика лечения зависит от степени выраженности кефалогематомы, наличия сопутствующих патологий и тенденции к рассасыванию или прогрессированию. При крупных кровоизлияниях и тяжелом общем состоянии лечение проводится в условиях отделения патологии новорожденных или нейрохирургического отделения. При удовлетворительном общем состоянии и отсутствии других заболеваний ребенок выписывается домой под наблюдение педиатра или семейного врача. Режим постельный. Первые 3-4 дня кормление проводится сцеженным материнским молоком, после чего пациента переводят на вскармливание грудью. Для предотвращения дальнейших кровотечений и профилактики геморрагической болезни новорожденных осуществляют однократное введение витамина К.
Кефалогематома III степени при отсутствии положительной динамики является показанием к аспирационной пункции. Процедуру проводят не ранее 10 дня жизни ребенка, поскольку удаление крови на ранних сроках почти всегда влечет за собой рецидив кефалогематомы. Ориентировочная продолжительность лечения в условиях нейрохирургического стационара составляет от 2 до 7 суток. При нарушении целостности кожных покровов в зоне кровоизлияния аспирацию проводят в первые двое суток в связи с высоким риском инфицирования. При получении гнойного содержимого во время пункции показано вскрытие и дренирование полости на фоне антибактериальной терапии. Линейные трещины костей черепа специфического лечения не требуют.
Прогноз и профилактика кефалогематомы
Прогноз для детей с кефалогематомой, как правило, благоприятный. Заболевание редко влияет на общее состояние, дальнейшую жизнь и здоровье ребенка. Диспансерное наблюдение не требуется. Серьезные осложнения наблюдаются чрезвычайно редко.
Профилактика заключается в адекватном питании и образе жизни матери во время вынашивания ребенка, полноценном обследовании в период беременности, регулярном посещении женской консультации, своевременном выявлении факторов риска и правильном ведении родовой деятельности. При наличии показаний показано родоразрешение путем кесарева сечения.

Под субдуральной гематомой понимается кровоизлияние либо излитие кровянистой жидкости в пространство между твердой и субарахноидальной оболочками головного мозга.
На долю субдурального приходится примерно 40 % всех внутричерепных кровоизлияний. В этиологии заболевания преобладает травматический аспект, а его частота напрямую зависит от тяжести полученной пострадавшим черепно-мозговой травмы и в случае тяжелой ЧМТ составляет от 9 до 11%
Среди пациентов превалируют мужчины в возрасте после 40 лет, встречается данная патология также у новорожденных и пожилых.
Отличительные черты
Как и при других внутричерепных кровоизлияниях, при субдуральной гематоме (СГ) первостепенны признаки общего и локального сдавливания головного мозга. Клинически она схожа с эпидуральной (ЭГ), однако встречается чаще и имеет от последней ряд существенных отличий:

- При субдуральном типе кровь распространяется между субарахноидальной и твердой оболочками. Эпидуральная гематома локализована в просвете между твердой мозговой оболочкой и черепными костями.
- Субдуральное кровоизлияние происходит обычно в результате травматического разрыва впадающих в синусы твердой мозговой оболочки мостиковых вен. Источник кровотечения при ЭГ – артериальные сосуды (чаще средняя менингеальная артерия и ее ветви), реже синусы (сигмовидный, верхний сагиттальный).
- Постепенное нарастание симптоматики, характерное для СГ, объясняется венозным типом кровотечения и достаточной площадью для излития крови. В свою очередь, эпидуральное пространство ограничено. Клинически этот тип кровоизлияния характеризуется светлым промежутком и, как правило, более бурным течением.
- Для ЭГ присуща односторонняя локализация, для субдуральной нередко двусторонняя, как в месте удара, так и на противоположном полюсе.
- Различна КТ-картина: кровоизлияние между черепными костями и твердой мозговой оболочкой имеет вид двояковыпуклой линзы, между паутинной и твердой – серповидную форму.

Классификация образований
В зависимости от количества излившейся крови гематомы делят на:
- малые – до 30 мл;
- средние – от 30 до 90 мл;
- большие – более 90 мл.
По отношению к долям головного мозга:
- монолобарные;
- билобарные;
- полибилобарные.
Клинически обусловлено деление субдуральных гематом в зависимости от времени возникновения и темпа нарастания симптомов.
Острые проявления кровоизлияния
Тип субдуральной гематомы головного мозга, клинические признаки при котором проявляются в течение первых трех суток после воздействия провоцирующего фактора.
Возможные варианты течения:
- Классический – редкий, обычно сопутствует среднетяжелым повреждениям, характеризуется этапностью: потеря сознания в момент нанесения травмы; светлый промежуток, продолжительность которого вариабельна (от минут до нескольких суток), в этот период жалобы незначительны и очаговая симптоматика обычно отсутствует; выключение сознания повторно, с предшествующим этому разворачиванием клиники.
- Со слабо выраженным периодом относительного благополучия – сопровождает тяжелые ЧМТ. Первоначально тяжелое коматозное состояние, развернутая общемозговая и очаговая симптоматика объясняется повреждением вещества мозга в результате ушиба. После частичного восстановления сознания, сопровождаемого четкой клиникой, наступает повторная его утрата.
- Без присутствия светлого промежутка – этот тип наиболее распространен. Изначальная кома на фоне тяжелых травм не претерпевает изменений вплоть до операции либо смерти пациента.
Подострая гематома

Клиника разворачивается в период от 4 до 14 суток после получения травмы.
Первоначальная симптоматика нарастает медленно, нередко напоминает интоксикацию алкоголем, менингит, субарахноидальное кровоизлияние. В этой связи диагностика бывает затруднена.
Различают три варианта течения:
- Классический – также характеризуется трехфазностью (утрата сознания, период относительного благополучия, нарушение сознания повторно), однако в отличие от острой гематомы симптомы нарастают не так бурно, а светлый промежуток выражен четче.
- Без первоначальной утраты сознания.
- Со стертым периодом относительного благополучия.
Хроническая форма течения
Хроническая субдуральная гематома обнаруживается по истечении двух недель от момента травмы. Ее главной особенностью, помимо слабой выраженности клинических проявлений в сравнении с острой и подострой гематомами, является образование капсулы вокруг излившейся крови.
Наиболее прогностически благоприятный тип кровоизлияния.
О причинах образования гематом
В этиологии заболевания преобладает травма головы, полученная в ДТП, при падении либо направленном ударе. Возможны и более редкие причины нетравматического характера:

- Синдром детского сотрясения – патологическое состояние, возникающее при подбрасывании маленького ребенка и сотрясении нефиксированной головы. Разрыв мостиковых вен при данном синдроме связан с их значительной растянутостью вследствие большей ширины субдурального пространства у детей.
- Применение в родоразрешении приборов для извлечения ребенка щипцов, родовые травмы.
- Вероятность разрыва венозных сосудов повышена у страдающих алкоголизмом, а также у пожилых. У них расширение пространства между субарахноидальной и твердой мозговыми оболочками происходит вследствие атрофии мозга.
- С возрастом возрастает риск субдурального кровоизлияния на фоне артериальной гипертензии, атеросклеротических поражений сосудов и их повышенной хрупкости.
- Снижение давления ликвора (например, при спинномозговой пункции) в редких случаях также может привести к расширению субдурального пространства и разрыву мостиковых вен.
- Наличие кист субарахноидальной оболочки головного мозга.
- Прием ряда лекарственных препаратов, снижающих свертываемость крови (антикоагулянты, антиагреганты), заболевания, связанные с дефицитом витамина К.
Патомеханизм нарушения
Субдуральная гематома может развиться на фоне травмирования разной степени. При значительном повреждении, сопровождающимся переломом черепных костей, возникает картина острой гематомы, подострое и хроническое течение возможно при менее тяжелых травмах.
Как правило, под воздействием причинного фактора происходит разрыв впадающей в синус твердой мозговой оболочки мостиковой вены. Зияющий просвет сосуда становится местом излития крови. Накапливаясь, она провоцирует сдавливание и отек вещества мозга, дислокацию его структур.
При односторонней (гомолатеральной) гематоме травматического характера область приложения силы невелика, а голова в момент травмы неподвижна. Этим объясняется ограниченность повреждения сосудов и местный ушиб мозга.

Контрлатеральное повреждение мозговых структур связано с более серьезной травмой, полученной во время столкновения подвижной головы о твердый предмет (например, при падении с высоты). Смещение и ушиб мозга, разрыв сосудов на противоположной стороне возможны также при значительной площади приложения силы на неподвижную голову (к примеру, удар падающим деревом).
Кроме того, непрямое воздействие, как в случае резкой перемены направления либо скорости движения, также может быть причиной разрыва мостиковых вен и формирования гематомы.
Более редкий механизм нарушения – непосредственное ранение синусов и вторичные кровоизлияния на фоне дистрофии, некроза либо ангионевротических изменений сосудов.
Клиническая картина
Симптоматика заболевания имеет в каждом конкретном случае свои особенности и во многом зависима от локализации, объема и темпов нарастания гематомы. Значительно влияют на характер клинических проявлений сопутствующий ушиб и повреждение мозга, возраст пациента.
Доминируют в клинике:

- Полная потеря сознания вплоть до комы – в случае тяжелого течения острой гематомы. Оценка сознания производится в баллах (от 0 до 15) на основании шкалы ком Глазго.
- Симптомы вклинения ствола мозга (триада Кушинга) – брадикардия, гипертензия и утрата сознания.
- Стволовые симптомы – колебания артериального давления, расстройство дыхания, гипертермия, нарушение тонуса и рефлексов.
- Качественные нарушения сознания, психические расстройства – делириозные и онейроидные, утрата памяти, лобное поведение, эйфория, отсутствие критики к собственному состоянию.
- Психомоторное возбуждение, развитие генерализованных клонико-тонических судорог.
- Головная боль – носит обычно распирающий характер, иррадиирует в глазные яблоки, затылок, может сопровождаться многократной рвотой, светобоязнью, снижением зрения.
- Менингеальные знаки (ригидность мышц затылка, положительные симптомы Кернига, Брудзинского).
- расширение зрачка (мидриаз) на стороне кровоизлияния со снижением реакции на свет, нередко сопровождаемое птозом (опущением века) и нарушением подвижности глазного яблока;
- двигательные расстройства конечностей на противоположной кровоизлиянию стороне тела (парез, плегия);
- фокальные судороги;
- патологические рефлексы (Бабинского, рефлексы автоматизма);
- в зависимости от области поражения мозга – расстройства чувствительности, речи (моторная, сенсорная афазия), обоняния (гипоаносмия), выпадение полей зрения и т.д.
Диагностические методы
Диагноз заболевания основан на тщательном изучении анамнеза (характер и давность полученной травмы), жалоб пациента (время возникновения, прогрессирование симптомов). В случае бессознательного состояния пострадавшего проводится опрос очевидцев.

Обязателен общий осмотр, обнаруживающий следы травмы на черепе (ссадины, кровоподтеки, дефекты кости), отоликворею.
Неврологическое обследование позволяет диагностировать отклонения в неврологическом статусе, появление патологических рефлексов, классической очаговой симптоматики (мидриаз, гемиплегия и т. д.), кровянистый ликвор при спинномозговой пункции. Выявление при осмотре признаков дислокации и вклинения структур мозга становит противопоказание к выполнению процедуры.
Со стороны органа зрения может наблюдаться застой на глазном дне, отек диска зрительного нерва, его атрофия (зависимо от тяжести и давности травмы).
В диагностике кровоизлияний неотъемлемы инструментальные способы исследований:
- КТ головного мозга – наиболее достоверный метод в остром периоде заболевания, позволяет на ранних стадиях выявить в проекции мозга гиперэхогенный участок серповидной формы. В случае хронической гематомы позволяет диагностировать признаки повышения внутричерепного давления и смещения мозговых структур.
- МРТ – варианты с введением контраста применяются в сомнительных ситуациях и в дифдиагностике с кистами и гигромами.
- ЭЭГ – выявляет срединное смещение структур мозга.
- Рентгенография черепа – выполняется с целью выявления переломов основания и свода черепа.
Что предлагает медицина?
Тактика ведения пациентов зависит в первую очередь от объема гематомы и ее нарастания в динамике.
Консервативное лечение возможно при небольшом (до 25 мл) кровоизлиянии, при условии стабильного состояния пациента и возможности динамического контроля (нейровизуализация методом КТ, МРТ). Оно также проводится как элемент предоперационной подготовки. Основная цель в этом случае – снижение внутричерепной гипертензии, предупреждение вклинения.

Основные методы и способы:
- правильное положение пациента с приподнятым головным концом в пределах 30-45º, облегчающее отток венозной крови из полости черепа;
- противоотечная терапия — осмотические (Маннитол) и петлевые диуретики (Фуросемид), метаболические препараты;
- кислородотерапия;
- искусственная вентиляция легких при нарастании дыхательной недостаточности и угнетении сознания (по шкале ком Глазго менее 9 баллов);
- поддержание сердечно-сосудистой системы (систолическое давление в пределах 110-120 мм рт ст).
Хирургическое вмешательство показано в следующих ситуациях:
- отрая субдуральная гематома (объемом более 25 мл), провоцирующая смещение структур мозга;
- кровоизлияние меньшего размера в случае прогрессирующего ухудшения состояния пациента;
- подострая либо хроническая гематома значительного объема, провоцирующая клиническую симптоматику.

Суть операции заключена в наложении трепанационных фрезевых отверстий, дренировании излившейся крови через полученный дефект кости, а также проведении тщательного гемостаза. Вследствие наружного опорожнения гематомы происходит декомпрессия мозга и устранение внутричерепной гипертензии.
Острая субдуральная гематома головного мозга, безусловно, жизнеугрожающее состояние, которое характеризуется высокой вероятностью летального исхода, в том числе после своевременно проведенного оперативного лечения.
Прогноз отягощается такими осложнениями, как смещение мозга, его вторичная ишемия и отек. Профилактика заключена в предупреждении травматизма, как бытового, так и на рабочем месте.
Читайте также:

