Эксфолиативные кожные заболевания это что такое
Обновлено: 17.04.2024
Атопический дерматит, невродермит. Себорейный дерматит, эксфолиативный дерматит
Атопический дерматит — конституциональный семейный, дерматоз неизвестной этиологии — часто обостряется в результате эмоциональных и аллергических факторов. У взрослых больных он характеризуется лихенифицированными и шелушащимися эритематозными очагами. В активной стадии дерматоз характеризуется также мокнутием и образованием корок, пузырьков не бывает.
Ограниченный невродермит характеризуется одной или несколькими лихенифицированными бляшками с небольшим шелушением. Мокнутия и везикуляции нет.
При эксудативном дискоидном и лихеноидном хроническом дерматозе имеются бляшечные высыпания, характеризующиеся в ранних стадиях заболевания пузырьками, мокнутием и образованием корок, а в поздних стадиях — лихенифихацией и шелушением.
При себорройном дерматите имеются резко очерченные очаги коричневато-красного цвета, незначительно инфильтрированные и покрытые нежными жирными чешуйками. Может наблюдаться и мокнутие, но везикуляции не бывает.
При застойном дерматите наблюдаются эритема, отек, шелушение, а иногда мокнутие и образование корок. Застойный дерматит отличается от других форм дерматитов, во-первых, наличием коричневатой пигментации, зависящей от отложения гемосидерина и, во-вторых, тем, что в некоторых случаях он заканчивается изъязвлением и атрофией.
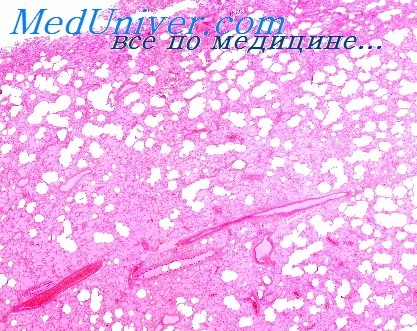
Генерализованный эксфолиативный дерматит поражает весь кожный покров и характеризуется эритемой, отеком, обильным шелушением, а в тяжелых случаях и мокнутием. Он представляет собой acme развития тяжелых форм различных дерматитов — контактного, атопического, себорройного и дерматита при лимфомах.
Однако генерализованный эксфолиативный дерматит может представлять собой и идиопатическое заболевание.
Гистологическая картина различных форм дерматитов редко бывает достаточно характерной для их дифференциального диагноза. Как правило, с помощью гистологического исследования можно лишь установить наличие острого, подострого или хронического дерматита. В связи с этим мы прежде всего и будем излагать гистологические картины этих стадий дерматита.
Лишь попутно будут излажены гистологические отличия, которые иногда наблюдаются при различных формах дерматитов.
При остром дерматите в гистологической картине преобладают внутриэпидермально расположенные пузырьки или пузыри. В эпидермисе вокруг пузырьков может быть значительный межклеточный отек (спонгиоз) и внутриклеточный отек (alteration cavitaire).
При большом количестве пузырьков и выраженном внутриклеточном отеке пузырьки вследствие ретикулярной дегенерации эпидермиса отделяются один от другого только тонкой перегородкой, образованной сохранившимися стенками отечных эпидермальных клеток, образуя, таким образом, многокамерный пузырь. Пузырьки и пузыри содержат .небольшое количество лимфоцитов, а также эозинофилы, нейтрофилы и разрушенные эпидермальные клетки.
В эпидермис мигрируют лимфоциты и нейтрофилы. К клеткам рогового слоя, которые иногда содержат ядра, примешиваются фибрин и нейтрофилы [Уинер и Липшультц (Winer и Lipschultz)]. В верхней части дермы отмечается расширение сосудов, отек и преимущественно периваскулярный инфильтрат, состоящий из лимфоцитов, эозинофилов и нейтрофилов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Эксфолиативный хейлит – это воспалительное заболевание, сопровождающееся поражением красной каймы губ. При сухом эксфолиативном хейлите на губах образуются чешуйки, которые в центре плотно спаяны с подлежащей тканью, а по периферии, наоборот, приподняты. При этом пациенты указывают на ощущение сухости, жжения. При экссудативной форме хейлита наблюдается отечность, болезненность губ. Диагностика эксфолиативного хейлита сводится к сбору жалоб, составлению анамнеза заболевания, физикальному осмотру. Для лечения эксфолиативного хейлита используют лучи Букки, увлажняющие кремы, техники иглорефлексотерапии, а также средства, повышающие резистентность организма.
МКБ-10
Общие сведения
Эксфолиативный хейлит – хроническое воспаление красной каймы губ без вовлечения в патологический процесс слизистой оболочки и кожи околоротовой области. Впервые термин «эксфолиативный хейлит» для обозначения воспалительного поражения данной анатомической зоны был предложен в 1912 году немецкими учеными Микуличем и Кеммелом. В основе заболевания лежат изменения трофики, возникающие на фоне психоэмоциональных нарушений.
Патология чаще встречается у женщин. Сухую форму заболевания преимущественно выявляют в возрасте 16-40 лет. Экссудативный хейлит диагностируют у пациентов 16-65 лет. Около трети от всех случаев патологии приходится на возраст 16-20 лет. Среди других поражений красной каймы губ распространенность эксфолиативного хейлита составляет примерно 30%.

Причины
Этиология эксфолиативного хейлита до конца не определена. Предполагается, что заболевание является многофакторным, при этом пусковым моментом могут служить как экзогенные, так и эндогенные влияния, в числе которых:
- Психоэмоциональные нарушения. Основной причиной считают нейротрофические изменения, которые возникают на фоне расстройств психоэмоциональной сферы. Депрессия, тревожные состояния являются пусковым механизмом в развитии заболевания.
- Нарушения функции щитовидной железы. В ходе проводимых исследований ученые обнаружили взаимосвязь между поражением красной каймы губ и повышением уровня тиреоидных гормонов в крови. У подавляющего большинства пациентов с тиреотоксикозом диагностируют влажную форму экссудативного хейлита.
- Наследственность. Патологию нередко выявляют у близких родственников, что подтверждает определенное значение наследственности как этиологического фактора в развитии хронического воспаления красной каймы губ.
- Изменение иммунных реакций. Ученые также не исключают роли иммуноаллергических реакций в генезе эксфолиативного хейлита.
Патогенез
В результате воздействия факторов нейрогенной, эндокринной, иммунологической природы в строме красной каймы губ возникает разрастание грубой соединительной ткани, появляются скопления клеток воспалительного инфильтрата – лимфоцитов, гистиоцитов, макрофагов. В эпителии наряду с признаками гиперкератоза обнаруживают явления акантоза, паракератоза, лизис эпителиоцитов.
Классификация
Различают две клинических формы эксфолиативного хейлита:
- Сухой эксфолиативный хейлит. В прогностическом отношении является менее благоприятной формой. Основной причиной патологии считают депрессивные состояния. Заболевание чаще выявляют у женщин молодого возраста.
- Влажный эксфолиативный хейлит. Среди этиологических факторов весомая роль отводится проявлениям психопатологии, гиперфункции щитовидной железы. При лечении возможен переход экссудативной формы в сухую.
Симптомы эксфолиативного хейлита
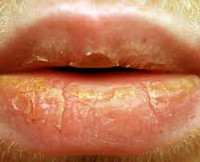
При сухом эксфолиативном хейлите с появлением корочек на губах возникает ощущение стянутости, сухости и жжения. Поражается только красная кайма губ по линии Клейна. Слизистая часть губы, а также кожа околоротовой зоны в патологический процесс не вовлечены. В углах рта и по линии, граничащей с кожей, чешуек также не обнаруживают.
При осмотре пациентов с эксфолиативным хейлитом на красной кайме губ выявляют множественные корочки, которые в центральной части плотно связаны с подлежащей тканью. При попытке их удалить оголяется гиперемированная зона. Наличие чешуек создает ощущение инородного тела, вследствие чего у пациентов вырабатывается вредная привычка скусывать корки и облизывать губы.
Это, в свою очередь, приводит к повышенному испарению слюны, трансэпидермальной и трансэпителиальной потере влаги. Красная кайма губ становится менее эластичной, в результате чего возрастает риск нарушения целостности тканей и возникновения трещины.
У пациентов с экссудативной формой эксфолиативного хейлита губы отечны, болезненны при пальпации. Корочки серо-желтого цвета. При достижении больших размеров чешуйки затрудняют прием пищи. Пациенты часто держат рот полуоткрытым. Граница перехода красной каймы в слизистую резко гиперемированная. Регионарные лимфоузлы не пальпируются. Признаков интоксикации, повышения температуры у пациентов с эксфолиативным хейлитом не наблюдается.
Диагностика
Постановка диагноза эксфолиативный хейлит базируется на основании жалоб пациента, данных анамнеза, результатов клинического обследования. При физикальном осмотре врач-стоматолог на красной кайме губ пациента с сухой формой патологии выявляет множественные серые чешуйки, спаянные с подлежащей тканью в центре и приподнятые по периферии. При удалении корочек обнажается гиперемированная зона. При экссудативной форме эксфолиативного хейлита губы отечны, наблюдается выраженная болезненность. Корочки, достигая больших размеров, свисают вниз, что создает ложное впечатление поражения кожи околоротовой области.
При эксфолиативном хейлите на слизистой оболочке, в углах рта, на коже приротовой области, а также по линии красной каймы губ, граничащей с кожей, патологические признаки отсутствуют. Регионарные лимфоузлы не пальпируются. Дифференцируют эксфолиативный хейлит:
- с другими видами хейлитов,
- с проявлениями красной волчанки,
- с облигатным предраком красной каймы губ – хейлитом Манганотти.
Пациента обследует стоматолог-терапевт. Для выявления фоновой патологии показаны консультации узких специалистов: психиатра, эндокринолога, аллерголога.
Лечение эксфолиативного хейлита
При выявлении расстройств психоэмоционального состояния пациентам с эксфолиативным хейлитом назначают антидепрессанты, психотропные препараты. В случае нарушения функции щитовидной железы показано лечение основного заболевания врачом-эндокринологом.
Местно применяют лучи Букки, лекарственные средства, повышающие сопротивляемость организма. Корочки в стоматологии удаляют с помощью раствора на основе борной кислоты. Эффективным методом лечения эксфолиативного хейлита является иглорефлексотерапия. У детей при сухой форме хейлита используют увлажняющие кремы.
Прогноз
Самоизлечение при эксфолиативном хейлите наблюдается крайне редко. Без проведения лечебных мероприятий заболевание может длиться годами. При квалифицированной комплексной терапии прогноз благоприятный, случаев малигнизации эксфолиативного хейлита не зафиксировано.
В статье приводятся данные об эксфолиативном дерматите, характеризующемся диффузной эритемой и шелушением кожи, поражающими более 90% общей поверхности тела. Наиболее частыми предшествующими эксфолиативному дерматиту заболеваниями являются псориаз, атопич
The article presents data on exfoliative dermatitis, characterized by diffuse erythema and skin peeling, affecting more than 90% of the total body surface. The most common diseases, previous to exfoliative dermatitis, are psoriasis, atopic dermatitis and other spongiotic dermatitis, drug hypersensitivity reaction (drug toxicodermia) and cutaneous T-cell lymphoma. The treatment is directed at the primary disease, symptomatic relief and prevention of potential systemic complications.
Эксфолиативный дерматит — это диффузная эритема и шелушение кожи, поражающие более 90% общей поверхности тела [1, 2]. Частота встречаемости эксфолиативного дерматита варьирует от 0,9 до 71,0 на 100 000 пациентов. Мужчины болеют значительно чаще женщин в соотношении от 2:1 до 4:1. Средний возраст начала заболевания составляет от 41 до 61 года с учетом того факта, что в большинство исследований не включены случаи заболевания у детей. Эксфолиативный дерматит может возникать на фоне многих кожных и системных заболеваний. В половине случаев эксфолиативного дерматита у пациентов выявляются предшествующие кожные заболевания. По данным ряда авторов, наличие предшествующего кожного заболевания является провоцирующим фактором в 52% всех случаев эксфолиативного дерматита. Наиболее часто эксфолиативный дерматит возникает на фоне псориаза (23%), спонгиотических дерматитов (20%), лекарственной гиперчувствительности (15%), кожной Т-клеточной лимфомы или синдрома Сезари (5%). Идиопатический эксфолиативный дерматит, когда причину установить не удается, встречается в 20% случаев. Реже эксфолиативный дерматит возникает на фоне иммунобуллезных заболеваний, красного волосяного лишая, системных заболеваний соединительной ткани, дерматофитии [3–7]. У маленьких детей и новорожденных эксфолиативный дерматит следует дифференцировать с такими дерматозами, как псориаз, атопический и себорейный дерматиты, действием лекарств и синдромом стафилококковой обожженной кожи, следует исключить врожденные состояния, в том числе буллезную и небуллезную формы врожденной ихтиозиформной эритродермии, синдром Нетертона, а также иммунодефицитные состояния.
При эксфолиативном дерматите кожа эритематозная и повсеместно утолщена. Поражение с островками нормальной кожи указывает на красный волосяной лишай, выпадение волос — на Т-клеточную лимфому, заболевания ногтей могут быть типичными для экземы или псориаза. Практически всегда присутствует генерализованная лимфаденопатия. Так как Т- и В-лимфоциты сильно активированы, гистологическая дифференцировка реактивных лимфоузлов и лимфомы может быть затруднена. Эритродермия может протекать в тяжелой форме с повышением температуры, болями в суставах, выраженным недомоганием, потерей белка, жидкости и массы тела вплоть до кахексии [8].
В патогенезе эксфолиативного дерматита молекулы адгезии и их лиганды играют существенную роль в эндотелиально-лейкоцитарных взаимодействиях, которые влияют на связывание, переселение и инфильтрацию лимфоцитами и мононуклеарными клетками при воспалении, травме или иммунологической стимуляции. Рост экспрессии молекул адгезии (VCAM-1 (васкулярные молекулы межклеточной адгезии 1), ICAM-1 (молекулы межклеточной адгезии, присутствующие в низких концентрациях на мембранах лейкоцитов и эндотелиальных клетках), Е-селектина и Р-селектина) у пациентов с эксфолиативным дерматитом стимулирует кожное воспаление, которое может привести к эпидермальной пролиферации и повышенной продукции медиаторов воспаления. Сложные взаимодействия цитокинов и молекул клеточной адгезии, такие как интерлейкин-1 (ИЛ-1), ИЛ-2 и ИЛ-8; межклеточная адгезия молекулы ICAM-1 и фактора некроза опухоли (ФНО), приводят к значимо повышенной эпидермальной пролиферации. Количество герминативных клеток увеличивается, а время прохождения через кератиноциты эпидермиса уменьшается, вызывая потерю клеточного материала с поверхности. Ряд авторов обратили внимание на то, что дермальный инфильтрат у больных синдромом Сезари при иммуногистохимическом исследовании проявляется в основном цитокиновым профилем Т-хелперов 2-го типа (Th2), в отличие от цитокинового профиля Т-хелперов 1-го типа (Тh1) при доброкачественной реактивной эритродермии с другими патомеханизмами и этиологическими факторами [9].
Эритродермия может возникать спонтанно или развиться в течение нескольких месяцев. Быстрое наступление эксфолиативного дерматита в качестве более вероятной причины может быть диагностировано в пользу приема лекарственных препаратов. Клинически у пациентов появляется генерализованная эритема, часто с шелушением. Признаки включают озноб, в том числе из-за терморегуляторной дисфункции. Часто наблюдается отек, особенно в нижних конечностях. При осмотре может отмечаться тахикардия, возможны нарушения ритма сердца, иногда диспепсия, зуд. Диффузная алопеция, кератодермия, дистрофия ногтей и потеря веса являются более распространенными при хроническом состоянии. Пожилые пациенты часто гемодинамически нестабильны и подвержены высокому риску сердечной недостаточности, дыхательной недостаточности, повышенной проницаемости капилляров, почечных дисрегуляций и отрицательному азотистому балансу [10].
Лекарственно-индуцированные случаи эксфолиативного дерматита могут быть представлены сенсибилизацией к неомицину, этилендиамину. Как правило, эксфолиативный дерматит может возникать после приема таких препаратов, как фенитоин, пенициллины, изониазид, триметоприм, сульфаниламиды, противомалярийные препараты, тиазидные диуретики, золото, Аминазин, цианамид, нифедипин, роксатидин, эсциталопрам, иматиниб, аллопуринол. Ряд авторов отмечают случаи эксфолиативной эритродермии после применения некоторых нестероидных противовоспалительных препаратов, таких как сулиндак, меклофенамат натрия, фенилбутазон, бета-блокаторы, глазные капли (тимолола малеат), мазь Гиперикум (экстракт зверобоя). Терапия с использованием рекомбинантных цитокинов также может привести к развитию эксфолиативной эритродермии. Клиническая симптоматика эксфолиативного дерматита, связанная с лекарственными препаратами, как правило, имеет быстрое начало и относительно быстрое разрешение в течение 2-6 недель, в отличие от более длительного курса идиопатической эритродермии и лимфомы кожи [11].
Клинические признаки, относящиеся к эксфолиативному дерматиту различной этиологии, могут включать:
Псориатическая эритродермия возникает остро с появлением эритемы на участках кожи, не покрытых псориатическими очагами, затем распространяется на весь кожный покров, включая и кожу лица. У пациентов на фоне эритемы очень быстро появляется обильное шелушение, псориатические папулы становятся неразличимыми. Может наблюдаться сильное выпадение волос, ногтевые пластинки утолщаются и легко отходят от поверхности ногтевого ложа. Кожный процесс сопровождается длительным повышением температуры. Через несколько недель (иногда месяцев) эритродермия, как правило, проходит, и восстанавливается клиническая картина псориаза. Наиболее частой причиной развития вторичной эритродермии является нерациональное, слишком энергичное лечение псориаза в остром периоде. Гистопатологические изменения характеризуются явлениями акантоза, выражающегося в резком удлинении межсосочковых эпителиальных отростков, и паракератозом. Зернистый слой полностью отсутствует. В остром периоде болезни в шиповатом слое нередки разлитой межклеточный отек и скопления лейкоцитов в форме микроабсцессов. В дерме наблюдаются отек и резкое удлинение сосочков, поднимающихся почти до самого паракератозно измененного рогового слоя и отделяющихся от него лишь двумя-тремя рядами клеток шиповатого слоя. Капилляры сосочков и сосуды подсосочкового слоя резко расширены. Вокруг них визуализируется значительная, преимущественно лимфоцитарная, инфильтрация, усиливающаяся по мере перехода процесса в стационарное состояние [12, 13].
При постановке диагноза эксфолиативного дерматита собирают анамнез о предшествующих кожных заболеваниях, таких как псориаз или атопический дерматит. У пациентов с эксфолиативным дерматитом должно быть проведено тщательное обследование и выявление триггеров для исключения инфекции, аллергии, контактной гиперчувствительности. Выполняют биопсию для уточнения диагноза и исключения лимфомы, биопсию легче провести на коже, чем в лимфоузлах. По показаниям проводят ультразвуковое исследование и биопсию лимфоузлов. Собирают подробный личный и семейный анамнез (атопия, псориаз, красный плоский лишай) и подробную информацию о приеме всех лекарств (следует выяснить, принимает ли пациент аллопуринол, антидиабетические и противосудорожные препараты). Важна оценка питания, особенно при хронической эритродермической картине, так как многие пациенты имеют низкий альбумин и отрицательный азотистый баланс. У пациентов с эксфолиативным дерматитом проводят общий анализ крови с формулой, биохимический анализ крови. При подозрении на лимфому проводят исследование на клетки Сезари; > 20% активированных Т-лимфоцитов [14].
При эксфолиативном дерматите требуется стационарное лечение, постельный режим и постоянная температура воздуха в помещении (22-24 °C). Пациенты с эксфолиативным дерматитом нуждаются в тщательном мониторинге за функциями организма, достаточном введении белка и жидкостей, преимущественно внутривенном, контроле баланса электролитов. Первоначально проводится простая наружная терапия кортикостероидами IV класса без консервантов и ароматизаторов. Рекомендуется обильное применение увлажняющих препаратов с мочевиной и масляных ванн. Часто помогает короткий ударный курс системных кортикостероидов, однако он не показан при псориазе, ввиду риска развития эффекта отмены препарата или эффекта «рикошета». Следует воздерживаться от продолжительной стероидной терапии. Как можно быстрее рекомендуется назначение специфической терапии в зависимости от заболевания. Также важна оценка и лечение сопутствующих заболеваний, особенно сердечно-сосудистой системы и почек. При псориазе и кожной Т-клеточной лимфоме рекомендуется фотохимиотерапия и в некоторых случаях метотрексат. Если у пациента с эксфолиативной эритродермией наблюдается базовый патогенез псориаза, может быть инициирована терапия с пероральными ретиноидами, циклоспорином или агентом анти-ФНО в зависимости от сопутствующих заболеваний пациента. В случае, если основой эритродермии является атопический дерматит, лечение топическими стероидами может быть достаточно, при торпидности процесса могут быть рекомендованы системные стероиды и щадящие средства. У пациентов с эксфолиативным дерматитом должны тщательно контролироваться жидкости и электролитный баланс. Следует компенсировать любой дефицит в питании, особенно белка [15].
Профилактике эксфолиативного дерматита способствует отмена приема лекарственных препаратов, которые изначально могли провоцировать это заболевание. Пациент должен тщательно регистрировать все возникающие у него аллергические реакции, в том числе от лекарственных препаратов, потенциально способных к перекрестным реакциям. Отказ от использования системных кортикостероидов у пациентов с псориазом будет способствовать профилактике эффекта отмены.
Таким образом, каждый случай эксфолиативного дерматита должен быть адекватно оценен, а целью терапии должен быть не только контроль обострения заболевания, но и контроль достижения прочной ремиссии с улучшением качества жизни пациентов.
Литература
Л. А. Юсупова, доктор медицинских наук, профессор
ГБОУ ДПО КГМА Минздрава России, Казань
Современное состояние проблемы эксфолиативного дерматита/ Л. А. Юсупова
Для цитирования: Лечащий врач № 11/2019; Номера страниц в выпуске: 6-8
Теги: кожа, воспаление, эритема, шелушение
Розацеа – хроническое воспалительное заболевание с распространенностью от 0,5% до 18%. Розацеа чаще встречается у лиц северного и западноевропейского происхождения, реже в других этнических группах. По некоторым данным, около 4% пациентов с розацеа имеют
Abstract. Rosacea is a chronic inflammatory disease with a prevalence of 0.5% to 18%. Rosacea is more common in people of northern and Western European origin, less common in other ethnic groups. According to some data, about 4% of rosacea patients are of African, Latin American or Asian origin. Women are found on average a third more than men. Rosacea usually manifests in patients aged 30-50 years. However, it can occur in childhood with a family history of rosacea, persist and progress into adulthood. Rosacea is chronic, can develop from erythema, telangiectasia to rhinophyma, and also cause eye damage. The classification of rosacea includes four subtypes and a variant of granulomatous rosacea. Adverse trigger factors of rosacea are endocrinological, pharmacological, immunological, infectious, climatic, thermal and alimentary factors. Skin with rosacea is most sensitive to temperature changes, especially to heat. Clinical trigger factors that contribute to rosacea outbreaks or disease progression are associated with increased stress of the endoplasmic reticulum, which indicates a birth defect predisposed rosacea patients to increased stress of the endoplasmic reticulum and pathologies associated with it. Numerous factors are involved in the pathogenesis of rosacea, such as impaired barrier function of the epidermis, inflammation mediated by cathelicidin antimicrobial peptide, vascular reactivity disorders, increased innate immunity, neurogenic inflammation, angiogenesis, fibrosis and hypercolonization of demodex mites. Rosacea requires an interdisciplinary approach consisting of adequate general measures, local and/or systemic therapy, physical methods for the targeted treatment of various symptoms. The choice of treatment method depends primarily on the severity of the disease and varies from avoiding factors that can provoke an exacerbation of the disease to the use of surgical intervention to correct hypertrophied soft tissues of the nose (rhinophymes). Prevention of factors provoking rosacea and proper skin care such as sunscreens and moisturizers are important steps in the treatment and prevention of rosacea patients. For citation: Ayupova K. R., Yusupova L. A. The current state of the rosacea problem // Lechaschi Vrach. 2022; 5-6 (25): 30-33. DOI: 10.51793/OS.2022.25.6.005
Резюме. Розацеа – хроническое воспалительное заболевание с распространенностью от 0,5% до 18%. Розацеа чаще встречается у лиц северного и западноевропейского происхождения, реже в других этнических группах. По некоторым данным, около 4% пациентов с розацеа имеют африканское, латиноамериканское или азиатское происхождение. Женщин встречается в среднем на треть больше, чем мужчин. Розацеа обычно возникает у пациентов в возрасте 30-50 лет, однако может встречаться у детей с семейным анамнезом розацеа, сохраняясь и прогрессируя во взрослом возрасте. Розацеа протекает хронически, может развиваться в разных формах – от эритемы и телеангиэктазии до ринофимы, а также вызывать поражение глаз. Классификация розацеа включает четыре подтипа и вариант гранулематозной розацеа. Неблагоприятными тригерными факторами розацеа являются эндокринологические, фармакологические, иммунологические, инфекционные, климатические, термические и алиментарные. Кожа с проявлениями розацеа наиболее чувствительна к перепадам температуры, особенно к жаре. Клинические триггерные факторы, которые способствуют вспышкам розацеа или прогрессированию заболевания, связаны с усиленным стрессом эндоплазматического ретикулума, что указывает на врожденный дефект у пациентов, предрасположенных к розацеа, к повышенному стрессу эндоплазматического ретикулума и патологиям, связанных с ним. В патогенезе розацеа участвуют многочисленные факторы, такие как нарушение барьерной функции эпидермиса, воспаление, опосредованное кателицидиновым антимикробным пептидом, нарушения сосудистой реактивности, усиление врожденного иммунитета, нейрогенное воспаление, ангиогенез, фиброз и гиперколонизация клещами демодекса. Розацеа требует междисциплинарного подхода, состоящего из адекватных общих мер, местной и/или системной терапии, физиотерапевтических методов для целенаправленного лечения различных симптомов. Выбор метода лечения зависит в первую очередь от тяжести заболевания и варьирует от избегания факторов, способных спровоцировать обострение заболевания, до применения хирургического вмешательства с целью коррекции гипертрофированных мягких тканей носа (ринофимы). Предотвращение факторов, провоцирующих розацеа, и надлежащий уход за кожей (солнцезащитные кремы и увлажняющие средства) являются важными этапами лечения и профилактики пациентов розацеа.
Розацеа является наиболее распространенным хроническим воспалительным дерматозом, развивающимся под влиянием генетических и средовых факторов, характеризующимся выраженным поражением центральной части лица с преходящей или персистирующей эритемой, воспалительными папулами, пустулами, телеангиэктазиями и гиперплазией соединительной ткани [1, 2]. Распространенность заболеваемости во всем мире достигает 18%, особенно в популяциях с преобладающим кельтским типом, как, например, в Ирландии [3]. Женщины и мужчины страдают в равной степени. В то же время имеются данные о том, что женщины страдают этим заболеванием чаще, чем мужчины, однако у последних в большей степени наблюдаются фиматозные изменения, особенно ринофима [4, 5]. В более молодом возрасте часто первыми признаками заболевания являются гиперемия и эритема, а телеангиэктазии в качестве начальных очагов розацеа наблюдаются в более старшем возрасте [6]. У ряда пациентов розацеа усиливается инвазией демодекса, эрадикация которого облегчает симптомы розацеа, вероятно, предотвращая образование провоспалительных цитокинов [7]. Нередко может осложняться вторичной инфекцией. Пиодермия считается самым часто встречаемым дерматозом среди всех кожных болезней [8]. При центрально-лицевой локализации розацеа часто встречающимся тяжелые психосоциальные симптомы, включая снижение самооценки и проблемы в общении. Недавние эпидемиологические исследования подтверждают эти клинические наблюдения и свидетельствуют о значительном психологическом бремени и снижении качества жизни пациентов с розацеа [9, 10].
Факторы, участвующие в патофизиологии розацеа, включают повышенную активность сальных желез на лице, а также нарушения нервной и сосудистой реакции на раздражители. Многочисленные триггеры (ультрафиолетовые лучи, жара, острая пища и алкоголь) инициируют или усугубляют клинические проявления розацеа [7]. Светлокожие люди кельтского или североевропейского происхождения генетически предрасположены к розацеа. У пациентов с генетической предрасположенностью имеется рецептор, опосредующий неоваскулярную регуляцию. При воздействии триггеров происходит высвобождение нейропептидов, что приводит к рекрутированию провоспалительных клеток в кожу с развитием гиперемии и отека [7].
Розацеа может быть инициирована или усугублена различными эндогенными и экзогенными триггерными факторами, включая жару, сильный холод, ультрафиолетовое облучение. Развивается гелиодермический статус, который включает все варианты изменений кожи, связанных с инсоляцией (клинические, гистологические и функциональные проявления хронического облучения кожи) [4, 11]. Нередко к неблагоприятным факторам относится сухость кожи, сопровождающаяся гиперчувствительностью и повышенной раздражительностью к воздействию экзогенных факторов [12]. В целом на индивидуальные клинические проявления розацеа влияют особая триггерная констелляция и восприимчивость пациента.
Классификация розацеа учитывает важность каждого проявления заболевания и позволяет дифференцировать основные и вторичные симптомы. Фиматозные изменения и стойкая центрально-лицевая эритема признаны единственными диагностическими признаками розацеа, тогда как покраснение, телеангиэктазии и воспалительные папулы/пустулы считаются основными симптомами и только в сочетании заставляют предполагать диагноз розацеа. Жгучая боль, отек и сухость определяются как вторичные признаки розацеа. Кожа при этой патологии характеризуется дисрегуляцией воспалительных, сосудистых, лимфатических, железистых и фиброзных процессов, что отражает многофакторный патогенез кожного заболевания [4]. Сухость кожи визуализируется у женщин, сопровождаясь повышенной чувствительностью к внешним воздействиям, постоянным присутствием нестойкой эритемы и других проявлений розацеа [13].
Адаптивная иммунная система наряду с врожденной может играть центральную роль в патофизиологии розацеа. В инфильтрате циркулируют CD4+ лифоциты, превалируют Т-хелперы 1-го и 17-го типа [14].
Генетические признаки, лежащие в основе розацеа, выражаются в семейном анамнезе. Несколько общегеномных ассоциативных исследований предлагают генетические локусы риска развития розацеа. В одной из этих работ, включавшей лиц европейского происхождения, выявлены однонуклеотидные полиморфизмы в генах бутирофилиноподобного 2 (BTNL2) и человеческого лейкоцитарного антигена (DRA). Оба гена связаны с основным комплексом гистосовместимости приобретенного иммунитета, что указывает на центральную роль дисрегуляций иммунной системы в патогенезе розацеа. В другом исследовании обнаружен нулевой мутационный полиморфизм в гене глутатион S-трансферазы (GST), который кодирует фермент, участвующий в клеточном окислительном стрессе. В клиническом исследовании пациента с гранулематозной розацеа зафиксирован полиморфизм в гене белка 2, содержащего домен олигомеризации, связывающий нуклеотиды (NOD2), который функционирует как белок рекрутирования каспазы (CARD15) и связан с функцией рецепторов врожденного иммунитета, таких как толл-подобные рецепторы 2 (TLR2), и последующими воспалительными процессами. Недавнее популяционное исследование показало, что розацеа имеет общие генетические локусы риска с различными аутоиммунными заболеваниями (рассеянный склероз, сахарный диабет 1 типа, целиакия и ревматоидный артрит). Это наблюдение подчеркивает важность тщательной оценки риска для отдельного пациента с розацеа, подверженного опасности развития аутоиммунного расстройства [4, 15].
Розацеа диагностируется на основании сооответствующего анамнеза и физического обследования, а также наличия симптомов со стороны центральной части лица (нестойкая эритема лица, телеангиэктазии или папулы/пустулы) [16].
Розацеа следует дифференцировать от вульгарных акне у взрослых, себорейного, контактного и фотодерматита. Следует также отличать ее от эксфолиативного дерматита, при котором эритематозная кожа повсеместно утолщена. Эритродермия может возникать спонтанно или развиться в течение нескольких месяцев. Быстрое развитие эксфолиативного дерматита в качестве более вероятной причины может требовать более активной лекарственной терапии [17]. Менее распространенные заболевания, с которыми нужно проводить дифференциальную диагностику, включают системную красную волчанку, атопический дерматит, фолликулит, бромодермию и мастоцитоз.
Последующее соблюдение рекомендаций по адекватному нераздражающему уходу за кожей может в значительной степени предотвратить обострение розацеа и улучшить качество жизни пациента. Рекомендации по уходу за кожей состоят главным образом в избегании триггерных факторов (включая управление стрессом), использовании солнцезащитного крема (с фактором защиты от солнца 30+), применении увлажняющих средств для сухой кожи и сушащих – для жирной, а также нежном очищении всего лица. Пациентам следует избегать вяжущих и тонизирующих средств, сенсорных стимуляторов и потенциально раздражающих ингредиентов [5, 18].
Поскольку симптомы розацеа развиваются из различных патофизиологических причин, терапевтический режим в большинстве случаев будет состоять из комбинаций топических препаратов с системной или физиотерапией или из того и другого [19, 20].
При эритематозной розацеа некоторые виды лазерной терапии могут быть использованы, но их следует избегать у пациентов, чувствительных к боли. Применение бета-блокаторов, таких как карведилол или модуляторы адренергических рецепторов (например, бримонидин), может облегчить симптомы. При наличии боли может быть полезна анальгетическая терапия.
Существует лишь несколько вариантов лечения телеангиэктазии, среди которых наиболее часто используются физическая лазерная терапия и внутрисосудистые инъекции Этоксисклерола (0,5-1%).
Пациенты с папулами легкой и средней степени тяжести получают местное лечение ивермектином (1%), метронидазолом (1%), азелаиновой кислотой (15%) или сульфацетамидом натрия. Терапия с использованием местного эритромицина (2%), изотретиноина, клиндамицина, перметрина, доксициклина, миноциклина и перорального эритромицина также показала хорошие результаты. Комбинированная терапия часто помогает продлить периоды без симптомов. В тяжелых или рефрактерных к терапии случаях может проводиться системное лечение метронидазолом, кларитромицином и азитромицином. При обнаружении демодекса перметрин или крем ивермектина и пероральный ивермектин могут улучшить терапевтический результат [21].
Фиматозная розацеа, как правило, трудно поддается лечению. Наилучшие результаты достигаются при его раннем начале. Пероральный изотретиноин может быть эффективен в уменьшении объема носа на ранних стадиях заболевания; однако после прекращения приема препарата вероятен рецидив, а муцинозные и фиброзные изменения не реагируют на прием ретинодов. Хирургические методы, включая лазерную или световую терапию (импульсный красящий лазер, интенсивный импульсный свет, лазер на углекислом газе), электрохирургию, дермабразию, тангенциальное иссечение, электроскальпель, петлевую каутеризацию, эффективны в коррекции или минимизации физиологических изменений и могут повысить качество жизни пациентов. Криотерапия оказывает противовоспалительное, сосудосуживающее, антидемодекозное действие и показана пациентам независимо от стадии заболевания [22, 23].
Таким образом, розацеа является распространенным хроническим заболеванием кожи лица. Достижения последних лет меняют понимание розацеа как с точки зрения патофизиологии, так и с точки зрения клинического подхода к терапии, позволяя применять новые препараты, которые улучшают результаты лечения пациентов и снижают заболеваемость. Комбинированная терапия может обеспечить удовлетворительные результаты при лечении пациентов с розацеа, а систематические профилактические мероприятия позволяют достичь стойкой ремисии и улучшить качество жизни больных.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
Казанская государственная медицинская академия – филиал федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования Российская медицинская академия непрерывного профессионального образования Министерства здравоохранения Российской Федерации; 420012, Россия, Казань, ул. Толстого, 4 А
Сведения об авторах:
Information about the authors:
Современное состояние проблемы розацеа/ К. Р. Аюпова, Л. А. Юсупова
Для цитирования: Аюпова К. Р., Юсупова Л. А. Современное состояние проблемы розацеа // Лечащий Врач. 2022; 5-6 (25): 30-33. DOI: 10.51793/OS.2022.25.6.005
Теги: кожа, дерматоз, эритема, ринофима
Читайте также:

