Дисплазия кожи что это такое
Обновлено: 23.04.2024
Дисплазия – это нарушение строения тканей организма, с упрощением их структуры, деформацией клеток и их составных частей. Обусловленные генетическими причинами врожденные дисплазии, как правило, имеют многообразные проявления, часто множественные и в разных системах.
Дисплазии слизистых оболочек имеют локальную привязку к определённому органу, как-то желудок, кишечник, шейка матки. В отличии от всех прочих дисплазий этот вид патологии не наследуется и не связан с глобальным генетическим сбоем, а вызывается жизнедеятельностью патологической микрофлоры.
Виды дисплазии
Дисплазии очень разнообразны и разнородны, врожденные и благоприобретенные дисплазии по сути очень разные процессы, одни захватывают несколько систем, другие – только участки слизистой оболочки.
Врожденные дисплазии проявляются аномалиями развития – отклонениям в строении, не мешающими нормальному функционированию, и пороками развития – эти аномалии уже нарушают функционирование анатомической области.
Дисплазии слизистой не формируют пороков и аномалий развития, но способны привести к злокачественным процессам. Абсолютно разные проявления дисплазий не позволяют создать единую классификацию, каждый исследователь проблемы предлагает собственную систематизацию разнородной патологии, не свободную от недостатков.
Врожденные дисплазии формируются во внутриутробном периоде, клинические проявления затрагивают покровные ткани и костно-мышечную систему, разделение их весьма условно.
Выделяют дисплазию эктодермы – поверхностной ткани зародыша, из которой формируются наружные покровы: кожа с ногтями и волосами и слизистая ротовой полости с зубами. Патология может проявиться в любом возрасте, в любом наборе признаков и с любой их выраженностью. Это может быть только сухость кожи с небольшими пятнышками атрофии и почти полным отсутствием зубов или гнездная плешивость с без ногтей и с лунообразными дефектами зубной эмали при полном наборе зубов. Возможно и просто снижение числа потовых желез в коже, что приводит к быстрому перегреванию уже в младенчестве и опасности внезапной смерти.
У подавляющего большинства страдающих генетической дисплазией соединительной ткани возможны нарушения всех систем организма от незначительных до опасных для жизни и с любым набором признаков: неврологические нарушения, пороки сердечных клапанов, изменения скелета, аневризмы сосудов, размягчение колец трахеи, опущение почек, а также приводящие к внезапной смерти сочетанное поражение сердечно-сосудистой и дыхательной систем. Наиболее активный всплеск проявлений отмечается в подростковом возрасте, когда, например, резко прогрессирует сколиоз и плоскостопие, появляется сердечная аритмия и близорукость. Сформировано несколько синдромов с характерными внешними проявлениями, опять-таки с вариабельной выраженностью – от мизерных отдельных проявлений до чрезвычайно выраженных с ранней гибелью от осложнений, как синдром Марфана и несовершенный остеогенез.
Дисплазия суставов проявляется врожденными пороками развития крупных – тазобедренных и коленных, а также мелких суставов кисти и стопы, и по своей сути может считаться все той же дисплазией соединительной ткани, но в отдельно взятой суставной системе. Как правило, патология выявляется у грудничка, но в минимальной форме может проходить незаметно, констатируют которую при обследовании по поводу случайной травмы ноги.
Дисплазию фиброзную выдают одиночные и множественные кисты в костях. Некоторые люди до глубокой старости проживают здоровую жизнь и узнают о генетической патологии в виде небольшой кисточки случайно при рентгене по другому поводу. Другие страдают хроническими болями и деформацией конечности, часто с укорочением, из-за множества кистозных полостей в костной ткани.
Дисплазию слизистых оболочек внутренних органов «зарабатывают» в процессе жизни. В большинстве случаев процесс не проявляется симптомами или имеет нехарактерные и нестабильные минимальные признаки, находят его при микроскопии кусочка ткани. Дисплазия может прогрессировать от легкой степени, через среднюю и тяжелую вплоть до рака нулевой стадии – и в этом её главная опасность. Тяжелую степень дисплазии сложно, а иногда и невозможно достоверно отличить от неинвазивного рака in situ.
Дисплазия желудка клинически может проявляться желудочной патологией, нередко у пациента отмечается инфицирование хеликобактерией. Патология заключается в упрощении клеточного строения – снижении дифференцировки, изменении клеточных ядер и других внутриклеточных структур. Легкая дисплазия не только переходит в среднюю, но и регрессирует, аналогично протекает и средняя, а тяжелая считается предраковым процессом и подлежит серьёзному лечению и наблюдению. Желудочная дисплазия по частоте встречаемости существенно уступает метаплазии – формированию в слизистой участков из клеток очень похожих на клетки толстой или тонкой кишки. При микроскопии вокруг любой дисплазии обязательно находят участки кишечной метаплазии и это тоже предраковый процесс.
Первичная дисплазия уротелия - нечасто встречающаяся патология, проявляющаяся симптоматикой раздраженного мочевого пузыря с частыми и болезненными позывами на мочеиспускание. Этот вариант дисплазии не принято разделять на степени, вероятность развития рака на диспластичном фоне чуть больше 15% и переход в нулевую стадию рака займет от 4 до 8 лет.
Цервикальная или дисплазия слизистой шейки матки очень частая патология, поскольку её ведущая причина – инфицированность вирусом папилломы человека. Сам вирус убить невозможно – он устойчив к любым лекарствам, но он смертен и у подавляющего большинства женщин самостоятельно излечивается в ближайшие два-три года.
Степени дисплазии
На трёх женщин с легкой дисплазией шеечной слизистой приходится одна пациентка со средней и тяжелой дисплазией. У девяти из десяти женщин место патологического изменения слизистой расположено у перехода плоского эпителия в железистый, который в норме находится у начала цервикального канала, но вследствие родов и абортов может перемещаться вглубь канала ближе к полости матки.
Дисплазия характеризуется появлением неправильных клеток – атипичных, но межклеточные структуры совсем не страдают. Клетки изменяют свою форму, ядра в них тоже меняют размер, форму и цвет. Ядра более крупные, неровные с толстой наружной оболочкой, внутриклеточная жидкость светлеет и увеличивается в объёме. Вместо абсолютно одинаковых клеточек эпителия появляется полная клеточная пересортица, усиленно делящаяся на такие же дефектные экземпляры. Вероятность развития рака в этой группе разноразмерных клеток доходит до 50%, правда, на это потребуются многие годы.
Степени дисплазии или по современной классификации, подчеркивающий возможность прогрессии до злокачественного процесса, цервикальной интраэпителиальной неоплазии или CIN градуируются следующим образом:
- Легкая цервикальная дисплазия или CIN I – патология располагается в одной трети пласта эпителия. Исследования показали, что у двух третей женщин в течение трёх лет с момента заражения вирусом папилломы человека 16 и 18 типов (ВПЧ) процесс самопроизвольно разрешится вследствие естественной гибели пораженной вирусом клетки, которую вирус не успеет покинуть и слущится вместе со своим клеточным «домиком». У трёх из десяти зараженных женщин ВПЧ продолжит жить дальше, а у одной перейдёт в среднюю степень дисплазии, тем не менее легкая дисплазия не считается предраком.
- Средняя степень цервикальной дисплазии или CIN II – поражение охватывает больше половины толщины эпителия – до двух третей. У трёх из сотни с течением времени такая дисплазия прогрессирует в тяжелую.
- При тяжелой степени цервикальной дисплазии или CIN III свободным от атипических клеток остается только поверхность эпителия, визуально даже в электронном микроскопе это патологическое состояние очень похоже на рак in situ. Предполагается, что у каждой седьмой женщины с диагностированной CIN III уже есть злокачественные клетки, тем не менее, у каждой третьей пациентки тяжелая дисплазия может уйти в среднюю и легкую степень и даже исчезнуть. Проблема в одном – нельзя сказать у кого в будущем будет рак шейки матки, а кто им не заболеет.
Риск рака реален у женщины с длительной цервикальной неоплазией, поэтому оперируют даже легкую дисплазию, не исчезнувшую после 36 месяцев наблюдения. Кстати, инфицирование ВПЧ не обещает обязательной дисплазии, у каждой четвертой зараженной женщины вирус не внедряется внутрь клеток – «проносится» мимо к выходу из половых путей.
Диагностика заболевания
Дисплазия слизистой не болит, не мешает жить – у неё нет симптомов.
Самый простой способ выявления патологии слизистой шейки матки был придуман Папаниколау в 1940-х годах и состоял он из взятия соскоба поверхностных клеток. Сегодня применяется модифицированный инструментарий, позволяющий собрать больше материала. Исследование клеток под микроскопом – цитология позволяет определиться во следующим диагностическим этапом – кольпоскопией.
Расширенная кольпоскопия – осмотр тканей под большим увеличением от пятикратного до 30-кратного, с дополнительным усилением «картинки» специальными обработками растворами, что помогает выбору оптимального места для взятия кусочка ткани – биопсии участка дисплазии. Кусочки слизистой размером не менее 3 миллиметров отправляются на микроскопию – гистологию. Биопсия исключается при воспалении и инфекциях, но только на время.

Дальше при морфологическом подтверждении дисплазии проводится выскабливание слизистой оболочки цервикального канала для выявления его изменений, у женщины дисплазия может локализоваться в железистых криптах – ямках слизистой и зона эпителиального перехода способна смещаться выше. Выскабливание визуализирует скрытый от глаза патологический субстрат.
Лечение дисплазии
При врожденных дисплазиях радикального лечение не существует, при некоторых опасных для жизни пороках развития проводятся операции, но вся терапия направлена только на уменьшение симптомов с увеличением двигательной активности и паллиативная по своей сути.
При дисплазии суставов разработаны эффективные, но тягостные методики многомесячной фиксации для создания покоя и предоставления времени для не случившегося во внутриутробном периоде развития.
При дисплазии желудка проводится избавление от хеликобактерии, налаживается ритм питания, модифицируется диета и образ жизни в сторону нормального, используются защищающие слизистую от повреждений лекарственные средства.
Лечение дисплазии шейки матки зависит от её выраженности: при легкой степени дисплазии прибегают к консервативным мероприятиям. Вирус папилломы человека устойчив к лекарственному воздействию, но его жизнедеятельность поддерживают нарушения слизистой оболочки при хроническом воспалении, способствует снижение иммунитета при гормональных нарушениях и системных заболеваниях.
Здоровой женщине проще избавится от ВПЧ, но при наличии у неё болезней необходимо помочь организму – излечить острое воспаление, перевести хронический процесс в длительную ремиссию, добиться гормонального баланса, нормализовать сахар и другие элементы крови.
При длительно существующей CIN I, которую наблюдают почти 3 года без тенденции ткани к нормализации структуры, тоже оперируют – удаляют сектор шейки. Сектор похож на геометрическую фигуру – конус, отсюда и название операции – конизация.
Среднюю и тяжелую дисплазию лечат только хирургией – проводится конизация шейки матки радиоволновым или лазерным методами. Операция высокоэффективна, почти не оставляет рубцов и не мешает в дальнейшем забеременеть и выносить ребенка.
Восстановительный период
Биопсия шейки матки для диагностики дисплазии при правильном выполнении не чревата проблемами, но некоторым пациенткам с хроническими воспалительными процессами половой сферы требуется профилактическое применение антибиотиков. Не допускается использование в послеоперационном периоде вагинальных тампонов и промывания влагалища, на 2 недели также исключается половая жизнь.
После конизации по поводу дисплазии несколько дней беспокоят не столько боли, сколь неприятные ощущения внизу живота. Будут и выделения, в первые дни могут быть прожилки крови или окрашивание кровью. С течением времени выделения осветляются и уменьшается их количество. Длительность истечения зависит от скорости заживления. Возможно усиление менструации. На полное восстановление слоя слизистой потребуется несколько недель, период ограничений увеличивается, как минимум до месяца, то есть на это время полностью исключается секс, тампоны, спринцевания и высокие физические нагрузки.
Восстановление обязательно должен контролировать врач. Результат лечения оценивает контрольная кольпоскопия и соскоб слизистой – не должно быть признаков атипии и участков дисплазии.
Предраковые процессы и дисплазии умеют лечить обычные гинекологи, но наблюдение специалиста с онкологической подготовкой, тем более в специализированной онкологической клинике поднимает диагностику и терапию на должный уровень качества.
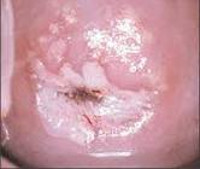
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска. В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
МКБ-10

Общие сведения
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска.
В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Для понимания, патологических процессов, происходящих при дисплазии шейки матки, необходимо составить представление об особенностях ее анатомо-физиологического строения.

Виды дисплазии шейки матки
Нижний, узкий, цилиндрический отдел матки, частично расположенный в брюшной полости и частично вдающийся во влагалище (соответственно надвлагалищная и влагалищная часть), представляет собой шейку матки.
Влагалищную часть шейки матки обследуют при помощи влагалищных зеркал во время гинекологического осмотра. Внутри по шейке матки проходит узкий цервикальный (шеечный) канал длиной 1-1,5 см, один конец которого (наружный зев) открывается во влагалище, а другой (внутренний зев) – в полость матки, соединяя их.
Изнутри цервикальный канал выстлан слоем эпителиальных цилиндрических клеток и содержит шеечные железы, продуцирующие слизь. Слизистый секрет шеечного канала препятствует заносу микрофлоры из влагалища в матку. Эпителиальные цилиндрические клетки имеют ярко-красный цвет.
В зоне наружного маточного зева эпителиальные цилиндрические клетки шеечного канала переходят в многослойный плоский эпителий, покрывающий стенки влагалища, влагалищной части шейки матки и не имеющий желез. Плоский эпителий окрашен в бледно-розовый цвет и имеет многослойную структуру, состоящую из:
- базально-парабазального слоя - самого нижнего, глубокого слоя эпителия, образуемого базальными и парабазальными клетками. Базальный слой плоского эпителия граничит с нижерасположенными тканями (мышцами, сосудами, нервными окончаниями) и содержит молодые клетки, способные к размножению путем деления;
- промежуточного слоя;
- функционального (поверхностного) слоя.
В норме клетки базального слоя округлой формы, с одним крупным круглым ядром. Постепенно созревая и перемещаясь в промежуточный и поверхностный слои, форма базальных клеток уплощается, а ядро уменьшается в размере. Достигнув поверхностного слоя, клетки становятся уплощенными с очень маленьким ядром.
Дисплазия шейки матки характеризуется нарушениями в строении клеток и слоев плоского эпителия. Измененные эпителиальные клетки становятся атипичными – крупными, бесформенными, с множественными ядрами и исчезновением разделения эпителия на слои.
Дисплазия шейки матки может затрагивать различные слои клеток плоского эпителия. Выделяют 3 степени дисплазии шейки матки в зависимости от глубины патологического процесса. Чем больше слоев эпителия поражено, тем тяжелее степень дисплазии шейки матки. По международной классификации выделяют:
- Легкую дисплазию шейки матки (CIN I, дисплазия І) – изменения в строении клеток выражены слабо и затрагивают нижнюю треть многослойного плоского эпителия.
- Умеренную дисплазию шейки матки (CIN II, дисплазия ІІ) – изменения в строении клеток наблюдаются в нижней и средней трети толщи плоского эпителия.
- Тяжелую дисплазию шейки матки или неинвазивный рак (CIN III, дисплазия ІІІ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания, как при инвазивном раке шейки матки, затрагивающем эти структуры.
Причины дисплазии шейки матки
Наиболее часто развитие дисплазии шейки матки вызывают онкогенные типы вируса папилломы человека (ВПЧ-16 и ВПЧ-18). Эта причина выявляется у 95-98% пациенток с дисплазией шейки матки. При длительном нахождении в организме и клетках плоского эпителия (1-1,5 года), папилломавирусная инфекция вызывает изменения в строении клеток, т. е. дисплазию. Этому способствуют некоторые отягощающие фоновые факторы:
- иммунодефицит – подавление иммунной реактивности хроническими заболеваниями, стрессами, лекарственными препаратами, неправильным питанием и т. д.;
- табакокурение активное и пассивное – увеличивает вероятность развития дисплазии шейки матки в 4 раза;
- затяжные хронические воспаления половых органов;
- нарушения гормонального фона, вызванные менопаузой, беременностью, употреблением гормоносодержащих лекарств;
- ранняя половая жизнь и роды;
- травматические повреждения шейки матки.
Симптомы дисплазии шейки матки
Дисплазия шейки матки практически не дает самостоятельной клинической картины. Скрытое течение дисплазии наблюдается у 10% женщин. Гораздо чаще к дисплазии шейки матки присоединяется микробная инфекция, вызывающая патологические симптомы кольпита или цервицита: жжение или зуд, выделения из половых путей необычного цвета, консистенции или запаха, иногда с примесью крови (после использования тампонов, полового акта и т.д.). Болевые ощущения при дисплазии шейки матки практически всегда отсутствуют. Дисплазии шейки матки могут иметь длительное течение и самостоятельно регрессировать после соответствующего лечения воспалительных процессов. Однако, обычно процесс дисплазии шейки матки носит прогрессирующее течение.
Дисплазия шейки матки часто протекает вместе с такими заболеваниями, как остроконечные кондиломы влагалища, вульвы, заднего прохода, хламидиоз, гонорея.
Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Диагностика дисплазии шейки матки
Схема диагностики дисплазии шейки матки состоит из:
- осмотра шейки матки при помощи влагалищных зеркал – с целью обнаружения видимых глазом, клинически выраженных форм дисплазии (изменение окраски слизистой, блеск вокруг наружного зева, пятна, разрастание эпителия и др.);
- кольпоскопии – осмотра шейки матки кольпоскопом – оптическим аппаратом, увеличивающим изображение более чем в 10 раз и одновременное проведение диагностических проб - обработки шейки матки раствором Люголя и уксусной кислоты;
- цитологического исследования ПАП-мазка – при дисплазии шейки матки исследование под микроскопом соскоба, полученного с разных участков, позволяет выявить атипичные клетки. Также с помощью ПАП-мазка обнаруживаются клетки-маркеры папилломавирусной инфекции, имеющие сморщенные ядра и ободок, являющиеся местом локализации вируса папилломы человека;
- гистологического исследования биоптата – фрагмента ткани, взятого в ходе биопсии шейки матки из зоны, подозрительной на дисплазию. Является наиболее информативным методом выявления дисплазии шейки матки;
- иммунологических ПЦР-методов – для выявления ВПЧ-инфекции, установления штаммов вируса и вирусной нагрузки (концентрации вируса папилломы в организме). Выявление наличия или отсутствия онкогенных типов ВПЧ позволяет определить выбор метода лечения и тактику ведения пациентки с дисплазией шейки матки.

Лечение дисплазии шейки матки
Выбор способа лечения дисплазии шейки матки определяется степенью дисплазии, возрастом женщины, размером зоны поражения, сопутствующими заболеваниями, намерениями пациентки сохранить детородную функцию. Ведущее место в лечении дисплазии шейки матки занимают:
- Иммуностимулирующая терапия (иммуномодуляторы, интерфероны и их индукторы) – показаны при обширных поражениях и течении дисплазии шейки матки, склонном к рецидивам.
- Методы хирургического вмешательства:
- деструкция (удаление) атипичного участка с помощью криотерапии (воздействия жидким азотом), электрокоагуляции, радиоволновой терапии, аргонового или углекислого лазера;
- оперативное удаление зоны дисплазии шейки матки (конизация) или всей шейки матки (ампутация).
При степени дисплазии І и ІІ, небольших размерах измененной зоны, молодом возрасте пациентки часто выбирается выжидательная тактика ввиду высокой вероятности самостоятельного регресса дисплазии шейки матки. Проведение повторных (каждые 3-4 месяца) цитологических исследований и получение двух положительных результатов, подтверждающих наличие дисплазии шейки матки, является показанием к решению вопроса о хирургическом лечении. Лечение дисплазии ІІІ проводят онкогинекологи, с использованием одного из хирургических способов (включая конусовидную ампутацию шейки матки).
Перед проведением любого из способов хирургического лечения дисплазии шейки матки назначается курс противовоспалительной терапии, направленной на санацию инфекционного очага. В результате этого нередко уменьшается степень дисплазии шейки матки или происходит ее полное устранение.
Реабилитация после лечения
После проведения хирургического лечения дисплазии шейки матки период реабилитации длится около 4 недель. В это время могут отмечаться:
- боли ноющего характера внизу живота на протяжении 3-5 дней (длительнее всего – после деструкции лазером);
- выделения из половых путей - обильные, иногда с запахом на протяжении 3-4 недель (длительнее всего - после проведения криодеструкции);
- обильное, длительное кровотечение из половых органов, интенсивные боли внизу живота, подъем температуры тела до 38 °С и выше – служат показаниями для немедленной медицинской консультации.
С целью скорейшего выздоровления, более быстрого заживления и предотвращения осложнений, необходимым является соблюдение полового покоя, исключение спринцеваний, подъема тяжестей, использования гигиенических тампонов и точное выполнение всех рекомендаций и назначений врача.
Наблюдение и профилактика дисплазии шейки матки
Первый контроль излеченности дисплазии шейки матки проводится спустя 3-4 месяца после хирургического лечения. Берутся цитологические мазки с последующими ежеквартальными повторами в течение года. Отрицательные результаты, показывающие отсутствие дисплазии шейки матки, позволяют в дальнейшем проводить обследование планово, при ежегодных диспансерных осмотрах.
Для профилактики дисплазии шейки матки и ее рецидивов рекомендуется:
- включение в рацион питания всех микроэлементов и витаминов, в особенности витаминов А, группы В, селена;
- своевременная санация всех очагов инфекций;
- отказ от табакокурения;
- применение барьерной контрацепции (при случайных половых контактах);
- регулярное наблюдение гинеколога (1-2 раза в год) с исследованием цитологического соскоба с шейки матки.
Перспективы лечения дисплазии шейки матки
Современная гинекология имеет эффективные методы диагностики и лечения дисплазии шейки матки, позволяющие избежать ее перерождения в рак. Раннее выявление дисплазии шейки матки, соответствующая диагностика и лечение, дальнейший регулярный врачебный контроль позволяют излечить практически любую стадию заболевания. После применения хирургических методик частота излеченности дисплазии шейки матки составляет 86-95%. Рецидивное течение дисплазии шейки матки наблюдается у 5-10% пациенток, перенесших хирургическое вмешательство, вследствие носительства папилломавируса человека или неполного иссечения патологического участка. При отсутствии лечения 30-50% дисплазий шейки матки перерождаются в инвазивный рак.
Верруциформная эпидермодисплазия – это ВПЧ-ассоциированное поражение кожи, характеризующееся множественными бородавчатыми высыпаниями. Основные очаги располагаются на лице, кистях, предплечьях, голенях, подошвах, в промежности. Элементы представлены плоскими бородавками, покрытыми роговой массой серо-черного цвета. Диагностическими критериями выступают данные гистологического исследования, положительный ПЦР-тест на этиологически значимые серотипы папилломавируса. Лечение заключается в проведении общей и местной интерферонотерапии, удалении бородавчатоподобных элементов с помощью криодеструкции, лазера, хирургического метода.
МКБ-10

Общие сведения
Бородавчатая (верруциформная) эпидермодисплазия Левандовского-Лутца – папилломавирусная инфекция кожи, развивающаяся у генетически предрасположенных лиц. Заболевание также известно как диссеминированный (генерализованный) веррукоз, врожденные дискератотические бородавки. Кожная патология подробно изучена дерматологами Ф. Левандовским и У. Лутцем в 1922 году. На сегодня описано более 200 случаев заболевания. Веррукозные элементы появляются уже в детском или юношеском возрасте, сохраняются в течение всей жизни, имеют высокий потенциал озлокачествления, что обусловливает актуальность верруциформной эпидермодисплазии в клинической дерматологии.

Причины
Бородавчатая эпидермодисплазия является генодерматозом папилломавирусной этиологии. У большинства пациентов выявляются дефекты в генах EVER1и EVER2, расположенных на длинном плече 17-й хромосомы и кодирующих эндоплазматические трансмембранные белки. Генные мутации повышают уязвимость кожи к папилломавирусу определенных серотипов.
У больных с верруциформной эпидермодисплазией идентифицируют порядка 20 типов ПВЧ, в числе которых HPV-3, 5, 8, 9, 10, 12, 14, 15, 19, 20, 21, 25, 36, 47, 49 и другие (иногда одновременно обнаруживается несколько серотипов). Примерно у 80% заболевших выявляются HPV-5 и HPV-8, имеющие высокую онкогенную активность. Инфицирование происходит через микротравмы, воспаленные кожные покровы и слизистые.
Большинство случаев генодерматоза являются спорадическими, четверть случаев имеет аутосомно-рецессивную передачу, иногда прослеживается аутосомно-доминантное и Х-рецессивное наследование. Изредка заболевание имеет не наследственную, а приобретенную природу, развивается у пациентов с вторичными иммунодефицитами различного генеза: ВИЧ-инфицированных, перенесших трансплантацию органов и получающих иммуносупрессивную терапию.
Патогенез
Гены EVER1/EVER2 кодируют белки, образующие комплекс с белком-переносчиком цинка ZnT-1 в мембране эндоплазматического ретикулума (ЭР) кератиноцитов. Цинк является важным кофактором, необходимым для синтеза вирусных белков, и нормальная активность генов EVER1/EVER2, по-видимому, препятствует доступу папилломавируса к запасам микроэлемента в ядрах клеток-хозяина, не позволяя ему реплицироваться.
Мутационная изменчивость приводит к повышению восприимчивости макроорганизма к ВПЧ рода beta, усилению экспрессии вирусных генов, что сопровождается нарушением дифференцировки эпителиальных клеток и появлением диссеминированных плоских бородавок. Значимую роль в патогенезе играет угнетение клеточного иммунитета, однако на данный момент не установлено, является оно следствием инфекции либо наследственной предрасположенности.
Гистологическая картина диссеминированного веррукоза соответствует таковой при плоских бородавках: эпидермис утолщен, в зернистом слое обнаруживаются койлоциты, свидетельствующие о цитопатическом воздействии вируса. Характерным для верруциформной дисплазии является наличие клеток с увеличенным объемом бледной цитоплазмы.
Классификация
С учетом типа HPV и прогноза в отношении малигнизации бородавок различают две формы верруциформной эпидермодисплазии: простую и диспластическую:
- простая – представляет собой диссеминированное разрастание доброкачественных плоских папул, в основном на шее и теле. Высыпания ассоциированы с HPV-3 и HPV-10.
- диспластическая – бородавчатые образования появляются в раннем детстве на открытых частях тела, имеют высокий онкогенный потенциал. Вызываются HPV 5 и 8 типов.
Симптомы верруциформной эпидермодисплазии
Манифестация заболевания может отмечаться в младенческом возрасте (7,5%), дошкольном детстве (61,5%), в пубертате (22%), юношеском возрасте. Поражения кожи полиморфны. Элементы представляют собой плоские бородавчатые гипо- и гиперпигментированные папулы, бляшки неправильной формы, очаги гиперкератоза, дисхромии. Образования достигают размеров горошины (3-5 мм), но встречаются и более крупные элементы. Их окраска может соответствовать цвету обычной кожи или быть розоватой, красновато-бурой. Кроме веррукозных элементов встречаются «кофейные» пигментные пятна, лентиго.
Чаще высыпания располагаются на открытых участках кожи: лице, шее, тыле кистей, предплечьях, голенях. Иногда поражается подмышечная область, зона промежности, половые губы. На затронутых высыпаниями участках волосистой части головы может возникать алопеция. Элементы имеют тенденцию к слиянию и образованию крупных конгломератов, покрытых серовато-черной роговой массой. В запущенных случаях разросшиеся бородавки становятся похожими на ветви деревьев – отсюда произошло просторечное название патологии «синдромом древесного человека».
Осложнения
В онкодерматологии верруциформная эпидемодисплазия относится к предраковым состояниям. Папилломавирусный генодерматоз может осложняться болезнью Боуэна, бовеноидным папулезом. Примерно у 25-30% (по некоторым данным – у 60%) пациентов в возрасте 30-40 лет на открытых солнцу участках кожи развивается немеланомный рак кожи, чаще плоскоклеточная карцинома, иногда – базалиома.
Рак кожи, ассоциированный с верруциформной эпидемодисплазией, отличается периневральной и лимфатической инвазией, агрессивным клиническим течением, отдаленным метастазированием, приводящим к летальному исходу.
Диагностика
Диагноз верруциформной эпидемодисплазии ставится на основании клинических данных, подтвержденных результатами лабораторных тестов. Необходимы консультации дерматовенеролога и врача-иммунолога. Для верификации патологии проводится:
- Биопсия накожных элементов. Забор образцов и их гистологическое исследование обнаруживает типичные изменения: легкий гиперкератоз, гипергранулез, акантоз, эпидермиса, перинуклеарную вакуолизацию кератиноцитов, бледность цитоплазмы.
- Детекция возбудителя. Метод ПЦР позволяет не только обнаружить папилломавирус в тканевом материале, но и провести его типирование, что чрезвычайно важно для прогнозирования риска озлокачествления. Кроме этого, для обнаружения возбудителя используются методы флуоресцентной гибридизации и иммуногистохимии.
- Генетическое консультирование. Медико-генетическое консультирование пациентов и их близких родственников необходимо для вычисления вероятности рождения детей с аналогичной патологией.
Дифференциальная диагностика
Дифференциальный диагноз необходимо проводить с другими кожными заболеваниями, сопровождающимися генерализованными бородавчатыми высыпаниями. С помощью молекулярно-генетического и морфологического исследований исключаются:
- вирусные бородавки;
- остроконечные кондиломы;
- верруциформный акрокератоз Гопфа;
- фолликулярный вегетирующий дискератоз (болезнь Дарье);
- врожденная пойкилодермия с бородавчатым гиперкератозом;
- пигментная ксеродерма;
- другие генодерматозы.
Лечение верруциформной эпидермодисплазии
Методы генотерапии врожденных дискератотических бородавок не разработаны. На сегодняшний день доступны лишь лекарственные средства и хирургические способы, позволяющие уменьшить проявления бородавчатой эпидермодисплазии с временным успехом. Оптимальную терапию, ее длительность и частоту курсов подбирает врач-дерматолог. На практике используются:
- Системные и топические медикаменты. Внутрь назначают иммуномодуляторы, витамин А, ретиноиды, препараты интерферона. Наружно используются мази с кератолитическим действием, местные ретиноиды, 5-фторурациловая мазь. Описаны положительные эффекты от проведения фотодинамической терапии с 5-аминолевулиновой кислотой.
- Деструкция элементов физическими методами. Для достижения приемлемого косметического и функционального результата осуществляется удаление бородавчатых разрастаний с помощью криотерапии, лазерной коагуляции, электрокоагуляции, хирургического иссечения. Как правило, требуются неоднократные повторные процедуры деструкции бородавок.
Прогноз и профилактика
В настоящее время не существует методов полного излечения верруциформной эпидермодисплазии. Несмотря на периодические медикаментозные курсы и хирургическое удаление бородавчатых элементов, не удается избежать рецидивов. Даже при доброкачественном течении заболевание заметно ухудшает качество жизни.
Большое внимание в ведении пациентов с диспластичесим вариантом заболевания уделяется профилактике малигнизации элементов. Для этого рекомендуется прохождение регулярного дерматологического скрининга, защита кожи от прямых лучей солнца с помощью одежды и SPF-кремов. Проведение профилактической вакцинации против ВПЧ считается нецелесообразным, поскольку существующие вакцины не защищают от тех типов HPV, которые вызывают верруциформную эпидермодисплазию Левандовского-Лутца.
1. Доброкачественные эпидермальные новообразования кожи/ В.В.Козловская, А.Бёер-Ауер// Дерматология. Consilium Medicum. – 2018. - №3.
3. Проблемы диагностики и лечения папилломавирусных инфекций кожи и слизистых оболочек/ Родин А.Ю., Сердюкова Е.А., Щава С.Н.// Волгоградский научно-медицинский журнал. – 2011.
4. Дерматологические болезни и инфекции, передаваемые половым путем/ В.М. Козин, Ю.В. Козина, Н.Н. Янковская - 2016.
Соединительнотканная дисплазия – группа полиморфных в клиническом отношении патологических состояний, обусловленных наследственными или врожденными дефектами синтеза коллагена и сопровождающихся нарушением функционирования внутренних органов и опорно-двигательного аппарата. Наиболее часто соединительнотканная дисплазия проявляется изменением пропорций тела, костными деформациями, гипермобильностью суставов, привычными вывихами, гиперэластичной кожей, клапанными пороками сердца, хрупкостью сосудов, мышечной слабостью. Диагностика основана на фенотипических признаках, биохимических показателях, данных биопсии. Лечение соединительнотканной дисплазии включает ЛФК, массаж, диету, медикаментозную терапию.

Общие сведения
Соединительнотканная дисплазия – понятие, объединяющее различные заболевания, обусловленные наследственной генерализованной коллагенопатией и проявляющиеся снижением прочности соединительной ткани всех систем организма. Популяционная частота соединительнотканной дисплазии составляет 7-8%, однако предполагается, что отдельные ее признаки и малые недифференцированные формы могут встречаться у 60-70% населения. Соединительнотканная дисплазия попадает в поле зрения клиницистов, работающих в разных медицинских областях – педиатрии, травматологии и ортопедии, ревматологии, кардиологии, офтальмологии, гастроэнтерологии, иммунологии, пульмонологии, урологии и др.

Причины
В основе развития соединительнотканной дисплазии лежит дефект синтеза или структуры коллагена, белково-углеводных комплексов, структурных белков, а также необходимых ферментов и кофакторов. Непосредственной причиной рассматриваемой патологии соединительной ткани выступают различного рода воздействия на плод, приводящие к генетически детерминированному изменению фибриллогенеза внеклеточного матрикса. К таким мутагенным факторам относятся:
- неблагоприятная экологическая обстановка,
- неполноценное питание и вредные привычки матери,
- стрессы,
- отягощенное течение беременности и пр.
Некоторые исследователи указывают на патогенетическую роль гипомагниемии в развитии соединительнотканной дисплазии, основываясь на выявлении дефицита магния при спектральном исследовании волос, крови, ротовой жидкости. Синтез коллагена в организме кодируется более 40 генами, в отношении которых описано свыше 1300 видов мутаций. Это обусловливает разнообразие клинических проявлений соединительнотканных дисплазий и усложняет их диагностику.
Классификация
Соединительнотканная дисплазия подразделяются на дифференцированные и недифференцированные. К числу дифференцированных дисплазий относятся заболевания с определенным, установленным типом наследования, четкой клинической картиной, известными генными дефектами и биохимическими нарушениями. Наиболее типичными представителями данной группы наследственных заболеваний соединительной ткани служат синдром Элерса-Данлоса, синдром Марфана, несовершенный остеогенез, мукополисахаридозы, системный эластоз, диспластический сколиоз, синдром Билса (врожденная контрактурная арахнодактилия) и др. Группу недифференцированных соединительнотканных дисплазий составляют различные патологии, чьи фенотипические признаки не соответствуют ни одному из дифференцированных заболеваний.
По степени выраженности выделяют следующие виды соединительнотканных дисплазий: малые (при наличии 3-х и более фенотипических признаков), изолированные (с локализацией в одном органе) и собственно наследственные заболевания соединительной ткани. В зависимости от преобладающих диспластических стигм различают 10 фенотипических вариантов соединительнотканной дисплазии:
- Марфаноподо6ная внешность (включает 4 и более фенотипических признака скелетной дисплазии).
- Марфаноподо6ный фенотип (неполный набор признаков синдрома Марфана).
- МАSS-фенотип (включает поражение аорты, митрального клапана, скелета и кожи).
- Первичный пролапс митрального клапана (характеризуется ЭхоКГ-признаками митрального пролапса, изменениями со стороны кожи, скелета, суставов).
- Классический элерсоподобный фенотип (неполный набор признаков синдрома Элерса-Данлоса).
- Гипермобильный элерсоподобный фенотип (характеризуется гипермобильностью суставов и сопутствующими осложнениями – подвывихами, вывихами, растяжениями, плоскостопием; артралгиями, вовлечением костей и скелета).
- Гипермобильность суставов доброкачественная (включает повышенный объем движений в суставах без заинтересованности костно-скелетной системы и артралгий).
- Недифференцированная соединительнотканная дисплазия (включает 6 и более диспластических стигм, которых, однако, недостаточно для диагностики дифференцированных синдромов).
- Повышенная диспластическая стигматизация с преимущественными костно-суставными и скелетными признаками.
- Повышенная диспластическая стигматизация с преимущественными висцеральными признаками (малыми аномалиями сердца или других внутренних органов).
Поскольку описание дифференцированных форм соединительнотканной дисплазии подробно дано в соответствующих самостоятельных обзорах, в дальнейшем речь пойдет о ее недифференцированных вариантах. В том случае, когда локализация соединительнотканной дисплазии ограничена одним органом или системой, она является изолированной. Если дисплазия соединительной ткани проявляется фенотипически и захватывает, как минимум, один из внутренних органов, данное состояние рассматривается как синдром соединительнотканной дисплазии.
Симптомы соединительнотканной дисплазии
Фенотипические признаки
Внешние признаки соединительнотканной дисплазии представлены конституциональными особенностями, аномалиями развития костей скелета, кожи и др. Пациенты с дисплазией соединительной ткани имеют астеническую конституцию: высокий рост, узкие плечи, дефицит массы тела. Нарушения развития осевого скелета могут быть представлены сколиозом, кифозом, воронкообразной или килевидной деформациями грудной клетки, ювенильным остеохондрозом.
Краниоцефальные стигмы соединительнотканной дисплазии нередко включают долихоцефалию, нарушения прикуса, аномалии зубов, готическое небо, несращение верхней губы и нёба. Патология костно-суставной системы характеризуется О-образной или Х-образной деформацией конечностей, синдактилией, арахнодактилией, гипермобильностью суставов, плоскостопием, склонностью к привычным вывихам и подвывихам, переломам костей.
Со стороны кожных покровов отмечается повышенная растяжимость (гиперэластичность) или, напротив, хрупкость и сухость кожи. Нередко на ней без видимых причин возникают стрии, пигментные пятна либо очаги депигментации, сосудистые дефекты (телеангиэктазии, гемангиомы). Слабость мышечной системы при соединительнотканной дисплазии обусловливает склонность к опущению и выпадению внутренних органов, грыжам, мышечной кривошее. Из других внешних признаков соединительнотканной дисплазии могут встречаться такие микроаномалии, как гипо- или гипертелоризм, лопоухость, асимметрия ушей, низкая линия роста волос на лбу и шее и др.
Изменения со стороны внутренних органов
Висцеральные поражения протекают с заинтересованностью ЦНС и вегетативной нервной системы, различных внутренних органов. Неврологические нарушения, сопутствующие соединительнотканной дисплазии, характеризуются вегето-сосудистой дистонией, астенией, энурезом, хронической мигренью, нарушением речи, высокой тревожностью и эмоциональной неустойчивостью. Синдром соединительнотканной дисплазии сердца может включать в себя пролапс митрального клапана, открытое овальное окно, гипоплазию аорты и легочного ствола, удлинение и избыточную подвижность хорд, аневризмы коронарных артерий или межпредсердной перегородки.
Следствием слабости стенок венозных сосудов служит развитие варикозного расширения вен нижних конечностей и малого таза, геморрой, варикоцеле. Пациенты с соединительнотканной дисплазией имеют склонность к возникновению артериальной гипотензии, аритмий, атриовентрикулярных и внутрижелудочковых блокад, кардиалгий, внезапной смерти.
Кардиальным проявлениям нередко сопутствует бронхолегочный синдром, характеризующийся наличием кистозной гипоплазии легких, бронхоэктазов, буллезной эмфиземы, повторных спонтанных пневмотораксов. Характерно поражение ЖКТ в виде опущения внутренних органов, дивертикулов пищевода, гастроэзофагеального рефлюкса, грыжи пищеводного отверстия диафрагмы. Типичными проявлениями патологии органа зрения при соединительнотканной дисплазии служат близорукость, астигматизм, дальнозоркость, нистагм, косоглазие, подвывих и вывих хрусталика.
Со стороны мочевыделительной системы может отмечаться нефроптоз, недержание мочи, почечные аномалии (гипоплазия, удвоение, подковообразная почка) и пр. Репродуктивные нарушения, ассоциированные с соединительнотканной дисплазией, у женщин могут быть представлены опущением матки и влагалища, метро- и меноррагией, самопроизвольными абортами, послеродовыми кровотечениями; у мужчин возможен крипторхизм. Лица, имеющие признаки соединительнотканной дисплазии, склонны к частым ОРВИ, аллергическим реакциям, геморрагическому синдрому.
Диагностика
Заболевания из группы соединительнотканных дисплазий не всегда диагностируются правильно и своевременно. Часто больные с теми или иными признаками дисплазии наблюдаются у врачей разных специальностей: травматологов, неврологов, кардиологов, пульмонологов, нефрологов, гастроэнтерологов, офтальмологов и др. Распознавание недифференцированных форм соединительнотканной дисплазии усложняется отсутствием единых алгоритмов диагностики.
Наибольшей диагностической значимостью обладает выявление совокупности фенотипических и висцеральных признаков. С целью обнаружения последних широко применяются ультразвуковые (ЭхоКГ, УЗИ почек, УЗИ органов брюшной полости), эндоскопические (ФГДС), электрофизиологические (ЭКГ, ЭЭГ), рентгенологические (рентгенография легких, суставов, позвоночника и др.) методы. Выявление характерных полиорганных нарушений, главным образом, со стороны опорно-двигательной, нервной и сердечно-сосудистой систем с высокой степенью вероятности свидетельствует о наличии соединительнотканной дисплазии.
Дополнительно исследуются биохимические показатели крови, система гемостаза, иммунный статус, проводится биопсия кожи. В качестве метода скрининг-диагностики соединительнотканной дисплазии предложено проводить исследование папиллярного рисунка кожи передней брюшной стенки: выявление неоформленного типа папиллярного рисунка служит маркером диспластических нарушений. Семьям, где имеются случаи соединительнотканной дисплазии, рекомендуется пройти медико-генетическое консультирование.
Лечение соединительнотканной дисплазии
Специфического лечения соединительнотканной дисплазии не существует. Пациентам рекомендуется придерживаться рационального режима дня и питания, оздоровительных физических нагрузок. С целью активизации компенсаторно-приспособительных возможностей назначаются курсы ЛФК, массажа, бальнеотерапии, физиотерапии, иглорефлексотерапии, остеопатии.
В комплексе лечебных мероприятий, наряду с синдромальной медикаментозной терапией, используются метаболические препараты (L-карнитин, коэнзим Q10), препараты кальция и магния, хондропротекторы, витаминно-минеральные комплексы, антиоксидантные и иммуномодулирующие средства, фитотерапия, психотерапия.
Прогноз
Прогноз соединительнотканной дисплазии во многом зависит от степени выраженности диспластических нарушений. У пациентов с изолированными формами качество жизни может не нарушаться. У больных с полисистемным поражением повышен риск ранней и тяжелой инвалидизации, преждевременной смерти, причинами которой могут выступать фибрилляция желудочков, ТЭЛА, разрыв аневризмы аорты, геморрагический инсульт, тяжелые внутренние кровотечения и др.
ДСТ — генетически обусловленное (врожденное) системное нарушение строения волокнистых структур и основного вещества соединительной ткани. Патология негативно влияет на формообразование органов и систем, особенно страдает опорно-двигательный аппарат. Известны несколько сотен видов заболеваний соединительной ткани с вариативными клиническими проявлениями. Лечение зависит от степени выраженности изменений, фенотипа. Рассмотрим подробнее, дисплазия соединительной ткани — что это за патология, как ее диагностировать и лечить.

Причины дисплазии соединительной ткани
Потенциально генный дефект или какой-либо неблагоприятный фактор/факторы проявляются уже во время беременности и постнатальном периоде, вызывая генную мутацию, что инициирует нарушение фибриллогенеза внеклеточного матрикса. В результате патологического процесса коллаген и эластин, которые определяют нормальное состояние сухожилий, кожи, костей, хрящей, начинают вырабатываться в дефектной форме.
К факторам, вызывающим мутации в генах, ответственных за синтез коллагена, относят:
- длительную алкогольную и никотиновую интоксикации матери
- неблагоприятную экологическую среду
- радиационное воздействие
- контакт с химически-агрессивными веществами
- недостаток витаминов и микроэлементов
- перенесенные в период гестации инфекции и пр.
ДСТ может быть вызвана дисбалансом ферментативного и белкового обменов, нарушением гомеостаза некоторых элементов.
Статью проверил
Дата публикации: 22 Апреля 2022 года
Дата проверки: 22 Апреля 2022 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Симптомы дисплазии соединительной ткани
Пациенты имеют особенности габитуса (внешнего вида), которые представлены:
- стигмами (малыми уродствами) — аномально развитыми костями черепа, неправильным прикусом, низкой линией роста волос, готическим небом, деформацией лица и пр.
- астенической конституцией —высоким ростом при узких плечах, худощавым телосложением
- многообразными нарушениями развития скелета — искривлениями грудной клетки, нижних конечностей, гипермобильностью суставов, изменением количества пальцев, плоскостопием и пр.
- дерматологическими проявлениями — кожа у больных отличается сверхрастяжимостью/хрупкостью, сухостью, присутствуют стрии (растяжки кожи), сосудистые звездочки, очаги гиперпигментации
Внутренние органы при патологии имеют склонность к опущению (висцероптозу).
У больных диагностируют со стороны:
- сердечно-сосудистой системы — пролапс митрального клапана, нарушения сердечного ритма, гипертонию, недоразвитие аорты и легочного ствола, патологические расширения артерий, варикозное расширение вен
- нервной — вегето-сосудистую дистонию, склонность к депрессии, бессонницу, когнитивные нарушения, головные боли
- дыхательной — гипоплазию бронхолегочных структур, буллезную эмфизему, спонтанные пневмотораксы
- желудочно-кишечного тракта — дивертикулы, грыжи, гастроэзофагеальный рефлюкс (заброс содержимого желудка в пищевод)
- органов зрения — косоглазие, дальнозоркость/близорукость, смещение хрусталика, астигматизм, нистагм
- мочевыделительной системы — нефроптоз, аномалии развития — удвоение, слияние, гипоплазию, недержание мочи
- репродуктивной системы — бесплодие, нарушение менструального цикла, пролапс тазовых органов, неопущение яичек в мошонку
Классификация
Единая систематизация отсутствует. Дисплазии соединительной ткани классифицируют с учетом генетического дефекта в периоде синтеза, созревания или распада коллагена. Наибольшее распространение получила классификация по фенотипическим признакам:
- MASS-подобный — аномалии строения скелета, патологии сердца, видоизменение кожного покрова
- марфаноидный — типичны астеническое телосложение, удлинение конечностей, паучьи пальцы, пороки сердца, заболевания глаз
- элерсоподобный — сверхрастяжимость кожи и разной степени выраженности гипермобильность сочленений
Дисплазия соединительной ткани может быть дифференцированной — с определенным типом наследования и явной симптоматикой (например, синдром Марфана). При недифференцированной форме ДСТ установить генный дефект не представляется возможным. Клиническую картину отличает многообразие неспецифических симптомов. Недифференцированная форма дисплазии соединительной ткани чаще встречается у детей.
Как диагностировать
Из многообразия и размытости клинических проявлений диагностика не всегда своевременна, особенно сложно заподозрить недифференцированные формы заболевания. Специалист (терапевт, кардиолог, пульмонолог, невролог) оценивает фенотипические признаки и данные инструментальной диагностики:
- эхокардиографии, ЭКГ
- фиброгастродуоденоскопии
- ультразвукового сканирования органов брюшной полости и ретроперитонеального пространства
- компьютерного и магнитно-резонансного сканирования грудной клетки, позвоночника, живота
Выявленные полиорганные нарушения и, особенно, висцероптоз (опущение желудка, почек и пр.) подозрительны, пациента направляют на консультацию к генетику. Окончательная верификация диагноза подразумевает биопсию с последующей морфологической оценкой ткани.
Читайте также:

