Дифференциальный диагноз при флегмоне
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Абсцесс: причины появления, симптомы, диагностика и способы лечения.
Определение
Абсцесс - это ограниченное скопление гноя, окруженное оболочкой (пиогенной капсулой).
Причины появления абсцессов
Абсцессы могут быть асептическими и септическими. Асептические абсцессы развиваются после подкожного введения некоторых раздражающих химических веществ (скипидара, керосина, хлоралгидрата, хлористого кальция), которые вызывают некроз тканей. При этом некротизированные ткани растворяются лейкоцитами с образованием гноя, не содержащего микробов. Септические абсцессы чаще всего формируются в результате внедрения в ткани микроорганизмов (стафилококков, стрептококков, кишечной палочки, синегнойной палочки и т.д.), вызывающих гнойное воспаление.
Инфекционные агенты (бактерии, грибы) могут проникать в организм экзогенно через поврежденный эпителий кожи или слизистые оболочки (входные ворота) или эндогенно (из очага инфекции в самом организме).
Открытые повреждения кожи, инородные тела, медицинские манипуляции (инъекции, блокады, пункции), гематомы, серомы, а также гнойно-воспалительные процессы в организме (сепсис, гнойный лимфаденит, гнойный лимфангит, гнойный тромбофлебит, фурункул, карбункул и др.) могут приводить к развитию абсцесса.
На месте внедрения инфекции и воспаления ткани отмирают, и формируется гнойная полость, вокруг которой на границе со здоровой тканью начинает образовываться пиогенная капсула. Эта капсула служит своеобразным биологическим барьером, препятствующим распространению инфекции по организму. Чем дольше существует абсцесс, тем толще становится пиогенная капсула.
По распространенности самым частым считается абсцесс кожи, подкожной жировой клетчатки и мышечной ткани, хотя возникнуть он может в любом органе и ткани.
При прогрессировании гнойного процесса повышается риск разрыва пиогенной капсулы, в результате чего инфекционный процесс распространяется за ее пределы.
Классификация абсцессов
По причине возникновения:
а) стафилококковые;
б) стрептококковые;
в) пневмококковые;
г) колибациллярные;
д) гонококковые;
е) анаэробные неспорообразующие;
ж) клостридиальные анаэробные;
з) смешанные;
и) грибковые и др.
По происхождению и путям проникновения инфекции:
- метастатические (гематогенные) абсцессы, возникающие из отдаленных гнойных очагов;
- контактные абсцессы, происходящие из близлежащих очагов воспаления;
- травматические абсцессы, являющиеся следствием открытых и проникающих повреждений;
- криптогенные абсцессы, происхождение которых и пути проникновения инфекции установить не представляется возможным.
- поверхностные (поражение кожи и подкожной клетчатки);
- глубокие (в органах и тканях):
- острые абсцессы;
- хронические абсцессы.
Симптомы абсцессов
В начальной стадии формирования поверхностного абсцесса определяется отграниченная болезненная припухлость, горячая на ощупь. Через 3-4 дня в центре появляется размягчение, кожа в центре инфильтрата становится более тонкой и темной, а границы абсцесса - более четкими. На 4-7 сутки абсцесс вскрывается и из него выходит гнойное содержимое. При этом болезненность воспаленного участка уменьшается.
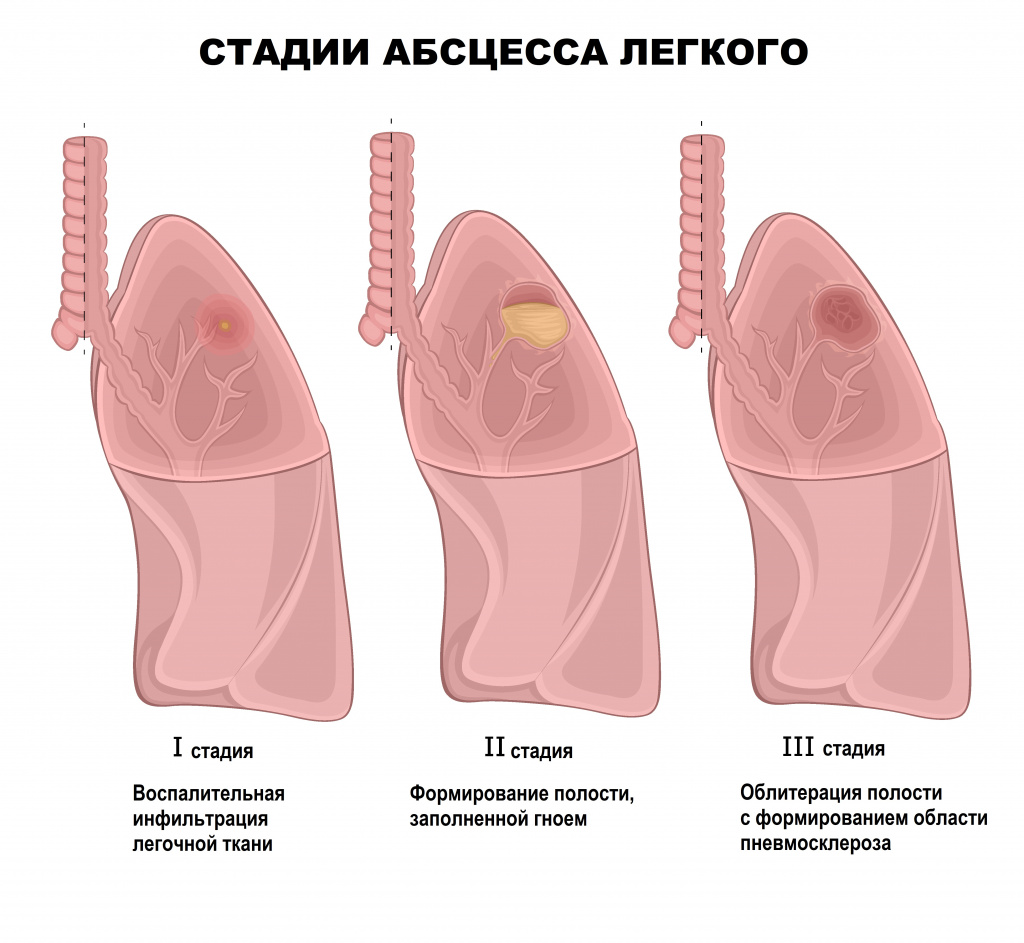
Глубокие абсцессы могут формироваться на фоне пневмонии. Чаще всего абсцесс бывает одиночным и локализуется в одном сегменте легкого, реже наблюдаются большие абсцессы, которые захватывают сразу несколько сегментов. В начале заболевания больных беспокоит кашель, боль в грудной клетке, общая слабость, озноб, отсутствие аппетита, жажда. Температура может достигать высоких значений. После прорыва абсцесса в просвет бронха пациенты отмечают отхождение мокроты «полным ртом», симптомы интоксикации уменьшаются. При раннем прорыве и хорошем полном опорожнении гнойная полость может быстро уменьшиться и зажить рубцом. При плохом или недостаточном опорожнении воспаление не затихает, и возникают повторяющиеся обострения.
Абсцесс печени чаще всего возникает в результате распространения инфекции по сосудистому руслу из воспалительных очагов других органов или тканей брюшной полости (аппендицит, холангит, язвенный колит). Абсцессы могут быть одиночными или множественными. Для заболевания характерна высокая температура, озноб, боль и тяжесть в области печени, увеличение ее размеров.
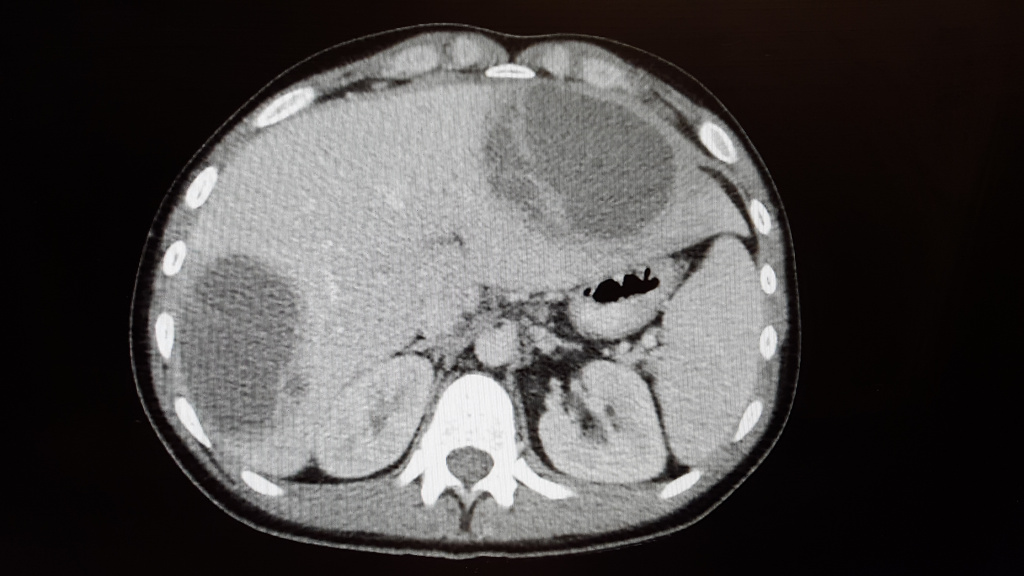
Абсцесс в печени
Абсцесс головного мозга может сформироваться в результате проникновения инфекции из среднего или внутреннего уха, придаточных пазух носа, из гнойных очагов мягких тканей головы. Абсцессы могут быть одиночными или множественными. Заболевание начинается с интоксикации, симптомов повышения внутричерепного давления (головной боли, тошноты и рвоты, сонливости, недомогания, нарушения памяти, расстройства внимания, нарушения зрения). Затем присоединяются общемозговые (головокружение, психомоторное возбуждение, галлюцинации) и очаговые симптомы (неврологические симптомы, свойственные местному поражению определенных структур центральной или периферической нервной системы).
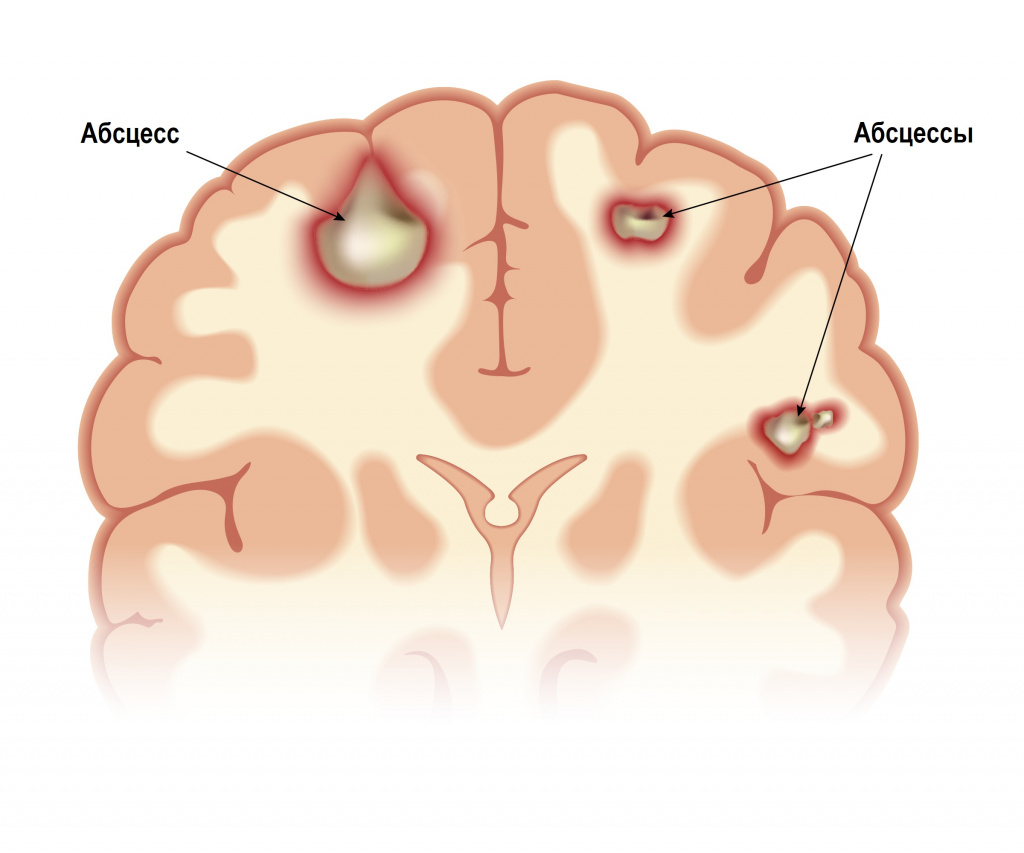
Внутримозговой абсцесс
Абсцессы брюшной полости встречаются в 30-35% у больных гнойным перитонитом. Обычно они располагаются в отлогих областях живота: подпеченочном, поддиафрагмальном пространстве, в подвздошных ямках и т.п. Клинике формирования абсцесса соответствует ухудшение состояния после небольшого светлого промежутка на фоне воспалительного заболевания брюшной полости (аппендицита, холецистита), наблюдается усиление интоксикации и боль в животе.
Внутрикостный абсцесс Броди – это отграниченный некроз губчатого вещества кости с преследующим расплавлением и образованием полости. Локализуется обычно в проксимальном отделе большеберцовой кости. Заболевание начинается с чувствительности к надавливанию. Нередко очаги ничем не проявляются, и боль носит эпизодический характер. Повышение температуры, озноб и другие симптомы интоксикации, как правило, отсутствуют, процесс может длиться годами.
Диагностика абсцессов
Диагностика поверхностного абсцесса не представляет трудностей. Диагноз устанавливается по совокупности жалоб и осмотра. Диагностика глубоких абсцессов может быть основана на результатах дополнительных лабораторных и инструментальных методов исследования.
-
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов) покажет присутствие в организме воспалительного процесса.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Флегмона – это острое неограниченное распространенное воспаление подкожной, межмышечной и/или межфасциальной клетчатки.
Соотношение абсцессов и флегмон приблизительно 4:1.
Флегмоны характеризуются склонностью к быстрому распространению, высокой вероятностью возникновения сепсиса; изначально процесс имеет диффузный характер.
Этиопатогенез
В последние годы увеличилась частота флегмон, спровоцированных неклостридиальной анаэробной инфекцией с высоким процентом смертельных исходов.
Причинами развития флегмоны могут стать:
- ранение мягких тканей,
- острые гнойные заболевания (фурункул, карбункул, остеомиелит и пр.),
- нарушение правил асептики при выполнении лечебно-диагностических вмешательств (инъекции, пункции и др.).
Возбудителем флегмоны может быть аэробная (стафилококки, стрептококки и др.), неклостридиальная анаэробная и полимикробная флора.
Наиболее часто воспалительный процесс возникает в месте проникновения инфекционного агента в клетчаточное пространство. Воспалительный экссудат распространяется по клетчатке из одного клетчаточного пространства в другое через отверстия, в которые проходят сосудисто-нервные пучки.
Первоначальный серозный характер воспалительного экссудата может относительно быстро трансформироваться в гнойный или гнилостный. В отдельных случаях процесс может приобрести некротический характер. Некротизирование и расплавление клетчатки становятся причиной абсцедирования флегмоны.
Распространение воспалительного процесса может происходить не только поверхностно, но и проникать в глубокие тканевые структуры через физиологические фасциальные отверстия.
Клиническая картина
Больного тревожит боль постоянного характера, припухлость в области поражения, которая быстро распространяется (при поверхностной флегмоне). Отмечается выраженная общая слабость, лихорадочное состояние, значительное нарастание температуры тела.
В преобладающем большинстве случаев в анамнестических сведениях можно выявить причину заболевания (ранение, инъекции, острые гнойные заболевания), а также быстрое прогрессирование воспалительного процесса и ухудшение общего состояния.
При осмотре определяется разлитая припухлость в области поражения, покраснение кожных покровов без четких границ, нарушение функции пораженного отдела тела.
При пальпации определяется распространенный болезненный инфильтрат без четких границ, значительное повышение локальной температуры кожи. В первые дни развития заболевания симптом флюктуации не определяется.
Относительно быстро нарастает общеинтоксикационная симптоматика: высокая температура тела (38–39º C и выше), озноб, учащенное сердцебиение и дыхание, – возникает регионарный лимфаденит.
При возникновении флегмоны в области шеи при слабовыраженных общеклинических проявлениях гнойного процесса может сформироваться инфильтрат деревянистой плотности с синюшным оттенком кожи над ним – деревянистая флегмона (флегмона Реклю). Болезненность при подобном инфильтрате незначительная, инфильтрат плотно спаян с окружающими тканями (кожей, фасцией, апоневрозом), подвижность его ограничена и отличается медленным увеличением. Заболевание характеризуется медленным течением с субфебрильной температурой тела, незначительной общеинтоксикационной симптоматикой. В редких случаях инфильтрат может нагнаиваться.
В зависимости от площади распространения флегмоны подразделяются на распространенные и ограниченные; по глубине поражения подразделяются на поверхностные (эпифасциальные), глубокие (субфасциальные), межмышечные, с распространением на клетчаточные пространства.
Диагностика и дифференциальный диагноз
Диагноз флегмоны выставляется на основании жалоб больного, анамнеза и объективных проявлениях заболевания, подтвержденных физикальными методами исследования. В сомнительных случаях проводится пункция очага поражения. Получение при пункции гнойного содержимого подтверждает диагноз флегмоны.
Флегмону необходимо дифференцировать от острого гематогенного остеомиелита, глубокого тромбофлебита, нагнаивающейся гематомы, туберкулеза, от распадающейся опухоли.
Определенные затруднения возникают при диагностике подслизистых флегмон полых органов. Для постановки диагноза учитываются результаты клинических, рентгенологических и других инструментальных методов обследования (гастродуоденоскопия, лапароскопия).
Деревянистую флегмону необходимо дифференцировать от туляремии, ангины Людвига, актиномикоза, скиррозной формы рака.
Лечение и профилактика
Общее лечение флегмоны предусматривает применение антибактериальной, дезинтоксикационной, инфузионно-трансфузионной терапии, экстракорпоральную детоксикацию (по показаниям), иммунокоррекцию.
- на начальной стадии (серозная, инфильтративная) проводится консервативное лечение (иммобилизация, сухое тепло, УФ-облучение, УВЧ-терапия);
- на стадии прогрессирования заболевания показано хирургическое лечение.
Основные профилактические мероприятия должны быть направлены на предупреждение открытых травм, своевременную диагностику и лечение гнойных заболеваний.
Прогноз
Прогноз при флегмоне всегда серьезный, особенно при возникновении флегмон на голове и шее, при флегмонах полых органов и прогрессирующих флегмонах.
Флегмона (от греч. phlegmone - жар, воспаление) - острое гнойное воспаление жировой клетчатки, которое не имеет четких границ и, распространяясь по клетчаточным пространствам может захватывать мышцы и сухожилия.
Причины развития флегмоны
Флегмона развивается в результате проникновения в мягкие ткани патогенных микроорганизмов. Наиболее часто флегмону вызывает золотистый стафилококк, реже причиной являются стрептококки, синегнойная палочка, анаэробы (клостридии) и другие микроорганизмы.
Основные причины возникновения флегмоны:
- нарушение целостности кожных покровов в результате травм, царапин, укусов;
- прорыв гнойного очага (абсцесс, карбункул) в окружающие ткани;
- попадание бактерий в мягкие ткани с током крови из удаленного гнойного очага (остеомиелит, гнойный артрит, гнойный плеврит, перитонит и др.)
- сепсис;
- попадание под кожу химических веществ (скипидар, бензин, керосин)
- воспаление внутренних органов (почек, матки, миндалин), когда воспалительный процесс распространяется на клетчатку, окружающую орган (паранефрит, параметрит).
Возникновению флегмон способствует снижение иммунитета при длительных хронических заболеваниях, иммунодефицитах, заболеваниях крови, сахарном диабете, приеме иммунодепрессантов.
Флегмона. Классификация
- По расположению:
1. Поверхностные (поражение ткани до мышечного слоя).
2. Глубокие (поражение ткани глубже мышечного слоя, жировой клетчатки, окружающей внутренние органы). - По течению:
1. Острая флегмона – проявляется быстрым началом, повышением температуры до 40°С и выше, слабостью, жаждой, быстрым развитием покраснения кожи, болезненной припухлости.
2. Хроническая флегмона характеризуется появлением инфильтрата деревянистой плотности, кожа над которым приобретает синюшный оттенок. - По локализации: подкожная, субфасциальная, межмышечная, органная, межорганная, забрюшинная, тазовая и т.д..
Симптомы флегмоны
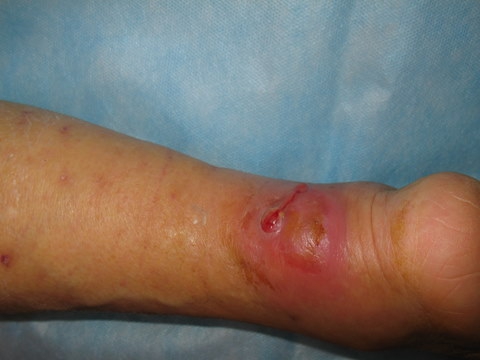
Флегмона проявляется появлением в месте воспаления припухлости без четких границ, горячей на ощупь, покраснением кожи над ней, выраженной болезненностью, повышением температуры, нарастает слабость, озноб, сухость во рту, жажда.
Нарушается функция пораженной части тела или близко расположенного органа (например, сустава, кисти).
В месте уплотнения могут появляться участки размягчения, флюктуация. В воспалительный процесс вовлекаются лимфатические узлы, развивается регионарный лимфаденит. При глубоких флегмонах рано проявляются симптомы интоксикации (частый пульс, снижение артериального давления, одышка, нарушение функции печени и почек, олигурия, желтушность кожных покровов).
Воспаление жировой клетчатки вокруг внутренних органов проявляется выраженными симптомами интокискации, возможно нарушение функции этого органа при полном отсутствии внешних проявлений.
При вышеописанных признаков необходимо срочно обратиться к врачу. Флегмона - опасное заболевание, быстро распространяющееся заболевание, которое может привести к необратимым последствиям, вплоть до летального исхода. Запрещается использовать согревающие компрессы, применять мази и гели в зоне воспаления, бесконтрольно употреблять антибиотики. Все это может привести к ухудшению состояния, развитию осложнение и затруднить дальнейшее лечение.
Диагностика флегмоны
Диагностика поверхностных флегмон, имеющих ярко выраженные внешние проявления, не представляет особых трудностей. Для выявления глубоких флегмон используют УЗИ, компьютерную томографию или магнитно-резонансную томографию.
В неясных случаях может быть выполнена диагностическая пункция (прокол тканей с получением гноя из патологического очага). Полученное содержимое из очага воспаления отправляется на бакпосев и определение чувствительности к антибиотикам.
Лечение флегмоны
Для лечения флегмоны обычно требуется госпитализация.
Основным методом лечения флегмон является хирургический. Основу составляет хирургический метод — вскрытие, санация гнойного очага, иссечение нежизнеспособных тканей, открытое ведение раны до купирования воспаления, при необходимости — с отсроченным наложением швов. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие интоксикации. операция, как правило, выполняется под наркозом, при локализации воспалительного процесса на конечностях возможно использование проводниковой анестезии. В послеоперационном периоде необходимо активное воздействие на течение воспалительного процесса, что достигается дренированием раны для длительного проточного промывания и активной аспирации экссудата, применяется лечение в условиях абактериальной управляемой среды.
В качестве антибактериальной терапии используются антибиотики с учетом чувствительности флоры. При наличии симптомов интоксикации показана инфузионная терапия. Комбинация антибактериальной терапии, физиотерапии, лазерного и ультрафиолетового облучения крови позволяет значительно улучшить лечение и сократить сроки госпитализации.
Осложнения флегмоны
Если воспалительный процесс вовремя не остановлен, при несвоевременном начале лечения, при попытках самостоятельного лечения могут развиться осложнения, связанные с распространением гнойного процесса:
- Лимфаденит – воспаление лимфатических узлов.
- Тромбофлебит - гнойное воспаление вен с формированием тромбов и микроабсцессов.
- Гнойный артрит – гнойное поражение суставов.
- Гнойный менингит – может явиться осложнением флегмоны лица.
- Сепсис - проникновение микроорганизмов в кровь, их дальнейшее размножение и распространение инфекции по всему организму.
- Вовлечение в гнойный процесс соседних органов при распространении инфекции.
Профилактика
Профилактика заключается в:
- Предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях, микротравмах, внедрении инородных тел.
- Своевременное лечение пиодермий и других местных очагов инфекции.
- Своевременное и адекватное лечение хронических заболеваний, понижающих иммунитет, сахарного диабета.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Флегмона: причины появления, симптомы, диагностика и способы лечения.
Определение
Флегмона – это острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий. Заболевание возникает в результате проникновения в мягкие ткани патогенных микроорганизмов, чаще золотистого стафилококка и стрептококка.
В отличие от абсцесса флегмона не имеет четких границ, поэтому гнойный экссудат может быстро распространяясь в окружающие ткани, постепенно приводя к их разрушению и некрозу.
Флегмона может образоваться на лице, шее, в полостях тела, на конечностях, в зоне переломов, раневых поверхностей, в местах укусов животных.
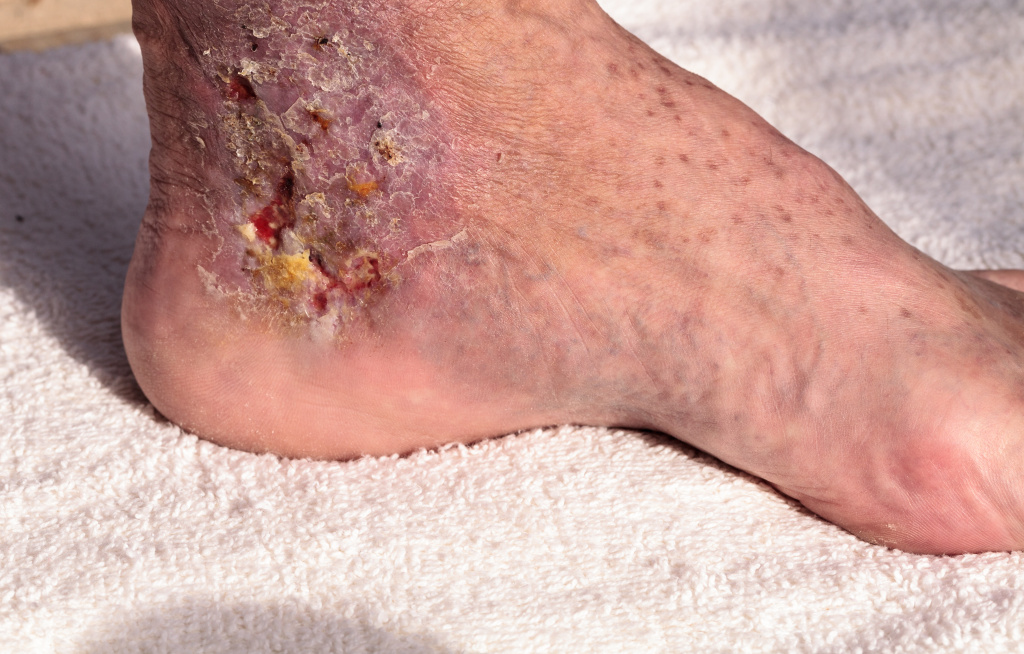
Если флегмона развивается в клетчатке, окружающей тот или иной орган, то для обозначения этого заболевания пользуются названием, состоящим из приставки «пара» и латинского наименования воспаления данного органа (паранефрит – воспаление околопочечной клетчатки, параметрит – воспаление клетчатки малого таза и т.д.).
Причины появления флегмоны
Гнойную флегмону вызывают гноеродные микробы (стафилококки, стрептококки, синегнойная палочка и др.). При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Так как микроорганизмы являются достаточно агрессивными, то и развитие воспаления происходит очень быстро.
Флегмона в большинстве случаев связана с проникновением в ткани патогенных микроорганизмов гематогенным путем (при повреждениях кожи и слизистых оболочек) и ятрогенным путем (инъекции) при несоблюдении правил асептики или техники введения препаратов.
Причиной флегмоны может стать попадание под кожу различных химических веществ (скипидара, керосина и др.).
Сильное и быстрое распространение процесса воспаления по клеточному пространству имеет связь со сниженным иммунитетом организма, его истощением, хроническими заболеваниями (туберкулезом, болезнями крови, сахарным диабетом и др.), регулярными интоксикациями (например, алкогольной) и иммунодефицитными состояниями.
Флегмоны могут стать осложнением других гнойных заболеваний (карбункула, абсцесса, сепсиса).
Другие причины формирования флегмоны:
- негнойное воспаление подкожной клетчатки (целлюлит), обычно распространяющееся по ходу соединительной ткани в межклеточном пространстве;
- осложнения остеомиелита, тромбофлебита, лимфаденита;
- в последние годы в связи с развитием эстетической хирургии участились случаи возникновения флегмон после операций по коррекции фигуры и введения филлеров.
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной (поражение ткани до мышечного слоя) или глубокой, прогрессирующей или отграниченной.
С учетом локализации флегмоны подразделяют на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Согласно медицинской классификации, флегмона подразделяется на следующие виды:
- серозная – начальный этап воспаления, характеризующийся скоплением экссудата в пораженном участке ткани и инфильтрацией лейкоцитами. Клетчатка напоминает водянистый студень с трудноразличимой границей между здоровой и инфицированной тканью. Дальнейшее развитие процесса приводит к переходу серозной формы в гнилостную либо гнойную;
- гнойная – характеризуется расплавлением тканей и образованием гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования;
- гнилостная – пораженная ткань разрушается с образованием зловонной биомассы темно-зеленого либо коричневого цвета. Развитие гнилостного процесса сопровождается тяжелой интоксикацией организма;
- некротическая – пораженная ткань некротизируется, образуя либо расплав, либо раневую поверхность. Воспаленная область окружается лейкоцитарным валом, затем флегмона преобразуется в абсцесс;
- анаэробная – воспалительный процесс приводит к некротизации обширных участков ткани с выделением зловонных газовых пузырьков. Окружающие воспалительный очаг ткани приобретают «вареный» вид без покраснения покровов.
Клинические проявления флегмоны почти всегда протекают бурно и характеризуются внезапным началом и быстрым распространением. Среди ключевых признаков флегмоны выделяют:
- резкое повышение температуры до крайне высоких значений (39-40°С);
- общую интоксикацию со слабостью, бледностью, недомоганием, снижением аппетита, тошнотой, потливостью;
- озноб, головную боль, жажду;
- красноту и резкий отек тканей в месте поражения (если это подкожный процесс);
- увеличение лимфоузлов;
- нарушение функции пораженной части тела;
- формирование плотного, горячего, болезненного инфильтрата, не имеющего четкой границы;
- постепенное формирование участка размягченных тканей (гнойной полости).
Хроническая флегмона характеризуется появлением инфильтрата, кожа над которым приобретает синюшный оттенок.
Одним из видов хронической флегмоны является деревянистая флегмона (флегмона Реклю) – результат инфицирования микроорганизмами ротоглотки.
При серозной флегмоне клетчатка имеет студенистый вид, пропитана мутной водянистой жидкостью, по периферии воспалительный процесс без четкой границы переходит в неизмененную ткань. При прогрессировании процесса пропитывание мягких тканей резко увеличивается, жидкость становится гнойной. Процесс может распространяться на мышцы, сухожилия, кости.
Гнилостная флегмона характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым со зловонным запахом.
Для анаэробной флегмоны характерны распространенное серозное воспаление мягких тканей, обширные участки некроза и образование в тканях множественных пузырьков газа.
Диагностика флегмоны
Как правило, для диагностики флегмоны назначают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

