Дифференциальная диагностика сыпи при детских инфекционных заболеваниях
Обновлено: 15.04.2024
Термин «экзантема» был предложен Гиппократом и означает сыпь на коже, высыпание (от греч. exantheo — цвести, расцветать). Экзантемы имеют огромное значение в диагностике как инфекционных, так и неинфекционных заболеваний в детском возрасте, в ряде случаев являясь основополагающими для постановки диагноза. Экзантемы хорошо заметны и при ряде заболеваний определяют клиническую картину заболевания.
Частота экзантем при различных инфекционных заболеваниях неодинакова. Среди инфекционных болезней у детей можно выделить ряд болезней, где высыпания являются патогномоничными симптомами, обязательным компонентом клинической картины, «визитной карточкой» болезни. К ним относятся так называемые первичные экзантемы. Исторически принято различать шесть «первичных экзантем»: корь — «первая болезнь», скарлатина — «вторая», краснуха — «третья», болезнь Филатова—Дьюка — «четвертая» (в настоящее время четвертая болезнь не признается отдельным заболеванием, высказывается предположение о том, что «четвертой» болезнью может быть синдром стафилококковой обожженной кожи), инфекционная эритема — «пятая» и детская (младенческая) розеола (roseola infantum), или внезапная экзантема (exanthema subitum), — «шестая». Данная последовательность отражает хронологию описания заболеваний. Описания кори и скарлатины датируются 1627 г., краснухи — 1881 г., «четвертой болезни» — 1900 г. Интересно, что «пятая» и «шестая болезни» впервые были описаны в начале XX в.: инфекционная эритема в 1905 г., детская розеола в 1910 г., в то время как их возбудители (парвовирус В19 и вирусы герпеса человека, ВГЧ, 6 и 7 типов соответственно) были открыты более чем через 70 лет (в 1975, 1986, 1990 г. соответственно) [1, 2].
При других инфекционных болезнях сыпь необязательна, но встречается часто (у 50—70% больных). К ним относятся, например, сыпной и брюшной тиф.
Наконец, при ряде инфекционных заболеваний экзантема встречается относительно редко (инфекционный мононуклеоз, вирусный гепатит В и др.). При инфекционном мононуклеозе, вызванном вирусом Эпштейна—Барр (ЭБВ) или цитомегаловирусом (ЦМВ), экзантема развивается в случаях использования амоксициллина, цефалоспоринов. Важно иметь в виду, что в последующем лекарственная аллергия у таких пациентов не развивается. Вместе с тем вирусная и медикаментозная этиология экзантемы не исключают друг друга. Так, при цитомегаловирусной инфекции описана реакция гиперчувствительности на фенитоин; при инфекции, вызванной ВГЧ 6 типа, — реакция гиперчувствительности, включающая лихорадку и гипогаммаглобулинемию, на карбамазепин [1].
ОСНОВНЫЕ ПРИНЦИПЫ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ИНФЕКЦИОННЫХ И НЕИНФЕКЦИОННЫХ ЭКЗАНТЕМ
Высыпания на коже встречаются как при инфекционных, так и при неинфекционных заболеваниях, последние обязательно должны включаться в дифференциально-диагностичеcкий поиск. Кроме того, у новорожденных высыпания на коже могут носить физиологический характер, являясь так называемыми физиологическими (пограничными, транзиторными, переходными) состояниями.
Инфекционный характер экзантем подтверждается рядом признаков, характеризующих инфекционный процесс. К этим признакам относятся общеинтоксикационный синдром (повышение температуры тела, слабость, головная боль, снижение аппетита и др.); наличие других патогномоничных для данного заболевания симптомов, например, затылочного лимфаденита при краснухе, полиморфизма клинических симптомов при псевдотуберкулезе, энантемы — высыпания на слизистых оболочках ротовой полости. Примерами энантемы могут быть пятна Бельского—Филатова—Коплика при кори, везикулы при герпетической, энтеровирусной инфекции, ветряной оспе, ограниченная гиперемия зева при скарлатине и др. Инфекционному заболеванию свойственна цикличность течения, наличие случаев заболевания в окружении больного.
Для дифференциальной диагностики инфекционных и аллергических сыпей определенное значение имеет эффект антигистаминных препаратов и глюкокортикостероидов при аллергических сыпях и неэффективность данных препаратов при инфекциях. При лекарственной и пищевой аллергии сыпь обычно появляется одномоментно, в то время как при инфекции почти всегда есть этапность высыпаний. После отмены причинного медикамента или аллергена лекарственная или пищевая сыпь исчезает. При проведении дифференциального диагноза высыпаний важны возраст больного, данные анамнеза о заболеваниях среди окружающих с учетом продолжительности инкубационного периода вероятной инфекции, ранее перенесенных заболеваниях, проведенных профилактических прививках, склонности к аллергии, принимаемых медикаментах и пище, сведениях о путешествиях, контактах с животными.
Диагноз экзантемы базируется на данных осмотра, который оптимально проводить при максимальном естественном освещении. Необходимо учитывать морфологию и характер расположения сыпи, размер, количество, форму элементов, сроки появления сыпи от начала болезни, цвет элементов, наличие сгущения сыпи и ее размеры. Обязательно оцениваются показатели общего клинического анализ.
В практике врача-педиатра достаточно часто встречаются пациенты с сыпью, требующие детализации и постановки диагноза. При условии большого опыта у врача постановка диагноза в большинстве случаев не вызывает затруднений.
В практике врача-педиатра достаточно часто встречаются пациенты с сыпью, требующие детализации и постановки диагноза. При условии большого опыта у врача постановка диагноза в большинстве случаев не вызывает затруднений. Однако редкие заболевания с поражением кожи далеко не всегда диагностируются; как правило, такие пациенты наблюдаются с ошибочным диагнозом, получая при этом неадекватное лечение. В таких случаях огромное значение имеет квалификация врача, в связи с этим повышение профессионального уровня и расширение его знаний в этой области представляется весьма актуальным.
Как проводить диагностический поиск, если у вашего пациента сыпь? Как правило, диагноз основывается на осмотре и на ощупывании кожи. Важно не только осмотреть кожу, но и распознать то, что вы увидели. Это означает отграничить главные симптомы от второстепенных. При этом построение правильного диагноза возможно только на основе оценки симптомов заболевания и их правильного последующего анализа, подтвержденных при необходимости дополнительными методами исследований. Следовательно, при дифференциальной диагностике кожных сыпей эффективным является сопоставление данных клинического осмотра и результатов лабораторных, морфологических и инструментальных методов исследования.
При заболеваниях с поражением кожи в первую очередь необходимо распознать типичный элемент сыпи, или первичный элемент, а затем следует уточнить характер распределения элементов сыпи.
К первичным элементам кожной сыпи относятся пятно, узелок, бугорок, узел, пузырек, пузырь, гнойничок, волдырь.
Пятно — участок эпидермиса, отличающийся по цвету от остальной кожи и находящийся с ней на одном уровне. Выделяют малые (размером менее 1 см) и большие (размером более 1 см) пятна. В зависимости от цвета пятна могут быть эритемными, геморрагическими, телеангиэктатическими, дисхромическими.
Эритемные пятна обусловлены нарушениями кровообращения и являются выражением воспалительных процессов, инфекционных болезней, вазомоторных, психических расстройств, механических, физических, химических и др. раздражителей. При нажатии пальцем они исчезают полностью или почти полностью.
Геморрагические пятна обусловлены кровоизлияниями на кожу и отличаются от эритемных тем, что не исчезают при давлении, а от пигментированных пятен их отличает сравнительное быстрое изменение окраски. Цвет геморрагических пятен изменяется от ярко-красного до желтого (точечные геморрагические пятна называют петехиями, множественные, небольшой величины — пурпурой, линейные — вибисек, более крупные неправильных очертаний — экхимозами, значительными кровоподтеками).
Телеангиэктатические пятна являются результатом стойкого расширения поверхностных кожных сосудов и капилляров, образующих ограниченные пятна или мелкие сосудистые сетки.
Дисхромические пятна обусловлены увеличением (гиперхромные), уменьшением (гипохромные) или полным (ахромические) отсутствием кожного пигмента (меланина).
Узелок или папула — плотные, выступающие над окружающей поверхностью образования диаметром 1–5 см. Цвет папул варьирует от красного, красно-бурого до серовато-желтого или цвета нормальной кожи. Поверхность может быть гладкой, блестящей, а может покрываться обильным количеством чешуек. По своей форме узелки могут быть выпуклыми, куполообразными или остроконечными.
Бугорок — инфильтративный элемент, расположенный в дерме, возвышающийся в дерме, плотной или тестоватой консистенции.
Узел — крупный инфильтративный плотный элемент шаровидной или овоидной формы, располагающийся в глубоких слоях дермы и подкожной жировой клетчатки.
Бляшка — плоский элемент различных размеров, плотной консистенции, выступающий над уровнем кожи и не распространяющийся в глубь ее, часто образуется в результате слияния папул.
Пузырек (везикула) — полостной поверхностный элемент, наполненный серозным прозрачным содержимым.
Пузырь (булла) — крупный полостной элемент, возвышающийся над поверхностью кожи, круглой или овальной формы, содержащий жидкость.
Гнойничок (пустула) — полостной элемент различных размеров, содержащий гной.
Волдырь (уртика) — бесполостной элемент, возникающий за счет острого ограниченного отека сосочкового слоя дермы.
Комедоны — роговые пробки, пропитанные секретом сальных желез, задерживающиеся в волосяных фолликулах. Различают открытые (черные) и закрытые (белые) комедоны.
Первичные элементы кожи могут сопровождаться вторичными морфологическими элементами, к которым относятся чешуйки, корки, ссадины, трещины, эрозии (язва), рубец, лихенификация.
Чешуйки. Разрыхленные, отторгнувшиеся роговые пластинки, потерявшие связь с подлежащими тканями.
Корка — ссохшийся экссудат, по виду бывают серозные, геморрагические, гнойные.
Ссадина (экскориация) — возникает вследствие механического повреждения кожи (расчесы, царапины). В зависимости от интенсивности повреждения ссадины бывают поверхностные (в пределах эпидермиса) или глубокие (в толще дермы).
Трещины — дефект кожи вследствие линейного ее разрыва при длительной воспалительной инфильтрации, сухости и утрате эластичности кожи.
Эрозия — поверхностный дефект в пределах эпидермиса, образующийся после вскрытия экссудативных первичных элементов (пузырька, пузыря, гнойничка).
Язва — глубокий дефект кожи — дермы и подкожной клетчатки.
Рубец — новообразованная ткань кожи, возникающая в местах глубоких ее повреждений для замещения этого дефекта грубой волокнистой соединительной тканью.
Лихенификация — утолщение кожи вследствие различных воспалительных инфильтратов.
Наиболее часто встречающиеся сочетания первичных элементов кожи, которые важны для проведения дифференциальной диагностики.
1. Папулезно-сквамозные высыпания (папулы и бляшки) с шелушением встречаются при таких заболеваниях:
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Осложнения
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Дифференциальная диагностика
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Лечение
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
Литература
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. - Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. - СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. - М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. - Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. - Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. - М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. - Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
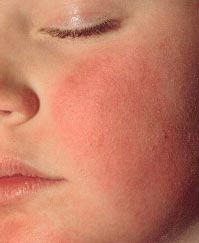
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
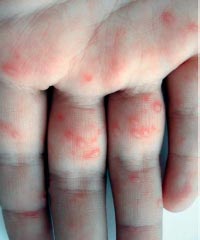
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Высыпания на коже имеют большое значение в диагностике инфекционных болезней. Это обусловлено тем, что высыпания встречаются при многих инфекционных заболеваниях, кроме того, их можно заметить уже при первом осмотре пациента. Сыпь представляет собой очаговую реакцию кожи или слизистой оболочки на действие микробов или их токсинов, возникающую под действием гистаминоподобных веществ (аллергическая сыпь). Эта реакция обусловлена первичным поражением кожных сосудов (гиперемия), с последующим развитием воспаления (инфильтрат, гранулема, некроз).
Ключевые слова: дети, вирусная инфекция, экзантемы
Key words: children, virus infection, exanthema
Экзантемы при инфекционных заболеваниях весьма разнообразны. Они различаются по характеру отдельных элементов сыпи, локализации, срокам появления, этапности высыпания, динамики развития отдельных элементов и т. д. Все эти особенности учитываются при проведении дифференциальной диагностики [1].
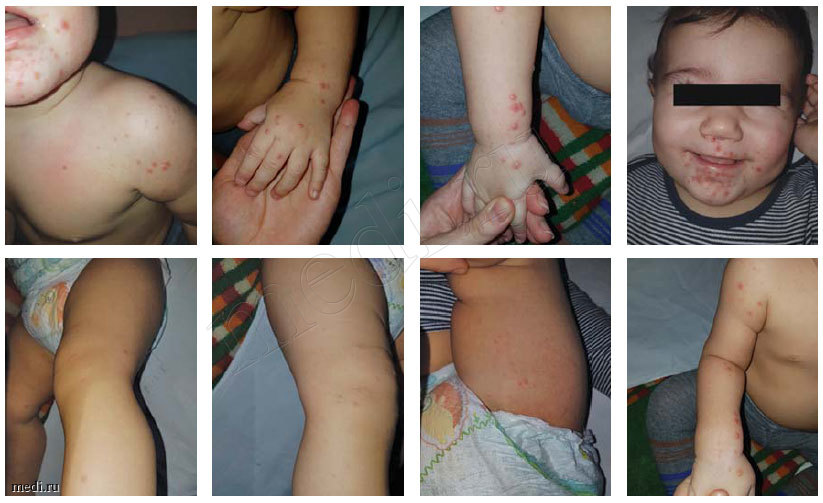
Больной А., 9 месяцев - находился в инфекционном боксовом отделении Детской городской клинической больницы №9 им. Сперанского Г. Н. г. Москвы с диагнозом: «ОРВИ. Вирусная микст-инфекция (энтеровирусная инфекция, cytomegalovirus, Herpes-virus VI). Герпангина».
В стационар доставлен бригадой скорой помощи с жалобами на жидкий стул, повышение температуры до фебрильных цифр, папулезно - везикулезные высыпания на лице, шее, воротниковой зоне, конечностях.
Из анамнеза жизни известно, что ребенок от 2-й беременности, протекавшей без особенностей. Роды 2-е, срочные, самостоятельные. Масса при рождении 3830 г, длина 53 см. Закричал сразу, оценка по Апгар 8/9 баллов. К груди приложен на 1-е сутки. БЦЖ, гепатит VI в роддоме. На грудном вскармливании, прикормы по возрасту. Период новорожденности без особенностей. Психомоторное развитие соответствует возрасту. Привит по индивидуальному графику. Аллерго-анамнез не отягощен. Наследственность не отягощена. Болеет острыми респираторными вирусными инфекциями редко. Эпидемиологический анамнез: не отягощен.
Анамнез заболевания: ребенок заболел остро 2 дня назад. Заболевание началось с фебрильной лихорадки. Получал симптоматическую терапию, на фоне которой состояние улучшилось. Однако на 2-й день от начала заболевания вновь отмечался подъем температуры до 40°С, многократный жидкий стул (до 6 раз за сутки), появилась пятнисто-папулезная сыпь в области левого плеча, вокруг рта, на нижних и верхних конечностях, единичные элементы на спине.
При первичном осмотре: состояние средней тяжести, симптомы интоксикации выражены умеренно. Температура тела при осмотре 36,8 °С, частота дыхания 28, частота сердечных сокращений - 130 в минуту. Самочувствие не страдает, активный. Аппетит снижен. Воду пьет плохо. Рвоты нет.
Кожные покровы бледно-розовые, папулезно-везикулезная сыпь вокруг рта, на шее, воротниковой зоне, конечностях. Конъюнктивы не гиперемированы.
Подкожно-жировой слой выражен достаточно, распределен равномерно. Тургор тканей сохранен. Костно-мышечная система без видимой патологии, область суставов не изменена, движения в полном объеме. Периферические лимфатические узлы пальпируются шейные, подчелюстные, плотноэластичные, безболезненные, не спаянные с окружающей тканью, кожа над ними не изменена. Дыхание через нос не затруднено, слизистое отделяемое отсутствует. Над легкими перкуторно легочный звук. Дыхание пуэрильное, проводится во все отделы, хрипов нет. Область сердца визуально не изменена. Границы сердца в пределах возрастных норм. Тоны сердца звучные, ритмичные. Стенки зева ярко гиперемированы. Миндалины умеренно отечны, увеличены до II степени, везикулезные серо-белые элементы в лакунах и на дужках. Язык влажный, чистый. Живот обычной формы, мягкий, участвует в акте дыхания, доступен глубокой пальпации, безболезненный. Печень у края реберной дуги, при пальпации край печени эластичной консистенции, безболезненный, селезенка не пальпируется. Стул со слов оформленный, без примесей. Область почек не изменена. Мочится со слов достаточно.
Наружные половые органы развиты правильно, по мужскому типу, без признаков воспаления. Нервная система в сознании, менингеальных симптомов нет (см. приложение).
Данные лабораторного обследования: общий анализ крови - Hb 107, эритроциты 4,50, лейкоциты 20,1* 10 9 , тромбоциты 421 тыс/ мкл, эозинофилы 0,12, СОЭ 30 мм/ч.
По данным общего анализа мочи патологии не выявлено.
По данным биохимического анализа крови все показатели (К, Са, Р, общий белок, билирубин, АЛТ, АСТ, мочевина, СРБ): незначительное повышение АЛТ - 54 г/л, повышение С- реактивного белка до 15,6 мг/л. Посев из зева и носа на дифтерию -коринебактерии дифтерии не обнаружены. Исследование кала на энтеробиоз отрицательно. Исследование кала на яйца гельминтов, простейшие отрицательно. Мазок из зева на вирусы гриппа А, В -отрицательно.
В ПЦР мазка из зева на вирусы герпеса 1, 2, 6 типов, Varicella-Zoster virus, ЭБВ, ЦМВ, энтеро-вирус: Enterovirus (+++), Cytomegalovirus (+++), Herpes-virus VI (++).
Учитывая сыпь на лице, шее, воротниковой зоне, верхних и нижних конечностях, необходимо проводить дифференциальную диагностику между вирусными экзантемами, а именно энтеровирусной инфекции и герпес-вирусной инфекцией.
Пятнистые, пятнисто-папулезные экзантемы
Энтеровирусная экзантема (эпидемическая экзантема), вызываемая вирусами ЕСНО, Коксаки А и В
Наиболее часто встречается у детей первых лет жизни. Ведущий симптом - полиморфная сыпь: пятнистая или пятнисто-папулезная, розовая, может быть мелкоточечная. Сыпь появляется одномоментно на неизмененном фоне кожи на 1-2-й день заболевания на фоне лихорадки или после ее снижения (3-4-й день заболевания). Преимущественная локализация экзантемы - на коже лица и туловища, реже на конечностях. Сыпь сохраняется 1-2 дня, исчезает бесследно. Характерна высокая лихорадка, которая может носить двухволновый характер; умеренно выраженные симптомы интоксикации. Для диагностики имеют значение другие формы энтеровирусной инфекции, сочетающиеся с экзантемой: энтеровирусная лихорадка, энтеровирусная диарея, герпангина, эпидемическая миалгия, серозный менингит, респираторная, паралитическая, энцефалическая, поражение глаз (геморрагический конъюнктивит, увеит), энтеровирусные инфекции сердца, диабет [5, 6].
Синдром «рука-нога-рот» является патогномоничным для энтеровирусной инфекции, вызываемый вирусом Коксаки А (5, 10, 16 серотипы)
Характерна экзантема: пятна-папулы и везикулы диаметром 1-3 мм, окруженные венчиком гиперемии. Сыпь располагается в межфаланговых сгибах с ладонной и тыльной стороны кистей, на стопах, на коже носогубного треугольника и ягодичной области. Экзантема появляется на 3-й день заболевания на фоне умеренно выраженных симптомов интоксикации и лихорадки. Одновременно с экзантемой возможно появление везикул на слизистой оболочке языка, щек и небных дужек, быстро превращающихся в небольшие эрозии (герпангина - везикулезный стоматит, см. рис. 1)
Для дифференциальной диагностики имеет значение сочетание везикулезной экзантемы с другими клиническими формами энтеровирусной инфекции: энтеровирусная лихорадка, респираторная, энтеровирусная диарея, эпидемическая миалгия, серозный менингит, паралитическая, энцефалическая, поражение глаз (геморрагический конъюнктивит, увеит), энтеровирусные инфекции сердца, диабет [5, 6].
Внезапная экзантема (шестая болезнь «псевдокраснуха»), вызываемая ВГЧ VI типа
Эпштейна - Барр вирусная инфекция (ВГЧ IV типа)
Экзантема возникает в 16-25% случаев. Сыпь полиморфная: пятнистая, пятнисто-папулезная, розеолезная. Появляется на 3-14-й день заболевания, сохраняется 4-10 дней, возможно появление вторичных элементов сыпи в виде пигментации. У детей, получающих ампициллин, сыпь возникает в 90-100% случаев, она более интенсивная и яркая. Для диагностики имеет значение другие клинические признаки ВГЧ IV типа: длительная лихорадка, генерализованная лимфаденопатия, гепато-спленомегалия, синдром тонзиллита, атипичные мононуклеары в общем анализе крови.
На третьи сутки от начала высыпаний.
ВЕЗИКУЛЕЗНЫЕ ЭКЗАНТЕМЫ
Ветряная оспа
Для ветряной оспы характерна везикулезная сыпь. Везикулы однокамерные, округлые или овальные, 0,2-0,5 см в диаметре, окружены венчиком гиперемии, расположены поверхностно на неинфильтрированном основании. Содержимое везикул прозрачное Сыпь появляется на 1-2-й день заболевания, толчкообразно с промежутками в 1-2 дня. Характерен «ложный полиморфизм сыпи» - наличие на коже элементов сыпи на разных стадиях развития: макулы, папулы, везикулы, корочки. Сыпь локализуются на лице, волосистой части головы, туловище и конечностях. Возможно появление энантемы (элементы сыпи в полости рта, на конъюнктиве глаз, половых органов), в те же сроки, что и экзантемы.
Процесс продолжается 1-3 недели с формированием вторичных элементов в виде нежного рубчика. Для дифференциальной диагностики имеет значение отсутствие сыпи на ладонях и подошвах, локализация везикул на волосистой части головы, волнообразный характер лихорадки (появление новых высыпаний сопровождается повышением температуры), умеренно выраженные симптомы интоксикации [2, 8].
Простой герпес (ВГЧ I-II типа)
Герпетическое поражение кожи - наиболее частая форма ВГЧ I-II типа. Характерны высыпания в виде сгруппированных, мелких (до 0,1 см в диаметре), напряженных пузырьков, на отечном гиперемированном основании. Сыпь локализуется преимущественно на коже вокруг рта, крыльев носа, ушных раковин, красной кайме губ. Могут быть высыпания на слизистой оболочке полости рта, гортани, на миндалинах, конъюнктиве. Частое клиническое проявление ВГЧ I-II типа у детей в возрасте от 6 месяцев до 3 лет в виде стоматита или гингиостоматита. Поражения кожи могут быть локализованные или распространенные, возможны повторные подсыпания. Появлению высыпаний предшествует гиперестезии, зуд, жжение, покалывания. После вскрытия или высыхания пузырьков образуются вторичные элементы в виде корочек. Очаги исчезают на 7-9-й день.
Генерализованная форма герпеса - герпетическая экзема: возникает у детей с атопическим дерматитом, дерматозами. Характерно появление обильной, везикулезной сыпи на местах экзематозно измененной кожи, быстро распространяющейся на непораженную кожу. Нередко элементы сыпи сливаются, вскрываются с образованием сплошной корки. Вторичные элементы сыпи после отторжения корки в виде розовых пятен или рубцовых изменений. Характерна высокая лихорадка, выраженный синдром общей интоксикации. Улучшение состояния и нормализация температуры на 7-10-й день болезни [3, 4, 7].
Читайте также:

