Дерматоскопия кожи головы что это такое
Обновлено: 25.04.2024
Давайте будем честными. В мире «рак под номером 1» – это опухоли кожи. Да, не все они смертельны, но их больше всего по количеству, и они грозят почти всем (так наши коллеги из США подсчитали, что «рак кожи» в течение жизни будет у каждого пятого американца).
Из плохих новостей: злокачественных новообразований кожи становится больше, тенденция очевидна и закономерна. Мы стали активнее путешествовать, в том числе на юг, мы стали дольше жить. Ну и «мы», как доктора, научились лучше диагностировать (теперь все чаще мы узнаем опухоли кожи там, где раньше и не подумали бы). Вопрос: Кто тогда «врач номер 1»?
Ответ: косметолог! Он – первый наиболее статистически вероятный специалист, который видит кожу, а соответственно, и все новообразования пациента.
Важно помнить, что при этом от своевременности постановки диагноза зависит жизнь нашего больного!
Радикальная хирургия при толщине меланомы по Бреслау до 0,76 мм позволяет предположить 15-летнюю выживаемость более 95 %. При большой толщине – 5-летняя (15–20 %).
Получается, что результат зависит в первую очередь от диагностики, то есть от нас – врачей-дерматологов и косметологов. Стоит признать, что при этом точность диагностики и раннее обнаружение опухолей кожи все еще неудовлетворительны. Врачи, не являющиеся онкологами, ошибаются в диагнозе более чем в половине случаев. Хорошая новость в том, что сейчас у нас есть знания и инструменты для того, чтобы эту статистику изменить.
Одним из наиболее распространенных методов диагностики, доступных косметологу, является дерматоскопия. В основном ее используют для диагностики меланомы и немеланомных раков кожи, мониторинга пигментных образований, определения морфологии невусов, неочевидных при осмотре «невооруженным» глазом, а также при некоторых воспалительных и инфекционных заболеваниях кожи в качестве вспомогательного метода 1 .
В РФ дерматоскопия включена в Порядок оказания медицинской помощи больным по профилю «дерматовенерология» и «косметология», а наличие дерматоскопов является стандартом оснащения всех кожно-венерологических и медицинских косметологических кабинетов 2 .
Поскольку дерматоскопические критерии гипопигментированных образований кожи менее специфичны, а число дифференциальных диагнозов значительно выше, диагностика подобных элементов нередко представляет более сложную задачу, притом что речь может идти уже о злокачественных образованиях и меланоме или при этом имеется риск их перерождения, в том числе в меланому 3 .
Именно на беспигментных образованиях мы остановимся в настоящей статье.
Необходимо тщательно анализировать все новообразования пациента, включая беспигментные, на предмет наличия симптома «гадкого утенка» (отличие от всех остальных беспигментных новообразований у пациента), симптома «красной шапочки» (дерматоскопические отличия одного новообразования от остальных, похожих на него при клиническом осмотре) и дерматоскопических признаков, подозрительных на беспигментную меланому, с обязательным учетом анамнестических сведений и наличия факторов риска

Несмотря на то что дерматоскопия как метод диагностики требует от врача-косметолога определенных навыков, применение дерматоскопа по сравнению с осмотром невооруженным глазом позволяет увеличить чувствительность клинического обследования предраковых состояний с 54 до 79 % 5 .
Группы риска
- Больные с любой злокачественной опухолью кожи в анамнезе или с меланомой у родственников (первой линии родства);
- Больные моложе 50 лет, имеющие всего более 50 невусов или более 20 невусов на коже рук;
- Больные старше 50 лет с признаками хронического фотоповреждения кожи.
Беспигментные поражения
Не- и гипопигментированные (беспигментные) новообразования включают 6 :
- Общие кожные злокачественные новообразования (базалиома, плоскоклеточная карцинома).
- Редкие злокачественные новообразования (сосудистые новообразования, кожные лимфомы, карцинома Меркеля, некоторые варианты меланом).
- Разнообразные непигментированные доброкачественные состояния, которые могут имитировать рак кожи.
Методики дерматоскопии
Выделяют две разновидности дерматоскопии:
- классическая иммерсионная (неполяризационная, НПД),
- поляризационная (ПД).
При НПД важно использовать жидкость для иммерсии (минеральное масло, спиртовой раствор или УЗИ-гель), а ПД предполагает кросс-поляризацию: использование источника поляризованного освещения и поляризующего фильтра для блокировки избыточного света, отраженного от поверхности кожи. В последние годы ПД становится все более популярной 7 .
Алгоритмы дерматоскопии
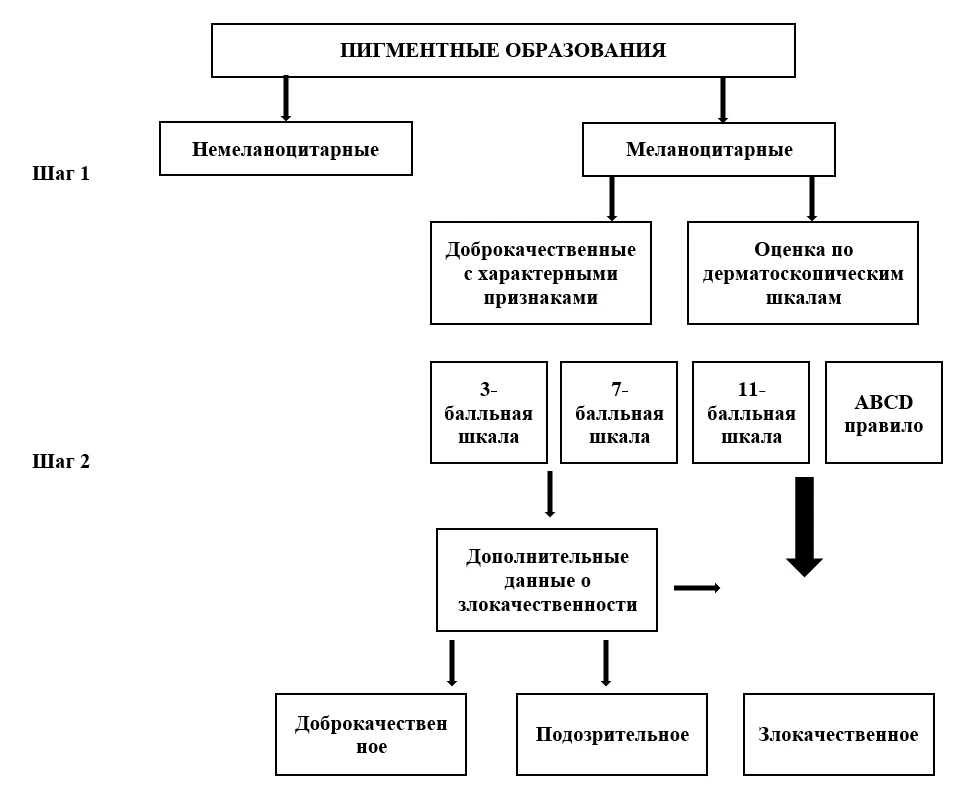
Рисунок 1. Алгоритм оценки дерматоскопического изображения (По Дудченко, Литвиненко 8 )
В классическом подходе, сформулированном на первом конгрессе по дерматоскопии в Риме в 2001 году, диагностику принято разделять на два этапа. В первую очередь необходимо определить, является ли образование меланоцитарным по наличию характерных признаков и типов строения: пигментной сеточки и ее производных (псевдопод, полос, радиального потока), глобул, либо сочетаний ретикулярного, глобулярного и гомогенного строения. В случае наличия убедительных признаков меланоцитарной природы элемента, для дальнейшего анализа (определения, злокачественный это элемент или нет), был разработан целый ряд так называемых «упрощенных алгоритмов». Следует помнить, что они применимы только к меланоцитарным образованиям:
«Правило 7 признаков»
Алгоритм был предложен профессором Джузеппе Аргенцйано в 1998 году 9 , автор назвал свой подход «чек-лист». Он состоит из семи пунктов: большие и малые признаки имеют разное количество баллов, сумма которых не должна превышать 3 единиц. К признакам относятся:
- атипичная пигментная сеть (2 балла),
- бело-голубая вуаль (2 балла),
- атипичные сосуды (2 балла),
- полосы, представленные неравномерно по периферии образования (сегментарно) (1 балл),
- структуры регресса (1 балл),
- неравномерная пигментация (1 балл),
- точки/глобулы нерегулярные(1 балл).
При наличии хотя бы двух признаков (два больших или один большой и один малый – сумма баллов более двух) образование расценивается как «подозрительное» в отношении меланомы.
ABCD-правило профессора В. Штольца
Для уточнения дерматоскопической природы меланоцитарного образования может использоваться ABCD-правило профессора В. Штольца, предложенное в 1994 году. Оцениваются следующие параметры, каждому из которых дается количественная оценка (количество баллов, которое умножается на соответствующий весовой коэффициент и суммируется для определения общего дерматоскопического индекса – TDS total dermoscopy score):
А – в первую очередь ассиметрия структуры, но и цвета (не столько форма, сколько однородность картины). Устанавливается по отношению к оси симметрии и перпендикулярной оси (полностью симметрично – 0 баллов, асимметрия по одной оси – 1, по двум – 2 балла).
В – края – по наличию четкой границы пигментной сети в 8 сегментах (0–8).
С – варианты цвета – окраски (буквально – количество цветов). Чем больше цветов – тем больше потенциальный риск. При оценке определяют красный, белый, светло- и темно-коричневый, серо-синий и черный цвета (1–6).
D – дерматоскопические признаки: пигментная сеть, радиально ориентированные структуры, бесструктурные участки (1–6).
11-балльная оценка по Menzies S. et al. 7
Отрицательные признаки (при меланоме не должны определяться):
- присутствие только одного цвета,
- симметрия дерматоскопической структуры.
Положительные признаки (достаточно наличия одного признака):
- бело-голубая вуаль,
- коричневые точки разного диаметра,
- псевдоподы («пальцевидные» или «булавовидные» полоски по краю элемента),
- «радиальные лучи»,
- рубцово-подобная депигментация,
- черные точки и глобулы по периферии,
- многоцветность – наличие 5–6 цветов,
- множественные серо-голубые точки разного диаметра («молотый перец»),
- расширенная пигментная сеть.
Оценка результата: отсутствие двух отрицательных признаков и наличие одного из девяти положительных признаков указывает на меланому.
Использование классических алгоритмов применимо только к меланоцитарным образованиям и не является абсолютно точным. Так, при алгоритме ABCD, в зависимости от квалификации и опыта врача, возможна неправильная оценка, неверная интерпретация набора признаков и, как следствие, диагностическая ошибка 7 .
Относительно универсальным алгоритмом является разработанное в 2001 году Джузеппе Аргенцйано «правило трех признаков», которое применимо для любого варианта новообразований, однако в силу низкой специфичности, оно не должно использоваться для экспертной оценки, а только для скрининга. В данном случае подозрение на рак кожи оправдано при наличии любых двух признаков из предложенных трех: асимметрия структуры и цвета по одной или двум перпендикулярным осям, атипичная пигментная сеть, бело-голубые структуры (любые стуктуры белого или голубого цвета).
Дерматоскопия немеланомного рака кожи
Термин «немеланомный рак кожи» общий для базальноклеточного (BCC) и плоскоклеточного рака кожи (SCC) 10 . В случае с подобными опухолями сосудистые паттерны – это те структуры, определение которых в первую очередь должно помочь косметологам в дерматоскопической диагностике. В настоящее время для этого существует особый подход оценки морфологии сосудов, отличный от традиционного. Профессором Гаральдом Китлером из австрийского университета города Грац было высказано предложение, что по аналогии с диагностикой пигментных образований морфология сосудов может быть проанализирована по принципам модифицированного структурного анализа на основе простой терминологии, чтобы избежать вводящих в заблуждение и запутывающих метафорических терминов.
Базально-клеточная карцинома

Основные традиционные критерии:
- разветвленные (древовидные) сосуды,
- синие, серые точки и овальные структуры (голубые «гнезда»),
- периферические радиальные линии (области, похожие на кленовый лист),
- радиальные линии, сходящиеся в центральной точке (области спицевых колес),
- изъязвление или небольшие эрозии.
Navarette et al. также добавляют к симптомам базалиомы различные типы «блестящих» белых структур: пятна, линии, называя их типичной картиной для BCC, при этом лучше всего подобные признаки визуализируются методом поляризованной дерматоскопии, чем при традиционной контактной дерматоскопии 11 .
Lallas et al. также считают наиболее характерной картиной BCC наличие областей, похожих на кленовый лист (периферические радиальные линии, объединенные общим основанием) с поверхностными мелкими телеангиэктазиями.

Дополнительными дерматоскопическими признаками являются множественные небольшие эрозии и белые или красные бесструктурные участки 12 .
Плоскоклеточный рак и кератоакантома

Кожный SCC является вторым наиболее распространенным раком кожи в связи с ростом заболеваемости в последние десятилетия. Наиболее частыми локализациями поражения являются области головы и шеи.
Кератоакантома в последние годы все чаще рассматривается как вариант высокодифференцированного SCC, хотя некоторые авторы считают его доброкачественным новообразованием.
Самым частым признаком этой опухоли, который хорошо знаком докторам, является наличие кератина – «кератиновой пробки» в центре элемента, которая скорее характерна для кератоакантомы, а не SCC в более агрессивных вариантах.
Низкодифференцированные варианты SCC характеризуются преимущественно красным цветом из-за снижения количества кератина, частым изъязвлением поверхности опухоли и ее сильной васкуляризацией. При этом, по данным литературы, количество и калибр сосудов достоверно коррелируют со степенью дифференцировки опухоли. Для низкодифференцированных вариантов SCC характерны варианты, при которых сосудистые структуры присутствуют более чем на 50 % поверхности и доминируют сосуды малого калибра. Присутствие большего количества кератина, «белых пятен» более типично для умеренно- или высокодифференцированных вариантов SCC.
- симметричные эритематозные пятна круглой или овальной формы,
- симметрия по двум осям (85 % случаев),
- симметрия по одной оси (10 % случаев),
- четкие границы поражения.
Беспигментная меланома
Сложность диагностики беспигментных новообразований усугубляется существованием беспигментных узловых меланом с полной симметрией, не поддающихся выявлению при помощи традиционных алгоритмов диагностики меланомы, в том числе дерматоскопических 4 .
Косметолог должен помнить о правиле EFG, введенном известным новозеландским дерматологом Клифом Розенталем, и в случае любых подозрений применять его для первичной диагностики узловой меланомы (беспигментной и пигментной) 13 .
Правило EFG характеризует узловую меланому по следующим критериям «возвышающаяся» (E, elevated), «плотная при пальпации» (F, firm), постоянно растущая» (G, growing).
Ошибки при проведении дерматоскопии
Неполный осмотр кожного покрова
Чаще всего полный осмотр кожных покровов не проводится по причине дефицита времени. Не меньшее значение имеет стыдливость пациента и нежелание раздеваться, разуваться или портить прическу. Однако подсчитано, что дерматолог, консультируя больных, пропускает рак кожи у каждого 50-го пациента, меланому кожи – у каждого 400-го больного 14 . Поэтому следует стремиться к осмотру всех кожных покровов пациента.
Проведение иммерсионной дерматоскопии без нанесения иммерсионной жидкости
Сегодня доступны дерматоскопы, позволяющие проводить исследование как с иммерсионной жидкостью и непосредственным контактом с кожей, так и бесконтактно (кросс-поляризованный свет).
Необходимо помнить, что при проведении иммерсионной дерматоскопии нанесение на исследуемую поверхность иммерсионной жидкости совершенно необходимо, поскольку в этих условиях создается максимальное проникновение света вглубь ткани.
Без иммерсионной жидкости (и даже без контакта с кожей) можно проводить исследования с помощью дерматоскопов с поляризующим и кросс-поляризующим фильтром.
Выбор неоптимального режима дерматоскопии или иммерсионной жидкости
Оснащение кабинетов дерматоскопами без функции сопряжения с фотоаппаратом для фотофиксации изображений, неполным набором иммерсионных сред.
Косметолог в идеале должен иметь в кабинете два вида иммерсионных сред: для осмотра гладкой кожи (иммерсионное масло или хлоргексидин либо изопропиловый спирт) и для исследования ногтей, папилломатозных образований (ультразвуковой гель) 15 .
Несоблюдение правил асептики и антисептики
- Перед обследованием каждого пациента плату дерматоскопа следует дезинфицировать!
- При осмотре предположительно заразных высыпаний и слизистых оболочек следует применять одноразовые накладки на дерматоскоп либо защищать дерматоскоп пленкой для минимизации контаминации.
- Регулярно обрабатывать дезинфицирующими средствами съемные части дерматоскопов, контактирующие с кожей пациентов.
О чем следует помнить косметологу при проведении осмотра
- Не исследовать только подозрительные новообразования. Клинические рекомендации для врачей называют правильным такой подход, при котором проводится осмотр всех новообразований при помощи дерматоскопа и обязательное сравнение их между собой 4 .
- Не игнорировать новообразования небольшого диаметра.
- Не осматривать только пигментные новообразования, помнить о беспигментных.
- Не осматривать только новообразования, на которые жалуется пациент.
- Не полагаться только на один алгоритм диагностики, использовать их комбинацию.
- В случае малейшего сомнения – советоваться с коллегами.
- Порой осторожность может показаться избыточной, но жизнь показывает ее благоразумность.
Дополнительные материалы
Рисунок 2. Протокол дерматоскопического исследования (по Соколовой 2 )

Таблица 1. Основные дерматоскопические алгоритмы диагностики меланомы кожи (по Коровину и др. 7 )
В очередной раз основной причиной для написания этой статьи стало увлекательное общение на форуме. Пользователь под ником Александра помимо вопроса о родинке у ребенка решила уточнить – так ли опасна биопсия родинки, «как ее малюют», и не является ли дерматоскопия – «обманом и маркетинговым ходом»?

«О бедной дерматоскопии замолвите слово. »
Еще в 2010 году из уст одного онколог-дерматолога я услышал фразу «дерматоскоп – это просто лупа с лампочкой». Многие мои коллеги считают так до сих пор, не говоря уже о пациентах:
«Опытный онколог и без всяких дерматоскопов все увидит!»
«Плохому специалисту никакой суперсовременный прибор не поможет!»
«У врача стаж 50 лет – думаете, он меланому не увидит?»
Подобные фразы, думаю, можно будет читать на форумах и слышать от пациентов еще лет 10–20, как минимум. Хорошо, что каждый имеет священное право на свое мнение, однако что говорят исследования?
Исследования диагностической ценности дерматоскопии
- В метаанализе британских ученых от 2008 г. обобщены данные 9 исследований, в которых авторы сравнивали эффективность дерматоскопии и осмотра невооруженным глазом. [1] Общее число проанализированных пигментных образований составило 8 487, среди которых было выявлено 375 меланом. В исследовании показано, что чувствительность (что это – об этом чуть ниже) для простого осмотра составила 71 %, а осмотра с дерматоскопией – 90 %. Чувствительность метода 90 % означает, что из 100 меланом дерматоскопия пропустит только 10.
- Чуть более ранний (2002 г.), но более объемный метаанализ австрийских исследователей обобщил данные 27 (!) исследований. Авторы доказали, что добавление дерматоскопии к осмотру статистически значимо, повышает точность диагностики с 60 % до почти 90 %. Эти данные вполне согласуются с данными предыдущего метаанализа. [2]
- В исследовании Д. Аргенциано и соавторов от 2006 г. проведен однодневный курс по дерматоскопии для 73 врачей общей практики. После этого сравнили точность диагностики рака кожи в группе врачей, прошедших курс, а также у тех, кто пользовался только невооруженным глазом. Через 16 месяцев наблюдения были выявлены статистически значимые различия. Добавление дерматоскопии увеличивало диагностическую точность (чувствительность) с 54 до 79 %.
Даже этих трех публикаций, на мой взгляд, более чем достаточно для того, чтобы считать точность дерматоскопии в диагностике рака кожи и меланомы доказанной.
Опасны соскоб и пункция для родинок? Не будет ли метастазов?
Нет. Не опасны. Это предубеждение из 50-х годов 20-го века очень убедительно развеял с приведением исследований и личного опыта Валентин Вадимович Анисимов в своей книге «Меланома кожи, ч.2» [4] Тонкоигольная аспирационная биопсия и соскоб с поверхности меланомы не ухудшают ее течения.
Почему я не провожу соскоб и пункцию подозрительных невусов
Если слова «соскоб», «пункция», «цитологическое исследование» для вас в новинку – прочитайте эту статью.
Есть несколько аргументов моей позиции неприятия соскоба/пункции:
- Точность цитологической диагностики после соскоба/пункции в любом случае ниже, чем гистологической после полного удаления родинки. Зачем тратить время?
- Качество цитологического исследования зависит от двух важных факторов – качества взятия материала и квалификации цитолога. Качество гистологического исследования – только от квалификации морфолога, т. к. родинку сложно уничтожить при удалении.
- Дерматоскопия обладает аналогичной соскобу/пункции точностью при диагностике меланомы, выполняется сразу на приеме, безболезненна для пациента. Этих аргументов для меня вполне достаточно для того, чтобы в качестве обследования перед удалением выбрать именно дерматоскопию. Кроме этого, цифровая дерматоскопия позволяет не только проводить динамическое наблюдение за подозрительными невусами, но и получать мнение коллег в спорных случаях.
Резюме, или Коротко о главном
На мой взгляд, более рационально перед удалением родинки проводить дерматоскопию. В отличие от соскоба/пункции цифровая дерматоскопия проводится в течение короткого времени сразу на приеме, безболезненна для пациента, позволяет проводить динамическое наблюдение подозрительных очагов.
Список использованной литературы:
1) Vestergaard M.E., Macaskill P., Holt P.E., Menzies S.W. Dermoscopy compared with naked eye examination for the diagnosis of primary melanoma: a metaanalysis of studies performed in a clinical setting. Br. J. Dermatol. 2008 Sep; 159(3): 669-76. doi: 10.1111/j. 1365–2133.2008.08713.x. Epub 2008 Jul 4.
2) Kittler H., Pehamberger H., Wolff K, Binder M. Diagnostic accuracy of dermoscopy. Lancet Oncol. 2002 Mar; 3(3):159-65.
3) Argenziano G1, Puig S, Zalaudek I, Sera F, Corona R, Alsina M, Barbato F, Carrera C, Ferrara G, Guilabert A, Massi D, Moreno-Romero JA, Muñoz-Santos C, Petrillo G, Segura S, Soyer HP, Zanchini R, Malvehy; J. Dermoscopy improves accuracy of primary care physicians to triage lesions suggestive of skin cancer. J Clin Oncol. 2006 Apr. 20; 24(12): 1877-82.
4) В. В. Анисимов, А. С. Барчук, Р. И. Вагнер. Меланома кожи, ч. 2. Диагностика, клиника, прогноз заболевания – СПб.: Наука, – 1996. – 280 с.
В последнее время в сети всё чаще звучит слово "дерматоскопия". Огромное количество статей написано на эту тему людьми далёкими от медицины или теми, кто постеснялся подписать свой материал. Как и среди многих вопросов, которые освещаются в интернете - действительно полезной информации очень мало. В основном приходится читать что-то вроде "дерматоскопия - самый лучший способ проверки родинок". Давайте попробуем разобраться - так это или нет?
"Жемчужины" в сети.
Не будем подробно разбирать "перлы" которые можно найти в Интернете на тему дерматоскопии.
Достаточно перейти по первой же ссылке по этому запросу:
Автор предлагает нам делать срочно делать дерматоскопию сразу после травматизации родинки. Чтобы не упустить драгоценное время, вдруг родинка уже стала злокачественной.
Статья имеет подпись, однако по ней нельзя понять - врач это написал или нет.
Уверен, что со мной согласится любой онколог - человек, который даёт такие рекомендации, в лучшем случае, далёк от диагностики онкологических заболеваний кожи. В худшем - вообще не имеет отношения к медицине.
Очень часто мне приходится сталкиваться с проявлениями депрессии у людей, начитавшихся подобных публикаций.
А ведь мы разобрали только одну из них.
Какие исследования родинок существуют? Как можно проверить мои родинки
Попробуем разобраться, действительно ли дерматоскопия "лучше всех". Для начала коротко опишем варианты обследования образований кожи.
Перед удалением мы можем обследовать родинки двумя способами:
- Клинический метод диагностики (осмотр, пальпация, история существования родинки). Эффективность такого принципа постановки диагноза не высокая - от 37 до 80%. Цифры говорят сами за себя - метод не точен.
- Дерматоскопия, соскоб или пункция. Диагностическая точность этих методов не превышает 95%. Безусловно, это очень хороший показатель. Однако, из 100 пациентов с меланомой или раком 5 диагнозов будут установлены неверно и люди не получат своевременного лечения.
- После удаления метод исследования - один: гистология. Именно она позволяет с точностью почти 100% определить характер родинки и провести необходимое лечение в случае, если она окажется злокачественной.
Как проводится дерматоскопия?
Врач наносит на родинку специальное иммерсионное масло, прикладывает к ней дерматоскоп и анализирует изображение.
Дерматоскопия - это больно?
Чем дерматоскоп лучше глаза онколога?
У этого прибора есть 2 серьёзных преимущества:
- Десятикратное (или больше) увеличение Думаю, здесь комментарии излишни. Возможности человеческого зрения ограничены.
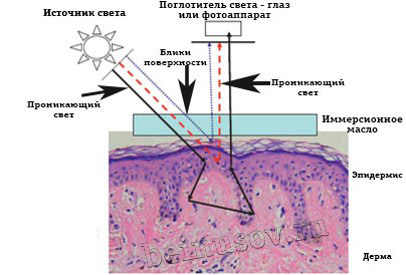
- Проводится осмотр глубоких структур родинки, а не поверхностных. Человеческий глаз при осмотре родинки воспринимает только те лучи света, которые отражаются от её поверхностных слоёв. В дерматоскопе, благодаря иммерсионному маслу создаются особые условия. При них лучи света из встроенного осветителя, отражаются не от внешних, а от внутренних структур. Благодаря этому врач через дерматоскоп смотрит в глубину родинки и может оценивать её строение.
Как оценивается злокачественность родинки?
Существует несколько методик, по которым врач решает - меланома перед ним или пигментный невус (родинка).
Опишу только одну, которую использую чаще всего в своей практике.
Эту методику называют шкалой Аргенциано или трёхбальной системой оценки. Согласно ей существует три дерматоскопических признака меланомы. За каждый из признаков добавляется один балл. При наборе двух или трёх баллов - показана биопсия родинки. Вот эти признаки:
1) асимметрия структуры или окраски по двум осям симметрии
меланома доброкачественный невус
2) атипичная пигментная сеть
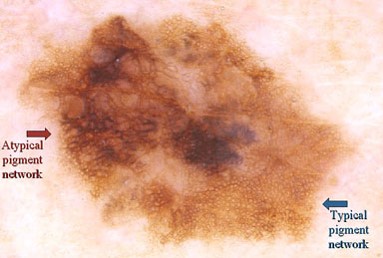
в левой части снимка - атипичная пигментная сеть, в правой - типичная
3) бело-голубые структуры
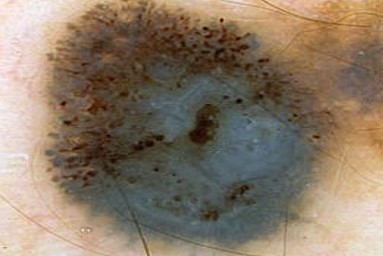
в средней и нижней части образования - характерные светло-голубые области
Всё достаточно просто, однако, требуется не маленький опыт для правильной интерпретации дерматоскопической картины.
Резюме или коротко о главном:
Дерматоскопия - достаточно точный, дешёвый и удобный метод обследования родинок перед удалением. В руках опытного специалиста она даёт до 95% верных диагнозов. Этот метод на порядок лучше простого осмотра, однако по точности уступает гистологическому исследованию.
Услуга "дерматоскопия" доступна во всех местах моего приёма - в медцентре на Асафьева 7/1 г. Санкт-Петербург
Недавно я уже писал о таком важном методе диагностики при меланоме и раке кожи, как дерматоскопия (Дерматоскопия - что это?). Применение дерматоскопии в практике онколога значительно увеличивает точность постановки диагноза при меланоме. [1] Основной бонус дерматоскопии в том, что она позволяет заглянуть в более глубокие слои образования, чем при осмотре невооруженным глазом.

Я не удаляю новообразования кожи без дерматоскопии. За свою практику мне доводилось использовать разные дерматоскопы, в итоге я остановил свой выбор на Heine Delta 20T.

Однако сегодня речь пойдет не о конкретном дерматоскопе, а о важных аксессуарах к нему, использование которых значительно улучшает возможности динамического наблюдения для пациентов с большим количеством невусов на коже.
Как происходит осмотр всей кожи с помощью простого дерматоскопа?
Человек приходит на прием, показывает родинку, врач осматривает ее с помощью дерматоскопа, не находит признаков меланомы и делает заключение о том, что все хорошо. В следующем году тот же пациент показывает ту же родинку тому же врачу и опять признаков меланомы нет, значит, до встречи в следующем году.

В этой цепи событий выпадает важный момент: если дерматоскопические изображения родинки не сохраняются, то нет возможности отследить изменения, которые происходят с невусом. Не отслеживается один из важнейших параметров – E (evolving – изменения) из правила ABCDE. Можно сфотографировать родинку через дерматоскоп на телефон. Однако такие снимки, как правило, не обладают качеством, необходимым для точного отслеживания изменений.

Также не очень понятно – что делать, если родинок много. Например, 100, 200 или более. Каждую фотографировать на телефон? Это слишком трудоемко, да и опять же качество снимков не позволит заметить небольшие изменения.
Цифровая дерматоскопия
В чем отличие цифровой дерматоскопии от обычной? Разница такая же, как между цифровой флюорографией и традиционной. Отличий в процессе исследования никаких, но преимущество есть: при цифровой дерматоскопии результат сохраняется на электронном носителе и в любой момент может быть сопоставлен с предыдущими данными.
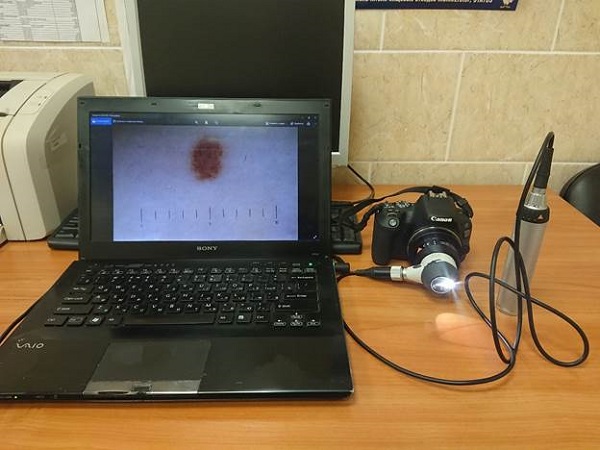
На фото тот самый дерматоскоп Heine Delta 20T, который через адаптер соединен с зеркальным фотоаппаратом. Именно эта конструкция позволяет выполнять вот такие снимки и в течение нескольких секунд переносить их на компьютер для последующего хранения.
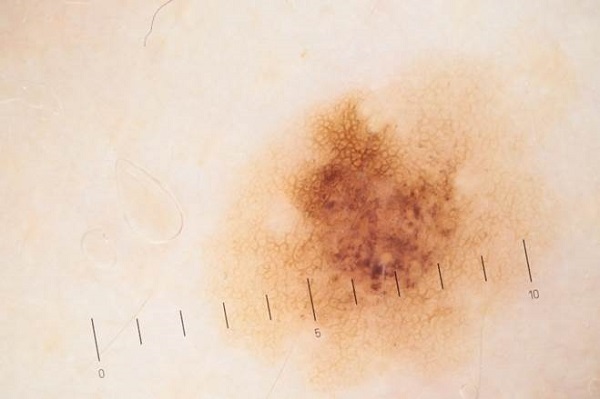
Вопреки расхожему мнению, у цифровой дерматоскопии нет особенных диагностических преимуществ. Да, есть программы для анализа дерматоскопических изображений, которые помогают врачу в постановке диагноза. Есть и оптимистические исследования [2], которые прочат большое будущее нейронным сетям. Однако в настоящее время нет убедительных доказательств того, что эти программы помогают улучшить диагностику меланомы.
Кому рекомендована цифровая дерматоскопия
Это исследование поможет человеку, у которого много обычных и/или атипичных невусов, более тщательно следить за ними и своевременно (!) удалять те, в которых произошли изменения.
Что такое цифровое картирование невусов?
Эта процедура рекомендована Европейским обществом медицинской онкологии (ESMO) для «улучшения точности наблюдения за пациентом с множественными атипичными невусами».

Какое оборудование используется:
- дерматоскоп;
- SLR-фотоадаптер;
- зеркальный фотоаппарат;
- компьютер;
- облачное хранилище данных.

Как проводится процедура?
Первый этап. Врач фотографирует всю поверхность кожи пациента таким образом, чтобы все невусы были различимы на изображении.

Для этого делается около 16–20 фотографий в нескольких позах.
Второй этап. На снимках все невусы врач размечает стрелками, каждой родинке присваивается номер. Пронумерованную родинку фотографируют через дерматоскоп. Микро- и макроизображения сопоставляются, и получается вот такая (иногда очень длинная) табличка:

Результаты выдаются на руки пациенту и сохраняются в клинике. Через год или полгода, в зависимости от количества факторов риска, процедура повторяется. Длительность такого обследования может составлять до нескольких часов.
Насколько эффективно обследование?
Коллективом итальянских авторов было проведено исследование [3] с участием 600 человек из группы повышенного риска развития меланомы. Всем пациентам регулярно проводилось цифровое картировние. Средняя длительность наблюдения пациентов составила 23 месяца. В течение периода наблюдения 54 невуса были подвергнуты эксцизионной биопсии. Среди них выявлено 12 (!) меланом и 1 базальноклеточный рак. На мой взгляд, более чем убедительно.
Резюме, или Коротко о главном:
Цифровая дерматоскопия вообще и цифровое картирование невусов в частности помогают увеличить точность диагностики меланомы у пациентов с множественными невусами. До недавнего времени подобную процедур в России можно было пройти только в Москве и Екатеринбурге. Сейчас такая возможность появилась и у жителей Северной Столицы
P.S.: Записаться ко мне на цифровую дерматоскопию или картирование невусов (аналог Fotofinder Dermoscope Studio) в Санкт-Петербурге вы можете здесь.
Список использованной литературы:
1) Kittler H, Pehamberger H, Wolff K, Binder M. Diagnostic accuracy of dermoscopy.
2) Esteva A, Kuprel B, Novoa RA, Ko J, Swetter SM, Blau HM, Thrun S.Dermatologist-level classification of skin cancer with deep neural networks
3) Argenziano G1, Mordente I, Ferrara G, Sgambato A, Annese P, Zalaudek I. Dermoscopic monitoring of melanocytic skin lesions: clinical outcome and patient compliance vary according to follow-up protocols.
Частота заболеваемости раком кожи в последние годы неумолимо растет. Об этом известно и врачам-дерматологам, и пациентам благодаря средствам массовой информации (телевидение, печатные издания и интернет). Очевидно, что такая тенденция вселяет пациентам некоторый страх и настороженность, это отражается в большом количестве обращений на амбулаторный прием к дерматологу за консультацией по диагностике различных кожных новообразований. Из общего числа обращений в районные КВД около 30 % – это пациенты, которых беспокоят новообразования кожи. Для быстрой и наиболее точной постановки диагноза современный врач-дерматолог должен иметь в своем кабинете аппарат для дерматоскопии и уметь проводить это исследование.
Статистика по злокачественным образованиям кожи такова: в последнее десятилетие в общей структуре онкологической заболеваемости населения России злокачественные новообразования кожи (это базальноклеточный и плоскоклеточный рак) занимают третье место. У мужчин в общей структуре онкологической заболеваемости опухоли кожи составляют 8,6 % и третье место после рака легкого и желудка; у женщин – 12,7 % и второе место после рака молочной железы. Что касается меланомы, то частота ее встречаемости за последние 30 лет также существенно возросла. В отличие от других злокачественных опухолей, меланома встречается во всех возрастных группах, как у молодых, так и у пожилых людей. В целом риск развития меланомы в течение жизни для белокожих людей составляет около 2 %, для чернокожих – 0,1 %, для латиноамериканцев – около 0,5 %. Причем мужчины страдают чаще.

Принимая во внимание данные статистики и наблюдая на практике повышенный интерес пациентов к проблеме различных новообразований кожи, считаю важным рассказать о современном методе оптической визуальной диагностики кожных заболеваний – дерматоскопии.
Дерматоскопия – поверхностная эпилюминесцентная микроскопия кожи. Этот вид исследования, в отличие от обычной световой микроскопии, позволяет не только исследовать рельеф поверхности кожи, но и визуализировать внутрикожные морфологические структуры размером от 0,2 мкм, расположенные в эпидермисе и в сосочковом слое дермы.
При простой световой микроскопии большая часть светового потока отражается от рогового слоя кожи, и, преломившись, только 5 % лучей проникают вглубь кожи. При контактной иммерсионной дерматоскопии свет подается под углом 20 градусов по отношению к поверхности кожи, и используется иммерсионная жидкость, которая увеличивает плотность контакта линзы с кожей и является средой, которая выравнивает коэффициент преломления стекла и рогового слоя эпидермиса, что позволяет световому потоку проникать глубоко в кожу. В разных слоях кожи световые лучи рассеиваются, или поглощаются, внутрикожными структурами (содержащими гемоглобин или меланин), и большую часть отраженных лучей через окуляр дерматоскопа фиксирует исследователь. Таким образом формируется картинка, по которой можно судить о состоянии кожи в исследуемом участке. Но совсем недавно появились новые дерматоскопы – поляризационные. В них используется источник освещения с однонаправленными электромагнитными волнами, специальные поляризующие фильтры, иммерсионная жидкость не требуется. Поверхность кожи исследуется в лучах белого света, цветопередача в окуляре отличается от иммерсионной дерматоскопии, но многие глубоко лежащие структуры кожи гораздо лучше видны именно при таком варианте исследования. На практике могу сказать, что поляризационный дерматоскоп дает более яркую, детальную и отчетливую картину, более точный результат. К тому же удобно использование прибора без иммерсионной жидкости. Лучше визуализируются сосудистый компонент, фиброзные участки, «белые зоны» новообразований (участки регресса), милиаподобные эпидермальные кисты (при себорейном кератозе). Но в большей части обучающей литературы использованы фотопримеры, которые получены именно при обычной контактной иммерсионной дерматоскопии. Поэтому врачу, начинающему работать с дерматоскопом, следует обратить внимание на иммерсионный дерматоскоп.
Существуют электронные дерматоскопы и ручные, даже карманные варианты. Первые позволяют выполнить цифровую дерматоскопию, сфотографировать или снять на видео исследуемый участок кожи, сохранить полученные снимки в компьютерной базе данных, вывести изображение на экран монитора для более детального врачебного изучения. Используется специальное программное обеспечение для оценки новообразований кожи, которое дает самостоятельную оценку кожных патологических изменений в процентах от 0 до 100, и выдает заключение по цветовой шкале тремя зонами (белая, желтая, красная), соответствующими процентному уровню риска в отношении злокачественного процесса. Такое оборудование требуется врачу, который серьезно специализируется на диагностике и лечении кожных новообразований.




Для рядового врача-дерматолога или косметолога больше подойдет ручной дерматоскоп. Ведущими в этой линейке считаются следующие приборы: дерматоскоп Heine mini 3000, Heine Delta 20 (имеет контактную плату для соединения с цифровым фотоаппаратом), KaWe Eurolight D30, KaWe Piccolight D, Aramosg (используется для диагностики не только в дерматологии, но и в трихологии), Ri-derma, DermLite Carbon, и самый миниатюрный дерматоскоп DermLite DL1 (который работает в комбинации со смартфоном iPhone). Предпочтение в работе я отдаю дерматоскопу Heine Delta 20, который дает возможность провести как контактную иммерсионную, так и поляризационную дерматоскопию.
Области применения дерматоскопа
- Ранняя диагностика меланомы
- Дифференциальная диагностика новообразований кожи меланоцитарной и немеланоцитарной природы
- Диагностика кожных заболеваний (псориаз, ихтиоз, экзема, красный плоский лишай, атопический дерматит, красная волчанка, склеродермия)
- Диагностика паразитарных кожных заболеваний (педикулез, чесотка, демодекоз)
- Диагностика вирусных кожных заболеваний (контагиозный моллюск, вирусные бородавки, остроконечные кондиломы)
- Распознавание состояния ногтей и волосистых покровов
- Для выбора способа лечения и оценки эффективности терапии
- Определение зоны хирургического вмешательства (границы при хирургическом иссечении новообразований)
Для оценки дерматоскопической картины, на мой взгляд, дерматолог или косметолог должен быть знаком с модельным анализом, который предложили в 1987 году H. Pehamberger, A. Steiner, K. Wolff. Каждая модель отражает в первую очередь доминирующий дерматоскопический элемент, архитектонику очага (однородность или полиморфность), его цвет и симметричность. Подробно с модельным анализом можно ознакомится в литературе «Дерматоскопия в клинической практике. Руководство для врачей под ред. проф. Н. Н. Потекаева».
В дополнении к этому анализу следует знать хотя бы один из алгоритмов (на сегодняшний день их около десяти) диагностики пигментных поражений кожи. В качестве отборочного и несложного алгоритма для исключения меланомы можно пользоваться трехшаговым алгоритмом. Данный алгоритм предусматривает оценку очага пигментного поражения по трем диагностическим критериям: асимметричности цвета и характера структуры очага по одной или двум взаимно перпендикулярным осям, атипичной пигментной сетке (сетка неравномерно покрывает очаг поражения, темные перегородки разной толщины, светлые ячейки разной формы и размера, резкий обрыв границы сетки) и наличию бело-голубых дерматоскопических элементов (бело-голубая вуаль, пелена, структуры регресса пигмента – рубцеподобные очаги депигментации и точки, имитирующие картину рассыпанного молотого перца). Наличие двух из трех критериев «контрольного списка» представляют собой высокую вероятность отношения пигментного образования к меланоме. Дальнейшими действиями врача будет незамедлительная передача пациента онкологу для подтверждения диагноза и решения вопроса о методе лечения.
Клинические случаи
Случай 1.
Клинически: пигментное округлое пятно на спине размером 0,5 х 0,4 см, поверхность гладкая, границы четкие. Дерматоскопия: симметричная типичная пигментная сетка коричневого цвета с интенсивной окраской в центре и затуханием к периферии, относительно однородная структура, одиночные черные точки на перегородках, бело-голубые элементы отсутствуют. Заключение: пограничный невус.

Случай 2.
Клинически: на задней поверхности левого плеча бляшка черно-коричневого цвета неправильных очертаний, с резкими границами, неравномерным распределением пигмента, размером 1,2 х 1,8 см. Дерматоскопия: пигментная радиарно располагающаяся атипичная сетка, неравномерные черные точки и полоски, лежащие неравномерно в структуре коричневатой пигментации, белые рубцеобразные участки и участки гипопигментации. Заключение: меланома.

Случай 3.
Дифференциальная диагностика невуса и дополнительного соска (полителия). Клинически: под грудью возвышающаяся папула, плотно-эластической консистенции при пальпации, буровато-коричневого цвета по краю, размером 0,5 х 0,5 см. Дерматоскопия: неравномерная пигментная сетка, имеющая кольцевидные светлые участки. Заключение: дополнительный сосок (полителия). Полителия – врожденный дефект; дополнительные соски располагаются, как правило, по ходу молочных линий. Встречается не только у женщин, но и у мужчин. Нужно сказать, что полителия – это достаточно распространенная аномалия, но при этом добавочные соски часто ошибочно принимают за невусы или фибромы.

Случай 4.
Клинически: распространенные на коже мелкие воспалительные папуло-везикулы, одиночные и парные элементы. Дерматоскопия: трехгранная коричневая структура, расположенная в конце желтоватого чешуйчатого линейного сегмента, овоидные структуры, похожие на след реактивного самолета, характерные для чесоточных ходов. Заключение: чесотка.

В заключение хочу акцентировать ваше внимание на том, что дерматоскопия – это удобный вспомогательный метод диагностики на каждый день как для работы врача- дерматолога, так и косметолога. В отличие от гистологического исследования, дерматоскопия проста в применении, неинвазивна и безопасна вследствие отсутствия риска инфицирования пациента парентеральным путем, не требует анестезии и безболезненна. Это исследование должно использоваться в широких масштабах. Ценность данной методики заключается в высокой диагностической точности, возможности обеспечить раннюю диагностику злокачественных новообразований кожи, что имеет чрезвычайное значение в связи с ростом заболеваемости меланомой и раком кожи. Используя дерматоскоп, врач, безусловно, улучшает эффективность и качественность своей работы, повышает свою квалификацию и опыт.
Читайте также:

