Дерматиты при простудных заболеваниях
Обновлено: 29.04.2024
Дерматит — обобщенный термин, обозначающий воспалительные заболевания кожи аллергической, инфекционной и иной природы. Патология возникает под действием внешних и внутренних факторов. Лечение включает гипоаллергенную диету, наружное и системное применение лекарственных препаратов.
Причины и виды дерматита
- механическое раздражение, трение, сдавление кожи;
- тепловой ожог или обморожение, ионизирующее, УФ и другое излучение, электрический ток;
- контакт с химическими веществами, содержащимися в средствах ухода за кожей, бытовой химии, декоративной косметике, а также солями тяжелых металлов, кислотами или щелочами, лекарствами для наружного применения;
- аллергическая реакция на пыльцу растений, шерсть животных, продукты питания, лекарства;
- инфицирование вирусами, бактериями или грибком;
- прием антибиотиков, сульфаниламидов, новокаин-содержащих препаратов;
- системные заболевания, гормональные нарушения, гиповитаминоз, патология органов пищеварения, печени, нарушение углеводного и жирового обмена, глистная инвазия, грипп и ОРВИ.
- Периоральный дерматит. Возникает вследствие злоупотребления косметикой, неправильного местного применения гормональных препаратов, использования лечебных фторсодержащих зубных паст, гиповитаминоза А и Е. В детском возрасте появляется при повышенном слюноотделении и во время прорезывания зубов.
- Атопический дерматит. Возникает преимущественно у детей, склонных к аллергической реакции, имеет наследственную предрасположенность. В качестве раздражителей могут выступать продукты, аллергены растительного или животного происхождения, пылевые клещи, энтеротоксины золотистого стафилококка, плесневые грибки. Высыпания у ребенка первых лет жизни локализуются преимущественно на лице и разгибательных поверхностях конечностей, а в более старшем возрасте и у взрослых дерматит проявляется на локтевых и подколенных сгибах.
- Контактный аллергический дерматит. Появляется при соприкосновении кожи с веществами, на которые имеется сенсибилизация иммунной системы. Может принимать молниеносное развитие и сопровождаться анафилактическим шоком.
- Актинический дерматит. Аллергическая реакция на ультрафиолетовое излучение, также известная как аллергия на солнце.
- Медикаментозный дерматит. Возникает как реакция на применение лекарственных средств (йод, зеленку).
- Себорейный дерматит. Причина заболевания — грибки рода Malassezia. Обострение происходит в жаркую и влажную погоду, при стрессе, гормональных, иммунных и нейроэндокринных нарушениях, когда повышается активность сальных желез. В местах их скопления симптомы более выражены. Чаще при себорейном дерматите поражаются волосистая часть головы, лицо, верхняя треть туловища.
- Инфекционный дерматит. Развивается при поражении кожи болезнетворными бактериями, вирусами, грибами.
- Сухой дерматит. Возникает у людей с чувствительной кожей в холодное время года.
- Красный плоский лишай. Характеризуется появлением красных или розовых бляшек и интенсивным зудом. Может поражать ногтевые пластины.
- Токсидермия. Заболевание аллергической природы, при котором раздражитель попадает в организм через кровь, органы дыхания или ротовую полость. Выделяют медикаментозные, пищевые и профессиональные формы.
Симптомы дерматита
- В эритематозной стадии покраснение, зуд и жжение умеренно выражены, присутствует незначительная отечность.
- Буллезная стадия носит более тяжелое течение. На пораженных участках появляются пузырьковые высыпания, зуд становится интенсивным. При расчесывании образуются сначала мокнущие раны, впоследствии покрывающиеся плотной коркой.
- Последняя некротическая стадия характеризуется образованием на месте расчесов струпьев и язв. Сыпь охватывает все большие площади. Старые повреждения постепенно заживают без последствий или с образованием рубцов.
Клиническая картина зависит от формы заболевания. В случае его аллергической природы зуд и жжение более интенсивны, покраснение выражено сильнее, чем при контактном дерматите. Пораженные участки кожи могут распространяться по всему телу независимо от места приложения раздражителя.
При атопическом дерматите характерен интенсивный зуд. По мере прогрессирования на гиперемированных участках тела образуются пузырьки, наполненные мутной жидкостью. В последних стадиях заболевания преобладают выраженная сухость и бледность кожных покровов.
При пероральной форме дерматита первые высыпания локализуются на лице – в области щек, переносицы, подбородка, около рта. При этом характерно наличие ободка здоровой кожи вокруг красной каймы губ. Отмечаются зуд, шелушение, сухость и ощущение стянутости.
Для контактного дерматита характерны локальное покраснение кожи в местах соприкосновения с раздражителем, отечность, сыпь в виде пузырьков, появление трещин, сухость и мокнутие. Присутствуют зуд разной выраженности, жжение и болезненность воспаленных участков.
Экзема проявляется разнообразной сыпью, выраженным зудом, сухостью и шелушением кожи, трещинами, покраснением, отечностью или мокнутием.
Для токсидермии характерны крапивница, появление красных и пигментированных пятен на коже, мокнутия, отек лица и конечностей, отшелушивание крупных чешуек, угревая сыпь.
Генерализованная форма может протекать как красный плоский лишай, аллергический васкулит, красная волчанка.
Осложнения дерматита
Любая форма дерматита, сопровождаемая повреждением кожи, может осложниться присоединением инфекции. При хроническом течении заболевания возможно истончение кожных покровов, появление на них мелких расширенных сосудов – телеангиэктазий.
При продолжительном атопическом дерматите у ребенка возможно развитие астмы и аллергического ринита. В числе неблагоприятных последствий себорейной формы болезни угревая сыпь с образованием видимых дефектов кожи, абсцесс, облысение. Самыми серьезными считаются такие генерализованные осложнения, как отек Квинке, синдром Лайелла или Стивенса-Джонсона.
Диагностика дерматита
Диагноз выставляется на основании имеющихся симптомов, результатов внешнего осмотра кожи и слизистых оболочек пациента, визуальной оценки и локализации патологических изменений. Обязательно изучается анамнез заболевания с целью установления возможной причины дерматита, его генетической обусловленности.
-
. При аллергической реакции отмечается рост количества эозинофилов, а на воспаление указывает ускоренная СОЭ. . Включает определение концентрации АСТ, АЛТ, общего билирубина, триглицеридов, холестерина, общего белка.
- Определение уровня иммуноглобулинов в сыворотке крови, антител к пищевым, бытовым антигенам, антигенам растительного, животного и химического происхождения.
Лечение дерматита
- налаживание режима труда и отдыха, сон продолжительностью не менее 8 часов в сутки;
- диету, основанную на ограничении жареных, острых и консервированных блюд, возможных пищевых аллергенов;
- проведение гигиенических процедур в теплой воде (не выше 34°С);
- исключение стресса и нервных перегрузок.
- в случае химического воздействия на кожу ее тщательно промывают и накладывают повязку с нейтрализующим веществом – щелочью при ожоге кислотой или кислотой при ожоге щелочью;
- при периоральном, медикаментозном и аллергическом дерматите после промывания кожи назначаются энтеросорбенты, гипоаллергенная диета, а в тяжелых случаях внутривенные инфузии специальных растворов;
- лечение паразитарной инвазии проводится с применением антигельминтных препаратов.
Сильный зуд и боль, а также обширная область поражения и возникновение участков омертвения ткани являются показаниями для срочной госпитализации пациента. При тяжелом течении болезни с поражением более 20% кожи рекомендуется курсовой прием преднизолона в таблетках. В подобных ситуациях лечение может быть дополнено иммуносупрессивными препаратами.
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 5.
Рис. 1. Классификация экзантем
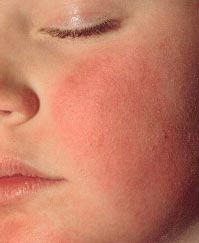
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
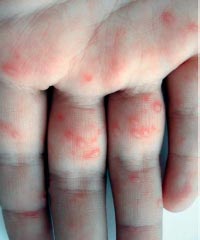
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Острые респираторные заболевания (ОРЗ) - достаточно частая патология, встречающаяся у детей всех возрастных групп. В России ежегодно регистрируется около 70 тыс. случаев ОРЗ на 100 тыс. детского населения. Максимальная частота острых респираторных инфекций отмечается в возрасте от 6 мес до 6 лет, среди этой группы наиболее высокий уровень заболеваемости ОРЗ отмечается у детей дошкольного возраста, посещающих организованные коллективы.
Высокая частота инфекционной респираторной патологии у детей связана с особенностями развития иммунной системы, значительной контагиозностью вирусов, нестойким иммунитетом к ряду возбудителей и др. Иммунная система у детей в возрастном интервале, на который приходится наибольшее число случаев ОРЗ, характеризуется максимальным риском развития неадекватных или парадоксальных реакций при встрече с антигеном.
Во второй половине 1-го года жизни происходит утрата пассивного иммунитета, полученного от матери. Способность к формированию собственного активного иммунитета у ребенка развивается постепенно и на большинство антигенов в этот период появляется первичный иммунный ответ с синтезом антител класса IgМ (или IgK), не оставляющий иммунологической памяти. Недостаточность местной защиты слизистых оболочек связана с дефицитом секреторного IgA. В связи с этим чувствительность ребенка к ОРЗ в данный период очень высока. На 2-м году жизни происходит значительное расширение контактов ребенка с окружающим миром и возбудителями инфекций. Иммунный ответ ребенка на инфекционные антигены остается неполноценным: сохраняется первичный характер иммунного ответа (в основном синтез IgМ-антител), что связано с физиологической недостаточностью синтеза IgG. Функциональная активность Т-хелперов в крови нарастает, но сохраняется их дефицит, что проявляется слабостью клеточного звена иммунитета. Недостаток Т-хелперов обусловливает также неадекватную дифференцировку В-лимфоцитов, и при антигенной нагрузке синтезируются преимущественно антитела класса IgK (или IgМ). Местная защита слизистых оболочек все еще остается несовершенной из-за низкого уровня секреторного IgA. Сохраняется высокая чувствительность ребенка к респираторным инфекциям. К 6 годам уровни IgM и IgG в крови ребенка приближаются к таковым взрослого человека, но уровень IgA все еще остается более низким, с чем связана низкая местная защита слизистых оболочек. Однако содержание IgK достигает максимального уровня по сравнению с его концентрацией в другие возрастные периоды. Эти особенности способствуют развитию аллергических реакций у детей этого возраста, сохраняя чувствительность и к респираторным инфекциям.
Высокий риск развития атопических реакций у детей первых лет жизни связан с преобладанием у них дифференцировки Th0 по типу Th2, контролирующих синтез IgK и повышенную секрецию гистамина базофилами и тучными клетками. Низкий уровень секреторного IgA на слизистых оболочках у детей способствует беспрепятственному проникновению аллергенов через слизистые оболочки респираторного и желудочно-кишечного тракта. Возрастные иммунологические особенности предрасполагают к реализации атопического диатеза у детей раннего возраста.
Дети, страдающие атопическими заболеваниями, достоверно чаще болеют острыми респираторными вирусными инфекциями (ОРВИ). У 50% часто болеющих детей определяются повышение уровня IgE и сенсибилизация к ряду аллергенов. Показано, что у больных атопическим дерматитом имеются дисбаланс Th1/Th2-лимфоцитов, нарушение фагоцитоза, других неспецифических факторов иммунитета. Недостаток Т-хелперов приводит к неадекватной реакции В-лимфоцитов и при повышенной антигенной нагрузке вызывает синтез IgK- и IgМ-антител, но не секреторных IgA. Превалирование у часто болеющих детей первичного иммунного ответа обусловливает сниженную способность к синтезу интерферона-γ, что ослабляет противовирусную защиту.
Респираторные возбудители, вторгаясь в слизистую оболочку дыхательных путей, вызывают развитие воспаления, проявляющегося клинической картиной ринита, синусита, фарингита, отита, ларинготрахеита (у детей раннего возраста часто осложняется стенозом гортани), бронхита (у детей, имеющих аллергические заболевания, отмечается склонность к возникновению обструктивных форм). На первом (триггерном) этапе эффективными способами снижения остроты воспаления являются предотвращение колонизации слизистой оболочки патогенной микрофлорой и ограничение ее размножения. Этому способствует орошение слизистой оболочки носа солевыми растворами типа "Маример", "Аква Марис", "Салин" и др. Своевременно проведенные мероприятия сохраняют способность эпителиоцитов слизистой оболочки к продукции защитной слизи, мукоцилиарному клиренсу и существенно сокращают объем повреждений. На последующих этапах происходят образование биологически активных веществ и миграция в слизистую оболочку клеток воспаления, что сопровождается вазодилатацией, увеличением проницаемости сосудов и экссудацией. Это приводит к отеку, гиперсекреции слизи в респираторном тракте. Применение противовоспалительных препаратов в этот период способствует предотвращению дальнейшего запуска синтеза адгезионных молекул, хемокинов и других цитокинов.
Основными направлениями в лечении респираторных инфекций являются этиотропная и патогенетическая терапия. Лечение должно быть комплексным и учитывать индивидуальные особенности ребенка. Этиотропная терапия включает препараты, обладающие противовирусной активностью, и антибактериальные средства при бактериальных осложнениях. Можно использовать препараты Виферон, Гриппферон, Амиксин, Арбидол, Кагоцел, Ингарон, Анаферон детский, Рибомунил, Альгирем.
Патогенетическая терапия включает назначение противовоспалительных средств. В педиатрической практике достаточно широко используется противовоспалительный препарат с комплексным механизмом действия, направленным на подавление инфекционного и неинфекционного воспаления с преимущественным воздействием на слизистую оболочку дыхательного тракта, Эреспал (фенспирида гидрохлорид).
Терапевтический эффект Эреспала обусловлен снижением активности фосфолипазы А2 в результате нарушения транспорта ионов кальция в клетку. Вызванные изменения замедляют скорость образования арахидоновой кислоты, и, как следствие, снижается образование простагландинов, лейкотриенов и тромбоксана - основных факторов, инициирующих сосудистую фазу воспаления. Фенспирид способствует уменьшению степени воспалительного отека тканей и секреторной активности бокаловидных клеток слизистых оболочек. Одновременно Эреспал подавляет синтез гистамина, провоспалительных цитокинов, преимущественно фактора некроза опухоли-ɑ, и уровень активности адренорецепторов, которые стимулируют секрецию вязкой слизи. В результате уменьшается выраженность II фазы воспаления - фазы клеточной инфильтрации. Эффект достигается в том числе за счет уменьшения образования факторов хемотаксиса, включая интерлейкин-8, что значительно снижает альтерацию эпителия респираторного тракта. Препарат обладает преимущественным действием на уровне респираторного тракта, воздействуя на все фазы воспалительного процесса, при минимальном системном эффекте.
Под влиянием Эреспала наблюдаются снижение отека и количества выделяемой вязкой мокроты, что связано с уменьшением образования и выделения секрета (муколитическим и отхаркивающим действием фенспирид не обладает), улучшение мукоцилиарного транспорта, уменьшение степени обструкции дыхательных путей, повышение эффективности кашля.
Отсутствие возрастных ограничений и высокий терапевтический эффект позволяют рассматривать Эреспал в качестве препарата выбора противовоспалительной терапии острых инфекций респираторного тракта у детей. Его хорошая переносимость и клиническая эффективность доказана в ходе европейского многоцентрового исследования у 232 детей первых 6 лет жизни с респираторными заболеваниями разной этиологии, в том числе вирусной и аллергической. В масштабном многоцентровом исследовании, проведенном в 2000 г., приняли участие пациенты и врачи Воронежского пульмонологического центра. Наши собственные исследования и результаты анализа в 9 регионах России 2582 случаев лечения инфекционно-воспалительных респираторных заболеваний у детей в возрасте от первых недель до 16 лет с использованием Эреспала позволили установить целесообразность его применения в качестве противовоспалительной терапии. Острая инфекция верхних отделов респираторного тракта была установлена у 79% детей, острый бронхит - у 20,5%. Легкая степень тяжести ОРЗ отмечена у 1/3 пациентов, тяжелая - у 2%. У остальных детей наблюдалась средняя степень тяжести ОРЗ. Эреспал начинали использовать в стандартной дозе у преобладающего большинства детей на 1-3 сутки болезни. Монотерапию Эреспалом проводили у 33% больных, в сочетании с местным препаратом с антибактериальным противовоспалительным действием (Биопарокс) - у 47%, в сочетании с системными антибиотиками - у 20% детей. Эффективность Эреспала как отличная оценена у 42%, хорошая - у 46% детей. Дети легко переносили лечение, частота нежелательных реакций при монотерапии составила 0,12% (аллергическая сыпь, тошнота, диарея). Использование монотерапии Эреспалом показало его высокую эффективность при острых инфекционно-воспалительных заболеваниях респираторного тракта, особенно при назначении его в первые дни болезни. Фенспирид может быть назначен и как дополнительный противовоспалительный препарат наряду с антибиотиками местного и системного действия.
Лечение ОРВИ у детей с атопическим дерматитом сопряжено с дополнительными трудностями, так как инфекции, как правило, вызывают обострение аллергического процесса, часто протекают с осложнениями в виде обструктивного синдрома на фоне характерных иммунологических нарушений, отита, синусита, не все медикаментозные препараты переносятся ребенком. Учитывая описанный выше комплексный механизм действия Эреспала, целью нашего исследования явилось изучение его влияния на течение ОРВИ и клинические проявления атопического дерматита у детей.
Эреспал использовался при лечении 39 детей с острым бронхитом, имеющих атопический дерматит в стадии неполной ремиссии. Возраст больных составил от 2 до 7 лет. Оценка выраженности симптомов в динамике осуществлялась по балльной системе (от 0 до 5 баллов по возрастающей). Основанием для включения в исследование являлось наличие у больного выраженного кашля разного характера, интоксикации, физикальных изменений в легких.
Пациенты, имеющие клиническую картину острого бронхита, были разделены на две группы: в 1-ю вошли дети с легким течением атопического дерматита (22 человека), во 2-ю - со среднетяжелым (17 детей). Для объективной оценки степени тяжести течения заболевания и эффективности проводимой терапии у детей с атопическим дерматитом мы использовали коэффициент SCORAD. У детей 1-й группы индекс SCORAD составил от 0 до 10 (среднее значение 7,5), 2-й - от 10 до 18 (среднее значение 14,8).
В анамнезе у всех детей имело место ухудшение течения атопического дерматита на фоне ОРВИ. До начала лечения и в процессе проводимой терапии всем больным назначали комплексные общелабораторные исследования, включающие общий анализ крови, клинический анализ мочи, биохимический анализ крови, ультразвуковое исследование брюшной полости, а также другие исследования и консультации специалистов (по необходимости).
Все дети получали Эреспал (суточная доза препарата составляла 4-6 мг/кг в 2 приема) и базисную терапию атопического дерматита в виде Зиртека в возрастной дозировке. Наружная терапия не проводилась. Продолжительность курса терапии Эреспалом составляла в обеих группах 7-10 дней.
В контрольную группу были включены дети с аналогичными клинико-лабораторными и анамнестическими данными: 20 человек с легким течением атопического дерматита (среднее значение индекса SCORAD 7,3) и 18 пациентов со среднетяжелым течением заболевания (среднее значение индекса SCORAD 14,5). Лечение в контрольной группе включало назначение противовирусных препаратов, отхаркивающих средств, Зиртека в возрастных дозировках, симптоматической терапии по показаниям.
В процессе лечения оценивали динамику основных клинических симптомов атопического дерматита у наблюдаемых больных (эритемы, отека, папул, лихенификации, шелушения, зуда и сухости кожи). Статистически значимой динамики клинических признаков атопического дерматита у детей, получавших Эреспал, в обеих подгруппах не установлено, усиления кожных проявлений не наблюдалось ни у одного ребенка. У 10 детей отмечена тенденция к улучшению состояния кожи на фоне приема Эреспала. Побочных явлений при применении Эреспала не выявлено. В контрольной группе у 82% детей со среднетяжелым течением атопического дерматита выявлено усиление клинических проявлений (к 10 дню лечения среднее значение индекса SCORAD составило 20,7), в подгруппе с легким течением заболевания - у 69% больных (среднее значение индекса SCORAD через 10 дней - 13,4).
Таким образом, полученные нами результаты исследования позволяют считать применение Эреспала (фенспирида) у детей с ОРВИ, протекающей на фоне атопического дерматита, целесообразным в качестве противовоспалительной терапии. Это повышает эффективность лечения детей и позволяет значительно уменьшить частоту обострений атопического дерматита на фоне респираторной вирусной патологии.
Литература:
1. Зайцева О.В. Современные подходы к лечению острых респираторных инфекций у детей. Возможности системной противовоспалительной терапии. Вопр. совр. педиатр. 2008; 7:93-8.
2. Малахов А.Б., Кондюрина Е.Г, Ревякина В.А. и др. Современные аспекты профилактики респираторных инфекцийу детей сатопией.Леч. врач. 2007; 7:91-3.
3. Намазова Л.С., Ботвиньева В.В., Вознесенская НИ. Современные возможности иммунотерапии часто болеющих детей с аллергией. Педиатр. фармакол. 2007; 4 (1).
4. Самсыгина ГА, Фитилев С.Б., Левин АМ. Результаты многоцентрового исследования эффективности фенспирида гидрохлорида (Эреспал) при лечении острой респираторной инфекции у детей. Педиатрия. 2002; 2: 81-5.
5. Самсыгина ГА, Коваль Г.С. Часто болеющие дети: проблемы диагностики, патогенеза и терапии. Леч. врач. 2009; 1:10-5.
6. Середа Е.В., Геппе НА., Почивалов А.В. и др. Фенспирид (Эреспал) в терапии бронхитов у детей. Пособие для педиатра. М., 2001.
7. Таточенко В.К Профилактика ОРВИ у детей с аллергией. Справ. педиатра. 2008; 10: 21-5.
Простуда как фактор, способствующий развитию обострения заболевания у больных атопическим дерматитом
Маркина Н.В., Тищенко Л.Д., Колпакова Л.О., Тищенко А.Л., Сергеева Н.С., Шишкина Г.И.
Российский университет дружбы народов, Москва
Как известно, среди факторов, обусловливающих обострение атопического дерматита (АД), фактор простуды играет большую роль. К сожалению, патогенетические механизмы этого явления все еще изучены недостаточно. Высказывается мнение о том, что в развитии обострения АД большое значение имеют нарушения статуса витаминов В5 (пантотеновая кислота) и В8 (биотин). При недостатке этих витаминов у человека могут развиваться нарушения процессов биотрансформации и дефицита некоторых коферментов витаминов группы «В». Под нашим наблюдением было 45 детей школьного возраста, которые с рождения страдали АД и у которых в период зимней эпидемии ОРЗ (ОРВИ) наблюдалось обострение АД. Во время обострения АД содержание связанной с белками (коферментной) формы биотина (норма – 28,2±0,2 нг%) оказалось значительно (в 2,9 раза) снижено и составляло 9,7±0,4 нг%. Кроме того, при обследовании больных АД во время их заболевания простудными инфекциями было выявлено значительное снижение (в 2,8 раза) в крови свободной формы пантотеновой кислоты, уровень которой у них составлял 36,3±1,8 мкг% (норма – 104±1,6 мкг%). Одновременно у этих больных в крови обнаружено значительное (в 3,7 раза) снижение содержания связанной с белками (коферментной) формы пантотеновой кислоты, уровень которой у них составлял 29,0±3,4 мкг% (норма – 104±1,8 мкг%). Эти больные жаловались на головную боль, запоры, раннее поседение, неприятный запах изо рта, жажду, мышечные судороги преимущественно в ночное время и ухудшение памяти. У них отмечалась также эмоциональная лабильность, обидчивость, плаксивость, повышенная психическая ранимость, пониженное половое влечение, импотенция и слабая эрекция. Показана высокая терапевтическая эффективность предложенного комплексного метода лечения, который предусматривает применение пантогама по 1,0 г (2 таблетки по 0,5 г) 3 раза в день через 15 минут после еды и биотина по 1 мг (0,1% раствор по 1,0 мл) внутримышечно, через день, на курс лечения до 15 инъекций с последующим приемом биотина внутрь по 20 мг (4 таблетки по 0,005 г) 2 раза в день перед едой. Клиническое выздоровление (стойкая клиническая ремиссия) и значительное улучшение наблюдалось у 26 (89,6%) больных, страдающих АД, что в 2,4 раза выше, чем у аналогичных больных контрольной группы, лечившихся десенсибилизирующими и антигистаминными препаратами в комплексе с некоферментными препаратами витаминов группы В. В процессе лечения по предложенному нами методу отмечалась нормализация содержания пантотеновой кислоты и биотина в крови, чего не наблюдалось у больных АД в контрольной группе, не применявших этих препаратов.
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
Читайте также:

