Дерматит на сосках при кормлении грудью
Обновлено: 28.04.2024
Григорий, чем акридерм и белогент принципиально отличаются от пимафукорта, который советуют ваши коллеги?

Пимафукорт содержит более слабый топический стероид, поэтому на руках он будет неэффективен. Белогент и Акридерм гента содержат бетаметазон, это наиболее приемлемый в Вашем случае препарат по соотношению эффективность/безопасность.

Здравствуйте! Используйте крем Пимафукорт наружно 2 раза в день - 2 недели. Его можно применять беременным и кормящим.

Добрый день Диана! Судя По фото это экзема с присоединением вторичной инфекции, очень важно при этом заболевании исключить контакт с бытовой химией и водой , при необходимости используйте резиновые перчатки на х/б основе. Руки мойте детским гипоаллергенным мылом. Исключить сладкое и мучное из рациона питания, ограничить стрессы, можно применять крем пимафукорт или акридерм ГК 2 раза в день 7-10 дней.



Здравствуйте! Это экзема кистей. Необходимо выявить на что может реагирует кожа: стресс, химические вещества, вода, питание, сменить обычное мыло для рук на специальные гели (топикрем очищающий гель или ла рош позе лавант или очищающая эмульсия от биолан или детские пенки для мытья), защищать кожу от любой химии, контакт с бытовой химией только в перчатках на х/б основе, избегать длительного контакта с водой,не размачивать руки, кожу увлажнять ежедневно постоянно в течение дня и после контакта с водой обязательно и перед выходом на улицу за 15-20 минут, на улице обязательно носить перчатки: бальзам стелатопия от mustela или rilastil xeroplast с 12% молочной кислотой или топикрем сос, Липикар, сенсадерм,все эмоленты разрешены во время гв. Сейчас наружно можно использовать гормональный крем пимафукорт 2 раза в день в течение 10 дней, при ограниченном применении и без нанесения крема на область груди, никакого вреда не будет. Главное затем уход за кожей и избегать провоцирующих факторов.
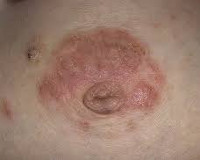
Экзема сосков — это аллергический дерматоз, проявляющийся эритематозно-везикулярной сыпью в области сосков и прилежащих к ним альвеол. Высыпания сопровождаются зудом, болезненными ощущениями, сухостью и шелушением кожи. При постановке диагноза используют данные осмотра, анализы для определения уровня иммуноглобулинов и гистамина, результаты микробиологического исследования соскоба соска. В процессе лечения применяют антигистаминные, противовоспалительные, седативные, иммунокорригирующие, антимикробные препараты в сочетании с физиотерапевтическими методиками и коррекцией диеты.
МКБ-10
Общие сведения
Обычно экзема сосков развивается как посттравматическое осложнение лактации у женщин, предрасположенных к реакциям аллергического типа. По данным исследований, более чем в половине случаев заболевание возникает на фоне активного размножения условно-патогенной флоры (стафилококков, кандидов и др.), накопление продуктов жизнедеятельности которой создает благоприятную среду для воспалительных и аллергических реакций. Поэтому большинство специалистов в сфере клинической маммологии и аллергологии считают этот вариант дерматоза одним из видов микробной экземы. Заболевание склонно к рецидированию.

Причины
Экзематозное поражение сосково-ареолярного комплекса у женщин обычно возникает в период грудного вскармливания на фоне травматизации кожи. Это вызвано сочетанием во время лактации трех ключевых моментов, способствующих появлению экземы, — локальной воспалительной реакции, наследственной предрасположенности и нейрогуморальных изменений. К предрасполагающим факторам относят:
- Травмы кожи при кормлении. В начале лактации, когда молока в молочных железах еще недостаточно, ребенок прилагает значительные усилия для высасывания молозива. Сосково-ареолярная зона подвергается травматическим нагрузкам, провоцирующим воспалительную инфильтрацию с последующим растрескиванием кожи, которое и становятся начальным этапом экземы.
- Склонность к аллергическим реакциям. В анамнезе у таких пациенток чаще всего уже наблюдались другие проявления аллергии. При лабораторных исследованиях в крови больных обнаруживаются характерные изменения в виде повышенного содержания одной из фракций иммуноглобулинов — IgE. Обычно подобный тип реагирования генетически детерминирован.
- Стресс. В первые дни ухода за ребенком радикально изменяется уклад жизни женщины. Повышение тонуса симпатической нервной системы провоцирует выброс гистамина, который усиливает воспалительную реакцию в области соска. Недостаточная секреция глюкокортикоидов, характерная для пациенток с аллергической предрасположенностью, приводит к затяжному течению воспаления.
Дополнительными факторами, способствующими развитию экземы сосков, являются погрешности питания (употребление красных овощей и фруктов, цитрусовых, шоколада, копченостей), простудные и инфекционные заболевания, ослабляющие иммунитет, использование некачественной бытовой химии, ношение синтетического белья. Риск повреждения кожи ареолы и соска повышается при вскармливании ребенка с короткой уздечкой языка.
Патогенез
Ключевым звеном механизма экзематозной реакции являются иммуновоспалительные процессы, которые происходят в очаге поражения. Механические воздействия на кожу соска, провоцирующие выделение медиаторов воспаления, приводят к спонгиозу — отеку тканей шиповатого слоя эпидермиса. На фоне воспаления сосочкового слоя расширяются сосуды, развивается паракератоз – неспособность эпидермальных клеток к синтезу кератогиалина нарушает процессы ороговения, при этом на коже появляются характерные высыпания. В местах поражения скапливается значительное количество лимфоцитов, что сопровождается инфильтративными процессами и акантозом (гиперпигментацией) сосков.
Симптомы экземы сосков
Заболевание обычно проявляется в первые недели грудного вскармливания. Сначала женщина испытывает зуд в сосках и окружающих их ареолах, в последующем кожа в сосково-ареолярной зоне становится пунцовой, на ней появляются небольшие пузырьки и мелкоточечные эрозии, что сопровождается мокнутием. Зачастую очаги поражения имеют четкие границы. Подсохшие участки покрываются корочками и чешуйками, которые постепенно отшелушиваются. Период шелушения может быть достаточно длительным. В пораженных участках кожи возникает боль различной интенсивности, усиливающаяся при кормлении. Один из наиболее характерных симптомов — усиление зуда в ночное время.
При переходе заболевания в подострую и хроническую стадии преобладают признаки сухости и истончения кожи, наличие в ареолярной области точечных эрозий, множества мелких трещин и шелушения. Зуд обычно выражен незначительно или отсутствует. Мокнутия нет. На фоне погрешностей диеты и ослабления иммунитета вследствие простуд или стрессов возможны периоды обострений, во время которых развивается типичная клиническая картина острой фазы. О присоединившейся вторичной инфекции свидетельствует распространение воспалительного процесса за пределы ареол и появление желтоватых корочек.
Осложнения
Интенсивный зуд, характерный для острой фазы и периодов обострений, влияет на эмоциональное состояние женщины. Пациентка становится раздражительной, плаксивой, часто у нее наблюдается угнетенное настроение. Поскольку зуд усиливается ночью, ситуация усугубляется хроническим недосыпанием. Иногда экзема сосков осложняется вторичной кожной бактериальной инфекцией или маститом с появлением общетоксических симптомов в виде повышения температуры тела, озноба, слабости, быстрой утомляемости, снижения или отсутствия аппетита и местной симптоматики (гнойных высыпаний, уплотнения груди и др.). Отдаленными последствиями патологии являются небольшие бледные пятна в области ареол, возникающие в месте экзематозных высыпаний.
Диагностика
При классических клинических проявлениях постановка диагноза не представляет особой сложности. Затруднения в диагностике экземы сосков обычно связаны со стертым течением или атипичной симптоматикой, что случается крайне редко. Важной задачей диагностического этапа является исключение вторичного инфицирования. Наиболее информативны следующие методы исследований:
- Микроскопия и посев соскоба. При микробном характере экземы в отделяемом из очага поражения определяются микроорганизмы, способствовавшие развитию заболевания.
- Уровень иммуноглобулинов. У пациенток с экзематозной реакцией обычно повышен уровень IgE как маркера аллергических реакций, причем такие изменения наблюдаются даже вне обострения.
- Уровень гистамина в крови. Как и при других формах аллергических дерматозов, при экземе соска в крови увеличивается концентрация гистамина, который участвует в местной и общей реакции.
В сомнительных случаях при затяжном течении показано цитологическое исследование отделяемого соска или биоптата из пораженной области, УЗИ молочных желез и маммография, проведение аллергологического тестирования (аллергопроб). Дифференциальная диагностика осуществляется с трещинами соска, герпетическими высыпаниями, инфекционным воспалением кожи в области ареолы, раком Педжета. При необходимости пациентку консультируют аллерголог, дерматолог, инфекционист, онколог.
Лечение экземы сосков
Врачебная тактика направлена на купирование клинических проявлений заболевания и достижение стойкой ремиссии за счет устранения предпосылок, способствующих возникновению патологии. Для более быстрого достижения результатов комплексную медикаментозную терапию дополняют физиотерапевтическими процедурами и специальной гипоаллергенной диетой. Схема лечения включает следующие группы лекарственных средств:
- Антигистаминные препараты. Поскольку механизм развития экземы основан на патогенезе аллергической реакции, угнетение секреции гистамина позволяет уменьшить выраженность зуда, экссудации. За счет воздействия на одно из ключевых звеньев аллергии удается быстрее стабилизировать локальное воспаление.
- Противовоспалительные средства. Обычно для подавления секреции медиаторов воспаления и повышения порога болевой чувствительности достаточно назначения нестероидных противовоспалительных препаратов. В более упорных случаях заболевания оправдано применение глюкокортикостероидов.
- Седативные средства. Для коррекции эмоциональных расстройств и нарушений сна, которыми зачастую осложняется экзема, назначают растительные препараты с успокоительным эффектом. Крайне редко используют более мощные средства из групп транквилизаторов и антидепрессантов.
Базовую терапию при необходимости дополняют иммунокорректорами, позволяющими нормализовать иммунный ответ, антибактериальными и противомикотическими препаратами, воздействующими на патогенную и условно-патогенную флору, которая способствует поддержанию воспаления. В сложных клинических случаях кроме таблетированных форм и мазей назначают парентеральное введение препаратов. Для купирования острых симптомов экземы применяют электрофорез, ультрафонофорез, лазерную терапию, УВЧ, УФО, диадинамические токи.
При продолжении грудного вскармливания рекомендуется строго соблюдать режим. Промежутки между кормлениями должны составлять не менее 2,5-3 часов. В это время кожу груди желательно держать открытой — аэрация способствует ускорению заживления мокнущих участков. Женщинам с обширными высыпаниями, затрудняющими кормление, можно воспользоваться специальными насадками или, в крайних случаях, сцеживать молоко. При прикладывании важно обеспечивать аккуратный захват соска и альвеолы ротиком ребенка. Требуется правильный гигиенический уход за кожей молочных желез с использованием мягких очищающих средств.
Прогноз и профилактика
Прогноз особенно благоприятен при острых формах заболевания. Переход экземы соска в подострый и хронический варианты требует более длительной терапии с последующим соблюдением гипоаллергенной диеты, тщательным уходом за соском и альвеолой, ношением натурального нательного белья. Для профилактики акушеры-гинекологи и врачи-маммологи рекомендуют в последние недели перед родами смазывать ареолы натуральными маслами и кремами-эмолентами, повышающими эластичность кожи. Во время пребывания в роддоме важно освоить правила кормления грудью и особенности режима вскармливания. В период лактации необходимо воздерживаться от употребления продуктов, способствующих возникновению аллергических реакций.
2. Дифференциальная диагностика кожных болезней. Руководство для врачей/ под ред. Б. А. Беренбейна, А. А. Студницина - 1992.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.

Грудное вскармливание – очень важный процесс, который иногда сопряжен с трудностям. Одной из возможных проблем является кандидоз сосков, способный причинить дискомфорт маме и малышу.
Причина кандидоза
Возбудителем молочницы является грибок Candida albicans. После того как, он проникает на поврежденную кожу сосков, начинается воспаление. Одной из наиболее частых причин развития кандидоза является реакция женского либо детского организма на прием антибиотиков. Такие препараты помимо патогенной микрофлоры уничтожают и полезные бактерии, в результате чего создаются благоприятные условия для активного размножения грибов. Часто молочница сосков протекает параллельно с кандидозом ротовой полости у младенцев.
Как лечить
Перед тем, как назначить кормящей матери медикаментозный курс терапии, врач может взять мазок для подтверждения инфекции. Если диагноз кандидоз будет подтвержден, то женщине назначат противогрибковое лечение. Параллельно медикаменты придется давать и ребенку, так как патогенные микроорганизмы стремительно размножаются, и молочница легко распространяется при прикосновениях.
Несмотря на то, что женщине необходимо применять лекарственные препараты, грудное вскармливание можно и нужно продолжать. Это связано с тем, что в легких случаях достаточно использования наружных лекарственных средств для очагов поражения, которое проводится после кормления. При запущенной форме кандидоза матери могут прописать медикаменты для системного приема (таблетки). В этом случае вопрос грудного вскармливания нужно обсуждать с врачом.
Чтобы во время лечения предотвратить распространение грибковой инфекции, необходимо придерживаться следующих правил:
1. Мама должна тщательным образом мыть руки после любого контакта с молочными железами, смены подгузников, нанесения на грудь лекарства.
2. Все члены семьи должны использовать личные полотенца.
3. Прокладки для груди необходимо менять как можно чаще.
4. Все игрушки, пустышки, соски, предметы, которые малыш может взять в рот, нужно стерилизовать либо тщательно промывать.
5. Постельное белье необходимо стирать при максимально высокой температуре, а после высушивания его следует проглаживать.
6. Если мать, имеющая молочницу сосков, сцеживает молоко, то его нельзя давать малышу до полного завершения курса терапии, так как существует риск повторного инфицирования. Низкая температура не способна уничтожить грибок, поэтому молоко не стоит замораживать.
Основные симптомы кандидоза
Заподозрить развитие молочницы можно по характерной симптоматике. Ощущается боль в сосках или в груди, которая длительное время не проходит после кормления. Визуально выявляется покраснение кожи в области сосков, сыпь и шелушение, беспокоит зуд.
У детей кандидоз проявляется в виде беловатого творожистого налета на слизистых ротовой полости, который не снимается салфеткой. На губах может появляться белая пленка, усиливается беспокойство во время грудного кормления. В некоторых случаях молочнице сопутствует пеленочный дерматит.
Если у женщины возникла боль в одной груди или соске, повысилась температура тела, появилось красное пятно на одной из молочных желез, незамедлительно нужно обратиться в больницу для обследования, так как данная симптоматика не характерна для кандидоза.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Читайте также:

