Дерматит на писюле у мальчика чем мазать
Обновлено: 04.05.2024
Самые частые проблемы с половым членом у мальчиков
Говоря о здоровье и уходе за малышом, невозможно обойти тему интимной гигиены и особого подхода в наблюдении за девочками и мальчиками. Поговорим о наиболее частых проблемах маленьких мужчин, принципах их наблюдения и лечения.
Если мальчик появился на свет в срок, яички легко можно прощупать под кожей мошонки. Иногда от холода они могут прятаться в паховом канале, а в тепле возвращаться на место. Первые несколько дней после рождения мошонка может выглядеть припухшей и покрасневшей - это одно из проявлений гормональных изменений в организме новорожденного. Головка полового члена младенца обычно полностью прикрыта крайней плотью, которая в 90% случаев не отводится полностью, как у взрослых мужчин.
Обычно за здоровьем мочеполовой системы крохи наблюдает педиатр при плановых осмотрах, при необходимости направляя к хирургу или урологу. Для соблюдения интимной гигиены новорожденного мальчика достаточно подмывать чистой водой при каждой смене подгузника, при сильном загрязнении калом можно использовать мягкое детское мыло.
Самые частые проблемы с половым членом у мальчиков следующие:
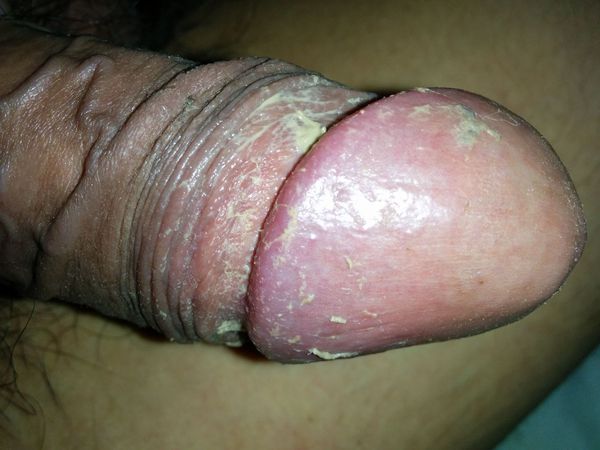
1. Фимоз. Это сужение крайней плоти, при котором невозможно полностью открыть головку полового члена. В большинстве случаев фимоз является физиологическим, то есть нормальным проявлением и не требует никакого вмешательства, по крайней мере, до 2-3 лет. Не нужно как-то специально растягивать крайнюю плоть, разрывая нежные спайки между головкой и крайней плотью, которые в будущем рассосутся сами. Однако есть ряд признаков, при которых нужно обратиться к врачу и решить вопрос о хирургическом лечении.
- гипертрофический фимоз, когда крайняя плоть выглядит как хоботок, она избыточна и не рассасывается со временем;
- частые воспаления крайней плоти (баланопоститы) и/или инфекции мочевыводящих путей;
- раздувание крайней плоти при мочеиспускании, что говорит о плохом оттоке мочи и риске инфекции.
В зависимости от ситуации хирург выполняет либо бужирование (разделение спаек тупым инструментом), либо разные варианты операции обрезания.
А. Фимоз
Б. Парафимоз Фимоз у мальчика
2. Смегмолиты, или детская смегма. Клетки нашей кожи, крайней плоти и головки пениса у малышей обновляются: одни отмирают и выводятся с мочой, другие приходят им на смену. При фимозе часть отмерших клеток может задерживаться и скапливаться между спайками крайней плоти и головки, образуя специфическое жироподобное вещество бело-желтого цвета - детскую смегму. Если вы обнаружили нечто подобное у своего ребенка, не пугайтесь. Со временем это вещество выйдет самостоятельно, когда спайки будут разъединяться по мере роста полового члена.
3. Баланопостит. (воспаление крайне плоти и головки пениса). Микротравмы, перегрев, опрелости, активное изучение карапузом своей анатомии могут способствовать проникновению микробов. При этом крайняя плоть и головка краснеют, отекают, возможны зуд, боль при мочеиспускании, слизистые или гнойные выделения.
Для лечения обычно достаточно ванночек с антисептиком, например, с фурацилином или отваром ромашки. Теплый раствор налить в небольшую емкость (стаканчик, баночку), погрузить туда пенис на 5-7 минут. Повторять до 4-5 раз в день. Как правило, состояние улучшается уже в течение 1-2 суток. Если боль существенно нарушает мочеиспускание, обратитесь к врачу.
4. Водянка яичка (гидроцеле). Яичко снаружи покрыто несколькими оболочками, и бывает, что между ними накапливается жидкость, это и есть водянка. Врожденное гидроцеле встречается достаточно часто, бывает одно или двусторонним. При этом в мошонке прощупывается характерное образование, похожее на мешочек, наполненный водой, который оттесняет яичко вверх.
Для диагностики достаточно врачебного осмотра, иногда назначается УЗИ мошонки. Обычно водянка рассасывается к 1,5-2 годам. Если же этого не произошло, проводят оперативное лечение, так как длительный перегрев и сдавливание яичка скопившейся жидкостью могут в будущем привести к нарушению его функций и даже бесплодию. Приобретенное гидроцеле может возникнуть в любом возрасте после травм, операций и воспалительных процессов.
Что такое баланопостит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахмерова Надира Минисалимовича, уролога со стажем в 28 лет.
Над статьей доктора Ахмерова Надира Минисалимовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
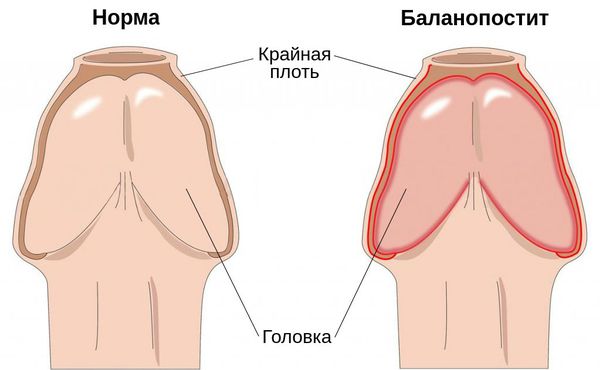
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога [1] .
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита ). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией ( наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
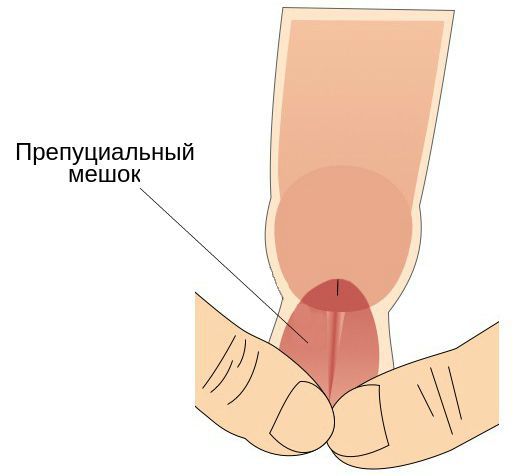
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы баланопостита
Проявления баланопостита в целом не отличаются от воспалительных симптомов других локализаций. Чаще всего заболевание характеризуется триадой признаков воспаления : отёком, болью и покраснением. Однако вместо болевого синдрома при баланопостите обычно появляется зуд и жжение в поражённой области. На месте воспалительных очагов очень часто образуются эрозии (поверхностные раны), покрытые выделениями и налётом белого или жёлто-зелёного цвета [3] .
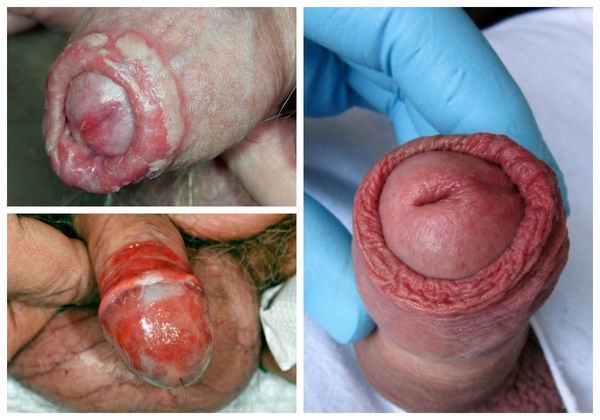
Один из важных диагностических признаков болезни — усиление симптомов во время и после полового акта . За счёт механического раздражения воспалённой кожи возникает покраснение, налёт или зуд. Также симптомы баланопостита могут усиливаться во время и после мочеиспускания.
Серьёзным симптомом выраженной воспалительной реакции является затруднённое и болезненное обнажение головки. Оно связано не только с самим воспалением, но и с осложнениями в виде воспалительных спаек и фимоза (сужения крайней плоти). Чаще всего спайки возникают у детей. Они образуются через несколько дней после начала заболевания и прогрессируют в случае позднего обращения к врачу.
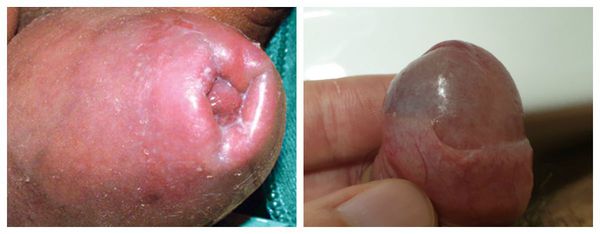
Патогенез баланопостита
Головка, внутренний листок крайней плоти и образуемый ими препуциальный мешок являются единым анатомическим образованием. В состоянии покоя у необрезанных мужчин головка находится внутри препуциального мешка, который защищает её от внешних травматических и температурных факторов [4] . Во внутреннем листке крайней плоти содержится большое количество сальных желёз. Секрет, который они вырабатывают, увлажняет и смазывает головку для её беспрепятственного обнажения при потребности. Во время эрекции за счёт увеличения полового члена и расправления крайней плоти головка обнажается, а препуциальный мешок исчезает.
Такие о собенности строения полового члена у необрезанных мужчин способствует развитию баланопостита [5] . Также к предрасполагающим факторам относятся суженное отверстие препуциального мешка и избыточная (удлинённая) крайняя плоть, которая даже при максимальной эрекции покрывает головку полностью или частично. Несмотря на отсутствие перечисленных факторов, у обрезанных мужчин также возникает баланопостит , хотя реже, чем у необрезанных.
Другим фактором, способствующим развитию болезни, является плохая гигиена. При этом в полости препуциального мешка скапливается так называемая смегма. Она является смесью выделений сальных желёз, лейкоцитов и слущенного эпителия. В норме смегма постоянно обновляется за счёт гигиены или регулярной половой жизни. При нарушении процессов обновления она скапливается и становится прекрасной средой для размножения микроорганизмов и развития воспаления окружающих тканей.
Процесс в оспаления в итоге приводит к нарушению функции полового члена. В начале болезни возникает покраснение, которое сопровождается зудом или жжением, в некоторых случаях — появлением налёта. Затем присоединяется отёк, возникает боль. В итоге заболевание приводит к невозможности вести половую жизнь, а при самом неблагоприятном развитии — к острой задержке мочеиспускания.
Классификация и стадии развития баланопостита
Классификаций баланопостита довольно много, так как исследованием этого заболевания занимаются врачи нескольких специальностей: урологи, андрологи, дерматовенерологи, хирурги и педиатры. Наиболее полно этиологическую и клиническую картину болезни отображает классификация, представленная Британской ассоциацией сексуального здоровья и ВИЧ (BASHH). Она рекомендована для практического применения в странах Европы [6] .
Согласно классификации BASHH, выделяют два типа баланопостита: инфекционный и неинфекционный . Инфекционный баланопостит, в зависимости от причинного фактора, разделяют на восемь подтипов:
- Candida albicans. Грибы этого рода являются частой причиной баланопостита ввиду их широкого распространения у женщин, нерационального применения антибиотиков и увеличения частоты вторичных иммунодефицитов . Обычно Candida albicans передаются половым путём. Но бывают случаи заражения, не связанные с сексуальной активностью: при сахарном диабете или после антибиотикотерапии [10][12] .
- Trichomonas vaginalis . Трихомонады являются простейшими микроорганизмами. Они паразитируют в половых органах как мужчин, так и женщин. Передаются половым путём [13] .
- Streptococcus (A, B). Стрептококки могут бессимптомно присутствовать в половой сфере, но при заболевании их концентрация резко увеличивается [15] .
- Anaerobes (бактероиды, фузобактерии, актиномицеты, клостридии). Обнаружение анаэробов на коже головки полового члена часто ассоциируется с хроническим неспецифическим уретритом и баланопоститом. Причём в основном развитие этих заболеваний связано не с одним видом возбудителей, а сразу с несколькими (т. е. с микст-инфекцией).
- Gardnerella vaginalis . Гарднереллёз довольно часто становится причиной воспалительных реакций половых органов. Распространённость G. vaginalis среди урологических больных в целом составляет 8 %, а при баланопостите, не обусловленном Candida — до 31 % [14] .
- Staphylococcus aureus . Наличие золотистого стафилококка часто не вызывает никаких симптомов, но в некоторых случаях может стать причиной болезни [16] .
- Treponema pallidum . При локализации первичного очага инфекции на головке или крайней плоти бледная трепонема вызывает баланопостит, но уже специфический — ассоциированный с сифилисом .
- Herpes simplex virus . Вирус простого герпеса 1-го и 2-го типа тоже может быть причиной воспаления [18] .
Неинфекционные баланопоститы делятся на два подтипа:
- обусловленные заболеваниями кожи — склеротическим лихеном, баланопоститом Зуна, красным плоским лишаём , контактным аллергическим дерматитом , псориазом и др.;
- обусловленные другими причинами — травмами, раздражением, несоблюдением гигиены и др.
Осложнения баланопостита
К осложнениям баланопостита относятся:
-
; ; ;
- некроз головки полового члена;
- паховый лимфангиит и лимфаденит.
Фимоз — кольцевидное сужение крайней плоти, препятствующее обнажению головки. Его развитие связано с образованием рубцовой ткани и потерей эластичности крайней плоти. Особенно часто он возникает при рецидивирующем или торпидном (вялотекущем, длительном) течении баланопостита, а также при его сочетании с системными заболеваниями (в частности с сахарным диабетом). В редких случаях при выраженном сужении крайней плоти возникает хроническая задержка мочеиспускания, требующая неотложного лечения.
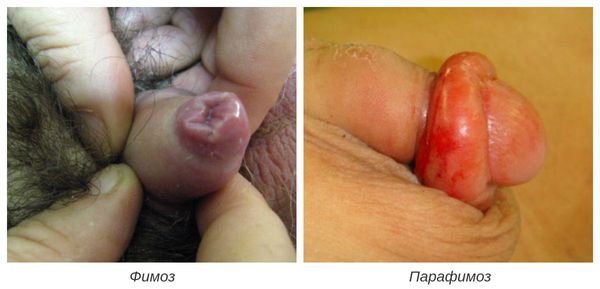
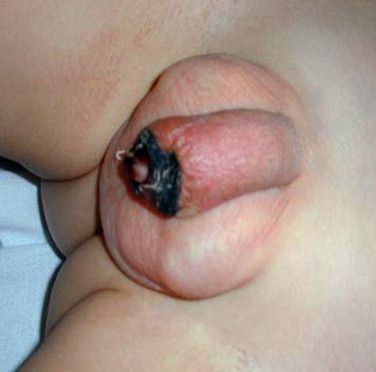
Некроз головки полового члена — р едкое, но грозное осложнение. Чаще всего связано с наличием анаэробной инфекции, в частности фузобактерий [17] . Молниеносное течение этого осложнения, так называемая гангрена Фурнье , может привести к гибели пациента. На начальной стадии гангрена Фурнье проявляется в виде обычного баланопостита. Её особенностью является быстрое распространение воспаления в виде покраснения, отёка и крепитации тканей (их потрескивания при нажатии), а также образование массивного некроза гениталий. Она возникает, как правило, на фоне выраженных иммунодефицитных состояний (в т. ч. хронического алкоголизма , ВИЧ-инфекции ) и сопровождается мощнейшей интоксикацией.
Стриктура уретры — сужение мочеиспускательного канала. Возникает при длительно протекающем баланопостите либо в связи с наличием специфического возбудителя, вызывающего активное деление клеток. Проявляется затруднённым мочеиспусканием и неполным опорожнением мочевого пузыря. Способствует развитию хронической инфекции мочевыводящих путей (циститу, пиелонефриту, гидронефрозу) и даже хронической почечной недостаточности.
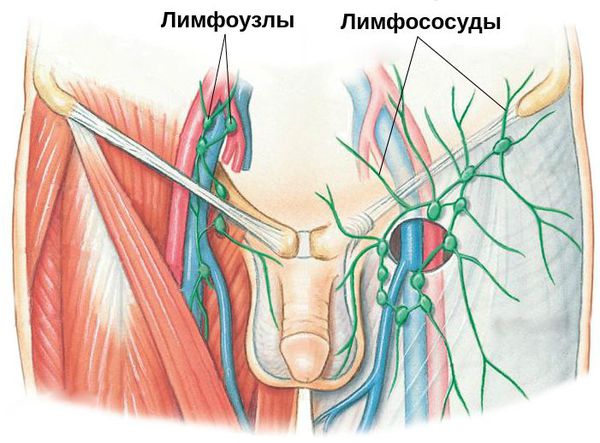
Паховый лимфаденит и лимфангиит — воспаление паховых лимфатических узлов и сосудов. Данное осложнение свидетельствует о распространении инфекции за пределы поражённого органа. Как правило, оно требует коррекции проводимых лечебных мероприятий.
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования [16] .
Основные :
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные :
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Лечение баланопостита
Тактика лечения зависит от стадии развития процесса, наличия осложнений или сопутствующих заболеваний.
При неосложнённом баланопостите, который возник впервые, показана местная терапия в виде нанесения растворов или лечебных мазей на место поражения. Выбор лекарственного средства зависит от вида предполагаемого или подтверждённого возбудителя [9] [11] . Это могут быть антибактериальные, противогрибковые или противовирусные препараты.
В случае рецидива заболевания или выраженной воспалительной реакции, особенно при повышении температуры тела, показано назначение соответствующих лекарств в виде таблеток, капсул или инъекций. При этом необходимо учитывать результаты обследований по определению вида возбудителя. В случае выявления сахарного диабета обязательно назначение препаратов, снижающих уровень глюкозы в крови.
Некоторые осложнения баланопостита требуют операционного лечения. При развитии фимоза показана циркумцизия, или обрезание. При этом вмешательстве удаляется рубцово-изменённая крайняя плоть, после чего накладываются швы. В результате головка становится полностью обнажённой. Эту же операцию рекомендуют при большом количестве рецидивов. Эффективность циркумцизии доказана в ряде исследований [19] [20] [21] [22] .
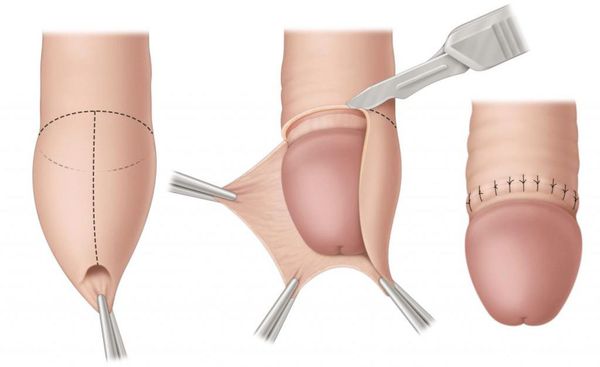
В случае парафимоза проводится операция по рассечению ущемляющего кольца и вправлению головки.
Тактика лечения стриктуры уретры зависит от расположения и размеров стеноза. Для расширения уретры потребуется меатотомия — рассечение наружного отверстия мочеиспускательного канала с наложением швов. При большой протяжённости стриктуры показана пластика уретры.
Однако большинство осложнений и рецидивов заболевания удаётся избежать благодаря своевременному обращению к врачу и проведённому медикаментозному лечению.
Прогноз. Профилактика
Прогноз чаще всего благоприятный. В случае точного выяснения причины заболевания и вовремя начатой терапии наступает полное излечение. Однако при отсутствии лечения или наличии сопутствующей патологии (например сахарного диабета) не исключается появление осложнений, которые потребуют коррекции, в частности оперативного вмешательства. При развитии такого осложнения, как гангрена Фурнье, летальность составляет, по данным разных авторов, от 4 до 54 % [23] .
Профилактика баланопостита, как ни странно, начинается с младенчества. Она заключается в гигиене наружных половых органов. В первые годы жизни ребёнка она проводится родителями, затем прививается детям в виде соблюдения элементарных санитарно-гигиенических правил.
Также нужно уделять внимание вопросам раскрытия головки. Дело в том, что у младенцев кожа крайней плоти недостаточно растяжима, поэтому до 5-6-летнего возраста головка раскрывается не у всех мальчиков [8] . Данный физиологический фимоз не является заболеванием. Однако если в дальнейшем головка по-прежнему не раскрывается — это повод обратиться к врачу.
После начала половой жизни микрофлора половых органов может измениться. Любые новые бактерии, грибки и вирусы, проникающие в организм мужчины во время незащищённых половых актов, способствуют истощению его защитных сил и возникновению инфекции. Поэтому важным средством профилактики баланопостита, равно как и инфекций, передающихся половым путём, является использование презервативов.
Не менее важным средством профилактики баланопостита является соблюдение гигиенических правил у взрослых. Так называемая "болезнь грязных рук" возможна в любом возрасте. Чтобы избежать занесения инфекции, нужно не только мыть руки перед мочеиспусканием (особенно если приходится работать в антисанитарных условиях), но и регулярно принимать душ или ванну, тщательно промывая головку и крайнюю плоть.
Так как баланопостит является первым проявлением некоторых соматических заболеваний, необходимо не реже одного раза в год осуществлять контроль общего холестерина и глюкозы в крови для исключения скрытых микрососудистых нарушений.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте,нужны воздушные ванны,подмывать под проточной водой после каждой смены подгузника,отказаться от влажных салфеток.,по возможности на время отказаться от подгузников и носить х/б белье.Сейчас использовать бепантен 3-4раза в день.

Здравствуйте! Пускай ваш ребёночек почаще находится без подгузника, устраивайте так называемые воздушные ванны. Следите, чтобы подгузник сильно не наполнялся и не был полным и мокрым, чтобы не провоцировать дополнительную опрелость, поэтому лучше менять почаще. И вместо стероидных препаратов, попробуйте использовать судокрем.

Здравствуйте! Да это проявления пелёночного дерматита. Попробуйте лучше негормональный Топикрем cica ( либо р-р эплан). Соблюдайте гигиену, воздушные ванны чаще и крем пимафукорт 1 раз день, 5 -7 дней

Здравствуйте! Больше фотографий нет? На первом снимке вижу очаг эритематозный только, а на втором пелёночного дерматита не вижу. По этим двум снимкам очень сложно судить о диагнозе. Прикрепите больше снимков с разных ракурсов. Если есть фото предыдущие, то также добавьте.

Пока что соображения следующие:
1. Гидрокортизоном, Пимафукортом мог быть спровоцирован стероидный дерматит и смазана истинная картина высыпаний, поэтому сейчас сложно понять их природу. Гормоны следует отменить.
2. Влажные салфетки после дефекации не использовать. Только подмывать.
3. 10 часов в подгузнике ночью – это очень много. Стараться 1-2 раза за ночь менять.
Купаете как часто ребенка? Что при купании используете? Сыпь только в области подгузника?
Дерматиты — одна из самых обширных групп кожных заболеваний, которая объединяет патологии по наличию воспаления верхних слоев дермы. Существует множество разновидностей, типов и форм этой патологии. Разберемся, что такое дерматит, по каким признакам его можно распознать и чем рекомендуют лечить заболевание современные дерматологи.
Что такое дерматит
Этому заболеванию одинаково подвержены мужчины и женщины, взрослые и дети. Частота проявления патологии может зависеть от многих факторов:
- причин возникновения дерматита (наименования раздражающих факторов);
- состояния иммунной системы индивида;
- генетических особенностей человека;
- места и условий проживания.
Несмотря на обилие клинических данных, до сих пор не составлена единая классификация дерматитов. В большинстве случаев при диагностике врачи разделяют заболевание на группы по этиологическому признаку. Однако такой способ классификации не является единственно верным. Некоторые внутрибольничные системы предлагают классифицировать заболевание по внешним проявлениям.
Причины дерматита
Возникновение дерматита в большинстве случаев вызвано контактом кожи с внешними раздражителями:
- химическими веществами;
- волновыми излучениями (в том числе температурными и электрическими);
- аллергенами, то есть факультативными раздражителями, на которые особым образом реагирует организм.
- Причиной возникновения дерматитов, спровоцированных химическими веществами, могут стать привычные окружающие вещи:
- металлы;
- агрессивные вещества — кислоты и щелочи;
- пищевые продукты (они являются наиболее распространенной причиной дерматита у детей);
- поверхностно-активные вещества в бытовых моющих средствах;
- лекарственные средства в форме растворов, применяемых локально (йод, зеленка);
- лекарственные препараты для приема внутрь;
- натуральные и синтетические ткани, которые механически раздражают кожу.
К физическим факторам, провоцирующим дерматит, относятся природные и погодные явления, а также созданные человеком:
- солнечный свет (в последние десятилетия участились случаи «аллергии на солнце»);
- холодный или горячий воздух;
- электрический ток;
- ультрафиолетовое излучение из искусственных источников;
- ионизирующее излучение (радиация).
- Факультативными раздражителями могут выступать любые вещества, на которые у индивида отмечается повышенная чувствительность. Чаще всего ими выступают:
- цветущие растения;
- животные с густым шерстным покровом;
- лекарственные препараты;
- пищевые продукты.
Научные исследования доказали, что на вероятность появления дерматита оказывает влияние общее состояние организма. Кожные заболевания этой группы чаще беспокоят людей с функциональными расстройствами эндокринной системы, ЖКТ, печени, нарушением углеводного и жирового обмена. Вызвать бурную реакцию на привычные вещи может глистная инвазия, а также перенесенный грипп, тонзиллит и другие ОРЗ и ОРВИ.
Полезно знать: по статистике количество обращений к врачу с жалобами на дерматиты возрастает в жаркие и влажные периоды.
Симптомы
Клиническая картина при дерматитах зависит источника раздражения, степени поражения тканей (при контактном воздействии), исходного состояния общего здоровья и иммунитета человека. Общими для всех видов и форм патологии являются следующие симптомы:
- изменение цвета кожи — покраснение, гиперпигментация разной интенсивности, локализации и распространенности;
- инфильтрацией — локальным увеличением объема тканей, их плотности, то есть образование папул, высыпаний, уплотнений, отеков;
- ощущением зуда, покалывания, жжения, боли в месте раздражения тканей.
Интенсивность проявления симптомов дерматита может быть разной. Прежде всего, она зависит от длительности контакта с веществами, вызывающими структурные изменения кожи. Так, продолжительное соприкосновение с ними вместо гиперемии и отека может спровоцировать:
- обильные пузырьковые высыпание;
- изъязвление кожного покрова;
- некротическое поражение эпидермиса и дермы.
Полезно знать: некоторые виды дерматита сопровождаются иным структурным изменением кожи на фоне истончения естественного липидного слоя. Такие формы заболевания сопровождаются стянутостью, растрескиванием, шелушениями, образованием чешуек.
Также симптоматика дерматитов может изменяться по мере прогрессирования заболевания. Для первой эритематозной стадии характерно:
- появление умеренной гиперемии тканей;
- умеренная степень зуда, жжения;
- незначительная отечность.
Следующая буллезная стадия дерматита протекает тяжелее, так как на гиперемированных участках образуются пузырьковые высыпания, зуд усиливается. При расчесывании на месте сыпи образуются сначала мокнущие расчесы, а затем корка.
Третья стадия дерматита называется некротической. Для нее характерно:
- образование на месте расчесов струпьев и язв;
- распространение высыпаний на здоровые участки кожи;
- эпителизация старых повреждений с дальнейшим рубцеванием.
При хроническом воздействии раздражающих факторов реакция проявляется не так бурно. Период гиперемии и легкого зуда затягивается, пациентов может беспокоить гиперкератоз (огрубление кожи, появление на ней плотных чешуек, белесого налета, похожего на сухую мозоль). В тяжелых случаях участки кожи атрофируются, обесцвечиваются. Как правило, в подобных случаях болезнь редко распространяется на здоровые участки кожи.
При аллергических формах дерматита зуд, жжение, гиперемия выражены сильнее, чем при контактных. Патологические очаги могут приобретать генерализованную форму, то есть распространяться по всему телу независимо от того, на какой участок кожи попал раздражитель. Таким же образом проявляются и периоральные формы дерматита, обусловленные приемом некоторых продуктов или препаратов. Однако при нем «стартовые» высыпания всегда располагаются на щеках, губах, переносице, подбородке.


Важно! Отличительная симптоматическая особенность периорального дерматита — наличие ободка здоровой кожи вокруг губ.

Атопическая форма дерматита проявляется поражением кожи в местах сгибания и разгибания конечностей (колени и локти), ягодицах, лице. Сначала высыпания выглядят как локализованная гиперемированная область, а затем на них образуются везикулы — наполненные мутной жидкостью пузырьки.
Виды дерматита
Официальной классификации дерматитов не существует. Для удобства диагностики и выбора терапии его условно делят на несколько групп по этиологическим признакам. В этом плане выделяют:
- химические контактные дерматиты, вызванные раздражением мягких тканей кислотами, щелочами, прочими агрессивными веществами;
- механические контактные дерматиты, вызванные натиранием, воздействием влажности, температур;
- актинические или лучевые дерматиты, вызванные воздействием ультрафиолета, радиации;
- периоральные дерматиты, вызванные попаданием определенных веществ в организм;
- аллергические дерматиты, спровоцированные веществами, на которые иммунная система организма реагирует неадекватно.
Однако более известна и другая классификация, которая выделяет виды дерматита по причине возникновения и характеру течения. В нее включены:
- Атопический дерматит. Этот вид патологии отличается хроническим течением. Именно с ним связаны случаи тяжелых форм дерматита у детей. Его основной причиной является генетическая предрасположенность, отягченный аллергический анамнез. Заболевание склонно к обострениям при изменении рациона и образа жизни, а иногда при переживании стрессов. У взрослых обостряется на фоне контакта с аллергенами.
- Контактный аллергический дерматит. Считается распространенной и многообразной формой, так как возникает из-за контакта с веществами, на которую нетипично остро реагирует иммунная система индивида. Может развиваться молниеносно, приводя к опасным для жизни осложнениям, включая анафилактический шок, или медленно, спустя несколько дней или недель после контакта с аллергенами.
- Актинический дерматит, более известный как «аллергия на солнце» или «реакция на ультрафиолет». В последние годы становится более распространенным из-за обилия УФ-источников в быту (лампы для маникюра, солярии).
- Периоральный или медикаментозный дерматит. Возникает как реакция на применение наружных и пероральных лекарств. Для устранения симптомов такая форма воспаления кожи требует детоксикации организма.
- Себорейный дерматит. Инфекционная форма патологии, вызванная повышенной активностью грибков рода Malassezia. Проявляется гиперемией, шелушением, зудом кожи. Очаги располагаются преимущественно в волосистой части головы, за ушами, на носогубном треугольнике. Протекает заболевание в хронической форме. Склонно к рецидивам в жаркую и влажную погоду, когда повышается активность сальных желез.
- Инфекционный дерматит. Возникает на фоне инфицирования кожи патогенными бактериями, палочками, грибками. Сопровождается локализованными высыпаниями, которые нагнаиваются и воспаляются. Помимо зуда могут сопровождаться болью, лихорадкой, повышением температуры тела.
- Сухой дерматит. Возникает у людей с сухой, чувствительной кожей в зимнее время, а также зимой. Сопровождается шелушением, растрескиванием кожи, стянутости.
Понимание особенностей основных видов заболевания помогают понять, что такое дерматит и как его лечить исходя из причин и механизма его развития. Определение вида воспаления чаще всего используется для выбора тактики терапии.
Диагностика дерматита
Для диагностики дерматитов используются классические приемы:
- внешний осмотр и оценка патологических очагов;
- изучение анамнеза пациента и членов его семьи;
- лабораторные исследования крови на признаки воспаления, количества иммуноглобулинов и эозинофилов;
- аллергопробы на индивидуальную реакцию на раздражители.
При наличии гнойного процесса или выраженного воспаления проводится микроскопический анализ мазка, в котором можно обнаружить патогенную или условно патогенную флору, спровоцировавшую дерматит. Также мазок с поверхности кожи берется, если не удается установить причину химического контактного воспаления. Дополнительно проводят обследование пищеварительного тракта, берут анализы на лямблиоз и другие формы кишечных паразитов.
Лечение дерматита
Независимо от вида дерматита лечение всегда выстраивается по единому алгоритму. На начальном этапе важно прекратить контакт раздражителей с кожей или внутренней средой организма. Для этого проводят курс очищения кожи или общей детоксикации организма. методика этапа зависит от этиологии заболевания:
- при химическом контактном дерматите проводят промывание кожи, затем накладывают повязку с нейтрализующим раздражитель веществом (щелочью при ожоге кислотой, или кислотой при ожоге щелочью);
- при аллергическом, периоральном и медикаментозном дерматите промывают кожу и слизистые, назначают сорбенты (Энтеросгель, активированный уголь), корректируют диету;
- при наличии паразитарных инфекций назначают курс антигельминтных препаратов (Пирантел и его аналоги).
- Для восстановления кожи назначают препараты в зависимости от вида воспаления кожи и характера течения заболевания:
- антигистаминные препараты локального действия (Гидрокортизон, Синафлан);
- системные антигистаминные препараты (Супрастин, Кларитин);
- антибиотики и противогрибковые препараты системного или локального действия при признаках гнойного воспаления и некроза тканей.




Особое внимание уделяется ежедневному уходу за кожей. Он включает очищение мягкими нейтральными средствами, а также использование специальной косметики для пациентов, страдающих дерматитами.

Профилактика дерматита
Для предупреждения дерматитов необходим комплексный подход:
- рациональное и сбалансированное питание;
- исключение из рациона аллергенов и продуктов, способных спровоцировать нарушения обмена веществ;
- соблюдение безопасности на работе — защита от контакта с химикатами, соблюдение общих санитарных норм;
- тщательное соблюдение личной гигиены;
- использование нейтральных косметических и гигиенических средств.
При склонности к аллергическим реакциям необходимо постоянно или периодически принимать назначенные врачом препараты.

Раздражающий дерматит на гениталиях (ирритативный дерматит) — это сыпь или покраснение на гениталиях, возникающая у чувствительных людей после контакта с определенным раздражителем. Раздражителями могут быть любые препараты, наносимые на кожу половых органов. Наиболее распространенными являются мыло, моющие средства и презервативы.
Сыпь выглядит как покраснение полового члена или покраснение вульвы (наружных половых органов женщины), которое вызывает зуд половых органов у мужчин или зуд половых органов у женщин, дискомфорт и боль. После покраснения на половых органах появляются волдыри и струпья — места, где может развиться генитальная инфекция.
Лечение ирритативного дерматита на половых органах основано на распознавании раздражителя и его избегании. Снимают симптомы крема с кортикостероидами и прохладные ванны.
Раздражающий дерматит половых органов — причины
Раздражающий контактный дерматит половых органов — это воспаление кожи. Оно проявляется покраснением (генитальная сыпь) и легким отеком кожи, возникающим в результате неспецифической реакции на прямое химическое повреждение. Агент, который действует как сильный раздражитель, вызывает повреждение эпидермальных клеток кожи и воспалительную реакцию, приводящих к покраснению, отеку и изъязвлению кожи.
Химические вещества, удаляющие липидный слой кожи или повреждающие клеточную мембрану, вызывают раздражение.
- мыло и моющие средства;
- средства гигиены (например, тампоны, гигиенические прокладки, влажные салфетки);
- ванны, гель для душа, масла, духи;
- туалетная бумага;
- презервативы (латекс);
- слишком частое мытье половых органов;
- ношение синтетического и цветного белья.
Раздражающий дерматит половых органов — симптомы
Симптомы могут появиться через несколько минут или часов после воздействия раздражителя. В редких случаях симптомы могут появиться даже через несколько недель или месяцев (кумулятивном контактном дерматите). Такой тип дерматита обычно возникает после контакта с легкими раздражителями, например, моющими средствами в течение длительного периода времени.
Больные жалуются на покраснения, зуд, жжение, боль и дискомфорт в половых органах.
Выделяют несколько стадий:
- Эритематозная стадия — покраснение половых органов;
- Везикулярная стадия — образование волдырей на половых органах;
- эрозивная стадия — появление язвы на половых органах;
- плоскоклеточная стадия — образование более толстого рогового слоя.
Типичная картина раздражающего контактного дерматита включает диффузное покраснение пораженной кожи с образованием корок.
На поврежденной коже могут образовываться борозды, вызывающие боль в половых органах и зуд.
Поврежденная кожа половых органов — это место, где легко развиваются воспаление и инфекция.
У мужчин заболевания половых органов не редкость. Воспаление головки полового члена чаще всего вызвано инфекцией или хроническими изменениями кожи, возникающими из-за плохой гигиены и раздражения. Незалеченные заболевания, передающиеся половым путем, могут привести к баланиту (воспалению головки пениса).
Раздражение головки полового члена может быть вызвано недостаточным смыванием мыла после душа, использованием гелей для мытья, не подходящих для половых органов, или других неподходящих препаратов (лосьонов, ароматизаторов).
- покраснение на крайней плоти вокруг головки;
- покраснение на половом члене,
- зуд половых органов у мужчин;
- уплотнение крайней плоти;
- белые круглые бляшки на головке пениса;
- болезненная кожа на половом члене;
- затрудненное мочеиспускание.
Лечение воспаления головки полового члена зависит от вызвавшей его причины.
Воспаление вульвы (вульвит) и влагалища (вагинит)
Вульвит — это воспаление вульвы, то есть воспаление наружных женских половых органов. Если поражено и влагалище, то речь идет о вульвовагините.
Причины вульвита — инфекции, раздражители, лекарства и гормональные изменения. Плохая интимная гигиена может способствовать размножению грибков и бактерий, а также вызывать раздражение.
По причинам возникновения вагиниты можно разделить на несколько групп:
- неинфекционный вагинит — следствие контактного дерматита;
- атрофический вагинит — у женщин в период менопаузы из-за недостатка эстрогена влагалище истончается и становится восприимчивым к инфекциям;
- инфекционный вагинит — заражение микроорганизмами;
- бактериальный вагиноз — следствие дисбаланса бактериальной флоры влагалища;
- грибковая инфекция половых органов — кандидоз влагалища.
Наиболее частыми симптомами у женщин являются необычные выделения, раздражение и зуд половых органов. Кожа краснеет и опухает. Из влагалища распространяется неприятный вагинальный запах, а при мочеиспускании чувствуется жжение.
Диагноз очень легко поставить на основании анамнеза и клинической картины.
Необходимо отличать аллергический контактный дерматит от контактного дерматита, вызывающего раздражение, и для этого проводится кожный эпикутанный тест на аллергены.
При диагностике ирритативного дерматита кожная проба отрицательная.
Причины, которые следует исключить при постановке диагноза раздражающий дерматит:
- аллергический контактный дерматит;
- генитальный псориаз;
- генитальный грибок у мужчин (грибок полового члена);
- генитальный грибок у женщин (вагинальный кандидоз);
- генитальный герпес;
- сифилис;
- воспаление головки полового члена (баланит);
- воспаление крайней плоти (баланопостит);
- воспаление влагалища (вагинит);
- воспаление вульвы (вульвит);
- воспаленные сальные железы;
- волосяной фолликулит.
Раздражающий дерматит на половых органах — лечение
Самый важный шаг в лечении ирритативного дерматита на гениталиях — распознать раздражитель и избегать его применения.
Холодные компрессы и ванны могут помочь облегчить симптомы, а местные кортикостероиды в виде кремов можно использовать в краткосрочной перспективе.
Пациент должен сократить частое мытье половых органов ароматизированным мылом и прекратить носить тесную синтетическую одежду, которая может вызвать раздражение. Женщинам надо отказаться от использования влажных гигиенических салфеток, ежедневных прокладок, а также ароматной и цветной туалетной бумаги.
Читайте также:

