Дерматит экзематозный при беременности
Обновлено: 18.04.2024
Атопия — этот термин характеризует предрасположенность к развитию атопического дерматита, бронхиальной астмы и / или аллергического ринита.
Атопическая экзема — это воспаление кожи, которое вызывает сухость и зуд кожи. Поражает любые участки кожи, включая лицо, но самыми распространенными местами являются локти, колени, запястья и шея. Встречается с одинаковой частотой как у женщин, так и у мужчин, и обычно начинается в первые недели или месяцы жизни. Наиболее часто встречается у детей, поражая, по меньше й мере, 10% детей грудного возраста. Может сохраняться и у взрослых или после асимптомного периода может вернуться в подростковом и во взрослом возрасте. Многие факторы окружающей среды ухудшают состояние кожи при экземе. К ним относятся повышенная температура, пыль, контакт с раздражающими средствами (например , мыло или моющие средства), стресс и инфекции. Также ухудшается состояние кожи при экземе во время беременности (см. ниже).
Атопический дерматит беременных возникает у женщин, которые уже страдают экземой, и вызывает обострение болезни (примерно у 20% больных атопическим дерматитом беременных). Помимо этого, существует группа женщин, у которых первое проявление этого заболевания началось в период беременности (к ним относится оставшиеся 80% случаев). Зачастую они имеют более чувствительную кожу с тенденцией к сухости и раздражению (так называемый атопический диатез), а также возможно, что кто-то из их родственников страдает атопическими заболеваниями (астма, аллергический ринит, атопический дерматит).
Атопический дерматит беременных развивается обычно в течение первой половины периода беременности (у 75% — до третьего триместра). АДБ ранее был известен как «почесуха беременных», но в это определение не входят все виды изменений кожи, которые могут наблюдаться при этом виде заболевания. Поэтому это название уже не употребляется.
Какова причина атопического дерматита беременных? Причина полностью не ясна. Атопия — заболевание, которое носит наследственный характер (см. ниже) и проявляется на генетическом уровне. Люди-атопики имеют сверхактивную иммунную систему и склонность к воспалению кожного покрова (покраснение и эрозии). Защитный барьер кожи у таких людей не работает как надо, и поэтому кожа склонна к сухости и развитию инфекций . Во время беременности иммунная система значительно изменяется, что может привести к ухудшению существующего дерматита или проявлению первых признаков развития атопического дерматита. Эти изменения обычно проходят после родов; хотя рецидив заболевания может проявиться у некоторых женщин во время повторной беременности.
Носит ли атопический дерматит семейный характер? Да. Атопическая экзема (также как и астма или сенная лихорадка), как правило, встречается в семьях людей, страдающих этими заболеваниями. Если один или оба родителя поражены экземой, астмой или поллинозом, вероятнее всего, что их дети будут склонны к этим видам заболеваний. Также, из-за наследственности, у вашей сестры или матери тоже мог возникнуть атопический дерматит во время беременности. Существует высокая вероятность появления атопического дерматита во время последующих беременностей.
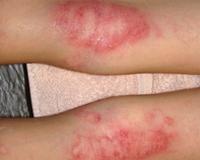
Каковы симптомы атопического дерматита беременных и как он выглядит? Главным симптомом является сильный зуд, который может доставлять дискомфорт во время сна. Важность кожной сыпи зависит от типа АДБ. Если вы страдаете ухудшением уже существующей экземы, вероятно, что ваша кожа будет красной и сухой. Если экзема активная (во время обострения), у вас могут образоваться небольшие пузырьки с прозрачным содержимым на кистях и стопах или на коже может возникнуть мокнутие. На участках кожи, которые подвергаются постоянным расчесам, кожа может огрубеть, возникает так называемая лихенификация. Если у вас впервые появился атопический дерматит во время беременности, то сыпь проявляется в более легкой форме. Две трети пациентов страдают от красных, зудящих, шелушащихся пятен (так называемый экзематозный тип АДБ ). Очагом поражения, также как и при атопической экземе, является шея, грудь, локтевые сгибы и подколенные ямки. Еще треть пациентов имеет мелкие узелки (1 - 2 мм), или несколько большие бляшки (5 - 10 мм), иногда с наличием небольших открытых ран (экскориаций, которые появляются в результате расчесов кожи) на животе, спине и конечностях (так называемая «почесуха»).
Как поставить диагноз атопического дерматита беременных? Обычно легко установить диагноз при обострении уже существующей экземы на основании характерной клинической картины, и учитывая историю болезни. Однако при первом проявлении атопического дерматита диагноз установить труднее. Его можно спутать с таким заболеванием кожи, как чесотка или с кожной сыпью, вызванной аллергией на медицинские препараты, и другими специфическими кожными заболеваниями, возникающими во время беременности. Лучше всего рассказать вашему семейному врачу об атопическом дерматите у вас или у членов вашей семьи, а также о предрасположенности к другим атопическим заболеваниям (так называемый атопический диатез, см. выше).
Может ли повлиять атопический дерматит беременной женщины на будущего ребенка? Нет, проявление сыпи у матери не причиняет никакого вреда ребенку. Однако на фоне атопического дерматита у ребенка может развиться генетическая предрасположенность к атопическим заболеваниям (экзема, астма или сенная лихорадка).
Можно ли вылечить атопический дерматит беременных? Не полностью; из - за генетической предрасположенности к этому заболеванию. Но есть много способов контролировать его. В особенности первые проявления атопического дерматита хорошо поддаются лечению и легко контролируются.
Как лечить атопический дерматит при беременности? Основной целью лечения является облегчить зуд и уменьшить воспаление и покраснение кожи. Важно, чтобы во время беременности использовались лечебные препараты, которые являются полностью безопасными для здоровья матери и ребенка. Чаще всего используют увлажняющие средства, стероидные кремы или мази.
Увлажняющие (смягчающие кремы и мази) могут применяться несколько раз в день для предотвращения сухости кожи. Их много, поэтому важно выбрать именно то средство, которое вам подходит. Увлажняющие средства для ванн и использование заменителей мыла во многих случаях приносят облегчение. Не рекомендуется слишком часто принимать ванну или душ, это пересушивает кожу.
Стероидные кремы или жирные мази, содержащие стероиды часто необходимы для уменьшения симптомов. Их следует наносить только на пораженные участки кожи. Следует использовать самые слабые (например, гидрокортизон) или средней силы стероидные кремы. Количество крема должно быть минимальным. В идеальном случае 1 - 2 маленьких тюбика (15 - 30 гр.) будет достаточно. Тем не менее, в более тяжелых случаях, использование более сильного стероидного крема или мази в больших количества всегда предпочтительнее приема стероидов в виде таблеток.
Назначение стероидных таблеток является последним шагом для контролирования состояния, они должны приниматься только в небольших дозах и в течение короткого периода времени. Преднизолон является препаратом, который назначают во время беременности в случае серьезных обострений экземы.
Некоторые пациентки могут также воспользоваться дополнительными методами лечения, например, ультрафиолетовыми лучами (УФ типа B), которые считаются безопасными во время беременности.
Антибиотики могут оказаться необходимыми при мокнутии. Это может означать, что экзема инфицирована бактериями.
Следует избегать использования крема или мази, которые подавляют иммунную систему, такие как такролимус (Protopic ®) и пимекролимус (Elidel ®), поскольку они не получили лицензию на применение во время беременности. Хотя считается, что неофициальное использование этих препаратов на ограниченных областях кожи не причиняет вреда будущему ребенку, но серьезные исследования в этой области не проводились.
Кроме этого, зуд кожи могут облегчить антигистаминные препараты. Безопасными лекарствами в период беременности считаются:
- Седативные (успокоительные): клемастин, диметинден, хлорфенирамин.
- Неседативные: лоратадин, цетиризин.
Насколько это лечение является безопасным для здоровья матери и ребенка? Необходимо ли специальное наблюдение? Применение самых слабых или средней активности стероидных кремов или мазей в умеренных количествах является безопасным во время беременности. Сильные стероидные кремы или мази могут повлиять на развитие плода. Дети в этих случаях могут родиться с недостаточным весом, особенно при применении стероидных кремов или мазей в больших дозах (более, чем 50 г - 1/2 большого тюбика в месяц, или больше 200 - 300 г - 2 - 3 - больших тюбика в течение всего периода беременности). Короткие курсы (около 2 - х недель) преднизолона (стероиднoй таблетки), который является препаратом выбора среди таблетированных стероидных гормонов во время беременности, обычно не причиняeт вред ребенку. Однако оральное применение больших доз (более 10 мг в день) преднизолона в течение более длительного периода (более 2 - х недель) в течение первых 12 недель беременности может привести к развитию «заячьей губы» или «волчьей пасти» у ребенка. Продолжительное лечение стероидными таблетками (в котором обычно нет необходимости при АДБ) может также повлиять на развитие ребенка в целом, в частности на рост плода.
При применении стероидных таблеток у матери существует риск развития диабета (высокий уровень сахара) и гипертонии (высокое артериальное давление). Поэтому в дородовых клиниках должны проводиться постоянные измерения кровяного давления и анализы мочи, в то время как УЗИ может определить отклонения в развитии ребенка.
Возможны ли нормальные роды? Да.
Могут ли женщины с атопическим дерматитом беременности кормить грудью? Да. Даже при лечении стероидными таблетками женщина может кормить ребенка грудью, так как только незначительное количество стероидов попадает в грудное молоко. Однако эти женщины подвергаются риску развития экземы сосков из-за повышенной чувствительности кожи. Поэтому рекомендуется применение увлажняющих кремов для этой части тела. Если это стероидные кремы, то перед кормлением грудью ее нужно тщательно вымыть, чтобы предотвратить попадание в рот ребенка.
Несмотря на все усилия, которые были предприняты для того, чтобы информация, приведенная в данной информационной брошюре, являлась точной, не каждый из описанных способов лечения подходит или является достаточно эффективным для всех пациентов. Ваш лечащий врач сможет предоставить вам более подробную информацию.
Общая информация данной брошюры была заимствована из информационной брошюры для пациента (BAD). Эта брошюра была подготовлена рабочей группой "Kожные заболевания во время беременности", Европейской академии дерматологии и венерологии (ЕАДВ) и может не отражать официальной точки зрения Академии.
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
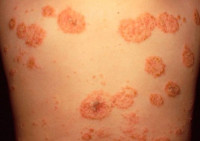
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Почти сразу на поверхности гиперемированного пятна возникают первичные элементы сыпи: серозные буллы, папулы и узелки, отражающие картину истинного экзематозного полиморфизма. Зуд заставляет больных расчёсывать воспалённую поверхность, в результате образуются экскориации, покрывающиеся геморрагическими корками. Одновременно уже существующие везикулы вскрываются, обнажая эрозивные поверхности, присоединяется вторичная инфекция. Оставшиеся и вновь подсыпающие везикулы трансформируются в пустулы и тоже вскрываются, образуя эрозии с гнойными «жирными» корками. Папулы сливаются между собой, формируют бляшки, по периметру которых отчётливо заметна фестончатая кайма из остатков эпителиальных клеток.
Высыпания могут распространяться на туловище и ягодичную область. При этом высыпавшие буллы вскрываются, оставляя открытые эрозивные поверхности, сочащиеся серозной жидкостью. Начинается процесс мокнутия. Крупные эрозии объединяются между собой, новые подсыпания не появляются, острота процесса понемногу снижается. «Серозные колодцы» подсыхают, на их поверхности образуются толстые жёлтые корки. Если в процесс вмешивается стафилококковая инфекция, при надавливании из-под таких корок выделяется гной.
В отличие от папул бляшки не сливаются, но стафилококк может обсеменить их периметр пустулами. При травматизации такого элемента происходит распространение процесса «отсевами» аллергидов, состоящих из вторичных булл, эритем и узелков. Вторичные аллергиды, объединяясь, образуют мокнущие эрозии. При дальнейшем распространении процесса и усугублении тяжести воспалительного компонента наблюдается ухудшение общего состояния пациента. При стихании воспалительных явлений кожа подсыхает, на ней могут появляться трещины. При частом чередовании ремиссий и обострений возможна трансформация монетовидной экземы в истинную.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активностиTh2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
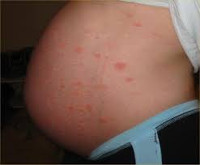
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
1. Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 - №2.
3. Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 - №6.
4. Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).
Читайте также:

