Цинктерал при атопическом дерматите
Обновлено: 25.04.2024
Для цитирования: Щеплягина Л.А., Легонькова Т.И., Моисеева Т.Ю. Клиническое значение дефицита цинка для здоровья детей: новые возможности лечения и профилактики. РМЖ. 2002;16:730.
Научный центр здоровья детей РАМН, Москва
З начение цинка для организма человека активно обсуждается в течение последних лет. Это связано с его участием в обмене белков, жиров, углеводов, нуклеиновых кислот. Цинк входит в состав более 300 металлоферментов. Он является частью генетического аппарата клетки.
Впервые цинкдефицитные состояния в 1963 г. описал А. Прасад – как синдром карликовости, гипогонадизма, нарушения нормального оволосения, атрофии яичек, предстательной железы и тяжелой железодефицитной анемии. Известно значение цинка для процессов роста и деления клеток, поддержания целостности эпителиальных покровов, развития костной ткани и ее кальцификации, обеспечения репродуктивной функции и иммунных реакций, линейного роста и развития когнитивной сферы, формирования поведенческих реакций. Цинк способствует стабилизации клеточных мембран, является мощным фактором антиоксидантной защиты, важен для синтеза инсулина. Установлена его роль в энергетическом обеспечении клеток, устойчивости к стрессу. Цинк способствует синтезу родопсина и всасыванию витамина А.
Цинк поступает в организм через желудочно–кишечный тракт вместе с пищей, а также с панкреатическим соком. Его всасывание осуществляется в основном в тонкой кишке: 40–65% – в двенадцатиперстной кишке, 15–21% – в тощей и подвздошной кишке. Только 1–2% микроэлемента усваивается на уровне желудка и толстой кишки. Выводится металл с калом (90%) и 2–10% – с мочой.
В организме большая часть цинка (98%) находится в основном внутриклеточно (мышцы, печень, костная ткань, простата, глазное яблоко). В сыворотке содержится не более 2% металла.
Дефицит цинка
Низкое ежедневное поступление цинка с пищей быстро приводит к дефициту цинка, так как его запасы в организме крайне малы, особенно у детей. Клиническая манифестация дефицита цинка наступает на фоне длительного и выраженного его недостатка. Диагноз цинкдефицита ставится в том случае, если содержание микроэлемента в крови менее 13 мкмоль/л. Уровень цинка сыворотки, равный 8,2±0,9 мкмоль/л является прогностически неблагоприятным (Карлинский В.М., 1979 г.).
В настоящее время цинк определяют в широком спектре биологических жидкостей: плазме и сыворотке крови, слюне, моче, дуоденальном содержимом.
Уровень цинка в крови после первого месяца жизни не зависит от возраста (Ф. Хашке, 1999 г.), и в норме его концентрация в плазме колеблется от 9 до 24 мкмоль/л. Если определять цинк в сыворотке, то соответствующие значения следует увеличить на 16%.
Главными и наиболее достоверными показателями цинкдефицита являются: снижение концентрации металлотионеинов – транспортных белков цинка в крови и повышение уровня микроэлемента в плазме (сыворотке) на фоне приема цинксодержащих добавок.
Цинк играет особую роль для беременных и кормящих женщин. Дефицит цинка у беременной женщины сопровождается риском развития тяжелых осложнений у матери и ребенка (табл. 1).
Недостаток цинка, особенно в сочетании с дефицитом витамина А, у беременной женщины формирует двойной риск для ребенка. С одной стороны, он повышает частоту осложнений беременности и родов, с другой – способствует ухудшению развития и состояния плода, росту инфекционных болезней респираторного и кишечного тракта, аллергической патологии у детей в последующие годы жизни (рис. 1, 2).
Рис. 1. Дефицит цинка у матери - беременность, роды, состояние плода и новорожденного*
* Caulfield et al.
Рис. 2. Дефицит цинка у матери - заболеваемость ребенка *
* Caulfield et al., 1998
При глубоком дефиците цинка в питании у 40% детей в развивающихся странах отмечается рост ниже возрастного. В условиях выраженного дефицита цинка у ребенка может наблюдаться атрофия тимуса, селезенки, периферической лимфоидной ткани.
С введением необходимого количества цинка беременным женщинам уменьшается частота рождения маловесных детей и младенцев с низким ростом.
Собственные немногочисленные исследования цинка в крови беременных женщин (Л.А. Щеплягина, Т.И. Легонькова, 2001) подтверждают достаточно высокую частоту цинкдефицита. Среди 300 обследованных женщин содержание цинка в крови менее 10 мкмоль/л имели 8% женщин. У 41% будущих матерей его уровень колебался в пределах 10,1–13 мкмоль/л. Выявлена достоверная взаимосвязь между содержанием цинка и осложнениями настоящей беременности (r=–0,72), высокой частотой акушерских осложнений (r=–0,79), оперативного родоразрешения (r=–0,94), травматизма матери в родах (r=–0,76), частотой кровотечения в родах (r=–0,59).
В последние годы появляется все больше данных о влиянии цинка на рост и развитие ребенка. Цинк является эссенциальным микроэлементом для развития мозга. Значимость цинка для становления высших психических функций обусловлена широким спектром его общебиологических свойств, присутствием в мозге связанных с цинком белков, обеспечивающих структурное и функциональное созревание мозга и цинксодержащих медиаторов, участвующих в формировании памяти. Дефицит цинка у ребенка проявляется снижением кратковременной памяти, пространственного мышления, ослаблением способности к обучению и усвоению социальных навыков, у взрослых – способен нарушать поведенческие реакции.
Предполагают, что наиболее выраженные последствия дефицита цинка для развития высших психических функций имеют место у детей из бедных семей из–за плохого питания. Развитие движений в постнатальном онтогенезе также зависит от цинка. При этом возможность их совершенствования в условиях дефицита цинка связана с уровнем достигнутых навыков на каждом этапе возрастного развития. На фоне дефицита цинка нарушения в когнитивной сфере у младенцев регистрируются чаще при недостаточном контакте с матерью (рис. 3).
Рис. 3. Дефицит цинка в питании и развитии ребенка*
* Black, 1998
В последние годы приводятся данные об участии цинка в процессе костеобразования. Это участие определено тем, что цинк входит в состав костной щелочной фосфатазы, являющейся ферментом костного моделирования. Кроме того, он способствует процессам синтеза коллагена 1 типа, важнейшей структурной единицы органического матрикса кости. Примечательно, что у детей более рослых уровень сывороточного цинка выше, чем у их сверстников.
В настоящее время доказано, что дефицит цинка играет роль в патогенезе хронических болезней верхнего отдела пищеварительного тракта (в первую очередь желудка и 12–перстной кишки), сопровождает болезни печени, почек, муковисцидоз и синдром мальабсорбции, а также такое тяжелое заболевание, как энтеропатический акродерматит.
С появлением цинксодержащих препаратов разработаны новые эффективные схемы лечения гастродуоденальной патологии и хронического гепатита. Показана эффективность сульфата цинка при хроническом гастродуодените (ХГД). Механизм его положительного действия связан с нормализацией перекисного окисления липидов, повышением устойчивости клеточных мембран, нормализацией абсолютного и относительного числа лимфоцитов и иммуноглобулинов в сыворотке и дуоденальном содержимом, повышением фагоцитоза. Клинический эффект при назначении сульфата цинка выражается в более быстром купировании болевого, диспепсического синдромов. Улучшается аппетит, психоэмоциональный тонус, устойчивость ремиссии, стабилизируются биохимические показатели.
Установлено, что дефицит цинка связан со многими патологическими синдромами и симптомами при атопическом дерматите у детей. Атопический дерматит на фоне недостаточного обеспечения цинком чаще имеет тяжелые формы, сопровождается очагами гиперкератоза, повреждениями ногтей и волос, периоральным, периорбитальным дерматитом, анемией. Включение в комплексную терапию сульфата цинка при атопическом дерматите способствует более быстрому наступлению ремиссии и устойчивой положительной динамике заболевания.
Профилактика и коррекция дефицита цинка
Потребность в цинке невелика (табл. 2). В мировой практике профилактику и коррекцию дефицита цинка чаще осуществляют с помощью цинксодержащих препаратов. Это моно– и многокомпонентные минеральные или витаминно–минеральные комплексы.
Монопрепараты цинка пока мало доступны практическим врачам, хотя существует множество солей цинка (цинка сульфат, цинка ацетат, цинка глюконат, цинка карбонат и цинка оксид), которые с разной частотой использовались не только в эксперименте, но и в лечебной практике.
О биодоступности цинка пока известно немногое. В то же время есть такие данные: если цинк принимать 3–4 раза в день во время еды (10–12,5 мг/день), то всасывается 5–6,5 мг; если 1 раз в дозе 5 мг, то всосется 1 мг. Однако эти данные требуют углубленного клинического изучения, в том числе с применением балансовых исследований.
Появление Цинктерала (Zincteral – Zinci sulphate), таблетированного препарата, содержащего 45 мг элементарного цинка, открывает новые возможности терапии распространенных детских болезней.
Имеющиеся показания к применению препарата ограничены достаточно узким спектром заболеваний – энтеропатический акродерматит с желудочными и кишечными расстройствами, гнездная плешивость, злокачественная плешивость, пустулезный и гноеточивый угорь, случаи генерализованной почесухи, требующие длительного лечения кортикостероидами.
Вместе с тем анализ биологических свойств и клинического значения цинка, особенностей его метаболизма и проведенная апробация Цинктерала в детских клиниках позволяют считать Цинктерал перспективным для лечения многих распространенных болезней детского и подросткового возраста.
В настоящее время очевидна целесообразность применения Цинктерала при:
- воспалительных заболеваниях гастродуоденальной зоны;
- синдроме нарушенного кишечного всасывания;
- целиакии, хронических энтеритах;
- циррозе печени;
- болезни Коновалова–Вильсона;
- вторичных иммунодефицитах;
- аллергических болезнях, в том числе атопическом дерматите;
- задержке роста, полового созревания интеллектуальном отставании у детей с дефицитом цинка;
- дефиците цинка у женщин репродуктивного возраста;
- нейтропении;
- лейкемии;
- остеопорозе;
- муковисцидозе.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
В пособии рассматриваются особенности течения атопического дерматита у детей с дефицитом цинка. Кратко освещаются вопросы обмена цинка в организме, его биологическая роль, лабораторная диагностика цинк-дефицитных состояний. Пособие рассчитано на врачей - педиатров, аллергологов, дерматологов и других специалистов.
Дефицит цинка и атопический дерматит
Одной из актуальных проблем в педиатрии и дерматологии является лечение атопического дерматита. По данным эпидемиологических исследований, в разных странах атопическим дерматитом страдают от 10 до 28% детей. В общей структуре аллергических заболеваний он занимает одно из ведущих мест. Острота проблемы атопического дерматита обусловлена не только его высокой распространенностью н популяции, но и ранним дебютом, быстротой развитая хронических форм, которые приводят к снижению социальной адаптации, качества жизни и инвалидизации детей. Трудности в лечении больных атопическим дерматитом связаны с недостаточным раскрытием механизмов развития заболевания, необходимых для разработки патогенетических методов лечения. Наиболее изучены в настоящее время механизмы иммунных реакций, лежащие в основе аллергического воспаления. Значение же других механизмов, участвующих в развитии аллергических заболеваний изучено недостаточно. По данным экспериментальных и клинических исследований, изменения баланса микроэлементов в организме могут в значительной мере влиять на течение иммунологических процессов, в том числе и на развитие аллергических реакций. Вследствие этого, в течение последних лет активно обсуждается значение цинка для здоровья детей.
Обмен цинка в организме
Как известно, цинк относится к эссенциальным микроэлементам. Его запасы в организме не велики. Так у взрослого человека содержится всего 1,5-2 г цинка, что, к примеру, в 2 раза ниже содержания железа. Цинк обнаруживается во всех органах и тканях организма, однако его наибольшие концентрации определяются в скелетной мускулатуре, которая содержит 62% его количества. Также богата цинком костная система, предстательная железа, роговица. У новорожденных 25% цинка может быть представлено в печени. Основное количество поступившего цинка (40-45%) всасывается в двенадцатиперстной кишке по механизму регулируемой диффузии. Установлено, что всасывание цинка обратно пропорционально его концентрации в просвете кишки. Поступив в энтероцит, цинк соединяется с металлотионеином, который по некоторым данным регулирует не только всасывание, но и выделение цинка. В кровяном русле основным лигандом цинка является альбумин, переносящий до 2/3 метаболически активного микроэлемента. Небольшие количества цинка переносятся в мозг гистидином и цистидином
Выделяется цинк в основном через кишечник (10 мг в сутки), с мочой (0,3-0,6 мг), с потом (в жару до 2-3 мг). Также цинк выводится с женским молоком (1,63мг/кг),
Биологическая роль цинка
Биологическая роль цинка многообразна. Он необходим для роста и деления клеток, развития костной ткани, процессов регенерации, репродуктивной функции, развития мозга и поведения. Являясь компонентом более 300 энзимов, цинк принимает участие во всех видах обмена, входит в состав генетического аппарата клетки, представляя около 100 цинксодержащих нуклеопротеидов. Цинк играет значительную роль в функционировании системы иммунитета. Тимулин-гормон тимуса, необходимый Т-лимфоцитам является цинкзависимым, вследствие чего, при дефиците цинка снижается общее количество Т-лимфоцитов и Т-супрессоров, а также фагоцитарная активность нейтрофилов. Цинк принимает активное участие в процессах регенерации, поскольку необходим для синтеза и стабилизации ДНК. Супероксиддисмутаза, участвующая в регуляции перекисного окисления липидов также является цинксодержащим ферментом, в связи с чем многие авторы относят этот микроэлемент к антиоксидантам.
Цинк-дефицитные состояния
Незаменимость цинка для течения кардинальных процессов жизнедеятельности явно проявляется при возникновении его дефицита. Классическим примером дефицита цинка является энтеропатический акродерматит. Он относится к редким, наследуемым по аутосомно-рецессивному типу заболеваниям. Манифестирует в грудном возрасте и без лечения приводит к смертельному исходу. Полагают, что в результате генетического дефекта в клетках Панета нарушается всасывание цинка в кишечнике. Клинически акродерматит проявляется типичными признаками дефицита цинка. На первый план выступают поражения кожи в виде хронического эритематозно-буллезного дерматита на конечностях и вокруг естественных отверстий тела, частое присоединением вторичного инфицирования, патологией роста ногтей и волос, аллопецией. Характерны тяжелые желудочно-кишечные расстройства с синдромом нарушенного всасывания, глазные симптомы (блефарит, конъюнктивит, фотофобия, помутнение роговицы), нервно-психические нарушения, замедление роста, гипогонадизм, анемия, гепатоспленомегалия, снижение остроты вкуса и обоняния. Дефицит цинка, испытываемый женщиной во время беременности, приводит к широкому спектру врожденных уродств у плода - расщеплению верхней челюсти, верхнего неба, микроцефалии.
Методы диагностики цинк-дефицитных состояний
Диагностика дефицита цинка основывается на определении уровня цинка в сыворотке крови, эритроцитах, моче, волосах. Наиболее информативным по мнению многих авторов является исследование цинка в сыворотке крови. По данным Карлинского М. В. концентрацию цинка в крови менее 13 мкмоль/л можно расценивать как цинк-дефицитное состояние, а содержание цинка менее 8,2 мкмоль/л является неблагоприятным прогностическим признаком. Однако необходимо учитывать, что не всегда уровень цинка в крови коррелирует с клиническими проявлениями. Так, концентрация цинка в крови может изменяться в течение дня в зависимости от приема пищи, стресса, перенесенной инфекции, при нарушениях забора и хранения крови. Поэтому при диагностике дефицита цинка необходимо учитывать не только концентрацию цинка в сыворотке крови, но и положительную динамику клинических симптомов, а также повышение концентрации цинка в ответ на терапию цинксодержащими препаратами.
Цинк-дефицитные состояния и атопический дерматит
Учитывая большую роль цинка для иммуногенеза и реальную возможность развития аллергических болезней кожи на фоне цинк-дефицитных состояний, нами было проведено специальное исследование по выявлению дефицита цинка у детей, больных атопическим дерматитом и целесообразности включения цинксодержащих препаратов в терапию атопического дерматита.
Пациенты и методы: Под наблюдением находилось 54 ребенка в возрасте от 11 месяцев до 13 лет. Клиническое обследование больных включало изучение анамнеза жизни и заболевания, клинический осмотр, аллергологическое обследование, иммунологическое обследование: определение содержания иммуноглобулинов А, М, G в сыворотке крови, определение общего иммуноглобулина Е в сыворотке крови; определение количества Т- и В-лимфоцитов, определение иммунорегуляторного индекса. Содержание цинка измерялось в сыворотке крови методом атомно-абсорбционной спектрометрии. Степень тяжести атопического дерматита оценивалась с использованием шкалы SCORAD, рекомендованной Европейской рабочей группой по проблеме атопического дерматита. Шкала SCORAD позволила не только наиболее полно отразить основные симптомы атопического дерматита, но и оценить динамику клинической симптоматики в процессе лечения. Показатели оценивались по шести основным симптомам: эритема, отек/папула, корки/мокнутие, экскориации, лихенизация, сухость. Степень выраженности каждого признака оценивалась по четырехуровневой шкале: 0 - отсутствие, 1 - слабая, 2 - умеренная, 3 - сильная. Так же оценивалась площадь поражения по схеме и субъективные симптомы - зуд, нарушение сна по визуальной аналоговой шкале. Степень тяжести отражал индекс SCORAD, рассчитанный по формуле:
SCORAD = площадь поражения * 0,2 + (7*сумма объективных признаков)*0,5 + сумма субъективных признаков.
На основании индекса SCORAD в выбранной нами группе 20 детей (37%) имели атопический дерматит тяжелой степени тяжести и 34- ребенка (63%) имели среднетяжелое течение атопического дерматита
Более половины детей, поданным анкетирования (54%), имели отягощенную наследственность по аллергическим заболеваниям, ранний срок начала заболевания от рождения и до 12 месяцев с преобладанием выраженного экссудативного компонента в дебюте заболевания (64%) у детей всех возрастных групп.
В зависимости от концентрации цинка в сыворотке крови дети были распределены на 3 группы. Первую группу составили дети, концентрация цинка у которых составляла менее 10ммоль/л (20 детей). Во вторую группу вошли дети с концентрацией цинка от 10 до 15 ммоль/л (17 детей). В третьей группе концентрация цинка была свыше 15 ммоль/л.
| № группы | Концентрация цинка, ммоль | Количество пациентов |
| 1 | Менее 10 | 20 |
| 2 | 10-5 | 17 |
| 3 | Более 15 | 17 |
Результаты исследования и их обсуждение: Между 1-й и 3-й группами был проведен статистический анализ данных, который позволил выявить некоторые отличия и клинические особенности течения атопического дерматита у детей с пониженным содержанием цинка в организме.
При анализе акушерского анамнеза было выявлено, что у матерей детей раннего возраста из 1 -й группы достоверно чаще встречалась анемия и острые респираторные заболевания во время настоящей беременности. Отмечалась тенденция к более высокой частоте угрозы прерывания беременности, патологических родов, слабости родовой деятельности, а также токсикозов 1-й и 2-й половины беременности, что косвенно свидетельствует о недостатке цинка в организме матери.
В раннем возрасте у детей 1 -й группы в отличие от детей 3-й группы более часто отмечалась перинатальная энцефалопатия, как результат патологических родов и беременности. На первом году жизни дети из 1-й группы более часто испытывали задержку психомоторного развития.
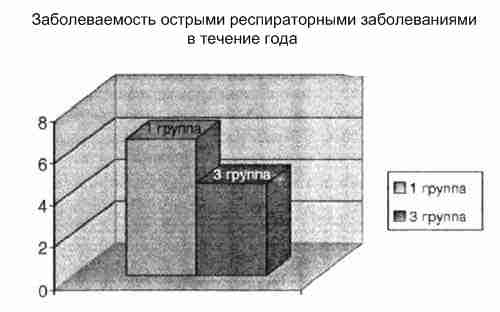
Дети с пониженным содержанием цинка в организме достоверно чаще болели острыми респираторными заболеваниями в течение года в отличие от детей 3-й группы с нормальными показателями цинка (6,5±1,29 и 4,4±1,8 соответственно).
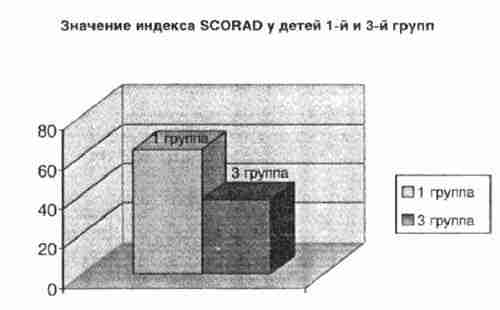
Анализируя клиническую симптоматику атопического дерматита в обеих группах можно сделать следующие выводы: в группе с пониженным содержанием цинка в сыворотке крови преобладают более тяжелые, непрерывнорецидивирующие формы атопического дерматита, резистентные к традиционным методам терапии. При оценке состояния кожных покровов, по оценке SCORAD, индекс SCORAD у детей 1 -й группы был выше и составлял 63,4±1,2, при значении того же показателя в 3 группе - 37,6±1,09.
Одновременно у детей с дефицитом цинка имелась тенденция к более выраженной сухости кожи (2,25±0,5 балла), в отличие от детей 3 группы (1,8±0,4 балла). У детей из 1 -и группы достоверно чаще отмечалось поражение дериватов кожи - дистрофические изменения ногтей, замедленный рост и ломкость волос.
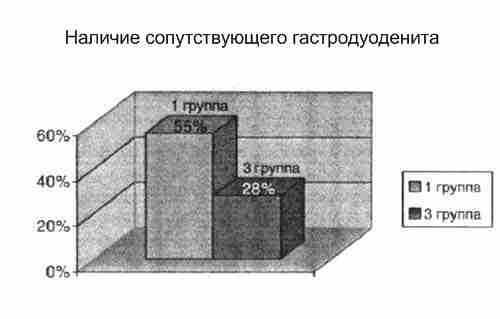
При дальнейшем обследовании детей была выявлена гепатомегалия (по данным ультразвукового обследования) у 75% детей 1 группы и 40% детей 3 группы. Характерно, что в группе с низкими показателями цинка более часто встречалась сопутствующая патология желудочно-кишечного тракта - хронические гастродуодениты - 55% и 23% соответственно.
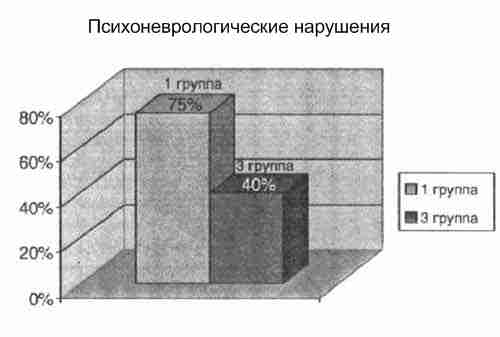
Изменения в психоневрологическом статусе (дефицит внимания, гиперактивность) имело 75% детей 1 группы, в отличие от 40% детей 3 группы
При анализе гематологических показателей не было выявлено достоверных различий между 1 -й и 3-й группами, однако имелась тенденция к более низким показателям гемоглобина (125,5± 12,6 и 143,2±19 соответственно).
Различий в иммунологических показателях крови при анализе двух групп не отмечалось. Все дети имели иммунологические нарушения, характерные для атопического дерматита.
Было сформировано две группы детей. Дети 1-й группы (15 человек) получали Цинктерал в составе комплексной терапии. Дети 2-й группы (15 человек) получали только традиционное лечение. С целью оценки эффективности проводимого лечения клинико-лабораторное обследование проводилось до и после окончания курса терапии. Оценка клинических проявлений атопического дерматита показала более выраженную положительную динамику у детей 1-й группы по сравнению с контролем. Так, в 1-й группе продолжительность яркой гиперемии и зуда (в днях) составляла 3,5±1, а во 2-й группе 6,6±9: сухость кожи 10,1 и 12,3 соответственно; нарушение сна 3,7 и 6,7 дней.

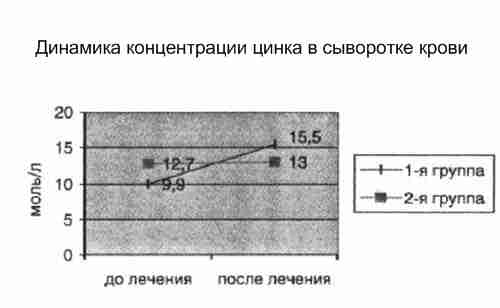
При анализе лабораторных данных было выявлено, что в 1-й группе достоверно увеличивалась концентрация цинка в сыворотке крови с 9,9 до 15,5 ммоль/л, тогда как в группе, не получавшей Цинктерал, концентрация цинка оставалась на прежнем уровне (12,7 до 13 ммоль/л).
В 1-й группе отмечалось более выраженное понижение общего иммуноглобулина Е и повышение иммуноглобулина А, чем во 2-й группе (соответственно р
При использовании Цинктерала у 4 детей отмечались побочные эффекты в виде тошноты, болей в животе при приеме препарата до еды, после перехода на прием Цинктерала после еды эти явления купировались. У одного ребенка мы были вынуждены прекратить терапию Цинктералом в связи с появлением рвоты после каждого приема препарата. Аллергических реакций на препарат в нашем исследовании не отмечалось.
Выводы: Таким образом, можно заключить, что содержание цинка в организме коррелирует с тяжестью течения атопического дерматита, с особенностями клинических проявлений заболевания. Включение в комплексную терапию атопического дерматита препарата цинка "Цинктерал" повышало эффективность проводимого лечения, сокращало сроки наступления ремиссии заболевания.
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Новое в коррекции кожного зуда у пациентов с зудящими дерматозами
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Кожный зуд и воспаление доминируют при обострении большинства дерматозов и негативно сказываются на качестве жизни пациентов. Для купирования данных состояний необходима активная терапия, которая должна быть эффективной и безопасной. Цель исследования — сравнить сроки разрешения клинических проявлений зудящего дерматоза при использовании комбинированной терапии (Неотанин + топический глюкокортикостероид) и монотерапии топическим глюкокортикостероидом. Материал и методы. Данное открытое сравнительное клиническое исследование проводили с октября 2018 г. по апрель 2019 г. В работу были включены 40 пациентов обоих полов в возрасте от 7 до 43 лет с зудящими дерматозами в стадии обострения, с мокнутием и без, в том числе осложненными вторичной инфекцией, со сравнимыми поражениями на зеркальных частях тела. Критериями эффективности исследуемого препарата были динамика субъективных жалоб, объективная оценка состояния пациента (наличие и выраженность клинических симптомов), динамика дерматологического индекса качества жизни (ДИКЖ). Результаты. Использование комбинированной терапии (Неотанин + топический глюкокортикостероид) значительно уменьшает интенсивность зуда: к 3-му дню исследования она уменьшилась уже на 60%, при монотерапии топическим глюкокортикоидом — лишь на 22% (р=0,02). При включении в терапию Неотанина зуд купировался значительно быстрее (через 8—15 мин) по сравнению с монотерапией топическим глюкокортикоидом (в среднем через 60 мин), p
Кожный зуд — самая распространенная дерматологическая жалоба — характеризуется неприятным ощущением с непрерывной потребностью в ответном механическом раздражении кожи, вследствие чего может вызывать такие эффекты, как повреждение кожи, вторичная инфекция, образование шрамов. Кожный зуд также может существенно влиять на общее состояние и качество жизни пациентов, вызывая эмоциональные нарушения, бессонницу, тревожность, а в тяжелых случаях — депрессию и суицидальные мысли [1].
Зуд — один из наиболее частых субъективных симптомов в дерматологии, уступающий по распространенности только жалобам на косметические дефекты. При атопическом дерматите и крапивнице 100% пациентов предъявляют жалобы на зуд, при псориазе — до 87% пациентов [2]. Согласно клинико-эпидемиологическим данным H. Alexander и соавт. [3], 35% амбулаторных пациентов кожной клиники страдают от зуда, обусловленного такими дерматологическими заболеваниями, как узловатая почесуха, красный плоский лишай, атопический дерматит, экзема, ксероз и т. д.
cуществует как гистамининдуцированный, так и гистаминнезависимый зуд. Гистамининдуцированный вызывается механической, термической, электрической или химической стимуляцией безмиелиновых гистамин-чувствительных периферических нервных волокон С-типа. Негистаминовые нервные волокна также принимают участие в передаче сигнала зуда, в связи с чем многие формы зуда нечувствительны к антигистаминным препаратам. Зуд является одной из форм кожного анализатора, близкой к другим видам кожного чувства (прикосновение, боль). Сильный зуд облегчается путем тяжелых самоповреждений, приводящих к замещению ощущения зуда чувством боли [4, 5].
В связи с этим стоит упомянуть о порочном цикле зуд—расчесы—зуд. Повреждение кожного барьера и следующее за ним воспаление приводят к развитию зуда. В коже воспалительные клетки активируют сенсорные нервы, тучные клетки, фибробласты, макрофаги. Все вышеперечисленные клетки высвобождают медиаторы зуда, которые в дальнейшем усиливают воспаление. Сигнал зуда передается в головной мозг, вызывая чесательный рефлекс. Расчесы еще больше повреждают кожный барьер, усиливают воспаление. Т-лимфоциты и эозинофилы мигрируют в кожу, высвобождая медиаторы-пруритогены. В конечном итоге происходит сенситизация чувствительных нервных волокон и снижается порог активации. Факторы роста, высвобождающиеся эозинофилами, обусловливают пролиферацию нервных волокон. Эти изменения повышают чувствительность кожи, которая становится еще более уязвимой по отношению к эндо- и экзогенным факторам. Такой цикл сложно прервать. Цикл зуд—расчесы—зуд приводит к нарушениям сна, концентрации внимания и процессов восприятия, ограничивая тем самым социальную активность пациентов [6].
Клиническая картина
Субъективно пациенты характеризуют зуд как ощущение «ползания мурашек», покалывание, легкое жжение кожи и т. д. Интенсивность зуда может быть различной: от слабой до выраженной. Зуд, приводящий к нарушению сна, рассматривают как тяжелый. Биопсирующим зудом называется сильнейший зуд, при котором расчесывание приводит к значительным самоповреждениям кожи. При такой форме зуда появляющиеся при экскориировании кожи болевые ощущения приносят удовлетворение. Клинически состояние при длительном зуде у больного будет характеризоваться экскориациями (линейными повреждениями кожи с геморрагическими корочками), поствоспалительной пигментацией, рубцами, лихенификацией, вторичной пиодермией. Длительный зуд негативно влияет на общее самочувствие пациента: возможны развитие бессонницы и связанные с ней расстройства нервной системы [7].
Максимально быстрое облегчение и прекращение зуда является приоритетной задачей в терапии зудящих дерматозов. Симптоматическую терапию зуда необходимо назначать максимально рано для прерывания его циклического течения. Терапия зуда должна быть эффективной и безопасной, хорошо переноситься пациентами и положительно влиять на качество жизни [8].
Материал и методы
Клиническое исследование проводилось с октября 2018 г. по апрель 2019 г. Данное исследование было открытым сравнительным. В исследование были включены 40 пациентов обоего пола в возрасте от 7 до 43 лет с зудящими дерматозами в стадии об-острения с мокнутием и без, в том числе осложненные вторичной инфекцией, со сравнимыми поражениями на зеркальных частях тела. У 27 пациентов был диагностирован атопический дерматит, причем у 2/3 из них средней и тяжелой степени; 13 пациентов обратились за консультацией в связи с обострением экземы кистей. Диагностика дерматозов основывалась на комплексной оценке клинико-анамнестических данных.
Перед началом и в процессе лечения проводилась клиническая оценка состояния больного:
1. Оценка субъективных клинических признаков (жалобы пациента): зуд кожных покровов, жжение, болезненность и бессонница. Зуд кожных покровов и противозудное действие терапии оценивали для каждой половины тела по нескольким параметрам:
а) интенсивность кожного зуда по ВАШ (по 10-балльной системе);
б) время (в мин), через которое зуд прекращается; длительность противозудного действия после утреннего нанесения средства;
в) тяжесть зуда, частота приступов зуда, длительность зуда (оценка за последнюю неделю).
2. Оценка объективных признаков воспаления: эритема, отек, корки/мокнутие, экскориации, лихенификация, сухость кожи, трещины/эрозии.
3. Оценка эффективности терапии врачом:
а) выраженное улучшение — разрешение старых элементов, отсутствие зуда и болезненности кожных покровов;
б) улучшение — неполное разрешение старых элементов, отсутствие зуда и болезненности кожных покровов;
в) состояние без перемен — отсутствие изменений кожных покровов;
г) ухудшение — ухудшение клинической картины, появление зуда, болезненности кожных покровов.
4. Дерматологический индекс качества жизни (ДИКЖ).
Обследование проводилось 5 раз (один раз в 2—3 дня) на протяжении 12—16 дней. На пораженные участки кожи одной половины туловища все пациенты наносили топический глюкокортикостероид (крем Акридерм) 2 раза в день (утро и вечер), слегка втирая; на очаги второй половины туловища наносили два препарата — Неотанин (спрей/лосьон/крем) и крем Акридерм. Крем Неотанин был назначен 18 пациентам, лосьон Неотанин — 12, спрей Неотанин — 10. Сначала наносили Неотанин тонким слоем на пораженный участок кожи 3—4 раза в сутки. После нанесения дожидались высыхания обработанной поверхности. Через 15 мин 2 раза в день (утро и вечер) наносили Акридерм крем тонким слоем на пораженный участок кожи, слегка втирая.
В ходе исследования не допускалось назначение топических (кроме Акридерм) и системных глюкокортикостероидов, антигистаминных и антибактериальных препаратов, антисептиков. Часть пациентов дополнительно получали сопутствующую терапию: желчегонные, системные десенсибилизирующие средства, наружно — эмоленты.
На проведение исследования получено разрешение Этического комитета.
Для статистической обработки данных использованы критерии Манна—Уитни, Уилкоксона (для оценки динамики), χ 2 или двусторонний точный критерий Фишера.
Результаты

Так, на очагах, где использована комбинированная терапия (Неотанин + Акридерм), интенсивность зуда к 3-му дню исследования уменьшилась уже на 60% (с 10 баллов до 4), при монотерапии препаратом Акридерм — лишь на 22% (с 9 баллов до 7; p=0,02) (рис. 1). Рис. 1. Интенсивность зуда (по 10-балльной шкале).
Согласно данным ежедневных дневников пациентов, на участках тела, где наносили Неотанин, зуд купировался значительно быстрее: уже через 8—15 мин — по сравнению с монотерапией Акридермом, при которой прекращение зуда наблюдали в среднем только через 60 мин (p <0,01) (рис. 2). Рис. 2. Время купирования зуда после нанесения препарата, мин. Продолжительность противозудного действия после нанесения препаратов Неотанин + Акридерм в среднем составила 2—3 ч, Акридерма — лишь 30 мин (p <0,01) (рис. 3). Рис. 3. Длительность противозудного действия после нанесения, мин. Таким образом, длительность противозудного действия (сроки разрешения клинических проявлений) при комбинированной терапии Неотанина с топическим глюкокортикостероидом в 4 раза выше по сравнению с монотерапией топическим глюкокортикоидом (рис. 4).

Рис. 4. Сроки разрешения клинических проявлений при использовании комбинированной терапии по сравнению с монотерапией топическим глюкокоритикостероидом: а) у женщины 35 лет с атопическим дерматитом средней степени тяжести (обострение); б) у женщины 35 лет с острой экземой кистей.

Рис. 4. Сроки разрешения клинических проявлений при использовании комбинированной терапии по сравнению с монотерапией топическим глюкокоритикостероидом: в) у женщины 25 лет с атопическим дерматитом легкого течения (обострение).
Частота зуда на половине туловища, на которую наносили Неотанин + Акридерм, к концу 1-й недели снизилась на 75% — с показателя «очень частый зуд» до показателя «редкий зуд»; в области нанесения Акридерма на 25% — с показателя «очень частый зуд» до показателя «частый зуд» (p<0,01).
Тяжесть зуда оценивали по шкале от 0 до 4 баллов, где 0 баллов означает отсутствие зуда, 4 — сильный зуд. На 1-м визите средний балл составлял 4 на каждой из сторон. К концу 1-й недели на участках тела, на которые наносили Неотанин + Акридерм, тяжесть зуда снизилась до 2 баллов (слабый зуд); Акридерм — до 3 баллов (умеренный зуд) (p<0,02).
Каждый из признаков воспаления (эритема, отек, мокнутие, экскориация, лихенификация и сухость) оценивали по шкале от 0 до 3 баллов, где 0 баллов означает отсутствие симптома, 3 — выраженный признак. Интенсивность воспаления определялась суммой баллов всех признаков. Интенсивность воспаления кожи на 7-й день лечения уменьшилась на 50% на участках кожи после нанесения Неотанин + Акридерм, на 22% — на участках с монотерапией глюкокортикостероидами (p<0,01).
Кроме того, при монотерапии Акридермом у 3 пациенток регистрировали обострение кожного процесса на 5—7-й день терапии, у 1 пациентки было отмечено присоединение бактериальной инфекции на участке кожи.
В целом на фоне лечения было установлено повышение качества жизни практически у всех пациентов, включенных в исследование.
На участках тела, где наносили Неотанин + Акри-дерм, эффективность терапии на 4-м визите (10-й день) оценивалась врачом у 37 (92,5%) пациентов как выраженное улучшение, у 3 (7,5%) — как улучшение. После применения Акридерма показатели были следующие: у 7 (17,5%) пациентов — выраженное улучшение, у 27 (67,5%) — как улучшение, у 5 (12,5%) отмечено отсутствие перемен, у 1 (2,5%) — ухудшение.
ДИКЖ измеряли в начале и в конце лечения: отмечено снижение с 21 балла (заболевание оказывает чрезвычайно сильное влияние на жизнь пациента) до 9 (заболевание оказывает умеренное влияние на жизнь пациента).
Поскольку при обострении зудящих дерматозов ведущим симптомом в большей степени является зуд, оправдано назначение противозудных препаратов.
На современном этапе наиболее часто используемая группа препаратов — топические глюкокортикостероиды, оказывающие противовоспалительное, противоаллергическое, иммуносупрессивное действия. Однако, несмотря на создание нового поколения топических глюкокортикостероидов, обладающих минимальными побочными эффектами, нанесение их на большие площади и на продолжительное время приводит к повышению стероидной нагрузки на кожу и развитию ее дистрофии. Кроме того, противозудного действия топических глюкокортикостероидов часто бывает недостаточно для быстрого и длительного снятия зуда.
Выбор эффективного и безопасного препарата для лечения зудящих дерматозов, имеющего выраженное противозудное действие, оказался непростой задачей. В своем выборе мы остановились на серии препаратов Неотанин, включающей в себя лосьон, спрей и крем. Основными активными компонентами серии препаратов Неотанин являются синтетический танин и полидоканол, в лосьон добавлен оксид цинка.
M. Puschmann и C. Matthies доказали противозудный эффект танина методами гистамино-волдырного теста и стимуляции слизистой оболочки губ [9, 10]. Гистамино-волдырный тест был выполнен у 85 здоровых добровольцев. В связи с важной ролью тучных клеток кожи как эффекторных клеток в аллергических реакциях немедленного типа и заболеваниях, сопровождающихся зудом, Т. Zuberbier и соавт. [11] исследовали влияние синтетического танина на IgE-зависимую активацию тучных клеток человека. Влияние танина проявилось в дозозависимом угнетении анти-IgE-индуцированного выделения гистамина. Эффект показал себя более выраженным, чем тот, который наблюдается с дексаметазоном. Помимо противозудного, синтетический танин обладает вяжущим, противовоспалительным, противомикробным действиями, уменьшает трансэпидермальную потерю воды [12].
Вторым активным компонентом серии препаратов Неотанин является полидоканол, который обладает противозудным действием. Противозудный эффект полидоканола развивается через 5—10 мин после нанесения на кожу, длительность действия составляет в среднем 3—4 ч. Также полидоканол усиливает вяжущее, подсушивающее действие танина, способствует заживлению эрозий, обладает анестезирующим действием на кожу и слизистые оболочки, снижает чувствительность и проводимость чувствительных нервов. Полидоканол как противозудное и местно-анестезирующее средство входит в Европейское руководство по хроническому зуду (2012 г.), Рекомендации Ассоциации научных медицинских обществ в Германии (AWMF) по диагностике и лечению атопического дерматита (2016 г.), Рекомендации Европейского дерматологического форума (EDF) по лечению атопической экземы / атопи-ческого дерматита (2018 г.) [13—15].
Заключение
В настоящее время зудящие дерматозы остаются важной медико-социальной проблемой в силу их высокой распространенности и увеличения частоты перехода заболеваний в тяжелые и хронические формы. Это обусловливает резкое снижение качества жизни больного и всей его семьи, способствует формированию психосоматических нарушений, а в итоге ведет к ограничению жизнедеятельности и социальной дезадаптации. Для улучшения качества жизни пациентов с кожным зудом и достижения ремиссии необходимо назначать препараты, обладающие выраженным противозудным и противовоспалительным действиями. С другой стороны, эти препараты должны быть не только эффективными, но и безопасными.
Использование комплексной терапии серии наружных средств Неотанин с топическим глюкокортикостероидом у пациентов с обострением зудящих дерматозов позволило в абсолютном большинстве случаев добиться стойкой, практически полной медикаментозной ремиссии заболевания, значительно уменьшить интенсивность и длительность зуда, снизить стероидную нагрузку на кожу и значительно улучшить качество жизни пациентов.
Результаты нашего исследования позволяют рекомендовать комбинацию средств Неотанин с топическими глюкокортикостероидами как безопасную и эффективную терапию зудящих дерматозов.
Участие авторов:
Концепция и дизайн исследования — К.Н. Монахов
Сбор и обработка материала — Н.А. Холодилова
Статистическая обработка данных — Н.А. Холодилова
Написание текста — Н.А. Холодилова
Редактирование — К.Н. Монахов
Authors’ contributions:
The concept and design of the study — K.N. Monakhov
Collecting and interpreting the data — N.A. Kholodilova
Statistical analysis — N.A. Kholodilova
Drafting the manuscript — N.A. Kholodilova
Revising the manuscript — K.N. Monakhov
Сведения об авторах
КАК ЦИТИРОВАТЬ:

Базы с симптомами и последствиями COVID-19 постоянно пополняются. Согласно данным из Китая, около 22% пациентов, которые проходили лечение в стационаре, в течение полугода отмечали чрезмерное выпадение волос.
Эта проблема стала одной из самых частых причин обращения к врачам разных специальностей, главным образом, терапевтов и эндокринологов.
Пока недостаточно исследований, посвященных причинам потери волос при COVID-19.
Однако, есть теории, которые указывают на такие причины как:
- При попадании вируса в организм, все ресурсы направляются на борьбу с ним, что может влиять на менее «полезные» процессы.
- Вирус предрасполагает не только к развитию тромбов, но и нарушает питание тканей, что может повлиять на рост волос.
- Любое заболевание, в том числе и коронавирусная инфекция, становятся причиной дефицита некоторых витаминов. Особенно опасен гиповитаминоз витаминов группы В.
- Нельзя исключать и действие стресса. В этом случае стресс связан не только с самим заболеванием, но и шумихой вокруг пандемии.
- Выпадение волос можно рассматривать как побочный эффект от длительного приема лекарственных средств, например, некоторых антибиотиков и гормонов.
Причины выпадения волос
Рост волос имеет циклический характер и фазы, которые последовательно сменяют друг друга. В целом, можно выделить три фазы, связанные с изменениями метаболических процессов:
- Анаген — активный рост волос, который в среднем занимает 5-7 лет.
- Катаген считается промежуточной, это фаза покоя, которая продолжается всего 1-3 недели.
- Телоген — период выпадения.
Данные показывают, что чаще диагностируется телогеновое выпадение волос.
Стресс — одна из основных причин интенсивного выпадения волос из-за преждевременно завершившейся фазы активного роста.
По наблюдениям трихологов, выпадение волос начинается не сразу после инфицирования, а лишь через 3-4 месяца.
Объясняется это тем, что запасы витаминов и минералов истощаются, а поступление новых происходит в неполной мере. Интересно, что нарушение работы волосяных луковиц не зависит от тяжести заболевания, известны случаи выпадения волос у пациентов, которые перенесли заболевание бессимптомно.
Диагностика
Для выявления причины выпадения волос и последующего лечения проводятся клинический осмотр и тесты:
- Трихоскопия оценивает рост волос, а также выраженность истончения, состояние кожи головы.
- Трихограмма направлена на подсчет плотности роста, их количества на определенном объеме, а также фазы роста.
- Фототрихограмма проводит оценку интенсивности выпадения волос, а также мониторинг эффективности проводимого лечения.
- Кроме того, назначаются некоторые лабораторные исследования, являющиеся стандартом обследования при выпадении волос после перенесенной коронавирусной инфекции.
Анализ крови
Общий и биохимический анализы крови направлены на определение уровня гемоглобина и выявление других признаков анемии. Биохимический анализ отражает функциональное состояние печени, почек, а также основных показателей метаболизма.
При исследовании сыворотки крови, особое внимание обращают на ферритин.
Пациенты, у которых низкий уровень железа в крови, страдают от замедленного роста волос, выпадения в стадии покоя.
Определение уровня гормонов
Основное внимание направлено на уровень тиреотропного гормона, который оценивает функцию щитовидной железы.
При дисфункции щитовидной железы, страдает рост волос и многочисленные обменные процессы, что приводит к избыточному выпадению волос.
Концентрация витаминов и микроэлементов
Витамин D – регулятор кальциево-фосфорного обмена, который необходим для поддержания роста волос. Кроме того, этот витамин поддерживает работу иммунитета, а также позволяет в максимально короткие сроки восстановиться после перенесенного заболевания.
Кроме витаминов, нужно помнить и про роль микроэлементов: цинк, селен, кальций. Для их усвоения необходимо позаботиться о достаточном поступлении витаминов А, Е и группы В и др.
Лечение
Как отмечают врачи, телогеновое выпадение волос купируется самостоятельно, однако временный характер имеет неопределенный срок. Поэтому не лишним будет проконсультироваться со специалистом и принимать активные меры по профилактике осложнений и поддержания здоровья волос.
Кроме того, обследование, проведенное трихологом, поможет выявить истинную причину выпадения: коронавирус, особенности питания, гормональные сбои, прием лекарств или все вместе взятое.
Лечение требует основательного подхода и тактика определяется после обследования и постановки диагноза.
Коррекция питания и прием поливитаминов
Частой причиной выпадения волос считается недостаток биотина, цинка, железа в организме. Поэтому врачи рекомендуют включать в рацион как можно больше таких продуктов.
Обратить внимание нужно на: субпродукты, морепродукты, зелень, овощи, яйца, злаковые, сухофрукты, ягоды и фрукты, а также орехи.
Включение в рацион продуктов поможет нормализовать уровень ферритина, который необходим для здоровья волос. Цинк необходим для регенерации новых клеток в волосяных фолликулах. Его источниками могут быть: морепродукты, некоторые семена, овощи, зерновые, морепродукты и крупы.
Биотин необходим для укрепления волос. При его дефиците возникают не только проблемы с волосами, но и кожей. Дело в том, что при его дефиците нарушается синтез коллагена.
Выбор БАДов должен быть основательным. И лучшим помощником в этом будет врач, который оценит все возможные риски и последствия.
Важным фактором в лечении выпадения волос является регулярность применения средств, так как сам процесс восстановления может быть достаточно длительным - до 6 месяцев.
Применение в терапии средств линейки ALERANA® у пациентов, перенесших COVID-19, позволило достаточно быстро получить значимые результаты [1,2].
Через 1 месяц у 21 из 37 пациентов полностью прекратилось выпадение волос, через 3 месяца у всех пациентов был отмечен активный рост волос, а через 6 месяцев от начала терапии у 17 пациентов наблюдалось полное восстановление волосяного покрова, при этом 20 пациентов продолжали назначенную терапию.
Всем 37 пациентам было рекомендовано использование сыворотки для роста волос ALERANA®, прием витаминно-минерального комплекса ALERANA® и применение средств восстановительного ухода для ежедневного использования (ALERANA® шампунь + бальзам).
Для удобства приема, витаминно-минеральный комплекс ALERANA® разделен на формулы «День» и «Ночь», с учетом суточного ритма роста волос и совместимости компонентов – это обеспечивает волосяные фолликулы витаминами и минералами, необходимыми для роста здоровых волос.
В этом комплексе формула «День» содержит магний, железо, селен, фолиевую кислоту, а также бета-каротин и витамины С, E, и B1.
В состав формулы «Ночь» входят витамины группы B - B2, B6, B12, а также такие микроэлементы, как цистин, цинк, кальция D-пантотенат, витамин D3, кремний, биотин и хром. Эти компоненты оздоравливают и укрепляют волосы за счет улучшения питания луковиц и восполнения недостаточного уровня микроэлементов, участвующих в формировании волосяного стержня.
Местное применение средств
Многие врачи не рекомендуют использовать народные средства медицины: перцовые лосьоны, маски и прочее. «Жгучие» средства могут не оказать терапевтического эффекта, а вот ожог вполне возможен.
В аптеках представлен широкий выбор безрецептурных средств, которые полезны.
Например, нанесение на кожу головы аминексила препятствует выпадению волос за счет влияния на коллаген, а вот никотиновая кислота влияет на приток крови к коже голове, что улучшает трофику тканей. Полезными оказываются и антиоксиданты.
Сыворотка для роста волос ALERANA® БИО активный комплекс содержит растительные активаторы роста волос: RootBio и AnaGain.
RootBio – комплекс натуральных метаболитов из листьев базилика, который снижает активность фермента 5α-редуктазы, вызывающего выпадение волос.
AnaGain является вторичным растительным метаболитом из ростков гороха и воздействует на волосяной фолликул, усиливая клеточный метаболизм и активизируя рост волос.
Немаловажную роль в терапии выпадения волос играют и средства ежедневного ухода – восстанавливающие шампуни и бальзамы линейки ALERANA®.
В состав этих средств также входят активные компоненты RootBio и AnaGain, поэтому их применение способствует закреплению эффекта от основной терапии.
Линейка ALERANA® позволяет легко подобрать индивидуальную схему ухода и восстановления волос каждому пациенту, так как включает в себя 12 средств (шампуни и бальзамы).
Салонные процедуры
Это различные уходовые процедуры, нанесение лечебных масок, массажи, а также мезотерапия.
Салонные процедуры помогают стимулировать процессы кровообращения в коже головы и в области волосяных фолликулов, а витамины и минералы стимулируют рост волос, а также препятствуют их выпадению.
1 ФГБУН Центр теоретических проблем физико-химической фармакологии Российской Академии Наук, Российская Федерация, 109029, Москва, ул. Средняя Калитниковская, д. 30
2 ГБУЗ "Московский Научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения г. Москвы», Российская Федерация, 127473, Москва, Селезневская ул., 20
3 Uwe Wollina, Ayşe Serap Karadağ, Christopher Rowland-Payne. // Cutaneous signs in COVID-19 patients: A review. // Dermatol Ther. // Sep, 2020. 33(5)
4 Carlos Gustavo Vambier, Sergio Vagno-Galvan, John McCoy. // Androgenetic alopecia is present in most patients hospitalized with COVID-19: "Gabrin sign".// J Am Acad Dermatol. // August, 2020. 83 (2)
5 Paulo Müller Ramos, Mayra Ianhez, Hélio Amante Miot. // Alopecia and grey hair are associated with COVID-19 Severity. // Exp Dermatol.// Dec, 2020. 29(12)

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Читайте также:

