Чтобы жир не скапливался в коже
Обновлено: 19.04.2024
Жировая ткань в области лица делится на поверхностную и глубокую прослойки. Врач-косметолог, как правило, воздействует лишь на поверхностную, которая представляет собой несколько пакетов (отдельных скоплений, которые разграничены между собой соединительнотканными перегородками): носогубный, малярный, внутренний, срединный и наружный щечный, наружный и внутренний брыльный.
Расположение жировых пакетов идентично у всех людей, однако может разниться в зависимости от пола, расы, возраста и веса человека. В процессе старения равномерно расположенный подкожно-жировой слой может перераспределяться: какие-то пакеты значительно атрофируются, какие-то, наоборот, увеличиваются в размерах, а также они могут перемещаться в другие области.
Так выглядят изменения в подкожно-жировой клетчатке женщины, происходящие с возрастом:
Рассмотрим некоторые жировые пакеты подробнее. Очень часто пациенты обращаются в клинику с желанием избавиться от "мешков" под глазами или на скулах.
Механизм появления таких мешков заключается вот в чем: мышцы с годами теряют тонус, а кожа - эластичность, она истончается, за счет чего внутриорбитальный жир "выпячивается" в области нижних век. Малярный жировой пакет должен постепенно опускаться (под воздействием гравитации) к щекам и равномерно распределяться по всей средней зоне, но этому препятствует носослезная борозда, поэтому над ней часто и нависает скуловой "мешок".
Существует множество вариантов борьбы с такими проблемами, как радикальные операционные, так и безоперационные. К безоперационным относятся: гимнастика, массаж, электростимуляция, мезотерапия липолитическими препаратами, контурная пластика, липофилинг, RF-лифтинг. Коррекция хирургическим методом включает в себя блефаропластику и чек-лифтинг. К таким радикальным методам прибегают только в случае, если прочие оказались неэффективны.
Носогубный жировой пакет с возрастом уменьшается в объеме, кожа над ним так же истончается, в следствие чего мы видим глубокие статические морщины. В таком случае инъекционные процедуры вроде биоревитализации, мезотерапии или ботулинотерапии почти не эффективны. Поэтому использоваться будут методы "наполняющие" морщину: контурная пластика или липофилинг.
С глубокой жировой прослойкой лица врачу-косметологу все же приходится сталкиваться, когда пациенты обращаются к нему с проблемой брылей. Следует вспомнить, что глубинно расположенная прослойка состоит из надглазничного, подглазничного, височного и щечного (комок Биша) пакетов.
Считается, что помимо поверхностных жировых пакетов, к которым относятся брыльные пакеты, именно комок Биша играет определенную роль в формировании брылей. Жировая прослойка нижней трети лица плохо держится мышечно-фасциальной структурой, поэтому ткани из средней трети под воздействием гравитации мигрируют вниз, делая обвисшей нижнюю треть, т.е. формируются брыли.
Бороться с данной проблемой на начальном этапе можно с помощью неоперационных методов, направленных на уменьшение провисающих жировых пакетов (липолитические препараты), а также укрепление и подтяжку кожи (массаж, мезотерапия, биоревитализация, контурная пластика, RF-лифтинг, липофилинг, нитевой лифтинг). Из хирургических способов лечения в настоящее время используются: липосакция брылей, эндоскопический лифтинг, удаление комков Биша.
Существует еще одна зона, изменения в которой серьезно влияют на внешний вид пациентов – это височная область.
Височный жировой пакет часто атрофируется, что обусловлено индивидуальными особенностями анатомии, а также может опускаться в среднюю треть лица за счет гравитационного птоза. Для восполнения объема в данной зоне используется контурная пластика и липофилинг.
По сути омолаживающие процедуры сводятся к восполнения утраченного объема подкожного жира в зонах истончения (височная, щечная), а также уменьшению и разрушению жира в области его "стекания" (брыли, маляры).
Говоря о подкожно-жировой клетчатке лица нельзя не сказать о так называемых "жировых ловушках". Это такие зоны, где скапливаются самые стойкие жировые отложения. Они имеют четкие границы, неэстетично выглядят, а еще влияют на обмен веществ и даже ускоряют старение кожи. В области лица такие ловушки локализуются на щеках и в виде второго подбородка.
Проблема таких ограниченных отложений состоит в том, что от них почти невозможно избавиться с помощью занятий спортом и диет. Поэтому для уменьшения подобных «ловушек» косметологи используют различные аппаратные методики и мезотерапию липолитиками, которые далее обсудим более полно.
Липолитики - это специальные препараты, которые расщепляют жировые отложения. Они способствуют улучшению кровообращения, ускорению метаболизма, частичному похудению.
Показаниями к применению липолитиков в области лица являются:
- изменения формы овала лица;
- второй подбородок;
- избыточный жир в щеках;
- жировые отложения вокруг глаз;
- коррекция формы носа.
Различают прямые и непрямые липолитики:
- прямые - разбивают мембрану жировой клетки; К прямым относятся: фосфатидилхолин, дезоксихолат натрия.
- непрямые – выводят продукты распада, за счет чего обладают мочегонным действием, детокс-действием, а также они пролонгируют действие прямых липолитиков. К непрямым относят: артишок, кофеин, йохимбин, L-карнитин.
Однако в косметологии чаще используются многокомпонентные коктейли, которые подбираются врачом в зависимости от имеющихся проблем. В такие коктейли могут входить различные аминокислоты, витамины, бензопирон, карнитин, лидокаин, вытяжки из одуванчика или арники. Курс липолитической мезотерапии в среднем составляет 10 процедур 1 раз в неделю.
Для работы с областью щек применяют мезотерапевтический комплекс МПХ, его основное действующее вещество – дезоксихолат натрия.

А вот для коррекции второго подбородка используются мезотерапевтические коктейли, в состав которых входит фосфатидилхолин – Дермастабилон ,Ревитал Целлюформ, Мезостабил.
Популярный непрямой липолитик, имеющий сложный состав, Мезоскульпт, применяется для узконаправленной коррекции контуров, устранения брылей и второго подбородка.

Также в нашей клинике сейчас активно используется липолитик нового поколения Fat Normalize, в составе которого всего три компонента: витамин С, сахароза и глюконат железа. Такой коктейль при попадании в подкожно-жировую клетчатку запускает процесс апоптоза (гибели клеток), заставляя жировые клетки покинуть организм.

Состав современных липолитиков считается полностью безопасным. Кроме уменьшения жировых отложений, такие препараты имеют положительное воздействие на кожу.
Следует отметить, что каждый липолитик имеет свои особенности, показания и ограничения. Поэтому крайне важен правильных подбор липолитиков в каждом конкретном случае. Для лучшего эффекта желательно воздействовать комплексно, подключая и другие косметологические процедуры, подобранные врачом-косметологом.
Автор:
врач Гриднева Елизавета Игоревна
Здравствуйте, больше полугода назад была проведена процедура рф лифтинга, причём на одну сторону щеки больше, чем на другую, косметологу показалось что скула больше на ней, результат одна щека меньше другой! Изначально я не знакома была с этой процедурой, и пришла только на массаж. Есть ли возможность восстановить жировую прослойку? Мне 43, лицо и так было худое. жизнь разделилась на до и после.
Добрый день. Существует несколько способов коррекции (филлеры, липофилинг). Однако без осмотра что-то определённое сказать сложно. Приглашаем Вас на консультацию. С уважением.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
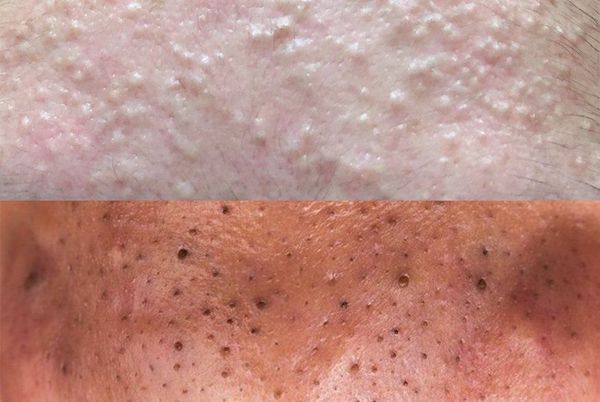
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
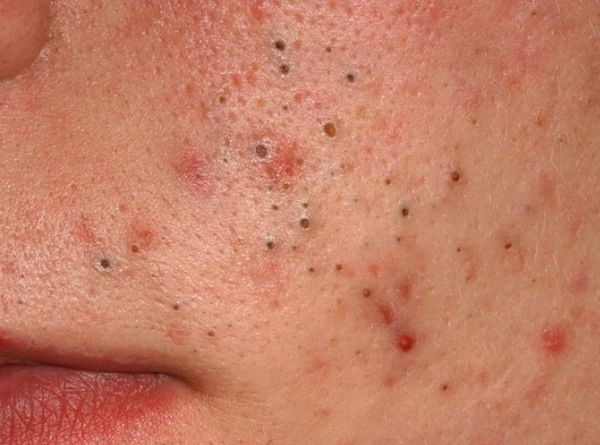
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
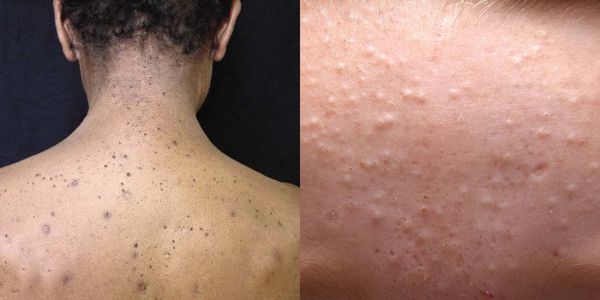
Комедоны бывают закрытыми и открытыми.
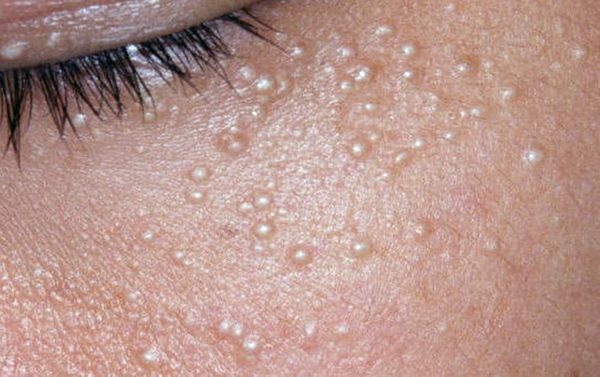
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
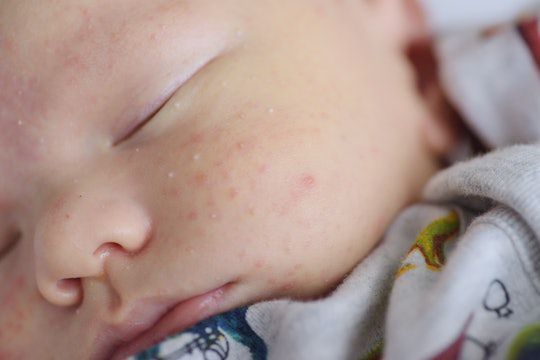
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
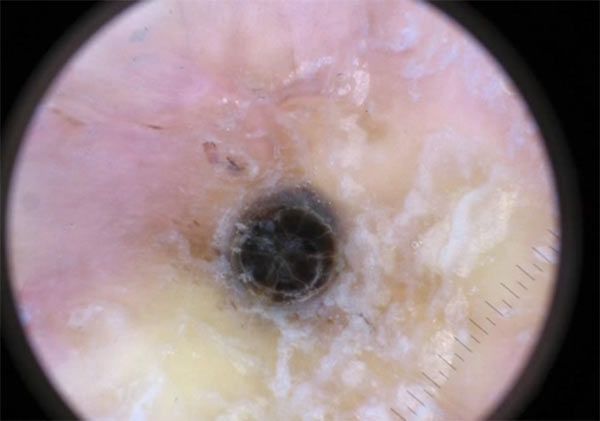
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
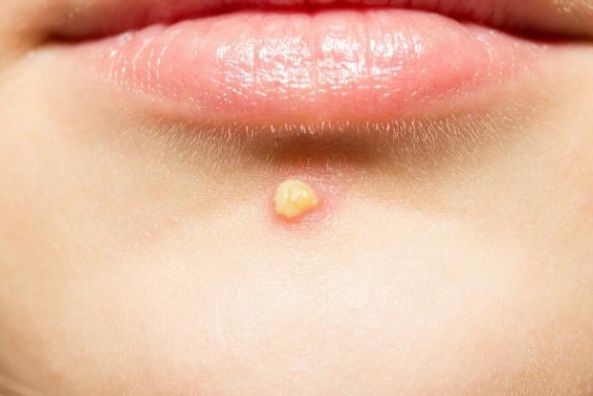
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
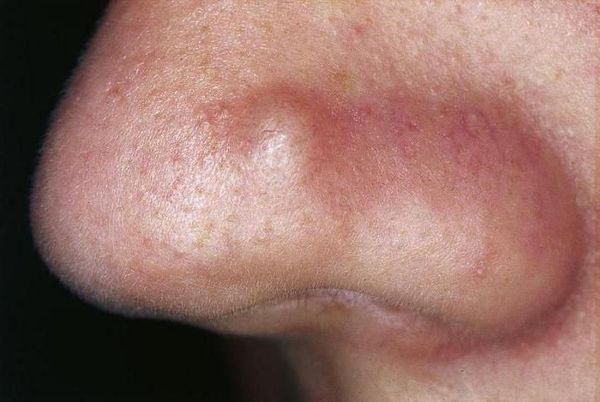
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
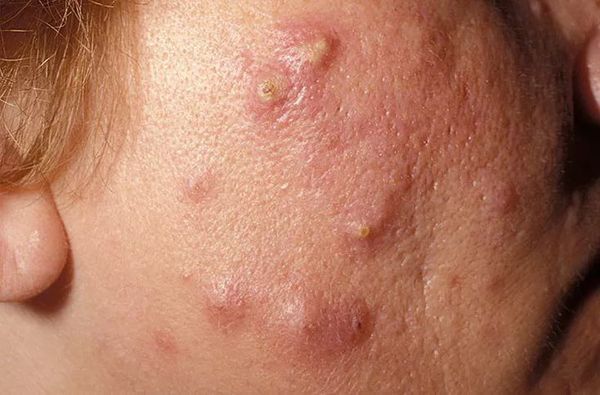
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
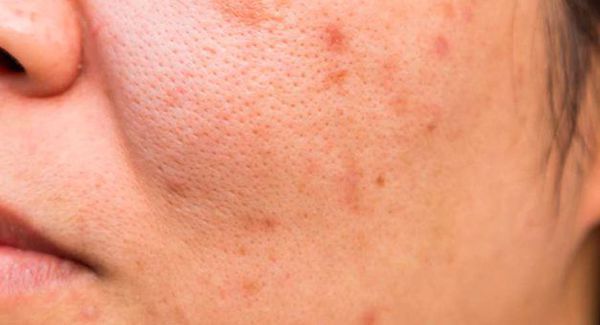
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
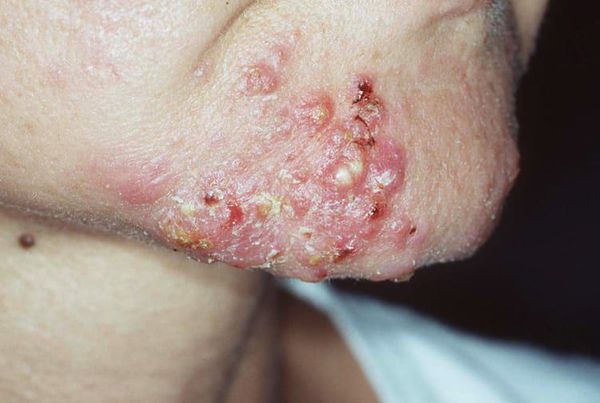
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
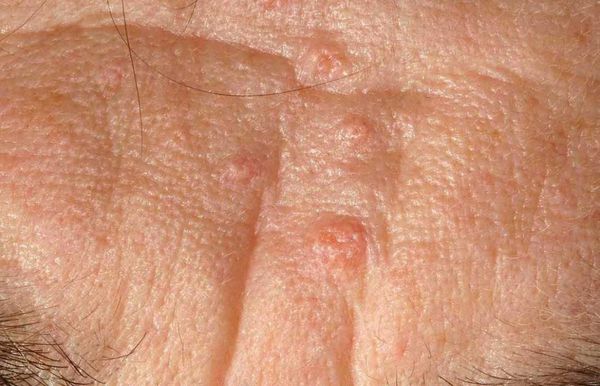
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
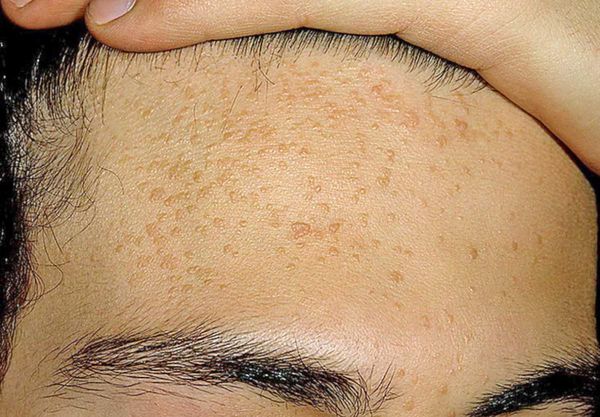
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
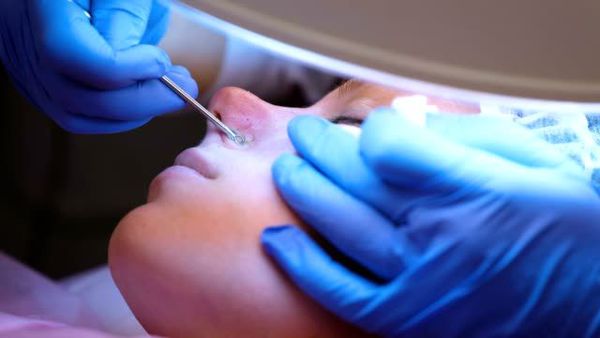
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Признаки жирной кожи, как говорится, видны на лицо: жирная кожа лица. С такой проблемой сталкиваются, как женщины, так и мужчины, но у первых это происходит чаще и вызывает наибольший дискомфорт. В данной статье будут рассмотрены основные причины такого состояния, что с этим делать, нужно ли это состояние лечить и как избавиться от жирной кожи на лице.
Повышенная жирность кожи
Кожа человека состоит из множества слоев, выполняет защитные функции, а также принимает участие в дыхательных процессах, процессах терморегуляции и обмена, и других. Кроме этого она является индикатором нарушений в работе многих органов и систем внутри организма, поэтому если кожа быстро становится жирной – это может быть сигнал об имеющихся отклонениях. Жирный кожный себум способствует образованию комедонов, угревой сыпи, кист сальных желез и сопровождается расширенными порами, жирным блеском и проявлениями себореи. Такие проблемы не лечатся только изменением ухода, проведением чисток и применением масок. Необходимо выявить причину неправильной работы сальных желез и воздействовать на нее, чтобы вылечить.

Страдают излишней жирностью кожи чаще всего подростки и люди до 25 лет, далее кожа из жирной превращается в комбинированный тип (например, на носу вырабатывается больше жира, а остальные участки относятся к нормальному типу). Однако десятая часть людей остается с нарушением работы сальных желез по всему лицу.
Причины жирной кожи лица
Можно выделить множество причин, по которым жирнеет кожа лица, но основную лепту в этот процесс вносят гормоны. Если гормональная система работает правильно, то такое состояние продлиться не долго, если же нарушения более серьезные, то человек будет страдать этим до того момента, как наладится выработка гормонов.
Ниже описание работы гормонов, которые могут стать причиной жирной кожи лица.

Андрогены
Данный класс гормонов представлен в большой концентрации в организме мужчин, в женском они также присутствуют, но в наименьшем количестве. Если же по какой-либо причине концентрация их увеличивается, то нарушается баланс и это может привести к жирной коже.
Увеличенная выработка гормонов данной группы наблюдается во второй фазе женского цикла и способствует избыточному выделению кожного сала. Если система в норме, то этот период продолжается не более нескольких дней и в начале первой фазы все приходит в норму.

Эстрогены
Гормоны, входящие в эту группу, называют женскими, так как их выработка в женском организме в разы больше, чем в мужском. Недостаточная их выработка у женщин или переизбыток серьезно влияет на состояние гормональной системы в целом. При большом количестве их в крови, может наблюдаться варикоз, увеличивается вес, избыточное количество целлюлита, кожное регулирование нарушается и можно заметить такое проявление, как жирное лицо.
Окситоцин
Окситоцин или гормон счастья, главным образом влияет на кожу через сахар. Он должен утилизировать правильно глюкозу, которая в излишке есть в крови, если же он не справляется с утилизацией, то сахар остается в крови, а это благоприятная почва для размножения патогенных бактерий в организме. Чем больше бактерий, тем выше риск их размножения в различных слоях кожи и такого проявления, как сальная кожа.
Мелатонин
Влияние гормона сна на состояние кожи очень похоже на влияние от окситоцина. Если мелатонина мало, то он не справляется со своей ролью нейтрализации остатков окислительных процессов в организме. Если эти остатки не удалять, то в организме накапливаются жиры, теряется блеск и упругость кожи, развиваются в излишке бактерии.

Кортизол
Гормон стресса при увеличении напрямую влияет на ухудшение кожи. У человека могут наблюдаться шелушения, развивается акне, слои истончаются, становятся восприимчивее к внешним факторам, на фоне таких изменений нарушается баланс и появляется жирная кожа, которая вызывается дискомфорт и лишние проблемы, но поддается лечению.
Инсулин
Инсулин и глюкоза тесно связаны, именно инсулин отвечает за уровень глюкозы в крови. Если инсулин не справляется со своими функциями, то развивается диабет второго типа. Но даже если диабет еще не развился, то неспособность инсулина переработать необходимое количество глюкозы вызывает ряд проблем: в основном он пагубно влияет на женские половые гормоны, что у женщины вызывает проблемы с детородной функцией, а также видимые проблемы с кожей. Она легче воспаляется, истончается, нарушается баланс бактерий, наблюдаются потемнения на некоторых участках тела, а также круги под глазами.
Гормоны щитовидной железы
Избыточное образование гормонов щитовидной железы приводит к нарушению обмена веществ в организме, кожа хуже «дышит», могут наблюдаться такие изменения, как увеличение веса, ломкость и тусклость волос и ногтей, увеличивается потоотделение, закупориваются поры и появляется жирность. Чтобы эти негативные воздействия, необходимо провести диагностику состояние щитовидной железы и выявить нарушения.
Как бороться с жирной кожей
Все процесс в организме связаны между собой, избыток одних гормонов приводит к избытку или угнетению других. Поэтому первоочередное в лечении – найти первопричину. Без правильно направленного лечения не будет долгосрочного результата.
Если с рождения передался жирный тип кожи, то не стоит злоупотреблять вредными привычками, не следить за общим состоянием здоровья, чтобы не усугубить ситуацию. Правильное питание, умеренная физическая активность, здоровый полноценный сон, положительные эмоции и ограниченное количество стресса – залог долгой и счастливой жизни без серьезных заболеваний. Если же возникают проблемы, то решать их самостоятельно не стоит, для этого существуют опытные специалисты, которые сэкономят деньги, время и наладят ритм жизни.

Решение проблем с врачом-эндокринологом
Если возник дисбаланс гормональной системы, то его устранением занимается врач-эндокринолог. Я, Романов Георгий Никитич, врач-эндокринолог со стажем работы по специальности более 20-ти лет. Если у вас очень жирная кожа лица, и не помогают обычные методы устранить эту проблему, то лучшим решением будет обратиться ко мне за помощью. Я составлю подробный анамнез, назначу анализы, в соответствии с увиденным, оценю результаты и будет установлено эффективное лечение. С данной проблемой ко мне обращались женщины разных возрастов, и всегда мы находили наилучшее решение для данной проблемы.
Я провожу очные консультации в медицинском центре «Амадей Клиник» в Гомеле, а также онлайн консультации. Записаться на онлайн консультацию можно в одном из предложенных источников: Viber, Telegram, Instagram, WhatsApp, Skype, Вконтакте.
Мой опыт и знания работают для Вас, чтобы решить проблемы с кожей, и устранить имеющийся дискомфорт.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жирные волосы: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Жирными, или сальными волосы становятся тогда, когда сальные железы, расположенные на волосистой части головы, вырабатывают избыточное количество себума (жира). Такое состояние называют жирной себореей. Кроме жирных волос человека могут беспокоить шелушение, зуд, выпадение волос, покраснение и жжение пораженных участков кожи. В редких случаях может присоединяться бактериальная инфекция и развиваться грибковое поражение кожи.
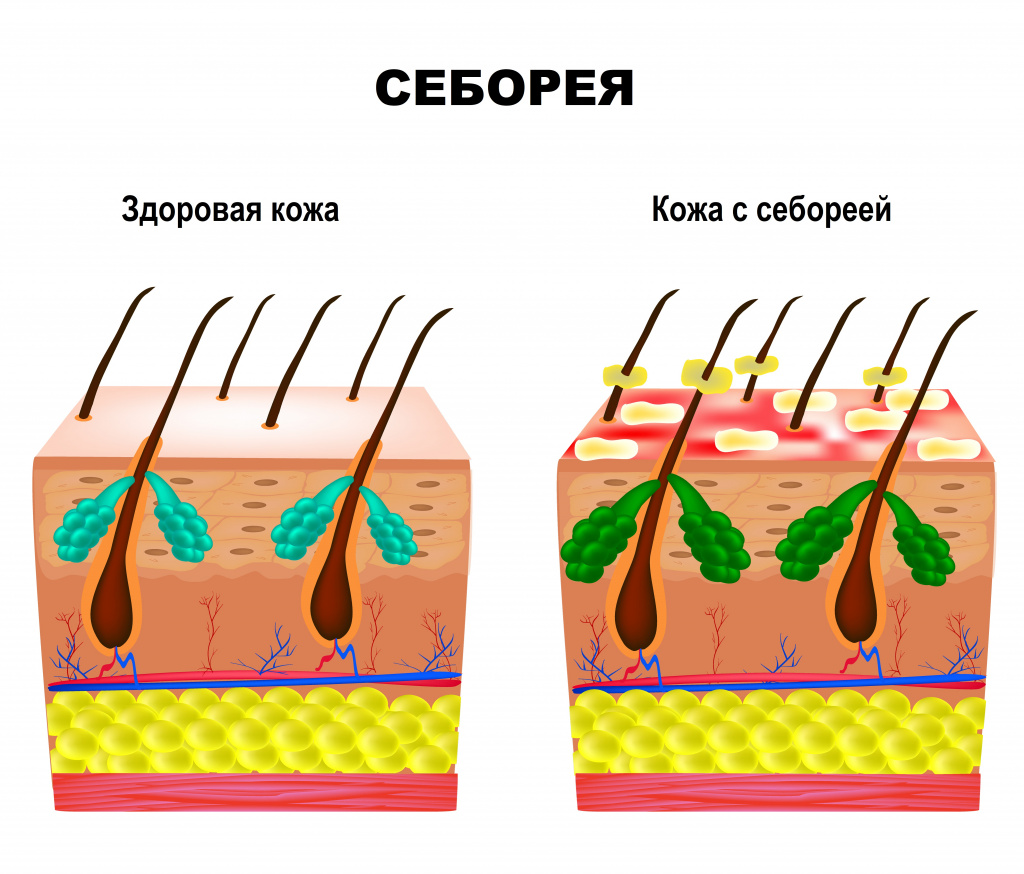
Разновидности жирной себореи
Врачи-дерматологи и трихологи (специалисты, занимающиеся лечением волос и волосистой части головы) выделяют несколько вариантов течения жирной себореи:
- жидкая жирная себорея, которая характеризуется тем, что волосы всегда выглядят сальными и приобретают специфический жирный оттенок, поры выглядят расширенными;
- густая жирная себорея, для которой характерно избыточное выпадение волос и их чрезмерная жесткость, перхоть, угревая сыпь.
Наиболее весомой причиной жирной себореи врачи называют гормональные сбои в организме, вызванные как патологическими процессами, так и приемом гормональных препаратов.
Кроме того, волосы могут стать жирными в результате хронического стресса, неправильного ухода за кожей головы, приема некоторых лекарственных препаратов (например, интерферонов, препаратов лития), дефицита витамина С, приводящего к снижению защитных свойств кожи, избыточной инсоляции.
- Болезнь Иценко–Кушинга – заболевание, связанное с дисбалансом женских и мужских гормонов, вызванное образованием доброкачественной опухоли головного мозга. К симптомам можно отнести повышенное артериальное давление, увеличение массы тела, гипергидроз, жирные волосы.
- Заболевания щитовидной железы.
- Болезни органов мочеполовой системы инфекционной, бактериальной или травматической природы.
- Болезнь Паркинсона.
- Авитаминозы.
- Аутоиммунные заболевания, например, псориаз.
- Эпилепсия.
Патологии желудочно-кишечного тракта. Например, инфекция Helicobacter pylori является одной из основных причин развития гастрита, а также язвенной болезни желудка и двенадцатиперстной кишки. Заболевание провоцирует и усиливает образование токсичных веществ, влияющих на состояние кожи.
Проблемами кожи и волос занимаются дерматологи и трихологи. Так как проблема жирных волос не является изолированной, а требует комплексного подхода, то для поиска и устранения причин неправильной работы других систем организма могут понадобиться рекомендации гастроэнтеролога, если проблема жирных волос вызвана заболеванием ЖКТ. Если присутствует избыточный вес, не устраняемый обычным ограничением питания, сопровождающийся гипертонической болезнью и ростом уровня глюкозы (сахара) в крови, рекомендована консультация эндокринолога . Одной из причин появления жирных волос является наличие депрессивных состояний, нервозности, перепадов настроения – в этом случае целесообразен визит к психотерапевту. Более специфическая терапия включает консультации невролога, нейрохирурга, инфекциониста и т.д.
Диагностика и обследования при жирной себорее
Для составления полной клинической картины врач собирает анамнез для установления или предположения патологии, приведшей к жирной себорее, тщательно осматривает кожу головы. Диагностические исследования включают:
-
забор кусочка кожи для микроскопического исследования и установления специфических признаков себореи, а также посев на грибы;
Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и клинических рекомендаций (протоколов лечения) по вопрос.
Читайте также:

