Что такой сыпи препарат
Обновлено: 23.04.2024
Рассмотрены причины возникновения и клинические проявления токсикодермий. Указывается, что реакции на лекарства с проявлениями на коже чрезвычайно разнообразны. В некоторых случаях врач не может отменить лекарство, и тогда задача врача — назначить лечение
Reasons of appearance and clinical manifestations of toxicodermia were considered. It was indicated that drug reactions with skin manifestations are extremely versatile. In some cases, the doctor cannot cancel the drug, and then the doctor should prescribe the treatment in order to mitigate the side effects of the drug, or find a substitute for this preparation. Regression in the eruptions after the preparation is cancelled also helps find the reason of the disease.
Уртикария и ангиоотек
Это единственная форма токсидермии, обусловленная I типом гиперчувствительности с участием IgE. Реакция развивается от нескольких секунд до суток после введения лекарства. Наиболее частой причиной является пенициллин.
Латекс чаще всего вызывает контактную крапивницу и ангиоотек. Не-IgE-опосредованные кожные проявления чаще всего вызывают ацетилсалициловая кислота и другие НПВС, наркотические анальгетики, йодсодержащие рентгеноконтрастные вещества. Отек могут вызывать также ингибиторы ангиотензинпревращающего фермента за счет повышения уровня брадикинина в крови [24]. В связи с тем что ангиоотек в ответ на введение рентгеноконтрастных препаратов обусловлен вовлечением тучных клеток [25] или путем высвобождения фактора XII из эндотелия сосудов [26], ученые допускают возможность, в случае необходимости, повторного введения этих препаратов после соответствующей подготовки (введение системных глюкокортикостероидов и антигистаминных препаратов до и после назначения рентгеноконтрастных препаратов).
Токсикодермия, подобная вульгарной пузырчатке
Болезнь в основном вызывают лекарства, имеющие тиоловую (сульфгидрильную) группу. Клинически и гистологически она неотличима от аутоиммунной вульгарной пузырчатки, однако иногда развитию высыпаний могут предшествовать уртикария и экзематизация кожи. При исследовании прямой иммунофлюоресценции биоптатов кожи, свечение IgG на стенках кератиноцитов базального слоя менее выражено, чем при аутоиммунной пузырчатке. Заболевание имеет хороший прогноз после отмены препарата. Основные лекарства, которые могут способствовать появлению реакции, — ингибиторы ацетилхолинэстеразы, интерлейкин-2, нифедипин, пеницилламин, пенициллин, пироксикам, рифампицин [27].
Черный акантоз
Наряду со злокачественными опухолями и эндокринопатиями, его могут вызвать гормональные контрацептивы, кортикостероиды, никотинамид, тестостерон. Черный акантоз, вызванный лекарствами, связывают с активацией инсулиноподобного фактора роста.
Красный плоский лишай
Есть немало лекарств, которые могут вызвать красный плоский лишай (КПЛ), или «лихеноидную токсикодермию» (табл. 6). Причина болезни не известна. Интересно отметить, что гидроксихлорохин — одно из лекарств, способных вызывать КПЛ на коже, в то же время является препаратом выбора при лечении эрозивного КПЛ на слизистых полости рта [28].
Псориаз и лекарства
Псориазом страдают около 4% населения нашей планеты. Поэтому особое внимание следует обратить на лекарства, способные вызвать или привести к обострению псориаза. Эти препараты легко запоминаются, если использовать английскую аббревиатуру «NAILS»: каждая буква обозначает группу лекарств, способных обострить псориаз. В частности, буква N — НПВС (в меньшей степени к ним относятся ацетилсалициловая кислота, парацетамол и селективные ингибиторы циклооксигеназы 1 типа); буква A — антималярийные препараты (хлорохин, гидроксихлорохин); буква I — интерферон (любые системные препараты интерферона типа Виферон, Генферон и др.; интерфероногены (Циклоферон, Тилорон и др.), а также неспецифические стимуляторы Т-лимфоцитов обостряют псориаз, так как интерферон — один из важных цитокинов в развитии заболевания); буква L — лития карбонат; буква S — кортикостероиды системные. Хотя наружные кортикостероиды являются неотъемлемой частью лечения псориаза, использование системных форм кортикостероидов нежелательно. Разумеется, системные кортикостероиды могут снять обострение псориаза, однако после их отмены болезнь не только рецидивирует, но и принимает более тяжелое течение. Еще один препарат, на который следует обратить внимание, — тербинафин для приема внутрь. Он является препаратом выбора при онихомикозах, обусловленных красным трихофитоном. У больных псориазом нередко встречается грибковое поражение ногтей. Поскольку тербинафин может привести к обострению псориаза, для таких пациентов лучше использовать другие лекарства.
Гранулематозная интерстициальная реакция (высыпания, подобные саркоидозу)
Гранулематозная интерстициальная реакция (высыпания, подобные саркоидозу) возникает редко, однако немало лекарственных препаратов могут ее вызывать (табл. 4).
Геморрагические высыпания
Геморрагические высыпания, вызванные лекарствами, довольно разнообразны.
Лейкоцитокластический васкулит
Если такой васкулит вызван лекарством, то клинически он соответствует пурпуре Шенлейна–Геноха. Встречается в 10% случаев среди других причин васкулита с поражением мелких сосудов. Заболевание возникает через 1–3 недели от начала введения препарата, но в случае повторного назначения того же лекарства — в течение менее трех дней от начала лечения [29].
Антителозависимая тромбоцитопения
Антителозависимая тромбоцитопения проявляется повышенной кровоточивостью, множественными петехиями и экхимозами (непальпируемая пурпура). Причиной могут быть гепарин, миноциклин, пенициллин, сульфаниламиды, тербинафин, итраконазол, тиазидные диуретики, цефалоспорины, этанерсепт [28].
Тромботическая тромбоцитопеническая пурпура
Тромботическая тромбоцитопеническая пурпура (ТТП) — тяжелое заболевание, сопровождаемое тромбоцитопенией и множественными тромбозами с поражением всех органов, в особенности — почек и центральной нервной системы. Возможно развитие гемолитического уремического синдрома. Некроз тканей происходит за счет эмболизации артерий.
Лекарства, способствующие развитию ТТП: митомицин, циклоспорин А, цисплатин, блеомицин, хинин, антигиперлипидемические препараты, клопидогрел, такролимус.
Варфариновый некроз
Варфариновый некроз обусловлен врожденным дефицитом протеина С и/или S. Развивается через 2–5 дней после от начала лечения.
Гепариновый некроз
Гепариновый некроз — редкое осложнение, вызванное лекарствами. Представляет собой III тип гиперчувствительности, с участием тромбоцитарного фактора 4, антител к гепарину и тромбоцитам. Развивается в среднем через одну неделю после начала лечения гепарином.
Ятрогенный кальцифилаксис
Кальцифилаксис возникает внезапно и быстро развивается. Ранние поражения кальцифилаксиса проявляются в виде ретикулярного ливедо или эритематозных папул, бляшек или узлов. В дальнейшем развивается звездчатая пурпура с центральным некрозом кожи. Реже можно видеть геморрагические пузыри либо отдельные подкожные эритематозные узлы, напоминающие узловатую эритему. Высыпания при пальпации очень плотные. Поражения могут быть проксимальные или дистальные. Проксимальное расположение встречаются у 44–68% пациентов, развиваясь преимущественно на бедрах, ягодицах и нижней части живота. Такое расположение очагов может сопутствовать висцеральным поражениям и, соответственно, иметь высокую частоту летального исхода, в отличие от дистального поражения кожи. Изъязвление считается поздним признаком и связано с более высокой смертностью.
Возникает при внутривенном введении препаратов кальция, чаще — у пациентов с гиперкальциемией. Гиперкальциемия характерна для пациентов с почечной недостаточностью, системными коллагенозами, некоторыми злокачественными опухолями (например, мелкоклеточный рак легкого), гиперпаратиреоидизмом [28].
Кальциноз кожи
Более легкая форма поражения кожи, проявляющаяся единичными папулами и узлами, называется кальциноз кожи.
Узловатая эритема
Узловатая эритема представляет из себя васкулит глубоких вен нижних конечностей, встречается чаще у женщин. В таких случаях сразу следует уточнить, принимает ли она гормональные контрацептивы или гормональную заместительную терапию. Эти препараты довольно часто являются причиной развития узловатой эритемы. Другие лекарства, способные вызвать это заболевание: йодид, бромид, сульфаниламиды, эхинацеа.
Акнеформная токсикодермия
Акнеформная токсикодермия клинически представляет собой папулопустулезые высыпания, очень напоминающие вульгарные акне. В отличие от вульгарных угрей, для этого заболевания характерно поражение пациентов любой возрастной группы, внезапное начало, локализация преимущественно на туловище и реже — на лице, отсутствие комедонов, регресс высыпаний при отмене соответствующего лекарства [30]. Эту форму токсикодермии могут вызвать антиконвульсанты, ингибиторы тирозинкиназы (в частности, иматиниба мезилат), йод, бромиды, кортикостероиды, тестостерон, даназол, изониазид, актиномицин Д, циклоспорин и особенно — ингибиторы рецепторов эпидермального фактора роста (ИЭПФ). Причем характерно, что развитие акне при лечении противоопухолевыми препаратами из группы ИЭПФ является показателем их эффективности. Онкологи отмечают, что при этом есть явный регресс опухоли. Но иногда тяжесть акне настолько выражена, что это вынуждает отменить прием препарата и лечить уже само лекарственно-индуцированное осложнение.
Заболевания полости рта как проявление реакции на лекарства
Следует помнить о том, что есть дозозависимые побочные эффекты лекарств, которые используют при нанесении непосредственно на слизистые оболочки. Лихеноидные высыпания, МЭЭ, ССД, СЛ и вульгарная пузырчатка, обусловленные лекарствами и также проявляющиеся поражением слизистой оболочки, были упомянуты выше.
Эрозии и изъязвления слизистых
В отличие от афтозного стоматита, такие реакции обычно развиваются у пациентов старшей возрастной группы и не склонны к рецидивированию после отмены соответствующего лекарства [31]. Эрозии на слизистых могут вызвать сульфонамиды, барбитураты, бета-блокаторы, НПВС, фенолфталеин, дапсон, салицилаты и тетрациклин.
Гиперпигментация слизистых оболочек
Гиперпигментация слизистых оболочек возможна при приеме доксициклина, клофазимина, гормональных контрацептивов (они стимулируют меланогенез), амиодарона, антималярийных препаратов.
Гиперплазия десен
Гиперплазия десен может быть вызвана циклоспорином, ингибиторами ангиотензинпревращающего фермента (особенно когда эти два лекарства пациент получает совместно), антиконвульсантами, большими дозами прогестерона. Гипертрофия десен обычно плотная, появляется через несколько месяцев от начала лечения, не сопровождается болезненностью и наиболее выражена между зубами. Иногда у больных отмечаются эритема и болезненность в полости рта [32].
Заключение
Таким образом, реакции на лекарства с проявлениями на коже чрезвычайно разнообразны. При наличии дерматоза вопрос о лекарственной терапии, независимо от того, имеет ли она отношение к данному дерматозу, должен быть обязательным при сборе анамнеза. Именно анамнез является определяющим в распознавании «виновного» лекарства. При этом следует уточнить, когда пациент начал принимать эти лекарства. Если срок от начала приема лекарства составляет не более двух месяцев от момента высыпаний, стоит уточнить, есть ли связь высыпаний на коже с приемом лекарства. Если пациент принимает лекарство полгода и больше, практически невероятно, что высыпания на коже обусловлены этим препаратом. Но есть исключения: например, ангиоотек на ингибиторы ангиотензинпревращающего фермента могут развиться через 10 лет после начала лечения.
Если возникло предположение о возможной роли лекарства, следует провести соответствующее обследование. В реальной ситуации это не всегда возможно.
И тогда следующий важный вопрос для врача: можно ли отменить или заменить это лекарство? В некоторых случаях (например, при химиотерапии опухоли) врач не может отменить лекарство, и задача врача — назначить лечение с целью сгладить побочные эффекты лекарства или найти замену данному препарату. Регресс высыпаний после отмены препарата тоже помогает найти причину заболевания.
Литература
Ю. Г. Халиулин 1 , кандидат медицинских наук
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
ФГАОУ ВО РУДН, Москва
Кожные реакции на лекарства. Как распознать? (Часть 2)/ Ю. Г. Халиулин, Д. Ш. Мачарадзе
Для цитирования: Лечащий врач № 11/2018; Номера страниц в выпуске: 79-83
Теги: кожа, аллергические реакции, гиперчувствительность
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Аллергия - это патологическая (отличная от нормальной) реакция иммунной системы.

Функция иммунной системы состоит в защите от чужеродного проникновения, способного принести нашему организму вред.
Для чего в организме вырабатываются антитела, связывающие проникшие в нас вирусы и микробы, а также переродившиеся (раковые) клетки. Обезвреженные таким образом вредоносные агенты (их называют антигенами) выводятся из организма. Защищённый иммунной системой организм оказывается способен длительное время не поддаваться инфекции. Эта способность противостоять болезни называется иммунитетом.
Но если иммунная система работает неправильно, она может увидеть угрозу в веществах, которые для организма опасности не представляют. Посчитав их антигенами, организм начинает активно вырабатывать к ним антитела, в результате мы чувствуем, что организм борется с болезнью, хотя настоящих возбудителей болезни нет есть лишь воздействие какого-то внешнего фактора, часто самого обыденного. Такая повышенная чувствительность к воздействию отдельных веществ называется аллергией, а вещества, на которые организм отвечает аллергической реакцией аллергенами.
Виды аллергии
В зависимости от того, что провоцирует аллергическую реакцию и какими путями аллергены попадают в наш организм, могут быть выделены различные виды аллергии:
Пищевая аллергия это аллергия на пищевые продукты и их компоненты. В качестве аллергенов могут выступать молоко, куриный белок, рыба, белковые компоненты ячменя, ржи, пшеницы и другие продукты. Аллергию также могут вызывать пищевые добавки и консерванты.
Аллергия на лекарства наиболее заметна, когда проявляется немедленно после приёма или введения препарата, но реакция на лекарство может быть и замедленной. Наиболее часто аллергическую реакцию вызывают анальгин, сульфамидные препараты и антибиотики.
Чтобы снизить риск аллергической реакции рекомендуется не вводить более одного нового препарата сразу и принимать новый препарат, начиная с малых доз. При появлении реакции на препарат следует немедленно прекратить приём и обратиться к врачу. Если аллергическая реакция протекает в острой форме необходимо немедленно принять антигистаминный препарат, который есть под рукой.
Аллергия на прививки это аллергическая реакция на компоненты вакцин. При наличии реакции на определённые аллергены, например, антибиотики, куриный белок или пекарские дрожжи, следует ожидать аллергическую реакцию на вакцину, содержащую данное вещество. Поскольку аллерген в случае прививки попадает непосредственно в кровь, реакция может быть, с одной стороны, замедленной, а с другой более тяжёлой.
Аллергия на укусы насекомых возникает как патологическая иммунная реакция на яд, выделяемый насекомыми при укусе. При нормальной реакции место укуса может немного опухнуть, покраснеть, обычно чувствуется зуд, но эти симптомы быстро проходят. Из тех насекомых, которые обитают в средней полосе России, наиболее тяжелые формы аллергической реакции вызывают укусы пчёл, ос и муравьёв.

Аллергия на животных один из самих распространённых видов аллергии. Аллергию могут вызывать как домашние животные (собаки, кошки, грызуны, птицы), так и фермерские (лошади). Аллергенами являются шерсть, перхоть, слюна и моча животных, перья и экскременты птиц. Аллергическую реакцию обычно вызывает вдыхаемая пыль, содержащая эти аллергены.
Аллергия на пыльцу (поллиноз) обычно имеет сезонный характер. Как правило, аллергию вызывает пыльца растений, которые опыляются ветром. Пора цветения соответствующих видов весна, лето является самой проблемной для людей, страдающих поллинозом.
Аллергия на пыль. Пыль может содержать различные аллергены (частички пищи, перхоть животных, споры грибков), однако основным аллергеном является микроскопическое паукообразное пылевой клещ. Пылевые клещи питаются частичками отшелушившейся человеческой кожи. Их особенно много в матрасах кроватей, подушках, одеялах, мягких игрушках, коврах спален и занавесках. Белковая структура пылевых клещей близка к белковой структуре паразитов (например, глистов). Нарушение работы иммунной приводит к тому, что на пылевых клещей начинают вырабатываться те же антитела, что и на паразитов. В результате развивается аллергическая реакция.
Аллергия на холод. В этом случае уместнее говорить о псевдоаллергии, ведь вещества, вызывающего аллергию аллергена при аллергической реакции на холод нет. Под воздействием холода белки наших тканей видоизменяются, и неадекватно реагирующая иммунная система вдруг распознаёт в них чужеродных агентов и начинает с ними бороться.
Фотодерматит. Его ещё называют аллергией на солнце, но это не очень правильно. Ультрафиолетовые лучи воздействуют на те вещества, которые находятся на нашей коже, в результате чего они начинают распознаваться иммунной системой как антигены. Это так называемый экзогенный (т.е. внешнего происхождения) фотодерматит. Его причиной могут быть нанесенный на кожу крем для загара, дезодорант, духи. Подобный эффект вызывают также некоторые лекарства, неизбежно попадающие на кожу в капельках пота.
Выделяют также луговой дерматит. В период цветения многие луговые растения выделяют особые вещества фукрокумарины. Они оседают на коже и под воздействием ультрафиолета провоцируют аллергическую реакцию.
Наряду с экзогенным бывает и эндогенный фотодерматит. В этом случае иммунная система реагирует на изменение тканей кожи под воздействием солнечных лучей. Подобные заболевания встречаются достаточно редко.
Аллергия при беременности. Признаки аллергии во время беременности обнаруживает у себя примерно каждая третья женщина, ранее с аллергией не сталкивавшаяся. Основная причина неизбежные в этот период гормональные изменения.
Непосредственной угрозы для плода аллергия не представляет, поскольку ни аллергены, ни антитела не проникают через плаценту. Главная проблема в том, что во время беременности противопоказаны практически все антигистаминные препараты. Поэтому без консультации с врачом пытаться снять у себя аллергическую реакцию нельзя. В острых случаях надо вызывать скорую помощь, а в остальных идти на приём к аллергологу.
Крапивница – это группа заболеваний (в основном аллергической природы), характерным симптомом которых является сыпь на коже в виде красных волдырей.
В России крапивница очень распространена – от 10 до 20% населения как минимум один раз в жизни наблюдали у себя ее проявления. При этом у большинства она проходит в острой форме (70-75%), у остальных принимает хроническое течение. ВОЗ (Всемирная организация здравоохранения) прогнозирует, что XXI век станет веком аллергии. Каждый год число пациентов с той или иной формой аллергии увеличивается на 5%.
Симптомы и механизмы развития крапивницы

Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Виды крапивницы
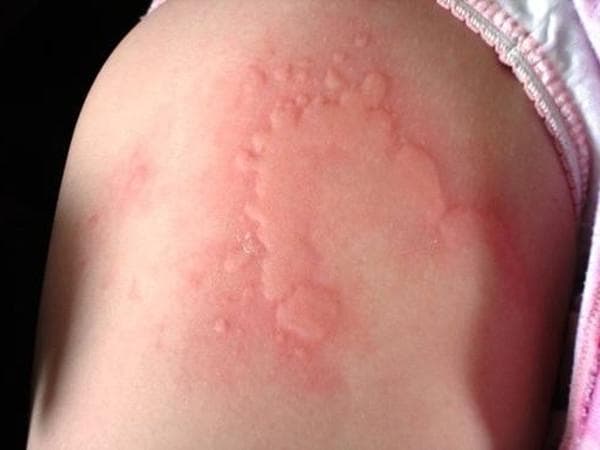
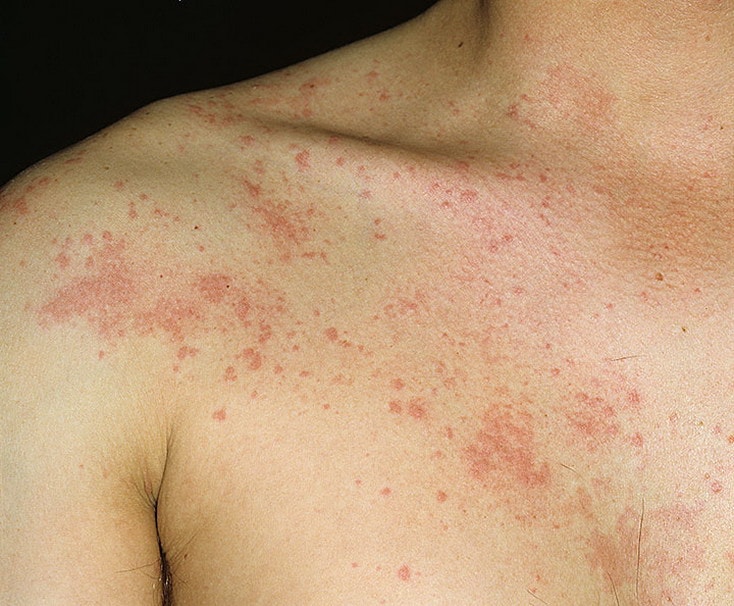
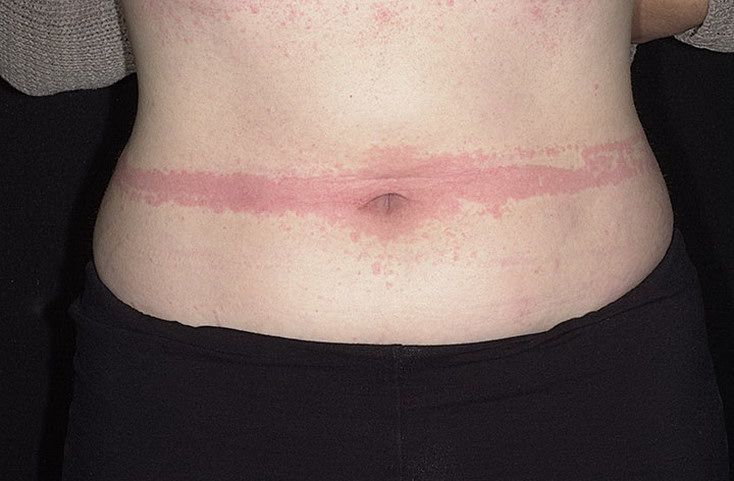
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
- аллергическую крапивницу могут вызвать:
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
- неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Барр, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Оставьте телефон –
и мы Вам перезвоним
Когда и к какому врачу обращаться
Обычно к врачу обращаются:
если сыпь распространяется на большой площади;
при нарастании симптомов;
при присоединении признаков общей интоксикации;
если крапивница не проходит самостоятельно после устранения фактора, который ее вызвал;
если заболевание переходит в хроническую форму или часто рецидивирует,
Желательно не затягивать с визитом к доктору и прийти, когда возникли первые проявления заболевания. Тогда установить причину будет проще, а лечение займет меньше времени. Кроме того, врач порекомендует, что делать для профилактики крапивницы.
Оказать помощь при крапивнице могут терапевт или педиатр, дерматолог, а прицельной диагностикой и лечением занимается врач-аллерголог.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
Крапивница может протекать в острой и хронической форме. Острая крапивница – это мгновенно возникшая сыпь на небольшом участке кожи или с распространением по всему телу, обычно с покраснениями вокруг волдырей и зудом. Высыпания могут быть точечными или крупноочаговыми, но проходят обычно довольно быстро – от 2-3 до 36 часов. Хроническая крапивница может затянуться на долгое время или возникать периодически в течение нескольких месяцев или недель. Крапивница может прогрессировать: в патологический процесс вовлекаются глубоко расположенные сосуды, волдыри становятся крупными – это так называемая «гигантская» крапивница, или ангионевротический отек.
Причины крапивницы
Вследствие аллергической реакции в коже выделяется гистамин – активное химическое вещество, повышающее проницаемость стенок кровеносных сосудов. Гистамин провоцирует избыточное поступление жидкости из крови в окружающие ткани. Избыток жидкости приводит к волдырям и отекам затронутых болезнью участков тела: рук, суставов, глаз, губ и др.
Чаще всего причиной крапивницы становится аллергическая реакция организма. Острая крапивница возникает из-за пищевой аллергии, а также может быть следствием укусов насекомых или заражения паразитами, стресса, приема некоторых лекарственных препаратов, реже крапивница проявляется вследствие токсической аллергии (на пыль, пыльцу цветов), как реакция на жару, холод или длительное ультрафиолетовое облучение. Хроническая крапивница может быть вызвана всеми перечисленными выше причинами, но также может сигнализировать о заболеваниях внутренних органов или наличии инфекции в организме. В таком случае точный диагноз ставится при тщательном обследовании. При невозможности выявить причину реакции, крапивницу называют идиопатической.
Лечение крапивницы
Острая крапивница нередко проходит сама собой, без лечения и консультации дерматолога. Хроническая крапивница требует тщательного обследования организма, и без консультации дерматолога лечение крапивницы невозможно. Традиционное лечение крапивницы – это антигистаминные препараты, в тяжелых случаях могут применяться кортикостероиды.
Если отек распространяется на большие участки тела и захватывает слизистые оболочки тела, создавая угрозу жизни, то врачи используют экстренные меры – введение больших доз активных стероидов и эпинефрина.
Кроме приема лекарственных средств, главное и наиболее эффективное средство лечения крапивницы – выявление и устранение аллергена.
Начать следует с питания. Если вам достоверно известно, что некоторые продукты для вас являются аллергенами, строго исключите их из рациона. Если вы устранили пищевой аллерген, острая крапивница обычно исчезает очень быстро.
Распространенными пищевыми аллергенами являются морепродукты, свинина, цитрусовые, яйца, помидоры, орехи, ягоды.
В ресторане необходимо спрашивать о составе сложных продуктов и предупреждать о возможной аллергической реакции. Если вы не можете получить подробную информацию, следует отказаться от удовольствия попробовать новое блюдо.
Существует также вещества, называемые гистаминолибераторами – продукты, которые сами по себе не являются аллергенами, но могут вызвать крапивницу, так как стимулируют выброс гистамина из тучных клеток. В отличие от аллергии, в эту реакцию не вовлекаются специфические антитела. К таким продуктам относятся: шоколад, кофе, морепродукты, копчености, уксус, горчица, майонез, хрен, редис, редька, томаты, баклаэаны, клубника, земляника, дыня, ананас, алкогольные напитки, специи, мед, пищевые добавки, консерванты, усилители вкуса, красители.
Если крапивница вызвана пищевой аллергией или реакцией на гистаминолибераторы, врач рекомендует список разрешенных продуктов Задача пациента – тщательно соблюдать его и вести «пищевой» дневник для точного выявления всех продуктов, которые вызывают крапивницу.
Температурная крапивница - это крапивница, возникающая при воздействии низкой и высокой температур, выделяют холодовую и тепловую крапивницу. Если у вас холодовая аллергия, необходимо ограничить пребывание на холодной улице, теплее одеваться, не употреблять холодные напитки и пищевые продукты, не купаться в холодной воде. Если тепловая (холинергическая) – избегайте всех условий, приводящих к повышению температуры тела. Не следует также заниматься активными видами спорта (бег, лыжи и проч.)
При дермографической крапивнице откажитесь от тесной и синтетической одежды, выбирайте более свободную одежду из хлопка и льна. При замедленной крапивнице от давления приносят облегчение такие простые мероприятия, как расширение лямок рюкзака, сумки для уменьшения силы давления на площадь поверхности кожи.
При солнечной крапивнице необходимо ограничить время пребывания на солнце, носить головные уборы и закрытую одежду, а также использовать солнцезащитные косметические средства.
Вибрационная крапивница исключает возможность работы с отбойным молотком или миксером.
При крапивнице, вызванной приемом лекарственных средств, необходимо установить, какой именно препарат вызывает аллергию. Чаще всего аллергенами являются антибиотики, сульфаниламиды, нестероидные противовоспалительные средства (аспирин, ибупрофен и другие), опиаты, некоторые витамины (в особенности, содержащие группу В), белковые препараты (препараты крови, инсулин), рентгеноконтрастные йодсодержащие препараты, миорелаксанты, ингибиторы ангиотензин-превращающего фермента и др.
Читайте также:

