Что такое внутренняя гематома коленного сустава
Обновлено: 27.04.2024
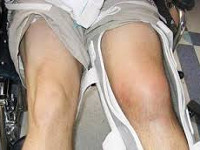
Ушиб колена – это закрытое травматическое повреждение мягких тканей в области коленного сустава. Является одной из наиболее распространенных травм, относится к категории легких повреждений. Причиной обычно становится падение или удар в быту или во время занятий спортом. Реже наблюдается ушиб колена вследствие несчастных случаев на производстве, дорожно-транспортных происшествий и падений с высоты. Проявляется болями, кровоподтеками, отеком сустава, ограничением опоры и движений. Нередко сопровождается гемартрозом. Диагноз уточняют при помощи рентгенографии, МРТ и артроскопии. Лечение консервативное.
МКБ-10
Общие сведения
Ушиб колена – закрытая травма мягких тканей в области коленного сустава, при которой отсутствуют явные повреждения внутрисуставных структур. Может выявляться у пациентов любого возраста и пола, однако чаще страдают дети и молодые люди, ведущие активный образ жизни. Ушибы, полученные в быту либо при занятиях спортом, как правило, изолированные. При высокоэнергетических травмах возможны сочетания с переломом таза, переломами костей верхних и нижних конечностей, ЧМТ и другими повреждениями. Лечение ушибов колена осуществляют травматологи-ортопеды.

Причины
Ушиб колена развивается при падениях или ударах тупым тяжелым предметом в область коленного сустава:
- Чаще всего является бытовой травмой, при этом количество взрослых пострадавших увеличивается в зимнее время (из-за гололеда), а количество детей – в период летних каникул.
- Ушиб достаточно часто становится следствием спортивной травмы у легкоатлетов, футболистов, хоккеистов, конькобежцев.
- Реже в травматологии и ортопедии диагностируются ушибы вследствие высокоэнергетических травм: дорожно-транспортных происшествий, несчастных случаев на производстве, природных катастроф.
Выраженность кровоизлияния в ткани, которое играет существенную роль в клинике ушибов колена, зависит от хрупкости сосудов и состояния свертывающей системы крови. При гемофилии, авитаминозах и некоторых других состояниях повреждения возникают даже вследствие незначительного травматического воздействия, отличаются более тяжелым течением.
Патогенез
Тяжесть ушиба колена определяется особенностями травмирующего агента (вес, скорость движения, характер поверхности, твердость и пр.) и типа тканей. Ушибам наиболее подвержены мышцы и жировая клетчатка, меньше страдают фасции и сухожилия. При незначительном повреждении возникает рефлекторный спазм сосудов, сменяющийся их расширением. Выявляется застойное полнокровие, ткани пропитываются жидкостью, выходящей за пределы сосудистого русла. Развивается травматический отек.
При ушибах колена средней тяжести мелкие сосуды разрываются, появляются кровоизлияния, ткани в зоне поражения пропитываются кровью, при скоплении крови в межмышечных и межфасциальных пространствах формируются гематомы. При излитии крови в полость сустава возникает гемартроз. Тяжелые ушибы сопровождаются значительным разрушением тканей без нарушения целостности кожи. В последующем в зоне поражения образуются очаги некроза.
Травматический отек при умеренных и тяжелых повреждениях сменяется реактивным, что объясняет длительное сохранение припухлости и изменение плотности тканей. В процессе асептического воспаления рассасываются омертвевшие клетки и скопившаяся жидкость. В зависимости от тяжести поражения продолжительность периода восстановления колеблется от 1-2 недель до месяца и более.
Симптомы ушиба колена
Пациента беспокоит боль в коленном суставе и затруднения во время ходьбы. Сустав отечен, его контуры сглажены. По передней или переднебоковой поверхности колена нередко выявляются кровоподтеки, в первые дни – красно-багрового цвета, через 5-6 дней – синевато-багровые, после 10-12 суток – зеленовато-бурые. Определяется незначительное или умеренное ограничение движений. Опора обычно сохранена.
Несмотря на то, что серьезные повреждения внутрисуставных структур при ушибе колена отсутствуют, ткани сустава реагируют на травму, это может проявляться гемартрозом или синовитом. Колено увеличивается в объеме, становится шарообразным. По переднебоковым поверхностям надколенника выше и ниже кости просматриваются выбухания. При большом и умеренном количестве крови в суставе четко выявляется флюктуация и баллотирование надколенника.
При незначительном количестве жидкости применяют специальный прием: проверяют симптом баллотирования надколенника, предварительно сдавив сустав с боков (это помогает увеличить выраженность симптома). Количество жидкости в колене может сильно варьироваться. В среднем во время первой пункции удается извлечь 30-50 мл. крови. В отдельных случаях гемартроз достигает 100-150 мл.
В отличие от гемартроза, синовит при свежих ушибах коленного сустава возникает крайне редко, этот симптом характерен для несвежих травм (давностью свыше недели). Количество жидкости также может различаться. При относительно недавнем повреждении экссудат обычно жидкий, светло-соломенного цвета. При старых травмах и отсутствии лечения жидкость темнеет, теряет прозрачность, становится более густой и вязкой. Иногда в пунктате видны нежные тонкие хлопья.
Осложнения
Основными осложнениями ушиба коленного сустава являются гемартроз и синовит. Незначительное количество жидкости в суставе рассасывается самостоятельно, рецидивы отсутствуют. При тяжелых ушибах требуются повторные пункции. Травмы мягких тканей негативно влияют на состояние сустава при наличии хронических заболеваний, могут провоцировать обострения гонартроза и других патологий.
Контрактуры на фоне ушиба колена формируются очень редко, обычно выявляются при тяжелых повреждениях, которые сопровождаются травмами других структур колена, некрозами, отслойкой мягких тканей и рецидивирующим синовитом, требуют продолжительной иммобилизации. Риск ограничения движений и атрофии околосуставных мышц повышается у пожилых и пассивных пациентов, при отказе от занятий лечебной физкультурой, несоблюдении врачебных рекомендаций.
Диагностика
Диагноз устанавливается врачом-травматологом. Первоочередной задачей при ушибе колена является исключение более тяжелых повреждений с помощью объективных и инструментальных методов. Осуществляются следующие процедуры:
- Внешний осмотр. При проведении клинического обследования устанавливают отсутствие деформации, крепитации, патологической подвижности и резкой болезненности, которые могут свидетельствовать в пользу переломов и повреждений связочного аппарата. Определяют тяжесть ушиба с учетом выраженности симптоматики, выявляют скопление жидкости в полости сустава.
- Визуализационные методики. Применяются по показаниям. Для оценки состояния надколенника и суставных концов большеберцовой, малоберцовой и бедренной кости назначают рентгенографию коленного сустава. Исключить повреждение мягкотканных структур можно с помощью УЗИ сустава, МРТ или артроскопии.
Дифференциальная диагностика
Свежие ушибы колена нередко достаточно сложно дифференцировать с повреждениями менисков (особенно при достаточно выраженном болевом синдроме и умеренном или значительном гемартрозе), поскольку на ранних стадиях разрывов менисков преобладает общая неспецифическая симптоматика. При необходимости выполняют сонографию, при наличии данных за повреждение мениска проводят артроскопию.
Инструментальные исследования позволяют оценивать состояние всех мягкотканных структур сустава, поэтому их можно использовать и в ходе дифференциальной диагностики ушибов с повреждением связок. Целесообразность назначения тех или иных дополнительных исследований определяется индивидуально с учетом конкретных симптомов.
Лечение ушиба колена
На этапе первой помощи необходимо обеспечить покой конечности, придать ей возвышенное положение, приложить холод для уменьшения отечности и выраженности кровоизлияний. Пострадавшего доставляют в травмпункт. Лечение ушиба симптоматическое, обычно проводится в амбулаторных условиях и в целом осуществляется по единой схеме.
Консервативная терапия
При отсутствии гемартроза или синовита достаточно ограничить физическую нагрузку. Пациентам выписывают больничный лист, рекомендуют меньше ходить и придавать ноге возвышенное положение в состоянии покоя. На время ходьбы (если это дает положительный эффект) можно использовать эластичный бинт, но только для фиксации, не накладывая его излишне туго, чтобы не нарушить кровоснабжение в области повреждения.
В покое бинт нужно обязательно снимать. В первые дни к ноге следует прикладывать холод (грелку с холодной водой или пакет со льдом, завернутый в полотенце). С третьего дня можно использовать сухое тепло. Ни в коем случае нельзя греть ногу в горячей воде – это увеличит отек и может спровоцировать развитие гемартроза.
Категорически противопоказана уринотерапия. Во-первых, этот метод является антинаучным и не приносит практической пользы, зато может стать причиной раздражения и появления гнойничковых поражений кожи. Во-вторых, накладывание компрессов на область коленного сустава в ряде случаев вызывает развитие рецидивирующего синовита, а иногда – даже тяжелого «мочевого» артрита.
При тяжелых повреждениях и ушибах колена средней тяжести, сопровождающихся гемартрозом или синовитом, накладывают гипсовую лонгету, рекомендуют ограничить нагрузку, назначают анальгетики и УВЧ. При гемартрозе и синовите показана пункция коленного сустава, в ходе которой производится удаление жидкости и промывание сустава раствором новокаина. При необходимости через несколько дней пункцию повторяют.
Физиотерапевтическое лечение
После купирования острых явлений и снятия лонгеты проводят реабилитационные мероприятия для восстановления амплитуды движений, силы и тонуса мышц. Назначают лечебную физкультуру, которая помогает ускорить процесс реабилитации, предупредить атрофию мышц и возникновение контрактур. При лечении ушиба колена используют следующие физиотерапевтические методики:
- СМВ-терапия – электромагнитное поле стимулирует местное кровообращение, дает возможность сократить время рассасывания отека, уменьшить явления воспаления;
- лазеротерапия – воздействие инфракрасным лазером обеспечивает стимуляцию кровообращения, активизацию местных обменных процессов, уменьшение болевого синдрома;
- УЗ-терапия – эффективна при лечении посттравматического синовита, устраняет отек, ускоряет обмен веществ, положительно влияет на течение биохимических процессов;
- индуктотермия – улучшает показатели метаболизма, предупреждает развитие патологических изменений в хрящевой ткани, устраняет отек и боль.
Хирургическое лечение
Операции при ушибах колена применяются редко, производятся в плановом порядке в условиях травматологического стационара.
- При напряженном гемартрозе и интенсивных распирающих болях может быть проведена артроскопическая ревизия и санирующий лаваж сустава. В некоторых случаях в ходе артроскопии коленного сустава выполняют хирургический гемостаз.
- В процессе лечения профессиональных спортсменов иногда осуществляют обработку поврежденного гиалинового хряща: отслоившиеся фрагменты срезают, затем поверхность хряща шлифуют.
После манипуляции накладывают гипс, назначают УВЧ и другие физиотерапевтические процедуры, а после прекращения иммобилизации направляют пациента на ЛФК.
Прогноз
Прогноз при ушибах колена благоприятный. В подавляющем большинстве случаев все симптомы исчезают в течение нескольких дней или недель, остаточные явления отсутствуют. При тяжелых травмах возможны рецидивирующие синовиты, при сопутствующей патологии коленного сустава иногда наблюдается замедленное восстановление, обострение основного заболевания.
Профилактика
Профилактика включает в себя соблюдение мер безопасности при выполнении бытовых действий и во время занятий спортом. Снижение детского травматизма обеспечивается благодаря контролю родителей, постройке нетравмаопасных детских городков, специально оборудованных спортивных площадок. Превентивные мероприятия по борьбе с производственными и автодорожными травмами предусматривают следование правилам техники безопасности или дорожного движения.
Гемартроз – это кровоизлияние в полость сустава. Возникает вследствие разрыва сосудов, снабжающих кровью внутрисуставные структуры. Чаще наблюдается в коленном суставе. Может быть травматическим или нетравматическим. При гемартрозе сустав увеличивается в объеме и становится шарообразным, возникает боль и флюктуация (зыбление). Диагноз выставляется на основании осмотра. Для уточнения причины развития патологии может назначаться рентгенография, МРТ, КТ и другие исследования. Лечение – пункции сустава, наложение гипсовой повязки.
МКБ-10

Общие сведения
Гемартроз – скопление крови в суставе. Чаще всего развивается при травмах. Второе место по распространенности занимает гемартроз при гемофилии. Кровоизлияние может возникнуть в любом суставе, однако в большинстве суставов оно, как правило, небольшое и рассасывается самостоятельно, без проведения специальных лечебных мероприятий. Исключение – коленный сустав, при возникновении гемартроза в таких случаях обычно требуются пункции. Лечение осуществляют специалисты в сфере травматологии и ортопедии.
Причины гемартроза
Гемартроз может возникать в результате любых травм. Скопление крови при ушибах коленного сустава, как правило, образуется в результате падения либо (реже) прямого удара. Гемартроз при разрыве связок и разрыве менисков часто становится следствием спортивной травмы. Гемартрозы при внутрисуставных переломах могут возникать как в результате обычного падения на колено, так и вследствие более крупных происшествий: дорожно-транспортных катастроф либо падений с высоты. При серьезных происшествиях возможно сочетание с другими травмами: повреждениями грудной клетки, переломами позвоночника, таза и костей конечностей, ЧМТ, тупой травмой живота и повреждениями мочеполовой системы.
Более или менее выраженное скопление крови характерно и для послеоперационного периода при различных плановых хирургических вмешательствах на коленном суставе, например, при удалении мениска, сшивании крестообразных связок, остеосинтезе мыщелков бедра, остеосинтезе мыщелков большеберцовой кости пластинами или винтами. При гемофилии, цинге и геморрагических диатезах гемартроз может развиться даже после минимальной травмы. В ряде случаев травматическое воздействие бывает настолько незначительным, что больной даже не может его вспомнить.
Симптомы гемартроза
При первой степени патологии (объем излившейся крови до 15 мл) сустав незначительно увеличен в объеме. Преобладают симптомы основной травмы (обычно ушиба коленного сустава). Боли – локальные в области повреждения, распирающих болей в суставе нет. Опора на ногу свободная или несколько ограничена. При второй степени гемартроза (объем излившейся крови до 100 мл) сустав увеличивается в объеме, становится шарообразным, его контуры сглаживаются.
Во время пальпации определяется флюктуация. При значительном скоплении крови в коленном суставе наблюдается заметное выбухание по переднебоковым поверхностям снаружи и изнутри от надколенника. При продолжающемся кровотечении и третьей степени гемартроза (объем излившейся крови более 100 мл) кожа может становиться синюшной, а мягкие ткани – очень тугими, напряженными. В некоторых случаях отмечается повышение местной температуры.
Если гемартроз вызван ушибом или носит нетравматический характер (возник вследствие гемофилии, цинги и т.д.), пациент жалуется на умеренные распирающие боли в суставе, особенно выраженные при излитии большого количества крови. Опора на ногу возможна, движения несколько ограничены. При гемартрозе, обусловленном более тяжелыми повреждениями (разрывом связок или разрывом менисков, переломами), выявляется симптоматика, характерная для той или иной травмы. Так, при повреждении связок будет наблюдаться нестабильность сустава, при переломе возникнет резкая болезненность, а опора на ногу будет невозможна и т. д.
В отсутствие своевременного лечения небольшое количество крови в суставе может рассосаться самостоятельно. При выраженном гемартрозе кровь в последующем становится более жидкой, отчего вздутие в области сустава «смягчается». Сустав как бы оплывает, выбухания по его боковым поверхностям «сползают» книзу при перемене положения тела. Наряду с этим, возможно образование сгустков, которые в отдельных случаях можно почувствовать под пальцами при ощупывании.
Осложнения
Из-за скопления крови в полости сустава ткани сдавливаются, их кровообращение нарушается, что может стать толчком для развития дистрофических изменений (особенно при повторных гемартрозах). Впоследствии клетки крови начинают распадаться, продукты распада попадают в ткани, и это тоже оказывает свое негативное влияние на гиалиновый хрящ и капсулу сустава. В тканях скапливается гемосидерин (пигмент, образующийся при разрушении кровяных клеток), из-за этого капсула, хрящ и связки становятся менее эластичными. На поверхности хряща возникают небольшие очаги разрушения, хрящ теряет целостность и становится менее гладким. Это, в свою очередь, становится причиной дальнейшей травматизации хрящевых поверхностей во время движения, что со временем может привести к развитию артроза.
В некоторых случаях продукты распада кровяных клеток вызывают воспаление синовиальной оболочки сустава. Оболочка начинает выделять повышенное количество воспалительной жидкости, в суставе появляется выпот, развивается асептический синовит. Если в воспалительную жидкость гематогенным (через кровь) или лимфогенным (через лимфатические сосуды) путем попадают патогенные организмы, синовит может стать инфекционным. При распространении процесса на фиброзную мембрану суставной капсулы и окружающие ткани может развиться гнойный артрит.
Диагностика
Диагноз гемартроза выставляется травматологом-ортопедом на основании клинических данных и истории болезни. Для того чтобы исключить повреждения костей, всех пациентов с подозрением на гемартроз направляют на рентгенографию коленного сустава. При необходимости (например, при подозрении на разрыв связок или повреждение хряща) могут быть назначены другие дополнительные исследования: КТ коленного сустава или МРТ коленного сустава, артроскопия и т. д. Подозрение на нетравматический гемартроз является показанием для консультации гематолога.

КТ коленных суставов. Уровень жидкости в супрапателлярной сумке слева у пациента с переломом мыщелков левой большеберцовой кости.
Лечение гемартроза
При появлении соответствующих симптомов следует как можно быстрее обратиться в травмпункт, чтобы получить своевременное лечение и предупредить развитие осложнений. На догоспитальном этапе необходимо обеспечить конечности покой, положив ее на горизонтальную поверхность с небольшой подушкой под коленным суставом. Можно приложить к суставу холод (грелку с холодной водой или мешок со льдом, завернутый в полотенце).
При первой степени гемартроза пункция не проводится, поскольку такое количество крови рассасывается самостоятельно. На ногу накладывают гипсовую лонгету, 1-2 дня рекомендуют прикладывать холод, сохранять возвышенное положение конечности и ограничить нагрузку. В последующем назначают УВЧ. Срок иммобилизации зависит от основной травмы.
Если количество крови в суставе превышает 25-30 мл, необходима пункция. Пункцию выполняют под местной анестезией. Сначала по наружне-боковой поверхности сустава, чуть ниже надколенника вводят тонкую иглу, чтобы обезболить мягкие ткани и капсулу. Затем иглу меняют на специальную, более толстую и длинную. Кровь удаляют, полость сустава промывают новокаином. При необходимости вводят гидрокортизон или триамцинолон.
Затем на сустав накладывают тугую повязку и выполняют иммобилизацию лонгетой. Иногда кровь в суставе скапливается снова, поэтому через 1-2 дня назначают повторный осмотр. При необходимости пункцию повторяют. Обычно достаточно 1-2, реже 3 пункций. Рекомендуется возвышенное положение конечности и ходьба на костылях. Срок иммобилизации, как и в предыдущем случае, определяется основной травмой.
Гемартроз третьей степени, как правило, сопутствует тяжелым травмам. В таких случаях больных госпитализируют в травматологическое отделение и осуществляют лечение основного повреждения. Пункции выполняют по мере накопления крови в суставе. Если гемартроз третьей степени возникает при отсутствии тяжелых повреждений, это также является поводом для госпитализации в травматологическое отделение. Наряду со стандартными лечебными мероприятиями в таких случаях проводится детальное обследование: определение свертываемости крови, МРТ, КТ, осмотры других специалистов и т. д.
Упорно рецидивирующий гемартроз также является показанием для углубленного обследования, поскольку повторные скопления крови могут быть обусловлены повреждением хрящей, которое не просматривается на рентгенограммах. Обычно в таких случаях пациента направляют на артроскопию коленного сустава – этот лечебно-диагностический метод позволяет не только уточнить причину повторных кровотечений, но и в ряде случаев провести все необходимые лечебные манипуляции. Например – удалить поврежденные кусочки хряща или разорванную часть мениска.
Гемартроз при гемофилии, наряду со стандартными лечебными мероприятиями, требует переливания плазмы крови и внутривенного введения антигемофильного глобулина. Лечение проводится в гематологическом отделении.
Прогноз и профилактика
Прогноз при травматическом гемартрозе обычно благоприятный, особенно в случае своевременного обращения в лечебное учреждение. Рецидивирующий гемартроз, а также гемартроз при тяжелых травмах и гемофилии может стать причиной развития осложнений и последующего формирования артроза коленного сустава. Профилактические меры включают в себя предупреждение травматизма в быту и на производстве, своевременное лечение заболеваний, которые могут стать причиной гемартроза.
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
В основе механизма формирования гематомы мягких тканей лежит разрыв кровеносного сосуда без наличия раны, реже – при небольшой ране (обычно колотой). Интенсивное локальное травматическое воздействие при ушибе, повреждение костным отломком, резкое противоестественное смещение одних анатомических структур относительно других при переломе или вывихе становится причиной нарушения целостности сосудистой стенки. Кровь под давлением вытекает и «раздвигает» ткани, формируя полость.
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:
- По локализации. Гематомы могут быть расположены под кожей, в подслизистом слое, под фасцией, в толще мышечной ткани. Наиболее крупные полости локализуются внутри мышц или подфасциально (между мышцей и фасцией), что обусловлено богатым кровоснабжением и эластичностью скелетной мускулатуры.
- По состоянию сосуда. Пульсирующие гематомы формируются при повреждении сосуда большого калибра, отличаются отсутствием тромба в зоне повреждения, возможностью свободного движения крови из полости образования в полость сосуда и обратно. Непульсирующие гематомы обнаруживаются при нарушении целостности мелких и средних сосудов, дефект стенки которых быстро закрывается тромбом.
- По состоянию излившейся крови. Несвернувшиеся (свежие) гематомы выявляются в первые часы или дни после травмы, свернувшиеся – спустя несколько суток, лизированные (заполненные старой кровью, неспособной к свертыванию) – через несколько недель. Указанные сроки могут колебаться в зависимости от активности факторов свертывания, размера образования и иных обстоятельств. При проникновении инфекции наблюдается инфицирование, позже – нагноение.
- По отношению к тканям. При развитии диффузных гематом процесс пропитывания тканей кровью преобладает над процессом их «раздвигания», полость небольшая или отсутствует. При формировании ограниченных образований ткани пропитаны незначительно, основная масса излившейся крови находится в полости. Осумкованные гематомы определяются в отдаленные сроки, характеризуются наличием слоя плотной соединительной ткани, отделяющей полость от окружающих структур.
- По степени тяжести. Легкие гематомы возникают примерно через сутки после травматического эксцесса, чаще рассасываются самостоятельно. Образования средней тяжести формируются в течение 3-5 часов, требуют проведения консервативных или оперативных мероприятий. Тяжелые повреждения диагностируются через 1-2 часа после травмы, являются показанием для вскрытия и дренирования.

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.

Закрытое травматическое повреждение, полученное под воздействия механической силы без нарушения целостности структур сочленения называют — ушиб колена. В легких случаях кровоподтек рассасывается самостоятельно через 7-10 дней, в тяжелых — страдают внутрисуставные элементы на фоне реактивного воспалительного процесса, формирования гематомы, гемартроза. Типичные для любой травмы симптомы: припухлость, кровоподтек, боль в покое, усиливающаяся при попытке согнуть или разогнуть конечность.
Рассказывает специалист ЦМРТ
Дата публикации: 11 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины ушиба колена
Повреждения являются следствием:
- прямого механизма травмы — падения на колено, удара во время драки, спортивной тренировки
- непрямого — резкого вращения туловища при фиксированной стопе.
На степень тяжести ушиба колена влияют характер альтерирующего агента:
- вес
- приложенная сила
- твердость поверхности
- скорость движения
При легких травмах практически нет разрывов капилляров. Отек формируется за счет рефлекторного спазма и последующего расширения последних, что приводит к застойному полнокровию. Окружающие ткани депонируют жидкость, просачивающуюся за пределы сосудистой стенки.
При сильном ушибе колена возникает массивное кровоизлияние, происходит имбибиция мягких тканевых структур кровью, при ее излитии в суставную полость диагностируют гемартроз. Осумкованное скопление крови называют гематомой. Подобные изменения инициируют нарушение крово-, лимфообращения, способствуют появлению в области удара очагов ишемии и некротизации.
Симптомы ушиба колена
Признаки контузии коленного сустава:
- боль, усиливающаяся при пальпации, сгибании или разгибании нижней конечности
- онемение ноги
- припухлость
- кровоподтеки — при легком повреждении могут отсутствовать или появиться через несколько часов после травмы
- локальное повышение температуры в области сочленения
- умеренное нарушение функциональной способности, опора сохранена — пациент может стоять, ходить, типична хромота
При сильном ушибе о формировании гемартроза и гематомы судят по увеличению припухлости, что свидетельствует о сохраняющемся внутрисуставном кровотечении.
Как диагностировать ушиб колена
Первичный осмотр. Врач оценивает механизм получения травмы, пальпирует болезненную область для выявления крепитации, деформации, патологической подвижности. Подобные признаки могут свидетельствовать о переломе или повреждении связочного аппарата. Из-за выраженного отека и схожести симптомов травматических повреждений без визуализационных способов исследования дифференциация затруднена, пострадавшему может быть выполнена:
Рентгенография. На снимках, выполненных в двух проекциях, при ушибе колена костной патологии нет, но присутствуют изменения, косвенно свидетельствующие о повреждении мягких тканей — расширение суставной щели, расхождение синдесмоза.
Магнитно-резонансная томография коленного сустава. МРТ назначают в неясных случаях при необходимости исключить/подтвердить травматизацию связок, менисков, оценить локализацию и размеры гематомы, степень выраженности гемартроза.
Ультрасонография. УЗИ колена в первые часы после травмы может обнаруживать геморрагический выпот, подозрительный на разрыв боковых и крестообразных связок, что подразумевает проведение углубленной диагностики — артроскопии, МРТ.
К какому врачу обратиться
Помощь пострадавшему может быть оказана в травмпункте, где доступно проведение рентгена коленного сустава для исключения перелома. После осмотра и оценки снимков врач выдаст справку и направит пациента к хирургу по месту жительства. Лечение ушиба колена, в осложненных случаях, при неоднозначных данных диагностики может потребовать участия ортопеда-травматолога.
Гемартроз — кровоизлияние в суставную полость, чаще возникает в коленном суставе вследствие полученной травмы. Патологии более подвержены мужчины 25-45 лет в период повышенной физической активности. Характеризуется отечностью области сустава, признаком скопления жидкости, болевыми ощущениями при движении и в покое. Для выявления стадии поражений и размеров применяют рентгенографию, МРТ, КТ, лабораторные исследования. Лечение зависит от причины, вызвавшей скопление крови в полости сустава. С патологией обращаются к врачу-ортопеду или травматологу.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины гемартроза
Кровь в коленном суставе скапливается по следующим причинам:
- травматическое повреждение колена
- образование гематомы вследствие удара при падении с имеющимися нарушениями свертываемости крови в анамнезе
- как последствие хирургического вмешательства или диагностической артроскопии;посттравматическое осложнение на фоне приема антиагрегантных препаратов для разжижения крови
Факторами, провоцирующими появление патологии, служат болезни суставов, атрофия окружающих сустав мышц, наличие сосудистых заболеваний нижних конечностей, ожирение или превышение массы тела.
Гемартроз требует обязательного обращения к врачу и должного лечения, даже незначительный объем крови в суставе влечет развитие серьезных осложнений.
Симптомы
Характерная симптоматика гемартроза:
- расширения суставной капсулы, как следствие — отек тканей пораженной области
- распирающая боль в покое, усиливающаяся в движении
- локальная гиперемия, местное повышение температуры
- нестабильность, смещение надколенника без болевых ощущений
- ограничение подвижности, нарушение походки
Выраженность симптомов зависит от степени поражения, количества скопившейся при кровотечении крови.
Стадии развития гемартроза
В классификации выделяют травматический и не травматический тип патологии. По картине тяжести симптомов и течения болезни определяют три стадии:
- Первая степень характеризуется излитием до 15 мл крови в полость сустава, преобладают выраженные симптомы травмы.
- Вторая степень — скопление крови больше 15 мл, выражены симптомы кровоизлияния, наблюдается повышенная подвижность надколенника.
- Третья степень — скопление жидкости более 100 мл. Характеризуется ощущением распирания, болью, симптомом баллотирования надколенника.
Спровоцировать развитие гемартроза любого сустава, включая тазобедренный и плечевой, способен сильный ушиб с повреждениями кровеносных сосудов.
Как диагностировать
При подозрении на гемартроз коленного сустава необходимо оказание срочной медицинской помощи в день получения травмы. В большинстве клинических случаев травматическая форма сопровождается повреждением внутрисуставных структур: разрывом связок, оскольчатыми переломами костей.
МРТ — предпочтительный метод точного обследования, выявления источника кровотечения. С помощью сканирования врач определит «статус локалис», выявит и назовет основные признаки гемартроза коленного сустава.
В легких случаях делают рентген или УЗИ. В тяжелых диагностических ситуациях — артроскопию.
К какому врачу обратиться
Для диагностики и лечения гемартроз коленного, голеностопного и локтевого сустава обращаются к ортопеду или травматологу. Возможно понадобится консультация хирурга. Дальнейшей реабилитацией занимается физиотерапевт, мануальный терапевт и тренер ЛФК.
Читайте также:

