Что такое вирус герпес и цитомегаловирус у беременных
Обновлено: 17.04.2024
Ожидание малыша всегда является стрессом для женского организма, которому приходится в течение девяти месяцев работать в усиленном режиме. А во время беременности у будущей мамы возникает масса поводов для волнений. Заражение любым инфекционным заболеванием вызывает серьёзные последствия, которые негативно отражаются как на состоянии беременной, так и ребенка. Рассмотрим данные заболевания подробнее.
Герпес
Понятие «герпес во время беременности» является слишком широким и часто становится поводом для необоснованной паники среди беременных женщин, не знающих, от чего и в каких случаях может появиться угроза для их будущего ребенка. Беременной женщине важно владеть информацией обо всех особенностях этого заболевания на разных сроках беременности, чтобы вовремя обратиться к гинекологу и понимать, когда действительно есть опасность для плода при появлении простуды на губах.
Если у женщины, находящейся в интересной положении, наблюдается рецидивирующая форма вируса, то есть она уже до беременности с ним сталкивалась, практически любое проявление герпеса не опасно для матери и ребенка. Простой вирус герпеса может является угрозой при беременности только, если это первичное инфицирование, особенно на ранних сроках, когда закладываются все внутренние органы малыша и что самое опасное - нервная трубка. Только в случае первичного инфицирования на ранних сроках беременности, вплоть до второго триместра, вирус представляет угрозу, так как может привести к замершей беременности, выкидышу, аномалиям развития. Однако подобная клиническая ситуация скорее относится к исключениям из правил, потому что большинство женщин неоднократно сталкиваются с герпесом до наступления беременности.
Цитомегаловирус
Для беременной женщины вирус опасен при первичном заражении именно во время ожидания ребенка. Заражение от больного человека с острой инфекцией цитомегаловируса - худший вариант для беременной женщины, потому что из-за отсутствия антител в крови, вирус легко проникает через плаценту и оказывает негативное воздействие на плод. Согласно статистике, инфицирование плода происходит в 40-50% случаев. Степень неблагоприятного влияния вируса на плод зависит от срока беременности. При инфицировании плода на ранних сроках беременности, существует большая вероятность самопроизвольного выкидыша или аномалии развития ребенка. Если инфицирование случилось в более поздние сроки, пороков развития плода не наблюдается, но довольно часто возникает многоводие при беременности, отмечаются преждевременные роды и так называемая «врожденная цитомегалия» новорожденного. У таких детей могут быть обнаружены желтуха, увеличенные печени и селезенка, анемия.
Вирус Эппштейн-Барра
Вирус Эпштейна-Барр предрасполагает к преждевременному прерыванию беременности, гипотрофии плода, у родившихся детей вызывает поражения нервной системы, органов зрения, рецидивирующий хрониосепсис, гепатопатию и синдром дыхательных расстройств. Однако данный вирус провоцирует перечисленные патологии только при определенных условиях, при наличии которых в течение беременности он и становится опасным. Очень плохо, если беременная женщина ранее не сталкивалась с вирусом Эппштейн-Барра, из-за чего у нее в организме нет антител к этому вирусу. Если же контакт все же был, а после лечения обнаружились антитела, то это является хорошим знаком, потому что в этом случае бояться нечего. Это служит свидетельством того, что, если организм женщины повторно заразится, то справится с этим опасным заболеванием самостоятельно. А значит, беременной женщине не придется принимать тяжелые и достаточно опасные для развития плода лекарственные препараты.
Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача!
Цитомегалия – это инфекционное заболевание вирусного генеза, передающееся половым, трансплацентарным, бытовым, гемотрансфузионным путем. Симптоматически протекает в форме упорной простуды. Отмечается слабость, недомогание, головные и суставные боли, насморк, увеличение и воспаление слюнных желез, обильное слюноотделение. Часто протекает бессимптомно. Опасна цитомегалия беременных: она может вызывать самопроизвольный выкидыш, врожденные пороки развития, внутриутробную гибель плода, врожденную цитомегалию. Диагностика осуществляется лабораторными методами (ИФА, ПЦР). Лечение включает противовирусную и симптоматическую терапию.
МКБ-10
Общие сведения
Другие названия цитомегалии, встречающиеся в медицинских источниках, - цитомегаловирусная инфекция (ЦМВ), инклюзионная цитомегалия, вирусная болезнь слюнных желез, болезнь с включениями. Цитомегалия является широко распространенной инфекцией, и многие люди, являясь носителями цитомегаловируса, даже не подозревают об этом. Наличие антител к цитомегаловирусу выявляется у 10—15% населения в подростковом возрасте и у 50% взрослых людей. По некоторым источникам, носительство цитомегаловируса определяется у 80% женщин детородного периода. В первую очередь это относится к бессимптомному и малосимптомному течению цитомегаловирусной инфекции.

Причины
Возбудитель цитомегаловирусной инфекции – цитомегаловирус - относится к семейству герпесвирусов человека. Клетки, пораженные цитомегаловирусом, многократно увеличиваются в размерах, поэтому название заболевания «цитомегалия» переводится как «клетки-гиганты». Цитомегалия не является высоко заразной инфекцией. Обычно заражение происходит при тесных, длительных контактах с носителями цитомегаловируса. Цитомегаловирус передается следующими путями:
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: при сексуальных контактах через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, иногда - при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Нередко цитомегаловирус находится в организме многие годы и может ни разу не проявить себя и не нанести вреда человеку. Проявление скрытой инфекции происходит, как правило, при ослаблении иммунитета. Угрожающую по своим последствиям опасность цитомегаловирус представляет у лиц со сниженным иммунитетом (ВИЧ-инфицированных, перенесших трансплантацию костного мозга или внутренних органов, принимающих иммунодепрессанты), при врожденной форме цитомегалии, у беременных.
Патогенез
Попадая в кровь, цитомегаловирус вызывает выраженную иммунную реакцию, проявляющуюся в выработке защитных белковых антител – иммуноглобулинов М и G (IgM и IgG) и противовирусной клеточной реакцией - образованием лимфоцитов CD 4 и CD 8. Угнетение клеточного иммунитета при ВИЧ-инфекции приводит к активному развитию цитомегаловируса и вызываемой им инфекции.
Образование иммуноглобулинов М, свидетельствующих о первичной инфекции, происходит спустя 1-2 месяца после заражения цитомегаловирусом. Через 4-5 месяцев IgM заменяются на IgG, обнаруживающиеся в крови в течение всей последующей жизни. При крепком иммунитете цитомегаловирус не вызывает клинических проявлений, течение инфекции происходит бессимптомно, скрыто, хотя наличие вируса определяется во многих тканях и органах. Поражая клетки, цитомегаловирус, вызывает увеличение их размера, под микроскопом пораженные клетки похожи на «глаз совы». Цитомегаловирус определяется в организме пожизненно.
Даже при бессимптомном течении инфекции носитель цитомегаловируса является потенциально заразным для неинфицированных лиц. Исключение составляет внутриутробный путь передачи цитомегаловируса от беременной женщины плоду, который происходит в основном при активном течении процесса, и лишь в 5% случаев вызывает врожденную цитомегалию, в остальных же носит бессимптомный характер.
Симптомы цитомегалии
Врожденная цитомегалия
В 95% случаев внутриутробное инфицирование плода цитомегаловирусом не вызывает развития заболевания, а протекает бессимптомно. Врожденная цитомегаловирусная инфекция развивается у новорожденных, матери которых перенесли первичную цитомегалию. Врожденная цитомегалия может проявляться у новорожденных в различных формах:
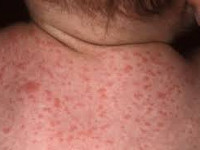
- петехиальная сыпь – мелкие кожные кровоизлияния - встречается у 60-80% новорожденных;
- недоношенность и задержка внутриутробного развития плода - встречается у 30% новорожденных;
- желтуха;
- хориоретинит – острый воспалительный процесс в сетчатке глаза, часто вызывающий снижение и полную потерю зрения.
Летальность при внутриутробном инфицировании цитомегаловирусом достигает 20-30%. Из выживших детей большая часть имеет отставание в умственном развитии или инвалидность по слуху и зрению.
Приобретенная цитомегалия у новорожденных
При инфицировании цитомегаловирусом в процессе родов (при прохождении плода по родовым путям) или в послеродовом периоде (при бытовом контакте с инфицированной матерью или грудном вскармливании) в большинстве случаев развивается бессимптомное течение цитомегаловирусной инфекции. Однако у недоношенных младенцев цитомегаловирус может вызывать затяжную пневмонию, к которой часто присоединяется сопутствующая бактериальная инфекция. Часто при поражении цитомегаловирусом у детей отмечается замедление в физическом развитии, увеличение лимфоузлов, гепатит, сыпь.
Мононуклеозоподобный синдром
У лиц, вышедших из периода новорожденности и имеющих нормальный иммунитет, цитомегаловирус может вызывать развитие мононуклеозоподобного синдрома. Течение мононуклеазоподобного синдрома по клинике не отличается от инфекционного мононуклеоза, вызываемого другой разновидностью герпесвируса – вирусом Эбштейна-Барр. Течение мононуклеозоподобного синдрома напоминает упорную простудную инфекцию. При этом отмечается:
- длительная (до 1 месяца и более) лихорадка с высокой температурой тела и ознобами;
- ломота в суставах и мышцах, головная боль;
- выраженные слабость, недомогание, утомляемость;
- боли в горле;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания, напоминающие сыпь при краснухе (обычно встречается при лечении ампициллином).
В отдельных случаях мононуклеозоподобный синдром сопровождается развитием гепатита – желтухой и повышением в крови печеночных ферментов. Еще реже (до 6% случаев) осложнением мононуклеозоподобного синдрома служит пневмония. Однако у лиц с нормальной иммунной реактивностью она протекает без клинических проявлений, выявляясь лишь при проведении рентгенографии легких.
Длительность течения мононуклеозоподобного синдрома составляет от 9 до 60 дней. Затем обычно наступает полное выздоровление, хотя на протяжении нескольких месяцев могут сохраняться остаточные явления в виде недомогания, слабости, увеличенных лимфоузлов. В редких случаях активизация цитомегаловируса вызывает рецидивы инфекции с лихорадкой, потливостью, приливами и недомоганием.
Цитомегаловирусная инфекция у лиц с ослабленным иммунитетом
Ослабление иммунитета наблюдается у лиц, страдающих синдромом врожденного и приобретенного (СПИД) иммунодефицита, а также у пациентов, перенесших пересадку внутренних органов и тканей: сердца, легкого, почки, печени, костного мозга. После пересадки органов пациенты вынуждены постоянно принимать иммунодепрессанты, ведущие к выраженному подавлению иммунных реакций, что вызывает активность цитомегаловируса в организме.
У пациентов, перенесших трансплантацию органов, цитомегаловирус вызывает поражение донорских тканей и органов (гепатит – при пересадке печени, пневмонию при пересадке легкого и т. д.). После трансплантации костного мозга у 15-20% пациентов цитомегаловирус может привести к развитию пневмонии с высокой летальностью (84-88%). Наибольшую опасность представляет ситуация, когда инфицированный цитомегаловирусом донорский материал пересажен неинфицированному реципиенту.
Цитомегаловирус поражает практически всех ВИЧ-инфицированных. В начале заболевания отмечаются недомогание, суставные и мышечные боли, лихорадка, ночная потливость. В дальнейшем к этим признакам могут присоединяться поражения цитомегаловирусом легких (пневмония), печени (гепатит), мозга (энцефалит), сетчатки глаза (ретинит), язвенные поражения и желудочно-кишечные кровотечения.
У мужчин цитомегаловирусом могут поражаться яички, простата, у женщин – шейка матки, внутренний слой матки, влагалище, яичники. Осложнениями цитомегаловирусной инфекции у ВИЧ-инфицированных могут стать внутренние кровотечения из пораженных органов, потеря зрения. Множественное поражение органов цитомегаловирусом может привести к их дисфункции и гибели пациента.
Диагностика
С целью диагностики цитомегаловирусной инфекции проводится лабораторное обследование. Постановка диагноза цитомегаловирусной инфекции основана на выделении цитомегаловируса в клиническом материале или при четырехкратном повышении титра антител.
- ИФА-диагностика. Включает определение в крови специфических антител к цитомегаловирусу - иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении цитомегаловирусом либо о реактивации хронической ЦМВИ. Определение высоких титров IgМ у беременных может угрожать инфицированию плода. Повышение IgМ выявляется в крови спустя 4-7 недель после заражения цитомегаловирусом и наблюдается на протяжении 16-20 недель. Повышение иммуноглобулинов G развивается в период затухания активности цитомегаловирусной инфекции. Их наличие в крови говорит о присутствии цитомегаловируса в организме, но не отражает активности инфекционного процесса.
- ПЦР-диагностика. Для определения ДНК цитомегаловируса в клетках крови и слизистых (в материалах соскобов из уретры и цервикального канала, в мокроте, слюне и т. д.) используется метод ПЦР-диагностики (полимеразной цепной реакции). Особенно информативно проведение количественной ПЦР, дающей представление об активности цитомегаловируса и вызываемого им инфекционного процесса.
В зависимости от того, какой орган поражен цитомегаловирусной инфекцией, пациент нуждается в консультации гинеколога, андролога, гастроэнтеролога или других специалистов. Дополнительно по показаниям проводится УЗИ органов брюшной полости, кольпоскопия, гастроскопия, МРТ головного мозга и другие обследования.
Лечение цитомегаловирусной инфекции
Неосложненные формы мононуклеазоподобного синдрома не требует специфической терапии. Обычно проводятся мероприятия, идентичные лечению обычного простудного заболевания. Для снятия симптомов интоксикации, вызываемой цитомегаловирусом, рекомендуется пить достаточное количество жидкости.
Лечение цитомегаловирусной инфекции у лиц, входящих в группу риска, проводится противовирусным препаратом ганцикловиром. В случаях тяжелого течения цитомегалии ганцикловир вводится внутривенно, т. к. таблетированные формы препарата обладают лишь профилактическим эффектом в отношении цитомегаловируса. Поскольку ганцикловир обладает выраженными побочными эффектами (вызывает угнетение кроветворения - анемию, нейтропению, тромбоцитопению, кожные реакции, желудочно-кишечные расстройства, повышение температуры и ознобы и др.), его применение ограничено у беременных, детей и у людей, страдающих почечной недостаточностью (только по жизненным показаниям), он не используется у пациентов без нарушения иммунитета.
Для лечения цитомегаловируса у ВИЧ-инфицированных наиболее эффективен препарат фоскарнет, также обладающий рядом побочных эффектов. Фоскарнет может вызывать нарушение электролитного обмена (снижение в плазме крови магния и калия), изъязвление половых органов, нарушение мочеиспускания, тошноту, поражение почек. Данные побочные реакции требуют осторожного применения и своевременной корректировки дозы препарата.
Прогноз
Особую опасность цитомегаловирус представляет при беременности, так как может провоцировать выкидыш, мертворождение или вызывать тяжелые врожденные уродства у ребенка. Поэтому цитомегаловирус, наряду с герпесом, токсоплазмозом и краснухой, относится к числу тех инфекций, обследоваться на которые женщины должны профилактически, еще на этапе планирования беременности.
Профилактика
Особенно остро вопрос профилактики цитомегаловирусной инфекции стоит у лиц, входящих в группу риска. Наиболее подвержены инфицированию цитомегаловирусом и развитию заболевания ВИЧ-инфицированные (особенно больные СПИДом), пациенты после трансплантации органов и лица с иммунодефицитом иного генеза.
Неспецифические методы профилактики (например, соблюдение личной гигиены) неэффективны в отношении цитомегаловируса, так как заражение им возможно даже воздушно-капельным путем. Специфическая профилактика цитомегаловирусной инфекции проводится ганцикловиром, ацикловиром, фоскарнетом среди пациентов, входящих в группы риска. Также для исключения возможности инфицирования цитомегаловирусом реципиентов при пересадке органов и тканей необходим тщательный подбор доноров и контроль донорского материала на наличие цитомегаловирусной инфекции.
Цитомегаловирусная инфекция у беременных — это клинически манифестное или латентно протекающее инфекционное заболевание, вызванное цитомегаловирусом, возникшее до зачатия или во время гестации. Проявляется гипертермией, катаральными симптомами, шейным и подчелюстным лимфаденитом, сиалоаденитом, общей интоксикацией, беловато-голубыми белями, реже — гепатомегалией, спленомегалией, генерализованной лимфаденопатией. Диагностируется с помощью серологических и молекулярных лабораторных методов. Лечение проводится специфическим человеческим иммуноглобулином, рекомбинантным альфа-2-интерфероном, при тяжелом течении — синтетическими аналогами нуклеозидов.
МКБ-10
Общие сведения
Цитомегаловирусная инфекция (цитомегалия, ЦМВИ) — одно из наиболее распространенных инфекционных заболеваний, внутриутробно поражающих плод и вызывающих различные врожденные аномалии. В зависимости от региона антитела к цитомегаловирусу определяются у 40-98% пациенток репродуктивного возраста. Цитомегалия чаще встречается в группах населения с низким уровнем социального и экономического развития. В России серопозитивными к ЦМВИ являются до 90% женщин, инфицированность среди беременных старше 30 лет достигает 97-98%. В европейских странах врожденная цитомегалия выявляется с частотой 3-5 случаев на 1000 родов, в других государствах этот показатель составляет от 0,2 до 2,2%.

Причины
Заболевание вызывается крупным ДНК-содержащим цитомегаловирусом (ЦМВ), принадлежащим к семейству герпес-вирусов. Специалисты выделяют три штамма возбудителя, каждый из которых может самостоятельно инфицировать организм одного и того же человека. Заражение происходит до зачатия либо во время беременности. Вирусы пожизненно персистируют в организме женщины, поражая практически все виды тканей. Часть инфекционистов считает ЦМВ условно-патогенным микроорганизмом, клинически значимая реактивация которого наблюдается только при значительном угнетении иммунитета.
Усиление патогенности цитомегаловируса в гестационном периоде связано с физиологической иммуносупрессией, защищающей генетически чужеродный плод от отторжения. Под влиянием эстрогенов, прогестерона, кортизола у беременной уменьшается абсолютное и относительное количество Т-лимфоцитов, непосредственно участвующих в элиминации вирусов и поврежденных клеток, снижается их цитотоксичность. В результате ускоряется репликация цитомегаловирусов, они быстрее распространяются по организму и при недостаточном уровне защитных антител преодолевают плацентарный барьер.
Патогенез
Особенностью цитомегаловирусной инфекции является множественность путей заражения. Вирус распространяется аэрогенным, контактным, фекально-оральным, гемотрансфузионным, половым, вертикальным способами, в том числе трансплацентарно от беременной к плоду. Из-за сравнительно низкой вирулентности для инфицирования важен тесный контакт с зараженным. Возбудитель ЦМВИ определяется практически во всех биологических средах: слюне, крови, моче, слезной жидкости, ликворе, грудном молоке, цервикальном, вагинальном, уретральном секрете, сперме, слизи из прямой кишки, околоплодных водах.
После попадания в организм цитомегаловирусы адсорбируются на поверхности клеток, проникают в них, проходят полный цикл репликации ДНК, после чего сформированные вирионы распространяются на соседние клетки, с кровью разносятся по организму. Наиболее чувствителен к вирионам протоковый эпителий слюнных желез, в первую очередь околоушных, других экзокринных желез.
После лимфогенной и гематогенной генерализации обычно наступает фаза непродуктивной инфекции (скрытого носительства) с длительным сохранением вирусной частицы внутри зараженной клетки и передачей при делении дочерним клеткам. У женщин с нормальным иммунитетом клиническая манифестация не происходит, заболевание сразу приобретает характер носительства. Цитомегаловирус может длительное время персистировать в неактивной форме в чувствительных клетках. Проникновение ЦМВ в лимфоциты и мононуклеары обеспечивает его защиту от противовирусных антител.
При падении иммунитета у беременных возможна реактивация цитомегаловирусной инфекции с разрушением ядер клеток, в которых персистировал вирус, гематогенной диссеминацией, поражением железистых органов, развитием васкулитов, индукцией специфического цитомегалического метаморфоза клеток разных тканей. При гестации вирусы из межворсинчатого пространства проникают через плаценту и гематогенно инфицируют плод. Установлено, что ЦМВ способен повреждать мембрану трофобласта.
Классификация
Систематизация основных форм цитомегаловирусной инфекции у беременных проводится с учетом выраженности клинической картины и времени манифестации патологического процесса. Такой подход наиболее оправдан с точки зрения прогнозирования возможных осложнений заболевания и выбора оптимальной тактики ведения беременности. Специалисты в сфере акушерства и гинекологии, инфекционных болезней различают следующие варианты инфекции:
- Первично-манифестнаяЦМВИ. Самый неблагоприятный вариант течения патологии. Возникает в результате первичного инфицирования беременной, у которой отсутствуют специфические IgG. Отличается высокой вероятностью трансплацентарного переноса вируса (до 30-75%) и внутриутробного поражения плода. В период гестации выявляется не более чем у 4% пациенток. При заражении с острой симптоматикой в I триместре рекомендован аборт.
- Носительство. Наиболее частая форма цитомегаловирусной болезни у беременных. Носительницами являются женщины, у которых до зачатия была активная форма заболевания или инфекция на фоне сильного иммунитета сразу перешла в непродуктивную фазу. Иммуноглобулины G, циркулирующие в крови пациентки, защищают плод от заражения ЦМВ. При исключении иммуносупрессорных воздействий риск патологического течения гестации минимален.
- Реактивация латентной инфекции. При значительном снижении иммунитета у носительниц цитомегаловируса развивается характерная клиническая картина. Заболевание в той или иной степени обостряется у 40-50% серопозитивных беременных. В 0,15-0,36% случаев вирус передается трансплацентарно ребенку. Наибольший риск врожденных аномалий наблюдается при обострении цитомегаловирусной болезни на 7-12 неделях гестационного срока.
Симптомы ЦМВИ у беременных
Возможны беловато-голубые влагалищные выделения. При существенном снижении иммунитета определяется увеличение печени, селезенки с появлением тяжести, дискомфорта, распирания в правом и левом подреберьях, генерализованное увеличение лимфоузлов. Длительность острой фазы, как правило, составляет до 2-3 недель.
Осложнения
Осложненное течение гестации наблюдается преимущественно при острой или реактивированной инфекции. У таких пациенток чаще возникают спонтанные выкидыши, связанные с тяжелыми эмбрио- и фетопатиями, преждевременные роды, вызванные гипертонусом матки, замершие беременности, мертворождение. Из-за повреждения мембраны трофобласта ЦМВИ может осложниться приращением плаценты, гипертрофией и ранним старением плацентарной ткани, фетоплацентарной недостаточностью, внутриутробной гипоксией и задержкой развития плода.
Во время родов возможна преждевременная отслойка плаценты, массивная кровопотеря из-за атонического кровотечения. В послеродовом периоде отмечаются латентные эндометриты. В последующем повышается вероятность развития дисменореи.
При острой первичной цитомегаловирусной болезни существенно возрастает риск трансплацентарного инфицирования плода и развития многоводия. Дети зачастую рождаются недоношенными, с низкой малой тела. Особенно опасно заражение ЦМВ в 1-м триместре, часто вызывающее микроцефалию, хориоретинит, нейросенсорную тугоухость, другие аномалии развития.
Врожденная цитомегалия после внутриутробного инфицирования может протекать бессимптомно, проявляться тяжело протекающими манифестными формами или в виде последствий поражения отдельных органов (гепатомегалии, затяжной желтухи, нарушений сосания и глотания, стойкого снижения мышечного тонуса, тремора, анемии, тромбоцитопении, отставания в умственном и моторном развитии, пневмонии, миокардита, панкреатита, колита, нефрита). Отдаленными последствиями ЦМВИ у детей являются слепота, глухота, речевые нарушения, проявляющиеся на 2-5-м году жизни.
У беременных со значительной иммуносупрессией ЦМВИ протекает тяжелее, экстрагенитальные осложнения выявляются чаще. Неблагоприятными формами заболевания считаются цитомегаловирусные поражения легких (интерстициальная пневмония), мозга (менингит, энцефалит), периферической нервной системы (миелит, полирадикулоневрит), сердца (миокардит, перикардит), кроветворения (тромбоцитопения, гемолитическая анемия). Прямая угроза для жизни беременной возникает при быстрой генерализации инфекции с развитием сепсиса, инфекционно-токсического шока, ДВС-синдрома.
Диагностика
Сложность своевременного выявления ЦМВИ связана с отсутствием симптоматики у большинства беременных и полиморфностью клинической картины при манифестации. Учитывая повышенный риск перинатального заражения ребенка цитомегаловирусной инфекцией, в качестве скрининга рекомендовано проведение анализа на TORCH-комплекс. Ведущими методами диагностики являются лабораторные анализы, позволяющие верифицировать инфекционного агента, обнаружить серологические маркеры и определить остроту процесса. План обследования пациенток с подозрением на цитомегалию включает такие исследования, как:
- Иммуноферментный анализ. ИФА считается наиболее достоверным и информативным методом диагностики цитомегаловирусной болезни. Наличие активной инфекции подтверждает выявление IgM и более чем 4-кратное нарастание титра IgG. О давности инфицирования свидетельствуют данные об авидности иммуноглобулинов G (при показателе
- ПЦР-диагностика. Цитомегаловирусные нуклеиновые кислоты определяют в биологических секретах, которые могут содержать возбудителя. Обычно для анализа берут кровь, мочу, цервикальный секрет, буккальные мазки. Обнаружение вирусной ДНК подтверждает инфицированность, а количественные методы исследования позволяют контролировать течение инфекции.
Для оценки состояния плода, выявления фетоплацентарной недостаточности, возможных аномалий по показаниям проводятся:
- УЗИ плода и плаценты;
- допплерография маточно-плацентарного кровотока;
- фетометрия;
- КТГ;
- фонокардиография плода;
- биопсия хориона.
Цитомегалию дифференцируют с ВИЧ-инфекцией, инфекционным мононуклеозом, токсоплазмозом, листериозом, герпесом, вирусными гепатитами, бактериальным сепсисом, лимфогранулематозом, острым лейкозом. При необходимости пациентку консультирует инфекционист, вирусолог, иммунолог, онколог, онкогематолог.
Лечение ЦМВИ у беременных
Выбирая тактику ведения гестации, учитывают клиническую форму ЦМВИ и срок инфицирования. Женщинам с цитомегалией, первично-манифестировавшей в период 1 триместра, рекомендовано проведение аборта. Прерывание беременности по медицинским показаниям также показано пациенткам с клинически и лабораторно подтвержденной первичной инфекцией при обнаружении до 22 недели УЗ-признаков пороков развития плода. В остальных случаях возможна пролонгация гестации.
Беременным с носительством медикаментозное лечение не назначается. При отсутствии клинических и лабораторных признаков реактивации цитомегаловирусной болезни требуется коррекция образа жизни, направленная на предотвращение значительной иммуносупрессии. Больным необходимы достаточные отдых и сон, исключение чрезмерных физических и психологических нагрузок, полноценное питание, прием витаминно-минеральных комплексов, профилактика ОРВИ, осторожность при назначении препаратов, снижающих иммунитет.
Беременным с активной формой инфекции проводится лечение, направленное на купирование обострения и прекращение экскреции цитомегаловируса. Сложность выбора адекватной медикаментозной терапии связана с фетотоксичностью большинства противовирусных средств. С учетом возможных показаний и противопоказаний для лечения ЦМВИ при гестации применяются:
- Антицитомегаловирусный человеческий иммуноглобулин. Гипериммунные препараты позволяют восстановить титр специфических IgG, блокировать репликацию возбудителя и ограничить его диссеминацию. Использование иммуноглобулина человека существенно снижает риск внутриутробного инфицирования вирусом цитомегалии.
- Рекомбинантный α-2-интерферон. Препарат стимулирует Т-хелперы и Т-киллеры, повышая уровень Т-клеточного иммунитета. Усиливает активность фагоцитов и скорость дифференцировки В-лимфоцитов. Угнетает репликацию цитомегаловирусов и способствует их инактивации различными иммунными агентами. Рекомендован в виде ректальных свечей.
- Синтетические аналоги нуклеозидов. Назначаются только при тяжелых генерализованных формах цитомегаловирусной инфекции, когда риск токсических эффектов препаратов оправдан спасением жизни беременной. Противовирусные препараты ингибируют ДНК-полимеразу вирусных частиц и за счет этого тормозят синтез цитомегаловирусной ДНК.
Индукторы интерфероногенеза, иммуномодуляторы применяют крайне редко из-за возможного преждевременного прерывания гестации. В качестве немедикаментозных методов допустимо проведение эндоваскулярного лазерного облучения крови и плазмафереза.
Роды при ЦМВИ
Предпочтительным методом родоразрешения являются естественные роды. Кесарево сечение выполняется при наличии абсолютных акушерских или экстрагенитальных показаний или при сочетании относительных (внутриутробном инфицировании цитомегаловирусом, хронической гипоксии плода, II-III степенях задержки его развития, первичном и вторичном бесплодии в анамнезе).
Прогноз и профилактика
Своевременное выявление латентной ЦМВИ и профилактика ее активации существенно улучшают исход беременности как для женщины, так и для плода. Прогноз неблагоприятен при генерализации первичной цитомегаловирусной инфекции. При установленном диагнозе цитомегалии показано планирование зачатия с учетом рекомендаций акушера-гинеколога, купирование активного процесса, прегравидарная иммунокоррекция с использованием пептидных иммуностимуляторов и рекомбинантных интерферонов.
Противовирусная терапия женщин с манифестной ЦМВИ на 75% снижает риск реактивации инфекции в наиболее опасном по возникновению осложнений 1 триместре. Общая профилактика заражения предполагает соблюдение правил личной гигиены с частым мытьем рук, отказ от близких прямых контактов с другими людьми.
1. Цитомегаловирусная инфекция и беременность/ Мельникова С.Е., Троик Е.Б.// Детская медицина Северо-Запада – 2012 - Т. 3, №3.
2. Цитомегаловирусная инфекция и беременность (прегравидарная подготовка и терапия)/ Короткова Н.А., Прилепская В.Н.// Эффективная фармакотерапия. – 2016 - №22.
3. Цитомегаловирусная инфекция. Этиология, эпидемиология, патогенез, клиника, лабораторная диагностика, лечение, профилактика/ Марданлы С.Г., Кирпичникова Г.И., Неверов В.А. — 2011.
4. Цитомегаловирусная инфекция в практике врача: современный алгоритм диагностики и лечения/ Извекова И.Я., Михайленко М.А., Краснова Е.И.// Лечащий врач. – 2018.

Цитомегаловирус (ЦМВ) – это один из представителей семейства герпес-вирусов (в него также входят возбудители простого герпеса, ветрянки, вирус Эпштейн-Барра). Первый контакт с вирусом чаще всего происходит в детстве, и большинство взрослых людей имеют к нему антитела. Как и многие вирусы данного семейства, ЦМВ имеет способность сохраняться пожизненно в клеточных резервуарах организма, обычно не вызывая никаких симптомов, так как иммунная система не дает вирусу бесконтрольно размножаться. Однако цитомегаловирус при беременности может реактивироваться из клеток-резервуаров на фоне физиологического снижения иммунной функции у беременной женщины. Это может привести к серьезным нарушениям развития плода, таким как:
• снижение зрения или слепота;
• гепатит и желтуха;
• снижение уровня тромбоцитов;
• трудности с обучением;
Цитомегаловирус у беременных особенно опасен для плода, если женщина ранее не контактировала с вирусом, не имеет к нему иммунитета и заразилась ЦМВ во время текущей беременности или незадолго до ее наступления.
Это можно проверить, сдав анализ на антитела к вирусу. Во время беременности проводится мониторинг на так называемый TORCH-комплекс (это анализ на инфекции, которые могут передаваться от матери к плоду во время беременности и вызывать нарушения развития у ребенка: токсоплазма, краснуха, цитомегаловирус и герпес). Оптимально сдать этот анализ еще до наступления планируемой беременности для оценки возможных рисков.
При контакте организма с любым возбудителем (будь то бактерия, вирус или гельминт) в крови могут вырабатываться, по крайней мере, два типа антител: антитела класса IgM и антитела класса IgG. Первые являются «немедленной» реакцией иммунной системы человека на проникновение чужеродного организма и обычно свидетельствуют о недавнем заражении. Второй тип антител направлен на окончательное подавление заболевания и поддержание иммунитета в течение длительного времени (порой пожизненно).
Таким образом, если до беременности выявляются антитела класса IgG, а антитела IgM дают отрицательный результат, это говорит о том, что ваш организм ранее встречался с вирусом, имеет определенный уровень иммунной защиты, и риск повторного заражения очень небольшой. Если же анализ на IgG отрицательный, то необходимы дополнительные меры предосторожности. В практике наблюдения беременной женщины широко применяются и ПЦР-исследования крови и мочи на ЦМВ-инфекцию. Всем женщинам показан обязательный скрининг на цитомегаловирус во время беременности. Сроки и порядок обследования определяются врачом.
Как передается ЦМВ?
ЦМВ обычно передается при тесном контакте с человеком, который уже имеет вирус в своем организме и выделяет его в окружающую среду. Вирус может распространяться через слюну, кровь, мочу, семенную жидкость, грудное вскармливание. ЦМВ может передаваться только от человека, у которого вирус находится в «активном» состоянии и выделяется с биологическими жидкостями. Это случается, например, если:
• человек впервые заразился вирусом: дети часто передают друг другу вирус при тесных контактах в детском саду;
• вирус «реактивировался»: начал размножаться бесконтрольно через определенное время после первичного заражения. Это происходит в результате существенного ослабления иммунной системы;
• если произошло реинфицирование (повторное заражение): человек заразился другим подтипом ЦМВ.
Таким образом, источником инфекции наиболее часто могут являться дети, у которых после первого контакта с инфекцией вирус еще некоторое время активно размножается в организме, иногда вызывая симптомы по типу ОРЗ, а иногда и вовсе протекая бессимптомно. В «зоне риска» находятся беременные, которые работают с детьми или уже имеют детей.
Как предотвратить заражение?
Полностью предотвратить инфекцию невозможно: вакцина против ЦМВ пока не разработана. Но во время беременности вы можете снизить риск, при помощи следующих действий:
• регулярно мойте руки с теплой водой и мылом, особенно если вы меняли подгузники ребенку или работаете в детском саду;
• не целуйте маленьких детей в губы или щеку: лучше целовать их в макушку или просто обнять;
• не доедайте еду за ребенком, не пользуйтесь с ним одной и той же посудой;
• не облизывайте детские пустышки.
Как вылечить инфекцию?
В случае же, если плановое скрининговое обследование все же выявило признаки заражения или реактивации инфекции у беременной женщины, дальнейшая тактика лечения и ведения беременности определяется врачом совместно с женщиной с учетом рисков заражения плода. Иногда могут потребоваться инвазивные диагностические вмешательства (такие, как амниоцентез).
Диагностика и лечение цитомегаловируса при беременности – сложная задача, для решения которой обычно требуется одновременное участие опытного акушера-гинеколога и врача-инфекциониста.
Автор: врач-инфекционист Университетской клиники H-Clinic Дегтярева Светлана Юрьевна.
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич.
Также о цитомегаловирусе вы можете прочитать в нашей статье ЦИТОМЕГАЛОВИРУС ЛЕЧЕНИЕ.

В России и других странах фиксируют случаи заболеваний, которые могли бы уйти в прошлое благодаря ва.


Группа заболеваний, которые могут быть вызваны вирусами, бактериями и паразитами. Их часто называют .

Чтобы рассказать успехи человечества на пути молекулярной биологии к 2022 году придётся сначала погр.

ЦМВ – это один из представителей семейства герпес-вирусов (в нее также входят возбудители простого герпеса, ветрянки, вирус Эпштейна-Барр).
Как и многие вирусы этого семейства, он имеет способность сохраняться в организме пожизненно, обычно не вызывая никаких симптомов, так как иммунная система не дает вирусу бесконтрольно размножаться. Нередко он может быть причиной патологии у новорожденных, если мать заразилась вирусом во время беременности, или произошла активация вируса в этот период (врожденная ЦМВ-инфекция).
ЦМВ обычно передается при тесном контакте с человеком, который уже имеет вирус в своем организме. Вирус может распространяться через слюну, кровь, мочу, семенную жидкость, грудное молоко. ЦМВ может передаваться только от человека, у которого вирус находится в «активном» состоянии и выделяется с биологическими жидкостями. Это случается, например, если:
• человек впервые заразился вирусом – дети часто передают друг другу вирус при тесных контактах в детском саду;
• вирус «реактивировался» – начал размножаться бесконтрольно через определенное время после первичного заражения. Это происходит в результате существенного ослабления работы иммунной системы;
• если произошло реинфицирование (повторное заражение) – человек заразился другим подтипом ЦМВ.
Клинические проявления ЦМВ.
Наиболее часто первый контакт с вирусом происходит в детстве. Заражение не всегда вызывает появление каких-либо симптомов. У некоторых людей развивается заболевание по типу ОРЗ, со следующими жалобами:
• повышением температуры до 38С и более;
• болью в мышцах;
• усталостью;
• болью в горле;
• увеличением шейных лимфоузлов.
Иногда острая ЦМВ-инфекция протекает очень схоже с инфекционным мононуклеозом, в этом случае возможны также следующие проявления заболевания:
• сыпь;
• увеличение печени, селезенки;
• увеличение других групп лимфатических узлов.
При наличии этих симптомов необходимо проводить дифференциальную диагностику как непосредственно с инфекционным мононуклеозом, так и с острой ВИЧ-инфекцией, которые нередко протекают с аналогичной клиникой.
Все клинические проявления заболевания обычно проходят в течение 3 недель. В дальнейшем вирус сохраняется в организме, но развитие болезни возможно только у пациентов с существенно ослабленной иммунной системой.
У пациентов с ВИЧ-инфекцией (при снижении CD4-лимфоцитов менее 50 кл/мкл), людей, прошедших трансплантацию, получающих химиотерапию при онкологии или генно-инженерные препараты при аутоиммунных заболеваниях, ЦМВ может вызывать более серьезные проявления – поражение глаз, желудочно-кишечного тракта, печени, нервной системы, пневмонию.
Совет! Обязательно обратитесь к врачу, если у вас есть симптомы ОРЗ и:
• вы беременны;
• вы принимаете лекарственные препараты, которые ослабляют иммунную систему (например, химиотерапия при онкологических заболеваниях, препараты при аутоиммунных заболеваниях – ревматоидном артрите, псориатическом артрите, анкилозирующем спондилите, болезни Крона).
Как диагностируется ЦМВ.
В период «активной» инфекции вирус можно обнаружить в тех самых жидкостях организма, с которыми он передается (слюна, кровь, моча), при помощи ПЦР. Также, как и в случае со многими другими инфекционными заболеваниями, возможна диагностика на основании «непрямых» критериев. При контакте организма с любым возбудителем (будь то бактерия, вирус или гельминт) в крови могут вырабатываться по крайней мере два типа антител – антитела класса IgM и антитела класса IgG. Первые являются «немедленной» реакцией иммунной системы человека на проникновение чужеродного агента (хотя даже и эта относительно быстрая реакция порой занимает до 3 недель) и обычно свидетельствуют о недавнем заражении. Второй тип антител направлен на окончательное подавление заболевания и поддержание иммунитета в течение длительного времени (порой пожизненно).
Таким образом, положительные антитела к цитомегаловирусу IgG в крови встречаются у большинства людей во взрослом возрасте. Данный результат анализа означает лишь то, что человек сталкивался с вирусом и иммунная система выработала способ длительной защиты от повторного заражения. К врачам (терапевтам, инфекционистам) нередко обращаются пациенты с положительными IgG к ЦМВ и с такими неспецифичными (характерными для очень большого круга заболеваний) жалобами, как слабость, усталость, снижение веса, периодическое небольшое повышение температуры, длительно сохраняющееся увеличение одной или нескольких групп лимфоузлов. Положительный анализ на IgG ЦМВ в подобной ситуации не должен служить основанием для установления диагноза активной ЦМВ-инфекции. Подобная трактовка анализов может отвлечь внимание от истинной причины симптомов и привести к отсутствию своевременной терапии.
Поэтому, если вам назначили анализ цитомегаловирус IgG, помните:он позволит лишь исключить или подтвердить наличие у вас инфекции. Для принятия решения о необходимости лечения обычно требуется дообследование. Если вы получили результат анализа цитомегаловирус Ig G положительный, это подтверждает наличие вируса в организме, и не говорит об активности процесса. В ряде случаев требуется консультация инфекциониста, например, для исключения активной ЦМВ-инфекции во время беременности.
Как лечится ЦМВ-инфекция.
При отсутствии симптомов наличие ЦМВ в организме, а уж тем более только антител к вирусу у людей с нормально функционирующей иммунной системой не требует лечения.
Специфическая противовирусная терапия может потребоваться в случае:
• врожденной ЦМВ-инфекции;
• у людей с существенно ослабленной иммунной системой.
Во всех остальных случаях при наличии симптомов острой ЦМВ-инфекции достаточно симптоматического лечения (обильное питье, прием жаропонижающих при необходимости, полоскание нотоглотки). Эффективность иммуномодуляторов и иммуностимуляторов для терапии ЦМВ-инфекции не доказана ни для одной группы пациентов.
Автор: врач-инфекционист Дегтярева Светлана Юрьевна
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич
Читайте также:

