Что такое узловая почесуха гайда
Обновлено: 22.04.2024
Почесуха (пруриго) — зудящий дерматоз, основными элементами сыпи при котором являются небольшие узелки с маленькими пузырьками в центре. Выраженный зуд приводит к расчесыванию мест высыпаний и появлению глубоких экскориаций. Отличительной чертой почесухи является расположение сыпи на разгибательных участках конечностей без вовлечения сгибательных поверхностей. Диагностика почесухи проводится путем дерматологического осмотра, исследования органов ЖКТ и исключения схожих кожных заболеваний. Лечение заключается в назначении диеты, витаминов, физиотерапии, антигистаминных и седативных средств.
Общие сведения
Современная дерматология различает три клинические разновидности почесухи: почесуха взрослых, детская и узловая почесуха. Детская почесуха развивается в основном в течение первого года жизни ребенка, но может встречаться у детей до 5-ти лет. Почесухой взрослых болеют люди пожилого возраста. Узловая почесуха наблюдается, как правило, после 50 лет и чаще у женщин.
Причины возникновения почесухи
Основной причиной развития почесухи считается сенсибилизация организма, приводящая к развитию в коже процессов аллергического воспаления. К основным сенсибилизирующим организм агентам относятся пищевые продукты. У грудных детей это белок коровьего или материнского молока, в более старшем возрасте — грибы, мучные продукты, яйца, цитрусовые, шоколад, клубника, некоторые виды рыбы. У взрослых в качестве пищевых сенсибилизаторов могут выступать копчености, мед, кофе, алкоголь, острые продукты и пряности.
Важное значение в развитии почесухи у детей имеет конституциональная склонность к аллергическим реакциям, проявляющаяся в виде экссудативного диатеза, а также различные ферментопатии пищеварительного тракта. Предрасполагающим фактором, как у детей, так и у взрослых, может выступать аутосенсибилизация и аутоинтоксикация организма из кишечника при дисбактериозе, глистной инвазии, дискинезии желчевыводящих путей. У взрослых провоцирующими факторами в развитии почесухи могут быть нервно-эмоциональные расстройства (нарушения сна, неврастения) и некоторые заболевания общего характера (сахарный диабет, опухоли внутренних органов, лимфогранулематоз, хронический гепатит, цирроз печени, холецистит и др.).
По мнению некоторых авторов возникновение почесухи обусловлено укусами насекомых (комаров, клещей, блох) и заболевание следует отнести к эпизоонозам. Эту гипотезу подтверждает большая распространенность заболевания в сельской местности, его сезонность и положительные результаты аллергической пробы с антигенами насекомых у большинства заболевших.
Симптомы почесухи
Детская почесуха начинается с появления на коже рассеянных и обильных высыпаний в виде узелков размером 3-5 мм, на поверхности которых со временем появляются небольшие пузырьки. Пузырьки лопаются с образованием точечных эрозий, покрытых серозными корочками. Наряду с наличием сыпи на коже туловища и лица, типично расположение большого количества высыпаний на разгибательных поверхностях конечностей. Папуловезикулы при почесухе могут располагаться на коже ладоней и подошв. При этом они имеют больший размер (5-7 мм), отечное основание и воспалительный ободок. Отличительной чертой почесухи является интенсивный зуд. В результате расчесывания в местах высыпаний появляются множественные экскориации.
У заболевших почесухой детей наряду с высыпаниями наблюдаются нервно-психические нарушения: капризность, плохой сон, плаксивость, повышенная раздражительность. Эти симптомы могут быть обусловлены как самим заболеванием (сильным зудом и аутоинтоксикацией организма), так и врожденной лабильностью нервной системы в следствие особенностей конституции.
Во многих случаях наблюдается самостоятельный регресс симптомов почесухи после исключения из питания ребенка коровьего молока и детских смесей. Но может происходить переход детской почесухи в атопический дерматит, пруригинозную экзему или почесуху взрослых. Признаками подобной трансформации являются появление белого дермографизма, уменьшение брюшного рефлекса и исчезновение подошвенного. У таких детей отмечается сухость кожи, ангидроз, увеличение бедренных и паховых лимфоузлов.
Почесуха взрослых характеризуется интенсивно зудящими узелковыми высыпаниями на коже живота, ягодиц, спины и разгибательной поверхности рук и ног. Лицо и сгибательная поверхность конечностей обычно не затрагиваются. Для почесухи взрослых типичны плотные полушаровидные или конические папулы буровато-красной окраски размером до 5 мм. Наряду с этим могут наблюдаться папулы, отличающиеся ярко-красным цветом и наиболее сильным зудом. Отмечаются множественные экскориации, покрытые геморрагическими корками.
Почесуха взрослых может иметь острое и хроническое течение. В последнем варианте к кожной симптоматике постепенно присоединяется невротический синдром: нарушения сна, раздражительность, выраженная эмоциональная лабильность.
Узловая почесуха отличается хроническим и длительным течением. Высыпания представлены плотными папулами полушаровидной формы. Их размер колеблется от 6 до15 мм. При узловой почесухе высыпания располагаются в основном на коже разгибательной поверхности ног, реже — на руках и туловище. Инфицирование элементов почесухи в процессе расчесывания часто может привести к развитию остиофолликулита, фолликулита, пиодермии или фурункулеза.
Диагностика почесухи
Диагностируя почесуху, дерматолог должен провести осмотр и дерматоскопию высыпаний. При подозрении на присоединение вторичной инфекции проводится бакпосев соскоба для выявления возбудителя и его чувствительности к антибактериальным препаратам. Возникновение почесухи на фоне нарушений желудочно-кишечного тракта или эндокринной патологии требует консультации гастроэнтеролога или эндокринолога. Проводится исследование кала на яйца гельминтов и анализ на дисбактериоз. При необходимости пациентам с почесухой назначается УЗИ печени и поджелудочной железы, печеночные пробы, исследование ферментов поджелудочной железы.
Важным моментом в диагностике почесухи является исключение дерматологических заболеваний, которые имеют сходную клиническую картину. Расположение сыпи и морфологические особенности элементов почесухи в большинстве случаев позволяют отличить ее от атопического дерматита, чесотки и токсикодермии.
При атопическом дерматите, в отличие от почесухи, высыпания локализуются на сгибательных поверхностях конечностей. При чесотке дерматоскопия позволяет обнаружить типичные ходы, а положительный результат исследования на чесотку подтверждает диагноз. Для токсидермии характерна связь с высыпаний с употреблением лекарственных препаратов. Узловую почесуху необходимо дифференцировать от красного плоского лишая.
Лечение почесухи
Немаловажное место в лечении почесухи принадлежит диете. У детей грудного возраста для снижения сенсибилизации организма к материнскому молоку рекомендовано за 15 мин до кормления давать 10 капель сцеженного молока. При почесухе необходимо ранее включение в рацион творога, кефира и морковного сока. Беременным и кормящим женщинам следует избегать употребления большого количества цитрусовых, яиц, рыбы, свинины, солений.
Детям старшего возраста и взрослым, страдающим почесухой, рекомендованы кисло-молочные продукты (ряженка, творог, кефир), отварная говядина, подсолнечное масло, фрукты и овощи (особенно морковь, капуста, шпинат и горох). При обнаружении гельминтной инвазии проводят дегельминтизацию. Также необходима санация очагов хронической инфекции: кариозных зубов, отита, синусита, хронического тонзиллита, лечение заболеваний ЖКТ и дисбактериоза.
В лечении почесухи применяют улучшающие пищеварение ферменты (панкреатин и др.), витамины группы В, витамины А и С, антигистаминные средства (фенкарол, лоратадин, дезлоратадин, клемастин, хлоропирамин и др.), препараты кальция и седативные медикаменты (настойка пиона, валериана). Хороший эффект оказывают лечебные ванны с отрубями, отваром коры дуба, череды или ромашки. В качестве дополнительных средств при почесухе возможно применение мазей и кремов с глюкокортикоидами. В тяжелых случаях назначают малые дозы глюкокортикостероидов внутрь.
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.

Узловая почесуха (нейродермит) — симптомы, диагностика, лечение разными методами
Узловая чесотка - это подтип хронической почесухи (ХПЧ), заболевание, определенное в 2017 году группой экспертов, представляющей Европейскую академию дерматологии и…




Популярные записи и страницы
- Задержка месячных при отрицательном тесте на беременность: причины, последствия, что делать
- Сыпь на коже: как по высыпаниям определить, чем болеет человек
- Медикаментозный аборт — прерывание беременности без тяжелых последствий?
- Хламидиоз: скрытая инфекция опасна для женщин, мужчин и детей
- Онлайн калькулятор ХГЧ: расшифровка анализа бета-ХГЧ
- Признаки низкого тестостерона у мужчин, которые нельзя игнорировать
- Избыток и недостаток селена - симптомы, причины, последствия, нормы
- Две менструации за один месяц - повод для беспокойства?
- Какие таблетки назначают для прерывания беременности
- Жировая болезнь печени – причины, симптомы, лечение и профилактика
Новые статьи
Метки
Клиника Диана

Современный медцентр
Клиника Диана – это новый уровень медицинского обслуживания, который позволяет получить своевременную и профессиональную медицинскую помощь каждому пациенту.
Полезные ссылки
-
Opens in a new tab Opens in a new tab Opens in a new tab Opens in a new tab Opens in a new tab
Обратите внимание
Внимание! Цены уточняйте у администратора, т.к. прейскурант может меняться до смены цен на сайте!
Просмотр сайта не рекомендуется детям до 16 лет, так как размещенная информация может содержать медицинские термины и фото с изображением органов и частей тела человека.
Узловатая эритема — воспалительное поражение кожных и подкожных сосудов, имеющее аллергический генез и проявляющееся образованием плотных болезненных полушаровидных воспалительных узлов различного размера. Наиболее часто процесс локализуется на симметричных участках нижних конечностей. Диагностика узловатой эритемы основана на данных дерматологического осмотра, лабораторных исследований, рентгенографии легких, заключении пульмонолога, ревматолога и других специалистов. Терапия узловатой эритемы включает ликвидацию очагов инфекции, антибиотикотерапию, общую и местную противовоспалительную терапию, экстракорпоральную гемокоррекцию, применение ВЛОК и физиотерапии.
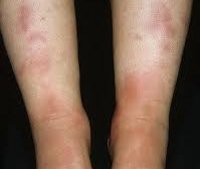
Общие сведения
Название «узловая эритема» было введено британским дерматологом Робертом Вилланом в 1807г. Долгое время заболевание считалось специфической нозологической единицей. Позже в дерматологии были проведены исследования, которые доказали, что узловая эритема является одним из вариантов аллергического васкулита. В отличие от системных васкулитов узловая эритема характеризуется локальным поражением сосудов, ограниченным преимущественно нижними конечностями.
Заболеванию узловой эритемы подвержены люди любой возрастной категории, но наиболее часто она наблюдается у пациентов в возрасте 20-30 лет. До пубертатного периода распространенность узловой эритемы одинакова среди мужчин и женщин, после периода полового созревания заболеваемость у женщин в 3-6 раз выше, чем у мужчин. Характерен рост случаев узловатой эритемы в зимне-весенний период.

Причины узловатой эритемы
Основной причиной сенсибилизации организма с развитием узловатой эритемы являются различные инфекционные процессы в организме. В первую очередь это стрептококковые инфекции (ангина, скарлатина, острый фарингит, стрептодермия, рожа, отит, цистит, ревматоидный артрит и др.) и туберкулез, менее часто — иерсиниоз, кокцидиомикоз, трихофития, паховый лимфогранулематоз. Заболевание может возникать и по причине медикаментозной сенсибилизации. Наиболее опасными в этом плане лекарствами являются салицилаты, сульфаниламиды, йодиды, бромиды, антибиотики и вакцины.
Нередко узловая эритема сопутствует саркоидозу. К более редким неинфекционным причинам ее развития относят болезнь Бехчета, язвенный колит, воспалительные заболевания кишечника (болезнь Крона, колит, парапроктит), онкологическая патология, беременность. Наблюдаются семейные случаи узловатой эритемы, связанные с наследственной предрасположенностью к сенсибилизации организма инфекционными или другими агентами. К развитию узловой эритемы с хроническим течением предрасположены пациенты с сосудистыми нарушениями (варикоз, атеросклероз сосудов нижних конечностей), аллергическими заболеваниями (поллиноз, бронхиальная астма, атопический дерматит) или очагами хронической инфекции (тонзиллит, синусит, пиелонефрит).
Симптомы узловатой эритемы
Типичным проявлением узловатой эритемы являются плотные узлы, расположенные в нижних отделах дермы или в подкожной клетчатке. Диаметр узлов варьирует от 5 мм до 5 см. Кожа над ними гладкая и окрашена в красный цвет. Элементы узловатой эритемы несколько возвышаются над общим уровнем кожи, их границы размыты из-за отечности окружающих тканей. Быстро вырастая до определенного размера, узлы перестают увеличиваться. Болевой синдром у пациентов с узловатой эритемой может иметь различную выраженность и отмечается не только при пальпации узлов, но и спонтанно. Зуд отсутствует. Уже через 3-5 дней начинается разрешение узлов, которое проявляется их уплотнением и не сопровождается распадом. Характерным для узловатой эритемы является изменение окраски кожи над узлами, что напоминает процесс разрешения синяка. Первоначально красная она становиться бурой, а затем синюшной, зеленоватой и желтой.
Наиболее типичная локализация узлов при узловатой эритеме — это передняя поверхность голеней. Чаще наблюдается симметричность поражения, но возможен односторонний или единичный характер высыпаний. Элементы узловатой эритемы могут встречаться везде, где есть подкожная жировая клетчатка: на бедрах, икрах, ягодицах, предплечьях, лице и даже эписклере глазного яблока.
В большинстве случаев узловая эритема имеет острое начало и сопровождается лихорадкой, анорексией, общим недомоганием, ознобами. Примерно у 2/3 пациентов отмечаются артропатии: боли в суставах (артралгии), болезненность при прощупывании, скованность по утрам. У 1/3 больных узловатой эритемой субъективные симптомы сопровождаются объективными признаками воспаления в суставе (артрита): отечность и покраснение кожи в области сустава, повышение местной температуры, наличие внутрисуставного выпота. Суставной синдром при узловатой эритеме характеризуется симметричным поражением крупных суставов. Возможна отечность мелких суставов стоп и кистей. Общая симптоматика и артропатии могут на несколько дней опережать появление кожных элементов.
Как правило, в течение 2-3 недель происходит полное разрешение узлов узловатой эритемы. На их месте может наблюдаться временная гиперпигментация и шелушение. Одновременно с кожной симптоматикой проходит и суставной синдром. В общей сложности острая форма узловатой эритемы длится около 1 месяца.
Значительно реже узловатая эритема имеет упорно рецидивирующее хроническое течение. Обострения заболевания проявляются появлением небольшого количества единичных синюшно-розовых узлов плотной консистенции, которые сохраняются в течение нескольких месяцев. Кожные проявления могут сопровождаться хронической артропатией, протекающей без деформации суставов.
Диагностика узловатой эритемы
Изменения в данных лабораторных исследований при узловатой эритеме носят неспецифический характер. Однако они позволяют дифференцировать заболевание от других нарушений, выявить его причину и сопутствующую патологию. В клиническом анализе крови в остром периоде или при рецидиве хронической узловатой эритемы наблюдается нейтрофильный лейкоцитоз и повышенное СОЭ. Бакпосев из носоглотки часто выявляет наличие стрептококковой инфекции. При подозрении на иерсиниоз производят бакпосев кала, для исключения туберкулеза — туберкулинодиагностику. Выраженный суставной синдром является показанием к консультации ревматолога и исследованию крови на ревматоидный фактор.
В затруднительных случаях для подтверждения диагноза узловатой эритемы дерматолог назначает биопсию одного из узловых образований. Гистологическое изучение полученного материала выявляет наличие воспалительного процесса в стенках мелких артерий и вен, в междольковых перегородках на границе дермы и подкожной клетчатки.
Определение этиологического фактора узловатой эритемы, сопутствующих очагов хронической инфекции или сосудистых нарушений может потребовать консультации пульмонолога, инфекциониста, отоларинголога, сосудистого хирурга, флеболога и др. специалистов. С этой же целью при диагностике узловатой эритемы могут быть назначены: риноскопия и фарингоскопия, КТ и рентгенография легких, реовазография нижних конечностей, УЗДГ вен нижних конечностей и т. п. Проведение рентгенографии легких направлено на выявление сопутствующего саркоидоза, туберкулеза или иного процесса в легких. При этом часто встречающимся, но не обязательным рентгенологическим спутником узловатой эритемы является одно- или двустороннее увеличение лимфатических узлов корня легкого.
Дифдиагностику узловатой эритемы проводят с индуративной эритемой при кожном туберкулезе, мигрирующим тромбофлебитом, панникулитом, узелковым васкулитом, образующимися при сифилисе гуммами.
Лечение узловатой эритемы
Эффективность терапии узловатой эритемы во многом зависит от результатов лечения причинной или сопутствующей патологии. Производится санация хронических очагов инфекции, системная антибиотикотерапия, десенсибилизирующая терапия. Для купирования воспалительных явлений и снятия болевого синдрома при узловатой эритеме назначают нестероидные противовоспалительные: диклофенак, ибупрофен и др. Применение методов экстракорпоральной гемокоррекции (криоафереза, плазмафереза, гемосорбции) и лазерного облучения крови (ВЛОК) способствует скорейшему регрессу симптомов узловатой эритемы.
Местно применяют противовоспалительные и кортикостероидные мази, на область воспаленных суставов накладывают повязки с димексидом. Из физиотерапевтических методов хорошим эффектом при узловатой эритеме обладают УФО в эритемных дозах, магнитотерапия, лазеротерапия, фонофорез с гидрокортизоном на область воспалительных узлов или пораженных суставов.
Наибольшие трудности в лечении возникают при развитии узловатой эритемы на фоне беременности, так как в этот период многие лекарственные средства противопоказаны.

Почесуха – полиэтиологическое заболевание кожи нейроаллергической природы. Иное название патологии – пруриго, что в переводе с латыни означает «чешусь». Болезнь не зря так названа, поскольку основными проявлениями является высыпание, которое сопровождается интенсивным, навязчивым зудом.
Различают детскую почесуху (строфулус, детская крапивница), взрослую и узловатую (нейродермит узловатый). Последних две могут иметь острое и хроническое течение. Почесуха у взрослых достаточно редкое явление. Статистика говорит, что около 2% пациентов, обратившихся к дерматологу, имеют такую проблему.
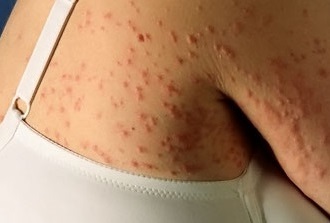
Что это такое?
Почесуха (пуриго) – является зудящим дерматозом, у которого основными элементами сыпи выступают небольшие узелки с мелкими пузырьками в центре. Сильный зуд провоцирует расчесывание тех мест, где есть высыпания, вследствие чего появляются глубокие экскориации.
Причины возникновения
Основной фактор – сенсибилизация организма. Результат – аллергическое воспаление кожных покровов.
- у младенцев – белок коровьего или грудного молока;
- у детей старшего возраста – яйца, сдоба, клубника, шоколад, некоторые виды рыбы, грибы;
- провоцируют почесуху у взрослых – мёд, копчёности, пряности, острая пища, алкоголь.
Другие причины почесухи:
- нарушение деятельности желчевыводящих путей;
- неврастения;
- расстройство сна;
- наследственная склонность к аллергическим реакциям; ; ;
- опухоли внутренних органов; ;
- хронический гепатит;
- лимфогранулематоз.
Учёные обратили внимание на сезонность заболевания в сельской местности. Многие исследователи уверены: почесуха возникает при укусах насекомых – клещей, комаров, блох.
Классификация
У этого нейродерматоза выделяют четыре основные разновидности:
- Взрослая (пруриго, почесуха Бенье) – вид дерматоза, который наиболее часто встречается в пожилом возрасте. Нередко это заболевание проявляется и у взрослых людей, которые в детстве страдали от диатезов или крапивницы. Провоцируют появление сыпи в большинстве случаев пищевые продукты или аутоинтоксикация организма, возникающая при неправильной работе ЖКТ или вследствие других заболеваний.
- Детская почесуха (строфулюс, папулезная крапивница) – аллергическое заболевание кожи, наиболее часто встречающееся у малышей в возрасте от года до 5 лет, но может возникнуть и раньше: во время прорезывания зубов или как реакция на новый продукт. К почесухе особенно склонны дети, имеющие экссудативный диатез, дисбактериоз или патологии ЖКТ. Проявляется болезнь в виде плотных волдырей, наполненных серозной жидкостью, или сильно зудящей мелкой сыпи с плотными папулами.
- Старческая (сенильный зуд) – поражает людей после 70 лет, страдающих различными патологиями эндокринной системы, атеросклерозом, нарушением обменных процессов. С возрастом и вследствие различных заболеваний, большинство из которых уже перешло в хроническую форму, кожа становится сухой и шелушащейся, появляются приступы ночного зуда, а затем – и характерная для почесухи сыпь.
- Узловатая (второе название — почесуха Гайда) — редкая форма дерматоза, к которой предрасположены женщины с неустойчивой психикой или сниженным иммунитетом. Чаще всего провоцирующим фактором развития болезни становятся регулярные стрессы или сильное нервное потрясение. К группе риска можно отнести и людей, страдающих эндокринными патологиями, заболеваниями желчевыводящей системы и печени.

Детская почесуха — симптомы
Детский вид почесухи обычно начинается с характерных появлений на коже высыпаний, которые могут иметь вид узелков, размером не более 5 мм. Спустя какое-то время на поверхности таких высыпаний могут появляться пузырьки небольшого размера.
Если такие пузырьки лопаются, то на их месте образуются точечные эрозии, которые покрыты особым видом корочек — это серозные корочки. Также следует сказать, что помимо сыпи, расположенной на кожи лица и туловища, такие высыпания могут быть сосредоточены и на поверхности разгибательных конечностей. Интересно, что расположение папуловезикул может быть как на коже ладоней, так и коже стоп. Их размер может достигать около 5-6 мм, они могут иметь основание отечного вида и особый воспалительный ободок. Главной отличительной особенностью почесухи будет очень сильный характерный только для нее зуд. Если расчесывать пораженные почесухой места, то могут появляться в большом количестве экскориации.
Помимо главных симптомов, у детей могут наблюдаться различные нервно-психические нарушения, например, плохой сон, нехарактерная ранее капризность, повышенный уровень раздражительности, плаксивость. Такая симптоматика может быть объяснима как самой почесухой, сопровождающейся сильным зудом и общей аутоинтоксикацией организма, так и лабильномтью нервной системы врожденного типа.
Очень часто для пациентов, страдающих почесухой, характерно то, что симптомы могут сойти на нет после того, как из питания будет исключено, к примеру, молоко. Однако бывают и случаи, когда происходит трансформация детской почесухи в пруригинозную экзму или в атопический дерматит. Главным признаком такого изменения может быть появление дермографизма белого типа или уменьшенного типа брюшного рефлекса, а также возможное исчезновение подошвенного. У детей, страдающих почесухой, может отмечаться характерная сухость кожи, увеличение бедренных (или паховых) лимфоузлов или ангидроз.
Симптомы у взрослых
Почесуха у взрослых характеризуется наличием папул, образующихся на разгибательных поверхностях рук и ног. Папулы имеют буровато-красный оттенок. их размер составляет около пяти миллиметров. Форма плотных на ощупь образований — коническая или полушаровидная.
Острые зудящие ощущения вызывают другие элементы ярко-красного оттенка. Когда больной расчесывает их, образования трансформируются в специфические ранки, покрытые геморрагическими корочками.
Когда почесуха развивается в хроническую форму, наблюдаются следующие симптомы:
- бессонница;
- раздражительность без особых на то причин;
- нестабильность на эмоциональном фоне.
Старческая почесуха встречается крайне редко и поражает в основном пожилых женщин. Симптомы заболевания в этом случае мало чем отличаются от признаков «взрослой» почесухи. Больные жалуются на зуд, спровоцированный образованием плотных папул буровато-серого оттенка, диаметр которых составляет около одного сантиметра.
Узловая почесуха характеризуется сильным, приступообразным зудом. По мере развития заболевания зудящие ощущения становятся сильнее. Нередко аномалия развивается у лиц, страдающих нейроциркулярной дистонией или сахарным диабетом.
Как выглядит почесуха: фото
На фото ниже показано, как проявляется заболевание у взрослых.

Диагностика
Диагностирует почесуху дерматолог, который проводит осмотр и назначает дерматоскопию высыпаний. В случае присоединения уже вторичной инфекции делается бакпосев соскоба, который выявляет возбудителя, а также чувствительность к антибактериальным препаратам. Если почесуха возникает на фоне заболеваний ЖКТ, а также эндокринной патологии, то требуются консультации эндокринолога и гастроэнтеролога. Назначается дополнительное исследование кала на гельминты, а также анализ на дисбактериоз.
По показаниям врач назначает УЗИ поджелудочной железы, печени, печеночные пробы. Важно при диагностике почесухи исключить дерматологические заболевания, имеющие сходную клиническую картину. Узловая почесуха тяжела в дифференциации от красного плоского лишая. Особенности расположения сыпи при почесухе позволяют выделить ее от чесотки, атопического дерматита и токсидермии.
В случае атопического дерматита, высыпания будут локализоваться, как правило, на сгибательных поверхностях. В случае чесотки проведенная дерматоскопия поможет обнаружить типичные для нее ходы, тогда как положительный результат ее исследования подтвердит диагноз. Следует также сказать, что для токсидермии характерным будет связь высыпаний и приемом лекарственных препаратов.
Лечение почесухи
Проводиться лечение почесухи у взрослых и детей обязательно должно начинаться с диагностических мероприятий – необходимо установить провоцирующий фактор в каждом конкретном случае болезни, устранить его и только в таком случае лечение будет успешным.
Если почесуха возникла в детском возрасте или у женщины в период беременности и кормления грудью, то им обязательно нужно пройти обследования на присутствие/отсутствие гельминтов в организме. Именно глистная инвазия чаще всего сопровождается аллергической реакцией, поэтому внезапное развитие почесухи может быть связано именно с этим фактором. Если же рассматриваемое заболевание развилось на фоне патологий органов желудочно-кишечного тракта или других систем организма, то сначала врач назначает курс лечения их, а затем уже предпринимаются терапевтические меры по отношению к почесухе.
Основными препаратами в схеме лечения почесухи являются антигистаминные средства, которые позволяют устранить аллергическую реакцию и уменьшают ощущения зуда. Длительность их приема зависит от степени тяжести заболевания.
В качестве десенсибилизирующих средств могут назначаться:
- пантотенат кальция;
- глюконат кальция;
- тиосульфат натрия;
- энтеросорбенты: Сорбекс, Жидкий уголь, Смекта, Лактофильтрум, Энтеросгель и др.
Рекомендуемые при почесухе антигистаминные препараты:
- Диметинден;
- Дезлоратадин;
- Хифенадин;
- Хлорапирамин;
- Клемастин;
- Мебгидролин;
- Лоратадин;
- Цетиризин.
Для устранения дисбактериоза рекомендуются пробиотики:
- Бифи-форм;
- Линекс;
- Ацилакт и др.
Для улучшения процессов пищеварения рекомендуется курсовой прием ферментов поджелудочной железы:
- Панкреатин;
- Мезим;
- Креон;
- Энзистал и др.
При тяжелом течении почесухи или отсутствии регресса со стороны высыпаний используется ПУВА-терапия и назначаются системные глюкокортикостероиды:
При тяжелых нарушениях психоэмоционального состояния больному назначаются седативные средства или транквилизаторы:
- настойка пиона;
- валериана;
- Ново-пассит;
- Адаптол и др.
Для местного лечения элементов сыпи проводятся такие мероприятия:
- глюкокортикостероидные мази;
- аппликации с 2%-й борно-ихтиоловой или 2%-й борно-нафталановой мазями;
- ванны с отрубями и настоями ромашки, коры дуба или череды.
В некоторых случаях для лечения сыпи могут использоваться такие альтернативные способы лечения:
- диатермокоагуляция;
- орошение жидким азотом или хлорэтилом;
- инъекции (обкалывание) с гидрокортизоном, целестоном, дексаметазоном или раствором метиленового синего с новокаином.
В зависимости от результатов диагностических обследований больному с почесухой может понадобиться проведение лечения следующих заболеваний и состояний:
- кариес;
- заболевания органов желудочно-кишечного тракта;
- хронические заболевания ЛОР-органов;
- глистные инвазии;
- дисбактериоз;
- эндокринные заболевания;
- онкологические заболевания.

Правила питания
Врачи считают, что важным моментом в лечении рассматриваемого заболевания является питание – оно должно быть сбалансированным и витаминизированным.
Рацион питания взрослого пациента должен состоять из овощей и фруктов, рыбы и кисломолочных продуктов. В принципе, каких-либо строгих ограничений в пище нет, но нужно придерживаться следующих правил:
- животные жиры лучше заменить подсолнечным маслом;
- отдать предпочтение не жирным продуктам, пище, приготовленной на пару или путем запекания;
- отказаться от пищи, богатой углеводами – выпечка, макаронные изделия, картофель;
- ограничить количество употребляемой соли, а желательно и вовсе отказаться от нее.
Почесуха достаточно неприятное заболевание, которое не только меняет внешность человека, но и оказывает непосредственное влияние на психоэмоциональный фон, ритм жизни. Только грамотное лечение и соблюдение всех рекомендаций лечащего врача позволят полностью избавиться от этой патологии.
Физиотерапия
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.

В журнале Journal of the American Academy of Dermatology 24 сентября 2018 г. опубликована статья: "Систематический обзор доказательных методов лечения узловатой почесухи (prurigo nodularis)".
В представленной статье исследователи из США провели систематический обзор литературы по лечению узловатой почесухи . Большое количество методов лечения имеют ограниченную возможность для клинического применения ввиду низкой эффективности или высокой частоты побочных эффектов. Из 35 включенных исследований, только 8 были рандомизированными, и только 9 исследований включили ≥ 25 пациентов.
Обзор дает врачам доказательную базу по применяемым методам лечения.
5 исследований по применению местных препаратов, включая кортикостероиды, ингибиторы кальциневрина, кальципотриол и капсаицин, показали некоторый положительный эффект с уровнем доказательств 2b или выше.
Фототерапия и фотохимиотерапия достигли уровня доказательств 2b или выше, и показали хорошую частичную частоту ответа на лечение.
Талидомид был изучен в 6 исследованиях, которые показали хороший ответ по купированию симптомов, но только 2 исследования были уровня 2b или выше .
Циклоспорин и метотрексат продемонстрировали пользу в 4х исследованиях, но с уровнем 4 доказательств.
Прегабалин, амитриптиллин, пароксетин, флувоксамин и антагонисты рецептора нейрокинина-1 показали обещающие результаты в 5ти исследованиях уровня 2b .
Применение талидомида при узловатой почесухе ограничено из-за плохого профиля безопасности. Его аналог, леналидомид, начал применяться в надежде достичь схожей эффективности, но с лучшим профилем безопасности. Такая эффективность поддерживается несколькими недавними опубликованными случаями. В одном случае однако, лечение было прервано из-за опасений возможной вызванной лекарством невропатии или миопатии. Повышенный тромбоэмболический риск, миелосупрессия, и синдром Стивенса — Джонсона также были связаны с приемом леналидомида.
Системные иммуномодулирующие препараты, включая метотрексат и циклоспорин, показали успешное лечение узловатой почесухи (но ценой является плохой профиль безопасности). Противоэпилептические препараты и антидепрессанты являются многообещающими как методы лечения узловатой почесухи с меньшим профилем побочных эффектов. Габапентин применяется при хроническом прурите и имеются отдельные успешные публикации по применению у пациентов с узловатой почесух ой.
Обещающие новые методы лечения узловатой почесух и включают немолизумаб и налбуфин, где первый проходит фазу 2 испытаний у пациентов с узловатой почесух ой , и второй уже продемонстрировал положительный эффект у пациентов с узловатой почесух ой . В этом мултицентровом двойном слепом рандомизированном исследовании с участием 62 пациентов с узловатой почесух ой имеется тренд на положительную эффективность (результаты ещё не опубликованы) налбуфина 180 мг медленного высвобождения 2 раза в день по сравнению с плацебо. Не было отмечено серьезных побочных эффектов.
Подробнее смотрите в прикрепленном файле.
Посмотреть другие обзоры
Автор обзора
Автор обзоров мировой медицинской периодики на портале MedElement - врач общей практики, хирург Талант Иманалиевич Кадыров.
Закончил Киргизский Государственный медицинский институт (красный диплом), в совершенстве владеет английским языком. Имеет опыт работы хирургом в Чуйской областной больнице; в настоящий момент ведет частную практику.
Регулярное повышение квалификации: курсы Advanced Cardiac Life Support, International Trauma Life Support, Family Practice Review and Update Course (Англия, США, Канада).
Читайте также:

