Что такое увеит герпетический
Обновлено: 24.04.2024
Для цитирования: Зайнутдинова Г.Х., Мальханов В.Б., Шевчук Н.Е., Марванова З.Р. Сравнительная характеристика иммунологического статуса больных герпетическим и ревматоидным увеитом. Клиническая офтальмология. 2005;6(4):144.
Comparative characteristics of immune status of patients with herpetic and rheumatoid uveitis
of patients with herpetic and rheumatoid uveitis
G.H. Zainutdinova, V.B. Malhanova,
N.E. Shevchuk, Z.R. Marvanova
Ufa NII of Eye diseases
Purpose: comparative study of immune status of patients with herpetic and rheumatoid uveitis (RU).
Materials and methods: Complex clinical and immune examination of 57 patients with uveitis at the age from 27 to 62 years (26 – with rheumatoid arthritis and 31– with ophthalmoherpes) was performed. Control group included 41 healthy persons of the same age. During the study the level of interleukins, interferons and antibodies in the blood serum was registered with the help of solid–phase enzyme immunodetection by standard method of test system ProCon. The evaluation of subpopulation of lymphocytes was performed by indirect immunofluorescence colorance.
Results: In the blood serum of patients with uveitis the level of interleukins, interferons and antibodies was higher then in control group. The lymphocytes level didn’t change reliably in patients with RU. But in herpetic uveitis T–helpers decreased.
Conclusion: More evident changes of cellular unit of immunity were observed in viral uveitis.
Увеиты представляют собой тяжелые воспалительные процессы, которые нередко заканчиваются резким снижением зрения или слепотой. Поскольку любое воспаление опосредуется иммунной системой, трудно переоценить роль иммунологических реакций в развитии и течении внутриглазного воспаления. Хотя в последние годы имеются многочисленные экспериментальные и клинические данные по изучению иммунопатогенеза увеитов различной этиологии, остается много неясного в механизмах, определяющих их течение.
Целью нашего исследования явилось сравнительное изучение иммунного статуса больных герпетическим и ревматоидным увеитом.
Материал и методы исследования. Проведено комплексное клинико–иммунологическое обследование 57 больных с увеитами, в т.ч. 26 – при ревматоидном артрите и 31 – при офтальмогерпесе, находившихся на лечении в Уфимском НИИ глазных болезней. Мужчин было 33 (57,9%), женщин – 24 (42,1%). Возраст пациентов варьировал от 27 до 62 лет, составляя в среднем 44,5 лет.
При постановке диагноза офтальмогерпеса использовали данные анамнеза, клинической картины поражения роговицы, результаты положительного анализа соскоба с конъюнктивы методом флюоресцирующих антител (МФА), а ревматоидного увеита – выявление специфических аутоантител к антигенам ДНК с помощью иммуноферментного анализа.
Контрольную группу составил 41 практически здоровый донор этой же возрастной группы. Взятие крови осуществляли натощак из локтевой вены обследуемых в строго стерильных условиях.
Определение уровня интерлейкинов – IL–1b, IL–4, IL–6, TNF–a, IL–2, а также интерферонов (IFN) a и g в сыворотке крови больных в динамике развития увеитов было проведено твердофазным иммуноферментным методом по стандартной схеме с использованием тест–систем ProCon (ООО «Протеиновый контур», Санкт–Петербург). Учет результатов проводили с использованием автоматического фотометра «Униплан» при длине волны 450 нм. Результаты выражали в пкг/мл. Во внимание также были приняты данные о том, что в норме в сыворотке крови здоровых людей уровни IL–1b, TNF–a, IL–6, IL–4, IFN–a, как правило, не превышают 50 пкг/мл, IL–2 – 20–1000 пкг/мл и IFN–g –100–1600 пкг/мл.
Определение субпопуляций лимфоцитов CD3+, CD4+, CD8+, CD19+, CD16+, CD71+, CD95+ у 17 пациентов с ревматоидным, 23 – с герпетическим увеитом проводили в совместных исследованиях с М.А. Деребизовой методом непрямого иммунофлюоресцентного окрашивания с применением моноклональных антител серий LT (ООО «Сорбент», НИИ Иммунологии МЗ РФ).
Концентрации иммуноглобулинов основных классов (М, G, А) в сыворотке крови определяли твердофазным иммуноферментным методом по стандартной методике с использованием тест–систем «Вектор–Бест» (Новосибирск).
Статистическую обработку данных проводили с помощью стандартных методов параметрической и непараметрической статистики в рамках программы Statsoft Windows (США), версия 5,0.
Результаты и обсуждение
Сравнительный анализ содержания изучаемых цитокинов в сыворотке крови пациентов с увеитами ревматоидной и герпетической этиологии показал следующее. Ревматоидные увеиты (РУ) в острый период заболевания характеризовались достоверным (р <0,01) повышением средних уровней IL–1b, TNF–a, IL–6 и IL–4 по сравнению с таковыми в контрольной группе (табл. 1). На стадии ранней реконвалесценции было отмечено дальнейшее повышение уровня IL–1b, нормализация TNF–a и снижение содержания IL–6, которое, тем не менее, оставалось выше контроля. Концентрации IFN–a и IFN–g на всех стадиях заболевания не изменялись. Уровень IL–2 в сыворотке крови при РУ повышался по сравнению с таковым в группе контроля, хотя и оставался при этом в пределах физиологической нормы. По данным M.S. Lacomba et al. (2000), такие же изменения наблюдали у больных с болезнью Бехчета, кроме того, уровень IL–2 одновременно повышается и во влаге передней камеры [10].
В сыворотке крови больных герпетическим увеитом в острый период заболевания был отмечен значительный (р <0,05) рост уровней IFN–a и IFN–g, которые при РУ оставались в пределах нормы. При выздоровлении их концентрация по–прежнему сохранялась на уровне высоких значений. Содержание IL–1b в течение всего заболевания (в отличие от РУ), не изменялось, а TNF–a в острый период, хотя и было выше значений контроля, оставалось существенно ниже по сравнению с таковым при РУ. Уровень IL–6 при офтальмогерпесе на всех стадиях болезни превышал таковой в группе контроля и в динамике заболевания существенно не изменялся, тогда как при РУ достоверно снижался, оставаясь по–прежнему выше контроля. При выздоровлении наблюдалось снижение уровня IL–2 в пределах физиологической нормы, тогда как концентрация TNF–a в этот период сохранялась повышенной.
Следует отметить, что при увеитах ревматоидной и герпетической этиологии на всех стадиях заболевания содержание противовоспалительного IL–4 в сыворотке крови было повышенным. Однако при этом наблюдали разную динамику изменений его уровня, свидетельствующую об отличиях в механизмах развития изучаемых увеитов. Так, в острой стадии при РУ отмечали более высокое среднее значение IL–4 в сыворотке крови, чем при офтальмогерпесе, что, вероятно, связано с системным характером воспалительной реакции. При выздоровлении уровень данного цитокина снижался, тогда как при увеите герпетической этиологии концентрация IL–4, будучи в острый период выше контрольных значений, продолжала расти и при выздоровлении (р <0,05).
Результаты определения уровней цитокинов при увеитах герпетической этиологии коррелируют с данными об их содержании у больных герпесом другой локализации [3,4]. Высокий уровень интерферонов в сыворотке крови при этой инфекции (в отличие от РУ) объясняется, вероятно, их высоким содержанием в тканях глаза, обусловленным особенностями патогенеза вирусной инфекции, например, длительной персистенцией ВПГ в нервных ганглиях, приводящей к длительной продукции интерферонов [1], а также дальнейшим проникновением интерферонов в системную циркуляцию крови.
Представилось важным выявить корреляционные связи уровней изучаемых цитокинов с относительным числом лимфоцитов основных субпопуляций и содержанием иммуноглобулинов классов А, М, G в сыворотке крови больных с увеитами. Имеющиеся в научной литературе данные об изменениях субпопуляций Т–лимфоцитов у больных увеитами носят противоречивый характер.
Существенных изменений в содержании основных субпопуляций лимфоцитов крови у больных с РУ выявлено не было (табл. 2). Однако при увеите герпетической этиологии по сравнению со значениями в контрольной группе происходило достоверное снижение числа Т–хелперов (CD4+) и иммунорегуляторного индекса (CD4+/CD8+). Число CD8+ лимфоцитов, клеток крови с высокой пролиферативной активностью, экспрессирующих CD71+ рецептор, и CD95+ лимфоцитов, напротив, увеличивалось, что является нормальной защитной реакцией иммунной системы организма на вирусный антиген. При герпетическом увеите установлена корреляционная связь между уровнем продукции TNF–a и числом CD95+ (r=0,78, p=0,054), что наряду с ростом содержания IFN–g свидетельствует о развитии Th1 ответа при вирусной инфекции глаз.
Содержание иммуноглобулинов (Ig) классов А и М в сыворотке крови у больных в каждой из исследуемых групп было достоверно (р <0,01) выше таковых в группе контроля. Установленная нами взаимосвязь числа В–клеток (CD19+) в острый период заболевания с содержанием IgМ (r=0,7731, p=0,024) у больных РУ, вероятно, свидетельствует о продукции антиувеальных аутоантител этого класса Ig, определение которых имеет значение для выявления и оценки степени выраженности аутоиммунного синдрома, выбора адекватной схемы терапии увеита [7]. Значимых изменений в содержании IgG у больных увеитами выявлено не было.
Полученные нами данные о повышении уровня IL–1b при РУ по сравнению с герпетическими увеитами конкретизируют результаты исследований других авторов [2,5,6] о высоком содержании данного цитокина при двусторонних увеитах (вялотекущих, генерализованных, активных), что может быть использовано с целью уточнения этиологии воспаления сосудистой оболочки. Высокие значения уровня TNF–a в сыворотке крови у больных с эндогенными увеитами обусловлены его влиянием на ангиогенез и индукцию аутоиммунных реакций [8,9], особенно при болезни Бехчета, симпатической офтальмии, что отражает активацию иммунной системы [2,5].
Таким образом, сравнительный анализ иммунного статуса больных герпетическими и ревматоидными увеитами показал более выраженные изменения клеточного звена иммунитета при вирусной этиологии заболевания: снижение числа CD4+ лимфоцитов и значения иммунорегуляторного индекса, увеличение – СD71+ и СD95+ активированных клеток. Изменения в цитокиновом статусе при ревматоидном увеите и герпетическом носят разнонаправленный характер. Ревматоидный увеит сопровождался изменениями функциональной активности лимфоцитов, характеризующейся усилением продукции всех изучаемых цитокинов, кроме интерферонов, а герпетический – за исключением IL–1b. Кроме того, более высокие уровни при ревматоидном увеите в острый период были отмечены для IL–2, TNF–a, IL–4, причем динамика изменения последнего различалась.
Установленные в зависимости от этиологии увеитов различия в спектре и уровне цитокинов, участвующих в инициации и развитии воспалительного процесса, позволяют обосновать различные подходы к иммунотропной терапии увеитов герпетической и ревматоидной этиологии, которые могут быть конкретизированы в дальнейших научных исследованиях.
Литература
1. Акберова С.И., Ершов Ф.И., Мусаев П.И. и др. Динамика интерферонового статуса у больных с герпетическоми кератитами при лечении новым индуктором интерферона актиполом // Вестн. офтальмол. – 2001. – № 1. – С. 33–35.
2. Быковская Г.Н., Слепова О.С., Кричевская Г.И. и др. Изучение антител к ДНК у больных с однотсоронними и двусторонними увеитами // Вестн. офтальмол. – 1997. – № 2. – С. 30–32.
3. Ершов Ф.И., Оспельникова Т.П. Современный арсенал антигерпетических лекарственных средств // Инфекции и антимикробная терапия. – 2001. – Т. 3. – № 4. – С. 100–104.
4. Носик Н.Н. Цитокины при вирусных инфекциях // Вопр. вирусол. – 2000. – № 1. – С. 4–10.
5. Слепова О.С., Быковская Г.Н., Катаргина Л.А. и др. Нарушение продукции и баланса цитокинов при воспалительных заболеваниях глаз // Цитокины и воспаление. – 2002.
6. Теплинская Л.Е., Филичкина Н.С., Матесова К.С. Локальный гуморальный и цитокиновый статус при активном увеите // Мат–лы науч–практ. конф. – Челябинск, 2004. – С. 9–11.
7. Третьяк Е.Б., Сыроедова О.Н., Рябцева А.А., Сучков С.В. Современные представления о патогенезе аутоиммунных увеитов // Клин. Офтальмол. – 2003. – Т. 4. – № 4. – С. 144–145.
8. Фрейдлин И.С. Иммунная система и ее дефекты / Рук–во для врачей – С–Пб., 1998 – 110 с.
9. Jacob C.O. Studies on the role of tumor necrosis factor in murine and human autoimmunity // J. Autoimmun. – 1992. – V. 5. – P. 133–143.
10. Lacomba M.S., Martin C.M., Chamond R.R. et all. Aqueous and serum interferon ?, interleukin (IL) 2, IL–4 and IL–10 in patients with uveitis // Arch. Ophthalmol. – 2000. – V. 118. – N 6. – P. 768–782.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
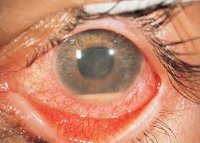
Увеит – общее понятие, обозначающее воспаление различных частей сосудистой оболочки глаза (радужки, цилиарного тела, хориоидеи). Увеит характеризуется покраснением, раздражением и болезненностью глаз, повышенной светочувствительностью, нечеткостью зрения, слезотечением, появлением плавающих пятен перед глазами. Офтальмологическая диагностика увеита включает визометрию и периметрию, биомикроскопию, офтальмоскопию, измерение внутриглазного давления, проведение ретинографии, УЗИ глаза, оптической когерентной томографии, электроретинографии. Лечение увеита проводят с учетом этиологии; общими принципами являются назначение местной (в виде глазных мазей и капель, инъекций) и системной лекарственной терапии, хирургическое лечение осложнений увеита.
Общие сведения
Увеит или воспаление увеального тракта встречается в офтальмологии в 30-57% случаев воспалительных поражений глаза. Увеальная (сосудистая) оболочка глаза анатомически представлена радужной оболочкой (iris), цилиарным или ресничным телом (corpus ciliare) и хориоидеей (chorioidea) - собственно сосудистой оболочкой, лежащей под сетчаткой. Отсюда основными формами увеита являются ирит, циклит, иридоциклит, хориоидит, хориоретинит и др. В 25-30% наблюдений увеиты приводят к слабовидению или слепоте.
Большая распространенность увеитов связана с разветвленной сосудистой сетью глаза и замедленным кровотоком в увеальных путях. Данная особенность в определенной мере способствует задержке в сосудистой оболочке различных микроорганизмов, которые при определенных условиях могут вызывать воспалительные процессы. Другая принципиально важная особенность увеального тракта заключается в раздельном кровоснабжении его переднего отдела, представленного радужкой и ресничным телом, и заднего отдела – хориоидеи. Структуры переднего отдела снабжаются кровью задними длинными и передними ресничными артериями, а хориоидея - задними короткими ресничными артериями. За счет этого поражение переднего и заднего отделов увеального тракта в большинстве случаев происходит раздельно. Иннервация отделов сосудистой оболочки глаза также различна: радужку и ресничное тело обильно иннервируют цилиарные волокна первой ветви тройничного нерва; хориоидея не имеет чувствительной иннервации. Названные особенности влияют на возникновение и развитие увеитов.

Классификация увеитов
По анатомическому принципу увеиты делятся на передние, срединные, задние и генерализованные. Передние увеиты представлены иритом, передним циклитом, иридоциклитом; срединные (промежуточные) – парс-планитом, задним циклитом, периферическим увеитом; задние – хориоидитом, ретинитом, хориоретинитом, нейроувеитом.
В передний увеит вовлекается радужка и цилиарное тело – эта локализация заболевания встречается чаще всего. При срединных увеитах поражается ресничное тело и хориоидея, стекловидное тело и сетчатка. Задние увеиты протекают с вовлечением хориоидеи, сетчатки и зрительного нерва. При вовлечении всех отделов сосудистой оболочки развивается панувеит – генерализованная форма увеита.
Характер воспалительного процесса при увеитах может быть серозным, фибринозно-пластинчатым, гнойным, геморрагическим, смешанным.
В зависимости от этиологии увеиты могут быть первичными и вторичными, экзогенными или эндогенными. Первичные увеиты связаны с общими заболеваниями организма, вторичные – непосредственно с патологией органа зрения.
По особенностям клинического течения увеиты классифицируются на острые, хронические и хронические рецидивирующие; с учетом морфологической картины – на гранулематозные (очаговые метастатические) и негранулематозные (диффузные токсико-аллергические).
Причины увеитов
Причинными и пусковыми факторами увеитов служат инфекции, аллергические реакции, системные и синдромные заболевания, травмы, нарушения обмена и гормональной регуляции.
Самую большую группу составляют инфекционные увеиты – они встречаются в 43,5 % случаев. Инфекционными агентами при увеитах чаще всего выступают микобактерии туберкулеза, стрептококки, токсоплазма, бледная трепонема, цитомегаловирус, герпесвирус, грибки. Такие увеиты обычно связаны с попаданием инфекции в сосудистое русло из любого инфекционного очага и развиваются при туберкулезе, сифилисе, вирусных заболеваниях, синуситах, тонзиллите, кариесе зубов, сепсисе и т. д.
В развитии аллергических увеитов играет роль повышенная специфическая чувствительность к факторам среды – лекарственная и пищевая аллергия, сенная лихорадка и пр. Нередко при введении различных сывороток и вакцин развивается сывороточный увеит.
Увеиты посттравматического генеза возникают после ожогов глаз, вследствие проникающих или контузионных повреждений глазного яблока, попадания в глаза инородных тел.
Развитию увеита могут способствовать нарушения обмена и гормональная дисфункция (при сахарном диабете, климаксе и т. д.), болезни системы крови, заболевания органа зрения (отслойка сетчатки, кератиты, конъюнктивиты, блефариты, склериты, прободение язвы роговицы) и др. патологические состояния организма.
Симптомы увеита
Проявления увеитов могут различаться в зависимости от локализации воспаления, патогенности микрофлоры и общей реактивности организма.
В острой форме передний увеит протекает с болью, покраснением и раздражением глазных яблок, слезотечением, светобоязнью, сужением зрачка, ухудшением зрения. Перикорнеальная инъекция приобретает фиолетовый оттенок, часто повышается внутриглазное давление. При хроническом переднем увеите течение нередко бессимптомное или со слабо выраженными признаками – незначительным покраснением глаз, «плавающими» точками перед глазами.
Показателем активности передних увеитов служат роговичные преципитаты (скопление клеток на эндотелии роговицы) и клеточная реакция во влаге передней камеры, выявляемая в процессе биомикроскопии. Осложнениями передних увеитов могут являться задние синехии (сращения между радужной оболочкой и капсулой хрусталика), глаукома, катаракта, кератопатия, макулярный отек, воспалительные мембраны глазного яблока.
При периферических увеитах отмечается поражение обоих глаз, плавающие помутнения перед глазами, снижение центрального зрения. Задние увеиты проявляются ощущением затуманивания зрения, искажением предметов и «плавающими» точками перед глазами, снижением остроты зрения. При задних увеитах может возникать макулярный отек, ишемия макулы, окклюзия сосудов сетчатки, отслойка сетчатки, оптическая нейропатия.
Наиболее тяжелой формой заболевания служит распространенный иридоциклохориоидит. Как правило, данная форма увеита возникает на фоне сепсиса и часто сопровождается развитием эндофтальмита или панофтальмита.
При увеите, ассоциированном с синдром Фогта-Коянаги-Харада, наблюдаются головные боли, нейросенсорная тугоухость, психозы, витилиго, алопеция. При саркоидозе, кроме глазных проявлений, как правило, отмечается увеличение лимфоузлов, слезных и слюнных желез, одышка, кашель. На связь увеита с системными заболеваниями может указывать узловатая эритема, васкулиты, кожная сыпь, артриты.
Диагностика увеита
Офтальмологическое обследование при увеитах включает проведение наружного осмотра глаз (состояния кожи век, конъюнктивы), визометрии, периметрии, исследование зрачковой реакции. Поскольку увеиты могут протекать с гипо- или гипертензией, необходимо измерение внутриглазного давления (тонометрия).
С помощью биомикроскопии выявляются участки лентовидной дистрофии, преципитаты, клеточная реакция, задние синехии, задняя капсулярная катаракта и т. д. Гониоскопия при увеитах позволяет выявить экссудат, передние синехии, неоваскуляризацию радужки и угла передней камеры глаза.
В процессе офтальмоскопии устанавливается наличие очаговых изменений глазного дна, отека сетчатки и ДЗН, отслойки сетчатки. При невозможности проведения офтальмоскопии (в случае помутнения оптических сред), а также для оценки площади отслойки сетчатки используется УЗИ глаза.
Для дифференциальной диагностики задних увеитов, определения неоваскуляризации хориоидеи и сетчатки, отека сетчатки и ДЗН показано проведение ангиографии сосудов сетчатки, оптической когерентной томографии макулы и ДЗН, лазерной сканирующей томографии сетчатки.
Важные диагностические сведения при увеитах различной локализации могут давать реоофтальмография, электроретинография. Уточняющая инструментальная диагностика включает парацентез передней камеры, витреальную и хориоретинальную биопсию.
Дополнительно при увеитах различной этиологии может потребоваться консультация фтизиатра с проведением рентгенографии легких и реакции Манту; консультация невролога, КТ или МРТ головного мозга, люмбальная пункция; консультация ревматолога, рентгенография позвоночника и суставов; консультация аллерголога-иммунолога с проведением проб и др.
Из лабораторных исследований при увеитах по показаниям выполняется RPR-тест, определение антител к микоплазме, уреаплазме, хламидиям, токсоплазме, цитомегаловирусу, герпесу и т. д., определение ЦИК, С-реактивного белка, ревматоидного фактора и др.
Лечение увеита
Лечение увеита осуществляется офтальмологом при участии других специалистов. При увеитах необходима ранняя дифференциальная диагностика, своевременное проведение этиотропного и патогенетического лечения, корригирующая и заместительная иммунотерапия. Терапия увеитов направлена на предупреждение осложнений, которые могут привести к потере зрения. Одновременно требуется лечение заболевания, вызвавшего развитие увеита.
Основу лечения увеитов составляет назначение мидриатиков, стероидов, системных иммуносупрессивных препаратов; при увеитах инфекционной этиологии - противомикробных и противовирусных средств, при системных заболеваниях – НПВС, цитостатиков, при аллергических поражениях – антигистаминных препаратов.
Инстилляции мидриатиков (тропикамида, циклопентолата, фенилэфрина, атропина) позволяют устранить спазм цилиарной мышцы, предупредить образование задних синехий или разорвать уже сформировавшиеся сращения.
Главным звеном в лечении увеитов является применение стероидов местно (в виде инстилляций в конъюнктивальный мешок, закладывания мазей, субконъюнктивальных, парабульбарных, субтеноновых и интравитреальных инъекций), а также системно. При увеитах используют преднизолон, бетаметазон, дексаметазон. При отсутствии лечебного эффекта от стероидной терапии показано назначение иммуносупрессивных препаратов.
При повышенном ВГД используются соответствующие глазные капли, проводится гирудотерапия. По мере стихания остроты увеита назначается электрофорез или фонофорез с ферментами.
В случае неблагоприятного исхода увеита и развития осложнений может потребоваться рассечение передних и задних синехий радужки, хирургическое лечение помутнений стекловидного тела, глаукомы, катаракты, отслойки сетчатки. При иридоциклохориоидите нередко прибегают к проведению витреоэктомии, а при невозможности спасти глаз - эвисцерации глазного яблока.
Прогноз и профилактика увеита
Комплексное и своевременное лечение острых передних увеитов, как правило, приводит к выздоровлению через 3-6 недель. Хронические увеиты склонны к рецидивам в связи с обострением ведущего заболевания. Осложненное течение увеита может привести к формированию задних синехий, развитию закрытоугольной глаукомы, катаракты, дистрофии и инфаркта сетчатки, отека ДЗН, отслойки сетчатки. Вследствие центральных хориоретинитов или атрофических изменений сетчатки значительно снижается острота зрения.
Профилактика увеита требует своевременного лечения болезней глаз и общих заболеваний, исключения интраоперационных и бытовых травм глаза, аллергизации организма и т. д.
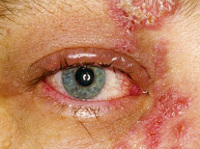
Офтальмогерпес – поражение глазного яблока или придатков глаза, вызванное инфицированием вирусом простого герпеса (ВПГ) 1, реже 2 типа. Клинические проявления представлены слезотечением, болевым синдромом, светобоязнью, блефароспазмом, появлением «пелены» или «тумана» перед глазами. Диагностика основывается на выявлении ВПГ методом флюоресцирующих антител, изучении характера поражения органа зрения при помощи биомикроскопии, визометрии, УЗИ глаза, тонометрии. В качестве этиотропной терапии применяются противовирусные средства. Дополнительно показаны НПВС, антибактериальные препараты, репаранты, антиоксиданты, глюкокортикостероиды, иммуностимуляторы.
Общие сведения
Офтальмогерпес встречается с частотой 1:8000. У 25% пациентов с первичным поражением возникают рецидивы. После повторных случаев герпеса рецидивирующее течение отмечается в 75% случаев. Соотношение частоты возникновения первичной и рецидивирующей формы – 1:9. Данная патология наиболее часто приводит помутнению роговицы и развитию роговичной слепоты. Распространенность герпетических кератитов в общей структуре воспалительных заболеваний органа зрения среди взрослых лиц составляет 20-57%. В детском возрасте этот показатель достигает 70-80%. Лица мужского и женского пола болеют с одинаковой частотой. Заболевание распространено повсеместно.

Причины офтальмогерпеса
Развитие офтальмогерпеса обусловлено инфицированием вирусом герпеса 1 типа. В редких случаях герпетическое поражение глаз вызывает ВПГ 2 типа. Роль ВПГ 6 типа в возникновении офтальмогерпеса до конца не изучена. Активации персистирующего вируса в организме способствует стресс, травматические повреждения, инфекция, переохлаждение, гиперинсоляция. В группе повышенного риска – беременные женщины с перенесённым герпесом в анамнезе и лица, которые подвергались лечению простагландинами, глюкокортикостероидами, иммуносупрессорами. Травмирование роговицы ведёт к глубокой эрозии герпетического происхождения.
Патогенез
Вирус герпеса чаще поражает роговую оболочку. Характер развития вторичных изменений определяется вирусной нагрузкой и состоянием иммунной системы. Доказано, что патология часто возникает на фоне дефицита клеточного иммунитета. Вероятность проникновения вируса повышается при снижении продукции интерферона, секреторных антител субэпителиальной лимфоидной тканью. Патологические агенты могут попадать в ткани глазного яблока экзогенным, гематогенным или нейрогенным путём. При экзогенном проникновении вирус размножается непосредственно в толще эпителиального слоя роговой оболочки. Длительное течение цитопатических и дегенеративно-дистрофических процессов приводит к некрозу и отторжению ткани роговицы.
В случае поверхностного повреждения образуется небольшой дефект, который в дальнейшем эпителизируется. Это ведет к персистенции вируса в тройничном узле и оболочках глаза. Воздействие неблагоприятных факторов становится причиной активации патологических агентов. При глубоком повреждении стромы прямое цитопатическое действие провоцирует ее разрушение с сопутствующим развитием воспалительной реакции. Изучается роль антигенной мимикрии в присоединении перекрестно-реагирующих антигенов, которые влекут за собой активацию аутоиммунных реакций.
Классификация
В большинстве случаев офтальмогерпес является приобретённой патологией. Описаны единичные случаи внутриутробного инфицирования с развитием симптоматики у новорожденных. В соответствии с принятой в офтальмологии клинической классификацией выделяют следующие формы герпетического поражения:
- Первичный. Возникает при первичном инфицировании. Изолированное поражение глаз зачастую характеризуется вовлечением в патологический процесс только поверхностных слоёв.
- Рецидивирующий. Его развитие обусловлено персистенцией ВПГ в организме. В отличие от первичной формы рецидивирующее течение ведёт к одностороннему повреждению.
- Передний. При поражении вирусом герпеса переднего сегмента глаз возникает конъюнктивит, блефароконъюнктивит, кератит и эрозия роговицы. В зависимости от характера воспаления роговой оболочки выделяют везикулезный, древовидный, географический и краевой варианты офтальмогерпеса.
- Задний. Патология заднего отдела глаз представлена ретинохориоидитом, хориоретинитом, невритом оптического нерва, синдромом острого некроза сетчатки, увеитом, ретинопатией.
Симптомы офтальмогерпеса
Клиническая картина офтальмогерпеса определяется характером поражения структур глаза. При герпетическом конъюнктивите больные отмечают покраснение, отек конъюнктивы и век. Слизистые и гнойные выделения сопровождаются жжением и зудом глаз. При древовидной форме кератита пациенты предъявляют жалобы на повышенное слезотечение, блефароспазм, фотофобию. Перикорнеальная инъекция сочетается с выраженным болевым синдромом. Снижение остроты зрения обусловлено локализацией поражения в оптической зоне роговой оболочки. При распространении инфекции на передний отдел сосудистой оболочки глаза к вышеописанным симптомам присоединяется гиперемия, «плавающие помутнения» перед глазами. Задний увеит проявляется затуманиванием зрения, искажением видимого изображения.
Для герпетического иридоциклита характерно хроническое прогрессирующее течение. Симптоматика патологии включает зрительную дисфункцию, появление «тумана» или «пелены» перед глазами. В клинической картине ретробульбарного неврита доминируют жалобы на выраженную боль в области глазницы с иррадиацией в надбровные дуги, лобные и височные участки головы. При герпетическом миозите глазодвигательных мышц пациенты отмечают, что движения глазных яблок резко затруднены, сопровождаются резкой болезненностью. У большинства больных рецидивы наблюдаются раз на месяц и чаще, что указывает на тяжелое течение патологии. Пациенты сообщают о связи рецидивов с предшествующими психологическими стрессами, переохлаждением, острыми респираторными инфекциями.
Осложнения
Тяжёлое течение герпетического кератита осложняется помутнением роговицы (16%) с дальнейшим развитием роговичной формы слепоты (5%). Зачастую кератоиридоциклит потенцирует возникновение вторичной офтальмогипертензии. При стромальной форме болезни с изъязвлением роговой оболочки существует высокий риск воспаления оболочек переднего отдела глаз (бактериальный конъюнктивит, блефароконъюнктивит, склерит). При хроническом варианте патологии распространенным осложнением является пан- или эндофтальмит. У 12% больных диагностируется вторичная катаракта. Вероятность глаукомы составляет 3%.
Диагностика
Постановка диагноза базируется на сборе анамнеза заболевания, результатах лабораторных и инструментальных методов исследования. Обнаружить вирус герпеса можно путём применения метода флюоресцирующих антител. Материалом для диагностики служит биоптат орбитальной конъюнктивы. Комплекс офтальмологического обследования включает:
- Биомикроскопию глаза. При древовидном кератите визуализируются мелкие пузыревидные дефекты, которые после вскрытия приводят к формированию эрозии. Края зоны поражения приподнятые, отечные. При прогрессирующем течении отмечается образование перилимбальных инфильтратов, которые являются патогномоничными для географического варианта.
- Бесконтактная тонометрия. При задней форме патологии наблюдается стойкое повышение ВГД, вызванное продукцией серозного или серозно-фибринозного экссудата.
- УЗИ глаза. Ультразвуковое исследование даёт возможность выявить задние преципитаты, признаки поражения задних отделов увеального тракта при помутнении оптических сред.
- Гониоскопия. Позволяет визуализировать передние синехии, определить наличие экссудата в передней камере при переднем увеите герпетического генеза.
- Визометрия. Зрительная дисфункция наблюдается только при распространении дефектов на оптический центр роговицы.
- Офтальмоскопия. При осмотре глазного дна обнаруживаются вторичные изменения сетчатки и диска зрительного нерва в виде отечности и локальных очагов кровоизлияния.
Перед назначением иммунотерапии показано проведение иммунологического исследования с определением в периферической крови Т- и В-лимфоцитов. Дифференциальная диагностика задней формы осуществляется с передней ишемической нейропатией, центральной серозной ретинопатией. Заподозрить герпетический генез патологии можно в случае рецидивирующего герпеса другой локализации в анамнезе, предшествующих зрительной симптоматике вирусных заболеваний респираторного тракта.
Лечение офтальмогерпеса
Основные терапевтические мероприятия осуществляются офтальмологом, направлены на подавление репликации вирионов и повышение общей резистентности организма. Своевременно начатое лечение позволяет избежать развития необратимых изменений со стороны оболочек глазного яблока. В терапии офтальмогерпеса используется:
- Химиотерапияпротивовирусными средствами. При поверхностной или стромальной форме заболевания с изъязвлением показано местное применение глазной мази, в состав которой входит ацикловир, и инстилляции концентрированного интерферона.
- Иммунотерапия. Иммуностимуляторы используются при хроническом течении герпетической инфекции, частых рецидивах, сопутствующих хронических заболеваниях. Пациентам показано применение синтетического средства на основе глюкозаминила муралгилдипептида.
- Декспантенол. Назначается в форме геля при поверхностной форме с целью регенерации роговой оболочки. Иногда рекомендуются инстилляции репарантов – таурина, сульфатированных гликозаминогликанов.
- Антиоксиданты. Используются для потенцирования лечебного эффекта репарантов. Показаны инстилляции метилэтилпиридинола 3 раза в сутки.
- Антибактериальная терапия. Антибиотики назначаются при некротизирующем течении офтальмогерпеса, признаках присоединения бактериальных осложнений.
- Глюкокортикостероиды. Применяются при завершении эпителизации роговицы или в подострой стадии при условии активной эпителизации оболочки. Фармацевтические средства используются местно или вводятся парабульбарно. Противопоказаны в острой фазе воспалительного процесса при наличии признаков изъязвления роговой оболочки.
- Гипотензивные средства. Данная группа препаратов показана при повышении внутриглазного давления или объективных признаках отека оболочек глаза.
При затяжном или осложненном течении патологии в дополнение к основному лечению применяют нестероидные противовоспалительные средства, десенсибилизирующие препараты, витамины, антисептики. Необходимость в их использовании связана с участием в патологическом процессе не только инфекционного, но и аллергического и аутоиммунного компонентов. Для повышения эффекта противовирусной терапии лекарственные средства вводят при помощи физиотерапевтических методик – магнито- и фонофореза. В период клинической ремиссии показана хирургическая коррекция вторичных осложнений.
Прогноз и профилактика
Исход заболевания определяется особенностями поражения глаз. При тяжелом течении отмечается высокий риск необратимой потери зрения. Своевременное лечение позволяет достичь полной ремиссии. С целью профилактики рецидивов в период «мнимого благополучия» рекомендовано введение герпетической поливакцины под контролем иммунологических показателей. Неспецифические превентивные меры базируются на лечении герпеса других локализаций, предупреждении контакта с больными герпетической инфекцией, повышении общей реактивности и резистентности организма.
Увеит у детей — это общее название воспалительных болезней сосудистой оболочки глаза. Основные причины — системные аутоиммунные заболевания, инфекции (вирусные, бактериальные, грибковые), аллергические и токсические воздействия на хориоидею. Передние увеиты проявляются корнеальным синдромом и болью в глазу, задние — резким ухудшением зрения при отсутствии болевого синдрома. Для диагностики назначаются биомикроскопия, когерентная оптическая томография, визометрия, другие инструментальные исследования. Лечение проводится противовоспалительными, десенсибилизирующими, этиотропными антибактериальными и противовирусными средствами. По показаниям выполняется хирургическая коррекция.
МКБ-10
Общие сведения
Распространенность заболевания в детской офтальмологии колеблется в пределах 15-38 случаев на 100 тыс. населения, а его удельный вес среди всех глазных болезней составляет 10-15%. Пик диагностики увеитов в педиатрической практике приходится на подростковый возраст, мальчики и девочки болеют одинаково часто. Полиэтиологичность, многообразие и неспецифичность симптоматики ставят увеит в ряд наиболее опасных заболеваний глаза и требуют от врача применения разных методов диагностики, чтобы своевременно выявить патологию и начать лечение.

Причины
Этиологические факторы увеитов у детей разнообразны, однако их не всегда удается выявить даже современными методами диагностики, поэтому в 28% случаев процесс имеет идиопатическую природу. Остальные причины воспалений хориоидеи подразделяются на несколько групп:
- Инфекционные факторы. Основными возбудителями являются герпесвирусы: вирус простого герпеса, вирус ветряной оспы, цитомегаловирус. Задние и средние увеиты возникают как осложнение туберкулеза и сифилиса, а в эндемичных регионах они могут быть спровоцированы болезнью Лайма. Изредка увеит вызван кандидозной инфекцией.
- Системные аутоиммунные процессы. Ювенильный идиопатический артрит (ЮИА), который в 20-30% осложняется поражением глаз, является основным неинфекционным фактором увеитов у детей. Реже патология связана со спондилоартропатиями, дерматомиозитом, красной волчанкой. Описаны случаи повреждения хориоидеи при болезни Бехчета.
- Регионарные воспалительные процессы. Высокий риск развития заболевания у детей наблюдается при нелеченых синуситах, отитах, пульпитах. В этом случае возбудители проникают через общие пути кровотока в глазное яблоко, провоцируя инфекционно-аллергическое поражения сосудистой оболочки.
- Воздействие токсинов. Изредка болезнь возникает при длительном приеме сильнодействующих лекарств: сульфаниламидов, бифосфонатов, противотуберкулезных антибиотиков. Причины увеитов также включают экзогенные токсические влияния, применение медикаментов, изменяющих работу иммунной системы (ингибиторы контрольных точек).
Патогенез
Сосудистая оболочка представляет собой густую сеть из капилляров с замедленным кровотоком, что предрасполагает оседание в ней инфекционных возбудителей, токсинов и иммунных комплексов. Еще один важный фактор патогенеза — близость глазничной артерии, питающей хориоидею, к сосудистому бассейну других отделов лица, что повышает риск местного распространения воспалительного процесса из челюстно-лицевой зоны.
Инфекционные увеиты протекают по общим правилам воспаления. На клеточные и гуморальные механизмы влияют конкретные причины болезни (бактериальные, вирусные или грибковые агенты). В патогенезе неинфекционных воспалений хориоидеи у детей на первый план выходят иммунные реакции, которые возникают под влиянием генетической предрасположенности, молекулярной мимикрии и повышенной продукции провоспалительных цитокинов.
Патоморфологически болезнь характеризуется диффузной или очаговой инфильтрацией сосудистой оболочки активизированными иммунными клетками, среди которых преобладают макрофаги, плазматические клетки и Т-лимфоциты. Разнообразие клинических форм обусловлено активацией разных субклассов Т-хелперов и регуляторных молекул, что учитывает врач, когда подбирает лечение. Закономерный исход увеитов — фиброз, неоангиогенез и атрофические процессы.
Классификация
По клиническому течению патология имеет острую (до 3 месяцев), хроническую (обострения с менее чем 3-месячным интервалом) и рецидивирующую формы. С учетом причины болезнь делится на эндогенную, вызванную внутренними факторами, и экзогенную форму, спровоцированную инфекциями или аллергическими триггерами. В практической офтальмологии широко используется систематизация по локализации процесса, согласно которой выделяют 4 вида увеитов:
- Передний (37-62%). Воспаление развивается в радужке (ирит) либо одновременно поражаются радужка и цилиарное тело (иридоциклит).
- Срединный (до 4%). В патологический процесс вовлекаются задние отделы ресничного тела (задний циклит), периферия сетчатки, подлежащие участки сосудистой оболочки (парспланит).
- Задний (9-38%). Происходит поражение собственно сосудистой оболочки (хориоидит) и сетчатки (хориоретинит), реже в процесс вовлекается диск зрительного нерва (нейроретинит).
- Генерализованный (7-38%). Тотальное вовлечение всей сосудистой оболочки глазного яблока (панувеит) с распространением на другие анатомические структуры.
По интенсивности воспаления выделяют активные формы, для которых типична клеточная реакция +0,5 и более, и патологию в стадии ремиссии. Передние увеиты по характеру воспалительных изменений классифицируются на серозные, фибринозные, гнойные и геморрагические. В зависимости от локализации патологического очага хориоидиты бывают центральными, парацентральными, экваториальными и периферическими.
Симптомы увеита у детей
Для увеитов детского возраста характерно малосимптомное постепенное начало, что затрудняет их раннюю диагностику. Клинические признаки определяются локализацией поражения. При иритах и иридоциклитах симптомы сходны с кератитами: пациент жалуется на слезотечение, светобоязнь, непроизвольное смыкание век. Больной глаз становится красным, при прикосновениях к нему через кожу верхнего века ребенок ощущает сильную боль.
При средних и задних увеитах основной жалобой ребенка является снижение зрения различной степени. Центральный хориоидит проявляется значительным ухудшением функции зрения, искажением видимых изображений и наличием вспышек света перед глазами (фотопсий). Для парацентральных форм типично преходящее затуманивание зрения и появление плавающих точек, периферический вариант протекает преимущественно бессимптомно.
В 25-30% случаев увеит сочетается с поражениями других внутренних органов, поэтому жалобы разнообразны и зависят от основной причины. При ревматических патологиях беспокоят суставные боли и скованность движений, над пораженным суставом заметны краснота и припухлость кожи. Увеиты аллергической природы дополняются признаками поллиноза, аллергобронхита, бронхиальной астмы.
Осложнения
У детей увеиты зачастую имеют тяжелое рецидивирующее течение, несмотря на комплексное лечение, поэтому у них быстрее наступают осложнения. При поражении передних отделов сосудистой оболочки формируются передние синехии — сращение радужки с эндотелием роговицы и задние синехии — фиброзные тяжи между радужкой и хрусталиком. В тяжелых случаях происходит полное заращение зрачка.
Опасным последствием увеитов является офтальмогипертензия или вторичная глаукома, возникающая при нарушении оттока внутриглазной жидкости. К наиболее частым осложнениям хориоидитов и хориоретинитов относят дистрофию и отслойку сетчатки, неврит зрительного нерва, кровоизлияния в стекловидное тело. Большая медицинская и социально-экономическая значимость увеита заключается в риске необратимого ухудшения зрения вплоть до слепоты.
Диагностика
При объективном осмотре пациента с иридоциклитом детский офтальмолог обращает внимание на перикорнеальную инъекцию сосудов, стушеванность рисунка радужки, появление преципитатов на роговице. Задний увеит не имеет типичных внешних проявлений. Для выявления воспалительного поражения и установления его возможной причины ребенку назначается полный комплекс лабораторно-инструментальных методов, в который включаются:
- Биомикроскопия глаза. Диагноз переднего увеита ставится при наличии клеточной взвеси в передней камере более +0,5 (что соответствует 1-5 клеткам на поле площадью 1 мм 2 ). При хориоретинитах присутствуют экссудат в стекловидном теле, серовато-желтые ретинальные инфильтраты, макулярный отек сетчатки, ретиноваскулит.
- Оптическая когерентная томография. Оптическое исследование сетчатки показано при хориоидитах и хориоретинитах для оценки макулярного отека, детальной визуализации структурных изменений задних отделов глазного яблока. Для уточнения зон ишемии и неоваскуляризации ОКТ у детей дополняется флюоресцентной ангиографией (ФАГ).
- Дополнительные инструментальные методы. Острота зрения оценивается с помощью классической визометрии, а функции сетчатки и проводящих путей — при периметрии или электрофизиологическом исследовании. Реоофтальмография и ангиография ретинальных сосудов информативны для обнаружения очагов хориоретинита.
- Анализы крови. При оценке биохимических показателей учитывают уровень острофазовых белков, данные протеинограммы и маркеры азотистого обмена. При подозрении на ревматические причины глазной патологии определяют антиген HLA-B27, антистрептолизин-О, ревматоидный фактор. При возможном сифилисе проводится ИФА на Treponema pallidum.
Лечение увеита у детей
Консервативная терапия
Медикаментозная терапия заболевания преследует несколько целей: купирование активного воспалительного процесса, профилактику синехий, других фиброзных осложнений, по возможности устранение этиологического фактора. Лечение назначает офтальмолог в тесном сотрудничестве с врачами других специальностей — детским ревматологом, инфекционистом, иммунологом-аллергологом. В комплексной терапии увеитов у детей используются следующие группы препаратов:
- Мидриатики. Глазные капли с М-холиноблокаторами вызывают стойкое расширение зрачка и предупреждают развитие фиброзных изменений. Они эффективны в остром периоде заболевания.
- Противовоспалительные препараты. Купирование воспаления проводят при помощи системных нестероидных противовоспалительных средств и местных глюкокортикоидов (ГКС). Для повышения эффективности терапии ГКС вводятся субконъюнктивально или парабульбарно.
- Иммуносупрессоры. Если гормональное лечение неэффективно, его усиливают системными цитостатиками. Такая терапия в основном применяется при увеитах на фоне заболеваний соединительной ткани.
- Фибринолитики. Для предупреждения фибринозно-пластических процессов и других осложнений увеита рекомендованы ферментные растворы (лидаза, вобэнзим, коллализин) в виде субконъюнктивальных инъекций.
- Дезинтоксикационные средства. Для десенсибилизации организма используются инфузии солевых и глюкозных растворов, при выраженных аллергических процессах назначаются антигистаминные препараты.
- Антибиотики. Этиотропные средства применяются при задних увеитах после подтверждения чувствительности возбудителя. При инфицировании простейшими (токсоплазма) показаны специфические противопротозойные препараты.
Хирургическое лечение
Помощь офтальмохирургов необходима при осложненном течении заболевания. При неоваскуляризации и периферической отслойке сетчатки эффективна лазерокоагуляция, а круговые синехии удаляются методами лазерной синехиотомии и иридотомии. При распространенном фиброзном поражении стекловидного тела показана витрэктомия. При панувеитах сопровождающихся тотальным вовлечением глаза, иногда приходится выполнять эвисцерацию глазного яблока.
Прогноз и профилактика
Раннее выявление и лечение заболевания повышает шансы на полное выздоровление. Прогноз благоприятный у детей с легким течением увеита, отсутствием системных патологий, хорошим ответом на проводимую терапию. Менее оптимистичный прогноз для больных с изначально низкой остротой зрения, развитием осложнений, длительным течением болезни с частыми рецидивами.
Профилактические мероприятия при увеитах не разработаны. Детям с ревматическими заболеваниями и другими факторами риска необходимы регулярные профосмотры у офтальмолога для контроля зрительной функции. Чтобы предупредить инфекционные формы, необходимо соблюдать общие противоэпидемические мероприятия. После перенесенного воспаления хориоидеи назначается диспансерное наблюдение каждые 3-6 месяцев для своевременного выявления и лечения обострений.
2. Вопросы классификации и эпидемиологии увеитов/ Е.А. Дроздова // РМЖ «Клиническая офтальмология». — 2016.
3. Воспалительные заболевания сосудистого тракта глаза (увеиты)/ Н.В. Волкова, А.А. Веселов, Ю.С. Самсонова, Д.А. Яблонская. — 2015.
4. Увеиты при болезни Бехчета у детей. Анализ литературы и описание случаев/ Л.А. Катаргина, Е.В. Денисова, А.В. Старикова, Н.А. Гвоздюк и др.// Российская педиатрическая офтальмология. — 2014.
Для цитирования: Максимов В.Ю., Дмитриева О.Г., Евсеев С.Ю., Александрова Н.М. Диагностика и лечение увеитов герпесвирусной и хламидийной этиологии. Клиническая офтальмология. 2003;4(4):168.
Diagnostics and treatment of herpetic and chlamidial uveitis
V.Yu. Maximov, O.T. Dmitrieva,
S.Yu. Evseev, N.M. Alexandrova
Saratov regionary hospital.
The quantity of patients with virus and chlamidial etiology is growing steadily.The main directions of diagnostics and treatment of uveitis are developing during last years. Usage of accessible, informative enough methods of examination, such as method of fluorescent antibodies, immune–enzyme assay, NST–test allows to define the type of pathogene, immune homeostasis and, relying on this, prescribe specific and immunomodulating treatment.
Воспалительные заболевания глаз являются самой распространенной глазной патологией. По данным А.М. Южакова, 80% временной нетрудоспособности и более 10% слепоты связано с воспалением глаз. В инфекционной патологии органа зрения заболевания, вызываемые вирусами простого герпеса, цитомегаловирусами, хламидиями, по частоте возникновения, тяжести течения и трудностям лечения занимают одно из ведущих мест [1,2,З]. Неуклонно растет количество больных с увеитами вирусной и хламидийной этиологии.
Концепции патогенеза, основные направления терапии увеитов активно развиваются в последние годы, и уже достигнуты значительные успехи в разработке новых методов диагностики с определением вида возбудителя, иммунного гомеостаза больного и на этом основании специфического патогенетического и иммунокорригирующего лечения [4, 5, 6].
Цель работы
1. Провести ретроспективный анализ эффективности лечения увеитов.
2. Определить роль герпесвирусной и хламидийной инфекций в этиологической структуре воспалительных заболеваний глаз.
Материалы и методы
Первым этапом нашей работы был анализ 204 историй болезни пациентов с увеитами, прошедших лечение в Областной офтальмологической больнице в период с 1988 по 1997 г. 14 пациентам (6,9%) был поставлен диагноз туберкулезного увеита. Эти больные получали лечение у фтизиоокулиста. Анализ эффективности их лечения мы не проводили. 52 больным (25,5%) был поставлен диагноз увеита герпетической этиологии, из них 39 – кератоувеита. У 138 пациентов (67,6%) диагностировали увеит неясной этиологии. Основными критериями для постановки диагноза увеита герпесвирусной этиологии были данные клинической картины и результаты метода иммунофлюоресцирующих антител (выявляли антигены вируса простого герпеса в мазках с конъюнктивы и в мазках крови).
Для лечения использовали гормональные препараты (дексаметазон (с/к, в/в), кеналог п/б), нестероидные противовоспалительные препараты (индометацин в таб., диклофенак в таб., в/м), биогенные стимуляторы (алоэ, фибс в/м), в качестве иммуномодуляторов – пирогенал (по стандартной схеме, начиная с 25 МПД № 10), продигиозан (25 мг в/м через 3 дня № 3–6). При лечении герпетического кератоувеита использовали человеческий лейкоцитарный интерферон (в каплях), глазную мазь бонафтон, флореналь.
Второй этап нашей работы – это наблюдение за 52 пациентами с увеитами, проходившими лечение в ООБ с 1999 по 2001 год. Средний возраст больных был 30–40 лет, женщин – 20, мужчин – 32.
Всем больным проводилось комплексное офтальмологическое обследование. Лабораторная диагностика включала общеклинические (OAK, ОАМ, кровь на RW, ВИЧ) и биохимические анализы. Для определения этиологического фактора воспаления использовали метод иммунофлюоресцирующих антител (МФА) – выявляли в мазках крови антиген вируса простого герпеса (АГ ВПГ), иммуноферментный анализ (ИФА) –определяли антитела класса IgM (IgA) и IgG к вирусу простого герпеса (ВПГ), цитомегаловирусу (ЦМВ), хламидиям (Chlamydia trachomatis) в сыворотке крови, полимеразную цепную реакцию (ПЦР) – для выявления ДНК хламидий, ВПГ, ЦМВ при сомнительных результатах ИФА и МФА.
Иммунологическую резистентность больных оценивали по показателям нейтрофильного фагоцитоза: НСТ–тест (фагоцитарный индекс (ФИ), фагоцитарное число (ФЧ), количество активных фагоцитов (КАФ), абсолютное число нейтрофилов (АЧН)). 14 пациентам была выполнена иммунограмма.
Для лечения больных использовали поэтапный подход. При поступлении пациента в стационар назначали препараты патогенетической терапии – глюкокортикоиды (дексаметазон с/к, в/в), нестероидные противовоспалительные препараты (диклофенак, индометацин), дезинтоксикационные (гемодез в/в, энтеродез per os), десенсибилизирующие (фенкарол, тавегил) средства. После установления этиологического фактора воспаления к лечению присоединяли специфические противовирусные и (или) противохламидийные препараты. Этиотропная терапия при лечении пациентов с увеитами герпесвирусной этиологии включала виролекс 250 мг 2 раза в день в/в капельно 5–10 дней, затем ацикловир 200–400 мг 5 раз в день 5–14 дней; при лечении пациентов с цитомегаловирусными увеитами использовали ганцикловир 1,0 г 3 раза в день или 5 мг/кг в/в капельно каждые 12 часов 14 дней; у пациентов с хламидийными увеитами использовали спирамицин (ровамицин) 3 млн. 3 раза в день 10 дней, доксициклин 0,2 г, затем 0,1 г 2 раза в день 10 дней.
После купирования острых воспалительных реакций назначали системные энзимы – вобэнзим 5–7 табл. 3 раза в день 2 недели, рассасывающие препараты – коллализин, химотрипсин (с/к). В качестве иммуномодуляторов использовали реаферон 1 млн 1 раз в день 10 дней, циклоферон 2,0 в/м по схеме 5–10 инъекций (табл.1). Пациентам с увеитами неустановленной этиологии провели курс патогенетической терапии в сочетании с циклофероном.
Результаты
Среди пациентов (190 человек), прошедших лечение в ООБ с 1988 по 1997 год, выраженный терапевтический эффект наблюдали у 45 больных (23,7%), т.е. удавалось добиться полного исчезновения клинических признаков воспаления, значительного рассасывания помутнения в стекловидном теле, повышения остроты зрения до визуса, предшествующего заболеванию. Повторных обращений для стационарного лечения среди этих пациентов не было. У 92 больных (48,4%) эффект был частичным, удавалось добиться значительного, но не полного уменьшения воспалительных явлений, повышения остроты зрения, но не более чем на 70% от исходного визуса. 64 из них повторно лечились в ООБ. У 53 пациентов (27,9%) увеит носил характер хронического рецидивирующего процесса с периодами обострения 2–3 раза в год (у 18 из них исходом повторных обострении явились фиброз стекловидного тела и отслойка сетчатки, у 23 сформировалась осложненная катаракта).
Среди пациентов, прошедших лечение в ООБ в период с 1999 по 2001 год: диагноз герпетического увеита поставлен 14 пациентам (26,9%), увеит хламидийной этиологии – 15 (28,8%), цитомегаловирусной – 3 (5,8%). Смешанная инфекция выявлена у 10 больных (19,2%), из них у 4 (7,6%) – герпесвирусная и цитомегаловирусная инфекция, у 6 (11,6%) – герпесвирусная и хламидийная инфекция. 10 пациентам (19,2%) поставлен диагноз увеита неясной этиологии.
Показатели фагоцитарной активности нейтрофилов в разгар заболевания были изменены у 48 (92,3%) больных – у 30 (57,6%) пациентов ФИ и ФЧ, КАФ снижены, у 18 (34,6%) – отмечалось повышение этих показателей; АЧН было повышено у 36 (69,2%) человек, снижено у 12 (23%). Достоверно значимых изменений в показателях иммунограммы выявлено не было.
После проведенного лечения выраженный терапевтический эффект отмечен у 40 (77%), частичный – у 12 больных (23%) (табл. 2).
Эффективность терапии оценивали и по динамике данных лабораторного исследования. Через месяц после начала лечения у больных с увеитами герпесвирусной этиологии АГ ВПГ в мазках крови не обнаружены. IgM (Ig) к ВПГ и хламидиям не выявлялись ни у одного больного, а к ЦМВ только у одного. Титр IgG к ВПГ, хламидиям и ЦМВ снизился в среднем в 2 раза. Показатели нейтрофильного фагоцитоза нормализовались у 36 больных (69,2%).
Пациентам с цитомегаловирусной инфекцией, микст–инфекцией, в случае частичного терапевтического эффекта, а также при появлении признаков активации инфекции по данным лабораторной диагностики (контрольное обследование через 2, 4 месяца после первого курса) проводили повторные курсы лечения. За весь период наблюдения дважды в стационар обратились 3 пациента (5,7%), один из них проходил лечение в клинике гематологии с диагнозом лимфолейкоз.
Выводы
1. Вирус простого герпеса, цитомегаловирус, хламидии являются наиболее распространенными возбудителями, вызывающими воспалительные заболевания глаз.
2. Лабораторная диагностика с использованием доступных, достаточно информативных методов исследования, таких как метод флюоресцирующих антител, иммуноферментный анализ, НСТ–тест, позволяет определить вид возбудителя, иммунный гомеостаз больного и на этом основании назначить специфическое и иммуномоделирующее лечение.
3. Сочетанное использование противовирусных и (или) противохламидийных и иммуномодулирующих препаратов способствует получению синергидного терапевтического эффекта, уменьшению клинической тяжести заболевания, нормализации лабораторных показателей.
Литература
1. Балашевич Л.И., Вахова Е.С. и соавт. Офтальмохламидиоз. СПб., 1998 г. 2–Гранитов В.М. Герпесвирусная инфекция. М., 2001 г.
3. Кацнельсон Л.А., Танковский В.Э. Увеиты. ( Клиника, лечение). 1998г. стр.155–163.
4.Кетлинский С.А., Калинина Н.М. Иммунология для врача. СПб., 1998 г.
5.Рахманова А.Г., Кирпичникова Г.И. и соавт. Стратегия и тактика диагностики и лечения герпетических инфекций. СПб., 2000 г
6.Нарушение иммунитета и лечение увеитов. Методические рекомендации. М., 1991 г.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:

