Что такое умеренный эндоцервицит с реактивными изменениями эпителия
Обновлено: 01.05.2024
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП. Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса. Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
МКБ-10
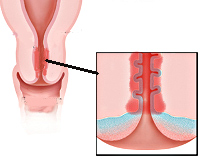

Общие сведения
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин. При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.), а также повышением распространенности иммунных и гормональных расстройств.

Причины эндоцервицита
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Патогенез
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет. Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
- Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
- Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
- Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
- Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
- Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
- Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими. В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта. При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Так, воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
При несвоевременной диагностике или неправильном лечении острого эндоцервицита процесс может приобрести хронический характер. При этом клинические признаки сглаживаются или исчезают. Воспаление распространяется глубже на соединительную ткань и мышечные волокна. Шейка матки сначала выглядит отечной, а со временем гипертрофируется и уплотняется. На ее влагалищной части под действием постоянных патологических выделений из цервикального канала может формироваться псевдоэрозия.
Осложнения
Наиболее распространенное осложнение острого эндоцервицита — хронизация заболевания с меньшей клинической симптоматикой, но более глубоким поражением тканей и возможностью возникновения псевдоэрозии шейки матки. Из-за постоянного присутствия патогенной микрофлоры (особенно при специфическом воспалении, вызванном гонококками и хламидиями) процесс может распространяться на матку, маточные трубы и яичники с последующим развитием спаечного процесса в малом тазу.
В результате у некоторых пациенток нарушается репродуктивная функция, что проявляется затрудненным наступлением беременности, повышенной вероятностью выкидыша, внематочной беременности, осложненных родов и послеродовых инфекций. При хроническом эндоцервиците возрастает риск возникновения рака шейки матки.
Диагностика
Поскольку клиническая симптоматика при эндоцервиците является неспецифической, для подтверждения диагноза назначается комплекс специальных обследований. Обычно пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
- Гинекологический осмотр(в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность.
- Расширенная кольпоскопия. Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра.
- Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита.
- Цитологическое исследование. Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике.
- Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса.
- Бактериологический посев цервикального мазка. Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам.
- Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей.
- УЗИ органов малого таза. Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.

В ходе обследования выполняется дифференциальная диагностика эндоцервицита с другими поражениями шейки матки — эктопией, раком, туберкулезом, сифилисом. При этом пациентку, кроме акушера-гинеколога, могут консультировать дерматовенеролог, онкогинеколог, фтизиогинеколог.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии. Основная схема лечения, как правило, представлена следующими этапами:
- Этиотропная терапия, предполагающая пероральное, внутримышечное, внутривенное и местное применение специальных противомикробных препаратов, к которым чувствителен конкретный возбудитель. Пациенткам назначают антибиотики, противогрибковые, антипаразитарные средства и их комбинации. Этиотропными также являются гормональные препараты, восполняющие дефицит эстрогенов при климаксе и менопаузе.
- Восстановление нормальной микрофлоры влагалища с использованием эубиотиков для снижения вероятности рецидивов.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии. Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
- Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
- Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов. При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
При наличии наботовых кист, в которых часто содержатся инфекционные агенты, рекомендована диатермопунктура. Пластика и другие оперативные методы применяются при сочетании эндоцервицита с рубцовой деформацией, элонгацией, дисплазией, раком шейки матки.
Прогноз и профилактика
Прогноз при лечении заболевания благоприятный. Даже в остром периоде трудоспособность сохранена. Поскольку пациентки, перенесшие эндоцервицит, составляют группу риска по онкологическим заболеваниям шейки матки, они должны наблюдаться у гинеколога по месту жительства с периодическим проведением кольпоскопии, цитологического и бактериологического исследования. Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Хронический эндоцервицит — это инфекционное воспалительное заболевание слизистой цервикального канала, длящееся от двух месяцев и более. Отличается скудной клинической симптоматикой: увеличением количества слизистых влагалищных выделений с появлением в них примеси гноя и тянущими болями внизу живота. Для диагностики эндоцервицита применяют осмотр в зеркалах, расширенную кольпоскопию, трансвагинальное УЗИ, лабораторные исследования. При лечении назначают этиотропные противомикробные средства, эубиотики, иммунокорректоры, физиотерапию. По показаниям проводят малоинвазивные хирургические вмешательства, трахелопластику и радиоконизацию.
МКБ-10
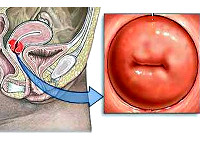
Общие сведения
Хронические цервициты — одни из самых частых гинекологических заболеваний. Из-за бессимптомного течения их истинную распространенность установить крайне сложно. Обычно воспаление эндоцервикса выявляют при плановых профосмотрах или при обращении по поводу других болезней репродуктивной сферы.
Наиболее подвержены заболеванию женщины детородного возраста (до 70% пациенток с установленным диагнозом), несколько реже цервицит встречается в перименопаузе и в исключительных случаях — у девочек до наступления менархе. Важность своевременной диагностики и лечения хронической воспалительной болезни шейки матки обусловлена повышенным риском распространения воспаления на матку с придатками и злокачественного перерождения пораженного эндоцервикса.

Причины
Заболевание развивается на фоне недолеченного или недиагностированного острого воспалительного процесса и вызывается различными микроорганизмами или их ассоциациями. Воспаление в эндоцервиксе возникает при участии следующих инфекционных агентов:
- Возбудители ИППП. По результатам исследований, хронический воспалительный процесс в цервикальном канале у половины пациенток вызван возбудителями хламидиоза. Причиной болезни также могут быть вирусы простого герпеса, папилломы человека (ВПЧ), гонококки, уреаплазмы, микоплазмы, бледные спирохеты.
- Условно-патогенная флора. Неспецифическое воспаление чаще возникает при патологической активации грамотрицательных аэробов (энтерококков, эшерихий, клебсиелл, протея) и неклостридильных анаэробов (бактероидов и пептококков). Из очага инфекции также высеивают стафилококков, стрептококков, клостридий, гарднерелл.
Факторы риска
Важную роль в переходе заболевания из острой в хроническую фазу играют предрасполагающие факторы. Хронизацию процесса провоцирует:
- ослабление иммунитета при длительных физических нагрузках, стрессах, переохлаждениях, различных заболеваниях и приеме иммуносупрессоров;
- гипоэстрогенемия;
- травмы шейки матки при инвазивных процедурах;
- постоянное раздражение внутриматочной спиралью, контрацептивными колпачками и диафрагмами; химическими агентами (кислыми растворами для спринцевания, спермицидами, некачественным латексом).
Группу риска составляют женщины с опущением шейки матки и влагалища, а также пациентки, ведущие беспорядочную сексуальную жизнь без барьерной контрацепции.
Патогенез
При хроническом течении эндоцервицита в очаге инфекции постоянно поддерживается вялотекущее воспаление, проникающее в парабазальный и базальный слой эпителия. При этом непосредственная повреждающая роль микроорганизмов уменьшается, а ведущими становятся снижение местного иммунитета и метапластические процессы. Это приводит к развитию сложной сосудисто-мезенхимальной реакции, замещению части цилиндрического эпителия плоским, инфильтрации и уплотнению мышечной и соединительной ткани.
Секреторная активность эпителиальных клеток остается повышенной, что при перекрытии устьев цервикальных желез способствует формированию наботовых кист. Отмечается ускоренное обновление эпителиоцитов с замедлением их дифференцировки, прогрессивным снижением апоптоза и нарастанием атипии. У некоторых пациенток процесс носит рецидивирующий характер с периодическим обострением.
Классификация
Формы хронического эндоцервицита являются такими же, как и при остром воспалительном процессе. Основными критериями классификации являются:
- Тип инфекционного агента. Воспалительный процесс может быть специфическим, возникшим в результате заражения ИППП, и неспецифическим, вызванным естественной микрофлорой при ее патологической активации.
- Распространенность воспаления. При очаговом (макулезном) эндоцервиците поражаются отдельные участки эндоцервикса, при диффузном — в процесс вовлекается весь эпителий. Хронический эндоцервицит обычно является диффузным.
Симптомы хронического эндоцервицита
Клиническая картина заболевания отличается крайне скудной симптоматикой. В большинстве случаев хронически протекающий эндоцервицит становится случайной находкой при плановом или внеплановом гинекологическом обследовании. Обычно пациентки отмечают незначительное увеличение объема влагалищных выделений и изменение их характера. Бели становятся мутными, густыми, иногда они имеют неприятный запах или в них появляются прожилки крови.
При обострении воспаления женщину могут беспокоить тупые, тянущие, ноющие боли в нижней части живота, зуд и жжение в области наружных половых органов. Иногда единственным признаком длительно существующего воспаления в шеечном канале становится бесплодие или привычный выкидыш.
Осложнения
Из-за снижения защитных свойств слизистой пробки и наличия постоянного очага воспаления повышается риск развития эндометрита, сальпингита, аднексита с отдаленными последствиями в виде бесплодия и невынашивания беременности. В двух третях случаев хронический эндоцервицит сопровождается эктопией шейки матки. По мнению специалистов в сфере гинекологии, при этом заболевании существенно возрастает вероятность малигнизации тканей. Воспаление эндоцервикса играет роль в развитии акушерской патологии с внутриутробным инфицированием плода и его оболочек, преждевременным излитием околоплодных вод, послеродовыми гнойно-септическими осложнениями.
Диагностика
Из-за неспецифичности симптоматики при постановке диагноза основное значение имеют данные физикальных, инструментальных и лабораторных исследований. Пациентке с подозрением на хронический эндоцервицит проводится:
- Осмотр на кресле. При исследовании в зеркалах наружный зев цервикального канала гиперемирован, шейка матки отечна. Могут выявляться участки повышенной кровоточивости, слизистые и гнойно-слизистые выделения.
- Расширенная кольпоскопия. Сосуды эпителиального слоя шейки матки расширены, выявляются очаги с сосудистыми петлями. Слизистая оболочка выглядит отечной. Могут определяться другие патологические процессы (псевдоэрозия, эрозия и др.).
- Лабораторные исследования. Для определения возбудителя заболевания проводят микроскопию и посев мазка (с антибиотикограммой), ПЦР-диагностику, специальные серологические методы (РИФ, ИФА).
- Цитология мазка из цервикального канала. Позволяет оценить степень вовлеченности в воспаление клеток эндоцервикса. Анализ эффективен для раннего выявления дистрофических, диспластических процессов, атипии и возможного озлокачествления.
- УЗИ шейки матки. Шейка матки увеличена в размерах, утолщена. В ее структуре присутствуют гипоэхогенные включения (наботовы кисты). Метод позволяет исключить или своевременно выявить сочетанный рак шейки матки.
Дифференциальная диагностика производится с эктопией и раком шейки матки, туберкулезным поражением. В сложных случаях назначают консультации онкогинеколога, фтизиатра.
Лечение хронического эндоцервицита
Медикаментозная терапия
При подтвержденном диагнозе хронического воспаления эндоцервикса рекомендован комплексный этиопатогенетический подход. Предпочтительна консервативная терапия, основными задачами которой являются:
- Ликвидация очага инфекции. С учетом чувствительности возбудителя заболевания назначают антибиотики, противогрибковые, противотрихомонадные, противохламидийные и другие средства. Обычно пероральный прием препаратов и их парентеральное введение дополняют местным воздействием (вагинальными свечами и т. п.).
- Восстановление влагалищного биоценоза. Вследствие хронического воспаления и использования антимикробных средств в вагине нарушается нормальный баланс микроорганизмов. Своевременное назначение эубиотических препаратов позволяет предупредить рецидивы эндоцервицита и активацию условно-патогенной флоры.
- Иммуннокоригирующая терапия. Поскольку фоном для развития заболевания часто становится иммунодефицит, пациенткам показаны витамино-минеральные комплексы и стимуляторы иммунитета. Их применение позволяет повысить общую и местную сопротивляемость инфекционным агентам, а также нормализовать иммунный ответ.
Физиотерапия
При лечении хронического эндоцервицита эффективно сочетание медикаментозной и физиотерапии. Физиотерапевтические методики усиливают противовоспалительный эффект антибактериальных средств и ускоряют процессы репарации. Пациенткам назначают:
- низкочастотную и высокочастотную магнитотерапию;
- электрофорез магния в маточной зоне;
- диадинамические токи;
- ДМВ;
- вагинальную лазеротерапию;
- дарсонвализацию через влагалищный электрод;
- грязевые тампоны.
Хирургическое лечение
В некоторых случаях консервативное лечение эндоцервицита дополняют хирургическими методами. При обнаружении большого количества наботовых кист, в которых может персистировать возбудитель, выполняют диатермопунктуру. При упорном течении показаны криодеструкция, лазерная вапоризация, радиокоагуляция. Если хроническое воспаление сочетается с деформацией шейки, дисплазией эпителия или элонгацией, возможно проведение радиоконизации и трахелопластики.
Прогноз и профилактика
Несмотря на необходимость длительного лечения, прогноз при хроническом эндоцервиците благоприятный. Рецидив заболевания возможен только при стойком снижении иммунитета и наличии воспаления в других отделах женской половой сферы. Для профилактики рекомендованы своевременное адекватное лечение острого эндоцервицита, регулярные осмотры у гинеколога, упорядоченная сексуальная жизнь, барьерные методы контрацепции (особенно при частой смене половых партнеров). Целями вторичной профилактики является предупреждение осложнений заболевания, в первую очередь — развития злокачественных неоплазий и бесплодия.
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной Ольги Игоревны, гинеколога со стажем в 18 лет.
Над статьей доктора Батаршиной Ольги Игоревны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
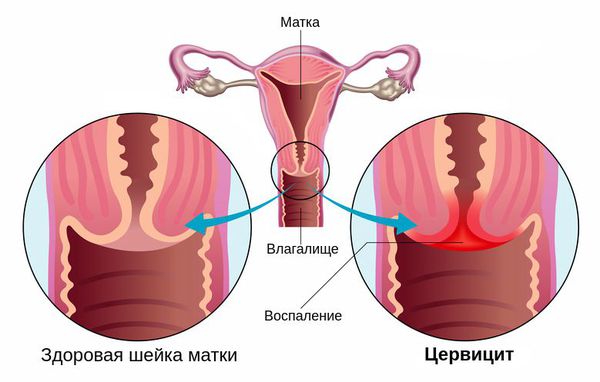
Распространённость цервицита у женщин достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
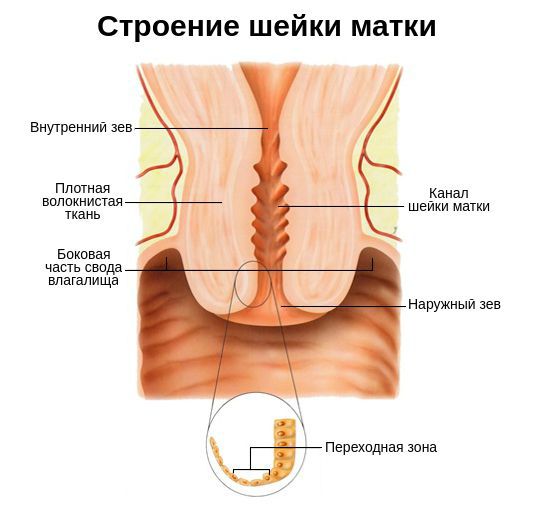
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
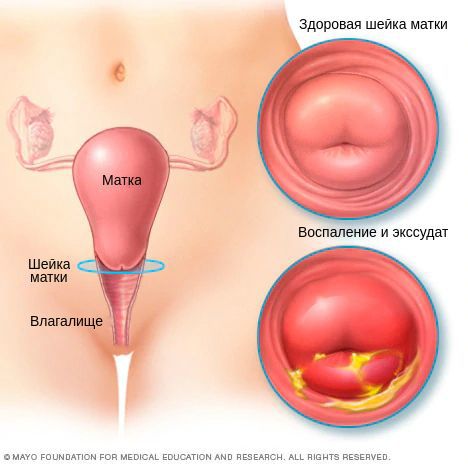
Хронический цервицит
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит. Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
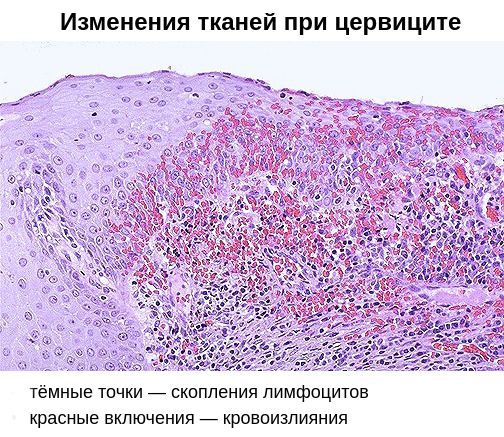
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
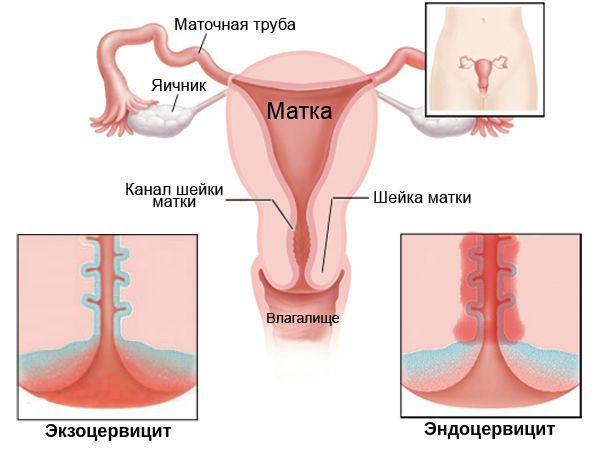
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это приводит к бесплодию или препятствует вынашиванию плода [25] [27] .
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
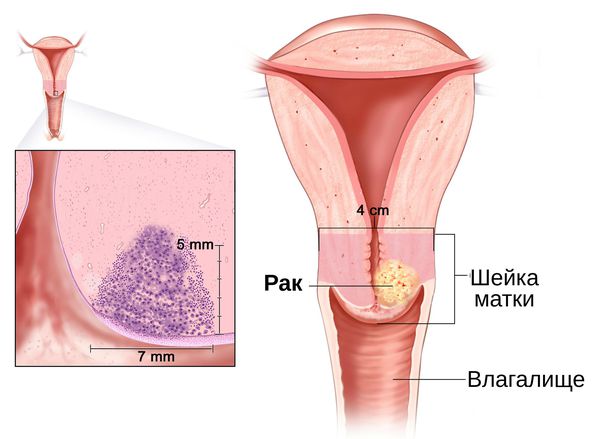
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
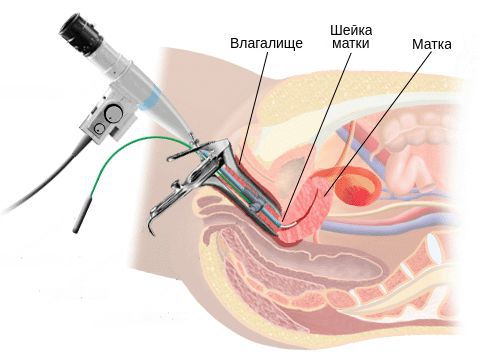
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
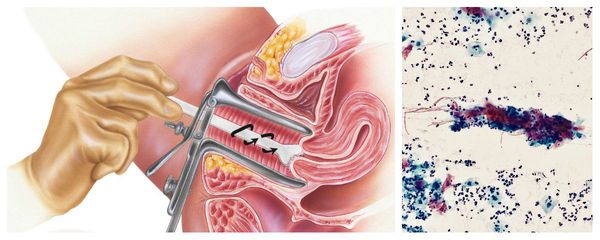
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Деструктивные методы лечения цервицита
Цервицит — это воспалительный процесс, поэтому его лечат медикаментозно. Физические или химические методы применяются при атипии в клетках, покрывающих шейку матки или выстилающих цервикальный канал. Прижигание кислотами, жидким азотом, лазерная вапоризация, аргоноплазменная абляция, электрохирургическая эксцизия для лечения цервицита не используются .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 14 лет.
Над статьей доктора Игнатенко Татьяны Алексеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
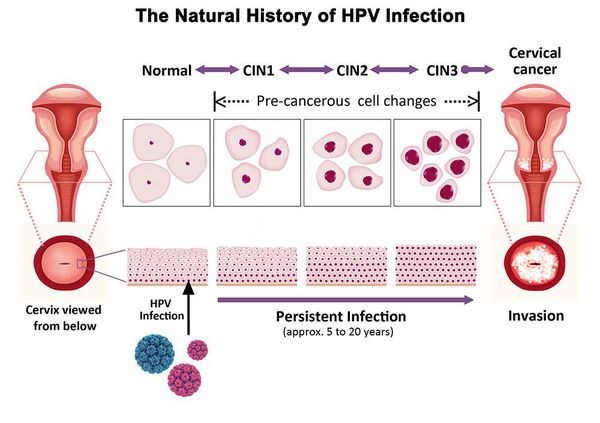
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Причины дисплазии шейки матки
Папилломавирусная инфекция (ВПЧ) — основная причина дисплазии и рака шейки матки. К болезни приводит длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
К факторам риска дисплазии шейки матки относится длительный приём контрацептивов и курение. Выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Другие факторы риска — раннее начало половой жизни, большое число и частая смена половых партнеров, употребление алкоголя, сопутствующие половые инфекции, много беременностей и родов. Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
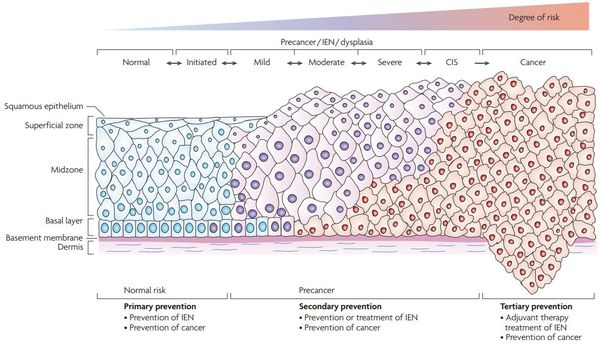
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
- нормальные мазки, без изменений клеток шейки матки (NILM, Negative for intraepithelial lesion or malignancy);
- «непонятные» мазки без определенного значения, по которым нельзя определить характер поражения, однако они при этом не являются нормой (ASC-US, Atypical Squamous Cells of Undetermined Significance) или, что хуже, ASC-H, Atypical squamous cells cannot exclude HSIL, обнаружение атипичных клеток плоского эпителия, не исключающее SIL высокой степени);
- предраки низкой (LSIL, Low Grade Squamous Intraepithelial Lesion) и высокой (HSIL, High Grade Squamous Intraepithelial Lesion) степени.
Классификация Папаниколау
- 1-й класс — нормальная цитологическая картина (отрицательный результат);
- 2-й класс — изменение морфологии клеток, которое обусловлено воспалением во влагалище и (или) шейке матки;
- 3-й класс — единичные клетки с аномалией ядер и цитоплазмы (подозрение на злокачественное новообразование);
- 4-й класс — отдельные клетки с явными признаками озлокачествления;
- 5-й класс — много типично раковых клеток (злокачественное новообразование).
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
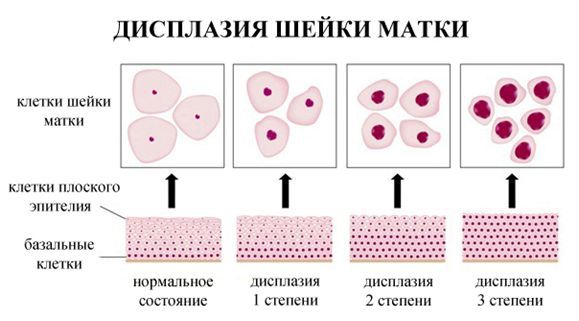
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя выделяют три степени дисплазии шейки матки:
- ЦИН 1 (дисплазия слабой степени) — признаки папилломавирусной инфекции (койлоцитоз и дискератоз). Поражение до 1/3 толщины клеточного пласта;
- ЦИН 2 (дисплазия средней степени) — поражена 1/2 толщины клеточного слоя;
- ЦИН 3 (дисплазия тяжелой степени) — поражение более 2/3 клеточного слоя. [8]
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
| Система Папаниколау | Описательная система ВОЗ | CIN | Терминологи- ческая система Бетесда (ТСБ) |
|---|---|---|---|
| Класс 1 (норма) | Отсутствие злокачественных клеток | Отсутствие неопластических изменений | Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) | Атипия, связанная с воспалением | Реактивные изменения клеток ASC: ASC - US, ASC - H | |
| Класс 3 ("дискариоз") | Слабая дисплазия | CIN 1 койлоцитоз | LSIL |
| Умеренная дисплазия | CIN 2 | HSIL | |
| Тяжелая дисплазия | CIN 3 | ||
| Класс 4 (клетки, подозрительные на рак или карцинома in situ | Карцинома in situ | ||
| Класс 5 (рак) | Инвазивная карцинома | Карцинома | Карцинома |
Осложнения дисплазии шейки матки
Последствия дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
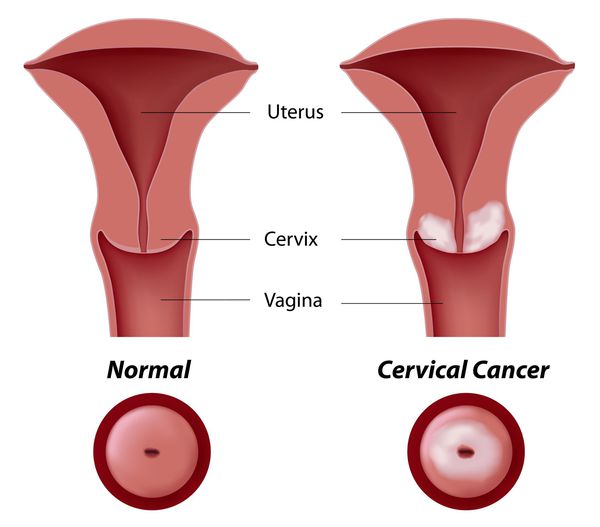
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
Методы диагностики дисплазии шейки матки
В России система цервикального скрининга включает последовательность действий:
- Цитологическое исследование: РАР-тест;
- ВПЧ-тестирование: в США и странах Евросоюза ВПЧ-тест применяется для первичного скрининга рака шейки матки (РШМ). В России его использование вариативно: при первичном скрининге в сочетании с РАР-тестом, в качестве самостоятельного теста, при ведении пациенток с неясными результатами РАР-теста (ASCUS) и для наблюдения паценток после лечения HSIL;
- Кольпоскопия: показаниями к исследованию являются положительные результаты РАР-теста (класс 2-5). Метод основан на осмотре шейки матки при помощи увеличивающих оптических систем и проведения диагностических проб с растворами уксусной кислоты и йода (Люголя). С помощью кольпоскопии определяют локализацию поражения, его размер, выбирают участок для проведения биопсии, определяют тактику лечения.
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
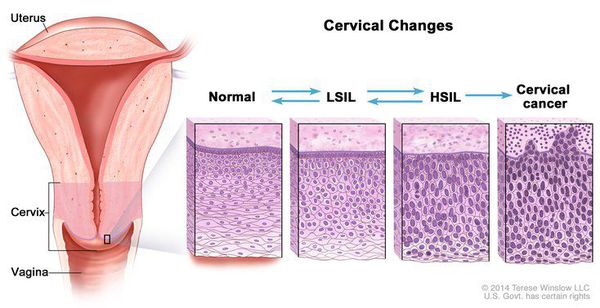
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
- Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
- Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
- Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
- Биопсия: прицельная или расширенная биопсия (конизация) всегда должна выполняться под контролем кольпоскопии. Выбор метода биопсии зависит от типа поражения, возраста пациентки и зоны трансформации. Важной информацией, которую дает биопсия, является возможность иммуногистохимического определения маркера ранней диагностики дисплазии с высокой степенью риска озлокачествления: p16INK4a.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии.
Хирургическое лечение дисплазии
При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
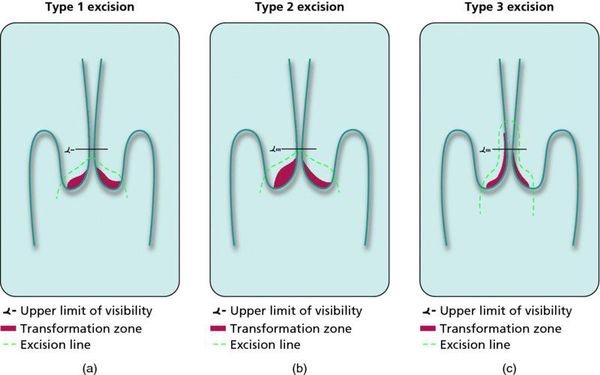
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Реабилитация после хирургического лечения
В течение месяца после операции следует воздержаться от спринцеваний, половых контактов и не пользоваться тампонами. На 2–3 недели исключают тяжёлые физические нагрузки и тепловые процедуры. Незначительные сукровичные выделения, усиливающиеся иногда до менструальноподобных, в течение 10–20 дней после операции — это нормальное явление.
При реабилитации после хирургического лечения шейки матки эффективны препараты, содержащие антисептик и стимулятор регенерации эпителия.
После лечения возможен рецидив, поэтому необходимо пожизненное наблюдение: цитологический мазок через 6 и 12 месяцев после операции, затем раз в год в течение 10 лет, далее раз в 3 года.
Планировать беременность после операции на шейке матки можно не ранее, чем через 3–6 месяцев. Эти сроки будут зависеть от глубины эксцизии или конизации и длины шейки матки [9] .
Лечение дисплазии при беременности
В большинстве случаев лечение должно быть отложено на послеродовый период. При беременности на фоне дисплазии шейки матки каждые три месяца проводится кольпоскопический и цитологический контроль. При выявлении рака шейки матки пациентку консультирует онкогинеколог. Доктор подбирает тактику лечения, может потребоваться прервать беременность по онкологическим показаниям [9] .
Прогноз. Профилактика
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
- курение;
- длительное использование гормональных контрацептивов;
- многократные травматичные роды;
- ВИЧ-инфекция.
- У пациенток с ЦИН часто обнаруживают вирус простого герпеса 2 типа, цитомегаловирусную инфекцию, хламидийную урогенитальную инфекцию, бактериальный вагиноз, ассоциированный с резким снижением или отсутствием вагинальной лактофлоры, повышенным ростом во влагалище Gardnerella vaginalis и Atopobium vaginae, повышение концентрации в бакпосеве грибов рода Candida, Mycoplasma hominis.
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан "Об утверждении порядка проведения диспансеризации определенных групп взрослого населения", осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Читайте также:

