Что такое свищи при туберкулезе
Обновлено: 25.04.2024
Бронхиальный свищ. Лечение эмпиемы плевры свище бронха
Диагностика эмпиемы плевры основывается на данных анамнеза, физикального, рентгенологического и лабораторного исследований, и также результатах пункции плевральной полости.
Пункцию обычно производят в сидячем положении больного. Место пункции заранее определяют на основании физикалыюго исследования и рентгенологических данных. Классическим местом пункции является седьмое — восьмое межреберье между лопаточной н задней подмышечной линией. Место прокола анестезируют 0,5% раствором новокаина в количестве 10—15 мл. Важно не допустить попадания п плевральную полость воздуха, для чего иглу соединяют с резиновой трубкой, которую пережимают зажимом. Всегда стараются удалить возможно большее количество нленральиого содержимого. Заканчивают пункцию промыванием плевральной полости раствором фурацилина 1 • 5000 или растворами антибиотиков. Для диагностики бронхоплеврального свища во время пункции можно ввести в плевральную полость 1 % раствор метиленового синего. При наличии свища мокрота будет окрашена в синий цвет. Предварительно путем пункции по иозможиости максимально удаляют экссудат, а затем вводят в полость 30-40 мл теплого 30% раствора сергознна или другого рентгеноконтрастного вещества. Рентгенограммы делают в разных проекциях при различных положениях больного. После окончания исследования контрастное вещество удаляют.
При наличии плевроторакальных свищей анатомические особенности полости эмпиемы устанавливают фистулографией. Контрастное вещество, применяемые для бронхографии (йодолипол, пропилиодон и др.) вводят в свищ с помощью шприца через специальную металлическую канюлю или топкий резиновый катетер. В случаях одновременного наличия бронхоплевральпого свища фистулография превращается в фистулобронхографию, так как происходит и ретроградное заполнение контрастным веществом бронхов. С целью выяснения состояния коллабированного легкого у больных с хронической эмпиемой (главным образом при решении вопроса о хирургическом лечении) пользуются бронхографией и селективной ангиопульмографией. При бронхографии можно выявить деформацию бронхов, их сужение, наличие бронхоэктазов, бронхоплевральных свищей, а при селективной ангнопульмографнн определить состояние артериальной системы легкого.
Из функциональных методов исследования, необходимых для оценки состояния дыхании и кровообращения, наибольшее значение имеют спирография, пневмотахометрия, электрокардиография, а также раздельное определение вентиляции и кровообращения в каждом легком с помощью радиоизотолпых методов.
При лечении пункциями нх следует производить вначале ежедневно, а затем через день. Отсасывают по возможности весь экссудат. При наличии густого гноя, пленок фибрина или казеозных масс полость эмпиемы промывают раствором фурацилина 1:5000 или другого антисептика и затем вводят в нее протсолитическис ферменты — трипсин или хемопсии в дозе 20—30 мг. Хороший эффект даст введение в полость эмпиемы стрептазы и подобных ей тромболитических препаратов.
В случаях острого пиопневмоторакса, при котором лечение пункциями часто оказывается неэффективным или малоэффективным, в плевральную полость лучше сразу же вводить пластмассовый катетер. Место введения катетера (ближе ко дну полости эмпиемы) намечают во время рентгеноскопии и уточняют пункцией. Катетер соединяют с системой для постоянной аспирации, которую проводят при разрежении 10—15 мм рт. ст. Целесообразно 1—2 раза в течение суток промывать полость эмпиемы через катетер антисептическими растворами, а затем вводить в нее протсолитическис ферменты и антибиотики. Однако это возможно лишь у тех больных, у которых во время промывания не возникает кашель, т. е. жидкость через бронхиоплевральный свищ не попадает в бронхиальное дерево.
При остром пневмотораксе с небольшими бронхоплевральными свищами легкое в результате такого аспирационного лечения обычно постоянно расправляется, свищи заживают и эмпиема ликвидируется. В случаях больших бронхоплевральных свищей легкое расправляется редко, и при неэффективном аспирационном лечении в течение 2—3 мес возникает вопрос об оперативном вмешательстве. Операция показана также при наличии явно определяемого абсцесса или каверны в коллабированном легком и при хронической эмпиеме, когда добиться расправления легкого консервативными методами заведомо невозможно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
МКБ-10
Общие сведения
Причины
Формирование врожденных бронхиальных свищей происходит внутриутробно. Возникновение бронхопищеводных и трахеопищеводных свищей обусловлено неполным разделением дыхательной и пищеварительной систем на определенном этапе эмбриогенеза под влиянием различных факторов, воздействующих на плод (авитаминоза, внутриутробных инфекций, травм, радиации и пр.). В большинстве случаев при таком пороке развития имеется свищевой ход между главным бронхом (обычно правым) и пищеводом. Этиология приобретенных бронхиальных свищей может быть различной:
- Послеоперационные дефекты. Наиболее часто встречаются послеоперационные свищи, обусловленные несостоятельностью культи бронха или ее некрозом, эмпиемой плевры, распространенностью опухолевого процесса по стенке бронха и пр. Как показывают статистические данные, послеоперационные бронхиальные свищи в 2 раза чаще формируются после пневмонэктомий, выполненных по поводу рака легкого, чем после других резекционных вмешательств (лобэктомии, билобэктомии и др.).
- Инфекции легких и бронхов. На втором месте среди причин приобретенных бронхиальных свищей стоят специфические и неспецифические гнойно-деструктивные процессы легких: актиномикоз, туберкулез, абсцесс легкого, бактериальные деструкции легких. Реже к образованию дефекта в стенке бронха приводят спонтанный пневмоторакс, распад раковой опухоли, эхинококкоз легкого, перфорация в бронхиальное дерево дивертикулов пищевода, кисты или абсцесса печени.
- Травматические повреждения. Третья группа факторов, приводящих к формированию бронхиальных свищей, связана с закрытыми травмами грудной клетки, ранением легкого и пр.
Патогенез
Классификация
Кроме деления на врожденные и приобретенные, бронхиальные свищи подразделяются на единичные (62%) и множественные (38%, в т. ч. «решетчатое легкое»). С учетом этиологического фактора они могут иметь посттравматическое, постинфекционное, послеоперационное происхождение. В зависимости от уровня локализации различают свищи главных, долевых, сегментарных, субсегментарных бронхов и альвеолярные фистулы. В клинической практике наибольшую ценность представляет анатомическая классификация, в рамках которой выделяют:
Наружные (торакобронхиальные) свищи
Внутренние свищи
Симптомы бронхиальных свищей
Критериями, определяющими симптоматику бронхиальных свищей, выступают их анатомические особенности, диаметр, сроки образования дефекта, наличие или отсутствие инфекционного процесса. К числу общих симптомов, сопровождающих развитие патологии, относятся признаки интоксикации (лихорадка с ознобами, слабость, разбитость, головная боль, плохой аппетит) и дыхательной недостаточности (цианоз, одышка, боли в грудной клетке). Кроме этого, для различных видов бронхиальных свищей характерны свои специфические проявления.
Наружные (бронхокожные, бронхоплеврокожные) свищи характеризуются наличием видимого дефекта на коже грудной стенки, из которого периодически отходит слизистое или слизисто-гнойное отделяемое, а при кашле и натуживании может выделяться воздух. Попадание в свищевой ход воды провоцирует возникновение резкого приступообразного кашля и приступа удушья. Иногда снятие окклюзионной повязки вызывает усиление кашля, одышки и цианоза, нарушение голоса вплоть до афонии.
Бронхиальные свищи, сообщающиеся с «сухой» плевральной полостью, проявляются сухим кашлем или откашливанием незначительного количества слизистой мокроты. При бронхоплевральных свищах, развившихся на фоне гнойного плеврита, общее состояние больных отягощается гнойно-резорбтивной лихорадкой, интоксикацией, истощением. Отмечается отхождение большого объема гнойной, зловонной мокроты при кашле, выраженная одышка, выделение воздуха из плеврального дренажа, подкожная эмфизема. Клинику бронхолегочных свищей определяют субфебрилитет, кашель с выделением слизисто-гнойной мокроты, потливость, слабость.
Основным признаком бронхоорганных свищей служит откашливание больным содержимого того органа, с которым сообщается бронх: съеденной пищи, желчи, желудочного или кишечного содержимого. Врожденные трахео- и бронхопищеводные свищи могут быть заподозрены вскоре после рождения ребенка на основании поперхивания при кормлении, вздутия желудка, развития аспирационной пневмонии. Основным проявлением приобретенных свищей служит кашель, связанный с приемом жидкости и пищи, иногда – удушье.
Осложнения
Длительное течение бронхиальных свищей может привести к возникновению пневмонии и хронической эмпиемы плевры. Возможны осложнения в виде кровохарканья или легочного кровотечения, аспирационной пневмонии другого легкого. Системные последствия представлены сепсисом, массивным внутренним кровотечением, висцеральным амилоидозом.
Диагностика
При осмотре пациента с предполагаемым диагнозом «бронхиальный свищ» обращает внимание цианоз кожи и слизистых, одышка, тахикардия, характерная деформация концевых фаланг пальцев («барабанные палочки», «часовые стекла»). Аускультация выявляет рассеянные разнокалиберные хрипы.
Бронхокожные свищи, открывающиеся на поверхности грудной стенки, обнаруживаются визуально. С диагностической целью может быть проведено зондирование свища с введением водного раствора метиленового синего. Возникновение кашля с выделением окрашенной мокроты подтверждает наличие бронхиального свища. Для получения информации о протяженности и конфигурации свищевого хода производится фистулография с контрастными веществами. В ряде случаев уточнить локализацию, количество, размеры свищевых ходов позволяет диагностическая торакоскопия, выполняемая через свищевое отверстие в грудной стенке.
Лечение бронхиальных свищей
В большинстве случаев бронхиальные свищи требуют оперативного лечения. Вместе с тем, в отношении некоторых фистул бронхов может быть применена консервативная тактика. Лечением данной патологии должны заниматься торакальные хирурги, владеющие всем арсеналом методов ведения больных с бронхиальными свищами. Консервативное лечение бронхиальных свищей предполагает проведение мероприятий по санации гнойных полостей: дренирование плевральной полости, промывание антисептическими растворами, введение протеолитических ферментов и антибиотиков, удаление инородных тел, наложение аппарата активной аспирации и т. п. После облитерации остаточных полостей возможно самострельное закрытие небольших бронхиальных свищей.
Имеется положительный опыт ликвидации свищей с помощью химического прижигания или электрокоагуляции фистулы, позволяющих разрушить эпителиальную выстилку и стимулировать рост соединительной ткани в канале. При крупных фистулах может применяться временное эндоскопическое закрытие свищнесущего бронха специальной поролоновой пломбой – такая тактика позволяет осуществить лаваж гнойной полости и создать благоприятные условия для оперативной ликвидации бронхиального свища.
Консервативное лечение бронхиальных свищей оказывается успешным лишь в 10-12% случаев, поэтому большинству пациентов показано оперативное закрытие дефекта. Для оперативного устранения торакобронхиального свища может выполняться его иссечение с последующим ушиванием, мышечная пластика лоскутом на ножке. При послеоперационных свищах показано выполнение реампутации культи бронха. Устранение пищеводно-бронхиальных свищей требует ушивания дефектов со стороны пищевода и бронха, возможно – резекции измененной части легкого. Закрытие бронхоплеврального свища может производиться с помощью интраплевральной торакопластики или декортикации легкого.
Прогноз и профилактика
Исход и перспективы выздоровления зависят от причины, приведшей к формированию бронхиального свища, полноты, адекватности и своевременности лечебных мероприятий. Наиболее серьезный прогноз и высокая летальность (30-70%) отмечается при послеоперационных свищах, осложненных эмпиемой плевры. При возникновении бронхиального свища выжидательная тактика недопустима; необходимо как можно более раннее начало консервативных мероприятий, проведение хирургического вмешательства после необходимой подготовки. Профилактика приобретенных бронхиальных свищей заключается в соблюдении техники обработки культи бронха, своевременной терапии гнойно-деструктивных заболеваний легких, предупреждении травм грудной клетки.
1. Лечение постпневмонэктомических бронхиальных свищей в торакальной онкохирургии: обзор литературы и собственный опыт/ Душко Н.Е.// Клиническая онкология. - 2015 - №2 (18).
2. Хирургическая тактика при бронхиальных свищах после пневмонэктомии/ Худайбергенов Ш.Н., Ирисов О.Т., Хаялиев Р.Я., Эшонходжаев О.Д.// Клиническая медицина Казахстана. - 2013 - №2 (28).
3. Трахеофибробронхоскопия в лечении бронхиальных свищей/ Худайбергенов Ш.Н., Ирисов О.Т., Хаялиев Р.Я., Эшонходжаев О.Д.// Клиническая медицина Казахстана. - 2013 - №2 (28).
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
Туберкулез легких – заболевание инфекционной этиологии, протекающее с образованием в легких специфических воспалительных очагов и общеинтоксикационным синдромом. Заболеваемость туберкулезом легких имеет древнейшую историю: туберкулезная инфекция была известна еще представителям ранних цивилизаций. Прежнее название заболевания «рhtisis» в переводе с греческого обозначает «чахотка, истощение», а учение о туберкулезе получило название «фтизиатрии».
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
«Пробуждение» инфекции в старых туберкулезных очагах происходит при столкновении с экзогенной суперинфекцией либо под влиянием неблагоприятных эндо- и экзогенных факторов. Вторичный туберкулез легких может протекать в экссудативной или продуктивной форме. В первом случае вокруг первоначального очага развивается перифокальное воспаление; в дальнейшем инфильтраты могут подвергаться распаду, расплавлению с отторжением казеозных масс и формированию каверн. При продуктивных формах туберкулезного процесса в легких разрастается соединительная ткань, что приводит к легочному фиброзу, деформации бронхов, формированию бронхоэктазов.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
При туберкулезе ВГЛУ симптоматика обусловлена сдавлением крупных бронхов и органов средостения увеличенными лимфоузлами. Для данной формы характерны сухой кашель (коклюшеподобный, битональный), увеличение шейных и подмышечных узлов. У детей раннего возраста нередко возникает затрудненный выдох - экспираторный стридор. Температура субфебрильная, могут иметь место фебрильные «свечки».
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
МКБ-10
A16.3 Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении

Общие сведения
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже - как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко - пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов - паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма - тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации - т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям - биопсии лимфоузла. Первостепенное значение в диагностике имеют:
- Физикальные данные. Типичными визуальными признаками бронхоаденита являются расширение мелких поверхностных сосудов венозной сети на груди и спине (симптомы Видергоффера и Франка). При значительных поражениях пальпаторно определяется положительный симптом Петрушки (боль при надавливании на верхнегрудные позвонки). Выслушивается притупление перкуторного звука, иногда могут появляться бронхофония и трахеальное дыхание ниже I позвонка.
- Рентгенологическая картина. Туберкулез внутригрудных лимфатических узлов часто обнаруживается после проведения рентгенографии легких ребенку, имеющему вираж или гиперергическую реакцию пробы Манту. Инфильтративную форму отличают размытость наружных очертаний, небольшое расширение и смазанность тени корня легкого. Кальцинаты определяются в виде неравномерных округлых или овальных теней. При опухолевидной форме заметны расширение, удлинение и усиление интенсивности тени корней легких, имеющих четко очерченный бугристый контур. В диагностике «малых» форм на стадии инфильтрации пользуются косвенными рентгенологическими признаками. Для уточнения размеров и структуры лимфоузлов применяется МСКТ грудной клетки.
- Лабораторные данные. В крови возможен небольшой лейкоцитоз, эозинофилия, лимфоцитоз, повышение СОЭ. У специфическим анализам крови, подтверждающим факт наличия туберкулезной инфекции, относятся T-SPOT.TB и интерфероновый тест.
- Эндоскопия бронхов.Бронхоскопия показана при подозрении на туберкулез бронхов, неспецифический эндобронхит, лимфобронхиальный свищ и для дифференциальной диагностики.
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

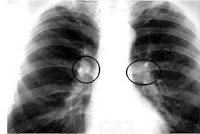
КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину - кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Что провоцирует / Причины Бронхиальных свещей:
По этиологическому фактору различают бронхиальные сви щи посттравматические, как следствие острых и хронических нагноений и послеоперационные.
Число бронхиальных свищей после огнестрельных ранений особенно возросло в период Великой Отечественной войны (А. Н. Беркутов, А. В. Вишневский, Ю. Ю. Джанелидзе и др.). По данным Н. И. Григорьева (1946), Д. Е, Панкратова (1949) и др., частота их после проникающих ранений груди колеба лась от 1 до 5 %. Эти цифры значительно возросли (до 30%) с момента внедрения в клиническую практику пневмон- и лоб-эктомий. По мнению ряда авторов, бронхиальные свищи пре имущественно возникают после лоб- и билобэктомий. Другие, напротив, полагают, что они осложняют главным образом пнев-монэктомии (11,2%), а после лоб- и билобэктомий они наблю даются в 2 раза реже. Большое число бронхиальных свищей отмечалось в период внедрения в грудную хирургию сшиваю щих аппаратов типа УКЛ и УКБ, используемых для обработки корня легкого или его доли. С улучшением техники операций и, в частности, с использованием раздельного лигирования эле ментов корня легкого количество осложнений, в том числе и бронхиальных свищей, намного уменьшилось, хотя и остава лось значительным.
Частота возникновения бронхиальных свищей во многом за висит от характера патологического процесса, по поводу кото рого предпринимается операция. При доброкачественных про цессах частота бронхиальных свищей после операции состав ляет 2%, при злокачественных-10%, а при нагноительных заболеваниях легких она достигает 14%. Придавая особое зна чение регенеративной способности стенки бронхов, ряд хирур гов полагали, что в генезе бронхиальных свищей воспалитель но-дегенеративным изменениям следует отводить решающую роль. По мнению многих авторов, с этим фактором неразрыв но связан другой, не менее важный, а именно: активность микробной флоры в легком и плевральной полости.
Патогенез (что происходит?) во время Бронхиальных свещей:
Механизмы возникновения бронхиальных свищей могут быть различными. В результате травмы или ранения по ходу раневого канала развивается инфекция, создавая предпосылки к возникновению острого нагноительного процесса в легочной ткани, а в плевральной полости - эмпиемы плевры. При неблагоприятном течении заболевания между бронхиальным деревом и плевральной полостью может сформироваться сообщение (свищевой ход), которое с течением времени покрывается многослойным плоским эпителием, исходящим из бронха.
Возможны и иные варианты происхождения бронхиального свища: например, после прорыва в плевральную полость нагно-ительного процесса (абсцесс, гангрена и пр.), первично развивающегося в легком, может возникнуть стойкая бронхоплев-ральная фистула. Если абсцесс дренируется в один из бронхов, а не в плевральную полость, образуется бронхолегочная форма свища.
Патологическая анатомия. Бронхиальный свищ характеризуется наличием стойкого патологического хода, выстланного эпителиальной или грануляционной тканью и, как отмечалось выше, соединяющего бронх (или бронхи) с грудной стенкой, полостью плевры и прилежащими тканями или органами.
Симптомы Бронхиальных свещей:
Свищи, открывающиеся на поверхности грудной стенки, называются бронхокожными. Различают губо-видные и каналовидные бронхиальные свищи. Наиболее часто встречается их второй вариант, когда бронх сообщается с грудной стенкой посредством извитого канала различной величины.
Бронхоплевральные свищи характеризуются тем, что бронх контактирует непосредственно с полостью плевры. Если в полость эмпиемы на ограниченном или большом протяжении открывается множество бронхиальных свищей, создается картина так называемого «решетчатого легкого».
При бронхо легочных свищах бронх (чаще бронхи) сообщается с одной или несколькими полостями в легочной ткани, образовавшимися после различных нагноительных или специфических процессов.
Более редкими видами свищей являются бронхоорганные: бронхопищеводные, бронхожелудочные, бронхожелчные и др.
Клиника бронхиальных свищей бывает разнообразной и во многом зависит от их происхождения, вида, количества и сообщения с органами и тканями. По клиническому течению, с практической точки зрения, бронхиальные свищи удобно делить на 3 группы: 1) бронхиальные свищи, являющиеся основным субстратом заболевания; 2) бронхиальные свищи, сопутствующие или поддерживающие эмпиему плевры; 3) бронхиальные свищи, сопутствующие и осложняющие нагноительные процессы в легком.
Первую группу составляют преимущественно бронхокожные свищи, основным клиническим проявлением которых являются постоянные слизисто-гнойные выделения из свищевых ходов, изнуряющие и травмирующие психику больного. После снятия повязки зачастую появляется кашель, иногда мучительный.
Более тяжелую, вторую, группу представляют собой лица, у которых бронхиальные свищи сочетаются с эмпиемой плевры. Клиническая картина их мало чем отличается от клиники хронической эмпиемы плевры. Прогрессирующая гнойно-резорбтивная лихорадка независимо от объема и локализации эмпиемы существенно влияет на облик и состояние больных. С течением времени и прогрессированием заболевания наступает истощение больного, появляется одышка. Одним из наиболее постоянных симптомов является отхаркивание гнойной мокроты (по нашим данным, у 87,6% больных). В большинстве случаев мокрота выделяется постоянно и количество ее за сутки может достигать 0,5-1 л. Характер ее обычно гнойный, со зловонным запахом. У больных этой группы болезнь осложняется кровохарканьем или кровотечением.
Клиническая картина третьей группы свищей, осложнивших нагноительные процессы в легочной ткани, определяется как размерами, числом и локализацией гнойных полостей, так и величиной и количеством бронхиальных свищей. На первый план выступает симптоматика, характерная для гнойника, дренирующегося в бронхиальное дерево, а именно: выделение слизисто-гнойной мокроты от 50 до 300 мл в сутки, субфебрилитет, слабость, потливость, иногда кровохарканье.
Особой тяжестью клинического течения отличаются бронхо-органные свищи. Основным их проявлением бывает приступообразный кашель после приема пищи с усилением его в определенном положении тела и отхаркивание содержимого органов, сообщающихся с бронхиальным деревом.
Осмотр больных с легким течением болезни дает в общем немного. При тяжелом течении обращают на себя внимание пониженное питание больного, сухость кожных покровов, одышка, иногда в покое. Пальцы нередко имеют вид «барабанных палочек», ногтевые ложа - часовых стекол. Грудная клетка на стороне поражения отстает при дыхании. Выслушиваются ослабленное дыхание, множественные разнокалиберные хрипы. Перкуторные данные во многом определяются наличием функционирующей легочной паренхимы, количеством плеврального экссудата и размерами внутрилегочных или плевральных полостей.
Диагностика Бронхиальных свещей:
Диагностика бронхиальных свищей зависит прежде всего от их вида и локализации. Бронхокожные губовидные свищи выявляются без особого труда, так как они открываются на поверхности грудной стенки одним или несколькими отверстиями. При разговоре, натуживании или кашле из них со свистом выходит воздух, а иногда и слизисто-гнойное отделяемое. Выявление каналовидных, как и бронхоплевральных, свищей порой требует специальных методов исследования, среди которых первостепенное значение имеют рентгенологические. Они позволяв ют установить локализацию, протяженность и связь фистулы с окружающими органами или тканями, а при наличии остаточной плевральной или внутрилегочной полости - ее конфигурацию и объем. В послеоперационном периоде с их помощью можно выявить дефект в культе бронха.
Подозрение на наличие бронхиального свища возникает при рентгенографии (рентгеноскопии), если плевральная полость после пульмонэктомии плохо заполняется экссудатом, а газовый пузырь сохраняется, несмотря на неоднократные пункции плевральной полости.
Решающую роль играют фистулоплеврография и бронхография. Для этих целей лучше использовать такие контрастные вещества, как йодолипол, 70 % раствор кар-диотраста и др., обладающие хорошей контрастностью и небольшой вязкостью, свободно проникающие в различные свищевые ходы. Рентгенограммы выполняют в нескольких проекциях в горизонтальном и вертикальном положении больного.
Бронхоскопия показана больным с подозрением на наличие послеоперационной фистулы бронха или бронхоорганного свища. Однако с помощью этого метода можно выявить только свищи больших размеров и при короткой культе бронха.
Торакоскопия, манометрия, введение в плевральную полость красящих и лекарственных веществ и др. имеют второстепенное значение.
Лечение Бронхиальных свещей:
Лечение бронхиальных свищей может быть консервативным и оперативным. Консервативное лечение бронхокожных свщцей преследует цель разрушить их эпителиальную выстилку прижиганием лекарственными веществами (ляписом, карболовой кислотой и пр.), выскабливанием, санацией свищевых ходов и т. д. При лечении бронхоплевральных и бронхолегочных свищей используются методы, направленные на эвакуацию гнойного содержимого, облитерацию плевральной полости и расправление легочной ткани (пункции, дренирование плевральной полости и пр.).
Хирургическое лечение бронхиальных свищей зависит от их вида, размеров и количества, а также от наличия сопутствующих заболеваний - эмпиемы, абсцессов. При бронхокожных свищах обычно применяют ушивание свища или кожно-мышеч-ную пластику. Оперативное лечение бронхоплевральных свищей заключается в ликвидации остаточных полостей (торакопластика или мышечная пластика) или освобождении легкого от шварт (декортикация).
Прогноз. Общее состояние больных с бронхолегочными и небольшими бронхоплевральными и бронхокожными свищами без существенных изменений в легочной ткани длительное время может оставаться вполне удовлетворительным.
Консервативная терапия в таких случаях нередко приводит к выздоровлению.
У больных с бронхиальными свищами, осложняющими течение основного заболевания (абсцессов легких, эмпиемы плевры и др.)» когда хирургическое лечение по каким-либо причинам противопоказано, прогноз неблагоприятный.
Исходы операций обычно хорошие, хотя в 10 % случаев может наступить рецидив заболевания. В большинстве случаев трудоспособность больных восстанавливается, лишь иногда они вынуждены менять работу на более легкий физический труд.
К каким докторам следует обращаться если у Вас Бронхиальные свищи:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бронхиальных свещей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

