Что такое стеариновое пятно при псориазе
Обновлено: 23.04.2024

Дифференциальная диагностика псориаза и красного плоского лишая играет важную роль в дерматологии. У этих двух заболеваний есть общие черты, но много и отличий. Сегодня расскажем о самых основных.
Что нужно знать о псориазе
Псориаз — это лишай. Несмотря на то, что в сознании многих лишай ассоциируется исключительно с чем-то заразным, псориаз имеет второе название "чешуйчатый лишай", хотя не представляет угрозы для окружающих. Болезнь часто рецидивирует, снижает качество жизни. Полностью избавиться от псориаза невозможно, но убрать неприятные симптомы можно с помощью мази и коррекции образа жизни.
Число больных псориазом ежегодно увеличивается. У чешуйчатого лишая есть несколько типичных симптомов:
- розовые выступающие над поверхностью кожи пятна, которые шелушатся;
- на этих пятнах есть белые чешуйки;
- псориатические бляшки имеют тенденцию к слиянию;
- зуд разной степени интенсивности — от легкого покалывания до желания расчесать кожу до крови;
- белые слоящиеся пятна на ногтях;
- сухость и шелушение.
Чаще всего псориаз появляется на локтях, коленях, на голове и в паху. Возникнуть впервые он может в любом возрасте, не редко первые симптомы отмечаются в пубертатном периоде и в возрасте от 20 до 30 лет. Ученые считают, что основная причина псориаза — аутоиммунный процесс, когда собственный иммунитет атакует клетки кожи и вызывает хроническое воспаление.
Как распознать красный плоский лишай

О том, что у человека именно этот тип лишая, могут говорить плоские папулы красного или пурпурного цвета. В самом начале заболевания папулы очень маленькие, они достигают размеров не более 2-4 мм, при этом их поверхность слегка блестит при смешанном свете. Чаще всего высыпания появляются на сгибательных участках рук и ног, на туловище, половых органах, в том числе и на слизистых, а также во рту. Как и при псориазе, больному нестерпимо хочется расчесать пораженные места.
Считается, что КПЛ вызван также аутоиммунными факторами, как и псориаз. Триггером к появлению высыпаний могут быть самые разные факторы, например, гепатит С или прием некоторых препаратов.
Как понять, лишай или псориаз перед нами
Если резюмировать все вышесказанное, то можно выделить несколько похожих черт двух заболеваний:
- аутоиммунная природа;
- сыпь в виде папул;
- зуд;
- папулы красного цвета;
- часто поражаются сгибы рук и ног.
Возникает вопрос, как отличить псориаз от лишая. У болезней есть несколько отличий:
- псориатические бляшки шелушатся, на поверхности можно увидеть чешуйки, а при красном плоском лишае поверхность папул гладкая;
- псориаз не возникает на слизистых, а вот КПЛ часто поражает полость рта и слизистые поверхности гениталий;
- бляшки псориаза больше тех, что образуются при лишае;
- если красный плоский лишай поражает кожу головы, может возникнуть рубцовая алопеция.
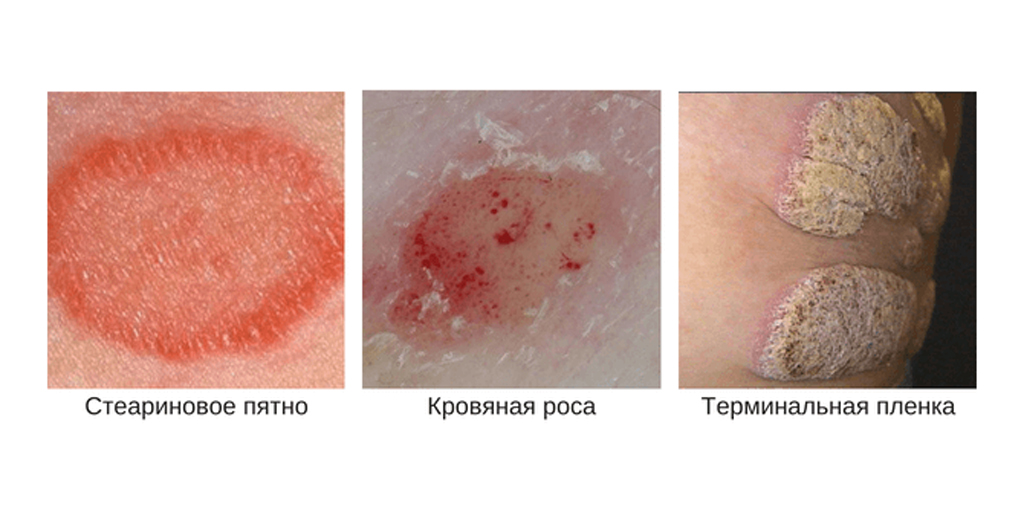
Псориатическая триада
Во время осмотра, если перед врачом стоит задача подтвердить или опровергнуть псориаз, специалист оценивает наличие признаков псориатической триады:
- феномен стеаринового пятна — при соскабливании с поверхности пятна отделяются мягкие белесые чешуйки;
- феномен псориатической пленки — при соскабливании чешуек обнажается розовая гладкая поверхность бляшки;
- феномен точечного кровотечения — при полном соскабливании папул появляются мелкие капельки крови, напоминающие росу.
Так как лечение псориаза и КПЛ существенно отличается, важно обратиться к врачу при первых проявлениях, чтобы не терять времени и не усугублять положение.

Самые первые проявления псориаза часто появляются именно на голове, распространяясь потом по всему телу. Псориаз на голове протекает с зудом и опасностью бактериальных осложнений. При подозрении на псориатическую природу высыпаний нужно сразу же обращаться к врачу – болезнь хорошо поддаются лечению в самом начале. В статье содержится вся информация о симптомах и всех известных способах лечения этой формы заболевания.
Причины псориаза на голове
Это хронический неконтагиозный дерматологический процесс, развивающийся у лиц с наследственной предрасположенностью. Причины псориаза на голове и механизм его развития полностью не изучены. Но установлено, что процесс развивается на фоне нарушения обмена веществ и иммунитета. Организм теряет контроль над делением клеток кожного эпителия: они начинают делиться намного быстрее. Так же быстро появляются признаки ороговения, проявляющиеся в виде шелушения. Одновременно в коже развиваются воспалительные процессы.
Основной причиной псориаза волосистой части головы является наследственная предрасположенность. Ученые стараются выявить гены, ответственные за передачу заболевания из поколения в поколение. Уже установлены отдельные измененные участки, относящееся к разным генам, встречающиеся у больных и их близких родственников.
Но человек, имеющий генетическую предрасположенность, вовсе не обязательно заболевает. Не меньшее значение имеют внешние и внутренние предрасполагающие факторы. Псориаз волосистой части головы начинается генетически предрасположенных лиц по причине воздействия следующих факторов:
- механического раздражения кожи (щеткой для волос с жесткими зубчиками; травмировании небольших ранок и корочек, появляющихся при себорее и т.д.);
- холодовом воздействии;
- перенесенных инфекционных заболеваний; часто после стрептококкового импетиго – гнойных высыпаний в основном на коже лица; развивается у детей и становится толчком к развитию аутоиммунного процесса;
- хронических стрессов и высоких нагрузок;
- частого курения, злоупотребления спиртным;
- нарушения диеты – нерегулярном неправильном питании всухомятку, избыточном употреблении высококалорийных продуктов и острых приправ;
- при гормональных нарушениях, оказывающих влияние на состояние сальных желез кожи – ожирении, дисбалансе половых гормонов, сахарном диабете, заболеваниях щитовидной железы, гипофиза, гипоталамуса;
- при заболеваниях печени и почек с нарушением функции этих органов; в печени происходит нейтрализация токсинов, а через почки они выводятся из организма; интоксикация может стать пусковым моментов в развитии заболевания.
Под действием одного или нескольких факторов нарушается взаимодействие организма с окружающей средой. Нарушается белковый, жировой и углеводный обмен, что становится причиной ускорения обменных процессов в коже и ее шелушения.
Псориаз любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Изменения в иммунной системе проявляются в виде повышенной чувствительности кожи к любым внешним воздействиям (к тому же расчесыванию или частому окрашиванию волос). В ответ на такие воздействия вырабатываются антитела к собственным клеткам, провоцируя возникновение аутоиммунного воспалительного процесса. Причины, по которым начинается воспаление, еще полностью не изучены. Это одна из приоритетных задач медицины в напревлении лечения псориаза.
Симптомы псориаза волосистой части головы
Псориаз на голове проявляется в виде характерных симптомов. Заболевание может начинаться остро с множественных высыпаний (вульгарная форма псориаза) или постепенно с зуда и шелушения кожи и только затем появляются характерные высыпания (себорейная форма). Псориаз на голове, фото:

Более частое начало – постепенное, в виде появления перхоти и шелушения. На ранних этапах это небольшие участки в затылочной области. Шелушение распространяется на более обширные участки и начинается зуд. Постоянные расчесы кожи способствуют ее огрублению и проявлению ссадин. Как выглядит псориаз на голове? Начальные симптомы псориаза на голове на фото выглядят так:
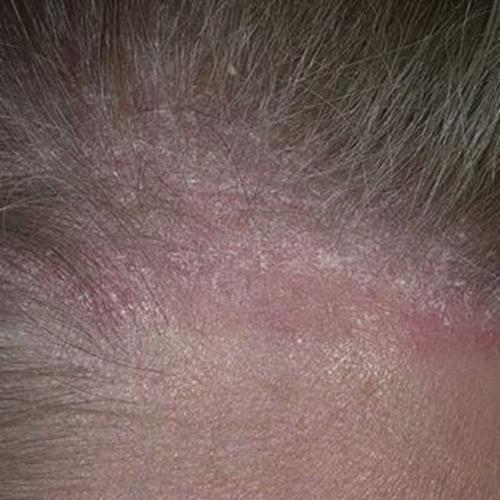
В области царапин и ссадин появляется сначала покраснение, а затем небольшие воспалительные узелки и папулы, окруженные ярким приподнимающимся над поверхностью кожных покровов ободком. Сопровождающиеся сильным зудом высыпания увеличиваются в размерах и сливаются между собой. Особенностью высыпаний являются:
- белая «стружка», покрывающая папулы; при поскабливании это напоминает стеариновое пятнышко; при себорейной форме чешуйки имеют желтоватый цвет и феномен стеаринового пятнышка не так ярко выражен;
- если соскоблить все «стружки», открывается гладкая просвечивающаяся поверхность;
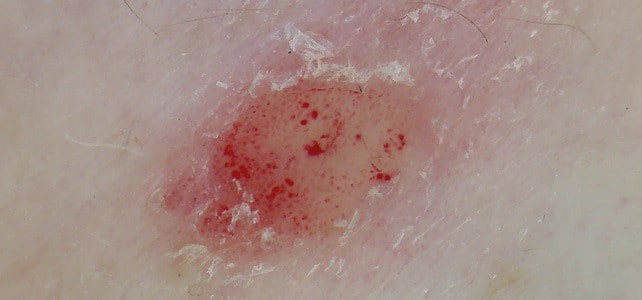
- дальнейшее поскабливание приводит к появлению на поверхности капелек крови – «кровяной росы».
На фото три признака выглядят так:
Эти три характерных проявления отличают псориаз кожи головы от себорейного дерматита, с которым его легко перепутать. В дальнейшем папулы сливаются и образуют псориатические бляшки, имеющие разную конфигурацию и порой распространяющиеся на всю поверхность головы.
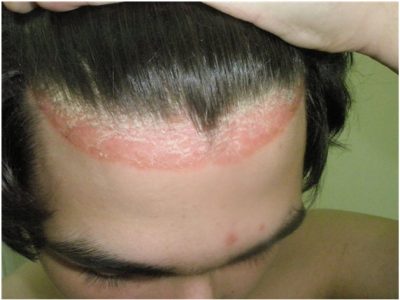
Течение псориаза кожи головы может быть легким с появлением на начальной стадии единичных высыпаний. Эти высыпания проходят затем все три стадии развития. При тяжелой форме высыпания занимают всю значительную площадь и распространяются на лицо и шею в виде короны - воспалительного ободка, покрытого серебристыми чешуйками. Корни волос не страдают, но к псориатическому процессу часто присоединяется бактериальная, грибковая или смешанная инфекция, что приводит к появлению осложнений, вылечить которые не так легко. Так выглядит корона, фото:
Стадии протекания псориаза на голове
Заболевание протекает длительно, обострения сменяются ремиссиями. Частота обострений и тяжесть симптоматики зависят от наличия провоцирующих факторов.
Прогрессирующая стадия
Распространяются сыпь и воспаление, сопровождающиеся сильным зудом. В начальной стадии присутствует симптом Кебнера – появление псориатических высыпаний на месте царапин и ссадин.
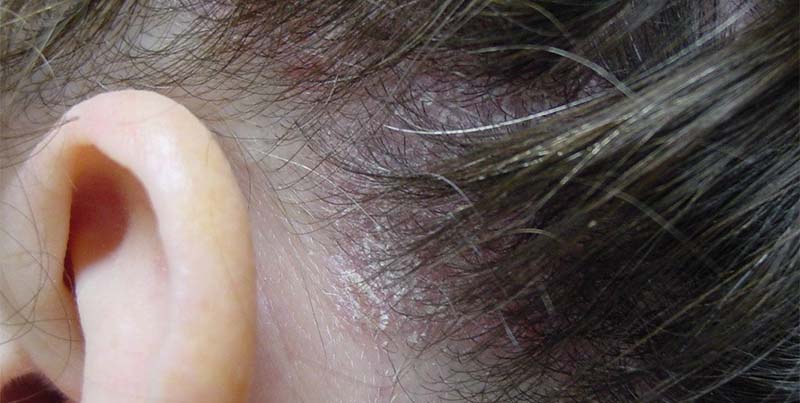
Cтационарная
Процесс находится в одном и том же состоянии, не распространяясь, но и не затухая.
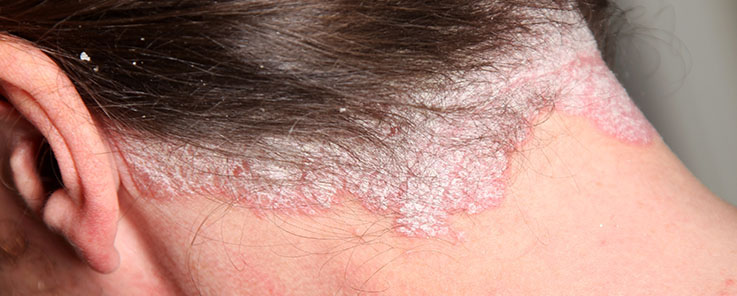
Регрессирующая
Процесс постепенно стихает, зуд исчезает, сыпь бледнеет, воспалительный инфильтрат уменьшается, постепенно приобретая вид пятна; цвет высыпаний бледнеет, начиная от центра, образуя кольцевидные фигуры с более яркой границей. Иногда они начинают бледнеть от периферии к центру и тогда приобретают вид беловатых колец (симптом псориаза на голове - псевдоатрофия Воронова). Фаза заживления может протекать достаточно длительно и постепенно на коже остаются только белые депигментированные пятна.
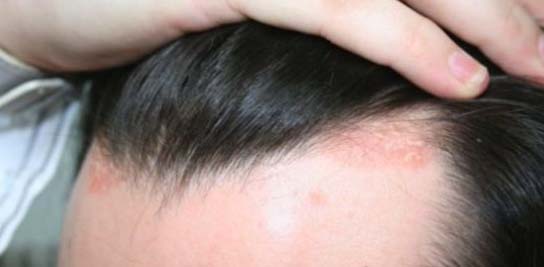
Методы лечения псориаза на голове
Псориаз кожи головы требует систематического лечения под контролем врача. Решающее значение имеет подвижный образ жизни, отказ от курения и алкоголя, соблюдение диеты. Лечить болезнь нужно комплексно, применять методики с учетом особенностей организма пациента. В комплексную терапию можно включать современные европейские методики, медикаментозное лечение, а также проверенные веками восточные методы. Такое лечение способно сразу же значительно улучшить состояние пациента и в течение нескольких недель привести к развитию стойкой ремиссии.
PRP – терапия - метод основан на способности тромбоцитов (красных кровяных пластинок) выделять фактор роста, стимулирующий восстановительные способности клеток. Путем центрифугирования кровь пациента обогащается тромбоцитами и затем точечно вводится в кожу головы. Методика позволяет значительно ускорить наступление ремиссии и предупредить развитие рецидивов.
Аутогемотерапия - лечение проводится путем внутримышечного введения небольшого количества крови, взятой из вены пациента. Это оказывает общее стимулирующее воздействие, восстанавливает эпителий головы. После проведения лечения наблюдается стойкая ремиссия.
Рефлексотерапия - воздействие различными способами на особые точки на теле, рефлекторно связанные с органами и тканями. Один из самых древних и эффективных традиционных методов лечения. Воздействие на точки можно проводить иглоукалыванием (акупунктура), прижиганием, массажем и т.д. Лечение псориаза на голове этими методами практикуется в восточной медицине тысячелетиями. Лечебные процедуры выполняются врачом-рефлексотерапевтом.
Вакуум-терапия - воздействие разреженным воздухом на биологически активные точки – это один из методов рефлексотерапии. Он может проводиться при помощи банок или специальной аппаратуры. Способствует быстрому восстановлению измененных тканей. В результате применения вакуум-терапии участки поражения значительно уменьшаются.
Фитотерапия - дерматологи широко используют в своей практике лекарственные растения в виде настоев, отваров и готовых лекарственных аптечных форм. При правильном применении в составе комплексного лечения они очень эффективны как на начальных стадиях заболевания, так и при его длительно протекающих формах. Если добавить фитотерапию, повышается эффективность других методик лечения, уменьшается риск развития нежелательных лекарственных эффектов.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Пятна при псориазе – папулосквамозном кожном заболевании – могут варьироваться по своей морфологии, распределению и степени тяжести. Но при любой разновидности этого хронически протекающего дерматоза его первые признаки проявляются высыпаниями в виде пятен.

[1], [2], [3], [4], [5], [6]
Причины пятен при псориазе
Притом что ключевые причины образования пятен при псориазе окончательно не установлены, в современной дерматологии придерживаются наиболее убедительной версии – аутоиммунной природы гиперпролиферации и аномальной дифференцировки кератиновых клеток кожи. Это подтверждается не только наличием псориаза в семейных анамнезах, но и выявленными связями нарушений при данной патологии с аберрациями генетических локусов PSORS на 12-ти хромосомах.
Так, наиболее сильная корреляция установлена для локуса PSORS-1 на коротком плече хромосомы 6 в области 6p21.3, где сосредоточены гены, кодирующие белки, которые контролируют реакцию клеток иммунной системы на инородные гены и обеспечивают функции лейкоцитарного антигена человека (HLA).
Важнейшая функция кожи человека – иммунная, поэтому в результате генетических факторов развивается гипертрофированная реакция местного иммунитета, которая проявляется в виде образования пятен при псориазе. Локальная защитная реакция начинается с синтеза Т- и В-лимфоцитами, макрофагами, тучными клетками, нейтрофилами, гистиоцитами, базофилами комплекса цитокинов – медиаторов воспаления: простагландинов (Е1, Е2, Т2а); интерлейкинов IL-5, IL-6, IL-8; лейкотриенов; фактора некроза опухоли альфа (TNFα), который стимулирует образование воспалительного очага; трансформирующего фактора роста альфа (TGFα) и др.
Кроме того, сами кератиноциты, включаясь в активированный цитокинами внутриклеточный аутоиммунный процесс, начинают синтезировать инициирующие усиленный рост клеток интерлейкины (IL-1α и IL-1β); повышающий скорость белкового синтеза эпидермальный фактор роста (EGF); способствующий пролиферации клеток фактор роста нервов (NGF).
В итоге все это многократно повышает экспрессию базальных кератиноцитов и скорость их миграции в верхние слои эпидермиса, что и нарушает физиологический процесс кератинизации (ороговения) на отдельных участках кожных покровов. Именно таким на сегодняшний день представляется патогенез появления пятен при псориазе – локализованных утолщений рогового слоя кожи. Его пластинчатое отслоение (дескватамация) на поверхности высыпаний обусловлено ускоренным ороговением кератиноцитов. А в результате активизации окончаний чувствительных нервных С-волокон кожи повышается выработка нейропептидов, субстанции Р и сосудорасширяющего кальцитонинового полипептида CGRP, которые вызывают стойкую гиперемию высыпаний – красные пятна при псориазе.

[7], [8]
Симптомы
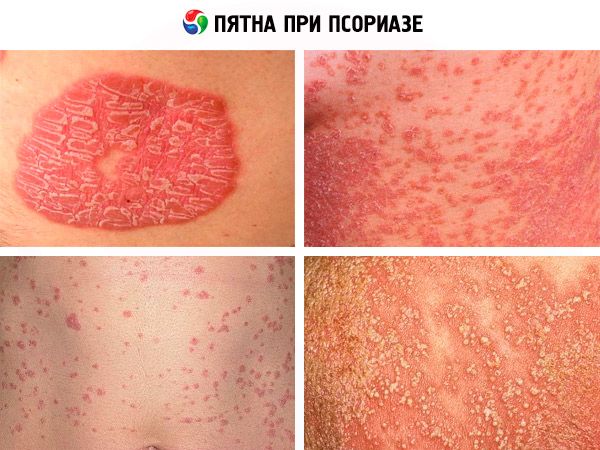
Пятна при псориазе имеют несколько модификаций и соответствующие им симптомы. При самом распространенном вульгарном псориазе пятна имеют вид бляшек, которые сначала появляются в виде плоских четко отграниченных эритематозных макул – округло-овальных, диаметром менее 1 см – или плотных красных папул, которые чуть возвышаются над здоровой кожей. Обычно они появляются на локтях, коленях, нижней части спины и на голове (на волосистой части), а затем и на любых других участках тела, но почти всегда симметрично.
Увеличиваясь в размере на прогрессирующей стадии заболевания, эти красные пятна при псориазе могут сливаться с образованием бляшек до нескольких сантиметров в диаметре. Некоторые красные пятна окаймлены «гало» бледной кожи (кольцом Воронова). Этиологию данного симптома дерматологи усматривают в выбросе в кровь веществ, ингибирующих повышение уровня простагландинов, расширяющих капилляры кожи. Однако когда болезнь прогрессирует, окружающие папулы кольца имеют розовую окраску и являются границей зоны воспалительного процесса.
Довольно быстро пятна становятся более плотными и рельефными, а их верх покрывается серебристо-белыми чешуйками (ороговевшими клетками кожи, по виду схожими со стружками стеарина). И такая бляшка – стеариновое пятно при псориазе – характерный признак заболевания. В прочем, как и следующий симптом, который заключается в усилении десквамации после попытки соскоблить чешуйки ногтем. Мало того, под соскобленными ороговевшими клетками кожи пациент видит влажную блестящую пограничную (терминальную) пленку интенсивно розового цвета – видоизмененный по структуре эпидермис. И здесь же проявляется еще один симптом пятен при псориазе – симптом Ауспица в виде выступающих мелких капель крови.
Вид пятен изменяется в зависимости от стадии псориаза, и в период регрессии заболевания, бляшки уменьшаются, бледнеют, становятся плоскими и перестают шелушиться. На данной стадии на том месте, где были рассосавшиеся бляшки, появляются либо обесцвеченные, почти белые пятна после псориаза (из-за отсутствия пигмента меланина в поврежденном аутоиммунным процессом эпидермисе), либо более темные пигментные пятна после псориаза. В последнем случае причина может быть связана с более активным состоянием меланоцитов (клеток кожи, вырабатывающих пигмент) у отдельных пациентов, а также с более высоким уровнем гипофизарного меланокортина (MSH) и адренокортикотропного гормона (АКТГ).
К кому обратиться?
Диагностика пятен при псориазе
Кроме типичных пятен при псориазе, высыпания могут иметь другие морфологические подтипы:
- очень мелкие гиперемированные папулы, характерные для точечного псориаза;
- сыпь в форме мелких (2-10 мм) узелков при каплевидной форме заболевания (наиболее характерной для детей);
- пятна в виде колец с неповрежденной кожей внутри них (кольцеобразный псориаз, в большинстве случаев встречается в педиатрической практике);
- красно-оранжевые пятна, покрытые не чешуйками, а уплотненными многослойными корками грязно-желтого цвета, под которыми обнажается мокнущая кожа, бывают при так называемом экссудативном псориазе;
- конусообразные пятна-бляшки 2-5 см на руках и ногах (в зоне отека кожи возле суставов) с сильно выраженным гиперкератозом, напоминающие раковины устриц, могут называть рупиоидным псориазом;
- если на красном псориатическом пятне, локализованном на ладонях рук или подошвах ступней, возникают мелкие пустулы, которые усыхают до гнойных корок; кожа болезненна, и воспаленное место вызывает сильное жжение, то специалисты диагностируют пустулезную форму псориаза. А при расширении зоны поражения и лихорадке речь может идти о генерализованном пустулезном псориазе.

[9], [10], [11], [12], [13]
Дифференциальная диагностика
Как проводится диагностика псориаза, и для чего необходима дифференциальная диагностика – подробнее читайте в публикации Вульгарный псориаз

[14], [15], [16], [17], [18], [19]
Лечение пятен при псориазе
Поскольку системная терапия псориаза в настоящее время ограничивается длительным приемом всего нескольких препаратов, имеющих серьезные побочные эффекты (о них речь пойдет ниже), то лечение пятен при псориазе средствами наружного применения, то есть симптоматическое лечение псориаза – наиболее применяемая тактика ведения пациентов с данным диагнозом.
Предлагаем подробную публикацию – Псориаз, в которой вы найдете описание лечебных методик, в том числе физиотерапевтическое лечение псориаза.
Что нужно и можно применять наружно для уменьшения пятен при псориазе, подробно изложено в статьях – Кремы от псориаза и Негормональные мази от псориаза
А если местное лечение не улучшает состояния кожи, то в арсенале дерматологов есть такие лекарства, как Метотрексат, Циклоспорин и Ацитретин.
Метотрексат является подавляющим иммунную систему антиметаболиком, который может быть назначен (перорально или путем инъекции один раз в неделю) – взрослым с тяжелыми формами псориаза или псориатического артрита. Данный препарат помогает уменьшить симптомы псориаза через пять-шесть недель с начала применения, но некоторым приходится принимать Метотрексат в течение полугода. Среди побочных действий этого средства отмечают тошноту, усталость, головные боли, повышенную чувствительность к солнечному свету. Кроме того, существует значительный риск повреждения печени у пациентов, принимающих Метотрексат, и примерно у одного пациента из двухсот развивается цирроз печени.
Циклоспорин относится к препаратам-иммунодепрессантам и тормозит активность иммунных клеток, замедляя пролиферацию кератиноцитов. Как правило, препарат обеспечивает некоторое облегчение в течение нескольких недель и достигает стабильного уровня контроля высыпаний в течение трех-четырех месяцев. Однако применение Циклоспорина может увеличить риск развития почечной дисфункции, рака кожи и других тяжелых патологий.
А лекарство Ацитретин (др. торговое название Неотигазон) – это ретиноид, производное витамина А, которое принимается внутрь по одной капсуле ежедневно в течение двух-четырех месяцев. Возможные побочные действия выражаются в виде гипервитаминоза A (повышенной ломкости ногтей, выпадения волос, шелушение кожи на всем теле, мышечных и суставных болей, увеличения содержания кальция в крови и др.).
В качестве альтернативы рекомендуются другие ретиноидные препараты – Изотретиноин (Аккутан, Роаккутан) или Этретинат (Тигазон). Стандартная суточная доза – по 0,1 мг на каждый кг массы тела; максимальная длительность приема составляет 4 месяца (с двухмесячным перерывам перед следующим курсом лечения). Ретиноиды, как и остальные системные препараты, используемые в лечении псориаза, абсолютно противопоказаны при беременности и лактации.
Если вас интересует народное лечение пятен при псориазе, читайте материал – Лечение псориаза в домашних условиях
Псориатическая эритродермия – самая тяжёлая, опасная для жизни пациента разновидность псориаза, характеризующаяся остротой и распространенностью процесса, требующая немедленного медицинского вмешательства. Проявляется хаотичным высыпанием псориатических пятен, которые образуют очаги, напоминающие ожог. Постепенно появляются бляшки, крупнопластинчатое шелушение, зуд, болезненность кожи. Диагностируют клинически, с учётом анамнеза и наличия симптоматической триады (стеариновое пятно, терминальная плёнка, точечное кровотечение). Иногда подключают гистологию. Лечение осуществляется в стационаре, предусматривает детоксикацию, цитостатики, ретиноиды, гормоны и физиотерапию.
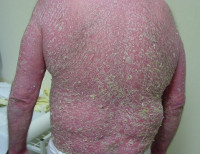
Общие сведения
Псориатическая эритродермия (эритродермический псориаз) – хронический эксфолиативный дерматит, характеризующийся вторичной генерализацией процесса или кожными проявлениями системного заболевания в результате утраты защитных функций кожи. В 52% случаев патологическому процессу предшествует кожная патология. Чаще всего в эритродермию трансформируется пустулёзный псориаз. В 20% случаев предшественника установить не удаётся, такие формы называют идиопатическими. В 4% псориатическая эритродермия возникает на фоне перенесённых инфекций и заболеваний иммунного генеза, 24% составляют лекарственные провокации.
Псориатическая эритродермия встречается редко, отмечается только у 1-2% пациентов, страдающих псориазом. Чаще болеют мужчины старше 50 лет любой расы, заболевание дебютирует в любое время года, обостряется осенью и зимой, эндемичностью не обладает. Тяжесть процесса и острота течения требуют госпитализации из-за интоксикации, представляющей опасность для жизни больных. Актуальность проблемы связана с данными о том, что псориатическая эритродермия обладает тенденцией к трансформации в грибовидный микоз или синдром Сезари, а так же с тем, что патологический процесс существенно нарушает качество жизни пациентов.

Причины псориатической эритродермии
Точные причины развития патологического процесса неизвестны. В наши дни псориатическую эритродермию рассматривают как гетерогенную патологию, возникающую в результате воздействия генетических, иммунных и средовых триггеров. Иногда выявляется наследственная предрасположенность (при наличии семейных случаев псориаза). Эритродермия может возникать на фоне вульгарного лишая или неизмененной кожи, она развивается у страдающих спонгиотическими дерматитами, чесоткой, фотодерматитами и лекарственной гиперчувствительностью. Провоцирующими моментами являются стрессы, вредные привычки, бесконтрольный приём лекарств, резкая отмена гормонов или цитостатиков, ослабление иммунитета (в том числе при ВИЧ-инфекции), аутоинтоксикация, травмирование кожных покровов, гиперинсоляция.
Механизм развития псориатической эритродермии обусловлен патогенезом основного патологического процесса. По сути, это – реактивный врожденный иммунный цитокиновый ответ кожи на воздействие патологического антигена. Иммунные нарушения сводятся к снижению количества Т-лимфоцитов с диспропорцией в сторону увеличения Т-хелперов и уменьшения Т-цитотоксических лимфоцитов, сдерживающих иммунную реакцию. На гуморальном уровне наблюдается дисглобулинемия, происходит активизация хемокинов – белков плазмы с плейотропной активностью, что в сочетании с утратой защитных функций кожи приводит к возникновению острого воспаления и распространению патологического процесса по всей поверхности кожи.
Псориатическая эритродермическая эритема, трансформирующаяся в папулу или бляшку, формируется из-за нарушения питания дермы и спазма региональной артериолы. Кожа в области первичного элемента теряет барьерную функцию, становится уязвимой для проникновения вглубь любого патогенного начала. Возникает хроническое воспаление с аутоиммунным конфликтом, который поддерживает воспаление и запускает усиленную пролиферацию клеток (в районе эритемы интенсивность деления увеличивается в 200 раз). Питание этой области дермы нарушено, новые клетки погибают так же быстро, как и появляются.
Визуально просматривается образование нового гиперемированного пятна, бляшки. При этом замыкается очередной «порочный круг» псориаза, являющийся основой хронического течения патологического процесса: спазм сосуда в сочетании с нарушением барьерной функции приводит к проникновению в кожу антигенов, развитию воспаления, аутоиммунной реакции и активной пролиферации; часть клеток гибнет, часть образует эритему и бляшки, после чего всё повторяется. Патологический процесс истощает надпочечники, которые участвуют в выработке противовоспалительных гормонов.
Классификация псориатической эритродермии
В современной дерматологии принято различать первичную (проявляется спонтанно, на фоне полного здоровья) и вторичную (развивается на фоне уже имеющейся патологии) эритродермию и три основных разновидности патологического процесса:
- Генерализованная эритродермия с практически тотальным поражением кожных покровов. Первичным элементом является шелушащаяся сливная ярко-красная отёчная эритема.
- Гиперергическая эритродермия, первоначально образующая единичные очаги воспалительного патологического процесса, сопровождающиеся зудом и чувством жжения кожи, имеющие тенденцию к постоянному распространению и нарушению общего состояния организма.
- Нагнаивающаяся эритродермия – переходная форма между пустулёзным псориазом Цумбуша и истинной эритродермией, характеризующаяся присоединением пустулёзных высыпаний, образованием нагноившихся участков кожи и слизистых.
Симптомы псориатической эритродермии
Генерализация псориатического процесса в подавляющем большинстве случаев происходит вторично, на фоне длительно существующего заболевания-предшественника. В начальной стадии псориатическая эритродермия визуально проявляется алой эритемой. Острое начало сопровождается обострением основной патологией, значительным повышением температуры тела и нарушением общего состояния пациента. Требует госпитализации. В процесс вовлекаются лимфатические узлы, начинается выпадение волос и расслоение ногтей, присоединяется гипергидроз, появляются ознобы.
Очаги гиперемии напоминают ожог, распространяются по всей поверхности кожи, на их поверхности возникают новые бляшки, которые начинают шелушиться. Чешуйки отслаиваются крупными пластинами, поверхность под ними иногда кровоточит из-за подкожного расположения артериол, участвующих в образовании первичных элементов. Отмечаются сухость и болезненность кожи, присоединяется зуд. Отсутствие защитных функций дермы делает пациента, страдающего псориатической эритродермией, мишенью для любой инфекции.
При генерализованной форме, возникающей исподволь, как результат периферического роста первичных элементов, отдельные пятна сливаются, вначале образуя крупные диффузные участки с мелким шелушением, а затем поражая весь кожный покров. В них неразличимы папулы и бляшки, кожа напряжена, инфильтрирована, похожа на панцирь. Волосы и ногти в процесс не вовлекаются. При развитии эритродермии в качестве продолжения пустулёзного псориаза к другим проявлениям присоединяется высыпание пустул.
Гнойные буллы подсыхают с образованием корочек, исчезают и появляются вновь. Сыпь распространяется на слизистые полости рта и язык. Общее состояние при этом может резко ухудшаться, что обуславливает необходимость госпитализации. Все формы патологического процесса осложняются сердечной недостаточностью, отёками, инфекционными заболеваниями, расстройствами терморегуляции и белковой недостаточностью. Часто развивается псориатический артрит. Псориатическая эритродермия может стать причиной инвалидности или летального исхода.
Диагностика и лечение псориатической эритродермии
Клинический диагноз ставит дерматолог на основании симптомов, анамнеза заболевания и наличия диагностической триады (стеариновое пятно, терминальная плёнка, кровотечение по типу капель росы), в сомнительных случаях используют результаты гистологии. Псориатическую эритродермию дифференцируют с лимфопролиферативными процессами, токсикодермией, чесоткой, сухой экземой, сухим эпидермитом, злокачественными новообразованиями, боррелиозом, дерматомикозами, буллёзными дерматитами, красным плоским лишаём, нейродермитом и лишаём Жибера.
Симптоматическое лечение псориатической эритродермии неэффективно, поскольку патологический процесс представляет совокупность системных проблем в сочетании с инфекционной составляющей. В последнее время получил распространение метод ФРМ – физиологической регуляционной медицины, представляющий собой комплексную программу терапии псориатической эритродермии, рассчитанную на 21 день стационарного лечения. В оптимальном варианте пациенту предоставляется отдельная палата со специальным микроклиматом, если таковой нет, требуется регулярное кварцевание, поддержание определённой влажности и температуры в помещении.
Курс лечения включает детоксикацию, антиоксидантную и противопаразитарную терапию, коррекцию работы надпочечников, витаминотерапию и назначение микроэлементов (селен, цинк, кремний). Программа также предусматривает гидратацию организма, иммуномодуляцию, лечение кортикостероидами с последующей терапией чужеродным белком, ПУВА-терапию псориаза, АУФОК-терапию (переливание собственной квантово фотомодифицированной крови), плазмаферез, гемосорбцию, лимфоцитаферез и коррекцию профиля питания. При необходимости подключают наружную терапию смягчающими средствами и охлаждающими перевязками.
Профилактика псориатической эритродермии заключается в регулярных профилактических осмотрах, диспансеризации, проведении курсов поддерживающей терапии и соблюдении диеты. При своевременной диагностике и лечении прогноз обычно благоприятный, при отсутствии терапии возможны разнообразные осложнения и даже летальный исход.
Каплевидный псориаз – разновидность псориаза, отличительными особенностями которой являются отсутствие поражения ногтевых пластинок и спонтанное непредсказуемое распространение кожных высыпаний, связанное с наличием инфекции в организме. Первичный элемент представляет собой розовую каплевидную папулу. Появление папулы сопровождается зудом. Первоначально сыпь локализуется на туловище и конечностях, но в последующем распространяется по всему кожному покрову за исключением ладоней и подошв. Заболевание диагностируют клинически при выявлении псориатической триады, используют данные гистологии. Наиболее эффективными методами лечения являются ПУВА-терапия и плазмаферез.
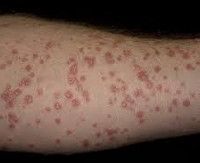
Общие сведения
Каплевидный псориаз – достаточно редко встречающаяся форма чешуйчатого лишая аутоиммунной окраски с хроническим течением. Дерматоз не имеет гендерных или расовых различий, не обладает чёткой сезонностью, неэндемичен. Чаще всего каплевидный псориаз диагностируют у детей школьного возраста, у молодых мужчин и женщин. В мире более 4% населения страдают псориазом, на долю каплевидного приходится около 2 млн. человек. Каплевидный псориаз органоспецифичен, часто сочетается с соматической патологией, острыми или обострившимися хроническими инфекциями. Предполагается, что такие сочетания обусловлены нарушением защитных свойств кожи и легким проникновением в организм инфекционных агентов, являющихся одним из главных триггеров в пусковом механизме развития заболевания.
Считается, что диссеминированный каплевидный псориаз укорачивает жизнь женщины на 3 года, мужчины – на 1,5 года. Причиной сокращения срока жизни становятся аутоиммунные нарушения. На развитие каплевидного псориаза неблагоприятно влияют вредные привычки, особенно курение и высокий атерогенный профиль питания. Выкуривание пачки сигарет в день увеличивает риск развития каплевидного псориаза в 2 раза. Употребление в пищу большого количества рыбы (естественного источника полиненасыщенных жирных кислот) уменьшает вероятность возникновения заболевания в 3 раза. Актуальность проблемы связана с тяжёлым течением псориатического процесса, существенно ухудшающим качество жизни пациентов.

Причины каплевидного псориаза
Подавляющее большинство дерматологов считает основной причиной развития каплевидного псориаза перенесённую инфекцию любой этиологии: грипп, ангину, пневмонию, острые респираторные заболевания верхних дыхательных путей, кандидоз слизистых. В пользу инфекционной теории свидетельствует нахождение патогенных возбудителей в соскобе с каплевидной бляшки. Инфекционное заболевание либо приводит к дебюту патологии, либо обостряет течение других форм псориаза и стимулирует их трансформацию в каплевидный псориаз. Фоном патологических изменений становится стресс, переутомление, снижение иммунитета, наследственная предрасположенность или сочетание нескольких перечисленных факторов. Несмотря на то, что в соскобах с бляшек определяется патогенный возбудитель, каплевидный псориаз не является инфекционным заболеванием, не контагиозен.
В патогенезе развития каплевидного псориаза ведущая роль принадлежит аутоиммунным реакциям. Наличие инфекции активирует гены, ответственные за развитие болезни, стресс воздействует на нейропептиды, способные стимулировать кератиноциты, которые, в свою очередь, выделяют цитокины. Цитокины активируют лимфоциты иммунной системы и гистиоциты соединительнотканной составляющей кожи, привлекающие эозинофилы. Выделяют три стадии развития каплевидного псориаза: сенсибилизации, латентного существования и эффекторную. В первой фазе запускается механизм реакции антиген-антитело, где антигеном выступают патогенные микроорганизмы, внедряющиеся в кожу, а антителами – клетки иммунной и ретикулоэндотелиальной системы. Во второй фазе происходит латентное накопление антител, вырабатывающихся дермальными клетками и лимфоцитами иммунной системы. Антитела из-за переизбытка связывают не только инородные частицы, но и эндогенные структуры кожи.
Наконец, в третьей фазе начинается манифестное высыпание первичных элементов на поверхности кожи. Время начала заключительной фазы невозможно предсказать, поскольку длительность латентного периода зависит от вирулентности возбудителя или цитотоксичности другого патогенного начала, его количества и сопротивляемости организма. Надо отметить, что в случае каплевидного псориаза генетическая предрасположенность не играет решающей роли, поскольку генов, отвечающих за развитие каплевидного псориаза, много, а генетическая передача любой формы псориаза не подчиняется законам Менделя. Считать каплевидный псориаз генодерматозом нельзя, можно говорить только о генетически обусловленном гетерогенном заболевании.
Классификация каплевидного псориаза
В дерматологии принято классифицировать каплевидный псориаз по степени тяжести с учетом распространенности поражения кожных покровов. Различают:
- Мягкий каплевидный псориаз – высыпания представлены единичными первичными элементами на площади, занимающей менее 3% кожного покрова. Элементы появляются остро через 2-3 недели после перенесённой инфекции и требуют срочного обращения к врачу. Локализуются на туловище и конечностях, регрессируют с явлениями гиперпигментации.
- Умеренный каплевидный псориаз – высыпания множественные, склонные к периферическому росту, поражение кожных покровов от 3% до 10%. Общее состояние нарушено, отмечается кожный зуд, пациент нуждается в стационарной медицинской помощи. Элементы сыпи могут разрешиться самостоятельно или трансформироваться в диссеминированную форму.
- Тяжёлый каплевидный псориаз – распространённые высыпания, занимающие более 10% покровов кожи. Локализуются повсеместно, серьёзно нарушают состояние пациента, требуют медицинского вмешательства в условиях специализированного стационара и лечения по индивидуальной программе до полного регресса первичных псориатических элементов.
Симптомы каплевидного псориаза
Заболевание имеет волнообразное течение, на смену ремиссии приходят рецидивы, особенно частые в осенне-зимний период. Клинические проявления каплевидного псориаза возникают спонтанно. Первичным элементом является ярко-красная папула каплевидной формы от 3 до 10 мм в диаметре, покрытая серебристой чешуйкой. Папулы растут по периферии, сливаются и превращаются в бляшки. При травмировании элементы склонны к изъязвлению и трансформации в экссудативный псориаз. Появление сыпи сопровождается зудом. Сыпь располагается на туловище и конечностях – это типичная локализация первичных элементов каплевидного псориаза. Лицо практически всегда остаётся свободным, ногтевые пластинки не поражаются. Сыпь может разрешиться самостоятельно или трансформироваться в более тяжёлую разновидность псориаза. Исчезновение сыпи не является гарантией выздоровления.
Диагностика каплевидного псориаза
При постановке диагноза «каплевидный псориаз» учитывают данные о недавно перенесённой инфекции, жалобы и наличие специфической диагностической триады: стеаринового пятна, терминальной плёнки, кровотечения «капли росы». В ОАК определяется повышенное СОЭ и лейкоцитоз, по данным биохимии обнаруживается наличие ревматоидного фактора. Детям, перенесшим стрептококковую инфекцию, проводят серологические пробы с выявлением повышенного титра антистрептолизина-О и антидезоксирибонуклеазы, берут мазок из носоглотки с бактериологическим исследованием на гемолитический стрептококк.
Гистология типична для капельного псориаза, морфологические изменения свидетельствуют о незрелости эпидермальных клеток, нахождении в биоптате Т-лимфоцитов и явлениях гиперкератоза. Заболевание дифференцируют с другими разновидностями псориаза, розовым лишаём, вторичным сифилисом, лекарственной токсикодермией, дерматитом и вирусной экзантемой.
Лечение каплевидного псориаза
Дерматоз резистентен к проводимой терапии, требует терпения и от пациента, и от врача-дерматолога. Лечение комплексное, в зависимости от тяжести процесса проводится в амбулаторных либо в стационарных условиях. Прежде всего, осуществляют санацию очагов хронической инфекции, лечат остаточные явления острых форм ОРЗ и ОРВИ, корректируют сопутствующую соматическую патологию. Дерматолог подбирает индивидуальную программу антиатерогенного профиля питания с употреблением в пищу полиненасыщенных жирных кислот. Одновременно проводят симптоматическую терапию. При каплевидном псориазе наиболее эффективна ПУВА-терапия, назначаемая в малых дозах под наблюдением врача. Использование плазмафереза позволяет снизить частоту рецидивов.
Лекарственные препараты при каплевидном псориазе применяют с разными целями и в соответствии с различными терапевтическими схемами. Например, гормональные мази с учётом площади поражения кожного покрова используют только короткими курсами; антибактериальную терапию против высеянного гемолитического стрептококка проводят назначением длительных циклов антибиотикотерапии с применением цефалоспоринов. Самый протяжённым по времени является приём иммуномодуляторов.
Показаны витаминотерапия (А, D, C, Е, группа В) и препараты, содержащие моноклональные антитела. Если разрастания первичных элементов значительны и продолжают прогрессировать, применяют ретиноиды внутрь и мази с кальцитриолом наружно. Назначают седативную, противозудную и антигистаминную терапию. Хороший эффект дают ванны с отрубями. Прогноз относительно благоприятный с учётом волнообразного течения каплевидного псориаза и снижения качества жизни пациентов.
Читайте также:

