Что такое пузырно-маточный свищ
Обновлено: 23.04.2024
Пузырно-влагалищные свищи
Почему возникают пузырно-влагалищные свищи?
По причине возникновения все пузырно-влагалищные свищи можно разделить на четыре основные группы. Акушерские свищи могут формироваться в результате длительных патологических родов. При длительном стоянии головки в малом тазу мочевой пузырь может сдавливаться между головкой плода и лонным сочленением, что приводит к его ишемии (нарушению кровоснабжения), а впоследствии – к некрозу стенки мочевого пузыря и влагалища в зоне наибольшего сдавления и формированию свища. Также пузырно-влагалищные свищи могут возникать вследствие повреждения мочевого пузыря при некоторых акушерских операциях (наложение акушерских щипцов, краниотомия и др.). В настоящее время в развитых странах акушерские свищи встречаются достаточно редко. Гинекологические свищи являются результатом незамеченной травмы мочевого пузыря при гинекологических операциях, наиболее часто – при гистерэктомии (удаление матки). Онкологические свищи чаще всего образуются при прорастании опухолей женских половых органов (рак шейки или тела матки) в мочевой пузырь. Лучевые свищи являются следствием облучения органов малого таза при лечении злокачественных опухолей женских половых органов (чаще всего шейки и тела матки).
Как проявляются пузырно-влагалищные свищи?
Все пузырно-влагалищные свищи проявляются постоянным истечением мочи из влагалища. Самостоятельное мочеиспускание редко бывает сохранено только у больных с небольшими, узкими свищами. Обычно больные начинают отмечать непроизвольное выделение мочи из влагалища сразу после выполненной гинекологической операции или в течение двух-трёх недель после операции. Появлению свища могут предшествовать боли в нижних отделах живота, подъём температуры до 38 – 39ºС, боль и резь при мочеиспускании, частые позывы на мочеиспускание, примесь крови в моче. После начала подтекания мочи из влагалища, описанные выше симптомы обычно проходят. Постоянное выделение мочи из влагалища вынуждает больных использовать урологические прокладки или подгузники.
Какое необходимо обследование?
Для диагностики пузырно-влагалищных свищей необходим осмотр на гинекологическом кресле, цистоскопия и прокрашивание свищевого хода различными красителями. При небольшом размере свища цистоскопию дополняют зондированием свищевого хода. Для уточнения локализации и топографии свища возможно выполнение рентгенологического обследования – ретроградной цистографии и вагинографии. Кроме того, ретроградная цистография при обтурированном (тампонированном) влагалище позволяет оценить ёмкость мочевого пузыря, что особенно важно у больных с лучевыми пузырно-влагалищными свищами. В обязательном порядке проводят исследования, направленные на оценку состояния и функции почек – ультразвуковое исследование почек и экскреторную (внутривенную) урографию. Особое внимание необходимо уделять изучению расположения пузырно-влагалищного свища относительно устьев мочеточников, так как не редки случаи вовлечения мочеточника в патологический процесс и формирования комбинированного пузырно-мочеточниково-влагалищного свища.
Как лечить пузырно-влагалищные свищи?
Самопроизвольное заживление пузырно-влагалищных свищей встречается достаточно редко, поэтому наличие свища является показанием к выполнению реконструктивной операции, которая заключаются в разобщении и раздельном ушивании мочевого пузыря и влагалища. Операции при пузырно-влагалищных свищах выполняют влагалищным, чрезпузырным, открытым абдоминальным (лапаротомным) и лапароскопическим доступом. Выбор хирургического доступа зависит от ряда факторов. Травматические гинекологические свищи, небольшого размера, расположенные на достаточном расстоянии от устьев мочеточников в большинстве случаев можно ушить влагалищным доступом. Чрезпузырный и абдоминальный доступы в настоящее время «живут» противопоказаниями к влагалищному доступу. Показания к их использованию следующие: большие размеры свища (более 3 см), близкое расположение свища к устью мочеточника, комбинированный пузырно-мочеточниково-влагалищный свищ, суженное влагалище, малая ёмкость мочевого пузыря (микроцистис, сморщенный мочевой пузырь), требующая выполнения аугментационной (расширяющей) пластики мочевого пузыря с использованием изолированного сегмента кишки. При больших, сложных, рецидивных и лучевых свищах линию швов на мочевом пузыре дополнительно укрепляют различными лоскутами хорошо кровоснабжаемых тканей (например, мышечно-жировой лоскут из большой половой губы, большой сальник). После операции проводится длительное, не менее 7 – 8 дней, дренирование мочевого пузыря постоянным катетером.
Какова эффективность операций при пузырно-влагалищных свищах?
Эффективность операций при травматических гинекологических свищах достигает 90 – 100%, при лучевых свищах значительно ниже – 50 – 70 %. Это связано с тем, что лучевая терапия вызывает нарушение кровообращения в тканях влагалища и мочевого пузыря, снижая репаративные способности тканей.
Всем ли пациенткам с пузырно-влагалищными свищами можно помочь?
Примерно у трети больных со сложными лучевыми пузырно-влагалищными свищами не удаётся ликвидировать свищ и добиться восстановления мочеиспускания естественным путём. Причинами этого могут быть обширные разрушения мочепузырного треугольника и мочеиспускательного канала, необратимая потеря ёмкости мочевого пузыря вследствие прогрессирующего лучевого цистита, наличие сопутствующих протяжённых лучевых стриутур (сужений) мочеточников. В этих ситуациях для улучшения качества жизни больных выполняют операции, направленные на отведение мочи от мочевого пузыря. Наиболее часто выполняют так называемую операцию Брикера – пересадку мочеточников в изолированный сегмент подвздошной кишки длиной около 15 см и выведение его конца на кожу передней брюшной стеки в виде мочевой стомы. Менее желательными вариантами отведения мочи является выведение мочеточников на кожу передней брюшной стенки (уретерокутанеостомия) или постоянное дренирование почек дренажами – нефростомия.
Пациенткам с онкологическими свища, обусловленными прорастанием опухоли шейки или тела матки в мочевой пузырь выполнение реконструктивных операций не возможно. При отсутствии отдалённых метастазов единственный шанс помочь таким больным – выполнить хирургическое вмешательство в объёме передней тазовой экзентерации (удаление мочевого пузыря, уретры, матки с придатками и передней стенки влагалища).
Хирургия пузырно-влагалищных свищей является достаточно сложной областью, поэтому врач, занимающийся лечением этой непростой категории больных должен владеть всеми методиками хирургических операций и всеми хирургическими доступами, чтобы не быть «заложником одной операции» и иметь возможность выполнить больной операцию, которая ей необходима, а не которой он владеет. Поэтому данная область медицины остаётся прерогативой урогинекологов и тазовых хирургов.
МКБ-10
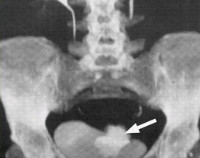
Общие сведения
В структуре урогенитальных фистул мочеточниково-вагинальные свищи занимают 25-30%. Чаще всего их диагностируют у женщин, которые перенесли радикальные вмешательства с удалением матки или прямой кишки. По результатам исследований в области современной урологии, акушерства и гинекологии, травматическое повреждение мочеточников с формированием фистульных ходов и мочевыделением во влагалище наблюдается у 3-15% таких пациенток.

Причины
Формирование патологического соустья между мочеточником и вагиной обусловлено повреждением стенок этих органов или нарушением их развития в эмбриогенезе. Согласно клиническим наблюдениям, большинство мочеточниково-влагалищных фистул имеют травматическое происхождение. В числе причин, приводящих к возникновению дефекта, называют:
Патогенез
При случайном пересечении мочеточника или некрозе его стенки вследствие лучевых воздействий, опухолевой деструкции, нарушения кровоснабжения из-за сепарации на большом протяжении моча начинает поступать в окружающие ткани. Ее оттоку в вагину могут способствовать несостоятельность послеоперационных швов, повреждение прорастающей опухолью, рентгеновскими лучами. Постоянное мочевыделение препятствует восстановлению целостности тканей. В течение 10-21 дня между влагалищем и мочеточником формируется фистульный ход, выстланный эпителием, реже — грануляционной тканью.
Механизм образования мочеточнико-влагалищного свища при врожденной эктопии устья обусловлен нарушением миграции мезодермальных протоков к месту типичного впадения в мочевик и их имплантацией во влагалище. В зависимости от особенностей травматического повреждения или нарушений эмбриогенеза фистулы бывают односторонними и двухсторонними (билатеральными).
Симптомы
Осложнения
При сужении уретерального просвета в месте впадения во влагалище ухудшается отток мочи, что сопровождается развитием уретерогидронефроза, а в последующем — хронической почечной недостаточности. Постоянное влагалищное мочевыделение снижает качество интимной жизни, раздражает слизистые, нарушает нормальную реакцию вагинального секрета, провоцирует начало воспалительных процессов (кольпита, бактериального вагиноза, вульвита, уретрита).
Диагностика
Диагностический поиск при подозрении на мочеточниково-влагалищную фистулу направлен на выявление свищевого хода, определение его точной локализации и топографии, комплексную оценку функционального состояния мочевыделительных органов. Пациенткам с жалобами на жидкие влагалищные выделения с запахом мочи рекомендованы следующие методы исследования:
- Гинекологический осмотр. При осмотре с помощью зеркал зачастую удается визуализировать свищевое отверстие в области свода (культи) вагины. Его выявлению способствуют воронкообразные втяжения и ритмичное мочевыделение. При наличии грубых рубцовых изменений обнаружение свища может быть затруднено. В некоторых случаях при влагалищном осмотре через фистулу удается катетеризировать мочеточник и даже почечную лоханку.
- Эндоскопическое исследование. Цистоскопия информативна для дифференциальной диагностики с пузырно-влагалищными свищами. Устье пораженного мочеточника при полном свище выглядит неподвижным, при неполном — изредка сокращается, выделение красителя при индигокарминовой пробе нарушено или отсутствует. Хромоцистоскопию сочетают с введением тампона во влагалище и при возможности дополняют уретероскопией.
- Катетеризация мочеточника. Обычно введение катетера затруднено или невозможно из-за наличия препятствия на расстоянии 3-5 см от его устья, которое иногда удается преодолеть при неполной фистуле. В ряде случаев удается проникнуть через свищ во влагалище. Чтобы исключить прохождение в параметрий, катетеризацию мочеточника рекомендуется проводить под рентген-контролем. Для выявления уровня поражения исследование сочетают с ретроградной уретеропиелографией.
- Экскреторная урография. Внутривенная урография позволяет выявить сужение и фиброз в зоне повреждения, расширение мочеточника и почечной лоханки, обнаружить снижение выделительной функции почек. При нефункционирующей почке дополнительно проводится антеградная пиелоуретерография, направленная на получение более точных сведений об анатомо-топографических особенностях свищевого хода, уретера, лоханок.
В сложных случаях для исключения пузырно-вагинальных свищевых ходов и выявления сочетанных мочеточниково-пузырно-влагалищных свищей выполняют пробу с двумя красителями — кармином, инстиллируемым в мочевой пузырь, и индигокармином, вводимым внутривенно. Для уточнения анатомической локализации фистулы и особенностей строения свищевого хода дополнительно назначаются вагинография, МРТ, КТ.
Поскольку при уретеро-влагалищных свищах часто нарушаются функции почек, рекомендованы биохимические анализы крови и мочи, пробы Реберга и Зимницкого, нефросцинтиграфия. При помощи рентгенокинематографии оценивается сократительная способность мочеточника и лоханки. Проведение общего анализа мочи и посева на микрофлору позволяет вовремя выявить воспалительный процесс.
Уретеро-влагалищные свищи дифференцируют с различными видами урогенитальных фистул, вагинитом, бактериальным вагинозом, эндоцервицитом, другими воспалительными заболеваниями половых органов, доброкачественными и злокачественными неоплазиями влагалища и матки. Пациентке показаны консультации врача-уролога, нефролога, онколога, инфекциониста, дерматовенеролога.
Лечение мочеточниково-влагалищных свищей
При выявлении повреждений уретеральной стенки до рубцевания (в течение 6-8 суток после операции или травмы) возможно заживление раны на постоянном уретеральном катетере (стенте), установленном через мочевой пузырь или антеградно. Одновременно назначаются кортикостероидные и рассасывающие препараты для размягчения рубцовой ткани, дополнительно возможна разгрузка почки через наложенную нефростому. При неэффективности консервативной терапии и выявлении гидронефроза рекомендованы хирургические методы лечения:
- Уретероцистоанастомоз. При расположении свищевого хода в юкставезикальном отделе возможна реимплантанция мочеточника в стенку мочевого пузыря - наложение уретероцистоанастомоза. В ходе операции удаляется участок, который сообщается с влагалищем, оставшаяся часть проводится в подслизистом туннеле стенки мочевика, формируется новое устье.
- Операция Боари. Выполняется при разрушении всего тазового отдела мочеточника и недостаточности его длины для создания нового уретероцистоанастомоза. При операции Боари после удаления поврежденных тканей из мочевого пузыря иссекается лоскут, формируется недостающая уретеральная часть и мочеточниково-пузырный анастомоз.
- Уретеропластика. Кишечная пластика мочеточника рекомендована женщинам со значительным повреждением органа или резко уменьшенной емкостью мочевого пузыря. Для восстановления нормального пассажа мочи используется изолированный сегмент тонкой кишки, заменяющий дефект одного или обоих мочеточников.
Альтернативным вмешательством при невозможности быстрого восстановления нормального мочевыделения при помощи указанных операций является аутотрансплантация почки с ее низведением в малый таз, а при значительной деструкции почечной ткани — нефрэктомия. Для профилактики вероятных инфекционных осложнений в послеоперационном периоде проводится антибиотикотерапия.
Прогноз и профилактика
1. Мочеполовые свищи/ Пушкарь Д.Ю., Раснер П.И., Гвоздев М.Ю.// Рууский медицинский журнал. – 2013. - №34.
3. Эндоскопические методы диагностики и лечения ятрогенных повреждений мочеточников и мочеточниково-влагалищных свищей/ Глыбочко П.В., Аляев Ю.Г., Газимиев М.А., Акопян Г.Н., Руденко В.И., Иноятов Ж.Ш., Сорокин Н.И.// Медицинский вестник Башкортостана. – 2011.
МКБ-10
Общие сведения
Распространенность пузырно-влагалищных свищей (фистул) составляет 0,3-2% и существенно отличается в разных странах. Более высокие показатели зафиксированы в государствах с малодоступной или некачественной медицинской помощью. 9 из 10 случаев заболевания являются ятрогенными осложнениями, возникают после патологических родов или оперативных вмешательств на органах малого таза. Актуальность своевременной диагностики и лечения расстройства связана с существенным ухудшением качества жизни пациентки, нарушением сексуальной и репродуктивной функции, высоким риском рецидива после поздней операции на фиброзно-измененных тканях.

Причины пузырно-влагалищного свища
- Гинекологические оперативные вмешательства. До 70% пузырно-вагинальных фистул становятся следствием гистерэктомии при доброкачественных фибромиомах матки. К их формированию также приводят непредумышленные повреждения при кесаревом сечении, хирургическом лечении эндометриоза, рака матки, других заболеваний тазовых органов.
- Патологические роды. Длительное сдавливание мягких тканей родовых путей при затяжных родах, вторичной слабости родовых сил, прохождении крупного плода, узком тазе матери вызывает ишемический некроз с последующим образованием свищевого хода. Травматические повреждения возникают при неправильном наложении щипцов и разрывах тканей.
- Случайные травмы. В небольшом количестве случаев пузырно-генитальные свищи формируются после травматических разрывов тканей из-за ДТП, несчастных случаев на производстве и быту, изнасилований. Возможна перфорация стенок влагалища, мочевого пузыря во время мастурбации с введением в вагину или уретральный канал острых предметов.
- Онкологические заболевания репродуктивных органов. Стенки вагины, мочевого пузыря могут разрушаться из-за прорастания опухолью при раке шейки матки, влагалища, других злокачественных новообразованиях. Одними из наиболее сложных для лечения считаются фистульные ходы, образовавшиеся после лучевой терапии онкологической патологии.
- Воспалительные процессы. Во влагалище, мочевой пузырь могут прорываться абсцессы малого таза с образованием свищей. Свищевые ходы между этими органами появляются вследствие повреждения их стенок при некоторых инфекционных болезнях — венерической лимфогранулеме, шистоматозе, актиномикозе, туберкулезе мочевыделительных органов.
Патогенез
Начальным этапом образования пузырно-вагинальных свищей становится прободение тканей, которые разделяют влагалище и мочевой пузырь. Если такое повреждение не было вовремя замечено и ушито, существующая разница давлений между органами и постоянное подтекание мочи не позволяют отверстию зарубцеваться. В результате за 7-14 дней возникает фистульный ход, выстланный эпителиальной тканью. Ситуация усугубляется при наличии воспалительных или деструктивных процессов в области свищевого канала. В 65-66% случаев мочепузырно-влагалищные фистулы проявляются в первые 10 дней после травмы, а окончательно формируются за 3-5 месяцев.
Классификация
Современная систематизация везико-вагинальных свищей наиболее полно отображает характеристики фистул и является эффективным инструментом выбора оптимального хирургического вмешательства, прогнозирования особенностей послеоперационного периода. В основу классификации положены три ключевых критерия, позволяющие полностью описать свищ:
- Протяженность фистулы. В зависимости от расстояния между наружным и внутренним отверстием различают свищи длиной свыше 35, 26-35, 15-25, короче 15 мм.
- Диаметр свищевого канала. Показатель оценивается по максимальному поперечнику пузырно-влагалищной фистулы и может составлять до 15, 15-30, более 30 мм.
- Стадия рубцевания. Различают свищи без фиброза или с его начальными проявлениями, умеренным или тяжелым фиброзом, особыми обстоятельствами (послелучевыми изменениями и др.).
Также рекомендуется учитывать рубцовую деформацию органов, между которыми сформировался урогенитальный свищ. При начальных нарушениях длина влагалища не изменена или составляет не меньше 6,0 см, емкость мочевого пузыря сохранена. О более сложном расстройстве свидетельствует укорочение влагалища менее 6 см и уменьшение интравезикальной емкости.
Симптомы пузырно-влагалищного свища
У части пациенток единственной жалобой является увеличение количества жидких влагалищных выделений и появление примеси крови в моче во время месячных. При большом свищевом отверстии самостоятельное мочеиспускание полностью прекращается, а вся моча непрерывно отходит через вагину при фактически пустом мочевом пузыре. Раздражение промежности вследствие подтекания мочи вызывает зуд и изъязвление тканей. Присоединение вторичных воспалительных процессов проявляется учащением мочеиспускания, болями и резью в уретре. Возможно возникновение болезненных ощущений в надлобковой области. Рубцевание тканей вокруг свища часто сопровождается сужением влагалища, снижением эластичности его стенок, что провоцирует боль при половом акте.
Осложнения
При свищевом соединении мочевого пузыря и вагины возрастает вероятность хронических воспалительных заболеваний мочевыводящих органов (цистита, уретрита), в том числе восходящей инфекции, вызывающей уретериты и пиелонефриты. Поступление мочи в полость влагалища зачастую сопровождается изменением кислотности влагалищного секрета, развитием вагинозов, кольпитов, экзоцервицитов. В свою очередь, это повышает риск возникновения эндоцервицитов, эндометритов, сальпингитов, аднекситов, вызванных активировавшейся условно-патогенной флорой. Увеличивается вероятность неопластических процессов. Зачастую у женщин нарушается сексуальная жизнь, наступает бесплодие. Наличие стойких выделений с характерным запахом, зуд в области половых органов ухудшают качество жизни пациенток, провоцируя невротические расстройства — невротическую экскориацию, ипохондрию, субдепрессивные состояния.
Диагностика
Поскольку расстройство часто осложняется другими урогенитальными заболеваниями, на этапе диагностики важно выявить возможные нарушения со стороны репродуктивной и мочевыводящей систем. Для скрининга подобных осложнений обычно проводят УЗИ тазовых органов и почек, выполняют общие анализы мочи и крови, определяют уровень креатинина, мочевины и мочевой кислоты в крови. К ведению пациентки, кроме гинеколога, как правило, привлекают уролога. При необходимости больную консультируют нефролог, хирург, онколог. Дифференциальную диагностику проводят со специфическими кольпитами, эндоцервицитами, эндометритами, при которых наблюдается увеличение объема влагалищных выделений, спонтанным опорожнением гидросальпинкса, недержанием мочи, острыми уретритами, циститами.
Лечение пузырно-влагалищного свища
Медикаментозных методов терапии расстройства не предложено. Самопроизвольное заживление фистулы, соединяющей вагину с мочевым пузырем, наблюдается у 2-3% больных женщин при небольшом размере свищевого отверстия. Ускорению процессов регенерации в подобных случаях способствует отвод мочи с помощью постоянного уретрального катетера. У некоторых пациенток эффективной оказывается коагуляции краев свища электротоком или препаратами серебра со стороны влагалища или мочевого пузыря. В остальных случаях рекомендовано одно из хирургических вмешательств по восстановлению поврежденной стенки влагалища.
По мнению большинства урогинекологов, наиболее оправдана отсроченная фистулопластика, которая выполняется спустя 4-6 месяцев после образования свища. За это время максимально стихают воспалительные процессы, вызванные травмирующим воздействием, может быть проведена качественная предоперационная подготовка — удалены лигатурные камни, санированы мочевой пузырь и влагалище, восстановлено кровоснабжение тканей. При выборе конкретной техники учитывают размеры и место расположения свища, наличие рубцовых изменений, удаленность от устьев мочеточников, эластичность влагалищных стенок. Наиболее распространены:
- Влагалищное иссечение свища. Операция отличается физиологичностью, малой травматичностью, сохранением целостности мочевого пузыря, более простым способом ушивания фистульного хода, сравнительно быстрым выздоровлением и отсутствием тяжелых осложнений. Метод показан для иссечения небольших неосложненных свищей при хорошей подвижности и растяжимости тканей влагалища. Ограничениями для проведения таких операций служат грубые рубцовые изменения вагины и глубокое залегание фистульного канала, при устранении которого может повредиться интравезикальный участок с устьями мочеточников.
- Трансабдоминальное иссечение свища. Закрытие дефекта через разрез передней брюшной стенки и мочевого пузыря показано при наличии больших по размеру фистул, вовлечении мочеточников, обнаружении комбинированных свищей, сопутствующей кишечной патологии. При более высокой травматичности преимуществами способа считаются хороший доступ и достаточный обзор для эффективного удаления измененных тканей, сохранение нормальной уродинамики после операции, возможность ликвидации даже сравнительно больших и сложных дефектов с качественным ушиванием вовлеченных органов.
- Реконструктивная пластика. Наиболее сложными являются операции по восстановлению целостности пузырно-влагалищной перегородки после радиотерапии. У таких пациенток ткани, окружающие свищ, фибротизированы, неэластичны, имеет ограниченную васкуляризацию и плохо заживают. Дефект закрывают методом тканевой интерпозиции трансплантатом — фрагментом тонкой или малой мышцы бедра, фиброзно-жировым лоскутом из большой половой губы, брюшиной, серозно-мышечным кишечным лоскутом, сегментом сальника или желудочной стенки. Операция требует тщательной подготовки во избежание рецидива.
Прогноз и профилактика
Риск повторного образования свища после оперативного лечения удается снизить за счет правильной предоперационной подготовки и соблюдения техники вмешательства. Наиболее высокая частота рецидивирования — от 15% до 70% — наблюдается при постлучевых пузырно-влагалищных фистульных ходах. При травматических свищах эффективность фистулопластики достигает 92-96%. Планирование беременности после операции допускается не ранее чем спустя 1,5-2 года с родоразрешением методом кесарева сечения. В целях профилактики расстройства рекомендованы регулярные осмотры у гинеколога для раннего выявления заболеваний, требующих хирургического лечения, своевременная постановка на учет для снижения риска осложнений в родах, бережное ведение родов, технически точное выполнение гинекологических, урологических операций.
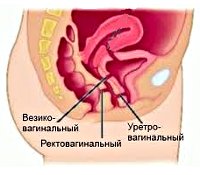
Общие сведения
Среди свищей влагалища выделяют пузырновагинальные, уретеровагинальные, уретровагинальные, ректовагинальные, толстокишечно-влагалищные, тонкокишечно-влагалищные. По расположению свищи влагалища подразделяют на низкие (в нижней трети влагалища), средние (в средней трети) и высокие (в верхней трети влагалища). Большинство свищей влагалища имеет приобретенный характер, при этом особенности развития и клинические признаки заболевания зависят от причин формирования дефекта.

Причины
Самые распространенные - травматические свищи влагалища возникают в результате повреждения стенки кишечника, мочевых путей и влагалища при проведении инвазивных манипуляций и операций в урологии, акушерстве и гинекологии. Урогенитальные фистулы обычно являются осложнением реконструктивных операций при дивертикулах уретры, стрессовом недержании мочи, выпадении передней стенки и кистах влагалища, радикальной гистерэктомии, надвлагалищной ампутации матки и др.
Ректовагинальные свищи чаще образуются в результате акушерской травмы или трофических расстройств в патологических родах. Травма или разрыв родовых путей при несоответствии их размерам плода, тазовом предлежании плода, оперативном родоразрешении может сопровождаться повреждением стенок влагалища, прямой кишки и ее связочно-мышечного аппарата. В основе развития свищей влагалища может лежать длительная ишемия и некроз мягких тканей за счет сдавления их между головкой плода и костями таза при затяжных родах и длительном безводном промежутке.
Свищи воспалительной природы обычно формируются в результате вскрытия в просвет влагалища абсцессов или перфорации острого парапроктита или дивертикулита. Реже причинами свищей влагалища могут быть ожоги (химические, электрические), бытовая травма ректовагинальной перегородки, эктопия мочеточника, болезнь Крона, облучение тазовых органов при проведении лучевой терапии, опухолевые заболевания органов малого таза.
Симптомы свищей влагалища
Течение свищей влагалища, как правило, имеет хронический, рецидивирующий характер. При мочеполовых свищах пациенток беспокоит непроизвольное частичное или полное недержание мочи за счет ее подтекания из влагалища, частые инфекции мочевых путей. Наблюдается мацерация эпидермиса в области промежности и бедер, отек и гиперемия слизистой влагалища.
Подтекание мочи при сохраненном мочеиспускании обычно говорит о точечных или высокорасположенных свищах. При нахождении уретро-влагалищных свищей в среднем или проксимальном отделе уретры моча не может удерживаться ни в вертикальном, ни в горизонтальном положении пациентки. При прогрессировании патологии наблюдаются боли в области влагалища и мочевого пузыря. При кишечно-влагалищных свищах характерны жалобы на недержание газов (при точечных свищах) и кала (при свищах больших размеров), отхождение газов и кала через влагалище, жжение и зуд гениталий вследствие раздражения слизистой оболочки вокруг свища.
Постоянное инфицирование влагалища из прямой кишки проявляется частыми обострениями кольпита, вульвита, провоцирующих боли в промежности в покое и во время половых контактов. Ректовагинальные свищи часто сопровождаются грубой рубцовой деформацией задней стенки влагалища и промежности, несостоятельностью мышц тазового дна и дефектом сфинктера прямой кишки.
При свищах влагалища гнойно-воспалительного генеза могут наблюдаться ухудшение общего состояния, лихорадка, боли внизу живота и лобковой области, иррадиирущие в прямую кишку или поясницу, гнойные бели, жидкий стул с обилием слизи и гноя в кале, дизурия, пиурия, иногда меноурия. Симптоматика свищей влагалища вызывает физический дискомфорт и часто сопровождается психоэмоциональными расстройствами.
Диагностика свищей влагалища
Диагностика любых свищей влагалища начинается с тщательного сбора данных анамнеза и гинекологического осмотра пациентки. В случае низко расположенных свищей влагалища при осмотре в зеркалах можно увидеть втянутый рубец (соустье), из которого выделяется моча или кишечное содержимое. Определение высоты и направления свищевого хода производится с помощью зондирования пуговчатым зондом. Для уточнения локализации уровагинальных свищей проводят уретроцистоскопию, хромоцистоскопию с индигокармином.
В диагностике свищей влагалища воспалительного генеза показано УЗИ малого таза и УЗИ почек, лабораторные исследования крови и мочи. При трудно диагностируемых высоких и точечных уровагинальных свищах дополнительно проводят экскреторную и ретроградную урографию, ренографию, цистографию, при необходимости - вагинографию. В случае ректогенитальных свищей выполняют ректовагинальное исследование, позволяющее определить размеры, консистенцию фистулы, объем рубцового поражения окружающих тканей, степень недостаточности анального сфинктера, наличие инфильтрата, возможности развития абсцесса.
Обязательным эндоскопическим исследованием, уточняющим расположение свищей влагалища и кишечника, является ректороманоскопия, при необходимости дифференциации диагноза – колоноскопия. При сложных фистулах производятся контрастные рентгенографические исследования: ирригоскопия, фистулография, помогающие увидеть ответвления и затеки свищевого хода.
Диагностика свищей влагалища может включать цитологическое или гистологическое исследования пораженных тканей, взятых при биопсии, КТ. Оценку ректоанального рефлекса проводят с помощью инструментальных методов - сфинктерометрии, электромиографии, аноректальной манометрии.
Лечение свищей влагалища
Тактика лечения свищей влагалища зависит от основных характеристик свища, состояния окружающих его тканей, мышц тазового дна и сфинктера прямой кишки. Небольшие цистовагинальные фистулы могут зарубцеваться сами после консервативного лечения; точечные свищи уретры и мочевого пузыря можно закрыть электрокоагуляцией.
При большинстве мочеполовых фистул через 3 - 6 месяцев после повреждения, при стихании воспалительных процессов показано хирургическое иссечение рубцового поражения в области свища с последующим раздельным ушиванием дефектов стенки влагалища, мочевого пузыря или уретры с применением лоскутной пластики. В случае уретеровагинального свища выполняют уретероцистонеостомию. Острые ректовагинальные травмы экстренно ликвидируют в течение первых 18 часов: после предварительной обработки краев раны иссекают нежизнеспособные ткани около свища и ушивают послойно леваторы, стенки прямой кишки и влагалища.
Хирургическое вмешательство при сформированных свищах влагалища и прямой кишки определяется конкретной ситуацией и проводится влагалищным, промежностным или ректальным доступами, при значительном рубцовом поражении – лапаротомным. После иссечения рубцовой ткани и свищевого отверстия выполняют переднюю леваторопластику, при необходимости ее сочетают с вагинопластикой, при дефекте жома производят сфинктеропластику с последующим ушиванием дефектов кишки и влагалища. При рубцовом или гнойном процессе в области свища сначала на 2-3 месяца накладывают колостому для отведения каловых масс от зоны будущей операции.
Прогноз и профилактика свищей влагалища
Серьезными постоперационными осложнениями свищей влагалища являются несостоятельность швов кишечника и рецидив фистулы, требующий проведения повторной радикальной операции. Прогноз на трудоспособность и качество жизни после устранения свищей влагалища относительно благоприятен. Женщинам после закрытия свищей влагалища рекомендуется родоразрешение следующей беременности методом кесарева сечения не ранее чем через 2-3 года после операции.
Профилактика свищей влагалища заключается в предупреждении акушерских травм, квалифицированном ведении акушерских и гинекологических операций, своевременном лечение воспалений гениталий.
Пузырно-маточные свищи
Почему возникают пузырно-маточные свищи?
Пузырно-маточные свищи встречаются довольно редко и возникают практически исключительно вследствие травмы мочевого пузыря при кесаревом сечении. Ещё одной более редкой причиной данного вида свищей является перфорация матки и ранение мочевого пузыря при выскабливании матки (например, при аборте). Иногда разрыв матки в родах может сочетаться с разрывом мочевого пузыря и приводить к формированию пузырно-маточного свища.
Как проявляются пузырно-маточные свищи?
Пузырно-маточные свищи проявляются постоянным непроизвольным выделением мочи из влагалища (по каналу шейки матки моча из матки попадает во влагалище). Самостоятельное мочеиспускание бывает сохранено у больных с небольшими, узкими свищами. У большинства больных с пузырно-маточными свищами вследствие постоянного воздействия мочи на эндометрий (слизистую оболочку матки) развивается аменорея (отсутствие менструаций). Но у больных с сохранённым менструальным циклом возможно появление ещё одного типичного симптома – циклической меноурии – появление примеси крови в моче во время менструации. Это так называемый симптом Юссифа. Постоянное выделение мочи из влагалища вынуждает больных использовать урологические прокладки или подгузники.
Какое необходимо обследование?
Для диагностики пузырно-влагалищных свищей необходим осмотр на гинекологическом кресле, цистоскопия и прокрашивание свищевого хода различными красителями. Цистоскопии предпочтительно выполнять во время менструации, когда возможно увидеть поступление крови из матки через свищ в мочевой пузырь. При небольшом размере свища цистоскопию дополняют зондированием свищевого хода. При исключении пузырно-влагалищного свища и подозрении на пузырно-маточный свищ показано выполнение гистеросальпингографии (метросальпингографии) – рентгенологического метода исследования, при котором через канал шейки матки в полость матки вводят рентген-контрастный препарат. Это исследование позволяет оценить контуры полости матки и канала шейки матки и визуализировать свищевой ход. Большое значение в диагностика пузырно-маточных свищей, оценки состояния рубца на матке после кесарева сечения и состояния слизистой оболочки матки имеет гистероскопия – визуальное исследование полости матки оптическим инструментом (гистероскоп). В обязательном порядке проводят исследования, направленные на оценку состояния и функции почек – ультразвуковое исследование почек и экскреторную (внутривенную) урографию. Особое внимание необходимо уделять изучению расположения пузырно-маточного свища относительно устьев мочеточников, так как возможно вовлечение мочеточника в патологический процесс и формирования комбинированного пузырно-мочеточниково-маточного свища.
Как лечить пузырно-маточные свищи?
Самопроизвольное заживление пузырно-маточных свищей встречается достаточно редко, поэтому наличие свища является показанием к выполнению реконструктивной операции, которая заключаются в разобщении и раздельном ушивании мочевого пузыря и матки. Операции при пузырно-маточных свищах, как и при пузырно-влагалищных свищах, выполняют влагалищным, чрезпузырным, открытым абдоминальным (лапаротомным) и лапароскопическим доступом. Наиболее часто операции при пузырно-маточных свищах выполняют абдоминальным доступом, поскольку он обеспечивает широкий доступ к свищу, позволяет оценить состояние матки и шейки матки, решить вопрос о возможности и целесообразности матки и выполнить адекватную гистероррафию (ушивание матки). После операции проводится длительное, не менее 7 – 8 дней, дренирование мочевого пузыря постоянным катетером.
Возможна ли беременность после ушивания пузырно-маточного свища?
Беременность после ушивания пузырно-маточного свища возможна, но не ранее, чем через 1,5 – 2 года после операции. За это время рубцовая ткань приобретает максимальную прочность, восстанавливается функция почек, исчезает бактериурия, восстанавливается менструальный цикл. Перед планированием беременности необходимо оценить рубец на матке на предмет его состоятельности. С этой целью обычно выполняют ультразвуковое исследование (УЗИ), магнитно-резоненсную томографию малого таза (МРТ) и гистероскопию. Учитывая риск рецидива свища после естественных родов, родоразрешение пациенток после ушивания пузырно-маточного свища рекомендуют производить кесаревым сечением.
Хирургическое лечение пузырно-маточных свищей является достаточно сложной областью, поэтому врач, занимающийся лечением этой непростой категории больных должен иметь специализацию гинеколога и уролога, разбираться в акушерских аспектах. Поэтому данная область медицины остаётся прерогативой урогинекологов и тазовых хирургов.
Читайте также:

