Что такое пува терапия при лишае
Обновлено: 19.04.2024
В статье приводятся современные данные о красном плоском лишае (КПЛ) — заболевании, характеризующемся мультифакторным генезом, полиморфизмом клинических симптомов, тяжелым, длительным, рецидивирующим течением, выраженной резистентностью к проводимой терапии. За последние десятилетия отмечается существенный рост числа больных этим дерматозом, при этом следует подчеркнуть увеличение частоты неклассических случаев. Заболевание, как правило, начинается с появления распространенных высыпаний, выраженного зуда и слабости. Нередко клиническая картина проявляется остро. Пациенты с различными формами КПЛ, в особенности с поражением слизистой полости рта, отмечают выраженное снижение качества жизни. В статье описаны особенности клинического полиморфизма, вариабельности гистоморфологической картины и генетических показателей системы HLA при кольцевидной форме КПЛ. Цель обзора литературы состоит в том, чтобы суммировать современные данные с учетом разнообразия клинических форм, необходимые для понимания развития заболевания, чтобы облегчить его диагностику в сложных клинических случаях и адекватно управлять его течением. Также авторами представлено описание клинического случая кольцевидной формы КПЛ у пациентки в возрасте 63 лет.
Ключевые слова: красный плоский лишай, дерматоз, гистоморфологическая картина, антигены HLA-комплекса.
Для цитирования: Захур И.И., Кошкин С.В., Бобро В.А. Кольцевидная форма красного плоского лишая. Редкое клиническое наблюдение. РМЖ. Медицинское обозрение. 2020;4(10):642-646. DOI: 10.32364/2587-6821-2020-4-10-642-646.
I.I. Zakhur 1 , S.V. Koshkin 1 , V.A. Bobro 2
1 Kirov State Medical University, Kirov, Russian Federation
2 Kirov Regional Clinical Dermatovenerological Dispensary, Kirov, Russian Federation
The paper reviews current data on lichen ruber planus, a disease characterized by multifactorial pathogenesis, polymorphic clinical symptoms, severe long recurrent course, and a significant resistance to treatment. In the last decades, a substantial growth in the prevalence of this dermatosis is observed. Moreover, the rate of atypical cases also increases. The most common symptoms at disease onset are a generalized rash, severe itching, and malaise. Many patients present with acute clinical signs. Patients with the different forms of the disease (in particular, those with oral lichen planus) report on the significant reduction in the quality of life. The authors describe the specificity of clinical polymorphism, the variability of clinical manifestations and HLA system in annular lichen planus. The aim of this paper is to summarize currently available data considering the diversity of clinical variants which are required for the understanding of the pathogenesis to improve th e diagnosis in difficult cases and to control its course. The authors also address a case study of annular lichen planus in a 63-year-old woman.
Keywords: lichen ruber planus, dermatosis, histopathology, HLA system.
For citation: Zakhur I.I., Koshkin S.V., Bobro V.A. Annular lichen planus, a rare variant of lichen planus. Russian Medical Inquiry. 2020;4(10):642–646. DOI: 10.32364/2587-6821-2020-4-10-642-646.
Введение
Красный плоский лишай (КПЛ) — хроническое воспалительное заболевание кожи, которое сопровождается поражением кожи и слизистых оболочек ротовой полости и половых органов. Заболевание характеризуется папулезными высыпаниями разных форм и характера и чаще всего сопровождается выраженным зудом [1]. Распространенность КПЛ точно неизвестна, однако доля пациентов с данным заболеванием на амбулаторном приеме дерматолога составляет 1,3–2,4%. Заболевание наиболее часто возникает у людей среднего возраста, однако описаны случаи развития КПЛ у детей. Женщины болеют так же часто, как и мужчины [2]. Поражение слизистой полости рта может развиваться изолированно или сочетаться с кожными проявлениями. Несмотря на то что это заболевание поражает порой незначительные площади кожи и слизистых, его влияние на качество жизни недооценивается [3].
КПЛ характеризуется хроническим течением, а спонтанное разрешение заболевания встречается редко [4, 5]. Порой разные формы КПЛ могут протекать с прогрессией тяжести и, следовательно, требуют пожизненного наблюдения и поддерживающей терапии. Лечением КПЛ кожных форм чаще всего занимаются дерматовенерологи, а с поражением слизистых — стоматологи.
Этиология КПЛ до сих пор неизвестна. Патогенез КПЛ также не совсем ясен, но считается, что заболевание возникает из-за иммунного ответа, предположительно вовлекающего CD4 + и CD8 + T-лимфоциты, продуцирующие цитокины, интерлейкин-2 и фактор некроза опухоли, которые вызывают хронический воспалительный ответ и апоптоз кератиноцитов [6]. Следовательно, нет ничего удивительного в том, что это заболевание также связано с другими заболеваниями, имеющими общую иммунологическую основу [7]. КПЛ наблюдается в семьях в разных поколениях, что предполагает наличие генетической предрасположенности к этому заболеванию [8, 9]. Действительно, были изучены генетические полиморфизмы различных маркеров лейкоцитарного антигена человека (HLA), полиморфизмы генов различных маркеров HLA, а также воспалительных цитокинов и хемокинов [10, 11].
Клинические проявления КПЛ и их влияние на пациентов существенны. Было показано, что КПЛ значительно влиял на качество сна, что приводило к развитию депрессии у больных [12]. Также было показано, что чем продолжительнее проявления субъективных симптомов, тем хуже качество жизни и тем выше уровень стресса [13, 14]. Таким образом, хроническое течение КПЛ и, особенно, его обострение связано со стрессом, тревогой, депрессией и в итоге с ухудшением качества жизни пациента.
Для КПЛ характерно хроническое рецидивирующее течение. Заболевание начинается с появления распространенных высыпаний, выраженного зуда, слабости. Нередко клиническая картина КПЛ проявляется остро. Для классических случаев КПЛ характерно наличие дермо-эпидермальных папул диаметром 1–3 мм с полигональными очертаниями, пупкообразным центральным вдавлением, отсутствием периферического роста, наличием сетки Уикхема, обусловленной неравномерно выраженным гипергранулезом и просматриваемой в глубине папул после нанесения на поверхность воды или глицерина. Папулы характеризуются синюшно-красной или лиловой с перламутровым оттенком окраской и — при боковом освещении — блеском. Когда величина элементов достигает более 3–4 мм, они, сливаясь между собой, формируют более крупные очаги, принимающие вид бляшек, различных фигур, колец. Для лихеноидных папул характерна локализация на сгибательных поверхностях предплечий, боковых поверхностях туловища, передней брюшной стенке, слизистой оболочке полости рта, слизистой оболочке половых органов. Излюбленным местом можно считать переднюю поверхность голени. Очаги поражения при КПЛ могут быть локализованными или генерализованными, имеют характер эритродермии. Наиболее торпидно протекает КПЛ у больных с веррукозной, гипертрофической и эрозивно-язвенной формами, а также в сочетании с сахарным диабетом, артериальной гипертензией и поражением слизистых оболочек (синдром Гриншпана — Вилаполя) [15, 16].
В зависимости от кожных проявлений выделяются следующие формы КПЛ: типичная (классическая), атипичная, гипертрофическая, пемфигоидная, фолликулярная, пигментная, эритематозная, кольцевидная.
Слизистые оболочки весьма часто вовлекаются в патологический процесс, могут быть изолированными или сочетаться с поражением кожи. Изолированные поражения слизистой оболочки полости рта отмечаются при наличии металлических зубных протезов. По клиническому течению КПЛ слизистых выделяются разновидности: типичная, экссудативно-гиперемическая, буллезная, гиперкератотическая [1].
Актуальным остается вопрос о генетической предрасположенности пациентов к КПЛ. Ранее полученные результаты позволяют предположить наличие ассоциативной связи КПЛ с антигенами HLA-комплекса. Наличие в фенотипе антигена HLA В35, а также сочетаний HLA А2-В5, HLA А2-В35, HLA А3-В35, HLA А3-А19 и HLA В12-В35 можно рассматривать как фактор развития КПЛ. При изучении особенностей распределения специфичностей HLA класса II достоверно выявлена предрасполагающая к развитию КПЛ роль HLA-DRB1*10. В свою очередь, специфичности DQB1*11 и DRB1*15 (DR2) играют протективную роль в отношении данного заболевания [17–21].
Клиническое наблюдение КПЛ
Больная К., 1956 г. р., поступила в кожное отделение КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер» 18.11.2019 с жалобами на высыпания на коже туловища, конечностей и слизистой полости рта. Периодически беспокоит сильный кожный зуд. Отмечает снижение качества жизни.
Считает себя больной с весны 2018 г., когда впервые появились высыпания на тыльной поверхности стоп. Заболевание ни с чем не связывает. Пациентка занималась самолечением, применяла мазь, содержащую бетаметазон, и антигистаминные препараты, однако эффект был незначительным. В январе 2019 г. обращалась к дерматологу по месту жительства. Наблюдалась с диагнозом «кольцевидная эритема». Получала амбулаторное лечение с незначительным эффектом. Заболевание протекало хронически. Пациентка отмечала, что полностью высыпания не проходили, а процесс стал приобретать распространенный характер. Направлена на дообследование и лечение в КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер».
Из анамнеза жизни. Родилась и проживает в Кировской области. Образование среднее специальное. Не работает. ВИЧ, туберкулез, гепатиты А, В, С, гемотрансфузии, ранее перенесенные инфекции, передающиеся половым путем, отрицает. Лекарственную непереносимость отрицает. Перенесенные заболевания: ОРЗ. Наследственность по кожным заболеваниям не отягощена. Травмы, операции отрицает. Вредные привычки отрицает.
Хронические заболевания: церебральный атеросклероз, дисциркуляторная энцефалопатия I стадии, вестибулоатаксический и неврозоподобный синдромы. Гипертоническая болезнь 2-й степени, II стадии, риск 3. Дислипидемия. Варикозное расширение вен нижних конечностей. Постоянно принимает препараты: аторвастатин, кардиомагнил.
Гинекологический анамнез: менопауза с 45 лет. Беременностей 8, родов 2.
Общий осмотр. Состояние удовлетворительное, сознание ясное. При физикальном исследовании по органам и системам — без особенностей. ЧСС 80 ударов в минуту. АД 140/70 мм рт. ст. Физиологические отправления в норме.
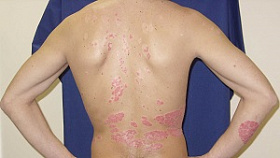
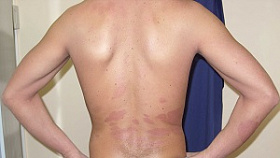
Локальный статус. Патологический процесс распространенный, симметричный, хронического течения в стадии обострения. Локализуется на коже туловища, верхних (преимущественно сгибательные поверхности) и нижних конечностей, на слизистой ротовой полости. Представлен множественными мелкими плотными до 0,1 см в диаметре, гладкими полушаровидными, слегка уплощенными блестящими папулами розово-красного цвета с фиолетовым оттенком. Элементы расположены кольцевидно, диаметром более 5 см, в центральной части очагов кожа нормального цвета, периферический край состоит из соприкасающихся узелков. Имеются рассеянные изолированные папулы с незначительным шелушением на поверхности. Симптом сетки Уикхема был положительным, феномен Кебнера — также положительным. На слизистой щек, нижней губы симметрично расположены мелкие белесоватые папулы, сливающиеся между собой в тонкую сеть. Слизистые половых органов свободны от специфических высыпаний. Дермографизм розовый. Периферические лимфоузлы не увеличены (рис. 1–4).




Клинический анализ крови: лейкоциты 6,7*10 9 /л (эозинофилы 4%, лимфоциты 40,4%), эритроциты 4,66*10 12 /л, гемоглобин 137 г/л, тромбоциты 243×10 9 /л, СОЭ 17 мм/ч. Общий анализ мочи: соломенно-желтая, прозрачная, белок 0,026 г/л, удельный вес 1,020, глюкоза — отрицательно, pH 5,5, лейкоциты, эритроциты не обнаружены. Биохимический анализ крови: АЛТ 21 Ед/л, АСТ 21 Ед/л, холестерин 3,0 ммоль/л, билирубин общий 12,1 мкмоль/л, глюкоза 5,3 ммоль/л, креатинин 89 мкмоль/л, общий белок 74,3 г/л.
При взятии мазков-отпечатков клетки Тцанка не обнаружены.
HLA-фенотип: А02, 09 (24), В12 (44), 35. DRB1* 01, 14.
Результат биопсии. Очаговый гиперкератоз, умеренно выраженный акантоз, местами «пилообразной» конфигурации, очаговый гипергранулез зернистого слоя, вакуольная дистрофия кератиноцитов базального и шиповатого слоев, очаговый спонгиоз. В дерме диффузный полосовидный лимфогистиоцитарный инфильтрат, тесно контактирующий с зоной базальной мембраны с очаговой размытостью дермо-эпидермальной границы. Патогистологическая картина характерна для КПЛ (рис. 5, 6).


Лечение назначено в соответствии со стандартом специализированной медицинской помощи при КПЛ. Назначена доза метилпреднизолона: 4 мг внутрь по схеме (3–2—0) с постепенным снижением дозы после выписки на 1 таблетку 1 раз в 5 дней до полной отмены. В качестве заместительной и сопутствующей терапии, в т. ч. для профилактики побочных эффектов, назначены: омепразол, антигистаминные препараты, препараты калия, глюконат кальция, препараты, содержащие в своем составе витамины А и Е, сульфат железа и витамин С, гидроксихлорохин (по 200 мг 2 р/сут в течение 5 дней, затем перерыв 2 дня, курсы лечения рекомендовано повторять в течение 2 мес.). Местное лечение: туширование раствором фукорцина, мазь с флуоцинолона ацетонидом.
Лечение в стационаре продолжалось 14 дней. Больная выписана в удовлетворительном состоянии с улучшением под диспансерное наблюдение дерматовенеролога по месту жительства.
Заключение
Представленный материал описывает современные возможности диагностики и лечения кольцевидной формы КПЛ, а также особенности, характерные для данной формы патологического процесса. Для диагностики совокупность данных клинической картины и гистологического исследования является приоритетной. Дальнейшее изучение КПЛ и вариабельности его форм позволит прийти к рациональному сочетанию терапии и современных методов исследования. Благодаря изучению генетических показателей системы HLA I и II класса станет возможно составление прогноза не только по течению заболевания, но и по предрасположенности к нему. Несомненно, такой полный объем анализа и исследования КПЛ и его форм выведут оказание медицинской помощи в данной области на новый уровень.
Сведения об авторах:
Захур Ирина Игоревна — аспирант кафедры дерматовенерологии и косметологии ФГБОУ ВО Кировский ГМУ Минздрава России; 610027, Россия, Кировская область, г. Киров, ул. К. Маркса, 112; ORCID iD 0000-0002-1495-4038.
Кошкин Сергей Владимирович — профессор, д.м.н., заведующий кафедрой дерматовенерологии и косметологии ФГБОУ ВО Кировский ГМУ Минздрава России; 610027, Россия, Кировская область, г. Киров, ул. К. Маркса, д. 112; ORCID iD 0000-0002-6220-8304.
Бобро Варвара Андреевна — врач-дерматовенеролог КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер»; Россия, 610030, Кировская область, г. Киров, ул. Семашко, д. 2А; ORCID iD 0000-0003-2306-1423.
About the authors:
Irina I. Zakhur — postgraduate student of the Department of Dermatovenerology & Cosmetology, Kirov State Medical University, 112, Karl Marx str., Kirov, 610027, Russian Federation; ORCID iD 0000-0002-1495-4038.
Sergey V. Koshkin — Doct. of Sci. (Med.), Professor, Head of the Department of Dermatovenerology & Cosmetology, Kirov State Medical University, 112, Karl Marx str., Kirov, 610027, Russian Federation; ORCID iD 0000-0002-6220-8304.
Varvara A. Bobro — dermatovenerologist, Kirov Regional Clinical Dermatovenerological Dispensary, 2A, Semashko str., Kirov, 610030, Russian Federation; ORCID iD 0000-0003-2306-1423.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Хронические неинфекционное заболевание дерматологического типа поддается терапии при условии комплексного подхода. Одна из эффективных методик – лечение псориаза ПУВА-терапией. Представляет собой воздействие на проблемные участки кожного покрова сочетанием ультрафиолетового излучения и фотоактивного препарата. Дает высокий процент положительных результатов.

Механизм действия
Уникальное воздействие ультрафиолетовой энергии при псориазе известно давно, но методика ПУВА используется около 40 лет. Она позволила усилить эффект, благодаря применению препаратов с фотосенсибилизирующими свойствами. Техника успешно применяется при разных поражениях кожи: дерматитах, витилиго, микозах.
Механизм действия ПУВА основан на сочетании ультрафиолета и фотоактивного препарата – псоралена (группа кислородсодержащих фурокумаринов):
- при процедуре фотосенсибилизаторы попадают в организм, где активизируются лучами ультрафиолета длинных волн;
- псорален взаимодействует с ДНК-молекулами клеток кожи;
- через полтора часа после проникновения препарата в организм происходит выборочное связывание ДНК, создаются новые перекрестные соединения;
- молекулы псоралена формируют кислородные формы, которые повреждают оболочки больных клеток;
- синтезируется арахидоновая кислота, запускающая процесс подавления синтеза кератиноцитов и лимфацитов;
- повышенная кератинизация подавляется, формируются новые, здоровые клетки;
- стимулируется синтез меланиновых пигментов.
По сути, псоралены помогают иммунной системе, подавая ей правильные сигналы и восстанавливая нормальное функционирование. Это препараты растительного или синтетического происхождения, которые после выполнения своей терапевтической работы в организме выводятся естественным путем через почки в течение 24 часов.
Установки
ПУВА-терапия применяется с помощью специальной аппаратуры. Это приборы, которые генерируют необходимое излучение. Представляют собой кабинки, оснащенные лампами люминесцентного типа, которые дают УФ-излучение с параметрами:
- длина луча: до 400 нм;
- плотность: до 13 мВт/см 2 .
Наиболее высокая сила энергетического потока достигается при длине волны в 350 – 360 нм. Такие установки бывают разного типа – для лечения в положении стоя или сидя. Также используются переносные приборы для локальной терапии кожи рук, ног, головы и так далее. Существует аппаратура, которой можно пользоваться даже в домашних условиях.

Применяемые виды лечения
В физиотерапевтической практике используется три протокола лечения ПУВА:
- системная методика – для воздействия на все тело пациента;
- локальная – для терапии отдельных зон;
- комбинированная – сочетание двух первых методик.
Фотосенсибилизирующие препараты выпускаются в разных формах – таблетки, эмульсия, крем, раствор. Применяются как для внутреннего, так и наружного лечения.
Один из эффективных способов – терапия в ванной. В воде растворяют 50 мг псоралена, пациент погружается на 15 минут, после чего проходит сеанс УФ-облучения. Такие ванны дают хороший результат как при системном, так и при локальном подходе.
Рекомендуемые параметры облучения (за одну дозу на см 2 ):
- низкий порог: 10 – 20 Дж;
- средний – 50 – 60 Дж;
- высокий – до 120 Дж.
Для получения эффекта проводится терапевтический курс из 10 – 15 процедур с выбранной дозой. Затем рекомендованы профилактические сеансы дважды в год.

Суть процедуры
Терапия проводится в специализированных условиях. Используются фотосенсибилизаторы двух типов:
- натуральные – экстракты растений;
- синтетические – аналог растительных препаратов, выведенный искусственным путем.
Согласно типу кожи подбирается псорален и его форма, процедура проводится следующим образом:
- Пациент принимает препарат или использует для обработки проблемных участков. Таблетки можно запивать молоком или пить при употреблении нежирных блюд.
- Через время (от 15 до 30 минут) проводится облучение ультрафиолетом. Начальная доза составляет 0,5 – 3 Дж на см 2 кожного покрова.
- Время воздействия УФ лучей на первом сеансе составляет несколько минут. При каждой последующей процедуры период увеличивается.
- После прохождения лечения пациент может отправляться по своим делам.
В течение 24 часов рекомендовано носить солнцезащитные очки, чтобы не допустить повреждения сетчатки глаза.

Показания
ПУВА-терапия используется при разных формах псориаза:
- простой или бляшковидный;
- каплеобразный;
- пятнистый
- пустулезный или экссудативный;
- фолликулярный;
- себорейный;
- эритродермический;
- артропатический;
- ладонно-подошвенный;
- ногтевой;
- волосистой части головы.
Также методика используется в случае низкой эффективности других способов, например, после нерезультативного приема кортикостероидных препаратов. Допустима на любой стадии псориаза, включая прогрессирующую.
Преимущества PUVA
Терапия с помощью методики ПУВА показывает высокую положительную динамику и обладает рядом достоинств:
- быстрое достижение эффекта – после двух-трех процедур состояние пораженной кожи значительно улучшается;
- комфортные условия терапии без отрыва от работы и личных дел;
- отсутствие привыкания и пролонгированный эффект;
- возможность проводить поддерживающие и профилактические сеансы без риска осложнений;
- высокий уровень переносимости лечения;
- возможность применения дополнительных методик лечения;
- длительный период ремиссии.
У всех пациентов после курса отмечается значительное улучшение состояния кожного покрова, а у около 80% людей поверхность эпидермиса очищается полностью.

Недостатки метода
Среди минусов PUVA-терапии можно отметить:
- риск появления побочных реакций;
- требуется прохождение длительного лечения;
- необходимо посещать медицинское учреждение согласно графику;
- имеются противопоказания;
- после курса необходимо обследование у офтальмолога каждый год.
При очень высокой эффективности метод не гарантирует полного излечения, а лишь обеспечивает длительный период ремиссии.
Побочные эффекты
Как пероральный, так и наружный метод использования псораленов может дать нежелательные реакции, как и облучение ультрафиолетом:
- УФ-лучи – гиперпигментация, ожоги, повреждение сетчатки глаз, фотостарение кожи;
- прием таблеток – тошнота, боли в эпигастральной области, головокружения, пониженное артериальное давление, нарушение сна;
- использование наружных средств – зуд, раздражение, сухость кожи, дерматит.
Побочные эффекты проявляются крайне редко. Чтобы избежать тошноты, таблетки нужно принимать с молочными или нежирными продуктами. Внешние негативные реакции проходят через пару дней, не представляют опасности.
Что касается риска онкологических заболеваний от облучения, многочисленные исследования не показали канцерогенного эффекта. В любом случае, при появлении любых побочных реакций следует немедленно обратиться к врачу, который скорректирует дозу лечения.
Противопоказания
Нельзя проводить PUVA-терапию в следующих случаях:
- индивидуальная непереносимость препаратов – фотосенсибилизаторов;
- период беременности и грудного вскармливания;
- заболевания, связанные с высокой чувствительностью к воздействию световых лучей;
- онкологические поражения кожи;
- серьезное поражение глазного хрусталика или его отсутствие.
В числе относительных противопоказаний – на усмотрение врача:
- пациенты со светлым фототипом кожи;
- почечная недостаточность и уремия;
- ослабленные функции иммунной системы;
- катаракта;
- поражения сердечной мышцы;
- наличие онкологических заболеваний любой локализации.
ПУВА-терапия показывает высокий и долгосрочный эффект при лечении псориаза. После первого курса наступает значительное улучшение состояния пораженной кожи. Повторные профилактические сеансы позволяют поддерживать ремиссию длительное время.
Другие статьи:

Папилломы представляют собой разрастания на коже и слизистых оболочках. Наиболее часто папилломы на интимных местах расположены на коже наружных половых органах и слизистых уретры, влагалища, шейки матки, в области вокруг анального отверстия.

Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Заведующий отделением дерматологии:
Член Евро-Азиатской Ассоциации дерматовенерологов,
Член Российского общества дерматологов и косметологов,
доктор медицинских наук, профессор Сухарев А.В.


Методы ПУВА-терапии для лечения псориаза:
- Высокая эффективность: у 96% пролеченных пациентов - очищение кожи
- Быстрое получение результатов: первые признаки регресса кожных проявлений отмечаются уже после 4 - 6 процедур
- Длительная ремиссия - от полугода до нескольких лет
- Ограниченный перечень противопоказаний для применения метода
- Хорошая переносимость
- Амбулаторное лечение в условиях поликлиники, без отрыва от работы и учебы
- Комфортные условия лечения
- Отсутствие эффекта "привыкания" (высокая эффективность повторных курсов лечения)
- Побочный эффект метода - красивый ровный загар
- Возможность проведения "поддерживающей" терапии
Что такое фототерапия? Виды светолечения
Фототерапия - так в медицине принято называть светолечение. Принцип фототерапии был известен уже в древности, когда люди использовали в лечебных целях солнечный свет и фотосенсибилизирующие растения, например, сельдерей. В природе ультрафиолетовое (УФ) излучение исходит от солнца, но, в отличие от видимой части солнечного спектра, не воспринимается человеческим глазом.
Именно ультрафиолетовые невидимые лучи вызывают загар. Еще древние греки и египтяне заметили, что солнечный свет действует очень благотворно при многих кожных заболеваниях, в том числе и при псориазе.
Применяемая с 1973 г. фототерапия (ПУВА) , с 1983 г. - селективная фототерапия (СФТ) и с 1993 г. - фототерапия средневолновыми лучами узкого спектра в наше время занимают лидирующее место в лечении кожных заболеваний.
Что такое фотосенсибилизатор?
Фотосенсибилизатор, попадая в поражённую клетку, совместно с УФ-А, тормозит патологически ускоренное её деление. Доказано, что кванты длинноволнового УФ-излучения нарушают целостность нуклеиновых кислот, свободные радикалы которых вступают в ковалентную связь с препаратами псораленового ряда.
Образующиеся соединения значительно тормозят репликацию ДНК и, следовательно, пролиферацию (деление) эпидермальных клеток.
Способы лечения псориаза ПУВА-терапией в СПб
В клинике «Дезир» в Санкт-Петербурге ПУВА-терапия проводится с помощью специальных установок с предварительным приемом фотосенсибилизаторов. Фотоактивное вещество может применяться тремя путями:
- перорально (системно) - в таблетках и капсулах, за 2.5-3 часа до процедуры;
- локально - в виде кремов, растворов для местного нанесения за несколько минут до процедуры;
- ПУВА-ванны - фотоактивное вещество растворяется в ванне с водой, после приема которой через 15 минут следует облучение.
Перорально препараты принимаются в индивидуально рассчитанной дозе в зависимости от массы тела. Фотохимиотерапия посредством ванн ПУВА подходит для пациентов, у которых прием фотосенсибилизаторов внутрь провоцирует развитие таких побочных эффектов, как тошнота. Также такой метод ПУВА-терапии показан и при лечении псориаза у детей младше 15 лет.
Результаты ПУВА-терапии
Наши пациенты всегда довольны результатом! Обращайтесь в нашу клинику для омоложения, устранения недостатков или улучшения вашей красоты!
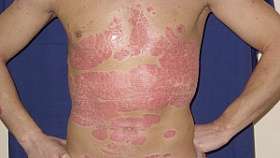
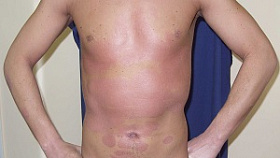
Показания и противопоказания для проведения ПУВА-терапии
Чаще всего ПУВА-терапия применяется для лечения распространенного вульгарного и экссудативного псориаза, а также при ладонно-подошвенной локализации и поражении волосистой части головы.
В условиях стационара возможно применение этого метода при таких тяжелых формах псориаза, как эритродермическая и пустулезная. ПУВА также применяется при различных формах дерматитов (атопический дерматит, экзема), витилиго.
Реже - при вульгарных угрях, фотодерматозах, гнездной плешивости, пурпурозно-пигментном дерматозе, лихеноидном питириазе, кольцевидной гранулеме, зудящих высыпаниях при вич-инфекции, красном плоском лишае, пигментной крапивнице, грибовидном микозе, хроническом состоянии "трансплантат против хозяина".
Противопоказаниями к данной процедуре являются:
- гиперчувствительность к фотосенсибилизаторам;
- заболевания, сопровождающиеся повышенной чувствительностью к УФ-излучению: системная красная волчанка, альбинизм, пигментная ксеродерма, порфирия;
- беременность;
- злокачественная меланома.
ПУВА-терапия с осторожностью проводится:
- пациентам со светлой кожей;
- при нарушениях в иммунной системе любой этиологии;
- больным, подвергшимся воздействию ионизирующей радиации;
- при наличии злокачественных новообразований;
- пациентам, страдающим катарактой;
- при острой или хронической почечной недостаточности;
- при уремии.
ПУВА-терапией при псориазе в клиниках «Дезир»
В клиниках "Дезир" в СПб ПУВА-терапия применяется как основная методика лечения псориаза. Этот метод позволяет практически полностью избавиться от кожных проявлений болезни на длительный срок.
Лечение псориаза ПУВА-терапией в медицинском центре «Дезир» проходит амбулаторно, то есть вам не нужно брать больничный лист. Вы можете выбрать удобное для себя время посещения нашей клиники.
На первом приеме врач дерматолог проводит сбор сведений о состоянии вашего здоровья с целью выявления возможных противопоказаний для лечения, оценивает степень и стадию течения заболевания, обсуждает с Вами все вопросы, которые возникают у Вас в процессе осмотра.
Мы ввели гибкую систему оплаты лечения, что позволяет Вам выбрать наиболее подходящую схему для вашего бюджета.

Заведующий отделением дерматологии:
Член Евро-Азиатской Ассоциации дерматовенерологов,
Член Российского общества дерматологов и косметологов,
доктор медицинских наук, профессор Сухарев А.В.


Термин «лишай» объединяет ряд заболеваний кожи различной этиологии, при которых основной элемент - зудящие высыпания:
- мокнущий лишай (экзема);
- стригущий лишай - трихофития, микроспория;
- опоясывающий лишай;
- отрубевидный (разноцветный) лишай;
- розовый лишай (Жибера) - питириаз;
- чешуйчатый лишай - псориаз;
- красный плоский лишай - дерматоз неясной этиологии.
Мокнущий лишай

Экзема - острое или хроническое не заразное воспалительное заболевание кожи, характеризующееся разнообразной сыпью, чувством жжения, зудом и склонностью к рецидивам.
Экзему провоцируют как внешние (механические, химические, термические и др.), так и внутренние (заболевания ЖКТ, печени, почек, эндокринной системы и др.) факторы.
Розовый лишай (Жибера)
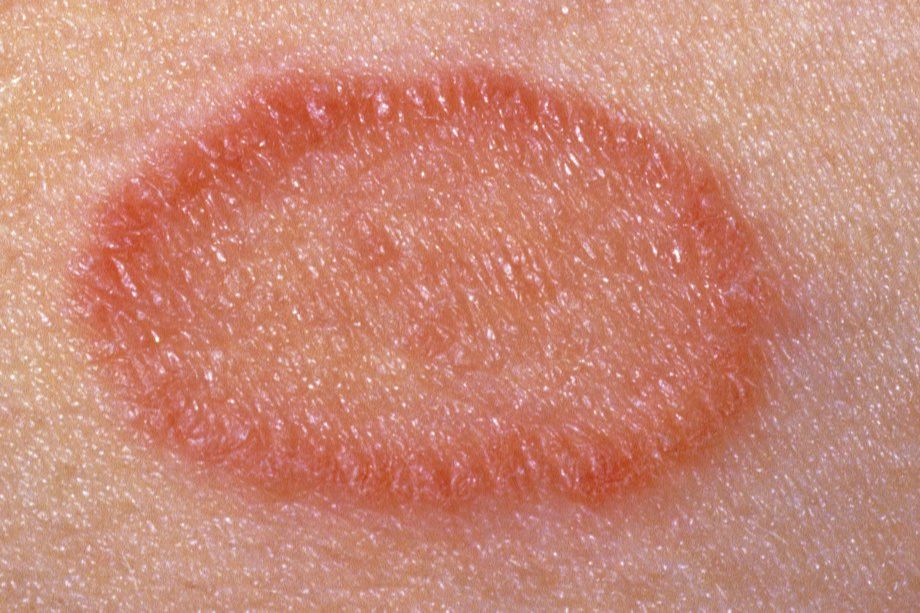
Лишай Жибера, вероятно, вызывается вирусом. Природа этого заболевания неясна. Это аутоиммунный ответ на перенесенную острую респираторную или вирусную инфекцию. Проходит чаще всего самостоятельно. Розовый лишай не передается от человека к человеку или человеку от животных. Для заболевания характерны цикличность и безрецидивность.
Болезнь начинается с появлением на коже туловища единичного крупного округлого пятна розового цвета, диаметром от 2 см - так называемой материнской бляшки, - центральная часть которого постепенно приобретает желтоватый оттенок. Спустя несколько дней на коже туловища и конечностей возникают множественные мелкие овальные пятна, расположенные по линиям натяжения кожи.
Опоясывающий лишай

Опоясывающий лишай - вирусное заболевание, характеризующееся односторонними высыпаниями на коже с сильным зудом и болями. Возбудителем является вирус ветряной оспы, который при первом контакте с организмом вызывает ветряную оспу, а затем переходит в латентное состояние и при снижении иммунологической резистентности организма активизируется и может приводить к возникновению опоясывающего лишая.
Наиболее частые причины начала заболевания: прием препаратов, снижающих иммунитет, хронические стрессы, локальное переохлаждение, онкология и др.
У большинства больных высыпания проявляются на туловище, их появлению может предшествовать общее недомогание, повышение температуры тела, небольшой зуд, покалывание. Затем появляются розовые отечные пятна, на фоне которых в течение 3-4 дней образуются группы папул, быстро превращающихся в пузырьки с прозрачной жидкостью; наблюдается увеличение местных лимфатических узлов и усиление болевых ощущений. Через неделю пузырьки подсыхают, образуя корочки желто-коричневого цвета, которые затем отпадают, оставляя слабозаметную пигментацию.

Длительность неосложненной формы заболевания - 3-4 недели. Большинство случаев опоясывающего лишая заканчивается самостоятельным выздоровлением, однако, лечение способно облегчить протекание болезни и предотвратить осложнения.
При контакте не болевших ранее детей с больными опоясывающим лишаем у них может развиться ветрянка. Пути передачи вируса - воздушно-капельный, контактный, трансплацентарный (через плаценту матери - плоду).
Разноцветный лишай

Грибковая инфекция, поражающая роговой слой эпидермиса. Возбудителем заболевания является дрожжеподобный гриб. Эти грибки в норме постоянно находятся на человеческой коже, но причиняют проблемы только при определенных условиях, например, при повышении pH кожи.
Отрубевидный лишай проявляется мелкими красными, красновато-коричневыми пятнами на коже, склонными к слиянию с образованием крупных очагов. Может сопровождаться незначительным шелушением и зудом. Самые частые участки поражения - плечи, спина, подмышечные впадины, шея, грудь. Заболевание чаще встречается в подростковом возрасте и у молодых мужчин.
Стригущий лишай
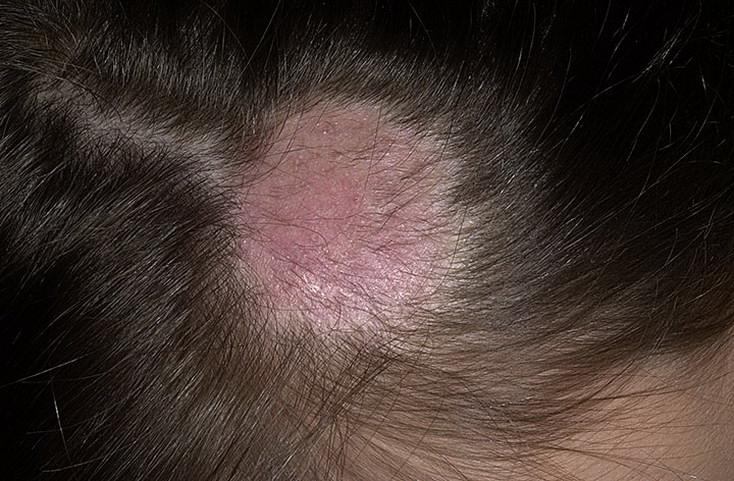
Микроспория, или стригущий лишай, - это заразное кожное заболевание, при котором грибковой инфекцией поражаются кожа, волосистая часть головы, ногти. Заражение происходит от больных бродячих кошек и собак. Чаще всего лишаем болеют дети дошкольного возраста. Также можно заразиться при бытовом контакте с человеком, больным лишаем, или через предметы личной гигиены общего пользования, при контакте с предметами, покрытыми шерстью зараженных животных.
Основная опасность заключается в том, что воспаление вызывает зуд, расчесывание и вторичное инфицирование ран и расчесов на коже бактериальной инфекцией с возможным развитием серьезных осложнений, вплоть до сепсиса.
При поражении волосистой части головы образуются очаги округлой формы, розового цвета, покрытые серыми чешуйками. В этих очагах волосы обламываются на уровне 2-3 мм от кожи, в результате чего образуются проплешины, поэтому лишай получил название «стригущий».
На гладкой коже очаги выглядят как розовые кольцевые пятна с четким ярко-красным ободком. Чаще всего пятна появляются на открытых участках тела - руки, лицо, голени.
В случае поражения ногтевой пластины, ногти приобретают коричнево-серый цвет.
Чешуйчатый лишай
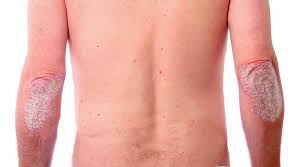
Псориаз - хроническое неинфекционное заболевание, предположительно аутоиммунной природы, которое поражает преимущественно кожу. Может привести к поражению суставов (псориатический артрит) и глаз. Заболевание характеризуется периодами ремиссий и обострений. Болезнь может начаться из-за разных причин:
- сильный стресс;
- наследственная предрасположенность;
- инфекции;
- прием некоторых лекарственных препаратов.
Обычно чешуйчатый лишай проявляется образованием красных, чрезмерно сухих, выступающих над поверхностью кожи пятен, которые сливаются между собой, образуя псориатические бляшки. Локализация высыпаний - локти и колени, волосистая часть головы, ладони и подошвы.
Лечение лишая на коже
Не стоит заниматься самолечением, поскольку неправильно подобранные препараты и средства лишь осложнят течение заболевания. Для лечения лишая используют как препараты местного действия, так и лекарства для приема внутрь. Кроме того, применяются другие тактики лечения лишая у взрослых, например, фототерапия при псориазе.
Эффективность и длительность лечения зависит от разновидности и формы заболевания.
Стоимость лечения лишая в клинике «Дезир»
С вашей проблемой вы можете обратиться в специализированные клиники «Дезир», в которых ведут прием высококвалифицированные врачи-дерматологи. Стоимость лечения определяется суммарной стоимостью приема врача, необходимых лабораторных исследований и стоимостью лекарственных препаратов и методик, входящих в курс назначенной терапии. С ценами на медицинские услуги вы можете ознакомиться на сайте. Чтобы получить дополнительную информацию и записаться на прием, позвоните по телефону (812) 410 00 77.
Для цитирования: Довжанский С.И., Слесаренко Н.А. КЛИНИКА, ИММУНОПАТОГЕНЕЗ И ТЕРАПИЯ КРАСНОГО ПЛОСКОГО ЛИШАЯ. РМЖ. 1998;6:1.
Красный плоский лишай – реакция отторжения трансплантата – синдром Литтла – Лассюэра – трансплантат против хозяина – иммунопатологический конфликт – ультраструктура кожи – генетика – нейротропные средства – витамины – ПУВА.
На основании собственных исследований и данных литературы представлены сведения о многообразии клинических форм и синдромов красного плоского лишая, связи его с висцеральными заболеваниями. Показано, что в основе патогенеза лежат иммунометаболические нарушения – гиперчувствительность замедленного типа.
Обсуждаются вопросы, касающиеся природы дерматоза. Приведены современные методы лечения.
Key words: lichen ruber planus - graft rejection reaction - Little-Lassueur syndrome - antihost graft - immunopathological conflict - skin ultrastructure - genetics - neutrotropic agents - vitamins - PUVA.
Based on their own findings and the data available in the literature, the authors present data on a diversity of clinical forms and syndromes of lichen ruber planus, its relation to visceral diseases. Immunopathological disorders (delayed hypersensitivity) are shown to underline its pathogenesis. The nature of dermatosis are under discusion. Current treatments are presented.
С.И. Довжанский, проф., доктор мед. наук, консультант-дерматолог Саратовского медицинского центра "Здоровье" РАО "Газпром"
Н.А. Слесаренко, проф. кафедры кожных и венерических болезней Саратовского медицинского университета
Prof. S.I.Dovzhansky, MD, Consulting Dermatologist, Saratov Medical Center "Zdorovye", Gazprom Russian Co.
Prof. N.A.Slesarenko, Department of Dermatovenereological Diseases, Saratov Medical University
1. Довжанский С.И., Слесаренко Н.А. Красный плоский лишай. Саратов. Издательство СГУ. – 1990. – С. 176.
2. Машкиллейсон А.Л. Красный плоский лишай. В кн.: Заболевания слизистой оболочки полости рта и губ. – М. – 1984. – С. 190–204.
3. Машкиллейсон А.Л., Абрамова Е.И., Петрова Л.В. Лечение больных красным плоским лишаем слизистой оболочки рта и красной каймы губ. // Вестн. дерматол. и венерол. – 1995. – 2. – 55–58.
4. Слесаренко Н.А. Красный плоский лишай (современные иммунологические и биохимические аспекты) и методы патогенетической терапии. Автореф. дис докт. мед. наук. – М. – 1995. – С. 31.
5. Pinkus H. Lichennoid tissue reactions: A speculative review of the clinical spectrum of epidermal basal cell damage with special reference to erythema dyschromicum perstans // Arch Dermatol. 1973;107:840–6.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:

