Что такое прогностический индекс при ожоге
Обновлено: 04.05.2024
Термо-ингаляционная травма (ТИТ) — комбинированное, обычно одновременное поражение респираторного тракта факторами различной этиологии, в частности:
Термическими (горячий воздух, дым, раскалённые частицы сажи, языки пламени, горячий или перегретый пар)
Химическими (продуктами неполного сгорания, различных синтетических материалов, пластмасс, красок)
Стадии ТИТ
| I-я | 6-24 часа после травмы — генерализованный бронхоспазм, отёк слизистой ТБД, может возникнуть отёк гортани с признаками механической асфиксии |
| II-я | 24-36 часов — отёк лёгких, ателектазы |
| III-я | После двух суток — гнойные трахеобронхиты, пневмонии |
Фазы (периоды) ожоговой болезни:
| I-я | Ожоговый шок (14-48 часов после травмы) |
| II-я | Острая ожоговая токсемия (3-7 суток после травмы) |
| III-я | Септикотоксемия (от 7-8 суток до восстановления целостности кожного покрова и ликвидации инфекционных осложнений) |
| IV-я | Реконвалесценция (после восстановления целостности кожного покрова и ликвидации лихорадки, продолжается 7-14 суток и более |
Утопление — развитие дыхательной недостаточности вследствие окунания или погружения в жидкость.
Электротравма — повреждение электрическим током различной степени тяжести (от незначительных болевых ощущений до обугливания тканей и смерти) в зависимости от силы, напряжения и длительности действия тока.
Обструкция дыхательный путей — это попадание нородного тела в дыхательные пути, препятствующее дыханию и способное вызвать смерть от удушья — асфиксии.
Частичная обструкция дыхательных путей: пострадавший пока ещё может откашлять инородное тело, хотя дыхание его сиплое или хриплое.
Полная обструкция дыхательных путей: пострадавший не кашляет, не говорит, не дышит, хватает себя руками за шею, у него выраженно двигательное возбуждение.
Холодовая травма
Отморожение — патологическое состояние тканей, возникающее на органиченном учаскте тела под воздейсвием низких температур внешней среды.
Общее охлаждение (замерзание) — патологическое состояние организма, возникшее в результате воздействия холодовых факторов внешней среды.
Отягчающие охлаждение факторы:
- повышенная влажность, ветер, длительность воздействия
- пониженная сопротивляемость организма вследсвие переутомления, истощения, авитаминоза
- тесные, плохо подоганные, промокшие одежда и обувь
- заболевания, понижающие местную сопротивляемость тканей (патологические изменения периферических сосудов, нервно-трофические расстройства, ранее перенесённые отморожения
Периоды отморожения:
| Скрытый период (до согревания) | Ощущение холода, покалывание и жжение в области поражения, затем полная утрата чувствительности, гиперемия отмороженных участков сменяется резким побледнением. Чем дольше продолжительность скрытого периода, тем больше разрушение тканей. |
| Реактивный период (после согреваня) | Развиваются признаки отморожения. Требуется не менее 5-7 дней для того, чтобы определить границы протяжённости и степень отморожения |
Классификация отморожения по глубине поражения (степени):
1 и 2 степени — поверхностные отморожения
Полное восстановление кожных покровов, грануляции и рубцы не образуются
3 и 4 степени — глубокие отморожения
Характерно развитие грануляций и образование рубцов
Стадии отморожения:
| Некротических изменений | От начала согревания до образования чёткой демаркационной линии |
| Отторжения омертвлевших тканей | До 2 месяцев и более, в области демаркационной борозды возникает воспаление с обильным гнойным отделяемым. Если границы некроза проходит по линии суставов, наступает самопроизвольная экзартикуляция с обнажением суставных поверхностей прокимально расположенных костей |
| Образования грануляций | От 1 до 2-3 месяцев и более. |
| Рубцевания и эпителизации | Без рационального лечения — месяцы и годы. Изъязвление рубцов, длительно незаживающие раны, трофические язвы. |
Определение зоны некроза до появления чёткой линии демаркации:
| Выявление границ полной анестезии поражённых тканей | Если через сутки область анестезии не уменьшается, то её границы соответсвуют линии будущей демаркации |
| Кажная термометрия | Учстки, лишённые кровообращения имеют температуру окружающей среды, а жизнеспособные — темепратуру тела. |
Общее переохлаждения
Формы общего переохлаждения:
| Острое | Развивается в ледяной воде. При котором пострадавшие могут погибнуть в течение 1 часа |
| Подострое | Развивается в течение 1-12 часов |
| Хроническое | Продолжающееся более 12 часов |
Степени тяжести общего переохлаждения (симптомы появляются в скрытом периоде — до согревания):
Реактивный период (после согревания):
- вялость, чувство усталости и скованности движений
- головная боль, болевые ощущения во всём теле (особенно в конечностях)
- повышение температуры тела
- нарушение деятельност ССС (боли в области сердца, учащение пульса) и нервной системы (бред, заторможенность, судороги)
- катаральные изменения в зеве, носоглотке
Осложнения холодовой травмы:
Основные принципы лечения:
- устранение гипотермии и нормализация жизненноважных функций
- повышение температуры тела до уровня, войственного организму и его тканям
- восстановление кровообращения в поражённых холодом областях
- предупреждение и лечение местных и общих инфекционных и сосудистых осложнений
- обеспечение оптимальных условий для заживления ран
Выживание — это активные, целесообразные действия, направленные на сохранение жизни, здоровья и раотоспособности в условиях автономного муществования.
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Экспертная оценка случаев смерти от ожоговой болезни в отдаленном посттравматическом периоде
Журнал: Судебно-медицинская экспертиза. 2018;61(6): 8‑12
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
Проведен комплексный клинико-морфологический анализ случаев наступления смерти пострадавших от осложнений ожоговой болезни, включающий исследование медицинской документации, данных секционного исследования, гистологического и биохимического исследований объектов. На основании выполненного исследования определены наиболее характерные, достоверные и устойчивые прижизненные клинико-лабораторные, посмертные патоморфологические и биохимические признаки ожогового сепсиса, а также характерные для него осложнения, явившиеся непосредственной причиной смерти. Полученные результаты позволяют повысить объективность и доказательность экспертных выводов о причинах наступления смерти ожоговых больных в отдаленном периоде.
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Ожоговой травме, как и любой другой, свойственны закономерности течения, выражающиеся в определенной последовательности развития посттравматических изменений (функциональных и морфологических), а также их исчезновение. Такой закономерностью при ожогах, превышающих определенную критическую степень глубины и распространенности (площади), является развитие ожоговой болезни (ОБ). Она развивается ориентировочно при поверхностных ожогах площадью более 10—30%, при глубоких — площадью более 5—10% [1—3].
В клинической практике используют следующую периодизацию ОБ: ожоговый шок (до 3 сут), острая ожоговая токсемия (до 10—15 сут), септикотоксемия (от 2—3 нед до восстановления кожного покрова) и период реконвалесценции [4—6].
В отечественной литературе [7] широко применяется термин «ожоговая болезнь». В иностранных медицинских источниках он практически не встречается. Вместо него используют понятие «тяжелая ожоговая травма» (severe burn injury), которая развивается при ожогах площадью более 20% от поверхности тела. Кроме того, зарубежные исследователи [8] к периодизации течения тяжелой ожоговой травмы подходят с позиции системного воспалительного ответа организма. Это предполагает деление ОБ на следующие стадии: ожоговый шок, системный воспалительный ответ (СВО), сепсис, полиорганная дисфункция (ПОД), полиорганная недостаточность (ПОН), при этом отмечается возможное изменение порядка перечисленных стадий.
В настоящее время клинико-лабораторная характеристика периодов течения тяжелой ожоговой травмы, патоморфологические изменения во внутренних органах, осложнения, непосредственные причины смерти и другие аспекты ОБ достаточно хорошо изучены. Знания в данной области клинической медицины продолжают пополняться.
Понимание патогенеза ОБ, прогностических оценок и исходов приобретает для эксперта особую ценность в свете современных подходов, связанных с необходимостью критической оценки информации, определении степени достоверности предлагаемых данных, а также выбором наиболее объективных, лишенных субъективной оценки, данных.
Информация, полученная из медицинской документации, в совокупности с патоморфологическими признаками, выявленными на вскрытии и в ходе дополнительных лабораторных исследований, при наличии соответствующих экспертных критериев объективной оценки причин смерти при ОБ позволит эксперту не только избежать ошибок при формулировании выводов и диагноза, но и обеспечит реализацию главных принципов экспертной работы — объективность, всесторонность и полнота исследований, проводимых с использованием современных достижений науки.
Цель исследования — разработка судебно-медицинских экспертных критериев объективной оценки причин смерти при ОБ в отдаленном периоде.
Материал и методы
Изучили архивные экспертные документы Воронежского областного БСМЭ за 2010—2016 гг. в отношении 63 умерших от ожоговой травмы: протоколы судебно-медицинского исследования трупа, судебно-гистологического и судебно-биохимического исследований, медицинские карты стационарного больного. Кроме того, проанализировали научную и специальную литературу о клинических проявлениях III стадии ОБ, особенностях течения ожогового сепсиса, его проявлений и патогенеза. Исследовали патоморфологические признаки и посмертные биохимические изменения, позволяющие верифицировать проявления сепсиса.
Умершие — лица мужского и женского пола в возрасте от 22 до 74 лет без клинически выраженных хронических заболеваний органов и систем. Смерть от ОБ наступила в медицинских организациях в сроки госпитализации более 5, но не более 30 сут, с клинико-лабораторными признаками сепсиса.
Выделили две возрастные группы: 1-ю группу составили 33 умерших (10 женщин 22–55 лет и 23 мужчины 22—60 лет), 2-ю — 30 умерших (17 женщин 56—74 лет и 13 мужчин 61—74 лет). Разделение произвели в соответствии с отечественной возрастной периодизацией с учетом относительно общих способов реагирования организма на факторы внешней среды в каждой из групп, схожим течением патологических процессов и влиянием сопутствующей патологии на течение травмы. Группы были сопоставимы по количеству наблюдений и тяжести ожоговой травмы.
Составили «Карту ретроспективной оценки случая смерти в медицинской организации», состоящую из нескольких блоков информации: 1) общие и регистрационные сведения (наименование медицинской организации, номер медицинской карты стационарного больного, номер экспертного документа, год исследования, пол и возраст умершего, срок госпитализации, площадь и степень ожогов, срок появления первых признаков сепсиса); 2) клинико-лабораторные признаки (данные физикального обследования, результаты прижизненного исследования крови и инструментальных методов исследования); 3) патоморфологические (макро- и микроскопические) признаки, характеризующие сепсис и его осложнения; 4) посмертные биохимические признаки, характеризующие осложнения ожогового сепсиса. Далее сравнили качественные и количественные показатели частоты встречаемости признаков в группах.
Клинико-лабораторные признаки сепсиса определяли с помощью международных диагностических критериев сепсиса [9], тяжесть ПОН оценивали по шкале SOFA (Sepsis-related Organ Failure Assessments Score/ Sequential Organ Failure Assessment), адаптированной и дополненной Т.Г. Спиридоновой [10].
Результаты и обсуждение
У подавляющего большинства пострадавших при поступлении в стационар прогноз исхода ожоговой травмы с учетом площади и глубины ожогов был сомнительный: в 1-й группе — у 84,8%, во 2-й — у 93,3%, а у остальных неблагоприятный — у 15,2 и 6,7% соответственно. Ожоги превышали 30% поверхности тела, при этом площадь глубоких ожогов составляла не более 10—15%.
Известно, что главным источником бактериемии и сепсиса являются длительно не заживающие ожоговые поверхности с влажным некрозом и воспалительным отеком [1, 11, 12]. Исследование показало, что во всех наблюдениях в медицинской документации отмечено гнойно-некротическое воспаление ожоговых ран, которое было подтверждено на вскрытии и при гистологическом исследовании.
В преобладающем большинстве случаев первые клинические признаки ожогового сепсиса наблюдались с 5-х по 14-е сутки: в 1-й группе у 97%, во 2-й у 83,3%, что соответствовало периоду раннего сепсиса [13]. Он начинался относительно остро, чаще на 5—7-е сутки ОБ, с повышения температуры тела (чаще до 39 °C или несколько выше), появления тахикардии (более 100 в 1 мин), тахипноэ (более 20 в 1 мин) и расстройства сознания (бред, галлюцинации и т. п.). В это же время в обеих группах при проведении рентгенологического исследования органов грудной клетки выявили признаки пневмонии. Наряду с этим у большей части пострадавших обнаружили характерные лабораторные признаки генерализации инфекционного процесса: снижение содержания гемоглобина (менее 90 г/л) и общего белка (менее 60 г/л), лейкоцитоз (более 12·10 9 /л), повышение СОЭ (более 60 мм/ч). Такая клинико-лабораторная картина совпадала по времени с выявлением повышенного количества С-реактивного белка (более 40 мл/л), а через 2—3 сут и диагностического маркера сепсиса — прокальцитонина (более 2 нг/мл).
Вместе с появлением признаков ожогового сепсиса последовательно нарастали изменения клинико-лабораторных параметров, характеризующих развивающуюся ПОН: легких, почек, системы крови, пищеварительного тракта и др. В большинстве случаев это проявлялось прогрессированием легочной недостаточности, снижением температуры тела (до 36 °C и ниже), нарушением сознания (от оглушения до комы) с последующим нарастанием или присоединением почечной недостаточности, нарушением функции печени, явлениями сердечно-сосудистой недостаточности и артериальной гипотензии. Изменения лабораторных показателей крови характеризовались следующими показателями: повышением содержания креатинина (более 44 мкмоль/л), мочевины (более 15 ммоль/л), трансаминаз (в 1,5 раза и более); в ряде наблюдений — повышением количества билирубина (более 70 мкмоль/л), гипергликемией (более 7,7 ммоль/л), снижением фибриногена (менее 1,5 г/л), тромбоцитопенией (менее 100·10 9 /л) и удлинением активированного частичного тромбопластинового времени (АЧТВ) более 60 с. При проведении инструментальных исследований (УЗИ, рентгенография, ЭКГ, ФГДС и др.) определялось наличие свободной жидкости в полостях тела, увеличение печени, отек легких, нарушение ритма, проводимости и других функций сердца, наличие эрозивно-язвенных поражений пищеварительного тракта и признаков кровотечения.
Непосредственной причиной смерти при тяжелом ожоговом сепсисе в значительном большинстве случаев стала ПОН (в 1-й группе — у 81,8%, во 2-й — у 90%) вследствие декомпенсации функций органов и систем, в остальных – септический шок. Критериями диагностики септического шока считали признаки полиорганной (более 3—4 органов) недостаточности, повышение содержания прокальцитонина в плазме крови более 10 нг/мл, артериальную гипотензию, не устраняющуюся с помощью инфузионной терапии.

Распределение диагностически значимых клинико-лабораторных признаков ожогового сепсиса и его осложнений представлено в табл. 1. Таблица 1. Диагностически значимые клинико-лабораторные признаки, характеризующие ожоговый сепсис и его осложнения
Результаты вскрытий и судебно-гистологического исследования тканей и органов выявили относительно схожую частоту встречаемости патоморфологических признаков ожогового сепсиса в разных возрастных группах.
Наиболее часто наблюдали следующие признаки:
— воспалительные изменения в тканях и органах, преимущественно в легких и верхних дыхательных путях, реже — в почках, печени, головном мозге, сердце, перикарде (в среднем 98,5% наблюдений в обеих группах);
— жидкое состояние крови в полостях сердца и сосудах трупа (100% случаев);
— дистрофические изменения и некрозы внутренних органов: дистрофия в сердце, печени, почках, головном мозге (в среднем в двух группах 85,9%); некроз преимущественно в почках (в 1-й группе — 60,6%, во 2-й — 46,7%), единичные изменения — в сердце, головном мозге, надпочечниках;
— наличие изменений в гипофизарно-адреналовой системе, связанных с повышением ее активности.
Остальные макро- и микроскопические признаки в виде вторичных септических очагов (гнойники и инфаркты), гиперплазии и других изменений селезенки, увеличения печени, желтушности кожного покрова и слизистых оболочек, изменений в гипофизарно-адреналовой системе, обусловленных ее истощением, респираторного дистресс-синдрома легких, геморрагического и ДВС-синдрома, лейкостазов и расстройства микроциркуляции во внутренних органах встречались значительно реже.

В заключительном клиническом диагнозе непосредственной причиной смерти указан септический шок, а морфологическими признаками в большинстве случаев являлись расстройства микроциркуляции и некрозы внутренних органов, ДВС-синдром, кровоизлияния в надпочечники (табл. 2). Таблица 2. Диагностически значимые патоморфологические признаки ожогового сепсиса и его осложнений
Посмертное биохимическое исследование крови и печени позволило оценить изменения, непосредственно предшествующие смерти, установить и объективизировать непосредственную причину смерти при ожоговом сепсисе.
Полученные данные свидетельствовали о наличии признаков почечной недостаточности, поражения печени и сердца, гипоксическом состоянии и лихорадке [14, 15]. Все эти признаки свойственны ПОН, развивающейся при ожоговом сепсисе: значительное повышение содержания креатинина, мочевины, АлАТ, АсАТ и гамма-ГТФ в крови, снижение содержания белка в крови, а также резкое снижение гликогена в печени.

Сравнительный анализ выявленных биохимических сдвигов, являющихся критериями диагностики ПОН, не выявил принципиально значимых различий в возрастных группах (табл. 3). Таблица 3. Диагностически значимые биохимические сдвиги, характерные для недостаточности функции органов и систем при ожоговом сепсисе
Полученные данные укладываются в изученные и описанные клинико-лабораторные и морфологические проявления сепсиса и его осложнений, а изменения посмертных биохимических показателей – предшествующим смерти патологическим процессам, свойственным ПОН.
Выводы
1. Сравнительный анализ установленных клинико-лабораторных, патоморфологических и посмертных биохимических признаков, являющихся критериями диагностики ожогового сепсиса и его осложнений, не выявил принципиально значимых различий в возрастных группах.
2. Секционное исследование случаев смерти от ОБ и забор биологического материала для дополнительных (гистологического, биохимического) лабораторных исследований должны производиться с обязательным учетом клинико-лабораторных признаков сепсиса, его осложнений и проявлений.
3. Морфологические изменения внутренних органов у лиц, умерших от осложнений ожогового сепсиса, характеризуются комплексом неспецифических проявлений в виде расстройства микроциркуляции, дистрофических и воспалительных изменений, явлений некроза и других признаков. Посмертные биохимические сдвиги отражают патологические процессы, предшествующие смерти, и не являются патогномоничными для осложнений сепсиса. В силу вышеизложенного диагностика ожогового сепсиса и его осложнений как причины смерти должна базироваться на комплексной экспертной оценке и анализе всех признаков, ведущими из которых являются клинико-лабораторные данные.
Термические ожоги - в оздействие на ткани организма высоких температур вызывают термические поражения в виде ожогов [4].
Название протокола - Термические ожоги
Код протокола:

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Общим для всех этих травм является более или менее распространенная по площади и глубине гибель тканей. Механизм их поражения различен и определяется действующим агентом и обстоятельствами травмы.
Нагревание кожи и развитие термических ожогов происходит по-разному, в зависимости от источника тепла.
В целом интенсивность термического воздействия зависит от глубины расположения различных тканей, от природы термического агента, его температуры, времени действия и длительности наступающей тканевой гипертермии. При мгновенном воздействии даже очень высоких температур глубина поражений может быть небольшой. В то же время длительный контакт с относительно низкотемпературными агентами (горячая вода, пар) нередко сопровождается гибелью не только кожи, но и более глубоких анатомических структур. Инфракрасные лучи обладают способностью проникать в ткани на глубину до 5 мм, прогревая их до 50-60°С.
Особое значение имеет продолжительность тканевой гипертермии. Денатурация белка наступает при температуре 60-70°С, но клетки
теплокровных животных могут погибать и при менее высокой температуре. Изменения, происходящие в клетках при нагревании, определяются соотношением между уровнем повышения температуры и продолжительностью гипертермии. Изменения в тканях зависят от уровня их нагревания. Если температура не превышает 60°С, наступает влажный (колликвационный) некроз. При более интенсивном прогревании высокотемпературными агентами ткани высыхают и развивается сухой (коагуляционный) некроз. Поскольку интенсивность прогревания тканей ожоговой раны на разных ее участках неодинакова, эти разновидности некроза комбинируются в различных сочетаниях с наличием переходных форм.
Повреждающее действие электрического тока при его прохождении через ткани проявляется в тепловом, электрохимическом и механическим эффектах. В результате сопротивления тканей электрическая энергия превращается в тепловую, что сопровождается перегреванием и гибелью клеток. Эти изменения наиболее выражены по кратчайшему пути электрического тока, в том числе и на коже соприкасающихся частей тела, сгибательных поверхностей суставов, между которыми возникает дуговой разряд вследствие их сближения при судорожном сокращении мышц.
Поражения кожи в местах входа и выхода тока различны по форме и размеру в зависимости от характера контакта с токонесущими проводниками: от точечных «меток» тока до полного обугливания целой конечности. Распространенность поражения кожи при электроожогах обычно меньше, чем глубже лежащих тканей.
Поскольку в момент электротравмы нередко образуется вольтовая дуга или происходит нагревание металлических проводников, электрические ожоги могут сочетаться с термическими, причем последние иногда бывают более тяжелыми. При прохождении электрического тока через ткани происходит перемещение ионов в клетках, наступает коагуляция белков, образуются газы и пар. Наблюдаемые иногда при электроожогах расслоения тканей, отрывы частей тела объясняются совместным тепловым и механическим действием тока высокого напряжения.
Механизм поражения тканей агрессивными химическими веществами детально не изучен, и само понятие «химический ожог» не является достаточно четким. Местные изменения тканей могут наступать от действия целого ряда химических веществ. Их многообразие, различная концентрация и особенности условий воздействия определяют полиморфизм местных изменений.
Истинными химическими ожогами следует считать только поражения веществами, способными в течении относительно короткого времени вызывать омертвение тканей.
При воздействии кислот наступает коагуляция белков вследствие ионизации карбоксильных групп, нарушения пептидных связей белковых молекул и разрыва пептидной цепочки. Изменяется дисперсная фаза тканевых коллоидов, белки тканевой жидкости переходят в плотный осадок. Поскольку растворение некоторых кислот в тканевой жидкости сопровождается выделением тепла, перегревание тканей также может быть причиной их гибели.
Щелочи и обладающие их свойствами вещества взаимодействуют с жирами и, омыляя их, подавляют ионизацию аммонийных групп белков с образованием щелочных альбуминатов. Поражающее действие агрессивных веществ начинается с момента соприкосновения их с тканями и продолжается до завершения химических реакций, после чего в ожоговой ране остаются вновь образованные органические и неорганические соединения. Они могут оказывать неблагоприятное влияние на процессы регенерации.
Ожоги I степени проявляются покраснением и отеком кожи (стойкая артериальная гиперемия и воспалительная экссудация).
Ожоги II степени характеризуются появлением пузырей, наполненных прозрачной мутноватой жидкостью. 11од отслоившимися пластами эпидермиса остается обнаженный базальный слой его.
Ожоги III степени подразделяются на 2 вида. Ожоги III А степени (дермальные) - поражения собственно кожи, но не на всю ее глубину. Часто поражение ограничивается ростковым слоем эпидермиса лишь на верхушках сосочков. В других случаях наступает омертвение эпителия и поверхности дермы при сохранении более глубоких слоев и кожных придатков. При ожоге III Б степени омертвевает вся толгца кожи и образуется некротический струп.
Ожоги IV степени сопровождаются омертвением не только кожи, но и образований, расположенных глубже собственной фасции - мышц, костей, сухожилий, суставов.
Помимо определения глубины ожога для суждения о его тяжести необходима объективная оценка площади поражения. Имеет значение не столько абсолютная величина площади ожога, сколько относительная, выраженная в процентах ко всей поверхности туловища.
«Правило девяток» (метод предложен A.Wallace, 1951 г.) о сновано на том, что площадь каждой анатомической области в процентах составляет число, кратное 9:
В результате проведения антропометрических исследований J. Yrazer с соавторами пришли к выводу, что площадь ладони взрослого человека составляет 0,78% от общей площади поверхности тела. Количество ладоней, укладывающихся на поверхности ожога, определяет количество процентов пораженной площади, что особенно удобно при ограниченных ожогах нескольких участков тела. Эти способы просты для запоминания и могут применяться в любой обстановке.
Для измерения площади ожогов у детей предложена специальная таблица (C.Lund et N.Browder, 1944 г.), в которой учитываются соотношения частей тела, различные в зависимости от возраста ребенка (Таблица 1).

Таблица 1
Площадь и глубина поражения записываются в виде дроби, в числителе которой указана общая площадь ожога и рядом в скобках - площадь глубокого поражения (в процентах), а в знаменателе - степень ожога. Пример такого диагноза: Термический ожог (кипятком, паром, пламенем, контактный) 28% ПТ (ШБ - IV=12%) / 1- П-ШАБ-IV степени спины, ягодиц, левой нижней конечности. Ожоговый шок тяжелой степени.
Для большей наглядности в историю болезни вкладывают схему, на которой графически с помощью условных обозначений регистрируют площадь, глубину и локализацию ожога.
Патологический процесс, в котором ожоговая рапа и обусловленные ею висцеральные изменения находятся во взаимосвязи и взаимодействии, и представляют собой нозологическую форму, которую принято называть ожоговой болезнью. Она развивается в выраженной форме при поверхностных ожогах более 25-30% площади тела или глубоких более 5%. Для характеристики периодов ожоговой болезни приходится в основном ориентироваться на сроки, прошедшие с момента травмы, и частично на динамику изменений, происходящих в ожоговой ране.
Ожоговый шок продолжается от 1 до 3 суток и сменяется периодом ожоговой токсемии, длящимся до 10-15 дня после травмы. Далее наступает период септнкотоксемии, начало которого совпадает по времени и патогенетически связано с началом отторжения омертвевших тканей. Продолжительность этого периода различна и определяется сроком существования ожоговых ран. После их спонтанного заживления или оперативного восстановления кожного покрова начинается 4-й период - реконвелесненсии, характеризующийся обратным развитием типичных для ожоговой болезни нарушений.
X.Франк предложил прогностический показатель тяжести ожога, основанный на оценке глубины и обширности поражения и выражающийся в условных единицах. При этом каждый процент поверхностного ожога эквивалентен 1 ед. индекса, а глубокого - 3 ед. Например, у пострадавшего с ожогом 20% (10%)/ II-III АБ вычисление индекса Франка производится следующим образом: (20-10) + (10x3) = 40.
Диагностика
Основные диагностические мероприятия в амбулаторных условиях (при отсутствии показаний к госпитализации):
Дополнительные диагностические мероприятия в амбулаторных условиях (при отсутствии показаний к госпитализации):
Жалобы и анамнез: жалобы на жжение и боли в области ожоговых ран, необходимо уточнение механизма ожоговой травмы и повреждающего температурного агента.
Физикальные обследования
Визуально наличие ожоговых ран в виде гиперемии кожных покровов, наличие ожоговых пузырей, признаки лизирования и коагуляции кожных покровов.
Консультация профильных специалистов: при наличии сопутствующих заболеваний и сочетанных травм показана консультация профильных специалистов.
Лечение
Тактика лечения. Лечение больных с обширными ожогами, а также с ограниченными глубокими поражениями следует проводить в специализированных
ожоговых отделениях (центрах). Однако противошоковая терапия должна проводиться в ближайшем к месту травмы лечебном учреждении. Перевод обожженного в состоянии шока из одного лечебного учреждения в другое категорически противопоказан даже на любых, самых оборудованных, транспортных средствах.
При поступлении обожженного е стационар тактика врача должна быть следующей: необходимо решить вопрос о наличии шока или возможности его
при положительном решении этого вопроса следует приступить к реализации мероприятий, обеспечивающих активную противошоковую терапию;
ожоговые поверхности необходимо закрыть повязками с антисептическими мазями или растворами. 11ри глубоких, циркулярных ожогах шеи, грудной клетки и конечностей, вызывающих нарушение кровообращения и дыхания требуется произвести некротомию.
Немедикаментозное лечение - режим постельный, стол №11.
Местное лечение начинается с первичного туалета ожоговой раны. При небольших по площади ожогах и отсутствия признаков шока первичный туалет осуществляется при поступлении пострадавшего в лечебное учреждение. Поступившим в состоянии шока туалет ожогов не производится, чтобы не усугубить его тяжесть дополнительной травмой. В этих случаях ограничиваются наложением первичной повязки, а туалет ожогов производят после ликвидации шока. Техника первичной хирургической обработки ожоговой раны: тампонами, смоченными растворами антисептиков (раствор повидон-Иод, октенилин раствор) вокруг ожога очищается от загрязнения, с обожженной поверхности удаляют инородные тела и отслоившийся эпидермис, напряженные крупные пузыри надрезают и выпускают их содержимое. Раны обрабатывают 3% раствором водорода пероксид, раствором октенилина, накладывают повязки с 0,5% раствором прокаина, гелыо октенилина. Последующее лечение в период нагноения ран проводится под периодически сменяемой повязкой. При перевязках используют преимущественно эмульсии и мази, обладающие бактерицидным действием (метилурацил; хлорамфеникол и др.). Перевязки производят редко - 1-2 раза в неделю. При глубоких ожогах в фазе гнойно-демаркационного воспаления и отторжения струпа применяют влажно-высыхающие повязки (октенилин-гель, повидон- йод, 0,5% раствор прокаина). С целью химической некрэктомии и удаления ожоговых струпов применяют 40% мазь (у детей 20%) салициловая мазь). Раннее очищение ожоговых ран от некротических тканей снижает интоксикацию, способствует быстрейшей подготовке ран к аутопластике.
Медикаментозное лечение
Лечение обожженных в шоке базируется на патогенетических предпосылках и проводится по правилам интенсивной или реанимационной терапии.
обеспечение проходимости дыхательных путей, катетеризация центральной вены и начало инфузии, наложение повязок па обожженные поверхности, катетеризация мочевого пузыря, введение зонда в желудок.
В противошоковой палате необходимо обеспечить микроклиматические условия с температурой воздуха 37,0-37,5 С.
Комплекс лечебных мероприятий, проводимый у пораженных в периоде ожогового шока, направлен на:
- устранение болевого синдрома. Применение наркотических и ненаркотических аналгетиков с учетом конституциональных и возрастных особенностей пациентов. Дополнительно используются транквилизаторы в небольших дозах. Способ введения анальгетиков - внутривенный, что обусловлено имеющимися нарушениями микроциркуляции у больных с ожоговым шоком. Хороший болеутоляющий и успокаивающий эффект оказывает прокаин, введенный внутривенно в количестве 200-400 мл 0,25% раствора;
- устранение волемических расстройств (введение жидкости в организм, начиная с догоспитального этапа);
Ориентировочный объем инфузионных средств, требующихся пациенту при ожоговом шоке в первые сутки, рассчитывается по формуле Эванса: V = S х М + G где, S - площадь ожога в %>; М - масса тела в кг; G - 2000 мл 5% раствора декстрозы (5). Эта формула применяется при ожогах менее 50% поверхности тела.
В зависимости от тяжести шока в расчете применяется разное соотношение коллоидов и кристаллоидов.
При тяжелом шоке в рассчитанном объеме должно быть 2/3 кристаллоидов и 1/3 коллоидов, а при крайне тяжелом шоке и ожогах свыше 50% поверхности тела кристаллоиды и коллоиды берутся в соотношении 1: 2.
У обожженных старше 50 лет суточный объем инфузионных средств из- за опасности перегрузки малого круга кровообращения уменьшается в 1 ,5-2 раза по сравнению с расчетным по формуле Эванса.
Ожоговый шок может длиться до 3-х суток. Инфузионная терапия должна проводиться все время без перерыва. Однако во вторые сутки объем ее сокращается в 2 раза, а на третьи сутки - в 3 раза по сравнению с первыми сутками. Темп инфузии жидкости в первые сутки должен быть таким, чтобы за первые 8 часов после получения ожога было введено не мене половины рассчитанного суточного объема. Это значит, что, если инфузионная терапия начинается через 2 часа после травмы, то половина рассчитанного количества жидкости должна быть введена за 6 часов, для чего необходимо использовать 2 вены.
Эту формулу следует рассматривать как первоначальную общую установку. В дальнейшем объем и темп введения лечебных средств корректируется на основании показателей диуреза, гематокрита, гемоглобина, пульса и артериального давления в динамике.
При тяжелом и крайне тяжелом ожоговом шоке, при поздно начатой терапии бывает невозможно поддерживать артериальное давление выше 90 мм.рт.ст. введением кристаллоидов и коллоидов в расчетных количествах. В таких случаях целесообразно не увеличивать объем вводимых жидкостей, так как это может привести к увеличению интерстициальной и внутриклеточной жидкости, а применить препараты инотропного действия, такие как допамин в дозе 5-10 мг/кг/мин. В этой дозировке допамин улучшает сократимость миокарда и увеличивает сердечный выброс. В дозировке 1-3 мг/кг/мин. он способствует улучшению перфузии почек.
Применяется также введение глюкокортикоидных гормонов. В ходе инфузии необходимо вводить также 6% раствор аскорбиновой кислоты - 10-15 мл, раствор тиамина - 1мл, 2,5% раствор пиридоксина - 1мл, раствор цианокобаламина - 200 микрограмм в сутки.
В тех случаях, когда развиваются явления дыхательной недостаточности, больным необходимо проводить искусственную вентиляцию легких с положительным давлением па выдохе. Практически всегда у обожженных развивается ацидоз. Чаще всего он бывает метаболическим, компенсированным легочной функцией.
При термоингаляционных поражениях ацидоз становится смешанным и некомпенсированным. Поэтому больным необходимо введение 4-5% раствора Натрия гидрокарбонат. Нормализация реологических свойств крови осуществляется путем описанной выше инфузионной терапии, т.е. за счет коррекции гиповолемии, а также за счет применения низких доз гепарина (до 20.000 Ед. в сутки). Комплексная органопротекторная терапия, полноценное обезболивание и нормализация волемических и реологических показателей снижает частоту развития стрессовых язв Курлинга.
Необходимо назначение с первых часов травмы ингибиторов протонной помпы и Н- 2 блока торов гистаминовых рецепторов, включенных в схему противошоковой терапии. Показателями адекватности лечения и выхода больного из состояния ожогового шока являются: нормализация диуреза, стабилизация артериального давления, снижение гемоконцентрации, повышение температуры тела, прекращение диспептических расстройств и усвоение выпитой жидкости.
25.03.2022 Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава. 25.03.2022 !-->
Ежегодно в Беларуси регистрируется около 30 тысяч случаев ожогового травматизма. Среди них большинство — поверхностные ожоги с незначительной в 80 % случаев площадью поражения. В специализированных ожоговых отделениях республики пролечены около 6 тысяч человек (из них около 2 тысяч — дети). Показатель обеспеченности ожоговыми койками по состоянию на 1 января 2022 года составляет 0,35 койки на 10 тысяч населения и является одним из самых высоких на просторах СНГ.
![Chesnoyt]()
Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава Классификация ожогов по этиологическим факторам
Термические. На них приходится до 75 % всех ожогов. Это повреждения кожи и слизистых оболочек в результате воздействия на них высокой температуры. Глубина поражения зависит от температуры повреждающего агента, экспозиции, устойчивости тканей к нагреванию.
В этой группе следует различать:
- ожоги пламенем;
- ожоги горячими предметами (контактные ожоги);
- ожоги горячими жидкостями;
- ожоги горячими газо- и парообразными веществами (горячий воздух, пар, продукты горения). Последние наряду с ожогами кожи нередко вызывают повреждения дыхательных путей (ожоги, дымовую токсическую ингаляцию, отравление продуктами горения).
Химические. Поражение веществами, способными в течение относительно короткого времени вызывать омертвение тканей в результате образования новых связей ионов повреждающих веществ с веществами, входящими в состав клеток. Глубина ожогов зависит от вида вещества, его концентрации и времени воздействия на ткани.
В этой группе различают:
- ожоги кислотами (серная, азотная, соляная, ортофосфорная, уксусная и другие);
- ожоги щелочами (едкий натрий, едкий калий, каустическая сода, негашеная известь, аммиак и другие);
- ожоги солями тяжелых металлов;
- термохимические ожоги (горячими кислотами, щелочами и т. д.);
- фитохимические ожоги (борщевик и другие растения);
Электрические (по МКБ-10 относятся к термическим). Повреждающее действие электротока при его прохождении через ткани проявляется в тепловом, механическом, биологическом и электрохимическом эффекте. Преодолевая сопротивление тканей, часть электрической энергии превращается в тепловую, что сопровождается прогреванием и гибелью тканей. Разрушающее действие электротока на организм зависит от силы, напряжения и экспозиции.
В зависимости от технической характеристики тока следует различать:
- поражения бытовым током (110–220 В);
- промышленным током (380 В);
- высоковольтным током (1 000 В и более).
Тяжесть общего воздействия на организм проявляется в зависимости от «петель» тока — пути его прохождения по организму. Эти «петли» необходимо учитывать в клинической практике. При электротравме нарушается деятельность органов кровообращения, дыхания, ЦНС, проницаемость сосудов, общий тонус, происходят сокращения групп мышц и изменения в крови. В тяжелых случаях наступает явление шока (потеря сознания, внезапная остановка дыхания, сердечной деятельности, фибрилляции желудочков сердца, мнимая (электрическая летаргия) смерть). Летальный исход может наступить мгновенно.
Кожа, обладающая наибольшим сопротивлением, страдает при электротравме прежде всего. Местные повреждения возможны от небольших (меток тока) до обширных разрушений с некрозом конечностей или сегментов тела, повреждений костей скелета и внутренних органов.
Световые — повреждения кожи мощным потоком световой энергии при ядерном взрыве либо под действием мощного лазерного луча.
Лучевые — возникают в результате воздействия на кожу проникающей радиации: ά, β, γ, рентгеновских лучей и нейтронов.
Причинами таких ожогов, по данным литературных источников, выступают:
- лучевая терапия злокачественных опухолей — 66,8 %;
- лучевая терапия доброкачественных опухолей — 13,8 %;
- лучевая терапия неопухолевых заболеваний — 12,3 %;
- аварийные ситуации — 3,8 %;
- профессиональные повреждения — 1,9 %;
- диагностические процедуры — 1,4 %.
Классификация ожогов по глубине поражения
Принята на 27-м съезде хирургов СССР в 1960 году и является наиболее клинически правильной классификацией, что подтверждается будущим внедрением ее аналога в МКБ-11.
I степень — поражение верхнего слоя ороговевающего эпидермиса. Проявляется гиперемией кожи, небольшим отеком и болью. Через 4 дня все симптомы проходят самостоятельно, наступает спонтанное выздоровление, возможно шелушение кожных покровов в месте заживления после полного заживления.
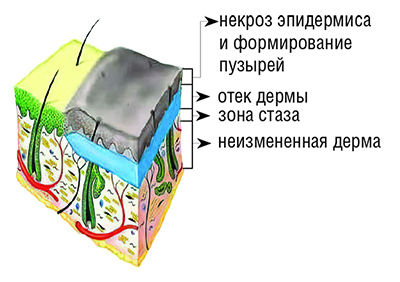
II степень — повреждения эпидермиса до росткового слоя (см. рисунок). При этом образуются небольшого размера пузыри, наполненные соломенно-желтого цвета серозным содержимым.
Достоверные признаки ожога II степени — резко выраженная болевая чувствительность и сохранение капиллярного пульса на дне ран, которые четко определяются после удаления пузыря во время туалета ожоговых ран или первичной хирургической обработки.
Ожоги II степени заживают самостоятельно путем естественной регенерации кожи из сохранившегося росткового слоя с образованием полноценного кожного покрова за 1–2 недели. Пигментация после заживления ран исчезает в течение нескольких недель.
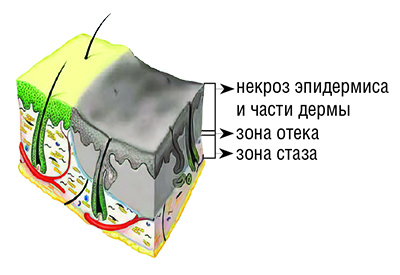
IIIА степень — частичное повреждение дермы (см. рисунок). Дном раны служит оставшаяся часть дермы с ее эпителиальными элементами (потовыми и сальными железами, их протоками и волосяными фолликулами). При этом могут наблюдаться пузыри большого размера (до десятков и сотен мл жидкости в одном пузыре), толстостенные, напряженные, нависающие, нередко имеют сливной характер.
Если пузыри разрушены или удалены, раневая поверхность имеет пестрый вид с чередованием серых и белых участков с розовыми вкраплениями, отмечается зернистость и мраморность раневого ложа. Болевая чувствительность резко снижена или отсутствует. Капиллярный пульс на дне раны очень вялый либо его нет.
В дальнейшем в течение 3–5 дней на ране формируется тонкий некротический струп, при сухом некрозе напоминающий пергаментную бумагу, при влажном — серую влажную фибриновую пленку.
Заживление ран происходит самостоятельно из сохранившихся эпителиальных элементов придатков кожи путем островной эпителизации в срок от 3 до 6 недель.
Ожоги I–IIIА степени (I–II степени по МКБ-10) называются поверхностными. Они имеют потенциальную возможность самостоятельного заживления в случае правильного лечения и применения лекарственных средств. Местная терапия консервативная, направлена на обеспечение самостоятельного заживления ран.
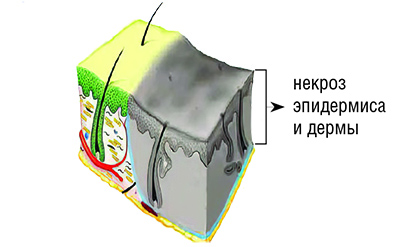
IIIБ степень — тотальная гибель кожи до подкожно-жировой клетчатки (см. рисунок).
IV степень — гибель не только кожи на всю глубину, но и глубже лежащих тканей (подкожно-жировой клетчатки, мышц, костей). Ожоги IIIБ–IV степени (III степени по МКБ-10) называются глубокими и подлежат хирургическому лечению — восстановлению утраченного кожного покрова путем кожной пластики. Некроз кожи может быть сухой и влажный.
Предварительный диагноз глубокого ожога, поставленный на основании внешнего вида обожженной поверхности, уточняется в процессе лечения. Точные глубина и площадь поражения в части случаев определяются лишь после заживления поверхностных ран и очищения их от некротических тканей.
Нередко на обожженной поверхности, кажущейся изначально эритемой, через несколько часов могут появляться пузыри. Диагноз, таким образом, уточняется через 1–2 дня. Пузыри могут располагаться на частично и тотально некротизированной дерме, что приводит нередко к гиподиагностике глубины поражения. Ранний диагноз глубины ожогов особенно важен в случаях необходимости ранней некрэктомии.
Определение площади ожоговых ран
Для правильной оценки тяжести состояния пострадавшего, выбора наиболее рациональных методов лечения, составления прогноза наряду с определением глубины ожога необходимо выяснить площадь поражения в процентах к площади тела.
Существует несколько способов:
Согласно ему, площадь отдельных областей тела взрослого человека равна 9 % и составляет:
- голова и шея — 9 %;
- каждая верхняя конечность — 9 %;
- каждая нижняя конечность — 18 % (бедро — 9 %, голень и стопа — 9 %);
- передняя поверхность туловища — 18 % (грудь — 9 % и живот — 9 %);
- задняя поверхность туловища — 18 % (грудная клетка — 9 %, поясница и ягодицы — 9 %);
- промежность и органы промежности — 1 %.
Правило ладони
Площадь ладонной поверхности кисти со сложенными пальцами конкретного человека (пациента) составляет примерно 1 % его кожного покрова и может использоваться для определения ограниченных и разбросанных по поверхности тела площадей ран у взрослых и детей.
У детей соотношения между сегментами тела значительно отличаются от таковых у взрослых и изменяются в зависимости от возраста, поэтому «правило девяток» не может быть использовано. C. Lund и N. Browder предложили специальную таблицу площади поверхности отдельных анатомических областей тела у детей в зависимости от возраста (см. таблицу).
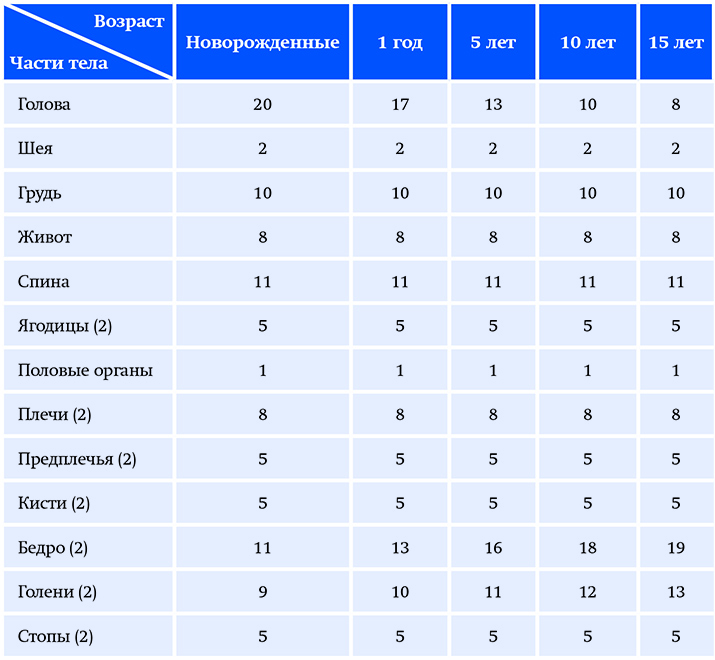
Таблица. Площадь поверхности отдельных анатомических областей тела у детей в зависимости от возраста (C. Lund и N. Brоwder, 1944).Прогноз выздоровления пациента является вторым важным моментом после установления диагноза.
Оформление диагноза и прогноз
При оформлении диагноза в медицинской документации необходимо отразить следующие моменты:
- этиологию ожога (термический, химический, электрический и т. д.) с указанием этиологического фактора (пламя, горячая жидкость, горячий предмет, параметры электротока, название химического вещества и др.);
- локализацию ожога (названия поврежденных анатомических областей). При повреждении слизистой дыхательных путей в диагнозе указывается термоингаляционная травма (ТИТ) и/или дымовая токсическая ингаляция.
В диагнозе отражаются такие тяжелые сопутствующие поражения, как отравление окисью углерода, другими ядами, ожоги роговиц, наличие тяжелых сопутствующих заболеваний и комбинированной травмы, отягощающих течение болезни и ухудшающих прогноз.
На тяжелых больных в стационаре рекомендуется заполнение скицц (графическое изображение диагноза). Глубина поражения на них отображается специальным символом. При необходимости коррекции диагноза в процессе лечения заполняется другая скицца.
В литературе обсуждается много прогностических признаков. С нашей точки зрения, наиболее целесообразными являются индекс тяжести поражения (ИТП) и индекс Baux («правило сотни»).
По ИТП, 1 % поверхностного ожога дает 1 единицу тяжести, 1 % глубокого — 3 единицы. Ингаляционная травма — до 15–45 единиц в зависимости от тяжести поражения. Сумма цифр и составляет ИТП.
Прогноз:
- до 30 единиц — благоприятный;
- 31–60 — относительно благоприятный;
- 61–90 — сомнительный;
- 91 и более — неблагоприятный.
ИТП приемлем во всех возрастных группах до 50 лет. Отягощающие обстоятельства (тяжелые сопутствующие и комбинированные поражения, заболевания) ухудшают прогноз на одну-две степени.
По «правилу сотни» (индекс Baux) прогноз определяется у лиц старше 50 лет. Индекс составляет сумму возраста в годах и площади ожоговых ран в процентах. Ингаляционная травма — 30 единиц тяжести поражения. У детей и молодых людей прогноз по индексу Baux недостоверен, пользоваться им не следует.
Прогноз:
- до 60 единиц — благоприятный;
- 61–80 — относительно благоприятный;
- 81–100 — сомнительный;
- свыше 100 — неблагоприятный.
Следует отметить, что прогнозирование течения и исхода ожогов позволяет сортировать пострадавших в идентичные по тяжести группы, унифицировать лечение, выделять в отдельный поток бесперспективных обожженных, что особенно важно при массовых поражениях во время чрезвычайных ситуаций мирного и военного времени.
(О показаниях для госпитализации в специализированные ожоговые отделения, принципах и методах лечения ожоговых ран читайте здесь ).
01.04.2022 Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава. 01.04.2022 !-->
(Окончание. Начало материала читайте здесь ).

Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава В настоящее время местное лечение ожогов проводится в зависимости от фазы раневого процесса и глубины поражения. Роль консервативного лечения достаточно велика, ведь большинство обожженных (80 %) имеют поверхностные поражения. Оно направлено на обеспечение самостоятельного заживления ран наиболее рациональными, эффективными и наименее травматичными, а также экономически обоснованными методами.
Показания для госпитализации в специализированные ожоговые отделения
У пациентов всех возрастных групп:
- ожоги кожи IIIБ–IV степени любой площади и локализации;
- поверхностные ожоги кожи II–IIIA степени при их локализации на голове, шее, кистях, стопах, промежности и наружных половых органах;
- ожоги кожи, осложненные раневой инфекцией, лимфангитом, лимфаденитом;
- ожоги кожи в комбинации с термоингаляционной травмой любой степени тяжести независимо от площади поражения (госпитализация в отделения анестезиологии и реанимации). При изолированной термоингаляционной травме (без ожогов кожного покрова) пациенты госпитализируются в ОРИТ по месту жительства (пребывания, регистрации);
- электротравма с ожогами кожи. Пациенты с электротравмой I степени и ожогами кожи госпитализируются в ожоговые отделения, с электротравмой II–III
- степени и ожогами кожи — в отделение анестезиологии и реанимации с палатами интенсивной терапии ожоговых больных. Пациенты с электротравмой без ожогов кожи госпитализируются в отделения кардиологии (при I степени) или реанимации (при II–III степени тяжести электротравмы) по месту жительства (пребывания, регистрации);
- отморожения в дореактивном периоде (до начала согревания пораженных холодом участков тела) и раннем реактивном периоде (в первые 48 ч от начала согревания). Пациенты с местной холодовой травмой давностью более 48 ч от начала согревания подлежат амбулаторному лечению в поликлинике у хирурга/травматолога или стационарному лечению в отделениях гнойной хирургии по месту жительства. Пациенты с общим переохлаждением и отморожениями подлежат госпитализации в отделение анестезиологии и реанимации с палатами интенсивной терапии ожоговых больных. Пациенты с общим переохлаждением без признаков местной холодовой травмы подлежат госпитализации в отделение реанимации по месту жительства (пребывания, регистрации);
- последствия ожогов кожи и отморожений: рубцовые контрактуры и деформации, язвы послеожоговых рубцов, рубцовая алопеция, послеожоговый пузырьковый дерматит, требующие комплексного консервативного, хирургического лечения и медреабилитации в условиях стационара;
- гранулирующие раны после травм и гнойно-воспалительных заболеваний кожи и мягких тканей, нуждающиеся в кожной пластике.
У взрослых:
- поверхностные ожоги кожи II–IIIA степени на площади 5 % от общей поверхности тела и более при любой локализации;
- глубокие ожоги кожи на площади более 30 % поверхности тела, для лечения которых необходимо применение высокотехнологичных методов, которыми не располагают областные ожоговые отделения (госпитализация в Республиканский ожоговый центр).
У детей:
- поверхностные ожоги кожи I–IIIA степени при любой площади поражения у детей до 1 года;
- поверхностные ожоги кожи I–IIIA степени при площади поражения 3 % и более у детей от 1 года до 3 лет;
- поверхностные ожоги кожи I–IIIA степени при площади поражения 5 % и более у детей старше 3 лет;
- глубокие ожоги кожи на площади более 10 % поверхности тела, для лечения которых необходимо применение высокотехнологичных методов, которыми не располагают областные ожоговые отделения (госпитализация в Республиканский ожоговый центр);
- гигантские невусы у детей, требующие оперативного лечения по направлению онкологов (госпитализация в Республиканский ожоговый центр).
Общие принципы консервативного лечения ожоговых ран
При глубоких ожогах консервативные методы лечения рассматриваются компетентными специалистами как подготовка к операции — восстановление утраченного кожного покрова путем кожной пластики и обеспечение наилучших условий для приживления кожных трансплантатов.
Местное лечение ожоговых ран начинается с момента оказания первой медпомощи (наложение асептической повязки, предупреждающей дальнейшее инфицирование).
Обязательным приемом в дальнейшем является первичная хирургическая обработка (ПХО). В данном случае при глубоких ожогах можно произвести иссечение некротических тканей с одномоментной или отсроченной кожной пластикой.
При небольших по площади ожогах и отсутствии у пострадавшего признаков шока ПХО ран осуществляется при оказании квалифицированной медпомощи или на следующий день во время первой смены повязки. У пострадавших в состоянии ожогового шока на раны накладываются асептические повязки, ПХО ран производится после выхода больного из этого состояния (на 2–3-й день после травмы).
Техника ПХО. Раны и кожа вокруг обрабатываются антисептическими растворами (теплой мыльной водой, антисептическими шампунями, водными растворами хлоргексидина биглюконата 0,02–0,05 %, фурацилина 1:5000, водными растворами йода с детергентами 0,5–1 % (йодискин, бетадин)).
С помощью тампона, губки, пинцета удаляют инородные тела, отслоившийся эпидермис, большие пузыри, фибриновые наложения. Рану высушивают стерильными салфетками и накладывают лечебную повязку с антибактериальным препаратом или лечат открытым способом (лицо, промежность). Операция проводится без грубых манипуляций, при необходимости под обезболиванием.
Основным методом лечения является закрытый, или повязочный . Он выступает единственно возможным на амбулаторном этапе. Повязка предупреждает вторичное инфицирование, создает микроклимат в окружении раны и уменьшает боль, испарение из раны, хорошо всасывает раневое отделяемое, удерживает на ране лекарственные препараты, незаменима при транспортировке пострадавших.
Недостатками закрытого метода являются трудоемкость процесса, большой расход перевязочного материала и лекарственных препаратов, боль во время перевязок.
Открытый (бесповязочный) метод лишен таковых и поэтому привлекает внимание специалистов. Однако он требует создания антибактериальной среды вокруг раны или больного с использованием специального оборудования и оснащения, чтобы постоянно поддерживать эти условия.
При отсутствии абактериальных изоляторов открытый метод применяется главным образом при поверхностных ожогах лица, промежности и наружных половых органов, где повязки затрудняют уход и физиологические отправления.
При глубоких ожогах открытый метод лечения не применяется
В последнее время широко используется при лечении ожогов так называемый полуоткрытый (полузакрытый) метод. Он заключается в том, что после ПХО ран накладываются тонкие повязки (2–3-слойные) с антибактериальными препаратами дубящего свойства. Повязки подсушиваются потоком сухого теплого воздуха, инфракрасными лампами или на кровати с флюидизирующей средой. После присыхания повязок к ране на 2–3-й день фиксирующие бинты удаляются, повязку обрезают по контуру ран, обрабатывают сверху тампоном, смоченным в 1 % растворе йодоната, йодискина, йодопирона или бетадина.
Если нагноение отсутствует, нет необходимости в смене повязки до заживления ожогов I степени (по МКБ-10) — до 2 недель. В случае нагноения на ограниченном участке — повязка снимается лишь в месте нагноения, рана санируется и накладывается повязка с антибактериальными препаратами. К двум неделям (10–12 дней) сухую повязку смазывают стерильным вазелиновым маслом и снимают. При наличии участков ожогов II степени нередко с повязкой удаляется тонкий некротический струп.
Местное консервативное лечение ожогов III степени определяется характером и фазой раневого процесса, обширностью поражения, выраженностью воспалительного процесса в ране. Применение влажно-высыхающих повязок с антисептиками, гидрофильными мазями, аэрозольными препаратами и использование физических методов (высушивания) способствует формированию сухого некротического струпа.
Все препараты для местного лечения ожогов имеют антибактериальную направленность и должны отвечать следующим требованиям:
- широкий спектр антибактериального действия;
- эффективная концентрация;
- медленное развитие устойчивости микроорганизмов в процессе лечения;
- отсутствие инактивации тканевыми субстратами;
- быстрая абсорбция и экскреция;
- отсутствие местного токсического и резорбтивного действия;
- хорошая растворимость в воде и раневом экссудате.
Из антибактериальных препаратов для местного лечения применяются:
- растворы антисептиков, антибиотиков и их композиции (0,02 % фурацилина, борной кислоты 3 %, 0,02–0,05 % хлоргексидина биглюконата, водные растворы йода с детергентами 0,5–1 % (йодискин, йодинол) и др.);
- гидрофильные мази и кремы, кремы на основе 1 % сульфадиазина серебра и 2 % сульфатиазола серебра и д.
Антибактериальные мази на жировой основе (гидрофобные) утратили свою актуальность из-за низкого эффекта и плохих дренажных свойств повязок, что способствует формированию влажного некротического струпа и усилению интоксикации (линимент по Вишневскому, фурацилиновая мазь и др.).
В последнее время шире внедряются при местном лечении ожогов различные раневые покрытия. К ним предъявляются следующие требования:
- удобство наложения и снятия;
- плотное прилегание к раневой поверхности;
- моделирование формы раны;
- высокая эластичность и прочность;
- проницаемость для воды, кислорода, раневого отделяемого;
- отсутствие загрязнения раны частицами, волокнами;
- быть носителем лекарственных препаратов;
- возможность стерилизации;
- большой срок хранения;
- низкая стоимость.
Однако большинство раневых покрытий из-за высокой стоимости не нашли широкого применения в отечественной комбустиологии при лечении обширных глубоких ожогов.
В процессе подготовки ран к кожной пластике и между этапами лечения тяжело обожженных необходимо периодически мыть под общим обезболиванием в ваннах-каталках.
Физические методы лечения: инфракрасные лучи, поток сухого теплого воздуха, кровати на основе флюидизации.
Необходимо помнить, что консервативное лечение глубоких ожогов является подготовительным мероприятием. Окончательным служит восстановление кожного покрова путем кожной пластики.
Серьезную опасность для обожженных представляет обсеменение ран синегнойной палочкой с развитием в дальнейшем синегнойного сепсиса. Поскольку почвой для микрофлоры является влажный некротический струп, профилактика заключается в раннем формировании сухого струпа и раннем удалении некротических тканей.
Лечение глубоких ожогов
Существует 2 способа удаления некротических тканей:
- тангенциальный (послойный) — выполняется некротомом, ножом типа Хамби (Ватсона), дерматомом;
- иссечение скальпелем до жизнеспособных тканей (подкожной жировой клетчатки, фасции и т. д.).
По срокам выполнения некрэктомии подразделяются:
- на ранние — произведенные в первые 7 дней после травмы. В большинстве случаев после ранней некрэктомии одномоментно может быть выполнена кожная пластика нижеописанными методами;
- отсроченные — выполняемые в сроки 8–14 дней после травмы. Одномоментная кожная пластика может выполняться не всегда в связи с наличием у многих больных выраженного воспалительного процесса в ране;
- поздние — выполняемые позже 14 суток после травмы. Операции в данный период менее травматичные, кровопотеря незначительная, однако нагноение в ранах не позволяет выполнить одномоментную кожную пластику.
При обширных глубоких ожогах операции некрэктомии проводятся поэтапно: начинаются в ранние сроки, продолжаются как отсроченные и могут заканчиваться как поздние.
Для одномоментной кожной пластики при ранних и отсроченных некрэктомиях необходимыми условиями являются:
- уверенность в радикальном удалении некротических тканей;
- надежный гемостаз;
- отсутствие выраженного воспалительного процесса.
Если невозможно провести одномоментную или отсроченную кожную пластику, то пересадка кожи выполняется на подготовленную грануляционную ткань. Грануляции перед пластикой не должны содержать некротических тканей, должны быть равномерными, мелкозернистыми, розовыми, липкими, содержать минимальное количество гноя и иметь розовую кайму краевой эпителизации.
При ограниченных по площади глубоких ожогах (до 5 % поверхности тела) с четкими границами поражения ранняя некрэктомия с одномоментной кожной пластикой при отсутствии противопоказаний может быть выполнена через несколько часов после травмы — после проведения необходимых клинических и лабораторных исследований.
При глубоких ожогах 6–10 % поверхности тела требуется более глубокое исследование, подготовка больного к операции, заготовка необходимого количества крови. Операции в таких случаях выполняются в первые 3–7 дней после травмы.
При ожогах более 10 % поверхности тела удаление всех некротических тканей на всей площади с одномоментной кожной пластикой представляет определенные трудности и увеличивает риск декомпенсации состояния в связи с большой кровопотерей. Накануне операции необходимо прогнозировать кровопотерю и планировать заранее ее компенсацию.
Для уменьшения кровопотери операции на конечностях проводятся под жгутом. В процессе операции для остановки кровотечения применяется электрокоагуляция, а также лекарства, повышающие свертываемость крови и местный спазм сосудов (введение 0,9 % раствора NaCl с адреналином 1:2000 под некротический струп и в области забора кожных трансплантатов, 3 % раствор перекиси водорода, повязки с раствором адреналина для гемостаза, применение гемостатических губок).
При глубоких ожогах свыше 10–15 % поверхности тела проводятся этапные некрэктомии (начинаются в ранние сроки, продолжаются как отсроченные и могут заканчиваться как поздние) с интервалом в 3–4 дня с учетом общего состояния пациента.
Методы восстановления кожного покрова
Восстановление утраченного кожного покрова при глубоких ожогах является единственным и окончательным вариантом местного лечения. В зависимости от сроков после травмы, состояния ожоговой раны, обширности и глубины поражения, функциональной ценности данной анатомической области, общего состояния пострадавшего применяются различные методы кожной пластики.
Пластика местными тканями. Наиболее простым методом является ликвидация дефекта путем мобилизации и сближения краев раны после удаления некротических тканей с наложением глухого шва. Однако показания к таким вмешательствам у обожженных бывают редко. Чрезмерное натяжение краев раны или нанесение послабляющих разрезов (насечек) чревато опасностью некроза краев и расхождением швов. Разновидностью пластики местными тканями является пластика встречными треугольными лоскутами.
Методы свободной кожной пластики. Наиболее часто (до 90 %) при ожогах применяется свободная пересадка расщепленными кожными трансплантатами, срезанными дерматомом (аутодермопластика).
Несвободные методы кожной пластики (применяются реже):
- кожно-жировыми лоскутами на питающей ножке, выкроенными вблизи закрываемого дефекта (индийская пластика);
- пластика лоскутом на временной питающей ножке с отдаленных от дефекта участков тела (итальянская пластика);
- пластика круглым стеблем Филатова (острым и хроническим).
У каждого метода кожной пластики имеются свои строгие показания и противопоказания! Общий принцип заключается в том, что метод должен быть наиболее эффективным, наименее травматичным и мучительным для пациента, с наименьшим количеством этапов и дополнительных рубцов. Нередко возникает необходимость использования комбинированного метода кожной пластики.
Четкая организация работы операционной бригады, использование современных методик, дерматомов и перфораторов позволяет максимально сократить продолжительность операции, что, несомненно, оказывает положительное влияние на ее исход.
Система концентрации пациентов с ожогами кожных покровов и их последствиями, с ранами иного происхождения, требующими пластического закрытия, на базе профильных областных ожоговых отделений и Республиканского ожогового центра организационно и экономически оправдана.
Высокий уровень подготовки врачей-комбустиологов-хирургов и врачей-анестезиологов-реаниматологов позволяет оказывать помощь на профессиональном уровне, концентрировать высокотехнологичное и дорогостоящее оборудование (противоожоговые кровати, дерматомы, наркозно-дыхательную аппаратуру) на одной базе и рационально его использовать.
Читайте также:

