Что такое предушный свищ
Обновлено: 24.04.2024
Отделение оториноларингологии ГКБ №8 им. И.Б. Однопозова, Ижевск
Хирургическое лечение врожденных околоушных свищей
Журнал: Вестник оториноларингологии. 2012;77(5): 58‑60
Бобров В.М. Хирургическое лечение врожденных околоушных свищей. Вестник оториноларингологии. 2012;77(5):58‑60.
Bobrov VM. The surgical treatment of congenital parotid fistula. Vestnik Oto-Rino-Laringologii. 2012;77(5):58‑60. (In Russ.).
Отделение оториноларингологии ГКБ №8 им. И.Б. Однопозова, Ижевск
Цель данной работы - представить разработанную классификацию врожденных околоушных свищей, выделив 4 их вида в зависимости от формы и размера канала свища. Со свищами 1-го и 2-го вида пациенты за медицинской помощью не обращаются. 3-й и 4-й виды проявляются с раннего детства, часто воспаляются, рецидивируют с образованием абсцессов. Автор наблюдал с 1985 по 2011 г. 61 пациента с врожденным околоушным свищом, в возрасте от 7 до 80 лет. 27 (44,2%) больным выполнена операция иссечения врожденного околоушного свища под местной анестезией, ребенку 7 лет и девушке 17 лет операция проведена под внутривенным калипсоловым наркозом. Только полное иссечение врожденного околоушного свища избавляет пациента от воспаления и нагноения свища. Наследственный характер врожденных околоушных свищей, по нашим данным, установлен у 23 (37,7%) пациентов.
Отделение оториноларингологии ГКБ №8 им. И.Б. Однопозова, Ижевск
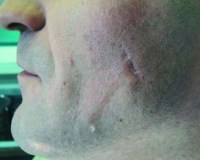
Врожденный околоушный свищ является сравнительно легко диагностируемым заболеванием. Описывается он различно: врожденная ушная фистула, врожденный ушной синус, врожденная ушная ямка, врожденный предушный свищ и свищевой ход, врожденный преаурикулярный свищ. В отечественной литературе вопрос о врожденных околоушных свищах освещен недостаточно, по этому вопросу имеются лишь общие сведения [1]. В наблюдениях, приведенных в последнее время, определенно указывается на наследственный характер этой аномалии. Ш.М. Камалов [2] установил наследственное происхождение свищей околоушной области в 27,3% наблюдений. Передача осуществляется преимущественно по рецессивному типу. Околоушные свищи имеют эктодермально-мезенхимальное происхождение. Они могут располагаться на любом участке ушной раковины и в околоушной области [3, 4].
Врожденный околоушный свищ представляет собой узкий и короткий канал, чаще всего оканчивающийся слепо, возникает вследствие нарушения развития эмбриональных зачатков наружных отделов первой жаберной дуги и проявляется в виде точечного входного (выводного) отверстия, располагающегося кпереди и/или чуть выше козелка [5—7]. Согласно данным М. Митрович (цит. по [1]), в подавляющем большинстве случаев (90%) врожденные свищи локализуются впереди козелка или ножки завитка, и лишь в 10% наблюдений они могут находиться на самом завитке, мочке и даже в заушной области. Околоушный свищ может быть расположен с одной или двух сторон (симметрично) в виде чуть заметного маленького отверстия, из которого при надавливании иногда выделяется гной с ихорозным запахом [8]. Свищ уха может сочетаться со свищами шеи. Нередко лишь при иссечении свищевого хода выясняется, что, продолжаясь от основания завитка параллельно передневерхней стенке наружного слухового прохода, он доходит до кости и даже до барабанной полости или соединяется с шейной фистулой [8]. Околоушный свищ, по-видимому, встречается значительно чаще, чем о нем известно. Последнее связано с тем, что за помощью обычно обращаются лишь те лица, у которых имеет место его инфицирование и нагноение [1]. В то же время И.И. Щербатовым [9] и Р.В. Яремой [10] описаны наблюдения, когда нагноившиеся свищи принимались за остеомиелит скуловой кости, экзему и т.д. Д.И. Тарасов [1], наблюдавший 19 детей с врожденными околоушными свищами, описал случай, когда на протяжении пяти лет нагноившийся околоушный свищ принимали за туберкулез кожи, хроническую язвенную пиодермию, незаращение жаберной щели. Г.К. Задорожников [11] и В.М. Бобров [12] наблюдали по два случая, когда причина страдания больных — нагноившийся свищ — не была распознана и больные длительно лечились у хирургов.
Цель данной работы — 1) представить разработанную в отделении классификацию врожденных околоушных свищей, выделив четыре их вида в зависимости от формы и размеров канала свища. С первыми двумя видами свищей пациенты за медицинской помощью не обращаются. 3-й и 4-й виды проявляются с раннего детства, часто рецидивируют с абсцедированием, поэтому подлежат хирургическому лечению (иссечению); 2) провести анализ врожденных околоушных свищей по данным ЛОР-отделения за 27 лет — с 1985 по 2011 г.
Материал и методы
С 1985 по 2011 г. мы наблюдали 61 больного с врожденным околоушным свищом, среди них 25 (41%) мужского и 36 (59%) женского пола. Возраст — от 7 до 80 лет. 3 пациентам с двусторонним врожденным околоушным свищом вначале сделали иссечение свища с одной стороны, затем через несколько лет — с другой. Двусторонний околоушный свищ был у 23 (37,7%) человек, причем на одной стороне он, как правило, воспалялся. Беспокоили пациентов выделения с запахом. При зондировании свища зонд уходил на глубину от 0,8 до 1,5 см, при надавливании из отверстия свища выделялось гнойное с ихорозным запахом содержимое или масса творожистого характера, белесоватого цвета. Как правило, на противоположной стороне воспаление не отмечалось, при надавливании возле выводного отверстия отделяемого не было (вероятно, дренирование осуществлялось самостоятельно). При зондировании глубина свища была 0,5—0,7 см. 14 (23%) пациентам до поступления в стационар ранее производили вскрытие абсцедирующих свищей, причем у 10 (16,4%) неоднократно. У 8 (13,1%) воспаление возникало ежегодно, за медицинской помощью в дальнейшем пациенты не обращались, опорожнение свища происходило самостоятельно. Врожденные околоушные свищи у ближайших родственников были у 23 (37,7%) больных.
Средний койко-день при воспалении врожденного околоушного свища и его абсцедировании составил 20—25 дней. При исследовании флоры из свища определялись эпидермальные стафилококки, грамположительные диплококки, грамотрицательные бактерии группы кишечной палочки, непатогенные кокки. В некоторых случаях флора не высевалась. 27 (44,2%) пациентам выполнена операция иссечения врожденного околоушного свища под местной анестезией 1% раствором новокаина или ультракаина. Ребенку 7 лет и девушке 17 лет операция проведена под внутривенным калипсоловым наркозом. Средний койко-день у больных после операции иссечения врожденного околоушного свища составил 7—9 дней. Перед операцией для лучшего обозрения всех элементов свища в последний вводили спиртовой раствор бриллиантовой зелени с 3% раствором перекиси водорода, который хорошо проникает даже в мельчайшие отростки свища благодаря перекиси водорода.
При гистологическом исследовании, как правило, в исследуемом материале обнаруживалась кожа с хроническим воспалением в подлежащих тканях, с хрящевой пластинкой в дерме, мышечная и жировая ткань. После иссечения околоушного свища мы проводили рассечение макропрепарата от его устья и протока до дна канала, разворачивали по плоскости, рассекали отдельные отростки. Отдельные отростки, как правило, были диаметром около 1 мм и длиной 3—4 мм, в количестве 5—7. В фистуле и отдельных отростках, как правило, находилось белого цвета творожистое содержимое. Околоушный свищ, обладая определенной упругостью, может легко расширяться в объеме в несколько раз за счет накопившегося содержимого, а при опорожнении (или промывании) содержимого сокращаться. При этом отчетливо видны в тканях все элементы околоушного свища (входное отверстие и канал, который посредством фиброзного тяжа переходит в периост передней стенки костного отдела наружного слухового прохода, отдельные или многочисленные мелкие древовидные отростки). Обычно внутренняя поверхность канала свища покрыта неизмененной кожей. При, казалось бы, небольшом отверстии врожденного свища обнаруживалась довольно большая внутренняя его поверхность. При глубине 1,5 см ширина доходила до 1—1,2 см.
Таким образом, врожденные околоушные свищи встречаются достаточно часто, но обращаются за медицинской помощью больные лишь во время нагноения вследствие закупорки отверстия свища отделяемым при его воспалении и абсцедировании. Этому способствуют особенности строения врожденного околоушного свища (колбообразный канал свища с многочисленными мелкими отростками и узкое строение выводного отверстия, затрудняющее отток содержимого). Выводное отверстие у всех свищей одинаковое — до 1 мм в диаметре, а канал бывает трубчатой (цилиндрической), мешковидной (колбообразной), мешковидно-древовидной формы.
На основании наших наблюдений считаем возможным выделить 4 вида врожденных околоушных свищей. 1-й вид — имеется только точка или небольшое углубление над козелком (у основания восходящей ветви завитка). Зондирование при этом виде свища невозможно, так как канал околоушного свища не сформировался из тяжа зачатков наружных отделов первой жаберной дуги. 2-й вид свища — входное отверстие над козелком, узкий канал околоушного свища цилиндрической (трубчатой) формы, глубиной 0,5—1,0 см. Опорожнение накопившегося отделяемого самостоятельное, воспаление бывает крайне редко. 3-й вид — входное отверстие также располагается над козелком, канал околоушного свища мешковидно (колбообразно) растянут, его диаметр во много раз больше диаметра входного отверстия, вследствие чего опорожнение накопившегося отделяемого затруднено. Глубина хода околоушного свища 1,5—1,7 см. 4-й вид — входное отверстие над козелком; канал околоушного свища растянут. Кроме того, имеются многочисленные мелкие древовидно расположенные отростки в количестве 5—7, глубина хода околоушного свища при зондировании 1,5—1,7 см и более. С первыми двумя видами свищей пациенты за медицинской помощью не обращаются. 3-й и 4-й виды врожденных околоушных свищей проявляются с раннего детства, часто воспаляются, упорно рецидивируют с образованием абсцессов. Эти пациенты вынуждены обращаться за медицинской помощью для хирургического лечения. Только полное иссечение врожденного околоушного свища избавляет пациента от рецидивирующего его воспаления и нагноения. Приводим собственное наблюдение.
Больной М., 19 лет, поступил 26.10.11 в ЛОР-отделение ГКБ №8 с диагнозом: врожденный околоушный свищ 4-го вида справа, 2-го слева. При поступлении жалобы на гнойное отделяемое с запахом из свища над козелком правого уха, периодическое воспаление и припухлость впереди козелка справа. 1,5 мес назад в поликлинике хирургом вскрыт и дренирован резиновой полоской нагноившийся врожденный околоушный свищ справа. При очередной перевязке в поликлинике резиновая полоска не обнаружена, рана закрылась самостоятельно через неделю. Из анамнеза: у бабушки по материнской линии имеется врожденный околоушный свищ. При поступлении в отделение у больного наблюдается мелкоточечное отверстие впереди ножки завитка справа. При надавливании из отверстия выделилась капелька гноя. При зондировании свища пуговчатым зондом последний проходит вдоль завитка на глубину до 1,2—1,4 см. В этом месте рубцы от предыдущего вскрытия абсцесса. Левое ухо — впереди завитка ушной раковины мелкоточечное отверстие диаметром до 1,0 мм, при зондировании пуговчатым зондом глубина свища около 0,7 см. Раствором бриллиантовой зелени с 3% раствором перекиси водорода произведено наполнение свища справа. 27.10.11 проведена операция — иссечение врожденного околоушного свища. Местная анестезия раствором ультракаина. Окаймляющий разрез вокруг отверстия свища. Свищевой мешок выделен по введенной в него полиэтиленовой леске. Тупым и острым путем произведено отслаивание свищевого мешка с его многочисленными мелкими отростками. Отдельные отростки проходили через хрящ восходящей ножки завитка, выходя на его переднюю поверхность и переднюю поверхность ушной раковины. Свищевой мешок с его многочисленными мелкими отростками, импрегнированный спиртовым раствором бриллиантовой зелени, удален с восходящим участком ножки завитка. При зондировании раны впереди разреза обнаружено и удалено образование серого цвета с ихорозным запахом и кусочек резиновой полоски 1,0×4,0 см. Рана ушита. Макропрепарат околоушного свища вскрыт: внутренняя его поверхность покрыта эпидермисом (кожей), содержимое гнойное. Гистологическое исследование от 08.11.11: фрагменты кожи с хрящом, в дерме — скудная лимфо-лейкоцитарная инфильтрация.
Заживление произошло первичным натяжением. Швы сняты на 7-й день. Отдаленный результат благоприятный, рецидива не было. От оперативного удаления околоушного свища слева пациент воздержался.
У всех оперированных нами больных в ближайшие и отдаленные сроки (до 10—15 лет) рецидивов не было.
Выводы
1. Представленный анализ 61 наблюдения больных с врожденным околоушным свищом подтверждает необходимость своевременного обследования оториноларингологом таких больных и знания данной врожденной патологии врачами других специальностей. Предложено выделить 4 вида врожденных околоушных свищей. Первые 2 вида не подлежат хирургическому воздействию, а свищи 3-го и 4-го вида часто воспаляются, упорно рецидивируют с образованием абсцессов. Только полное иссечение врожденного околоушного свища избавляет пациента от воспаления и нагноения.
2. По нашим данным, наследственный характер врожденных околоушных свищей обнаружен у 23 (37,7%) пациентов.
Лигатурный свищ – это окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
МКБ-10

Общие сведения
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Причины
Причиной развития лигатурного свища является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
- Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
- Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
- Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы лигатурного свища
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
- Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
- Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение лигатурных свищей
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области общей хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз и профилактика
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты и т. д.
1. Поздние гнойные послеоперационные осложнения/ Кузнецов В.Д., Бобовникова Н.В., Михайлов В.Ф., Антонов В.В.// Хирургия. – 1998.- №7.
2. Дифференциальная диагностика лигатурных и иных наружных свищей с использованием ультразвукового сканирования/ Зубов А.Д., Губанов Д.М., Осипов А.Г.// Вестник неотложной и восстановительной медицины. – 2011 – Т. 12, №3.
3. Постгоспитальные послеоперационные осложнения в абдоминальной хирургии/ Хромова В.Н.// Известия высших учебных заведений. Поволжский регион. Медицинские науки. – 2011.
4. Диагностика и лечение гнойных лигатурных осложнений/ Кадырбаев Р.В., Алимжанов А.К., Тимашова Е.В., Головня М.А.// Вестник КазНМУ. – 2012.
Свищ слюнной железы – это патологическое соустье, выстланное эпителием, между протоком/паренхимой слюнной железы и кожными покровами либо полостью рта. Внутренние свищи никак не беспокоят, наружные проявляются наличием точечного дефекта на коже лицевой области, из которого вытекает слюна, мацерацией и покраснением кожного покрова, развитием дерматита. Для подтверждения диагноза проводится зондирование фистулы, эхография слюнных желез, сиалография, фистулография. Лечение может быть консервативным (коагуляция, склерозирование, инъекции ботулотоксина) либо хирургическим (преобразование наружного свища во внутренний, иссечение, восстановление протока железы).
МКБ-10


Общие сведения

Причины
Врожденные свищи слюнных желез формируются в результате воздействия на плод различных тератогенов, в числе которых химические и лекарственные интоксикации, облучение, инфекции беременной. Причинами приобретенных свищевых дефектов становятся:
- Травмы. Основная роль в происхождении травматических слюнных свищей принадлежит огнестрельным и другим ранениям головы. В большинстве случаев отмечается повреждение паренхимы и протока околоушной железы, реже страдают поднижнечелюстные и подъязычные слюнные железы.
- Ятрогенные повреждения. Представляют собой интраоперационную травму. Свищи возникают при случайном ранении слюнных желез в процессе вскрытия флегмоны челюстно-лицевой области, удаления новообразований слюнных желез, бужирования протока, извлечения камня, биопсии и др. Выводные протоки могут повреждаться при обработке зубной коронки стоматологическим бором или сепарационным диском.
- Другие заболевания ЧЛО. Слюнные свищи становятся следствием расплавления железы при флегмонах околоушно-жевательной области, прорастания раковой опухоли, перфорации конкрементом при слюннокаменной болезни, разрушения железы в результате номы и других патологических процессов.
Иногда, например, в рамках хирургического лечения сиалолитиаза, прибегают к искусственному хирургическому созданию соустья слюнного протока с полостью рта (по типу внутриротового свища) для отведения слюны.
Патогенез
В норме протоки всех слюнных желез (СЖ) открываются в ротовую полость. По ним слюна попадает в полость рта, где выполняет защитную, пищеварительную, минерализующую функции. Механизм формирования слюнных свищей тесно связан с их этиологией. Врожденные фистулы относятся к эмбриональным аномалиям выводных протоков, которые формируются при нарушении эпителиомезенхимного взаимодействия, обеспечивающего формирование протоков, их ветвление, направление роста, развитие соединительной ткани.
Приобретенные слюнные свищи чаще связаны с травматизацией. Во время любой травмы происходит рассечение/разрыв слюнного протока либо размозжение паренхимы железы. При этом функционирующие дольки продолжают продуцировать слюну, которая оттекает через раневой канал наружу, а при закупорке выходного отверстия скапливается в подкожном или подслизистом слое, образуя сиалоцеле.
Со временем происходит эпителизация патологического свищевого хода, формируется слюнной свищ, который одним концом связан с паренхимой или протоком железы, другим – с полостью рта либо кожным покровом. Послеоперационные фистулы околоушных СЖ, как правило, образуются после частичной резекции железистой ткани. Наибольшей стойкостью отличаются слюнные свищи, возникающие вследствие ранения выводных протоков.

Классификация
В современной стоматологии слюнные свищи принято делить в зависимости от следующих критериев:
1. По срокам существования:
- острые – существующие менее 6 недель;
- хронические – существующие более 6 недель.
2. По локализации:
- свищи паренхимы – фистулы долек железистой ткани;
- свищи протока – фистулы внежелезистой части СЖ.
3. По отношению к внешней среде:
- наружные – выходное отверстие открывается на коже лица, шеи, наружного слухового прохода;
- внутренние – устье сообщается с полостью рта, реже – с придаточными пазухами носа.
4. По количеству отверстий:
- полные – образуются при разрыве слюнного протока, отток всей выделяемой слюны происходит через свищевое отверстие;
- неполные – возникают при ранении протока, слюна выделяется как через свищ, так и через анатомическое устье.
Симптомы свища слюнной железы
Наличие и выраженность клинических проявлений коррелирует с типом слюнного свища. Фистулы, открывающиеся в ротовую полость, не дают субъективной симптоматики, не беспокоят пациента. При локализации выходного отверстия в области околоносовых пазух возникает ринорея.
В случае наружного слюнного свища пациенты отмечают появление на коже щечной, околоушной, поднижнечелюстной области, шеи точечного отверстия. Из устья свища выделяется прозрачная жидкость, усиление истечения слюны происходит при жевании во время приема пищи (особенно кислой). Кожа в зоне постоянного контакта со слюной разражена, гиперемирована, мацерирована.
Осложнения
Учитывая высокую ферментативную активность, слабощелочную реакцию, состав слюны (вода, соли, энзимы, гликопротеины), постоянное раздражение кожи приводит к формированию хронического дерматита. Наличие рубцов от предшествующих травм и операций в области свища, покраснение кожи обусловливает косметический дефект. При закупорке свищевого протока возникает сиалоцеле, сопровождающееся увеличением и болезненностью слюнной железы.
Непрерывное истечение слюны заставляет пациента постоянно вытирать кожу или носить повязку. Дискомфорт доставляет намокание ворота одежды, локальное переохлаждение кожного покрова на холоде. Все это снижает качество жизни, заставляет пациента избегать контактов и общения с другими людьми.
Диагностика
Обратиться за консультацией стоматолога-хирурга пациента заставляет постоянное ощущение дискомфорта при истечение слюны. В анамнезе имеются указания на появление слюнного свища после повреждения мягких тканей в околоушно-жевательной зоне или оперативного вмешательства на слюнных железах. Объективное обследование включает:
- Осмотр. В ходе внешнего осмотра обнаруживается свищевое отверстие на коже, из которого при жевательных движениях или массировании железы вытекает слюна. При инструментальном исследовании зонд удается ввести в устье протока и отверстие свищевого хода. С помощью зондирования определяют направление свищевого канала, его протяженность, наличие ответвлений, стриктур, расширений.
- Проба с красителем. С помощью введения красящего вещества устанавливается тип слюнного свища – полный или неполный. При введении раствора в неполную фистулу жидкость поступает в полость рта, а при введении в устье – оттекает через отверстие на коже. При полном свище контраст, введенный в устье протока, не выделяется через свищ и не выходит в полость рта при введении через свищевое отверстие.
- Рентгеновские методы. Контрастная сиалография и фистулография являются наиболее доступными лучевыми методами исследования слюнных желез. Дают информацию о структуре паренхимы, целостности протоков, локализации и ветвлении свищевого канала.
- УЗИ слюнных желез. Позволяет оценить состояние железистой паренхимы и протоков, выявить наличие инородных тел и конкрементов. Для исследования околоушных желез также прибегают к МРТ.
- Сиалометрия. Служит методом изучения саливаторной функции желез в ответ на пищевую стимуляцию или введение под кожу раствора пилокарпина. Из устья неполного свища слюны выделяется меньше, чем из здоровой железы; при полном свище слюна совсем не поступает в полость рта.
Дифференциальная диагностика
С помощью перечисленных методов производится дифференциальная диагностика слюнных свищей с околоушным свищем (врожденной преаурикулярной фистулой), боковым свищи шеи, одонтогенным остеомиелитом, одонтогенной подкожной гранулемой. При этих патологиях отсутствует выделение слюны из свищевого отверстия.
Околоушной свищ – это врождённая аномалия формирования наружного уха, представляющая собой узкий извилистый канал, который открывается в начале завитка ушной раковины. При развитии нагноения проявляется снижением слуха, общей интоксикацией, выделением гнойного или серозного содержимого из устья свища. Диагностика осуществляется на основании данных физикального осмотра, аудиометрии, фистулографии, ультразвукового исследования свищевого хода и бактериального посева биологического материала. Радикальным методом лечения является иссечение свища, консервативная терапия (антибиотики, физиопроцедуры) носит вспомогательный характер.
МКБ-10
Общие сведения
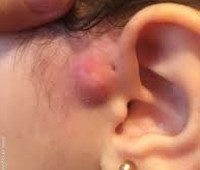
Околоушной свищ (ушной синус/пазуха, преаурикулярная фистула) - это врождённый порок развития наружного уха, возникающий в процессе эмбриогенеза. Впервые описан немецким врачом Карлом Гейзингером в 1864 году. Синус может быть двусторонним (до 50% всех случаев) или односторонним (чаще слева), одинаково поражает мужчин и женщин. У афроамериканцев и азиатов частота встречаемости составляет 1-10%, у европейцев – 0,6%. Врождённая преаурикулярная фистула выявляется преимущественно в раннем детском возрасте. Патология может протекать бессимптомно до момента инфицирования свищевого хода.

Причины
Достоверные причины формирования порока на сегодняшний день не определены. Известно, что преаурикулярная фистула может возникать спонтанно при воздействии тератогенных факторов или входить в структуру наследственных заболеваний. На развитие аномалий наружного уха, в том числе околоушного свища, оказывают влияние:
Патогенез
Вне зависимости от причинного фактора в основе образования свища лежит нарушение слияния жаберных дуг на 5-6 неделе беременности. Жаберные дуги представляют собой мезодермальные структуры, выстланные энтодермой и покрытые эктодермой. Они ограничены жаберными щелями и энтодермальными глоточными мешочками. Первая и вторая жаберные дуги формируют каждая по 3 бугорка, которые должны объединиться в течение последующих 1-2 недель эмбриогенеза. При нарушении этого процесса и возникает околоушной свищ.
При гистологическом исследовании обнаруживается свищевой ход, выстланный многослойным плоским или цилиндрическим эпителием. Он может продолжаться до кости или барабанной полости, затрагивать околоушную железу. Соединительная ткань, окружающая околоушной свищ, содержит волосяные фолликулы, сальные и потовые железы. Просвет фистулы заполнен клетками слущенного эпителия и казеозным содержимым, что создаёт условия для его закупорки. При развитии воспаления в тканях появляются лимфоциты, плазматические клетки, полиморфно-ядерные лейкоциты, которые формируют грануляционный вал.
Симптомы околоушного свища
У большинства пациентов с преаурикулярной фистулой отсутствуют клинические проявления. Устье свища не всегда может быть обнаружено сразу же после рождения ребёнка: это обусловлено его небольшим размером. Наружное отверстие фистулы у 90% больных располагается у основания ушного завитка чуть выше козелка и имеет вид тёмной точки. Реже устье свища обнаруживается в области противозавитка, противокозелка или на мочке.
Свищевой ход тонкий и извилистый, может достигать 3-4 сантиметров в глубину, проходит сверху и сзади от лицевого нерва, открывается в среднее или внутреннее ухо. Реже ушной синус может сообщаться с таким же свищом, расположенным в боковой области шеи. Из фистулы может выделяться плотное белесоватое содержимое – клетки отмершей кожи.
При проникновении бактерий в свищевой ход развивается воспалительный процесс. Это сопровождается возникновением местных и общих изменений. Сначала развивается незначительная болезненность в зоне завитка, он отекает, увеличивается. Постепенно боль приобретает пульсирующий характер, усиливается при наклоне головы вниз, при физической активности. Отёчность и гиперемия распространяются на подлежащие ткани, за счёт чего деформируется ушная раковина. Из наружного отверстия свища выделяется жёлто-зелёное гнойное или кровянистое содержимое с неприятным запахом.
В первые несколько дней отмечается незначительный субфебрилитет, который по мере прогрессирования воспаления переходит в фебрильную температуру. Нарастают явления общей интоксикации: потеря аппетита, головные боли, слабость. На фоне поражения наружного уха происходит снижение слуха, при вовлечении околоушной железы резко снижается слюноотделение и возникает сухость во рту. Подбородочные, подчелюстные, заушные, задние шейные лимфатические узлы увеличиваются в размерах, становятся резко болезненными при пальпации.
После разрешения гнойно-воспалительного процесса на месте выходного отверстия свища формируется корочка, которая впоследствии отторгается. Через 1,5-2 месяца в этой области образуется тонкий рубец. Инфекция ушного синуса склонна к повторному появлению: у многих пациентов после первичного развития гнойного воспаления возникает рецидив в течение нескольких лет.
Осложнения
Длительно существующее гнойное воспаление свищевого канала может способствовать развитию абсцесса или флегмоны. Так как очаг инфекции находится в непосредственной близости от головного мозга, при несвоевременном лечении развивается менингит или энцефалит. Если процесс распространяется на среднее и внутреннее ухо с расплавлением подлежащих тканей, пациент может потерять слух. У людей с иммунным дефицитом нагноение ушного синуса может закончиться развитием сепсиса вплоть до летального исхода.
Диагностика
Диагностика заболевания проводится на основании жалоб пациента, данных осмотра врача-отоларинголога, инструментальных, лабораторных исследований. Заподозрить порок могут также неонатолог или педиатр. Если околоушной синус сочетается с другими аномалиями развития, это обнаруживается благодаря скрининговому ультразвуковому исследованию на 20, 31-32 неделях беременности. К наиболее информативным методам диагностики относят:
- Физикальное обследование. При осмотре в области основания завитка уха обнаруживается отверстие, заполненное казеозными массами. При присоединении инфекции ушная раковина гиперемирована, болезненна, отёчна. Из отверстия при нажатии выделяется зеленовато-жёлтое содержимое.
- Лабораторные исследования. При возникновении воспалительного процесса в общем анализе крови увеличен уровень лимфоцитов, нейтрофилов, повышена СОЭ. Бактериологический посев отделяемого околоушного свища позволяет выделить возбудителя и подобрать этиотропную терапию.
- Инструментальные исследования. Ультрасонография отображает ход свища, демонстрирует его связь с полостью среднего уха. Фистулография позволяет оценить расположение канала по отношению к сосудисто-нервным пучкам и околоушной железе, его толщину, протяжённость. Магнитно-резонансная томография и КТ височной кости определяют наличие гнойного содержимого и также дают информацию о ходе фистулы.
- Исследование функции органов слуха. Для диагностики тугоухости проводят камертональные пробы. При околоушном свище чаще выявляется кондуктивная тугоухость, связанная с затруднением проведения звуковых волн. Аудиометрия используется для измерения остроты слуха, значительно снижающейся при заболевании.
Дифференциальный диагноз при инфицировании околоушного свища проводят с мастоидитом, наружным отитом, фурункулёзом. Необходима консультация генетика, чтобы исключить наследственные заболевания. В этом случае семейный анамнез и дополнительные методики обследования позволяют определить другие сопряжённые с пороком патологии.
Лечение околоушного свища
В практической отоларингологии используется комплексное хирургическое и консервативное лечение врождённого околоушного свища. Операция проводится в условиях стационара в плановом порядке под общей анестезией. Используется классическая методика с выделением свища из окружающих тканей и последующим его иссечением. Послеоперационная рана ушивается, через несколько месяцев формируется незаметный рубец.
При инфицировании канала производится его дренирование и промывание антисептическим раствором, противомикробными препаратами. Если нагноение было многократным, удаляются рубцовые ткани. На последнем этапе хирургического вмешательства восстанавливается целостность ушной раковины, накладываются косметические швы. Для послеоперационного лечения инфицированной фистулы используются:
- Этиотропная антибактериальная терапия. Противомикробные средства подбираются с учётом разновидности и устойчивости возбудителя на срок не более 10-14 дней. Чаще всего используют защищённые пенициллины и цефалоспорины, препаратами второго ряда являются аминогликозиды и макролиды.
- Симптоматическая терапия. Для уменьшения отёка, ускорения процессов регенерации назначают нестероидные противовоспалительные средства, антиоксиданты и глюкокортикоиды. Если в процессе заболевания развивается тяжёлая тугоухость, применяют классические слуховые протезы. Они позволяют полностью или частично компенсировать потерю слуха.
- Физиотерапия. Для устранения остаточных явлений широко используют ультрафиолетовое облучение, УВЧ-терапию, индуктотермию. Также применяется лекарственный электрофорез с антибиотиками и глюкокортикоидами.
Прогноз и профилактика
В обычном состоянии околоушная фистула не приносит пациенту дискомфорта и не является поводом для беспокойства. Инфицирование околоушного свища часто рецидивирует, что может привести к снижению слуха различной степени. При своевременном удалении фистулы прогноз благоприятный, в то время как необоснованный отказ от хирургического вмешательства может обернуться тяжелыми осложнениями. Профилактика развития свища состоит из рационального планирования беременности, прекращения воздействия вредных физических и химических факторов на организм женщины, диагностики и лечения инфекционных заболеваний группы TORCH.
1. Преаурикулярные свищи и кисты/ Тимен Г.Э., Писанко В.Н.// Журнал болезней уха, носа и горла. – 2008 – №4.
3. Врожденные околоушные свищи у детей: диагностика и хирургическое лечение/ Богомильский М.Р., Иваненко А.М., Мазур Е.М., Булынко С.А., Солдатский Ю.Л.// Вестник оториноларингологии. - 2016 - №81 (1).
Околоушной свищ — довольно непредсказуемое заболевание. В некоторых случаях аномалия может не беспокоить человека в течение всей жизни, а иногда дает о себе знать сразу после рождения и грозит тяжелыми осложнениями. Когда необходимо хирургическое лечение, а когда операции можно избежать, рассказал врач-оториноларинголог Морозовской детской больницы с 25-летним опытом лечения заболевания, кандидат медицинских наук, обладатель статуса «Московский врач» Александр Михайлович Иваненко.
Как проявляется аномалия?
Внешне околоушной свищ выглядит, как еле заметная точка у завитка ушной раковины. При нетипичном расположении устье может находиться в любом месте ушной раковины, включая мочку. Но это совсем редко. Сам свищ представляет покрытый кожей дополнительный ход размером 1,5 — 2 см в длину, который отличается извилистой структурой. Иногда свищ раздваивается или заканчивается толстым кистообразным расширением. Может формироваться, как в одном ухе, так и в двух одновременно.
В чем причины заболевания?
Врожденные околоушные свищи являются самой распространенной аномалией развития наружного уха. Встречаются у 15 — 43 детей на 100 000 в зависимости от региона. В 30% заболевание имеет наследственный характер, в 70% — спорадический, то есть возникает от случая к случаю. Появление свища связано с аномалиями в развитии плода. Дефект формируется на 9-11 неделе внутриутробного развития. В это время из I и II жаберных дуг образуются шесть ушных бугорков, из которых впоследствии развиваются структуры ушной раковины. К возникновению дефекта приводят патологические процессы во время беременности (стресс, респираторные заболевания).
Чем опасен околоушной свищ?
Канал свища выстлан кожей, содержащей потовые и сальные железы, поэтому в нем накапливается и периодически выделяется содержимое желто-творожистой консистенции. При присоединении бактериальной инфекции развивается воспалительный процесс, который распространяется на мягкие ткани. На коже образуются огромные пиогенные язвы, достигающие 5 см в диаметре. Косметический дефект значительно снижает качество жизни ребенка. Если в воспалительный процесс включается хрящ ушной раковины — возникает перихондрит, который приводит к деформации ушных раковин.
Бывает, врожденную аномалию неверно диагностируют, принимая ее за другие заболевания: атопический дерматит, экзему, остеомиелит, туберкулез кожи и даже системную красную волчанку. Часто к нам дети приезжают уже после продолжительного, но неэффективного лечения.
Могут ли родители самостоятельно обнаружить у ребенка околоушной свищ?
В большинстве случаев это возможно. Необходимо внимательно осмотреть ребенка и понять, есть у него небольшое отверстие у основания ушного завитка или нет. Если отверстие есть, но оно выглядит, как маленький прокол иголки и не беспокоит ребенка — переживать не стоит. Свищ не представляет опасности и его не нужно удалять. Если устье покраснело, из отверстия выделяется секрет, появился дискомфорт или боль — необходимо устье обработать раствором хлоргексидина и обратиться к врачу-оториноларингологу.
Как лечится врожденная аномалия?
Как правило, пациенты к нам впервые поступают с обострением заболевания. Мы лечим абсцесс и назначаем плановую операцию по иссечению свища. Хирургическое удаление выполняется только в холодном периоде, то есть не в активную фазу воспаления. Иначе могут возникнуть осложнения. На восстановление кожи после снятия воспалительного процесса требуется около полутора месяцев.
Возрастных ограничений для проведения вмешательства нет. Нашему самому маленькому пациенту было всего три месяца. С рождения свищ у него воспалялся дважды.
Как проходит операция?
Смысл хирургического лечения в том, чтобы полностью удалить весь свищевой ход. Вместе с тем, нельзя повредить окружающие ткани. Распознать и выделить патологическую зону помогает метод, основанный на свойстве диафаноскопии. Метод мы с коллегами разработали и запатентовали несколько лет назад, успешно применяем на практике.
Во время операции через устье в канал свища вводим стерильный катетер-световод диаметром 0,75 мм. Катетер светится и мы точно оцениваем длину, форму и направление свища, наличие возможных разветвлений. Затем постепенно выделяем свищ из окружающих тканей. Операция длится от 40 минут до часа. Это малотравматичное вмешательство. Раньше дети после хирургического вмешательства проводили в стационаре 7-10 дней, а сейчас выписываются на 3-4 день. Снимать швы не нужно — мы используем рассасывающийся шовный материал. Если у ребенка свищ двусторонний, одновременно удаляем патологию с двух сторон.
Ежегодно мы выполняем от 20 до 30 таких операций. За прошедшие годы накоплен огромный опыт эффективного хирургического лечения врожденной аномалии.
Версия для слабовидящих
Государственное бюджетное учреждение здравоохранения города Москвы «Морозовская детская городская клиническая больница Департамента здравоохранения города Москвы
Колл-центр с 08:00-20:00
Читайте также:

