Что такое паракератоз кожи лица
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
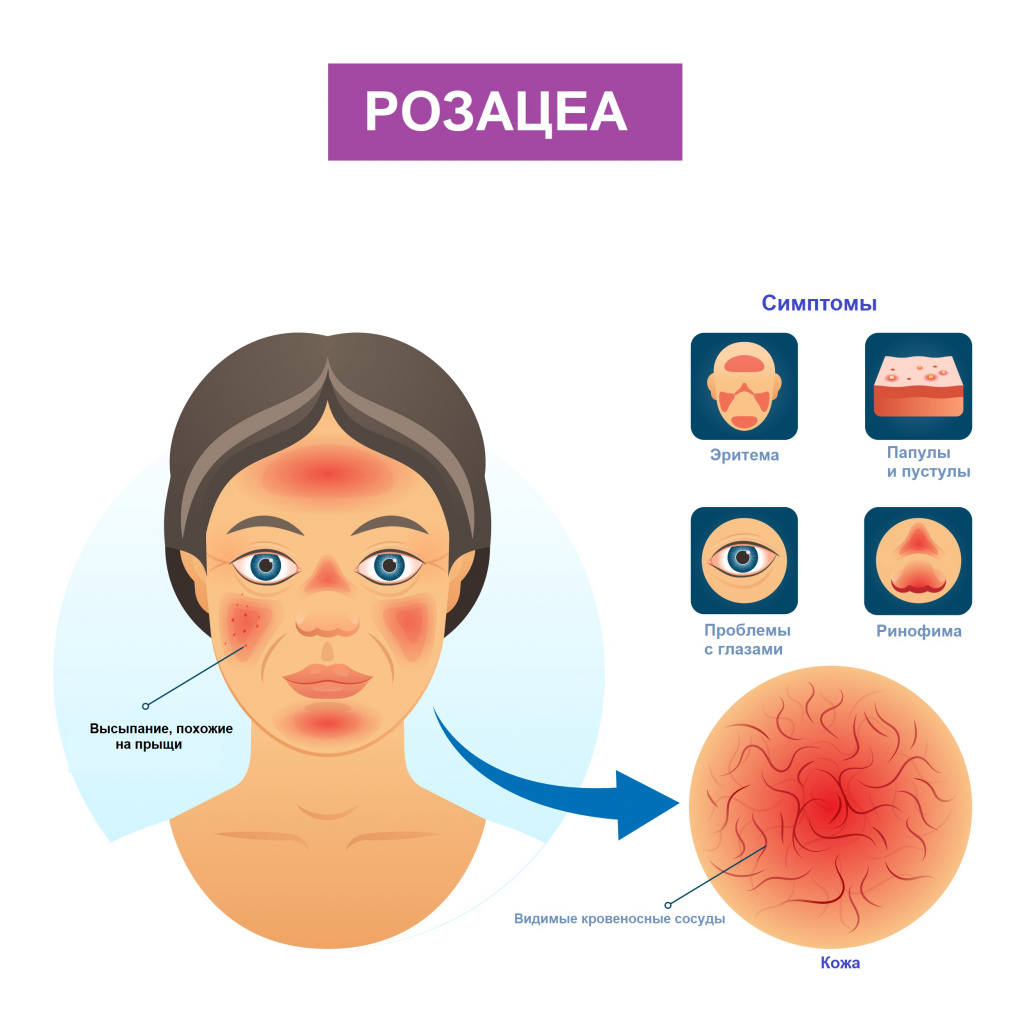
Розацеа: причины появления, симптомы, диагностика и способы лечения.
Определение
Розацеа – хроническое заболевание кожи, характеризующееся эритемой (покраснением), наличием папулопустулезных элементов (узелков), фим (бугристости) и поражением глаз.
Причины появления розацеа
Розацеа чаще развивается у женщин в возрасте 30-50 лет. Мужчины болеют реже, но тяжелее. Это заболевание свойственно людям с белой кожей и сочетает в себе генетическую предрасположенность и триггерные факторы.
Причины розацеа до конца не изучены. Возникновение заболевания может быть обусловлено сосудистой патологией, иммунологическими расстройствами, болезнями желудочно-кишечного тракта, изменениями в эндокринной системе.
К триггерным факторам, запускающим этот процесс, относятся: сильный стресс, воспалительные заболевания или воздействие температур, включая резкие перепады от жары к холоду и наоборот.
Патологии желудочно-кишечного тракта, вероятнее всего, не являются ведущими в развитии заболевания. Однако у пациентов с розацеа часто встречаются сопутствующие патологии ЖКТ: гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронические воспалительные заболевания кишечника, хронические гепатиты; нередко в желудке обнаруживается бактерия Helicobacter pylori.
Половые гормоны могут оказывать влияние на состояние микроциркуляции (движение крови по мелким сосудам) кожи и на развитие иммунного воспаления. Их дисбаланс - одна из возможных причин развития заболевания.
Клещи рода Demodex обычно присутствуют на коже здорового человека. Однако отмечается достоверное увеличение из количества у больных розацеа.

Классификация заболевания
В зависимости от характера кожных проявлений выделяют несколько подтипов розацеа.
- эритематозно-телеангиэктатический;
- папулопустулезный;
- фиматозный, или гипертрофический;
- глазной, или офтальморозацеа;
- гранулематозный.
В зависимости от выраженности клинических симптомов подтипа выделяют степени тяжести: легкую, средне-тяжелую и тяжелую.
Симптомы розацеа
Заболевание имеет хроническое течение с периодами обострения и ремиссии.
При эритематозно-телеангиэктатическом подтипе розацеа пациент отмечает покраснение кожи лица, реже - шеи и груди. Вначале покраснение появляется только в ответ на провоцирующие факторы, но по мере развития заболевания приобретает стойкий характер. Пациента беспокоит ощущение жжения и покалывания в области эритемы, сухость, чувство стягивания кожи. Отмечается повышенная чувствительность кожи к наружным лекарственным препаратам, средствам для ухода за кожей, солнцезащитным средствам и ультрафиолетовому излучению.
При папулопустулезном подтипе на фоне стойкой эритемы в центральной части лица возникают беспорядочно расположенные ярко-розовые папулы - узелки или бугорки размером 3–5 мм. В дальнейшем формируются полостные элементы - пустулы со стерильным содержимым. Пациенты жалуются на жжение, покалывание в месте высыпаний. Шелушение обычно отсутствует.
При фиматозном, или гипертрофическом подтипе помимо стойкой эритемы, множественных телеангиэктазий, папул и пустул отмечается утолщение кожи, неравномерная бугристость и формирование шишковидных образований — фим. Поражается кожа носа, реже – лба, подбородка, ушных раковин, век.
При офтальморозацеа наблюдается покраснение, жжение и зуд глаз; ощущение инородного тела и пелены перед глазами; светочувствительность, вплоть до светобоязни. Офтальморозацеа часто диагностируется при наличии кожных симптомов, однако у некоторых больных глазные симптомы появляются раньше кожной симптоматики, что затрудняет диагностику.
При гранулематозной розацеа покраснение кожи лица выражено незначительно, но присутствуют желтые, коричневые или красные папулы, которые впоследствии могут приводить к формированию рубцов. Пациентов беспокоит сухость кожи лица и ощущение стянутости.
Диагностика розацеа
Диагноз, как правило, устанавливается по результатам физикального осмотра и анализа жалоб пациента. Дополнительные лабораторные и инструментальные исследования обычно не требуются.
В затруднительных ситуациях при постановке диагноза может быть проведена биопсия кожи для исключения других кожных заболеваний, таких как волчанка или саркоидоз.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Перед назначением лекарственной терапии ретиноидами и на протяжении всего курса лечения необходим ежемесячный контроль крови. Для этого назначают биохимическое исследование: общего билирубина, АЛТ, АСТ, триглицеридов, общего холестерина, глюкозы, креатинина, щелочной фосфатазы.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на щелочную фосфатазу; Фосфатаза щёлочная. ALK PHOS; ALKP; ALPase; Alk Phos. Краткое описание определяемого вещества Щелочная фосфатаза Щелочная фосфатаза катализирует щелочной гидролиз сложных эфиров фосфорной кислоты и органических соединений. Понятие «щелоч.
К каким врачам обращаться
Лечением пациентов с розацеа занимаются дерматологи. При подозрении на офтальморозацеа может потребоваться консультация офтальмолога, так как при тяжелом течении заболевания есть риск ухудшения зрения.
В ряде случаев эффективное лечение гастроэнтерологических заболеваний терапевтом или гастроэнтерологом может способствовать уменьшению частоты обострений розацеа.
Лечение розацеа
Надо понимать, что розацеа – это хроническое заболевание, поэтому достичь его полного излечения нельзя. Задача терапии состоит в том, чтобы вывести пациента в ремиссию, убрать признаки розацеа. Тем не менее, они могут возникнуть снова в течение жизни.
Перед началом любой терапии розацеа врач должен подробно рассказать пациенту о триггерных (провоцирующих) факторах и о необходимости их максимально возможного уменьшения. Триггерами обычно являются слишком горячая и холодная пища, резкие перепады температур, алкоголь, избыточная физическая нагрузка, стресс, многие косметические средства. Основными рекомендациями в лечении являются: бережное очищение кожи, использование увлажняющего крема и регулярное нанесение солнцезащитных средств с фактором защиты от 30 до 50.
Терапию розацеа следует выстраивать в соответствии с диагностированными подтипами болезни. Терапевтическое воздействие выбирают в зависимости от активности процесса.
Эритематозно-телеангиэктатическая розацеа
Эритема достаточно хорошо реагирует на применение топических адренергических агонистов, которые индуцируют сужение поверхностных сосудов и уменьшают эритему в течение нескольких часов. Однако они не действуют на телеангиэктазии - для их удаления применяют световые методы воздействия - лазеры и источники импульсного света (IPL). Хорошего эффекта можно добиться с помощью средств, содержащих бримонидин.
К препаратам второй линии относятся некоторые антигипертензивные средства, но, по мнению экспертов, они еще не имеют хорошей доказательной базы безопасного и эффективного применения.
Папулопустулезная розацеа
В лечении этого подтипа розацеа применяют системные препараты в виде низких доз доксициклина, а также моноциклина, азитромицина и изотретиноина. Для местной терапии назначают метронидазол, азелаиновую кислоту и ивермектин. Отек снимают при помощи дренажных препаратов с кофеином. Для лечения тяжелых проявлений папулопустулезного подтипа розацеа дополнительно применяют физиотерапевтические методы воздействия.
Фиматозная розацеа
Фиматозный подтип является наиболее сложным для лечения и требует комбинации местных и системных противомикробных препаратов, а также лазерной и/или радиочастотной обработки гипертрофированной ткани.
Однако ремоделирование кожи можно проводить только при отсутствии воспалительной реакции, поскольку измененные ткани очень чувствительны к различным раздражителям, что чревато обострением розацеа.
Офтальморозацеа
В зависимости от характера протекания патологического процесса назначаются противовоспалительные препараты и увлажняющие капли. При прогрессирующем течении заболевания и наличии угрозы для зрения требуется применение антибиотиков.
Все лечебные средства важно наносить на кожу и принимать в строгом соответствии с назначением врача. Терапию розацеа необходимо начинать при появлении первых симптомов, поскольку сосуды имеют тенденцию необратимо расширяться.
Важно помнить, что розацеа требует динамического наблюдения, т.к. успех терапии определяется не только положительной динамикой, но и стабилизацией достигнутого результата.
Профилактика обострений розацеа
Для предупреждения усиления выраженности эритемы показан бережный уход за кожей с использованием специализированных средств для чувствительной кожи. Необходимо избегать провоцирующих факторов, защищать кожу от УФ-лучей и отказаться от посещения соляриев.
Тщательно следить за рационом питания, уменьшив долю молочных продуктов, приправ и ароматизаторов. К рецидивам розацеа может приводить избыточное употребление томатов, шпината, гороха, авокадо, винограда, инжира, цитрусовых.
- Клинические рекомендации. Розацеа. Российское общество дерматовенерологов и косметологов. 2019 . 34 с.
- Юсупова Л.А., Юнусова Е.И., Гараева З.Ш., Мавлютова Г.И., Валеева Э.М. Клинические варианты и терапия больных розацеа. Лечащий врач, журнал. № 6. 2019.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Уильямс Г.М., департамент здравоохранения Сан-Антонио; Филлман Э.П., Военно-медицинский центр Сан-Антонио
Введение
Порокератоз – редкое дерматологическое заболевание. Это нарушение кератинизации, которое клинически представляет собой кератотические папулы или кольцевые бляшки с приподнятыми краями (1).
Он имеет отчетливый гистологический признак - наличие роговой пластинки, которая представляет собой колонну плотно прилегающих паракератотических клеток в верхней части эпидермиса (2, 3).
Существует несколько различных клинических вариантов порокератоза, в том числе диссеминированный поверхностный актинический порокератоз, порокератоз Мибелли, ладонно-подошвенный порокератоз и диссеминированный, а также линейный порокератоз. Кроме того, более редкие варианты включают генитальный порокератоз, лицевой порокератоз, гигантский порокератоз, птихотропный порокератоз, гипертрофический веррукозный порокератоз, эруптивный зудящий папулезный порокератоз, фолликулярный порокератоз и ретикулярный порокератоз (1, 4).
Эти варианты могут встречаться одновременно (5), но это редкий случай (1). Порокератоз – э о предраковое заболевание, которое может подвергнуться злокачественной трансформации (6).
Оценку порокератоза лучше всего проводить при биопсии приподнятой периферической части элемента. Хотя существует несколько методов лечения порокератоза, включая местную, системную и хирургическую терапию, стандартных рекомендаций по лечению не существует (7).
Этиология
Этиология порокератоза в настоящее время неясна (3).
Эпидемиология
Порокератоз – редкий диагноз. Обычно поражения появляются на открытой солнцу коже, чаще всего на пятом десятилетии жизни, но может происходить в любом возрасте и с одинаковой частотой у мужчин и женщин (2). Повышенная распространенность диссеминированного поверхностного актинического порокератоза на открытой солнцу коже, вероятно, указывает на то, что ультрафиолетовое излучение является фактором риска (8).
Эруптивная форма порокератоза коррелирует с иммуносупрессией, трансплантационными операциями, воспалительными состояниями и злокачественными новообразованиями (4). Порокератоз прогрессирует в немеланомный рак кожи в 6,9-30% случаев, чаще всего плоскоклеточный рак и реже базальноклеточный рак (6).
Хотя порокератоз обычно является приобретенным заболеванием, часто существует семейная предрасположенность, которая может означать наличие наследственного компонента (5).
Патофизиология
Порокератоз – это явление, возникающее в результате нарушения дифференцировки клеток эпидермиса (9). Развитие этого состояния может быть связано с воздействием солнца. В местах, где воздействия солнца не было или было ограничено пребывание на солнце, повторная незначительная фрикционная травма из-за тесной одежды может вызвать образование элементов сыпи, как это имеет место при урогенитальном порокератозе (1).
Сообщается об ассоциации с избыточной экспрессией р53, а иногда может наблюдаться экспансия клона аномальных эпидермальных кератиноцитов (6, 5). Порокератоз имеет возможность злокачественной трансформации в плоскоклеточный рак или базальноклеточный рак (5).
Гистопатология
Отличительной гистопатологической особенностью порокератоза является роговая пластинка, представляющая собой колонну плотно прилегающих паракератотических клеток (2, 3). Столбик паракератоза возникает над эпидермисом с отсутствующим зернистым слоем и дискератотическими клетками в верхней части шиповатого слоя (1).
Эта особенность обычно присутствует на приподнятом крае очага поражения (1). Хотя когда-то этот признак считался патогномоничным для порокератозом, эта особенность проявилась и при других заболеваниях (9). Роговая пластинка отражает неправильную дифференцировку клеток эпидермиса (9). При фолликулярном порокератозе роговая пластинка может вовлекать фолликулярный инфундибулум (10).
Клиника и физикальное обследование
Порокератоз проявляется в виде кератотических папул или кольцевых бляшек, склонными к периферическому росту с приподнятой кератотической периферией (1). В центре очаг поражения может казаться слегка атрофичным (1). Эти поражения могут сопровождаться зудом и могут присутствовать в течение нескольких лет до постановки диагноза (1).
Диссеминированные узелки представлены в виде розовых или коричневых папул и пятен с приподнятыми границами (4). Порокератоз чаще всего возникает в конечностях и туловище, но может возникать на лице, области половых органов и мошонки (10). Однако порокератоз как синдром имеет широкий спектр проявлений, включая значительные деструктивные поражения и формирование рубцов (6).
Обследование
Обследование пациентов с порокератозом лучше всего проводить методом биопсии края очага поражения (1). Биопсия из этой области выявляет роговую пластинку и будет по существу являться диагностической. Дерматоскопия также может быть полезна для диагностики. Дермоскопия очагов поражения выявляет центральную коричневую пигментацию с сине-серыми точками, окруженными единственной гипопигментированной полосой с белым ободком по периферии (1).
Несмотря на относительную редкость порокератоза, особенно некоторых подтипов, таких как порокератоз урогенитальной локализации, следует иметь в виду такой диагноз из-за риска злокачественной трансформации (6).
Лечение / Ведение пациентов
- Описаны различные методы лечения порокератоза, включая местную, системную и хирургическую. Однако рандомизированных контролируемых исследований не проводилось, поэтому не существует международных клинических рекомендаций по стандартам лечения (7).
- Классический порокератоз Мибелли наиболее успешно лечится кремом с имиквимодом (7).
- Линейный порокератоз хорошо реагирует на местные или системные ретиноиды (7).
- Диссеминированный порокератоз можно успешно лечить местными производными витамина D (7).
- Хирургические вмешательства или криотерапия – это варианты лечения поражений в тех областях, где применение местных препаратов затруднено или противопоказано (7). Лазеротерапия может быть еще одним вариантом лечения (4).
- Местные стероиды, ретиноиды и местное применение диклофенака могут обеспечить симптоматическое лечение, даже если стойкого эффекта не наблюдается (1).
Дифференциальная диагностика
Клинически порокератоз может напоминать псориаз, простой хронический лишай, гипертрофический плоский лишай, туберкулез кожи, болезнь Боуэна, кандидоз, раздражительный и аллергический контактный дерматит (1).
Прогноз
Порокератоз является предраковым состоянием (1); однако все виды порокератоза могут подвергаться злокачественной трансформации в немеланомный рак кожи с вероятностью от 6,9 до 30% (2, 6). Чаще всего заболевание трансформируется в плоскоклеточный рак. Реже заболевание трансформируется в базальноклеточный рак. Если злокачественной трансформации не произошло, иссечение является методом выбора.
Линейный порокератоз и гигантский порокератоз являются вариантами, наиболее подверженными злокачественной трансформации. Злокачественная трансформация наиболее редка при диссеминированном поверхностном актиническом порокератозе (11).
Информирование и обучение пациентов
Пациенты должны пользоваться средствами защиты от солнца, избегать чрезмерного воздействия солнечного света и периодически проходить обследование у дерматолога для контроля рецидива или злокачественной трансформации (2).
Другие аспекты
- Гистологическим признаком порокератоза является роговая пластинка, представляющая собой колонну плотно прилегающих паракератотических клеток (3).
- Порокератоз проявляется в виде кератотических папул или кольцевидных бляшек, которые имеют тенденцию к периферическому росту с приподнятым кератотическим краем (1). Дермоскопия очагов поражения выявляет центральную коричневую пигментацию с сине-серыми точками, окруженными единственной гипопигментированной полосой с белым венчиком по периферии (1).
- Существует множество вариантов порокератоза (2).
- Порокератоз может подвергаться злокачественной трансформации в плоскоклеточный рак и базальноклеточный рак (6).
- Оценку порокератоза лучше всего проводить с помощью биопсии на границе очага (1).
- Описаны различные методики лечения порокератоза, включая местную, системную и хирургическую. Однако рандомизированных контролируемых исследований не проводилось, поэтому не существует международных клинических по стандартам лечения (7).
- Пациентам, получающим лечение от порокератоза, следует рекомендовать использовать солнцезащитные средства, избегать чрезмерного воздействия солнечных лучей и периодически проходить обследование у дерматолога для контроля рецидива или злокачественной трансформации (2).
Улучшение результатов работы медицинского персонала
Дерматологи и другие клиницисты должны тесно сотрудничать с патологами, чтобы убедиться, что очаги поражения изучены на предмет наличия злокачественной трансформации (2).
Дерматологи и медсестры дерматологических отделений должны периодически наблюдать пациентов, для контроля рецидивов (2). Междисциплинарный подход к наблюдению обеспечит наилучшие результаты лечения пациентов.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Консультативная поликлиника ГКБ №14 им. В.Г.Короленко, Москва
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ "Московский научно-практический центр дерматовенерологии и косметологии" Департамента здравоохранения Москвы
ГУ МОНИКИ им. М.Ф. Владимирского
Порокератоз и его клинические варианты
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Представлены собственные наблюдения нескольких клинических вариантов порокератоза, описаны генетические с аутосомно-доминантным типом наследования и средовые факторы, включающие интенсивность инсоляции, сопутствующие заболевания, лекарственно индуцированную иммуносупрессию, способствующие его возникновению. Согласно современной классификации, выделяют локализованные и диссеминированные формы. К локализованным относят порокератоз Мибелли, линейный порокератоз, ладонно-подошвенный точечный, генитальный, перианальный порокератоз; к диссеминированным — поверхностный актинический, поверхностный диссеминированный, диссеминированный ладонно-подошвенный, систематизированный линейный порокератоз. Многообразие форм порокератоза при идентичности гистологических признаков позволяет считать их клиническими вариантами одного заболевания. Методы лечения включают как наружную терапию — цитостатические препараты, аналоги витамина D, иммуномодуляторы, ингибиторы кальциневрина, ретиноиды, так и системную — ретиноиды, а также хирургическое иссечение очагов, криотерапию, электродиссекцию и кюретаж образований, дермабразию очагов и фотодинамическую терапию. Кроме того, пациенты должны быть информированы об использовании солнцезащитных средств и эмолиентов. Выбор метода лечения определяется формой заболевания, локализацией, прогнозом, а также косметическими показаниями. Важны своевременная диагностика и наблюдение за пациентами, страдающими порокератозом (особенно линейной формой), и лицами с иммуносупрессией, поскольку риск возникновения плоскоклеточного рака кожи в очагах у таких пациентов повышен.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Консультативная поликлиника ГКБ №14 им. В.Г.Короленко, Москва
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ "Московский научно-практический центр дерматовенерологии и косметологии" Департамента здравоохранения Москвы
ГУ МОНИКИ им. М.Ф. Владимирского
Порокератозы — гетерогенная группа редких хронических заболеваний с преимущественным поражением эпидермиса по типу гиперкератоза.
Этиология и патогенез. Дерматоз наследуется аутосомно-доминантно с неполной пенетрантностью гена, семейные случаи с той или иной частотой наблюдаются при всех клинических вариантах порокератоза. Впервые связь между развитием диссеминированного актинического порокератоза и локусом 12-й хромосомы была установлена в 2000 г. при исследовании семейного случая заболевания в Китае [1]. В настоящее время имеются данные о наличии нескольких локусов хромосом (12q23.2—24.1, 12q21.2—24.21, 18p11.3, 1p31.3—p31.1и 16q24.1—24.3, 12q24.1—24.2, 15q25.1—26.1), ответственных за развитие диссеминированного поверхностного актинического порокератоза и диссеминированного порокератоза ладоней и подошв [2—5]. При ограниченных формах порокератозов, таких как порокератоз Мибелли и зостериформный порокератоз, имеет место мозаицизм, при котором соматические мутации приводят к локальной потере гетерозиготности [6]. Группа исследователей из Китая [7] обнаружили явное подтверждение связи между мутацией в гене мевалонаткиназы (МVК) и диссеминированным поверхностным актиническим порокератозом. Мевалонаткиназа — это фермент, кодируемый геном MVK. Данный фермент участвует в мевалонатном метаболическом пути, который принципиально важен для синтеза множества биологически активных соединений, необходимых для клеточного метаболизма. При исследовании влияния экспрессии на активность кератиноцитов установлено, что MVK-ген участвует в кальций-индуцируемой дифференциации кератиноцитов и MVK-экспрессия способна защитить данные клетки от апоптоза, инициируемого в результате действия ультрафиолетовых лучей спектра А. Кроме того, MVK играет важную роль в дифференцировке кератиноцитов, регулируя экспрессию кератина-1 в шиповатом слое эпидермиса и инволюкрина в гранулярном слое.
Солнечная инсоляция, PUVA-терапия, лучевая терапия являются триггерными факторами развития диссименированного актинического порокератоза и порокератоза Мибелли [8]. Иммуносупрессия, ассоциированная с порокератозом, может быть связана с приемом различных лекарственных препаратов: преднизолона и азатиоприна, этанерцепта и адалимумаба, иммуномодулирующих препаратов у реципиентов органных трансплантантов [9—13]. Частота развития порокератоза у пациентов после трансплантации органов составляла 1—11% [14]. Описаны случаи развития порокератоза у пациентов с ВИЧ-инфекцией, сахарным диабетом, заболеваниями печени и злокачественными новообразованиями различных органов [15—20]. Связь между порокератозом и иммуносупрессией до конца не ясна. Возможно, иммуносупрессия может стимулировать экспрессию мутантного клона клеток как напрямую, так и опосредованно через процесс эпидермальной дифференцировки [21]. Эпидермальные клетки Лангерганса в очагах на коже реципиентов почечного трансплантанта снижают выработку антигенов HLA-DR, что вызывает нарушение местного иммунитета, обусловливающее порокератоз [22].
Клинические проявления
По клинической картине заболевания выделяют пять основных форм порокератоза:
1. Классический вариант порокератоза Мибелли.
2. Линейный (зостериформный) порокератоз.
3. Поверхностный диссеминированный актинический порокератоз.
4. Поверхностный диссеминированный эруптивный порокератоз.
5. Диссеминированный ладонно-подошвенный порокератоз.
Некоторые авторы [23, 24] выделяют также гигантский порокератоз, кератотический веррукозный порокератоз, эруптивный зудящий порокератоз. Однако точечный ладонно-подошвенный порокератоз Манту относят к ладонно-подошвенным кератодермиям, а не к кератозам.
Классический вариант порокератоза Мибелли чаще наблюдают у представителей мужского пола. Дерматоз может возникать в любом возрасте: от первых месяцев жизни до старости. Преимущественная локализация — тыл кистей и стоп (рис. 1),

Рис. 1. Классический вариант порокератоза Мибелли. но встречается и на других участках, включая кожу туловища, слизистые оболочки полости рта и половых органов. Расположение очага на волосистой части головы завершается рубцовой алопецией. Начальными проявлениями обычно бывают мелкие (до 0,5 см в диаметре) безболезненные узелки конической формы серовато-коричневого оттенка. В центре элемента видно углубление с роговой пробкой, а края приподнимаются в виде кольцевидного рогового валика. Постепенно увеличиваясь в размерах, элемент за несколько лет превращается в бляшку, обычно не превышающую в диаметре 5 см, но иногда и значительно больше, до 15×25 см [25]. Края очагов четкие, образованные роговым валиком коричневого цвета характерной конфигурации: внутренняя часть поднимается вертикально, наружная — более пологая. На отдельных участках валика виден желобок. Толщина краев значительно варьирует. На тыле стопы, подвергающейся трению обувью, или на гигантских бляшках ширина валика может достигать 1 см и выглядеть настоящим рогом. На закрытых участках (кожа туловища) край два виден и лучше определяется при пальпации. Бордюр может быть фрагментированным, прерывистым. Центральная часть иногда не отличается от нормальной кожи. Чаще (особенно на бляшках большого размера) она атрофичная, блестящая, лишенная волос. Кожа в очаге пигментируется или покрывается телеангиэктазиями. Иногда центр становится сквамозным, с выраженным кератозом. Классическая форма порокератоза Мибелли может проявляться как солитарной бляшкой, так и отдельными сгруппированными более мелкими элементами, разделенными видимо неизмененной кожей. Их центр остается кератотическим или веррукозным. Субъективные ощущения обычно отсутствуют, потоотделение в этом участке снижено или отсутствует.
Линейный порокератоз отличается от классического зостериформным расположением кольцевидных бляшек по линиям Захарьина—Геда (рис. 2).

Рис. 2. Линейный (зостериформный) порокератоз. Количество элементов и протяженность такого поражения значительно варьируют, но все морфологические особенности порокератоза Мибелли сохраняются: запавшая центральная часть элементов и приподнятая периферическая зона в виде рогового валика, на котором заметна продольная полоска.
Поверхностный диссеминированный эруптивный порокератоз (вариант Респиги) характеризуется появлением множественных высыпаний, расположенных на различных участках кожного покрова. Чаще поражается кожа верхних и нижних конечностей, лица, затылка (рис. 3).

Рис. 3. Диссеминированный поверхностный эруптивный порокератоз. Элементы имеют четкие контуры, полициклические, неправильные или овальные очертания, диаметр от 2 до 4 см. Оси, проведенные через их длинный размер, располагаются, как правило, в определенном порядке: вертикально или горизонтально. Цвет желто-коричневатый, центр гладкий, атрофичный, слегка западающий по отношению к уровню окружающей кожи. Бордюр очень тонкий, блестящий в проходящем свете. От актинического порокератоза отличается более крупными размерами элементов, отсутствием строгой привязанности к открытым участкам тела и нередкими жалобами на зуд.
Поверхностный диссеминированный актинический порокератоз встречается значительно чаще классической формы Мибелли. Он возникает у предрасположенных субъектов обоих полов, но чаще у женщин, в возрасте от 30 до 60 лет, нередко диагностируется у нескольких членов одной семьи [26, 27]. Проявляется многочисленными мелкими, не превышающими в диаметре 5—8 мм пятнистыми элементами желтовато-коричневого цвета, с атрофичным центром, окруженным приподнятым гиперкератотическим узким валиком с бороздкой на поверхности (рис. 4).

Рис. 4. Диссеминированный поверхностный актинический порокератоз. Иногда он настолько узок, что его присутствие легче определить при пальпации, а не визуально. Локализуется симметрично на открытых участках кожного покрова — голенях, предплечьях, кистях, реже на лице и шее. Ладони и подошвы никогда не поражаются. Клиническая своеобразность этого варианта порокератоза заключается в диссеминированном характере высыпаний, их мелких размерах, отсутствии склонности к слиянию и образованию бляшек, локализации на открытых солнечным лучам участках кожных покровов. В отличие от классической формы порокератоза, чаще регистрируемой у представителей мужского пола, актинический вариант преобладает у женщин. Патогенетическая роль солнечного облучения подтверждается случаями обострения процесса в летнее время: периферический бордюр утолщается, центр розовеет и пигментируется, иногда возникает зуд, появляются новые элементы. В конце зимы отмечается склонность к побледнению элементов, часть из которых становится едва заметной.
Ладонно-подошвенный диссеминированный порокератоз описан лишь в 1971 г. у 8 членов одной фамилии в четырех поколениях [28]. Элементы клинически и гистологически не отличаются от классической формы порокератоза Мибелли, но локализуются преимущественно на ладонях и подошвах. Некоторые бляшки с приподнятым бордюром могут достигать размеров нескольких сантиметров.
Патогистология
Диагностически значимые морфологические изменения при всех клинических вариантах порокератоза идентичны и расположены, как правило, в периферической части очага. Наиболее характерным признаком является так называемый cornoidlamella — особый тип ороговения, представленный столбикообразными структурами («колоннами») из компактных роговых масс с сохраненными ядрами, исходящими из инвагинации эпидермиса, эпидермальной части протока потовой железы или эпителия устья волосяного фолликула (рис. 5, 6).
Рис. 5. Cornoidlamella, исходящая из эпидермиса (а), протока потовой железы (б), эпителия устья волосяного фолликула (в). Окраска гематоксилином и эозином. ×200. Рис. 6. Лихеноидная воспалительная реакция при порокератозе. Эпидермис с вакуолизацией цитоплазмы клеток базального слоя и атрофией. В верхних отделах дермы — скопления меланофагов и коллоидных телец, лимфогистиоцитарная инфильтрация. Окраска гематоксилином и эозином. ×400. Под «колоннами» отсутствует зернистый слой, иногда отмечают вакуолизацию кератиноцитов шиповатого и базального слоев, дискератоз, дисплазию (от легкой до карциномы in situ). На других участках эпидермис может быть нормальной толщины, с акантозом и явлениями атрофии [29—31]. Воспалительная реакция при порокератозе может быть неспецифической и лихеноидного типа, гистологически напоминая атрофический красный плоский лишай или красную волчанку. Лихеноидная воспалительная реакция чаще встречается при актинической диссеминированной форме порокератоза. В верхних отделах дермы при этом могут наблюдаться меланофаги и коллоидные тельца [29, 30] (см. рис. 6). При иммуногистохимическом исследовании при порокератозе, как и при многих злокачественных опухолях, отмечают гиперэкспрессию ядрами кератиноцитов, расположенных под cornoidlamella, p53 белка-супрессора роста опухолей. Это может служить потенциальным объяснением онкогенеза при порокератозе, однако, в отличие от опухолей мутации гена p53, при порокератозе в настоящее время не выявлены [31, 32].
Диагноз и дифференциальный диагноз. Многообразие клинических проявлений порокератоза может затруднять своевременную диагностику. Начальные проявления способны симулировать бородавки, кожный рог, веррукозные невусы. Единичная бляшка классической формы порокератоза Мибелли обычно не представляет диагностических затруднений. Поверхностные формы имеют значительное сходство с атрофическим красным плоским лишаем: округлые очертания, пигментация и атрофия в центре, тонкий периферический ободок с легким блеском. В пользу порокератоза свидетельствуют отсутствие или слабая выраженность зуда, очень медленная эволюция элементов и характерная гистологическая картина.
Линейное расположение элементов порокератоза похоже на линейный веррукозный невус или линейное расположение красного плоского лишая.
Атрофические и пигментированные кольцевидные элементы на лице могут иметь значительное сходство с дискоидной красной волчанкой. Такие же элементы диаметром до 1,5 см с атрофическим центром и периферическим валиком наблюдают при так называемом субтропическом красном плоском лишае, нередко встречающемся у жителей Среднего Востока (Узбекистан, Туркмения, Египет, Ирак). Высыпания обычно возникают на открытых участках и рецидивируют в летнее время (рис. 7).

Рис. 7. Субтропический красный плоский лишай.
Актинический кератоз проявляется ограниченными сухими очагами гиперкератоза диаметром не более 1 см с сероватыми корками на поверхности. Типичная локализация — кожа лица (спинка носа, лоб), теменные области, лишенные волос, у мужчин (рис. 8).

Рис. 8. Актинический кератоз. Встречается чаще у лиц со светлым типом кожи, подвергавшихся избыточной инсоляции. Возможна медленная трансформация в плоскоклеточный рак. Некоторые клинические формы порокератоза требуют дифференциального диагноза с ладонно-подошвенным порокератозом Манту и серпигинирующим кератозом Лутца—Мишера.
Порокератоз может проявляться также на слизистой оболочке полости рта: небе, языке, щеках, где клиническая картина напоминает красный плоский лишай, а также на слизистой оболочке половых органов и на губах. Сочетание таких высыпаний с кожными проявлениями облегчает диагностику, а изолированные случаи являются казуистически редкими.
Таким образом, многообразие форм порокератоза при идентичности гистологических признаков позволяет считать их клиническими вариантами одного заболевания, а не отдельными нозологическими формами, о чем сообщалось и ранее [33]. Это подтверждается также случаями сочетания у одного больного разных клинических вариантов порокератоза [29].
Эволюция элементов при классической форме очень медленная: они существуют десятилетиями, постепенно увеличиваясь в своих размерах за счет центробежного роста. Иногда у подростков или взрослых появляются новые высыпания. Это явление более характерно для лиц мужского пола, так как у женщин с возрастом наблюдаются случаи улучшения и даже исчезновения некоторых элементов во время беременности, а на их месте остается легкая атрофия. В случаях поверхностного диссеминированного или актинического порокератоза динамика клинических проявлений может быть значительно быстрее, в том числе и сезонная (улучшение в зимнее время). Иногда существенное улучшение наблюдают даже при кратковременном нанесении топических кортикостероидов [34]. В очагах порокератоза описаны случаи малигнизации с развитием плоскоклеточного рака, болезни Бовена и базально-клеточного рака кожи [35—38]. Больные всеми формами порокератоза, особенно с выраженным процессом, должны оставаться под наблюдением дерматолога из-за возможного злокачественного перерождения.
Лечение
Рекомендованные некоторыми авторами системные ретиноиды в дозе до 1 мг/кг/сут оказывают временный эффект, но при этом обладают значительным побочным действием. Из косметических соображений возможно разрешение некоторых элементов с помощью лазерного испарения, электрокоагуляции, криотерапии. При диссеминированном актиническом порокератозе необходимо применение фотозащитных средств.
Сведения об авторах
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Читайте также:

