Что такое папиллома ротовой полости и как ее лечить
Обновлено: 24.04.2024
Доброкачественные опухоли полости рта — расположенные в полости рта новообразования, характеризующиеся отграниченным медленным ростом и не склонные к метастазированию. К доброкачественным опухолям полости рта относятся папилломы, миксомы, ретенционные кисты, железы Серра, фибромы, фиброматоз десен, миомы, гемангиомы, лимфангиомы. Диагностика опухолей полости рта осуществляется на основании данных осмотра, пальпации, рентгенологического исследования, ангиографии и гистологического исследования. Удаление опухолей полости рта возможно путем хирургического иссечения, электрокоагуляции, лазерной валоризации, криодеструкции, склерозирования сосудов или применения радиоволнового метода.
Общие сведения
Наиболее часто стоматология сталкивается с опухолями эпителиального происхождения, берущими свое начало из железистого, плоского или зубообразовательного эпителия. Возможно развитие опухоли полости рта из жировой ткани, мышечных волокон, соединительнотканных структур, нервных стволов и сосудов. В зависимости от расположения выделяют доброкачественные опухоли языка, внутренней поверхности щек, мягкого и твердого неба, подъязычной области, десен и губ.

Причины опухолей полости рта
Этиология и механизм развития опухолей полости рта пока не достаточно изучены. К факторам риска относятся употребление алкоголя, курение, острая травма (например, удаление зуба), хроническое травмирование слизистой рта краем сломанного зуба, плохо обработанной поверхностью пломбы, коронкой или зубным протезом. Наиболее высок риск возникновения опухоли полости рта при сочетании курения с приемом алкоголя. В развитии некоторых неопластических опухолей полости рта (папилломы, папилломатоз) ведущая роль отводится вирусной инфекции (вирус папилломы человека, вирус герпеса).
Опухоли полости рта, возникающие в детском возрасте, часто связаны с нарушениями дифференцировки тканей в период внутриутробного развития. К ним относятся дермоидные и ретенционные кисты, железы Серра, врожденные невусы. Как правило, эти новообразования выявляются в течение первого года жизни.
Эпителиальные опухоли полости рта
Папилломы. Опухоли полости рта, состоящие из клеток многослойного плоского эпителия. Локализуются чаще всего на губах, языке, мягком и твердом небе. Папилломы полости рта представляют собой округлый выступ над поверхностью слизистой. Могут иметь гладкую поверхность, но чаще покрыты сосочковыми разрастаниями по типу цветной капусты. Обычно наблюдаются единичные папилломы, реже — множественные. Со временем эти опухоли полости рта покрываются ороговевающим эпителием, за счет чего приобретают белесоватую окраску и шероховатую поверхность.
Невусы. В полости рта невусы наблюдаются в редких случаях. Они чаще бывают выпуклыми и имеют различную степень пигментации от бледно-розового цвета до коричневого. Среди опухолей ротовой полости встречаются голубой невус, папилломатозный невус, невус Ота и другие. Некоторые из них могут озлокачествляться с развитием меланомы.
Железы Серра. Обычно этот вид опухолей полости рта располагается в области альвеолярного отростка или твердого неба. Железы Серра представляют собой полушаровидные образования желтоватого цвета размером до 0,1 см и плотной консистенции. Могут иметь множественный характер. Обычно к концу первого года жизни ребенка отмечается самопроизвольное исчезновение этих образований.
Соединительнотканные опухоли полости рта
Фибромы. Наиболее часто фибромы полости рта встречаются в области нижней губы, языка и на небе. Имеют вид гладкого овального или округлого образования, в отдельных случаях расположенного на ножке. Цвет этих опухолей полости рта не отличается от окраски окружающей их слизистой.
Фиброматоз десен. Не все авторы относят фиброматоз десен к опухолям полости рта, некоторые считают, что в его основе лежат изменения воспалительного характера. Фиброматозные разрастания — безболезненные плотные образования. Они могут носить локальный характер в пределах нескольких зубов и диффузный, захватывая весь альвеолярный отросток как нижней, так и верхней челюсти. Опухолевые разрастания при фиброматозе локализуются в сосочках десен и могут быть настолько выражены, что полностью закрывают коронки зубов. Этот вид опухоли полости рта требуют дифференциации от гиперпластического гингивита.
Миомы. Развиваются из мышечной ткани. Рабдомиомы образуются из волокон поперечно-полосатой мускулатуры. Чаще всего наблюдаются в виде единичных узловых образований в толще языка. Лейомиомы развиваются из гладкомышечных волокон и обычно локализуются на небе. Миобластомы (опухоль Абрикосова) являются результатом дисэмбриогенеза и диагностируются у детей до года. Они представляют собой округлую опухоль полости рта размером до 1 см, покрытую эпителием и имеющую блестящую поверхность.
Миксомы. Эти опухоли полости рта могут иметь округлую, сосочковую или бугристую поверхность. Располагаются в области твердого неба или альвеолярного отростка.
Пиогенная гранулема. Развивается из слизистой или соединительнотканных элементов ротовой полости. Часто наблюдается после травмирования слизистой оболочки щек, губ или языка. Пиогенная гранулема имеет сходство с богато кровоснабжающейся грануляционной тканью. Отличается быстрым увеличением размеров до 2 см в диаметре, темно-красной окраской и кровоточивостью при прикосновении.
Эпулисы. Доброкачественные опухоли полости рта, расположенные на десне. Могут произрастать из глубоких слоев десны, надкостницы, тканей периодонта. Наиболее часто эпулис встречается в области передних зубов. Классифицируются на фиброзные, гигантоклеточные и ангиоматозные образования.
Невриномы. Образуются в результате разрастания клеток шванновской оболочки нервных волокон. Достигают в диаметре 1 см. Имеют капсулу. Невриномы являются практически единственными опухолями полости рта, при пальпации которых может отмечаться болезненность.
Сосудистые опухоли полости рта
Гемангиомы. Самые распространенные опухоли полости рта. В 90% случаев гемангиомы диагностируются сразу или в ближайшее время после рождения ребенка. Бывают простыми (капиллярными), кавернозными, капиллярно-кавернозными и смешанными. Отличительной особенностью этих опухолей полости рта является их побледнение или уменьшение в размерах при надавливании. Травмирование гемангиом часто приводит к кровоточивости.
Лимфангиомы. Возникают в результате нарушений эмбриогенеза лимфатической системы и выявляются обычно у новорожденных. Характеризуются образованием ограниченной или диффузной припухлости в полости рта. Среди опухолей полости рта различают кавернозные, кистозные, капиллярно-кавернозные и кистозно-кавернозные лимфангиомы. Эти опухоли полости рта склонны к воспалению, которое часто бывает связано с травмой слизистой рта или обострением какого-либо хронического воспалительного заболевания носоглотки: пульпита, периодотита, хронического тонзиллита, гайморита и пр. Отдельные авторы указывают также на связь рецидивирующего воспалительного процесса в лимфангиоме с обострениями хронического гастрита, дуоденита или колита.
Диагностика опухолей полости рта
Опухоли полости рта небольшого размера могут быть диагностированы стоматологом случайно при проведении профилактического осмотра, в ходе лечения кариеса и других стоматологических манипуляций. Точное определение вида опухоли возможно только после гистологического изучения ее структуры. Подобное исследование может проводится на материале, взятом в ходе биопсии опухоли или после ее удаления.
Для определения глубины прорастания опухоли полости рта применяется УЗИ образования, для оценки состояния костных структур — рентгенологическое исследование. При фиброматозе десен проводится ортопантомограмма, на которой часто выявляются участки деструкции альвеолярного отростка. В диагностике сосудистых опухолей нередко используют ангиографию.
Лечение опухолей полости рта
Затруднение речи и пережевывания пищи при наличии опухоли полости рта, постоянная травматизация новообразований этой локализации, а также вероятность их малигнизации — все это является поводом для активной хирургической тактики. В зависимости от вида опухоли полости рта возможно применение электрокоагуляции, удаления лазером, криодеструкции, радиоволнового метода, хирургического иссечения, склеротерапии.
Удаление опухолей полости рта диффузного характера проводится в несколько этапов. Иссечение фиброматозных разрастаний производят вместе с надкостницей. Участки разрушенной костной ткани подвергаются обработке фрезой и коагуляции. Сосудистые опухоли полости рта могут быть склерозированны путем введения склерозирующих веществ непосредственно в сосуды опухоли.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Что такое рак языка и полости рта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Опря Анны Николаевны, онколога со стажем в 12 лет.
Над статьей доктора Опря Анны Николаевны работали литературный редактор Юлия Липовская , научный редактор Татьяна Остринская и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Рак языка и полости рта (сancer of the tongue and mouth) — это злокачественная опухоль, развивающаяся на слизистой оболочке передних 2/3 языка, дна полости рта, щёк, нёба и дёсен. Опухоль на корне языка относится уже к группе злокачественных новообразований ротоглотки.
Синонимы: карцинома слизистой оболочки полости рта.
Чаще всего рак слизистой оболочки полости рта проявляется в виде безболезненной незаживающей язвы или уплотнения. Из-за этого опухоль часто путают с травмой слизистой оболочки и не обращают на неё внимания, считая, что всё пройдёт самостоятельно. По статистике, 65 % пациентов обращаются к врачу только на III–IV стадии рака [1] .
Распространённость
97 % злокачественных опухолей полости рта представлены плоскоклеточным ороговевающим раком, происходящим из эпителиальных клеток, которые покрывают слизистую оболочку ротовой полости [3] [17] . В 3 % рак полости рта представлен злокачественными опухолями малых слюнных желёз. Кроме карциномы (рака), есть и другие злокачественные опухоли полости рта: саркома, меланома и лимфома.
Наиболее часто, примерно в 52 % случаев, рак полости рта локализуется на подвижной части языка. Дно полости рта поражается в 20 % случаев, слизистая оболочка щёк — в 7 % случаев. Поражение остальных отделов полости рта встречается реже: частота рака твёрдого нёба — 4 %, альвеолярного отростка нижней и верхней челюсти челюсти — 6 и 4 %, мягкого нёба — 5 %, передних нёбных дужек — 2 % [26] .
Мужчины болеют примерно в 3,5 раза чаще женщин. Средний возраст заболевших составляет 61 год [1] .
Причины рака языка и полости рта
Алкоголь и табак. 75 % всех злокачественных опухолей слизистой оболочки полости рта связаны с употреблением алкоголя и табака, в том числе бездымного (т. е. жевательного) [18] . По данным исследования, курение более 40 сигарет в день в 7 раз повышает риск развития рака полости рта, а потребление более 800 г крепких спиртных напитков в неделю — в 6 раз. У мужчин, которые курят более 40 сигарет в день и выпивают более 800 г крепких спиртных напитков в неделю, риск развития рака полости рта выше в 38 раз по сравнению с некурящими и непьющими людьми [19] . Жевание ореха бетеля, характерное для жителей стран Восточной Азии и Индии, также относится к факторам риска развития рака полости рта [3] [20] .
Хроническое воспаление. При пародонтите риск развития рака полости рта повышается в 2–5 раз. Считается, что это связано с различиями в составе микробиоты (совокупности микроорганизмов) полости рта [3] [5] .
Хронические травмы слизистой оболочки от острых краёв зубов или пломб, неправильно подобранных протезов или имплантов. Также травма может появиться из-за поведенческих привычек, например прикусывания слизистой оболочки [4] .
Эпителиальные поражения полости рта, которые могут стать злокачественными:
-
— вероятность озлокачествления от 0 до 12,5 %, по данным разных авторов; — вероятность перехода в рак 2–3 % в год;
- эритроплакия — встречается крайне редко, однако риск озлокачествления доходит до 85 %;
- подслизистый фиброз — злокачественный потенциал 9 % [7][10][11][14] .
Вирус папилломы человека (ВПЧ). Это распространённый вирус, который не причиняет вреда большинству людей и проходит самостоятельно. В то же время он может вызвать изменения, приводящие к раку. Более 90 % опухолей, связанных с ВПЧ, вызваны 16-м типом вируса [6] . ВПЧ-ассоциированный рак более характерен для злокачественных поражений ротоглотки.
Пищевые привычки. К таким привычкам относится недостаток микронутриентов (особенно витамина А) из-за низкого потребления фруктов и овощей, а также употреблением слишком горячей и пряной пищи [8] [12] . Пищевые привычки вызывают рак полости рта в 10–15 % случаев.
Некоторые наследственные заболевания: пигментная ксеродерма, синдром Ли — Фраумени, системная красная волчанка, склеродермия и атаксия-телеангиэктазия. При этих болезнях риск развития рака, в том числе полости рта, выше из-за нарушения механизмов восстановления ДНК [12] .
Кислоты, щёлочи и другие химические вещества в виде паров и аэрозолей, например на химическом предприятии. Они повышают риск развития злокачественных новообразований языка и полости рта.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака языка и полости рта
Слизистую оболочку полости рта можно осмотреть самостоятельного. Это позволяет выявить рак на ранних стадиях без дополнительной диагностики.
Рак слизистой оболочки полости рта имеет три формы роста:
- Экзофитный — больший компонент опухоли растёт над слизистой оболочкой, выглядит как бляшкообразный, грибовидный нарост с чёткими границами.
- Эндофитный — опухоль распространяется вглубь без чётких границ, выглядит как язва или уплотнение.
- Смешанная форма.
![Экзофитный и эндофитный рост опухоли [24, 27]](https://probolezny.ru/media/bolezny/rak-yazyka/ekzofitnyy-i-endofitnyy-rost-opuholi-24-27_s_NduxucM.jpg)
Возможные симптомы рака слизистой оболочки полости рта:
- Непроходящее красное, розовато-красное или белое пятно, язва или узловое образование на слизистой оболочке каменистой плотности. При контакте, например при чистке зубов, эти изменения могут кровоточить.
- Постоянная боль в горле, боль при глотании, не связанная с простудой. Жжение и болезненность в поражённой области. Редко может беспокоить боль в ухе.
- Нарушение подвижности языка, если опухоль располагается в этой области, и связанное с этим изменение речи.
- Проблемы с глотанием, попёрхивание, если опухоль находится рядом с корнем языка.
- Увеличение лимфоузлов на шее.
- Необъяснимые кровотечения из языка вне травм и прикусывания.
- Онемение во рту, которое не проходит (встречается нечасто).
Перечисленные симптомы могут быть вызваны и другими заболеваниями, поэтому нужно проконсультироваться с врачом.
Как заявляет Всемирная организация здравоохранения (ВОЗ), если поражение в полости рта не проходит в течение двух недель после того, как устранили местные причины раздражения, нужно сделать биопсию [5] .
Патогенез рака языка и полости рта
Рак слизистой оболочки полости рта возникает из-за мутаций ДНК, влияющих на несколько различных генов. Часто мутации возникают спонтанно, в то же время факторы риска изменяют соотношение между мутагенными сигналами и врождёнными защитными механизмами.
Есть гены, которые регулируют клеточный цикл от момента её образования путём деления материнской клетки до собственного деления или гибели:
- Протоонкогены — это нормальные гены клеток, которые отвечают за размножение. В зрелых клетках они, как правило, неактивны, но под воздействием разных факторов могут активироваться и превратиться в онкогены, которые вызывают бесконтрольное деление клеток.
- Антионкогены — гены, которые подавляют размножение клеток.
Если соотношение этих генов нарушается, клетки начинают бесконтрольно делиться, что приводит к образованию злокачественного новообразования [13] [15] .
Когда генетические поломки накапливаются, клетки становятся автономными и проникают через базальную мембрану эпителия. Затем опухолевые клетки с током крови и лимфы перемещаются в другие ткани и органы, т. е. дают метастазы. Для рака языка на первом этапе наиболее характерно поражение лимфоузлов шеи, на втором этапе — метастазирование в отдалённые органы (лёгкие и печень, редко кости и др.).
Особенности развития рака полости рта в зависимости от причин
Различные вещества повреждают различные гены. По сути, под раком слизистой оболочки полости рта подразумевают разнородную группу плоскоклеточного рака, развившегося в одной анатомической области по разным причинам. Изучение генетики злокачественных опухолей полости рта позволит предсказывать поведение опухоли и осуществлять таргетную терапию, которая воздействует только на клетки опухоли без повреждения здоровых клеток организма.
Отличительной особенностью опухолей, связанных с курением, является высокая мутационная нагрузка. Это значит, что на ткани регулярно воздействует большое количество канцерогенов, включая специфические для табака нитрозамины, полициклические ароматические углеводороды и летучие органические соединения. Кроме этого, из-за воздействия табачного дыма на организм в целом могут появиться множественные очаги поражения в пределах пищевода, желудка, печени и поджелудочной железы, реже в двенадцатиперстной кишке.
В хроническом воспалении наибольшую роль оказывают бактерии Fusobacterium nucleatum и Porphyromonas gingivalis. Они способствуют тому, что клетка, пройдя весь свой цикл, не умирает, как это должно происходить в норме, а продолжает размножаться [3] [15] .
ВПЧ интегрирует свой геном ДНК в ядро клетки-хозяина, и клетки начинают вырабатывать онкопротеины E6 и E7. В результате нарушается процесс запрограммированной гибели клеток, который необходим для восстановления ДНК хозяина. Клетки, которые вырабатывают E6, становятся генетически нестабильными. Белок E7 нарушает клеточный цикл и приводит к размножению клеток и их злокачественной трансформации [6] .
Классификация и стадии развития рака языка и полости рта
Осложнения рака языка и полости рта
Образование в области языка может нарушать его подвижность. Если у человека не будет двигаться язык, он не сможет нормально сформировать пищевой комок и проглотить его.
Если опухоль распространяется на область височно-нижнечелюстного сустава, человеку труднее открывать рот и сложнее пережёвывать пищу. В запущенных формах человек вообще не может открыть рот, даже чтобы выпить воду. В этом случае потребуется установить гастростому (искусственный вход в полость желудка через переднюю брюшную стенку).
При распространённом процессе, который затрагивает надгортанник, слюна вместо пищевода будет попадать в трахею и приведёт к пневмонии. В этом случае может потребоваться трехеостома (искусственно созданное отверстие в трахее, которое позволяет пациенту дышать).
Злокачественная опухоль способна как прорастать в кровеносные сосуды, так и образовывать новые сосуды. Поэтому при распаде большой опухоли может возникнуть кровотечение.
Неспецифические осложнения рака слизистой оболочки полости рта:
-
— отсутствие аппетита. Это состояние часто сопровождает хронические заболевания на поздней стадии. Важно понимать, что отсутствие аппетита может быть вызвано не только самой опухолью, но и сопутствующими состояниями: изменением вкуса, наличием тошноты, сухостью в полости рта, расстройством пищеварения, усталостью, депрессией и хроническим болевым синдромом. Сопутствующие состояния могут быть связаны как с самим раком так и с его лечением. Для коррекции анорексии важно понимать, почему она возникла. Например, если причина в депрессии, то нужна будет помощь психолога или психиатра [21] . — общее похудание и истощение. Основная роль в развитии кахексии принадлежит полипептидам и цитокинам. Они запускают в организме различные изменения, приводящие к гиперметаболизму (повышенному расходу энергии в состоянии покоя), который характерен для онкологического процесса. При кахесии, кроме общего истощения, иногда наблюдается депрессия и расстройство пищеварения, вызванное снижением сократительной активности мышц желудка. — низкий уровень гемоглобина (меньше 120 г/л) или его снижение более чем на 20 г/л от исходного значения. Может быть обусловлена как наличием самой опухоли, так и её лечением [22] .
В запущенном периоде опухоль разрушает окружающие ткани: преддверие рта, кости, кожу и мышцы с последующим некрозом (омертвением) тканей.
Диагностика рака языка и полости рта
При обнаружении незаживающей язвы или уплотнения на слизистой оболочке полости рта нужно обратиться к стоматологу, парадонтологу, специалисту по патологии слизистой оболочки полости рта или оториноларингологу. Если жалобы беспокоят белее двух недель, лучше сразу идти к онкологу, который специализируется на опухолях головы и шеи.
Осмотр
Диагностика начинается с клинического осмотра полости рта, который состоит из визуального осмотра и пальпации (прощупывания). Тщательное клиническое обследование позволяет выявить до 99 % случаев рака языка и полости рта [23] .
Инструментальная диагностика
- Фиброларингоскопия (ФЛС). Это обследование гортани и глотки с помощью гибкого эндоскопа с видеокамерой на конце. Обычно проводится, если опухоль распространяется на корень языка. Но, в зависимости от выраженности рвотного рефлекса у пациента и его анатомических особенностей, опытный ЛОР-онколог в большинстве случаев может рассмотреть опухоль и без ФЛС.
- Биопсия. При этом исследовании берут небольшие образцы ткани опухоли, чтобы установить её морфологическую структуру. Биопсию нужно проводить при всех подозрительных поражениях. Это наиболее информативный метод диагностики рака любой локализации.
- УЗИ языка. Позволяет определить, насколько глубоко проникла опухоль. Если есть техническая возможность, это исследование нужно выполнять всем пациентам со злокачественными новообразованиями языка.
- КТ и/или МРТ поражённой области с внутривенным контрастированием. Выполняется, чтобы оценить первичную распространённость опухоли, глубину её проникновения, наличие инвазии в кости нижней или верхней челюсти, основание черепа или в окружающие мягкие ткани. Если нет противопоказаний, МРТ рекомендуется при планировании лучевой или химиолучевой терапии.
- УЗИ лимфоузлов шеи с пункцией изменённых лимфоузлов. Исследование показывает, затрагивает ли опухолевый процесс регионарные лимфоузлы.
- УЗИ органов брюшной полости и забрюшинного пространства. Позволяет исключить метастазы в этих областях.
- Рентгенография органов грудной клетки или КТ. Проводится, чтобы выявить отдалённые метастазы и заболевания, которые могут повлиять на тактику лечения: туберкулёз, саркоидоз, пневмонию, рак лёгкого и т. д.
- ПЭТ/КТ с флудезоксиглюкозой. В некоторых случаях это исследование рекомендуется пациентам с III–IV стадиями, чтобы исключить отдалённые метастазы. Также оно может проводиться по индивидуальным показаниям [17][18] .
Лабораторная диагностика
Иммуногистохимическое исследование белка p16. Повышение его уровня указывает на предраковые изменения, связанные с ВПЧ-инфекцией. Этот анализ позволяет выявить рак на ранней стадии [16] .
Дифференциальная диагностика
Рак полости рта нужно отличать от доброкачественных опухолей языка (фибромы, миомы, липомы, гемангиомы, лимфангиомы), одной из форм первичного сифилиса, туберкулёзной язвы, лейкоплакии и эритроплакии.
![Лейкоплакия языка [29]](https://probolezny.ru/media/bolezny/rak-yazyka/lyaykoplakiya-yazyka-29_s.jpg)
Лечение рака языка и полости рта
Основным методом лечения рака слизистой оболочки полости рта остаётся хирургический. Также может применяться лекарственное лечение, лучевая терапия или их комбинация.
Первичный рак рекомендуется удалять единым блоком вместе с лимфоузлами на шее. Это позволяет снизить риск рецидива. Объём лимфодиссекции зависит от размеров опухоли и наличия метастазов в лимфоузлах шеи.
При наличии неблагоприятных факторов прогноза после операции назначается лучевая или химиолучевая терапия. К таким факторам относят:
- III–IV стадию;
- метастазы в одном или нескольких лимфоузлах;
- прорастание опухоли за капсулу лимфоузла;
- периневральную инвазию (распространение опухолевых клеток на нервы);
- опухолевые эмболы в лимфатических сосудах.
Если есть абсолютные противопоказания к оперативному вмешательству или пациент отказывается от операции:
- при I и II стадиях рекомендуется провести дистанционную лучевую терапию или брахитерапию в самостоятельном варианте , при которой источник излучения располагается как можно ближе к опухоли или непосредственно в ней;
- при III и IV стадиях выполняется химиолучевое лечение.
Лечение опухоли, которую нельзя удалить хирургическим путём
Хирургическое лечение не целесообразно в следующих случаях:
- стадия Т4b (опухоль прорастает в крылонёбную ямку, боковую стенку глотки или основание черепа; или затрагивает внутреннюю сонную артерию);
- опухоль распространилась из регионарных лимфоузлов на кожу, такое встречается при запущённых формах;
- опухоль распространилась на структуры средостения, предпозвоночную фасцию или шейные позвонки.
При изначально неоперабельном процессе выбор метода лечения зависит от общего состояния пациента [17] . Может проводиться один из вариантов лечения:
- Химиолучевая терапия или индукционная полихимиотерапия с последующим проведением дистанционной лучевой или химиолучевой терапии. Далее решается вопрос о хирургическом лечении.
- Дистанционная лучевая терапия +/– конкурентная химиотерапия (в зависимости от общего состояния).
- Паллиативная дистанционная лучевая терапия, или монохимиотерапия, или паллиативная помощь [24] .
Прогноз. Профилактика
Прогноз заболевания определяется стадией. Общая 5-летняя выживаемость составляет 85 % для I стадии, 75 % для II стадии, 60 % для III стадии, 30 % для IV стадии. При распространённых стадиях прогноз неблагоприятный [25] .
Профилактика рака языка и полости рта
Чтобы предотвратить развитие рака слизистой полости рта, необходимо:
- отказаться от вредных привычек: курения, приёма алкоголя, жевания бетеля;
- устранить причины, травмирующие слизистую оболочку полости рта: острые края зубов или пломб, неправильно подобранные зубные протезы или импланты;
- соблюдать гигиену полости рта;
- регулярно самостоятельно осматривать ротовую полость;
- проходить профилактические осмотры у стоматолога, своевременно лечить периодонтит.
Когда канцерогенный процесс уже начался, основой вторичной профилактики является своевременное обследование и раннее лечение предраковых заболеваний полости рта и рака на ранних стадиях.
Несмотря на то, что всё больше людей узнают о раке полости рта, процент пациентов, которые обращаются за медицинской помощью с запущенным заболеванием, за последние 40 лет существенно не изменился.
Рак языка и полости рта может возникнуть у любого человека, но чаще он развивается под воздействием факторов риска. Большинство этих факторов возможно устранить, поэтому рак полости рта можно рассматривать как заболевание, которое можно предотвратить [3] [5] .
Папилломы представляют собой новообразования вирусного характера ВПЧ 32 и 13 типа. Это заболевание доставляет дискомфорт во рту, так как человеку при приеме пищи становится неудобно пережевывать её, он чувствует боль. Папилломы следует в обязательном порядке удалять, и чем раньше это произойдет, тем меньшие негативные последствия и побочные эффекты можно ожидать.

Что такое папилломы во рту
Папиллома представляет собой новообразование, сопровождающееся усилением площади эпителия, находящегося в слизистой оболочке ротовой полости. Сопровождается воспалением стромы оболочки рта.
По внешнему виду папилломы схожи с бородавками, однако расположены они не на кожном покрове, а непосредственно в слизистой оболочке ротовой полости. Код по МКБ 10 — Доброкачественное новообразование глотки и рта.
Как выглядят
Папилломы располагаются в области рта, при этом они могут находиться на разных участках. Имеют розовый цвет с легким прозрачным оттенком. Размер новообразования не превышает 10 мм. Если не проводить лечение, то происходит разрастание так называемой “ножки” – основания. Папилломы имеют неровные края, их поверхность с легкими буграми. Образования могут находиться в единичном участке, например, только на языке, или же быть расположенными в двух и более областях. Существуют несколько типов локализации:
- Горловые папилломы — на первоначальном этапе не доставляют дискомфортных ощущений, а потом приводят к развитию заболеваний голосовых связок, мешают проглатыванию напитков и еды. Имеют легкий розоватый оттенок с белыми краями, поверхность бугристая.

- Языковые — в начале ощущаются как почесывание и шероховатость на кончике языка, а потом доставляют боль, прием пищи приводит к травмированию, вследствие чего человек не может нормально говорить и пережевывать пищу.
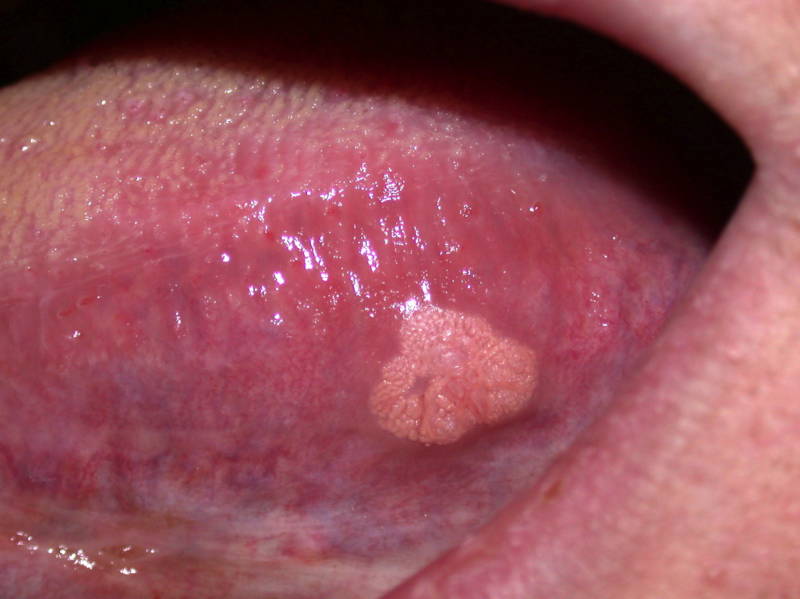
Папиллома на языке
- Губные папилломы — видны окружающим с самого первого дня, при разрастании происходит воздействие на речевой аппарат. Эстетически выглядит не привлекательно, схоже с запущенным случаем герпеса.

Папиллома на губе
- На гортани — самый опасный вид папилломы, так как отросток может привести к развитию гипоксии.

Папилломы на гортани
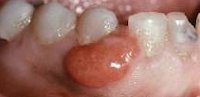
- На десне — имеет красноватый цвет, с розовыми краями. Болевые ощущения практически отсутствуют, диагностика осложнена, так как пациент думает, что это сугубо стоматологические проблемы.

Папиллома на десне
- На слизистой, на внутренней стороне щеки – имеет схожие симптомы со всеми перечисленными видами.

Папиллома на внутренней стороне щеки
Внешний вид новообразования зависит от того, в какой области оно расположено. Так, его цвет может характеризоваться от белого до розово-красного. Размер меняется по стадиям. Чем раньше обнаружить папиллому, тем проще ее удалить, так как ее размер еще маленький.
Причины появления
Проявление папилломы связано с заражением вирусом. У носителя не всегда проявляется заболевание, вирус может находиться хоть всю жизнь в латентной поре. Появляются папилломы только при наличии сопутствующих показателей. К ним относят:
- получение травмы;
- постоянное воздействие высоких температур (как климатических, так и связанных с производственной детальностью);
- генетические факторы;
- ослабление иммунных функций организма;
- гормональный дисбаланс, появившийся в подростковом возрасте, при менопаузе, в результате медикаментозного лечения.
Вирусных агентов, приводящих к заболеванию, существует более сотни. Именно от типа вируса зависит уровень опасности, место расположения и правила лечения папилломы.
Факторы риска
Кроме очевидной эстетической составляющей, папилломы вызывает неприятные ощущения во рту. Их наличие мешает пережевыванию пищи, влияет на речь. Также папиллома, ели она расположена на корне языка или гортани, может привести к более тяжелому последствию — приступам удушья.

Слева – гортань в норме, справа – запущенные папилломы.
Однако, есть не менее серьезные последствия, к которым может привести запущенный случай. Основной фактор риска доброкачественного образования в том, что оно может перерасти в злокачественное. Определить точно, на каком этапе это произойдет и произойдет ли, невозможно.
| Вид новообразования | Описание симптомов |
| эпителиальная гиперплазия | Вирус присутствует у каждого человека в латентном состоянии, при условиях эпителий начинает делиться и появляются папилломы. Болезненных ощущений мало, удаляется достаточно просто. |
| простые папилломы | Небольшие наросты, не доставляющие боли. Образуются единично или группами. |
| вульгарные папилломы | Похожи на простые, с отличием в том, что их образования всегда групповые. |
| плоские | Практически не имеют выпуклостей, их цвет более темный. |
| нитевидные | Травмоопасны, так как у них есть ножка. |
| Остроконечные папилломы | Распространяются очень быстро, шрамы после их удаления относятся к онкогенному риску. |
| фибропапилломы | Грибовидный нарост схожего со слизистой цвета, легко травмируется. |
| Кондиломы | Наросты с мягкой и тонкой ножкой, которые легко повреждаются. |
Локализация
Папилломы ротовой полости могут локализоваться в одном месте или нескольких. Среди участков распространения выделяют:
Наиболее болезненные ощущения доставляют папилломы, находящиеся на языке. В тоже время самыми опасными считают те, что расположены на небе, корне языка, гортани, так как они могут привести к приступам удушья. Новообразования на деснах и щеках практически безболезненны, могут доставлять дискомфорт при приеме пищи. Папилломы на губах — серьезный эстетический минус.
Диагностика
Диагностику следует проводить, как только вы обнаружили образования в ротовой полости. Некоторые виды папиллом разрастаются очень быстро и если не приступить к лечению немедленно, то это грозит серьезными проблемами. Пациентов с подозрением на наличие папилломы отправляют на гистологическое обследование. Выявляются нарушения базального слоя, если есть резкий акантоз, то это является свидетельством болезни.
Специалист при обследовании ротовой полости с помощью взятия необходимых анализов выясняет, действительно ли это папилломы и отделят их от кондилом, эпителиом и других заболеваний, симптоматика которых схожа.
Лечение
Лечение папилломы комплексное, в его время обязательно идет не только медикаментозная терапия, но и витаминизация. Народные методы показывают эффективность, но в том случае, если воспалительный процесс еще не запущен.
Санация полости рта

Санация полости рта – обязательный этап лечения папиллом.
Санация представляет собой комплексные мероприятия, направленные на удаление сопутствующих болезней, которые влияют на разрастание новообразования или мешают его лечению. Она включается в себя:
- лечение воспалений;
- снятие зубного налета и камня, лечение кариеса и пломбирование, установку коронок и тому подобное;
- чистка протезов;
- чистка брекетов (обычно хирургическое вмешательство, если оно нужно, проводится после их снятия).
Санация полости рта необходима для уменьшения риска рецидива. Если их не провести, то вероятность повторного нарастания увеличивается в 2-3 раза. Врач после проведения комплектной терапии полости рта назначает прием специальных антибактериальных таблеток, полоскания медицинскими растворами для обеззараживания и заживления.
Медикаментозная терапия
После проведения санации назначается медикаментозная терапия. Используются средства, способствующие поднятию ослабленного иммунитета. Отличено зарекомендовало себя средства Панавир, которым необходимо пользоваться в течение двух недель. Также в качестве терапии назначают:
- Виферон (им нужно смазывать пораженную область, помогает заживлению, обладает антисептическим эффектом);
- Димексид (им несколько раз в день полоскают горло, попадание внутрь организма исключить).
Действенны таблетки Ликопид Изопринозин, свечи Генферон, раствор Аллокин-Альфа. Правильную комбинацию медикаментозных средств назначает специалист после обследования конкретного случая, выявления причины и оценки рисков рецидива.
Народные методы

Можно чередовать компрессы с другими методами лечения.
Методы альтернативной медицины имеют место быть. Они не так действенны как аптечные препараты, зато на них крайне редко возникают аллергические реакции. Есть такие методы:
- измельченный чеснок, смешанный с вазелином, прикладывают к пораженной области на ночь;
- маринованный лимон закрепляют на коже пластырем и ждут несколько часов;
- протертый картофель с яичным желтком прикладывают в виде компресса;
- смазывают пораженную область эфирными маслами можжевельника, апельсина, чайного дерева.
Народные методы для достижения эффекта используют не менее двух недель. Это не дает возможности говорить, что они являются эффективными. Для лечения вирусного заболевания лучше сразу обратиться к специалисту.
Удаление папиллом
Удаление папиллом — метод, используемый в 80% случаев. Хирургическое вмешательство безболезненно, ведь перед этим проводится анестезия ротовой полости. Высокая точность достигается за счет использования новейших методов оперативного вмешательства. Не всегда удается за одно посещение избавиться от новообразования, в таком случае потребуется комплексная терапия.
Методы удаления:
- Удаление скальпелем. Этот метод старый, используется в том случае, если у пациента ограниченный денежный бюджет и нет других вариантов удаления. Происходит срезание образований, возможен риск возникновения рубца. Использовать для удаления папиллом на губах запрещается.
- Лазером. Нарост выжигается слой за слоем, при этом остальные ткани остаются неповрежденными. Метод современный и действенный, рубец не остается. Единственный его минус заключается в дороговизне процедуры.
- Медицинской петлей. Папиллома захватывается и происходит постепенное ее извлечение из ткани. Метод позволяет избежать повторного инфекционного заражения, характеризуется быстротой заживления.
- Ультразвуком. Ультразвук высокой интенсивности приводит к уничтожению зараженных тканей, при этом другие остаются в сохранности. Метод эффективный и безопасный, но немало стоит.
- Электрокоагуляцией. Удаление происходит СВЧ или электрическим током. Используется преимущественно для работы с образованиями под языком.
- Конхотомом. Извлечение пораженных участков слизистой с помощью биопсийных щипцов. Метод эффективный и безопасный, показан для разрастании в полости рта, а не за его пределами.
- Радиоволнами. Воздействие волнами, происходит безболезненно и безопасно для пациента. Гистология подтверждает доброкачественность новообразования.
Особенности лечения и удаления папиллом во рту у ребенка

Удаление папилломы десны лазером.
Заболевание может быть врожденным, в таком случае папилломы появляются даже у новорожденного.
Вирус передается от матери к ребенку, внутриутробно, то есть ребенок может появиться на свет с уже определенной стадией, а сопутствующие факторы (вирусность, генетическая предрасположенность, особенности питания) сделают его активным.
Новообразования не доставляют дискомфорта изначально, но позже вызывают зуд. Ребенок начинает расчесывать рану, что приводит к воспалительным процессам. Применяется медикаментозное лечение, из разрешенных вмешательств удаление лазером, криодеструкция, воздействие радиоволнами и электрокоагуляция.
У грудничка
Причин развития заболевания у новорожденных несколько. Среди них выделяют передачу от роженицы грудничку и контактно-бытовой, когда вирус был приобретен при использовании игрушек, сосок, полотенец, кружек и тд.
Хирургическое вмешательство недопустимо, в начале терапии пользуются мазями, гелями и растворами.
Возможные осложнения
Осложнения касаются того, что доброкачественная опухоль может перейти в злокачественную. Удалять папилломы и бородавки нужно сразу, не дожидаясь, пока они приведут к раку гортани или полости рта, меланоме.
Профилактические меры
Вирус есть практически у каждого. Важно соблюдать профилактические меры для того, чтоб он не вышел из латентного состояния:
- регулярная вакцинация;
- здоровое питание;
- личная гигиена;
- профилактическая чистка полости рта и зубов.
Отзывы
Отзывы тех, кто справился с заболеванием, рассказывающие, что для этого потребовалось, можно прочесть ниже. Также посетители сайта могут оставить свои рекомендации и советы.
Читайте также:

