Что такое очковая гематома
Обновлено: 23.04.2024
В медицинской практике такое состояние называется периорбитальным экхимозом – кровоизлиянием в области глаз. Это темные гематомы округлой формы, похожие на очки или глаза енота. Отсюда и такое название, причем в России и странах бывшего СССР говорят об «очках», а в Европе и США — «глазах енота». Скопившаяся кровь окрашивает ткани в темные цвета: темно-синий, фиолетовый оттенок, но по мере «цветения» гематомы цвет меняется. Выраженность симптомов варьируется, все зависит от причины их появления. При сложных травмах на первое место выходит боль и другие состояния. Обычно этот симптом является следствием тяжелых травм и состояний, требующих своевременной диагностики и лечения.
Возможные причины
- Краниотомия
- Переломы лицевых костей черепа
- После ринопластики
- Амилоидоз
- некоторые виды рака, в том числе лейкемию, саркому;
- апластическую анемию;
- тромбоцитопению;
- может быть последствием или осложнением других пластических или косметических операций.
Характерные симптомы
Симптомы развиваются постепенно, сначала появляется отек, боль и повышенная чувствительность в области глаз, возможны кровоизлияния в конъюнктиву и склеру глаза. Постепенно кожа меняет цвет и через несколько часов или дней появляются характерные синяки. В зависимости от причины появления, могут возникать и другие признаки, например, потеря обоняния при травмах носа или лицевых костей. Нарушения слуха при переломах костей основания черепа. Может увеличиваться давление и пульс.
Необходимая диагностика

Учитывая наиболее частую причину появления симптома, первое, что исключают врачи – переломы основания черепа. Поскольку при рентгенологическом обследовании не всегда возможно заметить перелом, больному рекомендована компьютерная томография. Дополняет обследование визуальный осмотр, проведение некоторых тестов: оценка движения глаз, неврологические тесты и др. Большую роль в диагностике появления симптома играет выяснение причины.
Возможные осложнения
- развитие менингита;
- аневризму;
- паралич лицевых мышц;
- кровоизлияние в мозг;
- постконтузионный синдром, характеризующийся шумом в ушах, головными болями, бессонницей, повышенной усталостью.
Прогноз
Прогноз зависит от причины формирования симптома, но кровоподтеки обычно сходят за несколько недель полностью. В остальном прогноз определяется возможными осложнениями. Травмы головы, перелом основания черепа – очень серьезные и опасные травмы, связанные со множеством возможных осложнений: большая часть из них представляет угрозу для здоровья и жизни пациентов. Поэтому, если после травмы головы появился симптом – это серьезное основание для госпитализации. Обычно лечение проводится в стенах стационара, под пристальным наблюдением врачей. Своевременное выявление причины появления симптома очков и начатое лечение снижает вероятность тяжелых осложнений.
Текст: Юлия Лапушкина.

Врач-стоматолог, консультант по здоровому питанию, ГВ, детскому, женскому и мужскому здоровью, профилактике болезней, здоровому образу жизни и активному долголетию.
Синяком или кровоподтеком называют гематому, расположенную в подкожно-жировой клетчатке, то есть под кожей, которая проявляется синюшным или багрово-синим пятном на коже сразу после кровоизлияния. По прошествии времени синяк начинает «цвести», приобретает зеленоватую, а потом желтоватую окраску. При скоплении под кожей значительного количества крови возможно образование на месте гематомы припухлости или шишки. У женщин появляются синяки без причины чаще, чем у мужчин.
Мелкие кровоподтеки часто расположены в районе пальцев рук, крупные кровоизлияния, как правило, располагаются на ногах (бедра, голени).

Почему возникают синяки на теле?
Появление кровоподтеков на теле без воздействия внешних причин обусловлено следующими факторами:
- Недостаток витаминов. «Беспричинное» появление геморрагий на теле может быть обусловлено нехваткой витаминов С, РР, К. Аскорбиновая и никотиновая кислоты обеспечивают эластичность сосудистых стенок, а при их недостатке сосуды становятся хрупкими и ломкими. Витамин К участвует в коагуляции, то есть свертываемости крови, при его нехватке увеличивается кровоточивость, что приводит к появлению подкожных гематом, казалось бы, даже от дуновения ветерка.
- Возраст. Чем старше становится человек, тем сильнее изнашивается его организм. Синяки у пожилых людей связаны со снижением эластичности стенок сосудов, от чего они легко лопаются даже при небольшой физической нагрузке, что ведет к образованию кровоподтеков под кожей. Кроме того, с возрастом истончается подкожно-жировой слой, который несколько смягчает действие внешних факторов (удары, травмы).
- Варикозное расширение вен. При этом заболевании вены расширяются, стенки их становятся тонкими, а, следовательно, хрупкими. В любой момент, даже от небольшого воздействия (например, хождение на невысоких каблуках) вена или вены могут лопнуть, что сопровождается не только появлением синяков, но и образованием сосудистой сеточки и петехиальной сыпи, обусловленными разрывами капилляров. При постоянном образовании синяков при варикозе необходимо обратиться к флебологу, который порекомендует консервативное или оперативное лечение.
- Болезни печени. Печень не только обезвреживает токсины, но и вырабатывает белки, обеспечивающие свертываемость крови (фибриноген, протромбин). При развитии печеночной патологии (различные гепатиты, цирроз) орган не справляется со своими функциями, что сопровождается повышенной кровоточивостью (например, из носа) и формированием подкожных гематом. Кроме склонности к образованию синяков печеночные заболевания характеризуются снижением или отсутствием аппетита, тошнотой, возможной рвотой, болями в правом подреберье.
- Гормональные расстройства. Это наиболее частая причина синяков на теле у женщин. Склонность к образованию кровоподтеков наблюдается при дефиците эстрогенов, например, в пременопаузу или в предменструальный период. Также спровоцировать возникновение синих пятен на теле может прием гормональных препаратов (комбинированных контрацептивов, глюкокортикоидов). Отдельно стоит сказать про синяки при беременности, которые обусловлены гестационной тромбоцитопенией (недостаток тромбоцитов) и наблюдаются в 4 – 10% всех беременностей.
- Сахарный диабет. Заболевание характеризуется не только повышением сахара в крови и связанными с этим симптомами, но и постоянным формированием кровоподтеков на коже. При этой патологии расстраиваются все виды обмена веществ, ухудшается кровоснабжение, повышается свертываемость крови, снижается эластичность сосудистых стенок, что сопровождается появлением синяков на теле просто так.
- Прием лекарств. Лечение некоторыми лекарственными препаратами, которые «разжижают» кровь (группа НПВС, например, аспирин или антикоагулянты), может сопровождаться появлением синяков на теле без ударов.
- Васкулиты. При воспалении стенок сосудов повышается их проницаемость и хрупкость. Васкулиты бывают первичными, которые обусловлены расстройством иммунной реактивности и вызываются инфекционными агентами, и вторичными, возникающими как осложнение основного заболевания (скарлатина, воспаление мозговых оболочек, опухоль и прочее).
- Злокачественные процессы крови. Различные лейкозы, миелолейкозы нередко сопровождаются формированием не только подкожных гематом, но и гематомами во внутренних органах, мышцах. Кроме того, лечение любого рака ведет к снижению тромбоцитов в крови, что проявляется появлением множественных кровоподтеков на теле.
- Аутоиммунная патология. Например, системная красная волчанка, которая характеризуется снижением прочности соединительной ткани всех систем организма, включая кровеносную. Соединительная ткань, защищающая сосуды, не обеспечивает их должной безопасности, поэтому кровоподтеки на коже образуются при малейшем надавливании на нее.
- Болезни крови. Нарушение свертываемости крови (например, гемофилия), дефицит тромбоцитов или их дефекты сопровождаются образованием многочисленных синяков и петехиальной сыпи. Также многочисленные подкожные геморрагии наблюдаются при некоторых анемиях.
- Опухоли гипофиза, коры надпочечников. Характеризуются повышенным синтезом гормонов, что ведет к истончению кожи, ее легкой травматизации и проявляется многочисленными синяками и петехиями.
Синяки на теле без причины: диагностика
При регулярно возникающих кровоподтеках на теле и петехиальной сыпи, даже при отсутствии другой симптоматики, следует как можно скорее обратиться к врачу. Это может быть врач общей практики или участковый терапевт. Он соберет анамнез с жалобами, проведет общий осмотр и решит, нужна ли консультация какого-либо узкого специалиста (дерматолог, невролог, флеболог, эндокринолог, кардиолог и другие). По показаниям специалист назначит следующие методы обследования:
- УЗИ печени и органов брюшной полости, включая селезенку. Метод позволит выявить патологию печени, пищеварительного тракта, селезенки (в ней разрушаются эритроциты).
- УЗИ суставов. Назначается при подозрении на патологию суставов.
- Эхокардиография. Рекомендуется при подозрении на инфекционный эндокардит.
- МРТ, КТ головного мозга. Назначается при подозрении на опухоль гипофиза.
- УЗИ почек и надпочечников. Позволяет выявить почечную патологию, гиперплазию или опухоль надпочечников.
«Беспричинные» синяки: какие анализы сдать:
- общие анализы крови и мочи для выявления возможных заболеваний крови и мочевыделительной системы;
- коагулограмму для установления повышенной либо сниженной свертываемости крови;
- анализ крови на печеночные ферменты, биохимию (билирубин, белки, мочевину, креатинин, сахар и другие показатели) позволяет оценить функцию печени, заподозрить патологию внутренних органов, сахарный диабет;
- кровь на маркеры аутоиммунных патологий (ревматоидный фактор, С-реактивный белок, волчаночные антитела и прочее) при подозрении на аутоиммунное поражение соединительной ткани;
- кровь на антитела к фосфолипидам назначается беременным для исключения антифосфолипидного синдрома;
- мазки из мочеполового тракта для исключения половых инфекций (микоплазмоз, уреаплазмоз, гонорея) при которых возможно появление петехиальных геморрагий на теле, особенно в области суставов.
Раннее обращение за медицинской помощью и прохождение обследования при регулярном появлении кровоподтеков на теле позволит выявить серьезную патологию либо, при ее отсутствии, скорректировать назначенное ранее лечение. В качестве профилактики развития геморрагического синдрома рекомендуется отказаться от вредных привычек, нормализовать рацион питания, избегать как гиподинамии, так и чрезмерных физических нагрузок, а также не принимать солнечные ванны, не загорать в солярии, не посещать баню и сауну.
Текст: Анна Созинова

врач (оперирующий) акушер-гинеколог (аднексэктомия, вылущивание кисты яичника, тубэктомия, резекция яичника, надвлагалищная ампутация матки, кесарево сечение, в том числе кесарево сечение по Stark), кольпоскопия, гистероскопия, заболевания молочной железы. Автор материалов о медицине и здоровье.
Что такое кефалогематома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Месяцева Сергея Олеговича, остеопата со стажем в 18 лет.
Над статьей доктора Месяцева Сергея Олеговича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Актуальной темой на сегодняшний день остаются осложнения перинатального (околородового) поражения плода. Одним из осложнений родовой деятельности является родовой травматизм, в частности — кефалогематома.
Кефалогематома — это кровоизлияние, локализованное в своде черепа, возникающее под надкостницей в результате сдавления и смещения тканей и костей черепа во время родов.
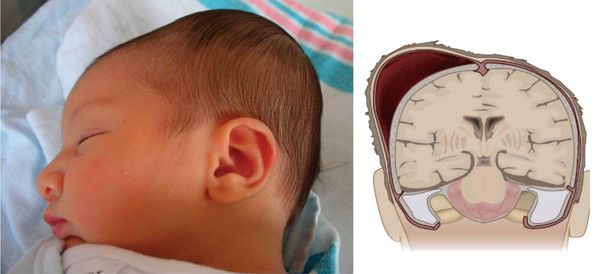
Эпидемиология
Кефалогематома у новорождённых возникает в 1-3,2% случаях, в зарубежной литературе такой показатель достигает 4%. [1] Вопрос об истинной причине возникновения кефалогематомы остаётся открытым и носит мультифакторный характер.
Причины кефалогематомы
Внутриутробные факторы и осложнения беременности. Немаловажные причины образования кефалогематом (согласно результатам отечественных исследований) — совокупность следующих внутриутробных (пренатальных) факторов:
- угроза прерывания беременности и УЗИ-признаки врождённой инфекции;
- умеренная преэклампсия и уреаплазмоз;
- умеренная преэклампсия и хроническая плацентарная недостаточность.
Приём препаратов. Существует предположение о влиянии на образование кефалогематом определённых препаратов, которые беременные принимают по профилактическому назначению в женской консультации или по собственному усмотрению. [2]
Другие заболевания. К другим причинам возникновения кефалогематомы относятся сочетания болезней и синдромов, которые возникают при беременности, но не относятся к гинекологическим патологиям:
- хронический пиелонефрит и врождённые пороки развити (ВПР) мочеполовой системы у матери;
- хронический бронхит и хроническая железодефицитная анемия;
- тромбофилия и хронический пиелонефрит;
- анемия при беременности и ВПР мочеполовой системы у матери.
Факторы риска кефалогематомы во время родов. Помимо дородовых причин существуют факторы, увеличивающие риск появления кефалогематомы во время родовой деятельности:
- первые роды;
- быстрые и стремительные роды;
- обвитие шеи плода пуповиной [3] ;
- узкий таз;
- применение экстракторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кефалогематомы
Кефалогематома проявляется как безболезненное образование на костях свода черепа с валикообразным уплотнением по переферии. Возникшей гематоме характерен симптом флюктуации — скопления крови в полости. Данное образование не пульсирующее, однако при нажатии на него ощущается пульсация и перемещение крови. Гематома имеет чёткие границы в пределах одной кости. При пальпации — упругая. Реже возможно появление у новорождённых множественных кефалогематом, которые поражают несколько участков головы.
Появляются данные симптомы в течение 2-3 часов после рождения либо в течение 2-3 суток. Они обнаруживаются неонатологом или педиатром в первые дни патронажа.
Патогенез кефалогематомы
Травма возникает в связи одновременным смещением (отслойкой) кожи и надкостницы, а также разрывом сосудов в момент прохождения головы ребёнка через родовые пути. В результате возникает кровотечение, которое постепенно заполняет образовавшуюся полость. В связи с таким характером кровотечения опухоль может увеличиваться в размерах на протяжении 2-3 дней независимо от того, проявилась она до или после рождения.
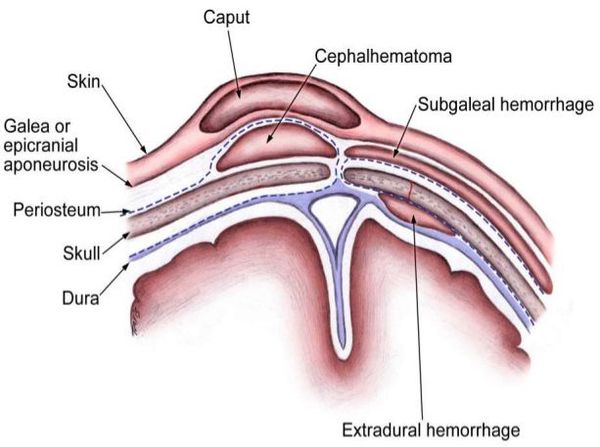
Основной причиной травмирования головки ребёнка является асинклитизм — неправильное положение головки плода относительно входа или полости малого таза. В таком случае головка (по стреловидному шву) отклонена от срединной линии таза к крестцу (передний асинклитизм) или лону (задний асинклитизм). При этом теменные кости расположены одна ниже другой.
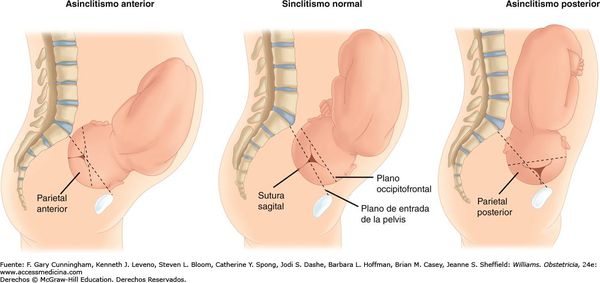
Данная аномалия может возникнуть по причине расслабленного состояния брюшной стенки и нижней части матки, а также её появление зависит от размера готовки плода и состояния таза матери (суженный, плоский таз) и его угла наклонения.
Классификация и стадии развития кефалогематомы
Код кефалогематомы по МКБ-10: P12.0 Кефалогематома при родовой травме.
По количеству возникших гематом различают:
- одиночную кефалогематому;
- множественные кефалогематомы.
По размеру кефалогематомы бывают (при множественных образованиях их объём суммируется):
- гематомы I степени — диаметром до 4 см;
- гематомы II степени — 4,1-8 см;
- гематомы III степени — от 8,1 см.
По локализации образования выделяют:
- лобную гематому;
- теменную гематому;
- височную гематому;
- затылочную гематому.
По наиболее частым вариантам повреждения выделяют кефалогематомы:
- с переломом костей черепа (подлежащим и отдалённым);
- с повреждением головного мозга;
- с неврологической симптоматикой (очаговой и общемозговой). [4]
Осложнения кефалогематомы
Кефалогематома может осложниться инфицированием, нагноиться и стать причиной остеомиелита, менингита, менингоэнцефалита, эпидурального абсцесса, субдуральной эмпиемы и даже смерти ребёнка. Симптомы инфицированной кефалогематомы: раздражительность, повышенная возбудимость, нежелание брать грудь, сонливость, увеличение опухоли и колебание жидкости в ней (флюктуация), покраснение кожи над гематомой и повышение температуры тела.
Для установки диагноза нагноения проводится аспирация, т. е. удаление содержимого кефалогематомы с помощью шприца, и последующее лабораторное исследование. Аспирацию проводят по строгим показаниям, когда исключены другие возможные источники инфекции. Не следует выполнять её, чтобы ускорить рассасывание кефалогематомы: при пункции инфекция может попасть в изначально стерильную среду.
Инфицирование гематомы при аспирации возникает очень редко в связи с нечастым проведением данной операции. Последствия кефалогематом у таких детей в неонатальном периоде — желтуха и анемия. [5]
Одно из осложнений кефалогематомы — это кальцификация. Кальций в кефалогематоме начинает откладываться обычно через четыре недели с момента её возникновения. Кальцификация связана с неспособностью организма растворить кровь, находящуюся в гематоме. Этот процесс может привести к изменению формы головы ребёнка, что иногда требует специального лечения. Предполагается, чем больше объём крови в кефалогематоме, тем сложнее организму её растворить.
Хирургическое лечение кефалогематом диаметром более 6 см показано из‑за опасности в дальнейшем оссификации гематомы, что может привести к деформации черепа.
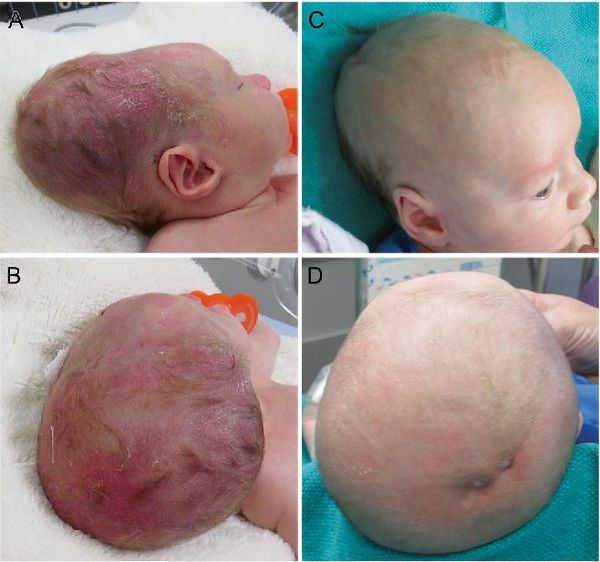
Крайне редким последствием кефалогематомы является остеолизис костей черепа новорождённого — проявляется разрушением костной ткани [6] и считается показанием к проведению хирургического вмешательства.
Диагностика кефалогематомы
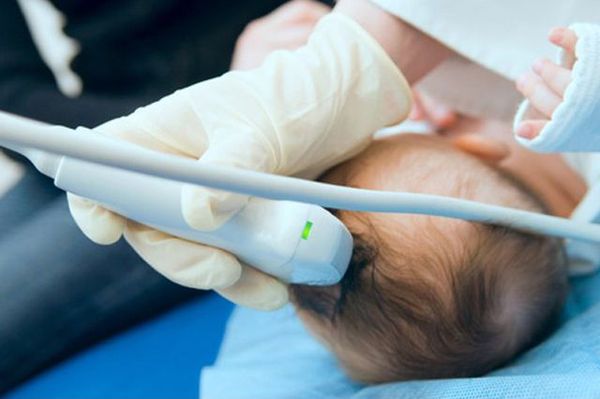
Диагностика кефалогематом не представляет сложности и выявляется, как описывалось выше, в течение 2-3 часов или двух суток после рождения. Подтверждается с помощью УЗИ мягких тканей головы, при котором выявляется наличие крови между надкостницей и костями свода черепа.
Возможные очаги повреждения в мозге и эхонегативную зону определяют с помощью нейросонографии.
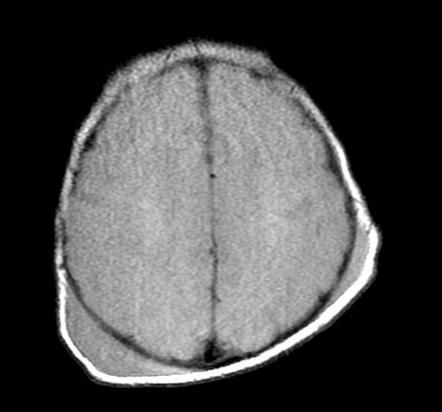
К методам первичной диагностики относится рентгенологическое исследование костей черепа без введения контрастного вещества кефалогематома — краниография. С её помощью можно исключить костные повреждения и переломы.
Также проводится мультиспиральная КТ, при которой диагностируются явления оссификации кефалогематомы или остеолизиса с образованием дефекта кости.
МРТ с контрастированием при кефалогематоме считается одним из наиболее чувствительных диагностических методов, позволяющих заподозрить признаки воспаления в надкостнице — предвестники инфицирования кефалогематомы.
Допплерография для диагностики кефалогематомы не проводится.
Как отличить кефалогематому от родовой опухоли
Родовая опухоль — это скопление тканевой жидкости в области макушки. Её обнаруживают сразу после родов, и через несколько дней опухоль исчезает. При ощупывании она мягкая, дряблая, обычно безболезненная, иногда с кровоизлияниями на коже. При перемене положения головы опухоль обычно смещается в противоположную сторону.
Кефалогематома — это скопление крови между надкостницей и костями черепа. Она, как правило, отсутствует при родах и становится видна только через несколько часов либо даже дней. Рассасывается такая гематома за 2–6 недель. Проявляется выраженным уплотнением с одной или двух сторон, цвет кожи при этом не меняется, кровоизлияний на ней нет. Ребёнок может реагировать на ощупывание кефалогематомы, особенно если она сопровождается переломом кости черепа.
Дифференциальная диагностика также проводится с субгалеальным кровоизлиянием, энцефалоцеле, менингоцеле и опухолями, например гемангиомой.
Лечение кефалогематомы
Консервативное лечение
Лечение кефалогематомы носит в большинстве случаев охранительный характер и предполагает:
- кормление ребёнка сцеженным молоком около 3-4 дней;
- назначение противовоспалительной терапии — трёхдневный приём глюконата кальция и витамина К на 3 дня, способствующий более быстрому разрешению гематомы.
Показания к госпитализации: нагноение кефалогематомы и кальцификация, которая может привести к значительной деформации черепа.
Хирургическое лечение
При отсутствии выраженного уменьшения кефалогематомы у новорождённого на протяжении 10-12 дней его должен быть осмотрен детским хирургом (но не позднее 15 дней с момента рождения). Осмотрев пациента и оценив состояние гематомы, врач принимает решение о дальнейшей тактике лечения. Если же кефалогематома уменьшилась, то хирургическое вмешательство не требуется.
Хотя возникновение кефалогематом — достаточно распространённое явление, всё же на сегодняшний день не существует единой схемы и единого представления при определении показаний к применению хирургического (пункционного) метода лечения. Несмотря на это данная терапия является весьма эффективным способом избавления от кефалогематом, так как препятствует оссификации и дальнейшему осложнению образования. [7]
Перед началом операции проводят общеклиническое обследование, краниографию, нейросонографию. В случае отсутствия противопоказаний согласно результатам обследований проводится пункция кефалогематомы.
Лечение кефалогематомы при болезнях крови и нагноении
Основная цель лечения при болезнях крови — компенсация показателей формулы крови, восстановление баланса свёртывающей и противосвёртывающей системы.
При инфицировании кефалогематомы назначаются антибиотики широкого спектра действия. Их применяют внутривенно до двух недель. После выделения микроорганизма, вызвавшего нагноение, антибиотик можно сменить, ориентируясь на чувствительность возбудителя. Если на фоне приёма антибиотиков состояние ребёнка не улучшается, то вскрывают полость абсцесса, удаляют гной и проводят дренирование. Чтобы исключить воспаление в спинномозговой жидкости, выполняется диагностическая люмбальная пункция.
Питание и уход за ребёнком при кефалогематоме
Специальный уход не требуется, вскармливание обычное. Если повреждена кожа, то могут применяться мази с антибиотиками.
После того, как пациента выписали, на следующие сутки участковый педиатр посещает его. Спустя 7-10 дней необходимо пройти контрольный осмотр у детского хирурга в поликлинике. В дальнейшем диспансерном наблюдении дети с кефалогематомой после пункционного лечения не нуждаются. [8]
Однако бывают случаи, когда заболевание обнаруживается только после выписки из род. дома. В таком случае следует обратиться к педиатру и придерживаться выжидательной тактики.
Прогноз. Профилактика
В большинстве случаев прогноз благоприятный, особенно при малых размерах кефалогематомы у новорождённого. Единственный возможный дефект — косметический — может возникнуть в связи с оссификацией содержимого. Однако со временем он будет незаметен, так как его можно будет обнаружить только при прощупывании (незначительные бугры).
Профилактика возникновения кефалогематом у новорождённых заключается прежде всего в профилактике осложнений и заболеваний у женщин в период беременности и их подготовке к родам. Это связано с тем, что процент рождаемости детей с такими травмами как кефалогематома достаточно велик по причине патологии беременности и родов. [9]
Применением антитромботических средств при риске невынашивания беременности, плацентарной недостаточности, позднем гестозе следует проводить курсами, а не беспрерывно, с отменой этих препаратов в 36 недель. [5]
За дополнение статьи благодарим Петра Галкина — нейрохирурга, научного редактора портала «ПроБолезни».
Что такое гематома головного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Яковлева Дмитрия Вячеславовича, нейрохирурга со стажем в 11 лет.
Над статьей доктора Яковлева Дмитрия Вячеславовича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Гематома головного мозга — это грозное патологическое состояние, при котором кровь изливается из повреждённого сосуда внутрь черепной коробки. Скапливаясь во внутричерепном пространстве или в веществе головного мозга, кровь сдавливает мозг и повреждает его. Стремительно появляются и прогрессируют неврологические симптомы, столь же быстро, а иногда и молниеносно, гематома приводит к угнетению сознания, вплоть до комы. Данное состояние является тяжёлым и зачастую угрожает жизни, поэтому требует своевременной диагностики и лечения [1] .
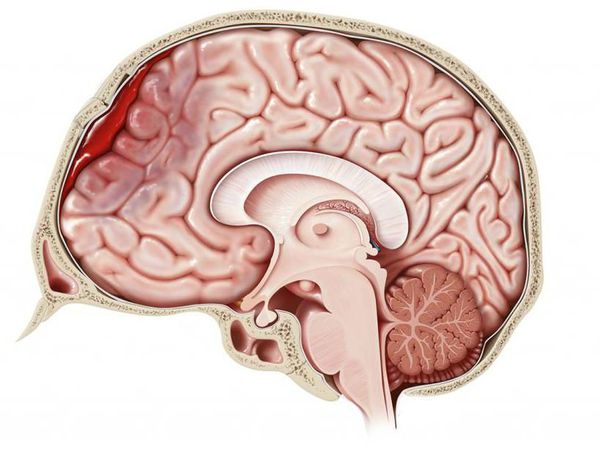
Согласно зарубежным источникам:
- ежегодно инсульт головного мозга с формированием гематомы случается у 2400 человек из 1 млн жителей западных развитых стран ;
- из них более 700 человек ежегодно погибает;
- менее половины из этих 2400 человек восстанавливаются и способны полноценно обслуживать себя [11] .
Причины развития гематомы головного мозга:
- Основная — артериальная гипертензия и атеросклеротическая болезнь[2] . Риск инсульта с формированием гематомы среди пациентов с артериальной гипертензией составляет 60 %;
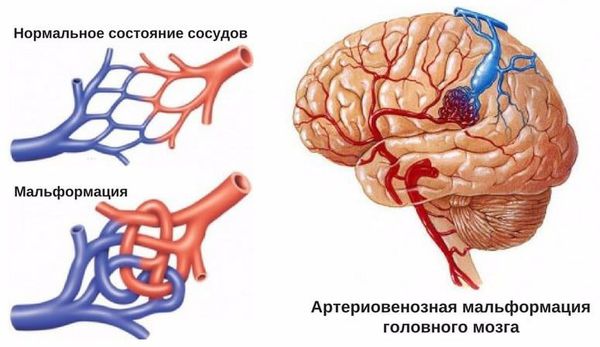
- Пороки развития сосудов головного мозга. К ним относят аневризму (выпячивание стенок мозговых артерий) и артериовенозную мальформацию (патологическое переплетение артерий и вен).
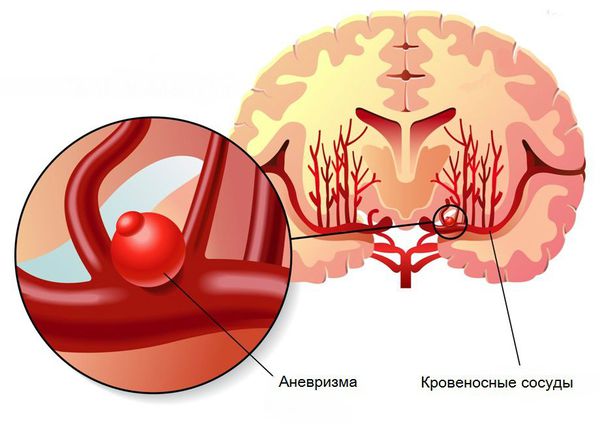
- Опухоли головного мозга, воспалительные заболевания сосудов, нарушения свёртывающей системы крови с повышением кровоточивости.
- Препараты, повышающие кровоточивость: антикоагулянты, антиагреганты и фибринолитики. Эти медикаменты назначают пациентам со склонностью к образованию тромбов и после тяжёлых шунтирующих операций. Приём лекарств необходим, но риск развития гематомы головного мозга при этом возрастает.
- Черепно-мозговые травмы. Гематомы возникают в 55 % всех случаев черепно-мозговых травм и являются причиной 2/3 смертей при данных повреждениях [12] . Травмы мозга — одна из самых частых причин смерти в развитых странах. По статистике они находятся на третьем месте после летальных исходов от сердечно-сосудистых заболеваний и онкологии [7] .
Причины развития гематом головного мозга зависят от возраста пациента:
- у детей — пороки развития сосудов головного мозга и болезни системы крови [3] ;
- у молодых взрослых — артериальная гипертензия, алкогольная и наркотическая интоксикации;
- у лиц среднего и пожилого возраста — артериальная гипертензия, опухоли головного мозга, артериовенозные мальформации и аневризмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гематомы головного мозга
Гематома головного мозга проявляется различными способами. Симптомы делятся на две группы:
1. Общемозговые — головная боль, головокружение, тошнота или рвота. Вызваны значительным повышением внутричерепного давления.
2. Очаговые — слабость в руке или ноге, нарушение зрения или движений глаз и др. Напрямую зависят от расположения гематомы.
Симптомы острой нетравматической гематомы:
- интенсивная головная боль, вызванная физической нагрузкой, эмоциональным перенапряжением, повышенным артериальным давлением [3] ;
- тошнота, рвота;
- нарушение речи;
- слабость в руке или ноге;
- асимметрия лица;
- крайне важные и тяжёлые признаки — судороги, кратковременная потеря или стойкое угнетение сознания, кома;
- пульсирующий шум в голове, нарушение координации или зрения, икота.
Патогенез гематомы головного мозга
К кровоизлиянию могут приводить травмы и различные заболевания. Однако при патологии всегда повреждается кровеносный сосуд и внутри или снаружи от вещества головного мозга скапливается кровь, для которой в норме нет места. Она сдавливает головной мозг и повреждает его отделы.
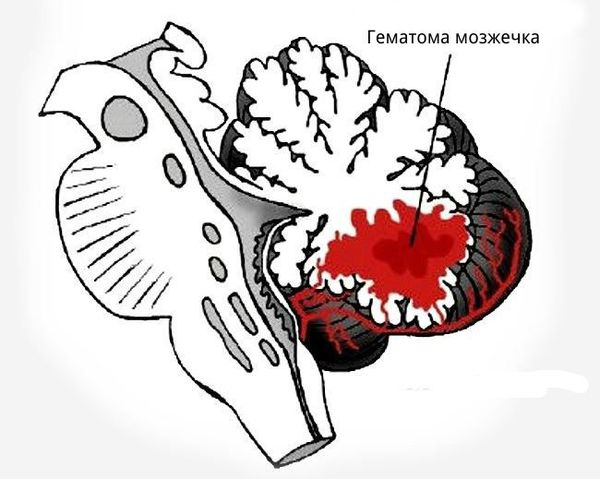
При внутримозговом кровоизлиянии гематома может формироваться в больших полушариях головного мозга и мозжечке. Расположение влияет на клиническую картину и косвенно указывает на причину кровоизлияния:
- гематомы, вызванные повышенным артериальным давлением, располагаются в глубоких отделах полушарий головного мозга вблизи таламуса или в мозжечке;
- более поверхностно локализованы гематомы, связанные с разрывом аневризм головного мозга, амилоидной ангиопатией (заболеванием мелких сосудов мозга), длительным приёмом препаратов, влияющих на свёртываемость крови, кавернозной ангиомой (сосудистой опухолью) или кровоизлиянием в опухоль;
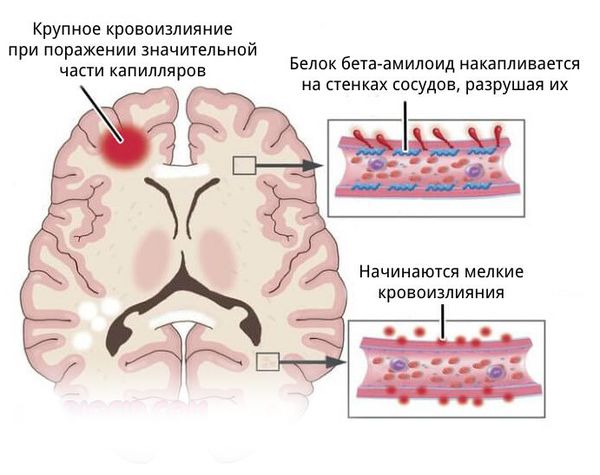
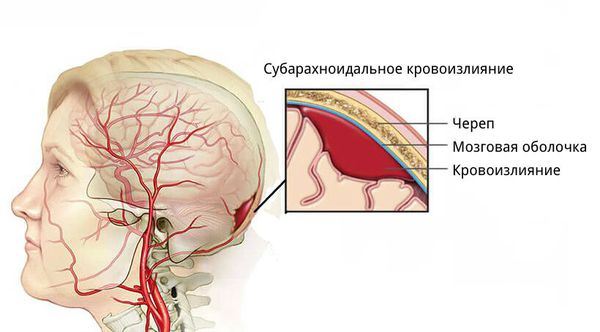
- для артериовенозных мальформаций характерно расположение гематомы под корой головного мозга, а также прорыв крови в полость между мозговыми оболочками.
Классификация и стадии развития гематомы головного мозга
Все гематомы головного мозга подразделяются на две группы:
- нетравматические, или спонтанные;
- травматические, возникшие при травме.
По локализации во внутричерепном пространстве выделяют:
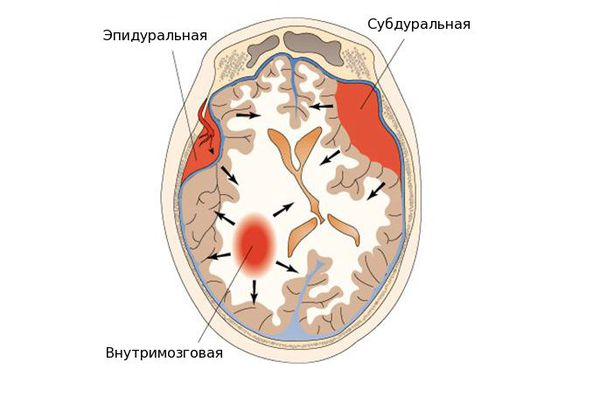
- эпидуральные гематомы — располагаются между внутренней поверхностью костей черепа и твёрдой мозговой оболочкой;
- субдуральные — локализованы между твёрдой мозговой оболочкой и веществом головного мозга;
- внутримозговые гематомы — залегают в веществе головного мозга.
По срокам давности гематомы головного мозга подразделяются на три типа:
- острые — обнаружены в течение трёх суток после возникновения;
- подострые — выявлены через 3-21 день после травмы;
- хронические — после травмы и появления гематомы прошло более 21 дня.
Врач может определить приблизительный возраст гематомы по снимкам компьютерной и магнитно-резонансной томографии (КТ и МРТ). От срока давности зависит выбор методов лечения.
По глубине расположения гематомы делятся на два вида:
- поверхностные (подкорковые);
- глубокие (в центральных отделах полушария).
Внутримозговые кровоизлияния, приводящие к гематомам, разделяют на две группы:
- первичные, вызванные артериальной гипертензией (70-90 % всех внутримозговых гематом) [9] ;
- вторичные, связанные с нарушениями свёртываемости крови, сосудистой патологией и кровоизлиянием в опухоль.
Существует два механизма развития кровоизлияния:
- излившаяся кровь расслаивает вещество головного мозга и формирует полость с жидкой средой и кровяными свёртками;
- кровь пропитывает вещество мозга, перемешиваясь с ним.
Осложнения гематомы головного мозга
Внутричерепная гематома как частое последствие черепно-мозговых травм вызывает ряд нарушений, связанных с работой мозга. Так как череп является замкнутой жёсткой костной структурой, он не способен растягиваться и увеличиваться в объёме. Поэтому образовавшееся внутри черепной коробки скопление крови давит на головной мозг, спинномозговую жидкость и сосуды головного мозга, вытесняя и занимая их место. Именно из-за этого состояние пациента осложняется ещё сильнее [4] [5] .
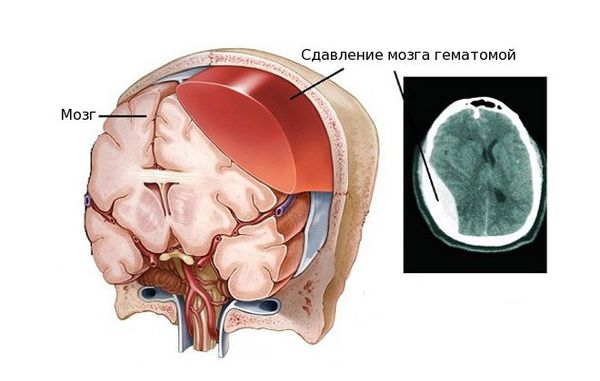
Вне зависимости от того, вызвана гематома травмой или заболеванием, проявление патологии схожее. Гематома вызывает следующие нарушения:
- Двигательные и чувствительные нарушения, например в ногах и руках. Возникают вследствие ограниченного проведения нервных импульсов.
- Гибель клеток мозга и отёк в результате сдавления сосудов головного мозга, ухудшения кровоснабжения и оттока крови.
- Смещение участков головного мозга.
- Повышение внутричерепного давления.
- Нарушение движения спинномозговой жидкости внутри черепа.
- Самое опасное последствие — вклинение ствола головного мозга в большое затылочное отверстие. Это приводит к остановке дыхания и сердечно-сосудистой деятельности.
Все вышеперечисленные процессы взаимосвязаны и влияют друг на друга. Последствия различаются в зависимости от объёма гематомы, расположения, наличия прорыва крови в желудочковую систему, нарушения циркуляции спинномозговой жидкости и других факторов. В самом худшем варианте — это смерть.
Часто после травмы головы с повреждением сосудов гематома развивается в течение трёх часов. Однако известны случаи отсроченных гематом, возникших через 72 часа. Невозможно точно указать время, когда гематома начнёт ухудшать состояние пациента, так как это зависит от её объёма. Малые гематомы, расположенные вне зон, регулирующих деятельность мышц и органов чувств, могут остаться незамеченными без проведения КТ и МРТ исследований.
Диагностика гематомы головного мозга
Как правило, пациенты или их родственники (если пациент находится в бессознательном состоянии) сперва сталкиваются не с неврологом или нейрохирургом, а с врачом скорой помощи, общей практики или терапевтом. Врач предполагает наличие внутричерепного кровоизлияния на основании состояния пациента, жалоб и сведений, полученных от него и сопровождающих лиц. В некоторых случаях определить гематому оказывается сложной задачей, и дальнейшую диагностику проводят врач-невролог или нейрохирург.
Для определения степени поражения головного мозга невролог и нейрохирург проводят оценку неврологического статуса (осмотр, проверка рефлексов). После этого подбирается тактика лечения.
Для подтверждения или опровержения гематомы, определения её расположения, сроков появления, размеров, степени сдавления головного мозга применяют методы нейровизуализации:
- Бесконтрастная компьютерная томография (КТ) — достоверный способ диагностики острых гематом головного мозга. КТ позволяет распознать гематому, её объём, воздействие на различные структуры головного мозга. На основании снимков КТ нейрохирург определяет тактику и объём оперативного вмешательства. Большинство стационаров, особенно оказывающих экстренную помощь, оснащены КТ аппаратами. Однако в хронической стадии и при пороках сосудов головного мозга без кровоизлияния КТ может не предоставить врачу нужной информации. В этих случаях применяют МРТ [8] .
- Магнитно-резонансная томография (МРТ) позволяет более подробно рассмотреть мягкотканные структуры. Поэтому в случае затруднений при диагностике, несмотря на проведённое КТ исследование, врач может назначить МРТ.
- Церебральная ангиография (золотой стандарт визуализации аневризм головного мозга [10] ), магнитно-резонансная ангиография (МРА) или КТ-ангиография дополняют МРТ исследования для определения патологии сосудов головного мозга. Преимущество КТ-ангиографии — возможность получить 3D-модель сосудов головного мозга и определить расположение относительно сосудистых или костных структур.
Ранее для диагностики широко применяли люмбальную пункцию. Однако этот метод имеет существенные недостатки и постепенно вытесняется вышеперечисленными, хотя в лечебных учреждениях, не оснащённых КТ и МРТ аппаратурой, применяется до сих пор.
Лечение гематомы головного мозга
Выделяют два вида лечения: консервативное и хирургическое.
Консервативное лечение
Методы консервативного (медикаментозного) лечения нормализуют жизненные функции организма:
- поддерживают артериальное давление на необходимом уровне: так, чтобы кровоснабжение головного мозга сохранялось, но объём гематомы при этом не увеличивался;
- воздействуют на свёртывающую систему крови;
- предотвращают и устраняют отёки;
- укрепляют сосудистую стенку.
Это крайне важный и ответственный этап лечения. Все мероприятия проводит врач, глубоко анализируя патогенетические процессы в организме человека. Многие методы основаны на лабораторных данных. Консервативную терапию ни в коей мере не могут контролировать или регулировать родственники либо сочувствующие лица из-за отсутствия у них этих знаний. Например снижение давления при гипотензивной терапии не должно быть резким. Его понижают до уровня, который не совпадает с показателями нормы для здорового человека. Давление поддерживают в определённых пределах: оно не должно быть слишком высоким, но и слишком низким. Это позволяет снизить риск продолжения кровоизлияния и сохранить адекватное кровенаполнение головного мозга для его защиты от вторичного повреждения из-за кислородного голодания.
Консервативные методы применяют для лечения в следующих случаях:
- гематомы небольших размеров и не оказывают значительного давления на мозг;
- гематомы не вызывают смещение структур головного мозга, грубого угнетения сознания, сопровождаются умеренными неврологическими нарушениями.
Хирургическое лечение
Хирургическое лечение заключается в механическом удалении гематомы. В результате прекращается давление гематомы на мозг.
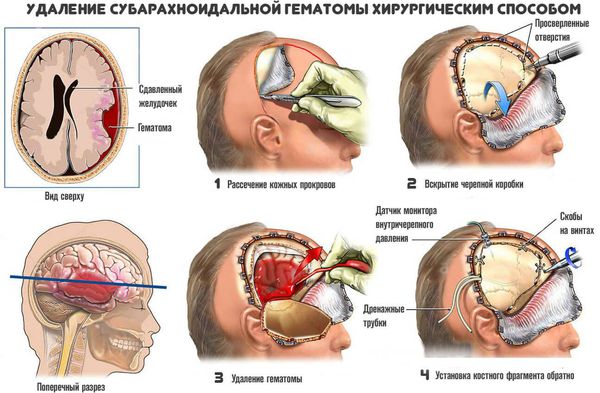
Применяют несколько методов хирургичекого удаления внутримозговых гематом:
- Пункционный метод — выкачивание жидкой части гематомы (аспирация) через отверстие. Однако удалить всю гематому таким способом невозможно, так как обычно она на 80 % состоит из кровяных сгустков, а жидкий компонент составляет 20 % и меньше. Метод применяют только при тяжёлой форме заболевания для спасения жизни. Если после операции состояние пациента не улучшается, то используют радикальные методы удаления.
- Открытый метод — традиционный способ удаления гематомы путем создания отверстия в костной ткани черепа (трепанации), рассечения участка мозга (энцефалотомии) и аспирации отсосом как жидкой крови, так и её сгустков. Метод позволяет полностью удалить гематому. Однако сопровождается дополнительной хирургической травмой мозга, что приводит к нарастанию отёка, усилению смещения и деформации структур мозга и нередко вызывает повторное кровоизлияние.
- Эндоскопический метод — перспективная технология удаления внутримозговых гематом. Совмещает низкую травматичность пункционного метода с возможностью полного удаления гематомы. Но метод можно применять только при условии прозрачности среды в зоне операции. Например, при кровотечении проведение операции затруднено, а часто и невозможно.
- Стереотаксический метод — проводят при помощи специальных инструментов, погружённых в головной мозг через отверстие диаметром 5–10 мм. Особенность метода — перенос координат гематомы с помощью компьютерной томографии или рентгенографии. Технология уменьшила летальность глубоких гематом на 22 % в сравнении с консервативными методами лечения. Однако в 10-16 % случаев возможны повторные кровоизлияния в первые несколько суток после операции.
- Нейронавигационный метод — применяют нейронавигационные системы: ОртiсаI Тracking System «Radionics Inc» Compass Cygnus PFS System, «Compass» Vectorvision ВrаinLАВ. Метод с высокой точностью определяет расположение гематомы. Технология особенно эффективна при очагах в функционально значимых зонах мозга. Её широкое применение пока невозможно из-за высокой стоимости оборудования и ограниченного опыта операций у врачей [13] .
Тактика оперативного вмешательства, его объём, меры для устранения сдавления головного мозга, сроки проведения операции и многое другое зависят от конкретной ситуации. Решение принимает врач-нейрохирург на основании состояния пациента, лабораторных данных и КТ/МРТ снимков.
Прогноз. Профилактика
Гематома головного мозга — это результат патологических изменений в организме, которые формируются постепенно под влияние различных причин. Поэтому прогноз в каждом конкретном случае будет различаться [3] .
Исход во многом зависит от объёма и расположения гематомы. Быстрое ухудшение состояния с угнетением сознания является негативным признаком. Согласно зарубежным источникам, гематомы головного мозга в 55 % случаев приводят к значительному ухудшению состояния пациента и смерти [6] . Поэтому очень важно незамедлительно доставить пациента в специализированный стационар и оказать медицинскую помощь.
После выздоровления могут остаться последствия повреждения мозговой ткани: слабость в руке или ноге, когнитивные расстройства (нарушение мышления, памяти, снижение критики к своему состоянию и поведению).
Профилактика заболевания заключается в здоровом образе жизни в любом возрасте и внимательном отношении к своему состоянию в случае уже имеющихся болезней. Нередко пациенты с артериальной гипертензией не посещают кардиолога и терапевта, не контролируют уровень давления и показатели крови. Пациенты с сахарным диабетом зачастую игнорируют рекомендации эндокринолога, способствуя ухудшению своего состояния. Конечно, длительный приём препаратов и соблюдение диеты могут быть психологическим испытанием для человека, но это важный шаг к сохранению своего здоровья.
Внутримозговая гематома — ограниченное скопление крови в веществе головного мозга, оказывающее сдавливающее, смещающее и повреждающее воздействие на расположенную вблизи мозговую ткань. Внутримозговая гематома клинически характеризуется общемозговыми и очаговыми симптомами, которые зависят от места расположения гематомы и ее объема. Наиболее достоверно внутримозговая гематома диагностируется сочетанным применением КТ и МРТ головного мозга, а также ангиографического исследования сосудов мозга. Небольшая внутримозговая гематома может быть пролечена консервативно, большая внутримозговая гематома — только хирургически, путем удаления или аспирации.
МКБ-10

Общие сведения
Внутримозговая (интрапаренхиматозная) гематома - разновидность внутричерепной гематомы, характеризующаяся скоплением крови в паренхиме мозга. Чаще имеет посттравматическое происхождение. В структуре всех внутричерепных гематом внутримозговые кровоизлияния составляют порядка 30%. В несколько раз чаще диагностируются у мужчин. Возрастной пик приходится на молодой трудоспособный возраст - от 35 до 50 лет. Представляют серьезную опасность в связи с тяжестью развивающихся церебральных нарушений и высоким процентом летальности.

Причины
В зависимости от генеза внутричерепные гематомы могут быть посттравматическими и нетравматическими. Внутримозговая гематома может образоваться в результате:
- ЧМТ. Чаще всего излитию крови способствует разрыв церебрального сосуда в момент черепно-мозговой травмы или посттравматическое диапедезное кровотечение в контузионном очаге.
- Патологии церебральных сосудов. Непосредственная причина - разрыв аневризмы головного мозга или артерио-венозной мальформации.
- Аррозивного кровотечения. Деструкция сосудистой стенки может развиваться при внутримозговой опухоли, из-за чрезмерного повышения внутрисосудистого давления при артериальной гипертензии и/или нарушения эластичности сосудистой стенки при атеросклерозе, системных васкулитах, диабетической макроангиопатии и др.
- Изменений свойств крови. Внутримозговая гематома может быть связана с изменением реалогических свойств крови при гемофилии, лейкемии, заболеваниях печени (хроническом гепатите, циррозе), лечении антикоагулянтами и т. п.
Патогенез
Внутримозговая гематома может состоять как из жидкой, так и из свернувшейся крови. В некоторых случаях помимо крови внутримозговая гематома содержит мозговой детрит, по своему количеству значительно уступающий объему скопившейся в гематоме крови. Количество крови, которое вмещает внутримозговая гематома, колеблется от 1 до 100 мл. Увеличение размеров внутримозговой гематомы происходит, как правило, в течение 2-3 часов после начала кровотечения, а при нарушении свертывания крови и дольше.
Образовавшаяся внутримозговая гематома сдавливает окружающие ее мозговые ткани, приводя к их повреждению и некрозу. Наряду с этим внутримозговая гематома вызывает повышение внутричерепного давления и может стать причиной отека головного мозга. Внутримозговая гематома значительных размеров может приводить к смещению структур головного мозга и развитию так называемого дислокационного синдрома. Кроме того, кровотечение приводит к рефлекторному спазму сосудов головного мозга и ишемии, в первую очередь в расположенных вблизи гематомы областях.
Ишемия является дополнительным повреждающим фактором, приводящим к распространению патологических изменений далеко за пределы образующейся гематомы. Примерно в 14% наблюдений внутримозговая гематома прорывается в желудочки головного мозга, приводя к кровоизлиянию в желудочки. Согласно некоторым данным в 23% случаев внутримозговая гематома сочетается с образованием в оболочках головного мозга субдуральной, эпидуральной или эпи-субдуральной гематомы.
Классификация
На сегодняшний день клиническая неврология использует несколько классификаций внутримозговых гематом, дающих представление о их различных характеристиках: расположении, размерах, этиологии. В зависимости от локализации выделяют центральную, субкортикальную и кортико-субкортикальную внутримозговую гематому, а также гематому мозжечка. Различают лобарные, медиальные, латеральные и смешанные внутримозговые гематомы. По размеру внутримозговая гематома может классифицироваться как:
- малая (до 20 мл, диаметр по КТ не более 3 см)
- средняя (20-50 мл, КТ-диаметр 3-4,5 см)
- большая (>50 мл, КТ-диаметр >4,5 см).
По причине возникновения внутримозговая гематома может быть посттравматической, гипертензионной, аневризматической, опухолевой и пр. Для посттравматической гематомы применяется классификация по времени ее возникновения. Первичная внутримозговая гематома образуется сразу же после ЧМТ, отсроченная внутримозговая гематома — через сутки и более.
Симптомы внутримозговой гематомы
Общемозговые симптомы
В большинстве случаев интрапаренхиматозная гематома сопровождается выраженной общемозговой симптоматикой. У пациентов наблюдается головокружение, интенсивная головная боль, тошнота и рвота. Более половины случаев внутримозговой гематомы характеризуется нарушением сознания от сопора до комы. Иногда угнетению сознания предшествует период психомоторного возбуждения. Образование внутримозговой гематомы может протекать с наличием стертого светлого промежутка в состоянии пациента, с более длительным светлым промежутком или без него.
Очаговые симптомы
Очаговая симптоматика внутримозговой гематомы зависит от ее объема и локализации. Так, при небольших гематомах в области внутренней капсулы имеет место более выраженный неврологический дефицит, чем при значительно больших гематомах, локализующихся в менее значимых в функциональном плане участках мозга. Наиболее часто внутримозговая гематома сопровождается гемипарезом, афазией (расстройством речи), нарушениями чувствительности, не симметричностью сухожильных рефлексов правых и левых конечностей, судорожными эпилептическими приступами. Могут наблюдаться анизокория, гемианопсия, лобные симптомы: расстройство критики и памяти, нарушение поведения.
Дислокационный синдром
Обширная внутримозговая гематома быстро приводит к появлению дислокационного синдрома, возникающего в результате смещения мозговых структур. Вызывая увеличение объема содержимого черепной коробки, внутримозговая гематома приводит к смещению мозговых структур в каудальном направлении и вклинению миндалин мозжечка в большое затылочное отверстие. Следствием этого является сдавление продолговатого мозга, клинически проявляющееся стволовой симптоматикой: нистагмом, нарушением глотания (дисфагией), расстройством дыхательного ритма, диплопией, тугоухостью, вестибулярной атаксией, гипо- или аносмией, косоглазием и опущением верхнего века, брадикардией, гипертермией и подъемом артериального давления.
Кровоизлияние в желудочки
Внутримозговая гематома с прорывом крови в желудочки характеризуется гипертермией, быстро развивающимся угнетением сознания вплоть до комы, наличием менингеальных симптомов, горметоническими судорогами — приступообразным повышением тонуса мышц конечностей, в результате которого руки оказываются согнуты и приведены к туловищу, а ноги максимально разогнуты.
Внутримозговая гематома отсроченного характера клинически проявляется отсутствием улучшения в состоянии пациента или резким ухудшением его состояния спустя сутки и более после полученной травмы.
Диагностика
Современные методы нейровизуализации позволяют не только диагностировать внутримозговую гематому, но и выявить причину ее появления. Ведущим диагностическим методом являются:
- КТ головного мозга. Как правило, на томограммах внутримозговая гематома имеет вид очага гомогенной плотности округлой или овальной формы. Если гематома сформировалась в результате ушиба головного мозга, то она обычно имеет неровный контур. С течением времени происходит уменьшение плотности гематомы до изоплотного состояния, при котором ее плотность соответствует плотности мозговой ткани. Для малых гематом этот период составляет 2-3 недели, а для средних — до 5 недель.
- МРТ головного мозга. При уменьшении плотности гематома лучше визуализируется при помощи МРТ, хотя в начальном периоде применение МРТ может привести к ошибочному диагнозу в пользу опухоли с кровоизлиянием. Поэтому, при наличие такой возможности, многие неврологи и нейрохирурги предпочитают использовать в ходе диагностики оба способа нейровизуализации (КТ и МРТ).
- Церебральная ангиография. С целью выявления сосудистых нарушений, обусловленных рефлекторным ангиоспазмом, а также для диагностики аневризм и артерио-венозных мальформаций применяется ангиография головного мозга или магнитно-резонансная ангиография (МРА). Самостоятельно применяться в диагностике внутримозговой гематомы ангиография не может, поскольку не дает возможности точно отдифференцировать участок ушиба головного мозга от гематомы.

Дифференцировать внутримозговую гематому следует с опухолью полушарий мозга, очагом ушиба мозга, ишемическим инсультом, кистой и абсцессом головного мозга.
Лечение внутримозговой гематомы
Консервативная терапия
Внутримозговая гематома может быть пролечена консервативным или оперативным способом. Решение о выборе лечебной тактики обычно принимает нейрохирург. Проведение консервативной терапии под контролем КТ возможно при диаметре внутримозговой гематомы до 3 см, удовлетворительном состоянии сознания пациента, отсутствии клинических данных за дислокационный синдром и сдавление продолговатого мозга. В рамках консервативной терапии осуществляется введение гемостатиков и препаратов, уменьшающих проницаемость сосудов. Необходима профилактика тромбоэмболии, коррекция артериального давления. Для снижения внутричерепного давления под контролем электролитного состава крови применяют диуретики.
Нейрохирургическое лечение
Большой диаметр внутримозговой гематомы, выраженная очаговая симптоматика, нарушение сознания являются показанием к хирургическому лечению. Наличие признаков сдавления ствола мозга и/или дислокационного синдрома служит поводом для неотложного оперативного вмешательства:
- Транскраниальное удаление. Является операцией выбора при гематомах различной локализации и размера.
- Эндоскопическая эвакуация. Менее травматичный способ хирургического лечения внутримозговой гематомы. Применяется при наличии технической возможности.
- Стереотаксическая аспирация. Применима в отношении гематом малого размера, сопровождающихся значительным неврологическим дефицитом.
При множественных гематомах удалению зачастую подлежит лишь наибольшая из них. Если внутримозговая гематома сочетается с гематомой оболочек того же полушария, то ее удаление производится совместно с удалением субдуральной гематомы. Если внутримозговая гематома малого или среднего размера локализуется на другой стороне от гематомы оболочек, то она может не удаляться.
Прогноз и профилактика
К основным факторам, от которых зависит прогноз, относятся: размер и расположение гематомы, возраст пациента, наличие сопутствующей патологии (ожирения, гипертонической болезни, сахарного диабета и др.), степень и длительность нарушения сознания, сочетание внутримозговой гематомы с гематомами оболочек, своевременность и адекватность оказанной медицинской помощи. Наиболее неблагоприятен прогноз в отношении гематом, прорывающихся в желудочки головного мозга. Основные причины летального исхода — это отек и дислокация головного мозга. Около 10-15% пациентов с геморрагическим инсультом погибают от рецидива кровоизлияния, а примерно 70% имеют стойкий инвалидизирующий неврологический дефицит. Профилактика заключается в предотвращении травм головы, профилактике и своевременном лечении цереброваскулярных заболеваний.
Читайте также:

