Что такое мезентериальный панникулит брюшной полости
Обновлено: 26.04.2024
Мезентериальный панникулит - это хроническое, неспецифическое и идиопатическое воспаление жировой ткани в брыжейке.
Он представляет собой фазу дегенерации жировой ткани на этом уровне, начиная с липодистрофии, заканчивая воспалением, ретракцией и фиброзом (обычно называемым ретрактильным мезентеритом). Макроскопически это может иметь три аспекта: утолщение и диффузная инфильтрация брыжейки (42% случаев), единичное брыжеечное образование (32% случаев) или множественные брыжеечные образования (26% случаев). До «эры визуализации» брыжеечный панникулит редко диагностировался. В настоящее время это заболевание часто выявляется случайно, как правило, при обследовании на предмет других заболеваний. Его причина остается неопределенной, аутоиммунный ответ на неизвестный источник и брыжеечная ишемия предполагаются в качестве возможных этиопатогенетических механизмов.
В данной публикации представлен случай 70-летней пациентки, у которой брыжеечный панникулит был случайно обнаружен при обычном УЗИ брюшной полости.
Пациентка 70 лет с документированной эссенциальной артериальной гипертензией, стеатозом печени, высоким уровнем триглицеридов, гиперпластическим полипом восходящей ободочной кишки, удаленным эндоскопически, была направлена на УЗИ брюшной полости с жалобами на диффузную, неуточненную, боль в животе.
На УЗИ брюшной полости было выявлено гипоэхогенное образоваине 50/40 мм в левом подреберье между петлями кишечника, с кровотоком при цветном допплеровском исследовании. УЗИ с контрастным усилением (CEUS, с использованем контраста Sonovue) выявило быстрое, неоднородное заполнение образования в течение артериального времени(фазы) без вымывания контрастного вещества в течение венозного времени(фазы). КТ показала наличие гипертрофированной жировой ткани на уровне брыжейки, немного более высокой плотности, пересекающие ее брыжеечные сосуды были окружены менее плотным периферическим ореолом (признаком жирового кольца), в то время как другие органы брюшной полости имели нормальный вид на КТ. Был заподозрен диагноз мезентериального панникулита.
Исследовательская лапаротомия была выполнена с целью получения биопсии образования для патоморфологического исследования. Во время операции на брыжеечном уровне было обнаружено несколько образований диаметром от 1 до 4 см. Три из них были вырезаны для биопсии.
При гистопатологическом исследовании выявлены признаки липоматоза, а также наличие стеато-некротических участков внутри образований. Микроскопическое исследование (окраска гематоксилин-эозином) показало наличие зрелых долек жировой ткани с участками стеато-некроза, инфильтрированных многочисленными ксантоматозными клетками, с которыми были связаны лимфоциты и плазматические клетки, расположенные в основном вокруг сосудов. В исследованных срезах были обнаружены два лимфатических узла. В исследованных образцах не было обнаружено липобластов или ядерных аномалий. Окончательный диагноз мезентериального панникулита был установлен. Послеоперационный период протекал без осложнений.
Мезентериальный панникулит - это редкое нарушение, характеризующееся псевдоопухолевым изменением брыжеечного жира из-за различной степени стеатонекроза, хронического воспаления и фиброза. Это заболевание чаще встречается у мужчин (2-3: 1) и чаще диагностируется после 50 лет. В основном поражается брыжейка тонкой кишки, в основном расположенная у ее корня, хотя могут быть также вовлечены сигмовидная кишка и сальник.
Хотя в 30-50% случаев заболевание остается бессимптомным, у пациентов могут быть боли в животе, пальпируемые в животе образования и кишечная непроходимость. Эволюция данного состояния в основном доброкачественная, чрезвычайно медленная, и связанна с увеличением массы тела. Однако у 20% пациентов брыжеечный(мезентериальный) панникулит связан с тяжелым течением и изнурительной хронической эволюцией. Прежде чем установить диагноз брыжеечного панникулита, следует исключить панкреатит и воспалительные заболевания кишечника.
Эхокартина при брыжеечном панникулите, как правило, невыраженная и часто упускаются из виду, диагноз может быть поставлен по изменению эхогенности брыжеечного жира и уменьшению сжимаемости брыжейки. Эти изменения неспецифичны и могут также обнаруживаться при других заболеваниях, связанных с брыжейкой, таких как липоматозные опухоли. При ЦДК может визуализироваться небольшие сосуды с линейной траекторией и разветвленным пространственным расположением. CEUS может показать васкуляризацию жирового образования в артериальное время, а также то, что в течение венозного времени (от 30 до 120 секунд) явления вымывания не происходит, что снимает подозрение на злокачественность. Обследование не всегда легко, так как это состояние встречается в основном у пациентов с избыточным весом.
Диагностической находкой при КТ при брыжеечном панникулите является повышенная плотность вторичная к воспалению брыжеечного жира (примерно от -40 до -60 HU) по сравнению с нормальными значениями плотности забрюшинного или подкожного жира (от -100 до -160 HU), и иногда наблюдается смещение кишечных петель и из-за масс-эффекта на соседние органы(*смещения органов образованием), а также специфический периферический гипоплотный ободок вокруг сосудов и лимфатических узлов в соответствующей области. Калибр и траектория сосудов неизменны, а лимфатические узлы менее 5 мм в диаметре. Присутствие брыжеечных лимфатических узлов размером более 10 мм не характерно для панникулита, и в таких случаях следует рассмотреть возможность аспирационной биопсии с тонкой иглой, чтобы исключить злокачественную опухоль. Наличие сверхплотного, прерывистого периферического кольца также является характерной особенностью.
Типичное расположение, картина, бессимптомная хроническая эволюция позволяют заподозрить диагноз мезентериального панникулита в большинстве случаев; Однако, прежде чем диагноз будет установлен, все другие причины "туманной брыжейки" должны быть тщательно исключенным.
В заключение, брыжеечный панникулит является доброкачественным состоянием, которое обычно требует минимального лечения. В некоторых случаях это может быть паранеопластическое состояние, хотя связь между брыжеечным панникулитом и злокачественным заболеванием до конца не понятна. Первоначальный диагноз - визуализация, а окончательный - патоморфологический, основанный на доказательствах вариабельной комбинации областей жировой дегенерации и некроза, неспецифической воспалительной инфильтрации, преимущественно лимфоцитарной, и фиброза. Ультразвуковое исследование имеет решающее значение в первичной идентификации образования. ЦДК и CEUS свидетельствуют о наличии кровообращения, доброкачественного характера. Дифференциальный диагноз должен учитывать самые частые брыжеечные опухоли (лимфома, лимфосаркома, десмоидальные опухоли).
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
Панникулит: причины развития
В большинстве случаев панникулит Бебера-Крисчена приходится на идиопатическую (спонтанную) форму заболевания. Чаще встречается среди женского населения в возрасте от 25-40 лет. Остальная часть заболевших, примерно 35% - это так называемые случаи вторичного панникулита, формирующегося на фоне системных и кожных заболеваний, провоцирующих факторов внешней среды (холод, УФ-излучение, прием медикаментов) и различных иммунологических нарушений.
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.

К вторичному панникулиту относят следующие разновидности:
- иммунологический – возникает на фоне системных васкулитов. У детей ожжет быть вариантом течения узловой эритемы;
- мезентериальный панникулит – редкое патологическое заболевание, поражающее жировую ткань брыжейки кишечника, сальника, пред-и забрюшинной клетчатки;
- волчаночный – сопровождает системную красную волчанку и характеризуется проявлением симптомов панникулита с типичными кожными симптомами волчанки;
- ферментативный – связан с воздействием панкреатических ферментов;
- пролиферативно-клеточный – возникает при лейкемии, лимфоме, гистиоцитозе;
- холодовой – локальная форма панникулита, формирующаяся в ответ на сильное холодовое воздействие;
- стероидный – возникает у детей в течение одной-двух недель после отмены глюкокортикоидной терапии, происходит самостоятельно;
- Панникулит, развивающийся при подагре и почечной недостаточности в связи с отложением в подкожной жировой клетчатке кальцификатов мочевой кислоты;
- Панникулит, связанный с дефицитом L1-антитрипсина – наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом и нефритом.
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
- Узловой вариант заболевания;
- Инфильтративный вариант;
- Бляшечный вариант.
Панникулит: симптомы
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
- Острым;
- Подострым;
- Рецидивирующим.
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
- ОАК;
- ОАМ;
- Биохимический анализ крови;
- Печеночные пробы;
- Исследование панкреатических ферментов;
- пробу Реберга.
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
- УВЧ;
- Магнитотерапия;
- Озокерит;
- Ультразвук;
- Лазеротерапия.
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
Панникулиты – заболевания, при которых развивается воспаление в жировой ткани. В некоторых случаях патологический процесс распространяется на костно-мышечную систему, внутренние органы.
В Юсуповской больнице проводятся все виды диагностики, которые помогают установить точный диагноз и отличить панникулит от других заболеваний. Мы проводим необходимые лабораторные анализы, рентгенографию, УЗИ, КТ, МРТ, ЭКГ, эхокардиографию. Комплексное обследование помогает всесторонне оценить состояние больного, выявить все имеющиеся нарушения, правильно определить разновидность панникулита и назначить эффективную терапию.
Пациенты с панникулитом проходят лечение в нашем амбулаторно-поликлиническом отделении. Если симптомы сохраняются длительное время, показана госпитализация в стационар. В Юсуповской больнице пациенты находятся в комфортабельных палатах, постоянно окружены вниманием и заботой. Опытный врач-ревматолог назначает комплексное лечение, с учетом формы и тяжести течения заболевания.
Панникулит - что это?
Панникулиты – группа гетерогенных воспалительных заболеваний, которые характеризуются поражением подкожной жировой клетчатки. Часто протекают с вовлечением в патологический процесс опорно - двигательного аппарата и внутренних органов. Больные панникулитом преимущественно лечатся амбулаторно. В случае отсутствия эффекта от лечения в течение десяти дней при остром течении заболевания их госпитализируют в клинику терапии.
Для лечения пациентов, страдающих панникулитами, в Юсуповской больницы созданы необходимые условия:
- Палаты оборудованы притяжно-вытяжной вентиляцией и кондиционерами, что позволяет обеспечить доступ свежего воздуха создать комфортный температурный режим;
- Больница оснащена новейшей аппаратурой ведущих мировых производителей;
- Врачи используют современные эффективные лекарственные препараты, которые не оказывают выраженного побочного действия;
- Медицинский персонал внимательно относится к пожеланиям пациентов.
Ревматологи коллегиально устанавливают диагноз, составляют схему ведения пациентов. Сложные случаи панникулитов обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории.
Виды панникулитов
В соответствии с преимущественным преобладанием воспалительных изменений в соединительнотканных перегородках или жировых дольках ревматологи выделяют септальный и лобулярный панникулит. Оба типа заболевания могут протекать с признаками васкулита и без такового. Это что находит отражение в клинической картине заболевания.
Узловатая эритема – это септальный панникулит, который протекает преимущественно без васкулита. Заболевание обусловлено неспецифическим иммуновоспалительным процессом. Он развивается под влиянием разнообразных факторов:
- Инфекций;
- Лекарственных средств,
- Ревматологических и других заболеваний.
Идиопатический панникулит Вебера–Крисчена является редким и малоизученным заболеванием. Оно характеризуется рецидивирующими некротическими изменениями подкожной жировой клетчатки и поражением внутренних органов.

array(6) < ["ID"]=>string(5) "26886" ["WIDTH"]=> int(410) ["HEIGHT"]=> int(1024) ["SRC"]=> string(183) "/upload/sprint.editor/ecf/%D0%9E%D1%81%D0%BD%D0%BE%D0%B2%D0%BD%D1%8B%D0%B5%20%D0%BF%D1%80%D0%B8%D1%87%D0%B8%D0%BD%D1%8B%20%D1%80%D0%B0%D0%BA%D0%B0%20%D0%BC%D0%BE%D0%B7%D0%B3%D0%B0.jpg" ["ORIGIN_SRC"]=> string(183) "/upload/sprint.editor/ecf/%D0%9E%D1%81%D0%BD%D0%BE%D0%B2%D0%BD%D1%8B%D0%B5%20%D0%BF%D1%80%D0%B8%D1%87%D0%B8%D0%BD%D1%8B%20%D1%80%D0%B0%D0%BA%D0%B0%20%D0%BC%D0%BE%D0%B7%D0%B3%D0%B0.jpg" ["DESCRIPTION"]=> string(0) "" >
Узловатая эритема
Вторичная узловатая эритема возникает после перенесенной вирусной инфекции, стрептококкового тонзиллита, фарингита. Характеризуется подострым мигрирующим или хроническим течением. При подостром течении воспалительного процесса узлы исчезают без изъязвлений через 3-4 недели после дебюта заболевания.
В случае хронического течения воспалительного процесса симптомы заболевания не отличаются от клинических проявлений острого воспалительного процесса, но имеют менее выраженный асимметричный воспалительный компонент. Дополнительно могут появляться единичные мелкие узелки, в том числе и на противоположной голени. Узлы растут по периферии и разрешаются в центре. Заболевание может длиться несколько месяцев.
Упорное рецидивирующее течение вторичной узловатой эритемы отмечается у женщин среднего и пожилого возраста на фоне аллергических, сосудистых, опухолевых или воспалительных заболеваний. Обострение наступает осенью и весной. Узлы локализуются на переднее-боковых поверхностях голеней. Они величиной с грецкий орех, умеренно болезненны. Отмечается отёчность голеней и стоп. Рецидивы могут длиться месяцами. Одни узлы рассасываются, другие появляются.
array(6) < ["ID"]=>string(5) "26883" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(62) "/upload/sprint.editor/f70/5e349d54bdc94151c9a2ca0ec05a3a75.JPG" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/f70/5e349d54bdc94151c9a2ca0ec05a3a75.JPG" ["DESCRIPTION"]=> string(0) "" >
Панникулит Вебера-Крисчена
Различают следующие формы панникулита Вебера-Крисчена:
- Бляшечную;
- Узловую;
- Инфильтративную;
- Мезентериальную.
Проявлениями бляшечного панникулита являются множественные узлы, которые достаточно быстро срастаются и образуют большие конгломераты. В тяжёлых случаях заболевания конгломерат распространяется на всю площадь подкожной клетчатки поражённой области – голени, бедра, плеча, бедра. В этом случае уплотнение сдавливает сосудистые и нервные пучков, что вызывает отёки и образование лимфостаза.
Инфильтративная форма заболевания характеризуется расплавлением образовавшихся конгломератов с образованием флюктуации. Место поражения выглядит внешне как абсцесс или флегмона, но при вскрытии узлов гной не выделяется. Отделяемое из узла представляет собой жидкость маслянистой консистенции жёлтого цвета. После вскрытия узла на его месте образуется долге не заживающее изъязвление.
Мезентериальный панникулит – довольно редкая патология. Она характеризуется хроническим неспецифическим воспалением сальника, жировой предбрюшинной и забрюшинной областей. Заболевание ревматологи расценивают как системный вариант идиопатического панникулита Вебера-Крисчена.
array(6) < ["ID"]=>string(5) "26887" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(719) ["SRC"]=> string(120) "/upload/sprint.editor/225/erythema-nodosum-is-a-form-of-panniculitis-image-credit-james-heilman-md-2010-september-18.jpg" ["ORIGIN_SRC"]=> string(120) "/upload/sprint.editor/225/erythema-nodosum-is-a-form-of-panniculitis-image-credit-james-heilman-md-2010-september-18.jpg" ["DESCRIPTION"]=> string(0) "" >
Диагностика панникулита
Ревматологи Юсуповской больницы проводят лабораторную диагностику панникулитов с помощью следующих лабораторных исследований:
- Общего анализа крови;
- Биохимического исследования крови;
- Общего анализа мочи;
- Серологического исследования.
В клиническом анализе крови выявляют нормохромную анемию, тромбоцитоз и нейтрофильный лейкоцитоз, увеличение скорости оседания эритроцитов. При биохимическом исследовании крови имеет место увеличение показателей С-реактивного белка, альфа-2- иммуноглобулинов, липазы, амилазы. В моче повышается концентрация протеинов, появляются эритроциты. При серологическом исследовании врачи констатируют повышение АСЛ «О», антител к иерсинии и вирусам простого герпеса.
Обзорную рентгенографию лёгких делают для выявления инфильтратов, гранулематозных изменений, полостей, увеличения лимфатических узлов средостения. Ультразвуковое исследование органов брюшной полости позволяет выявить органическое поражение органов желудочно-кишечного тракта, увеличение печени и селезёнки при мезентериальной форме заборе.
С помощью аппаратов экспертного класса выполняют следующие инструментальные исследования:
- Электрокардиографию – для выявления электрофизиологических признаков поражения сердца;
- Эхокардиографию – с целью выявления поражения сердечной мышцы и клапанов;
- Рентгенографию поражённых суставов – для выявления эрозивно-деструктивных поражений суставов.
С помощью компьютерной или магнитно-резонансной томографии брюшной полости выявляют признаки увеличения лимфоаденапатиимезентериальных лимфоузлов и мезентериального панникулита. Биопсия узла выполняется при наличии лобулярного панникулита без признаков васкулита. Пациентов по показаниям консультирует фтизиатр, инфекционист, онколог, хирург.
array(6) < ["ID"]=>string(5) "26884" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(62) "/upload/sprint.editor/444/c217a6eca5dea8cd4acd7b2c996c8517.JPG" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/444/c217a6eca5dea8cd4acd7b2c996c8517.JPG" ["DESCRIPTION"]=> string(0) "" >
Лечение панникулитов
Ревматологи Юсуповской больницы проводят комплексную терапию панникулитов. Тактику применения лекарственных препаратов врачи определяют в зависимости от формы болезни и характера её течения. Основным методом терапии узловой эритемы является устранение провоцирующего фактора. Врачи отменяют лекарственные средства, которые способны индуцировать заболевание, с учётом оценки соотношения риск-польза. Проводится инфекций и новообразований, которые могут лежать в основе развития узловой эритемы.
Лекарственная терапия обычно симптоматическая, поскольку в большинстве случаев патологический процесс разрешается спонтанно.
Основными медикаментозными средствами в лечении узловатой эритемы являются:
- Антибактериальные препараты – при наличии стрептококковой инфекции;
- Противовирусные – в случае вирусной нагрузки;
- Нестероидные противовоспалительные средства;
- Глюкокортикостероиды;
- Ангиопротекторы,
Препараты, обладающие антиоксидантным действием.
Медикаментозная терапия панникулита Вебера-Крисчена зависит от формы заболевания. При узловой форме пациентам назначают нестероидные противовоспалительные средства, глюкокортикоиды, аминохинолиновые препараты, проводят аппликационную терапию кремами с клобетазолом, гепарином, гидрокортизоном. При бляшечной форме применяют глюкокортикоиды в средних терапевтических дозах и цитостатические препараты.
Для тог чтобы пройти обследование и лечение панникулита, звоните в нашу клинику. Ревматологи Юсуповской больницы являются экспертами в лечении гетерогенных воспалительных заболеваний, характеризующихся поражением подкожной жировой клетчатки: узелковатой эритемы и панникулита Вебера-Крисчена.
При любых злокачественных образованиях могут развиться метастазы. При наличии вторичных очагов опухоли шансы пациента на выздоровление снижаются. Многие пациенты, которые обращаются к врачам-онкологам, интересуются, что такое канцероматоз брюшины и может ли он развиться при онкологии.
Канцероматоз брюшины является вторичным онкологическим заболеванием, прогноз которого в большинстве случаев неблагоприятен. Пациентам с данным диагнозом назначается паллиативное лечение, методы которого направлены на поддержание жизнедеятельности. Лечение канцероматоза брюшной полости осуществляется в Юсуповской больнице, опытные специалисты которой принимают даже тех пациентов, от которых отказались в других клиниках.
Канцероматоз - что это?
Канцероматоз брюшной полости является онкологическим заболеванием, формирование которого происходит из-за распространения раковых клеток из первичного очага. Лечение данного заболевания предполагает оперативное вмешательство с последующим проведением химиотерапии.
Данное заболевание может развиваться на фоне злокачественной опухоли любого органа, у женщин диагностируется канцероматоз брюшины при раке яичников.
Врачами-онкологами при постановке диагноза применяется классификация в зависимости от локализации и количества метастазов:
- степень Р1 – локальное развитие онкологического процесса
- степень Р2 –несколько пораженных участков серозной оболочки
- степень Р3 – множественные очаги пораженной ткани.
Если у пациента диагностирован канцероматоз брюшины, продолжительность жизни сокращается. Опытные врачи-онкологи Юсуповской больницы при лечении пациентов проводят полную диагностику для определения текущего состояния, разрабатывают программу лечения. Современное оборудование, которым оснащена Юсуповская больница, позволяет проводить комплексное обследование.
Вопросы многих пациентов связаны с лечением канцероматоза брюшины. Благоприятность прогноза при данном онкологическом процессе зависит от степени поражения и выбранного лечения. Для установления степени поражения проводится лабораторно-инструментальное обследование.
Признаки и симптомы
Канцероматоз брюшины, лечение которого требует пребывания пациента в стационаре и круглосуточного наблюдения, является вторичным заболеванием. Клиническая картина при данном диагнозе определяется признаками первичного злокачественного образования. Канцероматоз брюшины при раке характеризуется формированием асцита – скоплением в брюшной полости свободной жидкости.
Основные признаки канцероматоза брюшины:
- быстро снижается масса тела и увеличивается живот
- нарушение пищеварения
- обильное потоотделение;
- тупые, сильные боли в области живота
- характеризуют канцероматоз брюшины боли под грудью
- у больного отмечаются признаки сильной интоксикации
- жидкий стул, в котором может присутствовать кровь.
По мере прогрессирования онкологического процесса у больного может происходить потеря сознания и наблюдаться состояние бреда. Канцероматоз брюшины при раке требует незамедлительного лечения, поэтому Юсуповская больница принимает пациентов в тяжелом состоянии ежедневно 24 часа в сутки.
Канцероматоз и асцит могут угрожать жизни больного, поэтому люди, находящиеся в зоне риска, должны знать симптомы болезни, чтобы своевременно обратиться к врачу-онкологу. Специалисты Юсуповской больницы отвечают на вопросы пациентов: канцероматоз брюшной полости - что это такое, какие способы лечения существуют и какова продолжительность жизни.
Причины развития
Канцероматоз брюшины, лечение которого сочетает оперативное вмешательство и химиотерапию, формируется на фоне имеющегося первичного очага. Раковые клетки при развитии становятся подвижными, поэтому они начинают отделяться от опухоли и распространяться по организму.
Канцероматоз брюшины и асцит распространяется стремительно, так как перемещение раковых клеток осуществляется несколькими путями:
- с током крови и лимфатической жидкости
- при удалении первичной раковой опухоли, например, канцероматоз брюшины при раке яичников
- при прорастании злокачественной опухоли в брюшину.
Масштаб поражения при данном заболевании может быть достаточно большим, так как площадь брюшины может достигать двух квадратных метров. Канцероматоз брюшины, лечение и срок жизни при котором взаимосвязаны, быстро распространяется из-за анатомического строения брюшной полости. Канцероматоз брюшины с гиперметаболизмом сопровождается такими же симптомами.
Обратитесь в Юсуповскую больницу, если у Вас диагностирован канцероматоз брюшины, лечение онкологического процесса осуществляется в клинике онкологии. Специалисты клиники онкологии, входящей в состав Юсуповской больницы, помогают даже тем пациентам, у которых выявлен канцероматоз брюшины 4 стадии.
Диагностика заболевания
Актуальные вопросы пациентов, у которых выявлен канцероматоз брюшины, включают лечение и продолжительность жизни. Заподозрить онкологический процесс способен врач при взаимодействии с пациентами, имеющими раковое заболевание.
Если у пациента происходит снижение массы тела и присутствуют признаки интоксикации, врач назначает обследование, чтобы опровергнуть или подтвердить диагноз.
Диагностические меры при подозрении на канцероматоз брюшины и асцит:
- ультразвуковое исследование органов малого таза и брюшной полости
- анализ крови
- проведение лапароскопии для осмотра брюшины и забора тканей для биопсии
- компьютерная томография
- МСКТ с контрастным веществом позволяет выявить поражение лимфатических узлов.
Канцероматоз брюшины, продолжительность жизни при котором зависит от степени поражения тканей, может вызвать сложности при диагностике в том случае, если не определен первичный очаг. Врачи-онкологи Юсуповской больницы при консультации пациента оценивают прогноз на основе имеющихся данных обследования, назначают терапию и регулярно контролируют ее эффективность.
Лечение
Канцероматоз брюшной полости, прогноз при котором во многом зависит от адекватности терапии, серьезно отражается на здоровье пациента. Первым этапом лечения злокачественной опухоли является выявление первичного очага, его расположение и стадию. Терапия при патологии назначается только после получения специалистом необходимых данных.
Хирургические методы терапии применимы в том случае, когда это позволяет стадия и расположение раковой опухоли. Канцероматоз брюшной полости 4 степени, прогноз при котором неблагоприятен, не предполагает оперативного вмешательства. Канцероматоз брюшины и асцит требуют лечения химиотерапией.
При данном заболевании проводится симптоматическая терапия, которая предполагает обезболивание, удаление скопившейся жидкости, предотвращение интоксикации, вывод лишней жидкости и улучшение пищеварения.
Продолжительность жизни
Канцероматоз брюшины и асцит, прогноз при которых зависит от многих факторов, может затрагивать небольшую часть брюшины. Если операция проведена своевременно, то прогноз является относительно благоприятным. Однако для этого больному необходимо строго придерживаться рекомендаций врача-онколога.
Если онкологическое заболевание распространилось на большую площадь серозной оболочки, в течение нескольких месяцев может наступить летальный исход. Однако качественная паллиативная терапия способна улучшить прогноз и облегчить состояние больного.
Чтобы начать лечение канцероматоза и улучшить прогноз, обратитесь в клинику онкологии Юсуповской больницы. Опытные специалисты в области лечения раковых заболеваний проведут комплексное обследование и совместно с другими специалистами разработают эффективную программу лечения. Записаться на прием к врачу-онкологу Юсуповской больницы можно через форму обратной связи на сайте или по телефону.
КТ при брыжеечном панникулите
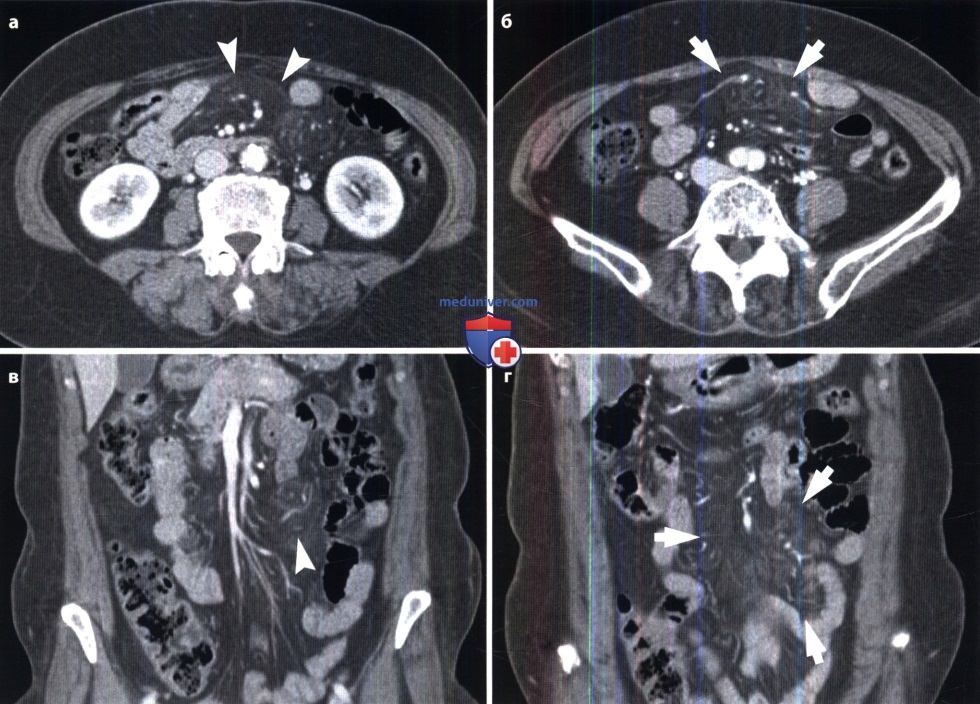
Брыжеечный панникулит.
(а, б) На аксиальной КТ в венозную фазу контрастирования определяется повышение плотности ограниченного участка брыжеечной жировой клетчатки (стрелки) без смещения брыжеечных сосудов, окруженного псевдокапсулой (указатели).
(в, г) На корональных КТ-срезах в венозную фазу контрастирования определяется ограниченный участок повышения плотности брыжеечной жировой ткани (стрелки), а также сохранение обычной плотности жировой клетчатки вокруг лимфоузлов (указатели).
Брыжеечный панникулит и склерозирующий мезентерит, которые также известны как фиброзирующий мезенетерит или липодистрофия брыжейки, являются редкими состояниями воспалительной природы, неизвестной причины, при которых поражается корень брыжейки. Они характеризуются хроническим воспалением адипозной ткани брыжейки тонкой кишки и инфильтрацией ее лимфоцитами и перегруженными липидами макрофагами. Происходит поражение брыжеечной жировой клетчатки с наличием воспалительной реакции, жирового некроза и фиброза различной степени выраженности. Причина этого заболевания неизвестна, в то же время, оно может быть связано с большим количеством состояний, таких как васкулиты, гранулематозы, аутоиммунные заболевания, ишемия, инфекция, травмы, хирургические вмешательства на органах брюшной полости, или паранеопластический синдром.
На КТ брыжеечный панникулит проявляется в виде ограниченной зоны повышенной плотности брыжеечной жировой клетчатки, окруженной псевдокапсулой, что можно отнести к изменениям, обусловленным помутнением брыжейки. Специфическим признаком брыжеечного панникулита является сегментарное повышение плотности брыжеечной жировой ткани без смещения брыжеечных сосудов. Признак «жирового кольца» или «жирового гало» обусловлен отсутствием изменений плотности жировой клетчатки вокруг сосудов и лимфоузлов, находящихся в «образовании» брыжейки. Псевдокапусла представляет собою располагающуюся по периферии «полоску» мягкотканной плотности, отграничивающую зону воспаления в брыжейке от не измененной окружающей жировой клетчатки. В случаях, когда обнаруживается сегментарное увеличение плотности брыжеечной жировой клетчатки, необходимо принимать во внимание брыжеечный панникулит. Однако т. к. брыжеечный панникулит может являться проявлением неспецифического ответа на наличие злокачественного новообразования в брюшной полости, необходимо проведение дополнительных исследований с целью поиска скрытой злокачественной опухоли (McLaughlin et al., 2013).
Читайте также:

