Что такое липодистрофия паренхимы поджелудочной железы
Обновлено: 19.04.2024
Что такое киста поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лядова Владимира Константиновича, хирурга со стажем в 15 лет.
Над статьей доктора Лядова Владимира Константиновича работали литературный редактор Юлия Липовская , научный редактор Елена Максимова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Киста поджелудочной железы (pancreatic cyst) — это ограниченное скопление жидкости или содержащее жидкость образование в поджелудочной железе.

Часто они развиваются бессимптомно, поэтому выявляются обычно случайно, когда человек обследуется по поводу других патологий. Это стало возможным благодаря бурному развитию диагностических методик (УЗИ, КТ и МРТ) и повышению их доступности. По статистике, при выполнении КТ или МРТ органов брюшной полости кисты в поджелудочной железе могут обнаружиться у 3–14 % обследованных [1] .
Киста поджелудочной железы — это собирательное понятие, которое объединяет совершенно разные заболевания:
- кистозные образования поджелудочной железы воспалительной природы;
- кисты поджелудочной железы неопухолевой природы;
- кистозные опухоли (или неоплазии) поджелудочной железы.
Иногда кисты поджелудочной железы являются просто особенностью развития человека и не требуют лечения или специального интенсивного наблюдения, но, чтобы это подтвердить или опровергнуть, обычно требуется квалифицированное обследование.
Также нужно знать, что некоторые кисты поджелудочной железы могут стать злокачественными, поэтому при их обнаружении важно обратиться к грамотным специалистам, которые смогут понять, нужна ли операция или достаточно индивидуальной программы наблюдения. Чаще операция не требуется.
Причины развития кист поджелудочной железы
Основные причины — острый панкреатит (воспаление поджелудочной железы), опухолевые изменения в протоковой системе или самой ткани железы, а также врождённые факторы, например передающаяся по наследству болезнь Гиппеля — Линдау. При этом заболевании в достаточно молодом возрасте образуются опухоли почек, головного мозга и надпочечников. В 35–70 % случаев развиваются кисты поджелудочной железы. Болезнь встречается у одного из 36 тысяч человек [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кисты поджелудочной железы
Часто киста поджелудочной железы не вызывает никаких симптомов. Жалобы, связанные с кистозным образованием в этом органе, встречаются примерно у каждого пятого пациента или даже реже [2] . Например, при крупной кисте в поджелудочной железе может возникать тяжесть или боль в верхних отделах живота.
В редких случаях пациенты сами могут заметить плотное, обычно почти безболезненное выпячивание в левом подреберье или по средней линии живота выше пупка. Иногда в этой области может возникать боль. Если появились такие симптомы, стоит обратиться к врачу.
Патогенез кисты поджелудочной железы
Поджелудочная железа — крупный орган, расположенный позади желудка. Справа от неё находится двенадцатиперстная кишка, слева — селезёнка.

Механизм развития кист различается в зависимости от вида:
- Кистозные образования поджелудочной железы воспалительной природы развиваются п ри остром панкреатите, когда в ткани или рядом с поджелудочной железой скапливается жидкость.
- Кисты поджелудочной железы неопухолевой природы могут быть связаны с генетическими заболеваниями, которые передаются по наследству или возникают из-за случайных мутаций генов. Например, киста может образоваться, если есть мутация в гене VHL, который подавляет бесконтрольное деление клеток [3] .
- Кистозные опухоли появляются, когда протоки поджелудочной железы закупориваются и расширяются из-за появления в стенке протоков клеток, производящих слизь (муцин).
У поджелудочной железы две основные функции: выработка богатого ферментами сока, который необходим для пищеварения, и производство ряда гормонов. Сок поджелудочной железы по системе протоков попадает в двенадцатиперстную кишку, где помогает переварить пищу. Если киста блокирует отток сока, её главный проток расширяется и может развиться острый панкреатит.

Основными гормонами поджелудочной железы являются инсулин и глюкагон. Они поддерживают уровень глюкозы (сахара) в крови. Поэтому ранним симптомом некоторых опухолевых заболеваний поджелудочной железы является сахарный диабет (повышение уровня сахара в крови), однако при кистах железы такое случается очень редко.
Классификация и стадии развития кисты поджелудочной железы
I. Кистозные образования поджелудочной железы воспалительной природы. Они возникают после перенесённого острого панкреатита. Чаще всего в мировой практике используется модифицированная в 2012 году Атлантская классификация острого панкреатита [4] . В этой классификации выделено 4 типа кистозных образований:
- Скопление жидкости без некроза (омертвения) тканей поджелудочной железы:
- Острое перипанкреатическое жидкостное скопление — появляется в ткани поджелудочной железы и жировой клетчатке вокруг неё в первые 4 недели от начала заболевания. Оно не ограниченно капсулой и часто самостоятельно рассасывается.
- «Ложная», или псевдокиста, — появляется позднее 4 недель, когда у жидкостного скопления образуется видимая на момент диагностики капсула.
- Скопление жидкости, связанное с некрозом тканей поджелудочной железы:
- Острое некротическое скопление — появляется в первые 4 недели от начала заболевания. Такое образование не ограничено капсулой и содержит омертвевшие участки ткани поджелудочной железы и жировой клетчатки вокруг неё.
- Отграниченный некроз — появляется позднее 4 недель. Скопление жидкости ограничено капсулой.
II. Кисты поджелудочной железы неопухолевой природы. Включают так называемые «истинные» кисты»: лимфоэпителиальные и ретенционные. «Истинная» киста представляют собой пузырёк с жидкостью, который окружён клетками эпителия. В норме эпителий выстилает слизистые оболочки, в том числе оболочку протоков поджелудочной железы. У «ложных» кист и кистозных опухолей нет такой эпителиальной выстилки.
III. Кистозные опухоли поджелудочной железы (или неоплазии). Это наиболее важная с точки зрения онкологии группа, так как некоторые такие опухоли могут стать злокачественными. В этой группе выделяют серозные цистаденомы, муцинозные кистозные неоплазии, внутрипротоковые папиллярно-муцинозные опухоли (ВПМО), солидные псевдопапиллярные опухоли и кистозные нейроэндокринные опухоли [5] .
Классификация внутрипротоковых папиллярно-муцинозных опухолей:
- ВПМО главного панкреатического протока. Такие образования обычно удаляются, так как у них высокий риск стать злокачественными.
- ВПМО боковых ветвей главного панкреатического протока. Это самая распространённая форма кист поджелудочной железы, нередко является множественной и у большинства пациентов не приводит к развитию рака.
- Смешанный тип [6] .

Осложнения кисты поджелудочной железы
Острый панкреатит. Может развиться, если киста блокирует отток поджелудочного сока в двенадцатиперстную кишку. Состояние сопровождается интенсивной, опоясывающей болью в верхних отделах живота, появлением тошноты и рвоты и повышением в крови уровня пищеварительных ферментов (амилазы, липазы и др.).
Механическая желтуха. Возникает, если образование в правых отделах (головке) поджелудочной железы сдавливает желчный проток. В этом случае желчь всасывается в кровь и начинает выделяться с мочой. Поэтому у пациента с механической желтухой моча тёмно-коричневого цвета, обесцвеченный кал (вплоть до белой окраски), желтушные белки глаз и кожа.
![Желтуха [13]](https://probolezny.ru/media/bolezny/kista-podzheludochnoy-zhelezy/zheltuha-13_s_onaL7M0.jpg)
Рак поджелудочной железы. Это наиболее тяжёлое осложнение кистозных опухолей поджелудочной железы. Процесс связан с накоплением мутаций в эпителии кист. Чаще всего это наблюдается в муцинозных (продуцирующих слизь) опухолях: ВПМО и муцинозных кистозных опухолях.
Клетки с признаками выраженных предраковых изменений выявляются в 38–68 % удалённых ВПМО главного панкреатического протока. При муцинозных кистозных опухолях частота озлокачествления ниже и составляет, по последним данным, около 10 %. Этот показатель возрастает по мере увеличения размеров таких образований [7] [8] .
Диагностика кисты поджелудочной железы
У большинства пациентов кисты поджелудочной железы выявляются случайно, поэтому осмотр и сбор жалоб не имеют большого значения.
Сбор анамнеза
При изучении истории болезни врач может уточнить:
- Болел ли пациент недавно острым панкреатитом. Если да, то, скорее всего, киста связана с воспалением. Однако иногда сама по себе киста поджелудочной железы может привести к развитию панкреатита. Особенно важно помнить об этом в тех ситуациях, когда панкреатит развился не на фоне употребления алкоголя или желчнокаменной болезни.
- Есть ли у кого-либо из родственников опухоли и кисты почек, головного мозга или надпочечников. Если да, врач заподозрит болезнь Гиппеля — Линдау и порекомендует проконсультироваться с медицинским генетиком.
Инструментальная диагностика
Основой диагностики кист поджелудочной железы являются инструментальные методы обследования.
УЗИ или КТ с внутривенным контрастированием. Позволяют обнаружить образования в поджелудочной железе. Однако точность этих методов обычно недостаточна, чтобы установить природу кисты и, соответственно, определить тактику лечения.
МРТ. Наиболее важный метод при кистах поджелудочной железы, так как с его помощью можно установить, связана ли киста с протоковой системой железы. Также МРТ с внутривенным контрастированием помогает выявить утолщения стенки кист, а это важнейший признак развития предраковых изменений. Использование так называемого режима DWI (диффузионно-взвешенные изображения) позволяют врачу судить о вероятности развития злокачественной опухоли на фоне кисты. Кроме этого, МРТ не сопровождается лучевой нагрузкой, не требует специальной подготовки и является нетравматичным, безопасным методом. Это особенно важно, поскольку большинству пациентов после выявления кисты нужно наблюдаться не менее нескольких лет [9] .
Эндосонография, или эндоУЗИ. В последние годы приобретает всё большее значение. Суть методики в том, что врач исследует поджелудочную железу через стенку желудка с помощью эндоскопа с закреплённым на конце ультразвуковым датчиком. Это позволяет изучить все детали новообразования или кисты с максимально возможным разрешением (около 1 мм). Исследование проводится строго натощак.

Огромным преимуществом эндоУЗИ является возможность провести биопсию. Специальная игла проводится через канал эндоскопа и позволяет взять на анализ содержимое кисты, а также ткань из стенки образования для микроскопического исследования.
Поскольку прибор имеет довольно большой диаметр, а само исследование обычно длится около часа, оно проводится под внутривенным наркозом и часто требует госпитализации в стационар. В нашей стране эндоУЗИ не применяется широко из-за дефицита самих приборов и высокой стоимости игл для биопсии под контролем эндоУЗИ [10] .
Лабораторная диагностика
Микроскопическое исследование содержимого кисты на амилазу, опухолевые маркеры CEA и СA19-9, а также муцин. Позволяет точно определить природу кисты и вероятность её злокачественной трансформации. Если в полученной жидкости повышен уровень амилазы (фермента поджелудочной железы), то можно говорить о «ложной» кисте и планировать соответствующее лечение.
Тест на мутацию в гене VHL. Выполняется при подозрении на синдром Гиппеля — Линдау. Анализ позволяет подтвердить или опровергнуть диагноз. На основании результатов врач выберет схему наблюдения не только для самого пациента, но и его ближайших родственников.
Дифференциальная диагностика
Особенности некоторых типов кистозных опухолей, которые позволяют различить их между собой:
- Серозные цистаденомы имеют характерные признаки на КТ- или МРТ-изображениях: множественные перегородки (вид «губки» или «пчелиных сот»), центральный рубец с кальцинатами. Такие образования не склонны к озлокачествлению.
- Муцинозные кистозные неоплазии чаще представлены единичной полостью.
- Особенностью ВПМО является связь с протоковой системой поджелудочной железы.
Дифференциальная диагностика этих и более редких образований часто требует провести биопсию под контролем эндоУЗИ.
Киста поджелудочной железы может быть похожа по некоторым признакам на другие образования:
- некоторые варианты протокового или нейроэндокринного рака поджелудочной железы — они могут иметь полость внутри опухоли, напоминающую кисту поджелудочной железы;
- образования рядом расположенных органов: двенадцатиперстной и тощей кишки, почки и надпочечника.
В большинстве случаев применение МРТ и/или эндоУЗИ позволяет отличить эти образования от кист поджелудочной железы.
Лечение кисты поджелудочной железы
Тактика лечения кист поджелудочной железы полностью определяется их природой.
«Ложные» кисты
«Ложные» кисты могут рассасываться самостоятельно. Лечение обычно проводится, если киста крупная и вызывает симптомы. Обычно эффективным является дренирование кисты в просвет желудка. Процедура проводится с помощью эндоУЗИ в специализированных учреждениях. Некоторым пациентам требуется операция, при которой формируется шов между стенками кисты и участком тонкой кишки, чтобы содержимое кисты оттекало в кишечник.
Кисты поджелудочной железы неопухолевой природы
Такие кисты, в том числе при наследственных генетических синдромах, обычно не требуют специального лечения.
Кистозные опухоли поджелудочной железы
Наиболее сложной является тактика ведения пациента при кистозных опухолях поджелудочной железы:
- При серозных цистаденомах вероятность злокачественной трансформации очень низкая, поэтому они редко требуют операции.
- ВПМО боковых ветвей главного панкреатического протока нужно оперировать, если есть факторы риска:
- появление в стенке узелков размером > 5 мм, которые накапливают контрастный препарат;
- быстрое увеличении образования: на несколько миллиметров в течение 6–12 месяцев;
- большой размер (> 4 см).
- ВПМО главного панкреатического протока и смешанного типа являются показанием к удалению, как и солидные псевдопапиллярные опухоли.
- Муцинозные кистозные неоплазии< 3 см очень редко становятся злокачественными, поэтому, если они не растут в течение нескольких лет, некоторые руководства рекомендуют не проводить хирургическое лечение, хотя этот вопрос ещё обсуждается. Тактика в таких случаях определяется индивидуально с учётом предпочтений пациента. То же самое касается кистозных нейроэндокринных опухолей небольшого размера [11] .
Методы лечения
Лекарственное лечение (химиотерапия) применяется только в том случае, когда при исследовании опухоли после операции выясняется, что она была злокачественной.
Хирургическое лечение является единственным способом лечения кист поджелудочной железы, однако такие операции часто приводят к развитию осложнений или даже летальному исходу. Именно поэтому в мире разработаны детальные показания к операциям при кистах поджелудочной железы, основанные на риске их злокачественного перерождения.
Наиболее опасной операцией является панкреато-дуоденальная резекция — удаление правой половины поджелудочной железы (её головки) и двенадцатиперстной кишки. У этих структур единое кровоснабжение, поэтому они удаляются вместе. Такая операция должна выполняться только в специализированных центрах и отделениях, где вероятность смерти пациента на фоне потенциальных осложнений не превышает 5 %. Те или иные осложнения развиваются примерно у половины перенёсших эту операцию пациентов.

Операции на левой половине поджелудочной железы очень редко приводят к летальному исходу. Однако они часто сопровождаются осложнениями: сок поджелудочной железы разъедает окружающие ткани, что приводит к воспалению и формированию свища. Поэтому у таких пациентов в течение нескольких недель сохраняется трубка, по которой сок поджелудочной железы оттекает из брюшной полости [12] .
Важно помнить, что, несмотря на возможные осложнения, эти операции необходимы из-за крайне неблагоприятного прогноза рака поджелудочной железы. Правильно определить показания и выполнить такое вмешательство может лишь хирург-онколог, постоянно сталкивающийся в своей практике с подобными образованиями.
Реабилитация после таких операций может быть достаточно длительной и обычно занимает от нескольких недель до нескольких месяцев.
Прогноз. Профилактика
Прогноз при кистах поджелудочной железы определяется их видом. Кисты после панкреатита и образования неопухолевой природы обычно не оказывают влияния на продолжительность жизни пациентов.
При кистозных опухолях прогноз зависит от того, успела ли образоваться злокачественная опухоль. Рак поджелудочной железы плохо поддаётся лечению: даже при I–II стадии полное излечение возможно не более, чем у 20 – 30 % пациентов после обширной операции и комплексного химиотерапевтического лечения. Поэтому удаление кистозных опухолей поджелудочной железы является профилактикой неблагоприятного течения болезни.
Важно при этом помнить, что у большинства кист и кистозных опухолей очень низкий риск стать злокачественными, в то время как риски операции довольно существенны. Поэтому решение об операции должна принимать целая команда специалистов, среди которых должен быть врач лучевой диагностики, эндоскопист, хирург и онколог [1] [2] [11] .
Профилактика кист поджелудочной железы
Все меры по профилактике развития острого панкреатита (отказ от злоупотребления алкоголем, чрезмерного количества жирной пищи и т. п.) снижают и вероятность образования «ложных» кист поджелудочной железы.
Атрофия поджелудочной железы – это уменьшение объема органа, проявляющееся недостаточностью внешнесекреторной (продукция пищеварительных ферментов, бикарбоната) и внутрисекреторной (синтез инсулина, глюкагона) функции. Наиболее частыми причинами патологии являются хронический панкреатит, сахарный диабет, соматические заболевания с выраженным истощением, а также цирроз печени, нарушение кровоснабжения, сдавление опухолью. Диагностика основана на лабораторных данных, выявляющих дефицит ферментов и низкий уровень инсулина, УЗИ поджелудочной железы, результатах биопсии. Лечение заключается в назначении заместительной терапии: ферментных препаратов, инсулина; восстановлении кишечной флоры; коррекции дефицита нутриентов.
МКБ-10

Общие сведения
Атрофия поджелудочной железы – состояние, характеризующееся уменьшением размеров органа, уплотнением его структуры и недостаточностью функций. Данный процесс может развиваться вследствие физиологических возрастных изменений, а также заболеваний, сопровождающихся повреждением паренхимы, сдавлением, нарушением кровоснабжения, при длительно протекающих истощающих заболеваниях. При этом вес железы, который в норме составляет около 80-90 г, уменьшается до 30-40 и ниже.
Причины
Атрофия поджелудочной железы может быть физиологической, развивающейся в результате естественных процессов старения организма. Она сопровождает тяжелые истощающие заболевания (кахектическая форма). Также атрофия является исходом всех форм хронического панкреатита, при этом значительная часть стромы замещается фиброзной тканью, что сопровождается прогрессированием эндокринной и экзокринной недостаточности.
Своеобразным типом атрофии является липоматоз, при котором большая часть паренхимы органа замещена жировой тканью. Отдельное место занимает атрофия панкреас при сахарном диабете. К более редким случаям заболевания в гастроэнтерологии относится атрофия железы при циррозе печени, системной склеродермии, сдавлении опухолью, перекрытии выводных протоков конкрементами.
Патанатомия
Данная патология сопровождается существенным уменьшением размеров железы – до 20-18 г, консистенция значительно уплотнена, поверхность органа бугристая, капсула сращена с окружающей ее жировой тканью, а также соседними органами. Изменяется структура поджелудочной железы, характерно избыточное развитие соединительной ткани, которая может пролиферировать вокруг долек (перилобулярный склероз) либо диффузно (интралобулярный склероз). На микроскопическом уровне поражение характеризуется диффузным разрастанием фиброзной ткани (интраацинозный склероз), гибелью клеток железистой паренхимы.
При липоматозе, несмотря на то, что данное состояние характеризуется сохранением или даже увеличением размеров органа (псевдогипертрофия), его большая часть замещена жировой тканью, в которой находятся отдельные железистые участки. По наблюдениям специалистов в области клинической гастроэнтерологии и эндокринологии, большинстве случаев при данной патологии сохраняется островковый аппарат и эндокринная функция органа.
Симптомы атрофии
Клиническая картина атрофии поджелудочной железы определяется причиной ее развития (сахарный диабет, хронический панкреатит и другие). Однако в любом случае характерными симптомами являются экзокринная и эндокринная недостаточность. Экзокринная (внешнесекреторная) недостаточность железы характеризуется пониженной продукцией пищеварительных ферментов, а также бикарбонатов и других электролитов, которые нейтрализуют содержимое желудка, обеспечивая благоприятную для действия панкреатических ферментов среду. Типичными симптомами являются послабление стула, ухудшение аппетита, снижение веса.
Ранним симптомом недостаточности внешнесекреторной функции является стеаторея (повышенное выведение жиров с калом). Этот признак развивается при снижении секреции на 10% от нормы. Снижение веса происходит вследствие нарушения переваривания пищи, всасывания веществ в кишечнике, потери аппетита. При длительно существующей патологии развиваются признаки дефицита витаминов.
Эндокринная (внутрисекреторная) недостаточность проявляется нарушениями углеводного обмена, протекающими по типу гипергликемического синдрома. При этом симптомы сахарного диабета развиваются лишь у половины пациентов. Это объясняется тем, что инсулинпродуцирующие клетки обладают способностью лучше сохраняться при патологии в сравнении с ацинарными. Развивается дефицит инсулина, глюкагона. Пациента может беспокоить выраженная слабость, головокружение, жажда.
Диагностика
При обследовании пациента с атрофией поджелудочной железы определяется дефицит массы тела. Кожные покровы сухие, шелушащиеся. При уменьшении размеров железы пропальпировать ее не удается. Если причиной состояния стал панкреатит, возможна болезненность при прощупывании. Алгоритм диагностики включает:
- Анализы. При проведении биохимических анализов крови определяется снижение активности панкреатических ферментов. Характерными симптомами являются выявляемые при проведении копрограммы стеаторея (обнаружение в кале более 9% жиров от суточного употребления) и креаторея (большое содержание в кале мышечных волокон). Зачастую диагностируется повышение уровня глюкозы крови, что является поводом для консультации у эндокринолога или диабетолога.
- Визуализирующие методики. При УЗИ поджелудочной железы определяется уменьшение ее размеров, уплотнение структуры, повышение эхогенности, неровность контуров. Для более детальной визуализации органа, выяснения причины атрофии проводится МРТ поджелудочной железы. С целью оценки состояния протоковой системы, изменения которой характерны для хронического панкреатита, показана РХПГ - эндоскопическая ретроградная холангиопанкреатография (контрастное рентгенологическое исследование). С ее помощью можно выявить сужение главного панкреатического протока, неровность стенок, извилистость. Для исключения новообразований панкреаса проводится ангиография.
- Биопсию. Важным диагностическим методом является биопсия поджелудочной железы. При исследовании биоптата оценивается степень фиброза и деструкции паренхимы, степень повреждения железистых элементов, островков Лангерганса (инсулинпродуцирующие зоны). В случае липоматоза обнаруживается жировая дистрофия органа. Проведение биопсии позволяет оценить прогноз заболевания.

Лечение атрофии поджелудочной железы
Консервативные мероприятия
При атрофии панкреас обязательно назначается диетотерапия. Питание должно быть с минимальным содержанием жиров. Достаточно внимания следует уделять белково-энергетическому дефициту, коррекции гиповитаминозов. Обязательным мероприятием является полное прекращение курения, поскольку никотин нарушает продукцию бикарбонатов поджелудочной железой, в следствие чего значительно повышается кислотность содержимого двенадцатиперстной кишки.
Основным направлением терапии данной патологии является замещение экзокринной и эндокринной секреции поджелудочной железы. Для компенсации нарушенных процессов полостного пищеварения врач-гастроэнтеролог назначает ферментные препараты. Для достижения клинического эффекта препараты должны обладать высокой активностью липазы, быть устойчивыми к действию желудочного сока, обеспечивать быстрое высвобождение ферментов в тонкой кишке, активно содействовать полостному пищеварению. Данным требованиям соответствуют ферменты в виде микрогранул.
Поскольку именно липаза из всех ферментов панкреаса быстрее всего теряет активность, коррекция производится с учетом ее концентрации в препарате и выраженности стеатореи. Эффективность лечения оценивается по содержанию эластазы в кале и степени уменьшения стеатореи. Действие ферментных препаратов направлено и на устранение болевого синдрома, уменьшение вторичного энтерита, создание условий для нормализации кишечного микробиоценоза, улучшение углеводного обмена.
Коррекция эндокринной недостаточности проводится путем инсулинотерапии. При атрофии поджелудочной железы частично сохраняются островки Лангерганса, поэтому инсулин в организме продуцируется, но в малых количествах. Дозировка и режим введения инсулина определяются индивидуально в зависимости от течения патологии, этиологического фактора, данных суточного мониторирования глюкозы крови. Назначение ферментных препаратов значительно улучшает функцию поджелудочной железы в целом и углеводный обмен в том числе. Поэтому режим инсулинотерапии определяется в зависимости от дозировки и эффективности заместительной ферментной терапии.
Важным условием эффективной коррекции пищеварительных функций является нормализация микробиоценоза кишечника, поскольку на фоне приема ферментов создаются благоприятные условия для заселения патогенной флоры. Применяются пробиотики, пребиотики. Обязательно назначается витаминотерапия инъекционно, а также препараты магния, цинка, меди.
Хирургическое лечение
Хирургическое лечение данной патологии проводится в специализированных центрах. Осуществляется трансплантация островков Лангерганса с последующим удалением железы и заместительной ферментной терапией. Однако, поскольку атрофия зачастую является следствием тяжелых заболеваний с выраженным нарушением общего состояния пациента, такое лечение проводится редко.
Прогноз и профилактика
Прогноз при атрофии поджелудочной железы определяется степенью поражения экзокринных и эндокринных структур органа. Поскольку островковый аппарат частично сохранен, существует и остаточный синтез инсулина. Ввиду этого редко развивается кетоацидоз, но часто возникают гипогликемические состояния. Определение этиологии заболевания, устранение основной патологии, своевременное начало лечения позволяют достичь хороших результатов.
Профилактика заключается в своевременном лечении заболеваний, которые могут стать причиной атрофии панкреас. При наличии хронического панкреатита обязателен полный отказ от алкоголя, соблюдение диеты, поддержание достаточного уровня ферментативной активности железы.
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.

Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Фиброз поджелудочной железы – это диффузное пери- и интралобулярное замещение здоровой функционирующей ткани поджелудочной железы соединительнотканными очагами. Основными симптомами являются выраженная экзокринная (нарушение пищеварения, снижение веса, диарея) и эндокринная недостаточность органа (нарушение углеводного обмена). Диагностика включает проведение лабораторных исследований, УЗИ поджелудочной железы, КТ, биопсии. Лечение направлено на коррекцию внешнесекреторной недостаточности (ферментные препараты), гипергликемии. Прогноз неблагоприятный: полное излечение невозможно, при адекватной терапии достижима компенсация панкреатической недостаточности.
МКБ-10
Общие сведения
Фиброз поджелудочной железы – клинико-морфологическая форма хронического воспалительного процесса панкреас, являющаяся исходом, завершающим этапом течения основного заболевания. Распространенность фиброза поджелудочной железы неуклонно растет в связи с увеличивающейся частотой острых и хронических панкреатитов; данная патология диагностируется более чем у 40% пациентов с заболеваниями панкреас.
При злоупотреблении спиртными напитками полное замещение паренхимы поджелудочной железы фиброзной тканью развивается в течение 15-20 лет, что приводит к инвалидизации и летальному исходу. Росту заболеваемости способствует неэффективное лечение основной патологии, несоблюдение пациентами рекомендаций, зачастую – продолжение алкоголизации. Лечением фиброза поджелудочной железы занимаются специалисты в области клинической гастроэнтерологии, терапии, хирургии.

Причины
Основной причиной развития фиброза поджелудочной железы является хронический панкреатит. Специалистами доказано, что очаги замещения функционирующих элементов соединительной тканью формируются в периоды обострения воспаления, и их распространенность зависит от стажа заболевания.
Фиброз поджелудочной железы также может развиваться при заболеваниях, сопровождающихся повышением давления в протоковой системе панкреас (при патологии желчевыводящих путей и желчного пузыря): панкреатическая гипертензия приводит к нарушению целостности протоков, повреждению паренхимы, воспалению. К редким причинам фиброза поджелудочной железы относят гиперлипидемию, муковисцидоз, воздействие токсических веществ (в том числе лекарственных препаратов: гипотиазида, ацетилсалициловой кислоты и других), травмы.
Факторы риска
К рецидивированию основной патологии и прогрессированию фиброза поджелудочной железы чаще всего приводит:
- употребление алкоголя;
- обилие в рационе жирной пищи;
- недостаток витаминов и антиоксидантов, микроэлементов;
- табакокурение, которое нарушает секрецию бикарбонатов поджелудочной железой.
Патогенез
Независимо от провоцирующих факторов, фиброз поджелудочной железы является следствием аутолиза ее паренхимы при активации протеолитических ферментов, отека, некроза и инфильтрации. Патогенез заболевания при воздействии алкоголя имеет особенности: в результате алкогольного повреждения снижается содержание в панкреатическом соке бикарбонатов и повышается уровень белка, вследствие чего белковые преципитаты в виде пробок обтурируют мелкие протоки, создавая условия для формирования фиброза поджелудочной железы.
Симптомы
Клиническая картина фиброза поджелудочной железы определяется внешнесекреторной недостаточностью (снижением секреции ферментов, бикарбонатов и уменьшением объема панкреатического сока) и нарушением углеводного обмена. Объем продуцируемых ферментов снижается на 80-90% и более, поэтому симптомы экзокринной недостаточности при фиброзе поджелудочной железы выражены существенно: снижается масса тела, имеет место диарея до восьми раз в сутки (при приеме ферментных препаратов и соблюдении пациентом диеты данный признак может быть менее выраженным или даже отсутствовать), стеаторея.
Вследствие нарушения секреции бикарбонатов снижается интрадуоденальный уровень рН, что приводит к активации цАМФ клеток кишечной стенки и секреторной диарее: наблюдается водянистый стул. Снижение массы тела вызвано не только нарушением переваривания пищи и ее всасывания в кишечнике, но и ограничением ее объема при болевом синдроме.
Осложнения
Длительная стеаторея при фиброзе поджелудочной железы приводит к дефициту жирорастворимых витаминов (К, А, Е, D), что проявляется нарушением адаптации зрения в условиях темноты, повышенной кровоточивостью, развитием остеопороза. У подавляющего большинства пациентов имеет место нарушение углеводного обмена, а у двух третей – признаки сахарного диабета (сухость во рту, жажда, общая слабость, кожный зуд, сонливость). Поскольку фиброзные изменения затрагивают все клетки островкового аппарата железы, снижается секреция и инсулина, и глюкагона. Диабет при фиброзе поджелудочной железы редко сопровождается гипогликемическими состояниями, кетоацидозом, ангиопатией.
Диагностика
Консультация гастроэнтеролога при фиброзе поджелудочной железы позволяет выявить некоторые объективные признаки патологии: дистрофические изменения (вплоть до кахексии), сухость кожи, языка, цианоз, покраснение лица, атрофию подкожной клетчатки в области проекции панкреас. Поджелудочная железа пальпируется в виде плотного тяжа. Лабораторно-инструментальная диагностика:
- Биохимические пробы. В лабораторных анализах определяется выраженное уменьшение содержания белка крови, снижение альбумино-глобулинового коэффициента. Активность панкреатических ферментов, в том числе амилазы, низкая (это неблагоприятный признак, свидетельствующий о тотальном поражении поджелудочной железы).
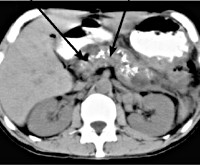
- УЗИ. Важный метод диагностики фиброза поджелудочной железы – УЗИ брюшной полости. Определяется диффузное повышение эхогенности органа, структура неоднородная, размеры уменьшены; возможно выявление расширения вирсунгова протока. Более информативна эндоскопическая ультросонография, которая позволяет выявить линейные тяжистые включения разной протяженности и формы, бугристость контуров, гиперэхогенность паренхимы.
- Рентгенодиагностика. При проведении ЭРХПГ выявляются изменения протокового аппарата, вызванные образованием рубцов. Для подтверждения диагноза может проводиться КТ поджелудочной железы.
- Пункционная биопсия. Если данный метод диагностики не дает необходимой информации, выполняется биопсия поджелудочной железы, которая является «золотым стандартом» диагностики фиброза поджелудочной железы и позволяет получить достоверные данные о морфологических изменениях органа.
Лечение фиброза поджелудочной железы
Лечение фиброза поджелудочной железы направлено на восполнение внешне- и внутрисекреторной недостаточности. Назначается диета № 5п, включающая стимулирующие секрецию ферментов блюда, продукты с высоким содержанием белка. Ограничиваются легкоусвояемые углеводы. При выраженной кахексии питание парентеральное. Этиотропное лечение заключается в устранении причин патологии (исключение употребления алкоголя, проведение холецистэктомии при желчнокаменной болезни, хирургическое лечение папиллостеноза и т. д.).
С целью замещения экзокринной недостаточности назначаются ферментные препараты: панкреатин, липаза и другие. При абсолютной недостаточности поджелудочной железы данные препараты применяются постоянно в максимальных дозировках. Критериями эффективности заместительной терапии являются прекращение снижения массы тела, снижение диспепсических явлений, устранение диареи. Коррекция нарушений углеводного обмена проводится пероральными сахароснижающими препаратами; крайне редко требуется инсулинотерапия. Вне эпизодов обострения основного заболевания показано санаторно-курортное лечение.
При выраженном болевом синдроме, неэффективности консервативной терапии, стремительном снижении веса, частых рецидивах панкреатита проводится хирургическое лечение фиброза (резекция поджелудочной железы в различных объемах).
Прогноз и профилактика
Прогноз при фиброзе поджелудочной железы определяется объемом функционирующей ткани, а также соблюдением пациентом рекомендованного лечения. При полном пожизненном отказе от алкоголя, правильном применении ферментных препаратов возможно длительное течение заболевания без существенного прогрессирования. Однако не существует методов, позволяющих устранить фиброз.
Профилактика патологии заключается в отказе от алкоголя, своевременном лечении заболеваний, которые могут стать причиной фиброза поджелудочной железы. Пациенты с диагностированным фиброзом подлежат диспансеризации. Дважды в год необходимо профилактическое обследование с оценкой наличия или отсутствия прогрессирования и проведением коррекции терапии (при необходимости).
Стеатоз поджелудочной железы (жировая дистрофия) – патологический процесс, суть которого заключается в замещении клеток железы жировой тканью. Это своеобразная защитная реакция организма, когда на место поврежденных элементов приходят другие клетки, в данном случае адипоциты. Небольшие островки жировой ткани не сказываются на работоспособности органа и общем состоянии. Но со временем, когда патология распространяется, поджелудочная железа начинает отказывать, что ведет к серьезным проблемам со здоровьем.
Причины стеноза поджелудочной железы
Основные причины стеноза поджелудочной железы - это неправильный образ жизни и интоксикация. В частности, ряд факторов, которые негативно сказываются на работе поджелудочной железы:

- погрешности в питании (злоупотребление жирной пищей и алкоголем);
- хронические патологии органов пищеварения, гепатобилиарной системы (желчнокаменная болезнь, дискинезия желчевыводящих протоков, холецистит) и эндокринной системы (сахарный диабет, ожирение);
- неконтролируемый прием лекарственных препаратов (антибиотики, кортикостероиды, цитостатики);
- умышленное голодание (диеты) и длительное парентеральное питание;
- малоподвижный образ жизни (гиподинамия).
Под их влиянием поджелудочная железа перестает справляться со своими функциями. Клетки начинают гибнуть. Организм старается ее восстановить за счет жировой ткани, и на первых порах это срабатывает. Однако чем больше ее становится, тем хуже функционирует поджелудочная железа. В конечном итоге развивается воспалительная реакция, завершающаяся некрозом ткани.
Симптомы заболевания
Клиническая картина варьирует в зависимости от степени поражения органа. Небольшие участки стеатоза не сказываются на состоянии, и больной может о них даже не знать. Лишь иногда его беспокоят отрыжка, изжога, легкое подташнивание. Но эти симптомы редко заставляют человека пройти обследование у гастроэнтеролога.
При обширных изменениях в поджелудочной железе симптомы более выражены. В таких случаях основу клинической картины составляют:

- чувство тяжести и дискомфорта в правом подреберье;
- опоясывающая боль в эпигастрии;
- снижение аппетита;
- диспепсия (тошнота, рвота с желчью, метеоризм, диарея);
- желтушность кожи и видимых слизистых, иктеричность склер.
Пациент жалуется на повышенную утомляемость, слабость. У него снижается иммунитет, и появляются аллергические реакции – зуд, крапивница. Чем значительнее поражение поджелудочной железы, тем ярче проявления болезни, вплоть до сильной рвоты желчью и резких болей в правом подреберье.
Методы диагностики
На приеме врач собирает жалобы и анамнез жизни, после чего направляет больного на обследование, состоящее из ряда лабораторных и инструментальных методов:
-
. При наличии воспалительной реакции будет повышена СОЭ, лейкоцитоз и сдвиг лейкоцитарной формулы влево, в частности, увеличены сегментоядерные и палочкоядерные нейтрофилы. и определение уровня глюкозы. При желтухе будет увеличен общий и прямой билирубин. На воспаление указывают повышенные показатели серомукоида, сиаловых кислот и гамма-глобулинов.
- Анализ крови на ферменты. Необходим для определения количества панкреатической амилазы, трипсина, липазы. и содержание аминокислот. Уровень фермента будет повышен. . При недостатке ферментов в копрограмме будут излишки солей жирных кислот, мышечные волокна и непереваренная клетчатка.
- Анализ кала на ферменты поджелудочной железы. Основное исследование, оценивающее выделение энзимов в двенадцатиперстную кишку. Показатели менее 200 мкг/г говорят о нарушении секреторной функции. . Выявляет изменения в структуре органа.
- МРТ. Уточняет локализацию патологических участков, а также позволяет дифференцировать стеатоз со злокачественными новообразованиями.
- Эндоскопическая ретроградная панкреатохолангиография. Путем введения контрастного вещества оценивают состояние протоков поджелудочной железы.
- Лапароскопия и забор образца ткани на гистологическое исследование. Проводят при наличии подозрений на некроз или рак.
При необходимости дополнительно могут быть проведены обзорная рентгенография и функциональные тесты (глюкоамилаземический, прозериновый, с йодолиполом, секретин-панкреозиминовый).
Лечение
Выбор методов зависит от площади поражения поджелудочной железы. Если участки небольшие, проводят консервативное лечение.
В рамках медикаментозной терапии назначают:

- ферментные препараты;
- ингибиторы протонной помпы;
- блокаторы усвоения жиров;
- спазмолитики;
- обезболивающие;
- противорвотные;
- закрепляющие (противодиарейные);
- антибиотики;
- витаминно-минеральные комплексы.
Пациент обязательно должен соблюдать диету – стол №5 с резким ограничением жиров и углеводов. Все блюда отварные или приготовленные на пару. Запрещено острое, соленое, копченое и кислое, из напитков – кофе и газировка.
Хирургическое лечение проводят в случае обширного поражения поджелудочной железы, прибегая к лапаротомическому или лапароскопическому методу доступа. Эндоскопические операции больные переносят намного легче и восстанавливаются быстрее.
Читайте также:

