Что такое костная мозоль после перелома челюсти
Обновлено: 25.04.2024
Есть большое число заболеваний, о которых многие даже не подозревают, пока они их не коснутся. Например, такая проблема, как костная мозоль, знакома далеко не всем. А тем временем – это очень серьезно. Что делать, если этот недуг появился?

ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


Что за болячка – костная мозоль?
Костная мозоль отличается от кожной. Точнее, даже, ничего общего между ними нет. Возникнуть она может, как последствие перелома, если кости срослись неправильно. Бывает, что шишки на ногах возникают после переломов, а это и может оказаться костная мозоль.
В этой болячке нет ничего такого уж страшного. Она возникает перед тем, как кость должна срастись. Опять же, страшного ничего нет только в том случае, если начать лечение, когда она находится на начальном этапе. Иначе, будут серьезные осложнения, вплоть до невозможности двигать больной костью.
Когда травмируется кость, то происходит сильное кровоизлияние в мягких тканях. В результате этого развивается обширный отек конечностей. Из-за отека могут появиться пузыри, наполненные кровью. Через несколько дней, когда начинает уменьшаться отек и кровянистые пузыри пропадают, обломки костей начинают срастаться. В этот момент и появляется костная мозоль.
Типы костной мозоли
Различают четыре типа костной мозоли:
- Периостальный тип - мозоль возникает снаружи поломанной кости. Она может быстро зажить, так как происходит отличное снабжение кровью.
- Еще один тип – интермедиальная мозоль. Она может появиться между обломками сломанных костей. Между ними образуется пространство, которое заполняется сетью сосудов. Такой процесс тоже влияет на то, что мозоль может в скором времени пропасть.
- Эндостальный тип – подобная мозоль появляется в клетках костного мозга.
- Последний тип – параоссальная мозоль. Это самый нехороший тип, потому что при нем заживление сломанной кости идет очень медленно. Мозоль появляется из мягких тканей, расположенных рядом с переломом.
Как уже было сказано выше, костную мозоль следует лечить, как только она появилась, иначе процесс заживления может затянуться надолго. Как же ее вылечить?
Обычно мозоль удаляют всегда. Это возможно с помощью хирургического вмешательства. Хотя врачи не всегда соглашаются на проведение такой операции, потому что могут возникнуть осложнения во время процедуры, ведь есть вероятность повреждения кости.
Можно, также, прибегнуть к физиотерапии, используя магнитотерапию или электрофорез. Врачи считают, что эти процедуры очень эффективны в борьбе с таким недугом. Процесс заживления сломанных костей ускоряется, благодаря такому методу. Главное, чтобы, во время избавления от мозоли, не было физических нагрузок, а также, следует исключить перегрев или, наоборот, переохлаждение.
Сломанные кости у каждого человека срастаются разное количество времени. Влияет на это тип повреждения, а также, то, чем перелом был вызван. Так, при огнестрельном ранении, регенерация происходит значительно дольше.
Как диагностировать недуг?
Образование костной мозоли можно обнаружить, сделав рентген. Так как образование происходит не сразу, а постепенно, то следует сохранять все рентгеновские снимки, чтобы следить за процессом. Мозоль, ведь, образуется для того, чтобы восстановить целостность кости.
Лечение проводят определенные врачи, занимающиеся травмами. Они сразу поставят вам диагноз и определят, когда была травмирована кость – недавно или уже много времени прошло. Наличие костной мозоли доказывает, что травму человек получил давно.
Профилактика образования костных мозолей
Как вы уже поняли, на лечение костной мозоли требуется значительное количество времени. Поэтому, лучше предотвратить заболевание, чем заниматься его лечением.
Даже, если у вас простой ушиб и, особенно, трещины, пусть небольшие, обязательно обращайтесь к специалистам.
Выполняйте все, что вам будет рекомендовать врач, особенно, если вам скажут наложить шину или гипс. Обязательно следует зафиксировать больное место.
Непременно займитесь корректировкой патологий, возникших во время срастания костей.
Если перелом открытый, то следует проводить антибактериальную профилактику.
Костная мозоль — это многослойная структура, возникающая в процессе сращения тканей после перелома. Ее основная причина – нарушение целостности структур. В ходе регенерации вырастает хрящевая провизорная ткань. Она выступает в качестве соединителя в месте травмы.
Что за болячка – костная мозоль
Что такое костная мозоль? Это патолого-анатомический субстрат, который появляется при заживлении. Образуется после переломов или неправильного сращения. Имеет специфический вид, допускается консолидация с элементами фосфора и кальция. Проявляется в виде шишки в области перелома.
Отлично лечится на первичной стадии развития и не вызывает отрицательных последствий. Важно не запускать патологию. В противном случае возникает риск осложнений, связанных с ограничением подвижности.

Типы и причины формирования костной мозоли
Формирование костной мозоли происходит по следующим причинам:
- Старческий возраст.
- Лучевая болезнь.
- Ожирение.
- Беременность.
- Сифилис.
- Остеопороз.
- Амилоидоз.
- Истощение.
- Гипопротеинемия.
- Туберкулез.
- Эндокринные нарушения.
- Авитаминоз.
Среди форм мозолей можно выделить:
- Периостальные или наружные. Растут после перелома кости, возможно быстрое заживление.
- Интермедиальные. Появляются в пространстве между обломками сломанных костей. Зона заполнена сетью сосудов. Высока вероятность устранения мозоли.
- Эндостальные или внутренние. Возникают в клетках костного мозга.
- Параоссальные. Неблагоприятная форма. Мозоль растет из мягких соединительных тканей, заживление происходит медленно. Образует крупный выступ.

Как выявить её наличие
Диагностика патологии происходит после таких исследований как:
- Рентген. Мозоль становится видимой на 4-ю неделю после кальцинирования тканей. Через 3 месяца после травмы приобретает выраженные очертания.
- КТ и МРТ.
Как лечить костную мозоль?
Лечение подбирается в индивидуальном порядке. Для ускоренного восстановления рекомендуют:
- Витаминотерапию.
- Препараты крови.
- Гормоны анаболического ряда.
- Кровезамещающие составы.
- Инфузию плазмы.
В сложных ситуациях проводят хирургическое лечение. В качестве восстановительных процедур – массаж и ЛФК. Необходимо придерживаться здоровой диеты, содержащей:
- Белки (бобы, мясо, творог, сыр).
- Минералы (молочные продукты, йогурты, морепродукты).
- Антиоксиданты и витамины (овощи, смузи, зелень, морсы).
- Жиры (орехи, семечки, нерафинированное масло).
- Углеводы (цельнозерновые продукты, каши).
Профилактика костных образований включает:
-
под контролем врача.
- Антибактериальную профилактику.
- Коррекцию костных, суставных патологий.

И.Н. Ярухин , 30 августа, 2021
Сколиозом называется заболевание позвоночника, вызванное его искривлением. Деформация обычно наблюдается в боковой плоскости и сопровождается смещением позвонков. Расстройство опорно-двигательного аппарата может проявляться еще в детском возрасте. При взрослении оно будет приобретать более тяжелую форму и высокую выраженность. Позвоночную деформацию нужно различать с нарушением осанки, которое встречается у большинства людей. Сколиоз предполагает деформацию с патологическим поворотом […]

Врач-остеопат Ярухин. И.Н. , 26 декабря, 2020
Артрит голеностопного сустава представляет собой воспалительное заболевание опорно-двигательного аппарата. В результате развития патологии у больного возникает воспаление сочленения голени со стопой, ограничивается подвижность стопы. Деструктивное поражение голеностопного сустава может формироваться в разном возрасте. Наибольший риск его возникновения существует среди мужчин. Воспалительный процесс существенно снижает качество жизни пациентов и требует своевременного адекватного лечения. Классификация артрита голени […]
Врач-остеопат Добриков А.Л. , 9 октября, 2020
Остеопатия – одно из популярных направлений в современной медицине. По принципам остеопатии фактором, провоцирующим заболевание, выступает не один орган, а искажение структурно-анатомических связей различных частей тела и органов, что вызывает болевой синдром, воспалительный процесс и прочие остеопатические дисфункции. В этой статье мы обсудим, какие болезни лечит остеопат и какие методы воздействия на системы организма он […]
Костной мозолью называется многослойная структура, образующаяся при регенерации костных тканей, которая вызвана нарушением целостности кости (в результате механических травм или других внешних или внутренних воздействий) в условиях нормального течения заживления переломов. В результате образуется соединительная (провизорная мозоль) или хрящевая ткань взамен других гетерогенных структур в месте переломов, которая затем подвергается метаплазии для формирования окончательной костной мозоли.
Костная мозоль является своеобразным патолого-анатомическим субстратом для регенерации кости. Наиболее характерна для трубчатых костей. Гистологически представляет собой образование со всеми специфическими элементами и структурами костной ткани, но более кальцифицирована и фосфорилирована.
Патогенез
После перелома происходит процесс образования соединительной ткани в виде провизорной мозоли. Примерно спустя неделю начинает формироваться остеоидная ткань, подвергающаяся превращению либо собственно в костную, либо изначально в хрящевую, а в дальнейшем — в костную. Обычно это вызвано подвижностью костных отломков, что приводит к травматизации и нарушениям микроциркуляции образующегося регенерата. Образование изначально хрящевой ткани связано с тем, что этот процесс требует меньшей оксигенации и меньшего количества биологически активных соединений.
Образование периостальной костной мозоли возникает в результате процессов в костеобразующих клетках периоста (надкостницы) и эндоста. Эти механизмы играют важнейшую роль в процессе срастания травмированной кости. Основополагающим в процессе сращения играет надкостница, из которой происходит формирование периостальной мозоли.
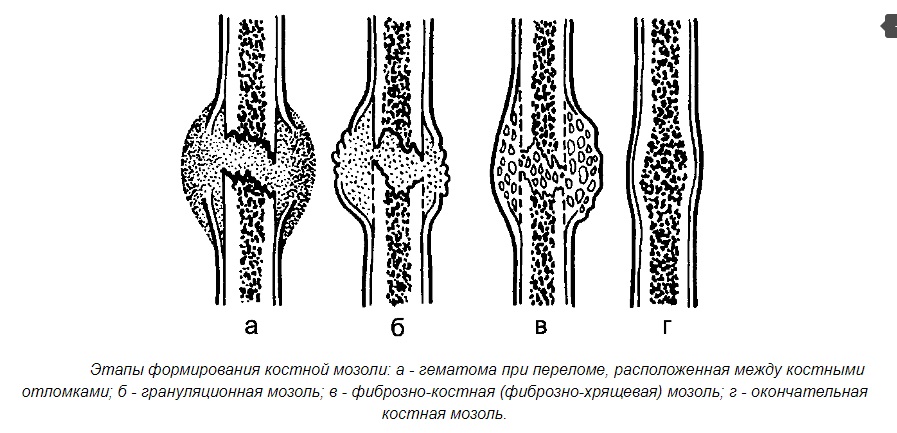
Этапы формирования костной мозоли
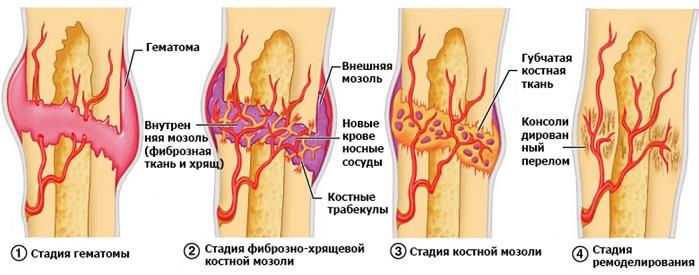
Образование костной мозоли при переломе является сложнейшим процессом регенерации, который происходит в несколько этапов, хотя и могут быть вариации в разных локализациях, рассмотрим на примере ребер:
- Формирование первичной соединительно-тканной мозоли занимает примерно 10-14 суток – сначала в месте перелома скапливается кровь и образуется гематома, гиперемия и серозное пропитывание, инициирующие приток лейкоцитов, вызывающих отек, а также фибробластов – клеток, способных вырабатывать соединительнотканные структуры, на фоне этого активизируется процесс альтерации – остеокластоза, призванного при помощи остеокластов разрушить некротизированные и поврежденные клетки кости и прилегающих мягких тканей, при этом происходит процесс образования сосудов (гранулирующей ткани).
- Формирование юной мезенхиальной ткани играет важнейшую роль в заполнении дефектов кости и гематомы, гиалиновый или волокнистый хрящ разрастается между отломками и вокруг них.
- Образование остеоидной мозоли – процесс превращения соединительной ткани в остеоидную в течение 3-4 месяцев обусловлен обезызвествлением – процессами отложения неорганических соединений, представленных в нормальной кости, иногда ее ошибочно принимают за «хрящевую мозоль» и она напоминает мягкую (первичную) мозоль, образовываясь примерно через 5 недель, в это время в месте перелома идут обратные процессы — редукция сосудов, устранение отека и нормализация кровотока на фоне исчезновения признаков воспаления.
- Непосредственно костная мозоль – является новообразованием из обогащенных апатитами (гидроксиапатитами) в виде конгломерации аморфной остеоидной ткани переходящей в костную, которая сначала отличается рыхлой структурой, а затем – уменьшаясь в размерах, приобретает черты нормальной архитектоники на фазе обратного развития структур костной ткани (образование трабекул, восстановление костномозгового канала), процесс может длиться годами.
Костная мозоль не образуется при плотном сопоставлении отломков кости, при фиксации размеров щели до 500 мкм, хорошем кровоснабжении, отсутствии надкостницы, а также при переломах плоских костей черепа, грудины, таза и лопатки, так как сращение идет за счет соединительной ткани в связи с особенностями эмбриогенеза костей.
В слоях скелетогенных клеток периоста и эндоста могут сразу, первично образовываться костные балки, минуя фиброзно-хрящевой этап костеобразования, поэтому костная мозоль может быть малых размеров либо вообще не выражена.
Слои костной мозоли
Костная мозоль может иметь различную слоистую структуру в зависимости от тканевого источника ее формирования и обычно различается на:
- периостальный слой;
- эндостальный слой;
- интермедиарный слой или по-другому называемый промежуточный, который может развиться из элементов гаверсовых каналов и занимает пространство между эндо и периостальным слоями;
- заключительный – параоссальный слой охватывает снаружи все вышеперечисленные слои, источник его формирования окружающие мягкие ткани;
- в основе всей слоистой структуры располагается остеоидная ткань.
Классификация
В зависимости от функциональных особенностей различают 4 вида костной мозоли, которые развиваются на каждом отломке кости и образуют общую «муфту» консолидации:
- периостальная (наружная) – отличается наиболее быстрой скоростью образования, необходима для фиксации отломков кости, образуется за счет надкостницы;
- эндостальная (внутренняя) – как и наружная играет приспособительную функцию, формируется со стороны эндоста и является временной основой для будущего сращения и роста костного регенерата, первые два вида мозоли в итоге подвергаются резорбции;
- интермедиарная – формируется на стыке компактного слоя отломков и обеспечивает истинное сращение кости;
- параоссальная – образуется из соединительной ткани при бурном развитии и разрастании рубцовых структур в случаях значительных повреждений окружающих тканей; такая мозоль в дальнейшем подвергается трансформации благодаря метаплазии в костную ткань, но может образовывать крупный выступ на кости.
Причины
Заболевания, способствующие развитию костных мозолей, нарушению или замедлению процессов истинного сращения:
- старческий возраст;
- эндокринные патологии, например, гиперпаратиреоз и диабет; ;
- тучность;
- беременность; ;
- туберкулёз; ; и хронические воспалительные заболевания;
- общее истощение;
- выряженная анемия;
- гипопротеинемия;
- авитаминоз.
Симптомы
Признаками перелома и вторичного сращения с образованием периостальной мозоли является:
- локальная боль, которая утихает;
- крепитация – характерный хрустящий звук, в особенности во время попытках пошевелить конечностью;
- исчезновение патологической подвижности;
- искажение формы и структуры кости при формировании параоссальной мозоли, которая может выглядеть как крупный выступ.
Костная мозоль после перелома ключицы
После перелома ключицы также происходит естественный процесс образования сначала остеодиной, затем — костной мозоли, который занимает обычно до 2 месяцев. Причинами переломов чаще всего становятся падения, спортивные травмы, ДТП, а также возможны у новорожденных в процессе рождения.
Костная мозоль после перелома ключицы
После того как ключица полностью срастется, мозоль должна рассосаться, но в ряде случаев этого не происходит, как на фото костной мозоли представленном выше.
Анализы и диагностика
Главным способом выявления костной мозоли является рентгенологическое исследование. При сборе данных учитываются жалобы пациента, данные анамнеза и характер нарушения функций конечности. При этом необходимо отследить линию перелома.
В тяжелых диагностических случаях дополнительно повторно проводят рентгенограммы в различных положениях, а также КТ и МРТ.
Достаточно важными для прогностической картины становятся скорость и качество формирования костной мозоли. Остеодиные мозоли, формирующиеся на 10-20-ый день после перелома отличается рентгенонегативностью. Рентгенологически становится видна костная мозоль примерно с 4 недели за счет того, что в ней кальцинируется ткань. Выраженную костную мозоль можно обнаружить спустя 3 месяца после травмы.
Лечение
Для более быстрого формирования костной мозоли меньшего размера рекомендовано (обычно, чем сильнее травма и обширнее поражения, тем она больше):
Несрастающийся перелом – это патологическое состояние, при котором на месте повреждения не образуется полноценная костная мозоль. Сопровождается сохранением подвижности в зоне перелома, снижением функции конечности, нарастающей угловой деформацией. Отмечаются неинтенсивные боли. Могут выявляться отек, гиперемия, трофические расстройства. Диагноз устанавливается на основании жалоб, анамнеза, результатов внешнего осмотра, рентгеногра фии, КТ, других аппаратных и лабораторных методов. На ранних сроках возможно консервативное лечение с преимущественным использованием физиотерапевтических методик. В последующем показаны операции.
МКБ-10


Общие сведения
Несрастающийся перелом – понятие, которое объединяет три варианта нарушения консолидации: замедленное сращение, несросшийся перелом и ложный сустав. Перечисленные состояния являются фазами одного патологического процесса, последовательно сменяют друг друга при отсутствии лечения. По различным данным, проблемы восстановления кости наблюдаются в 15-30% случаев от общего количества переломов. Чаще встречаются при тяжелых оскольчатых и открытых повреждениях, сочетанных и множественных травмах, истощении, сопутствующей соматической патологии.

Причины
В 90% случаев основным этиофактором несрастающихся переломов становятся локальные нарушения в зоне поражения. На долю системных и общих причин приходится около 5% случаев, у остальных больных различные механизмы сочетаются между собой или остаются неустановленными. Перечень местных факторов включает:
- Тяжелые повреждения. Чем больше разрушается кость и мягкие ткани, тем обширнее очаги некроза и тем меньше клеток участвует в процессе восстановления. Из-за взаимного отягощения сращение ухудшается при множественных переломах соседних сегментов, одновременном воздействии различных повреждающих факторов (например, при сочетании с отморожением или ожогом).
- Потеря отломков и интерпозиция. Утрата фрагментов при открытых повреждениях или их неоправданное удаление в ходе ПХО приводят к уменьшению площади контакта костной ткани. При развороте отломка, попадании мягких тканей между отломками правильное сопоставление становится невозможным, кость не срастается.
- Некорректная репозиция. Отсутствие вправления, недостаточное сопоставление отломков или излишнее растяжение конечности при скелетном вытяжении препятствуют хорошему контакту фрагментов. При запоздалой репозиции оказывается упущенным время наиболее выраженной реакции организма на повреждение.
- Неадекватная иммобилизация. Недостаточная, непостоянная или преждевременно прерванная фиксация является причиной нарушений реваскуляризации пораженной зоны, нехватки кислорода и, как следствие, образования хрящевой и соединительной, а не костной ткани.
- Нарушения нервной регуляции. При травмах периферических нервов, синдроме Зудека возникают стойкие изменения со стороны сосудов, ухудшающие кровоснабжение пораженной зоны и нередко приводящие к несрастающимся переломам.
- Нагноение. Локальные гнойные процессы становятся причиной гипоксии и повреждения окружающих интактных тканей продуктами распада. При концевом остеомиелите в зоне контакта отломков образуются участки некроза, которые препятствуют соединению фрагментов.
Эпифизарные переломы срастаются лучше диафизарных и метаэпифизарных, поскольку эпифизы лучше кровоснабжаются и в них больше остеобластов. Консолидация ухудшается по мере старения. Образование костной мозоли замедляется при гормональных расстройствах, особенно – сопровождающихся остеопорозом. Отрицательную роль играют дефицит витаминов Д, С и А, наличие заболеваний с нарушениями питания: кахексии, анемии, туберкулеза, злокачественных опухолей. Сращение ухудшается на фоне приема кортикостероидов, НПВС, цитостатиков и антикоагулянтов.
Классификация
В зависимости от времени с момента травмы и характера изменений в зоне поражения выделяют три варианта несрастающихся переломов:
- Замедленная консолидация. Диагностируется при отсутствии или незначительной выраженности костной мозоли по истечении среднего срока сращения переломов данной локализации.
- Несросшийся перелом. Определяется при сохранении подвижности в случае удвоения стандартного срока консолидации и отсутствия признаков псевдоартроза.
- Ложный сустав. Отличается от предыдущего состояния образованием замыкательных пластинок на концах отломков, их соединением при помощи соединительнотканной капсулы, наличием пространства, заполненного жидкостью и напоминающего суставную щель.

Симптомы несрастающегося перелома
В покое болевой синдром выражен незначительно или отсутствует. Основной жалобой является ухудшение функции конечности из-за подвижности и болей при движениях. Рука или нога постепенно «усыхают» из-за атрофии мышц. В зоне несрастающегося перелома появляется угловая деформация, которая прогрессирует из-за нагрузки. При замедленном сращении обнаруживается умеренный или нерезко выраженный отек, возможна гиперемия.
При несросшихся переломах и ложных суставах отечность исчезает, выявляется локальное утолщение, обусловленное образованием крупной, но неполноценной мозоли из хрящевой и фиброзной ткани. Гиперемия часто сменяется усиленной пигментацией. Из-за трофических нарушений кожа становится сухой, бледной, приобретает мраморную окраску, шелушится. Могут образовываться трещины, язвы, келоидные рубцы.
Больная конечность тоньше здоровой, ее ось нарушена из-за деформации, возможно укорочение. При пальпации и постукивании определяется нерезко выраженная локальная болезненность. Местная температура при замедленной консолидации и несросшихся переломах повышена, при ложных суставах не изменена. Обнаруживается патологическая подвижность пружинящего характера при отсутствии крепитации. Объем движений в суставах снижен. Опороспособность нарушена.
Диагностика
Диагностические мероприятия при несрастающихся переломах проводят травматологи-ортопеды. Врач выясняет жалобы, устанавливает анамнез, включая вид повреждения, особенности первичных неотложных мероприятий, характер лечения, наличие осложнений, общее состояние здоровья. Существенную помощь в диагностике оказывают медицинские документы: выписки, заключения, рентгенограммы. В сроки 4-8 месяцев с момента повреждения можно заподозрить несросшийся перелом, свыше 8 месяцев – ложный сустав.
В ходе осмотра оценивают внешний вид конечности, определяют повышение температуры, наличие патологической подвижности и другие симптомы. Измеряют длину парных конечностей и объем движений в суставах. Для более точной оценки тяжести функциональных расстройств пациента просят совершать различные действия: стоять, идти (если это возможно), сидеть, вставать, одеваться и пр. В рамках аппаратного обследования назначают рентгенографию и КТ. По данным визуализационных методик выявляются следующие изменения:
- Замедленная консолидация. Визуализируется слабо выраженная периостальная костная мозоль, которая связывает фрагменты и частично перекрывает линию излома. На фоне мозоли прослеживаются участки с отсутствием сращения.
- Несросшийся перелом. Острые края отломков сглажены в результате резорбции. Костная мозоль отсутствует или слабо выражена, имеет беспорядочный характер. Линия излома хорошо просматривается на всем протяжении.
- Ложный сустав. Концы фрагментов утолщены, в их зоне выявляются выраженные склеротические изменения. Костномозговые каналы закрыты замыкательными пластинками.
При подозрении на местные нарушения кровоснабжения пациентам дополнительно назначают ангиографию, допплерографию или реовазографию. Больным с инфицированными несрастающимися переломами при наличии свищевых ходов производят фистулографию, выполняют забор отделяемого с последующим бактериологическим исследованием для выделения возбудителя и определения антибиотикочувствительности.

Лечение несрастающегося перелома
Целью лечения несрастающихся переломов является восстановление функции конечности. Основными задачами считаются обеспечение полноценной консолидации, устранение деформации, устранение тугоподвижности суставов, санация инфекционных очагов. При наличии общих провоцирующих факторов (гормонального дисбаланса, авитаминоза и др.) проводят соответствующие общие терапевтические мероприятия. Программу местного лечения составляют с учетом вида несрастающегося перелома.
Лечение замедленной консолидации
Возможна консервативная терапия. Конечность фиксируют с помощью гипсовой повязки или ортеза на срок, необходимый для сращения фрагментов. Для стимуляции консолидации назначают ударно-волновую терапию, УВЧ, электрофорез солей кальция, электромагнитные волны. Применяют анаболические стероиды. В несрастающийся перелом вводят костно-хрящевой экстракт, изготовленный из эмбриональной ткани.
Плюсами консервативной терапии являются отсутствие дополнительной травматизации, наркозных и послеоперационных рисков. Минусами – продолжительная фиксация, которая может обернуться тугоподвижностью суставов и атрофией конечности. Для предупреждения перечисленных осложнений или при отсутствии эффекта от консервативных мероприятий прибегают к оперативному лечению. Возможны следующие варианты:
- Остеосинтез. Проводится с использованием винтов, компрессионных пластин, внутрикостных штифтов и аппаратов внешней фиксации. Показан при наличии элементов сращения, отсутствии выраженного смещения и нарушения оси конечности.
- Костная пластика. Используют аутотрансплантаты, которые, как правило, берут из крыла подвздошной кости пациента. Перемещенная губчатая кость способствует перестройке окружающей мозоли в нормальную костную ткань.
- Стимуляция остеогенеза. Осуществляется с использованием биологических методик – декортикации и туннелизации. При декортикации с помощью острого остеотома вокруг перелома создают муфту из большого количества костных фрагментов, соединенных с надкостницей. При туннелизации формируют туннели, активизирующие костеобразование.
Перечисленные методы могут сочетаться между собой в различных вариациях. При обнаружении интерпозиции фрагменты разъединяют, мешающие сращению мягкие ткани удаляют. Деформации устраняют с помощью аппарата Илизарова. После операции применяют консервативные методики для стимуляции остеогенеза.
Лечение несросшихся переломов
Безоперационные способы неэффективны, показана оперативная коррекция. При наличии противопоказаний к хирургическому лечению пациентам с несрастающимися переломами рекомендуют ношение ортезов. Вмешательства включают удаление рубцов и измененных тканей в зоне повреждения, обнажение фрагментов с последующей обработкой концов, сопоставление отломков, биологическую стимуляцию костеобразования. Фиксацию в большинстве случаев осуществляют аппаратом Илизарова.
Попеременное сдавление и растяжение фрагментов в компрессионно-дистракционном аппарате дополнительно активизирует образование сосудов и замещение фиброзно-хрящевой мозоли нормальной костью. При значимых костных дефектах осуществляют аутопластику (например, недостающий фрагмент большеберцовой кости заменяют частью малоберцовой). В послеоперационном периоде назначают стимулирующие методики, проводят комплексную реабилитацию.
Лечение ложных суставов описано в соответствующей статье.
Прогноз
Прогноз в значительной степени зависит от типа несрастающегося перелома. Чем раньше начато лечение – тем легче достигнуть нормальной консолидации. В отдаленные сроки восстановление целостности кости возможно, но требует длительного лечения и последующей реабилитации. В исходе могут наблюдаться достижение хорошего функционального результата, сохранение тугоподвижности суставов, остаточные нарушения функции конечности на фоне атрофии.
Профилактика
Профилактика несрастающихся переломов включает раннюю адекватную репозицию, устранение интерпозиции, отказ от удаления жизнеспособных костных фрагментов, своевременное проведение операций при неэффективности вправления, соблюдение сроков иммобилизации, постепенное увеличение нагрузки на конечность с учетом клинических и рентгенологических признаков сращения.
1. Осложнения при лечении переломов (замедленно срастающиеся и несросшиеся переломы, ложные суставы). Учебное пособие/ Маланин Д.А. и др. – 2007.
2. Лечение больных с осложнениями и последствиями переломов длинных костей конечностей. Автореферат диссертации/ Елдзаров П.Е. – 2015.
4. Способ прогнозирования нарушения регенерации костной ткани при переломах длинных костей конечностей в послеоперационном периоде/ Мироманов А.М., Усков С.А.//Гений ортопедии – 2011 – № 4.
Что такое перелом нижней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Петра Юрьевича, стоматолога со стажем в 7 лет.
Над статьей доктора Козлова Петра Юрьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Перелом нижней челюсти — это нарушение целостности кости в одном или нескольких отделах.
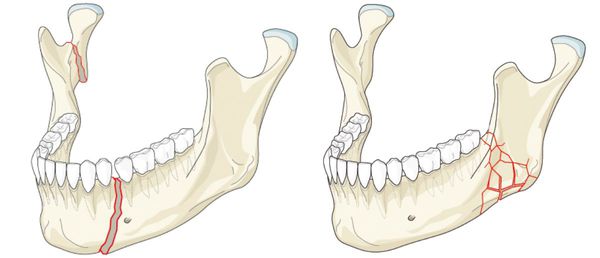
Наиболее частой причиной возникновения перелома нижней челюсти является травматический фактор. В ряде случаев речь может идти о патологическом переломе из-за деструктивных процессов в костной ткани. [1] К таким патологическим процессам относятся:
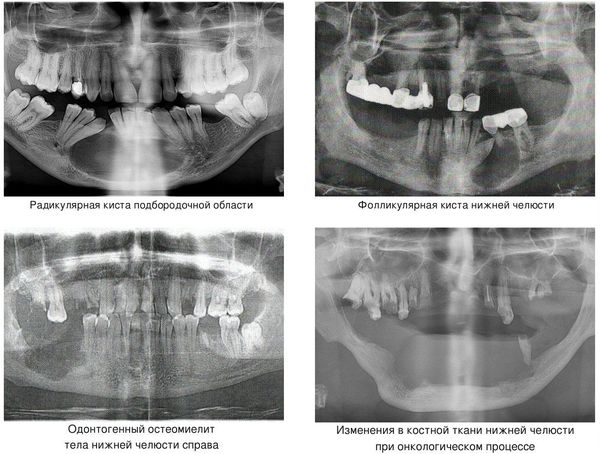
- кисты челюстей;
- остеомиелит (гнойное воспаление костных тканей);
- онкологический процесс.
Кисты челюстей в основной массе протекают бессимптомно, медленно, но верно разрешая костную ткань. Часто патологический перелом вызвают радикулярные (корневые) и фолликулярные кисты. [2] Первые связаны с изменениями в периапикальных тканях одного или нескольких зубов, вторые являются результатом нарушения прорезывания зубов, чаще нижних зубов мудрости.
При онкологическом процессе нижняя челюсть может быть как первичным очагом, так и местом метастазирования посредством либо прорастания из близлежащих областей, либо распространением с током крови или лимфы. [3] Патологический процесс распространяется до тех пор, пока не разрушит костную ткань нижней челюсти до той стадии, в которой обычное пережевывание пищи может перевести к перелому.
По собственным наблюдениям, считаю, что переломы нижней челюсти можно отнести к сезонным заболеваниям: пик частоты наступает с приходом весны, спад — ближе к зиме. Сезонность объясняется получением травмы в ходе драк, чаще уличных.
Читайте также:

