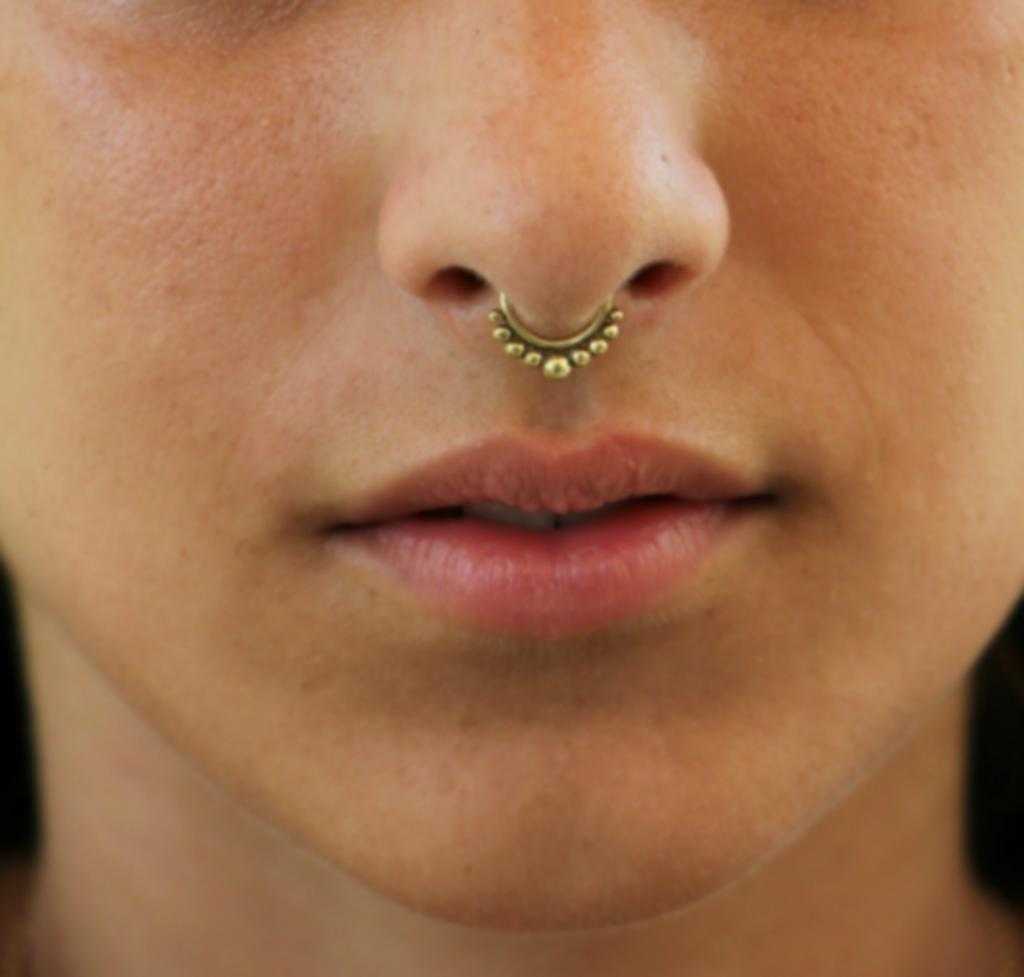Что такое коллоидный рубец после прокола уха
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фиброз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фиброз — особое патологическое состояние, при котором происходит аномальное избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. В результате активного роста клеток, которому предшествует воспалительный процесс, при нарушении механизмов заживления в пораженных тканях образуются рубцы. Фиброз рассматривается как реакция организма, направленная на изоляцию очага воспаления от окружающих тканей и системного кровотока и препятствующая его дальнейшему распространению по организму.
Рубцовая ткань состоит преимущественно из коллагена и отличается от тканей, которые она замещает, сниженными функциональными свойствами. Например, рубцы на коже более чувствительны к ультрафиолетовому излучению, в них отсутствуют потовые железы и волосяные фолликулы, а рубец в сердечной мышце после инфаркта миокарда не участвует в сокращении сердца и может приводить к сердечной недостаточности.
Фиброз способен поражать любые ткани и органы, но чаще всего встречается фиброз легких, печени, почек и сердца.
Причины появления фиброза
Причинами фиброза могут стать инфекционные и вирусные заболевания, нарушения обменных процессов, аллергические реакции, облучение, травмы, хирургическое вмешательство, воспалительные процессы, воздействие некоторых лекарственных препаратов, токсических веществ, а также определенные генетические и неинфекционные заболевания (например, жировая болезнь печени может привести к ее фиброзным изменениям).
Легочный фиброз (пневмосклероз) относится к состояниям, при которых снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью). Может возникать как вторичное состояние при других заболеваниях, но в большинстве случаев его основная причина не ясна, поэтому используется термин идиопатический легочный фиброз.
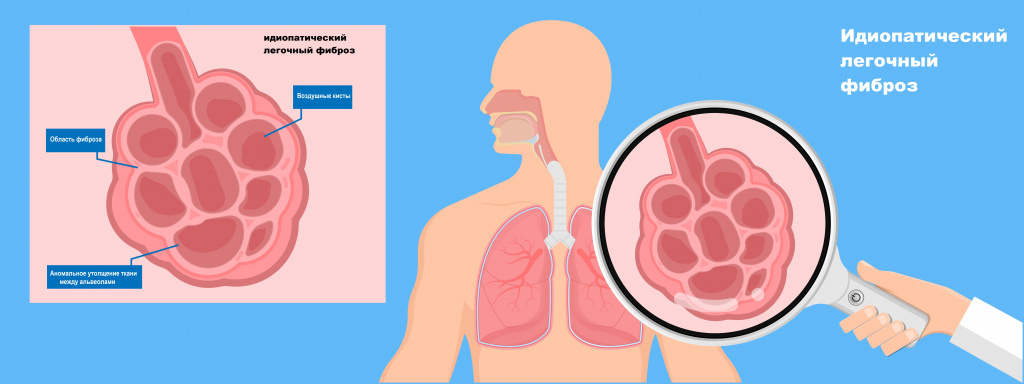
Фиброз печени
Фиброз печени - это рубцовая ткань и узелки, которые замещают ткань печени и нарушают ее функцию. Состояние обычно сопровождает алкоголизм, жировую болезнь печени, гепатит B или C. Каждый раз, когда печень подвергается стрессу или травме, запускается процесс регенерации и при этом образуется рубцовая ткань.
По мере нарастания рубцовой ткани функция печени ухудшается, а при прогрессировании фиброза развивается цирроз печени.
Сердечный фиброз
Фиброз формируется в тех областях сердца, которые были повреждены в результате инфаркта миокарда. Сердечный фиброз увеличивает риск сердечной недостаточности.
Фиброз средостения
Эта форма фиброза характеризуется кальцинированным фиброзом лимфатических узлов, который может блокировать дыхательные каналы и кровеносные сосуды.
Фиброз забрюшинной полости
Относится к фиброзу мягких тканей забрюшинного пространства - аорты, почек и других структур.
Фиброз костного мозга
Миелофиброз - это рубцы в костном мозге, которые препятствуют нормальному образованию клеток крови.
Рубцовая ткань, которая образуется на коже в ответ на травму, называется келоидом.
Склеродермия, или системный склероз
Склеродермия - это аутоиммунное заболевание соединительной ткани, которое, в первую очередь, поражает кожу, но также может наблюдаться и в других органах - почках, сердце и легких.
Фиброзная дисплазия кости
Существует мнение, что фиброзная дисплазия кости развивается из-за мутации в генах. В основном болезнь показывает себя при рождении, хотя описаны редкие случаи, когда ее первые проявления диагностировались у взрослых пациентов.
Фиброзные изменения при новой коронавирусной инфекции COVID 19
Особую актуальность проблема фиброза приобрела в свете последствий распространения новой коронавирусной инфекции. У 27-45% пациентов, перенесших инфекцию, развиваются явления фиброза со стороны дыхательной и сердечно-сосудистой систем, с которыми могут быть связаны большинство неблагоприятных исходов заболевания.
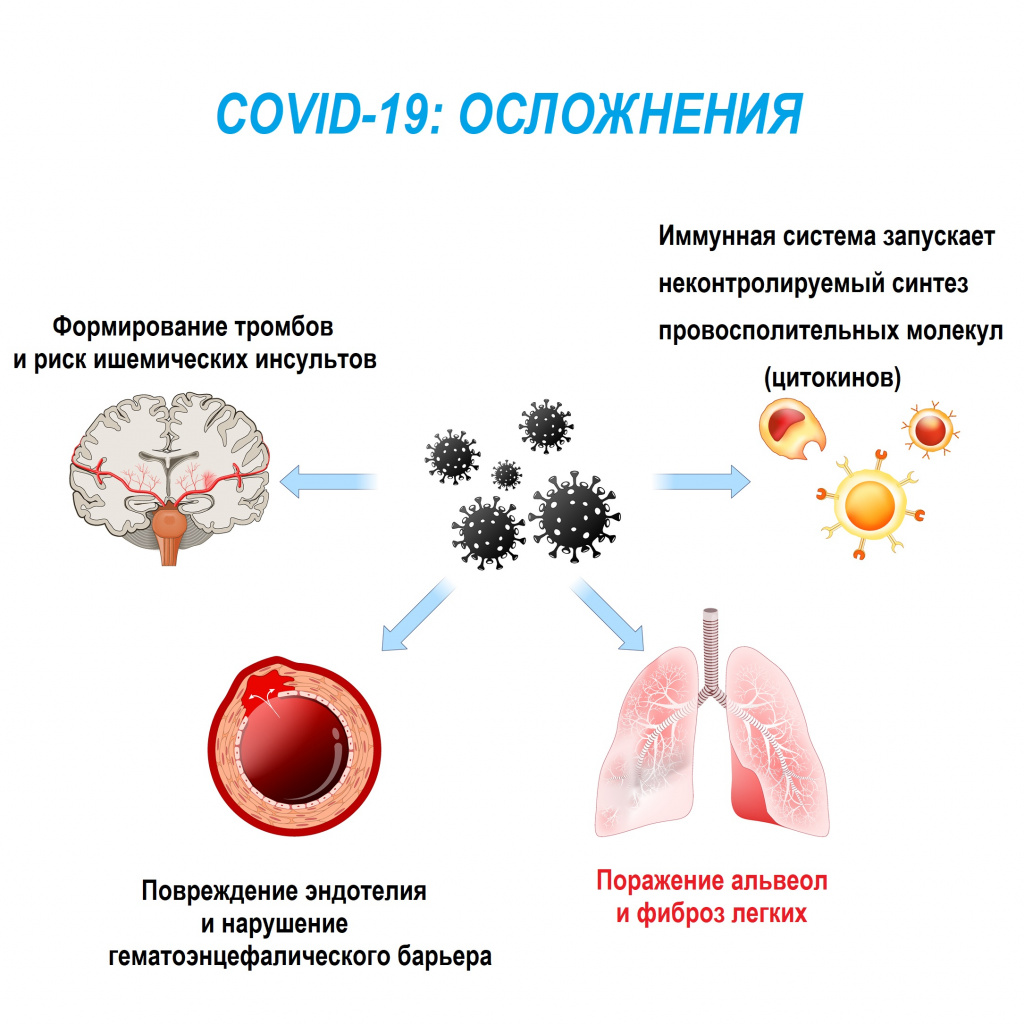
Особенностью данной инфекции является гипоксия, кислородное голодание. Системный воспалительный ответ, индуцируемый вирусной инфекцией и реализуемый, в том числе, посредством цитокинового шторма, также может затронуть мозг, носоглотку, глаза, сердце, кровеносные сосуды, печень, почки и кишечник, то есть буквально все жизненно важные органы.
Классификация заболевания
Фиброз классифицируют в зависимости от органа, который он захватывает.
- фиброторакс;
- легочный фиброз:
- муковисцидоз,
- идиопатический фиброз легких;
- переходный фиброз – продвинутая стадия фиброза печени, проявляющаяся во время прогрессирующих форм хронических заболеваний печени,
- цирроз.
- глиальный шрам.
- фиброз миокарда:
- интерстициальный фиброз, описанный при застойной сердечной недостаточности, гипертонии и старении организма,
- замещающий фиброз, который указывает на перенесенный инфаркт миокарда.
- артериальная жесткость,
- фиброзная дисплазия кости,
- артрофиброз (коленного, плечевого, других суставов),
- хроническая болезнь почек,
- болезнь Крона,
- контрактура Дюпюитрена,
- келоидные рубцы кожи,
- фиброз средостения,
- миелофиброз костного мозга,
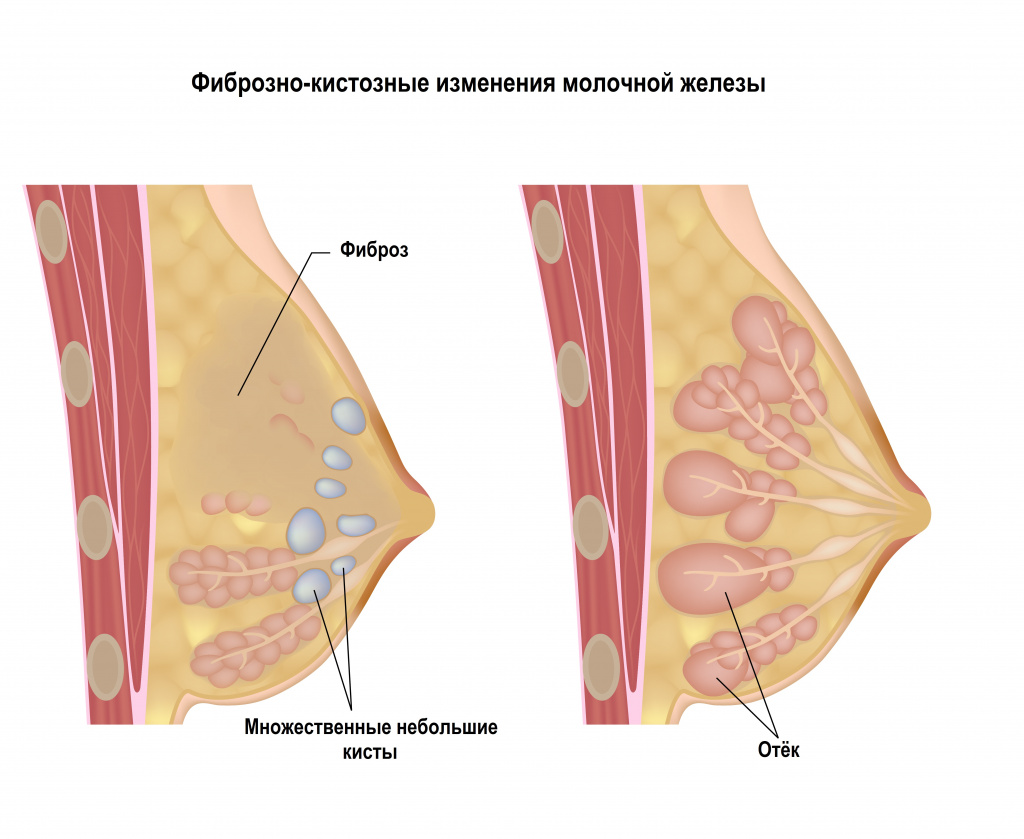
- фиброзные изменения молочной железы,
- болезнь Пейрони,
- нефрогенный системный фиброз кожи,
- прогрессирующий массивный фиброз легких - осложнение пневмокониоза угольщиков,
- забрюшинный фиброз,
- склеродермия / системный склероз,
- некоторые формы адгезивного капсулита.
- Локальное разрастание соединительной ткани – очаговый фиброз. Патология имеет четкие границы, возможно появление нескольких очагов фиброза на одном типе ткани. Очаговый фиброз также может рассматриваться как начальная стадия диффузного фиброза.
- Тотальный, или диффузный фиброз – характеризуется обширным поражением ткани различных органов. Диагностируется на поздних стадиях развития процесса.
- Кистозный фиброз. Рассматривается специалистами как отдельная патология, которая развивается в результате обменных нарушений.
Пневмофиброз чаще всего проявляется одышкой, которая сначала возникает только во время активных физических нагрузок, а по мере прогрессирования процесса даже в покое. Состояние пациента характеризуется как средней тяжести: поступают жалобы на слабость и быструю утомляемость. При выраженном патологическом процессе развивается сопутствующее заболевание - легочное сердце. Наиболее часто фиброз формируется в корнях легких и крупных бронхах.
Фиброз печени проявляется развитием гипертензии печеночного генеза (портальной гипертензии). Этот вид гипертензии плохо купируется, у больного появляются отеки, асцит (скопление жидкости в брюшной полости), увеличиваются печень и селезенка. Пациенты жалуются на чувство тяжести в правом боку, выраженный кожный зуд. В дальнейшем манифестируют различные кожные высыпания.
Фиброз молочной железы (развивается только у женщин) характеризуется хорошо пальпируемыми уплотнениями в молочной железе. Внешне такой фиброз может проявляться гиперемией кожного покрова над местом поражения.
![Молочные железы.jpg]()
При фиброзе матки (фиброматозе матки) ее структурные слои заменяются соединительной тканью. Женщину могут беспокоить кровянистые выделения в середине цикла, более сильные болезненные ощущения во время менструации, дискомфорт при половом акте.
Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Диагностика фиброза
В зависимости от локализации и причины фиброзных образований могут потребоваться различные диагностические процедуры:
Исследование молочных желез, позволяющее оценить структуру органа, для диагностики и выявления заболеваний молочных желез у женщин на ранних стадиях.
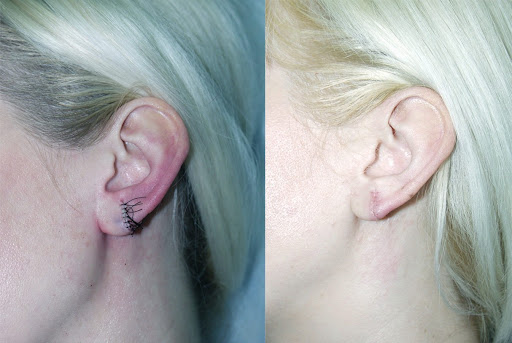
![keloidnyy-rubets-posle-prokola-ukha-1]()
Ошибка косметолога, генетика или неправильный уход могут привести к грубым рубцам на месте прокола ушей. И вместо подбора сережек придется принимать экстренные меры: обращаться к врачу, искать способы быстрого избавления от рубцовой ткани, а в некоторых случаях – прибегнуть к хирургическому вмешательству. А что делать тем, у кого рубцы образовались давно? Что говорят специалисты? Есть ли шанс избавиться от некрасивых шрамов без операции?
Отвечают представители компании «Ферменкол». Задать интересующий вас вопрос и описать проблему, с которой вы столкнулись, можно в специальной рубрике на нашем сайте. Подбор средства осуществляет ведущий врач Светлана Огородникова. Не стесняйтесь спрашивать!
Что такое келоидный рубец
![рубцы после проколов ушей]()
В норме проколотая зона ушной раковины остается мягкой, однородной по цвету и ничем не отличается от соседних тканей. Но в некоторых случаях пирсинг провоцирует формирование келоидных рубцов. Грубая, плотная на ощупь ткань выступает над поверхностью кожи и наносит серьезный урон внешности. Полностью избавиться от келоидов сложно, но благодаря современным методикам можно сделать несовершенства практически незаметными.Келоид – это избыточное разрастание соединительной ткани на участках тела, которые были подвержены травмам, порезам и другим повреждениям. От обычного шрама такие рубцы отличаются:
- большей площадью, превышающей размеры изначальной раны;
- повышенной чувствительностью;
- неоднородной структурой;
- неровными краями;
- неправильной формой;
- измененным оттенком – красным или синюшным.
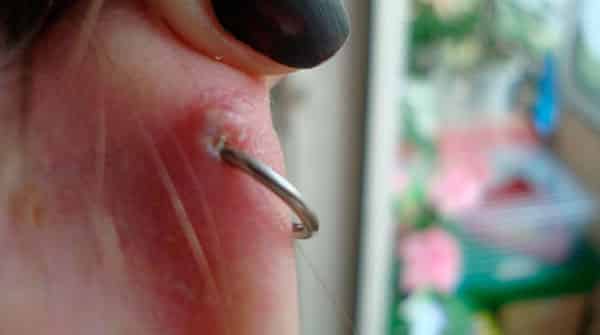
Келоидный рубец после прокола уха может доставлять серьезный дискомфорт – зудеть, болеть, создавать ощущение стянутости, онемения или повышенной чувствительности. Келоиды никогда не проходят самостоятельно. Кроме того, со временем они имеют свойство разрастаться еще больше, захватывая соседние здоровые ткани. Часто хирургическое вмешательство лишь ухудшает картину – рубцы рецидивируют снова и снова. Многих пострадавших многолетняя борьба с келоидами приводит в отчаяние.
В чем причина появления келоидных рубцов после прокола уха?
![коллоидный рубец после прокола уха]()
Принято различать несколько типов подобных рубцов. Первые называются внешними и возникают на месте повреждений любого происхождения. В том числе после пирсинга. Вторые — спонтанные (внутренние), прорастающие изнутри при целостной неизмененной коже.Причины появления келоидов изучаются до сих пор. Известно только, что предрасположенность к формированию грубых шрамов обусловлена генетически. Также наиболее активно келоидные рубцы образуются у женщин репродуктивного возраста. Некоторые источники связывают появление этих шрамов с гормональным статусом. Также образование келоидов зависит от цвета кожи. Например, афроамериканцы сильнее других подвержены разрастанию соединительной ткани даже при малейших травмах.
В спонтанном увеличении рубца не последнее место занимает иммунитет человека. Нередко собственные защитные механизмы организма провоцируют усиленную выработку коллагеновых волокон – основную составляющую рубцовой ткани. Некоторые исследователи полагают, что келоиды – это ответная воспалительная реакция на прокол уха и внедрение металлических дужек сережек. Но не стоит забывать и об условиях проведения процедуры, гигиене и рекомендациях косметолога.
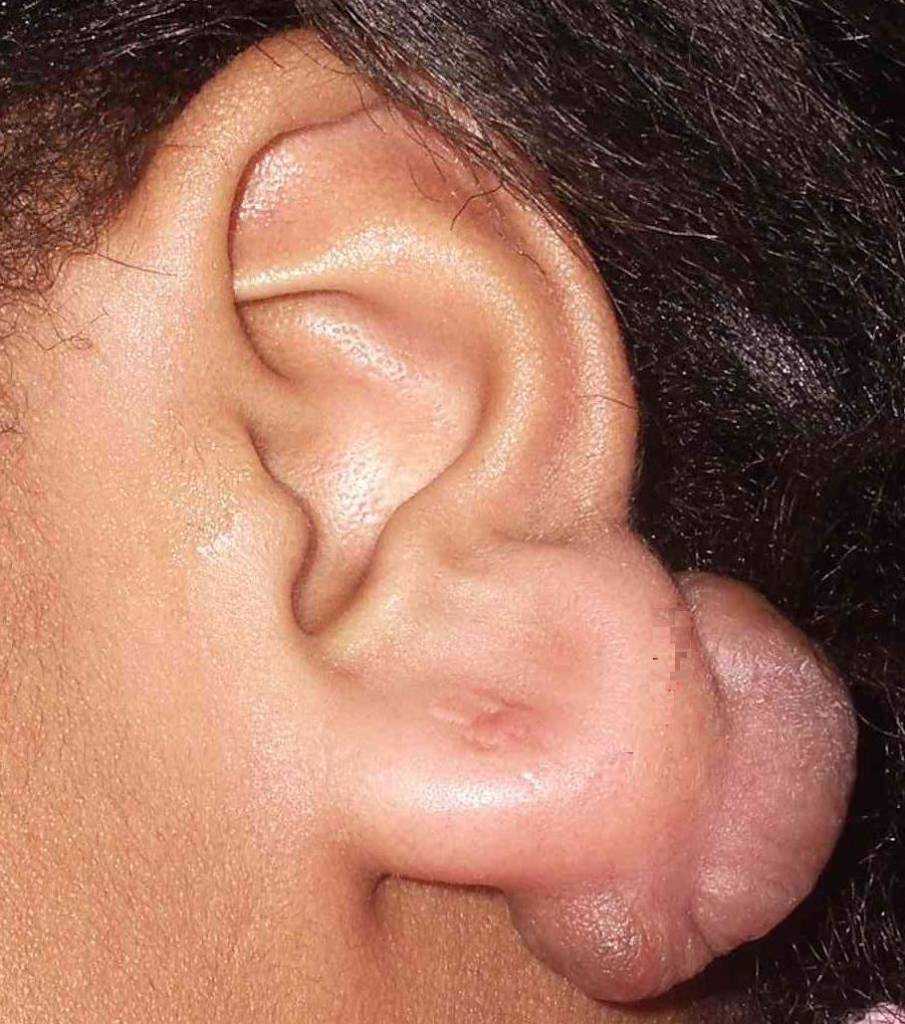
Келоиды на ушах — излюбленные места
![келоидный рубец после прокола уха]()
После пирсинга грубые рубцы могут образовываться как на мочке уха, так и на хрящевой части ушной раковины. В зависимости от локализации шрама меняется его форма. В первом случае рубцы имеют рваные неправильные очертания, а во втором приобретают округлую форму, визуально похожую на опухоль, и твердость. Спонтанные келоиды обнаруживаются на любой части уха.
В некоторых случаях изъяны на коже образуются не сразу, а спустя несколько месяцев после прокола. Это обусловлено спецификой формирования шрама. Разрастаться келоид может годами и даже десятилетиями. Процесс, как правило, сопровождается болью, зудом и повышенной температурой в области рубца.
Профилактические меры против формирования рубцов
Большое влияние на формирование рубцовой ткани и дальнейшую ее регенерацию оказывает правильно подобранный наружный уход. Четкое соблюдение гигиенических правил дает возможность предупредить появление шрамов. Специалисты рекомендуют следующие действия, которые помогут снизить риски формирования келоида после пирсинга.
Итак, что необходимо делать после прокола ушей?
- ни в коем случае нельзя сразу надевать золотые или серебряные сережки, они могут спровоцировать воспалительный процесс. Необходимо использовать серьги из специального гипоаллергенного сплава.
- очень важно регулярно очищать место прокола – обрабатывать антисептиками (хлоргексидин, мирамистин), а в дальнейшем применять заживляющие средства на основе пантенола.
- в качестве профилактики образования рубцов первый месяц можно применять гели на силиконовой основе – только после согласования с врачом.
Визуальный осмотр необходимо проводить регулярно. Отмечать любые отклонения от нормы заживления. Краснота, болезненность, отечность или уплотнения — повод записаться к специалисту на прием. Вовремя замеченный келоид — 90% успеха лечения!
Методы удаления келоидных рубцов после прокола ушей
![рубцы после проколов ушей]()
Удалить рубцовые образования после пирсинга одним универсальным способом не получится. Важен комплексный подход! Лечение келоидов имеет отличительные особенности. Подход зависит от возраста рубца, его локализации, наличия или отсутствия противопоказаний. Среди быстрых, но, к сожалению, не всегда эффективных методов можно выделить:- Хирургическое удаление. Рубец иссекается под местным наркозом. Для профилактики рецидива вводятся кортикостероиды (гормональный препарат) и применяется криотерапия.
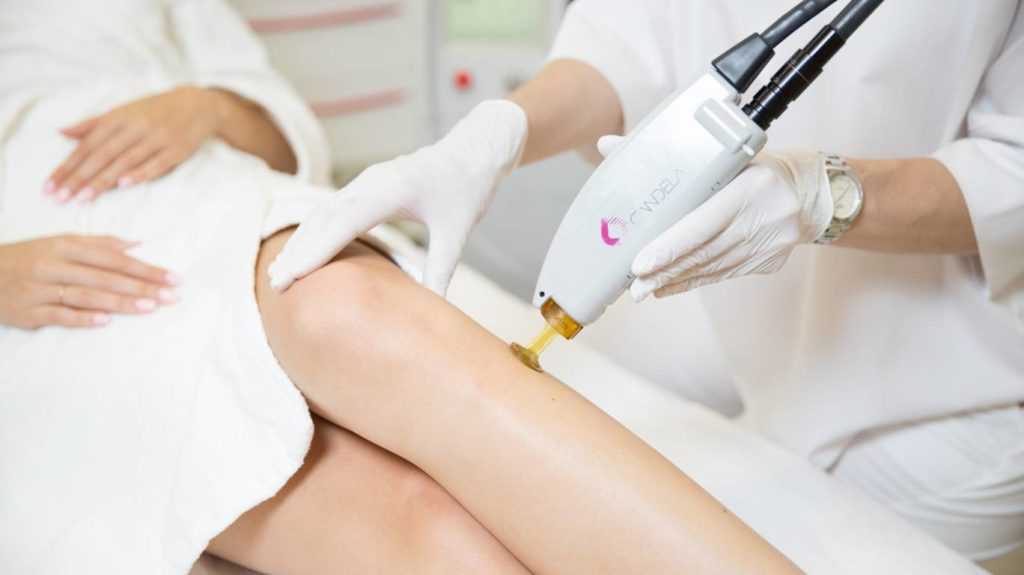
- Лечение лазером. Лазерная шлифовка направлена на устранение избыточной гиалуроновой кислоты в рубце. В результате рубец уменьшается в размерах и становится менее заметным.
- Микротоки. Метод физиотерапии предполагает воздействие слабым током, который стимулирует обменные процессы в проблемной зоне. Это способствует улучшению гидратации тканей, постепенному уменьшению и сглаживанию келоида, эффективно в сочетании с другими методами коррекции.
- Прессотерапия. Положительный эффект наблюдается после накладывания на рубец специальных повязок, эластичных бинтов, бандажей и давящих пластин.
- Криометодика. Воздействие на рубец жидким азотом, который создает эффект выжигания. Клетки рубцовой ткани разрушаются под действием низких температур.
- Радиоволновой метод. Основан на устранении гиалуроновой кислоты в рубце. При этом соседние участки кожи не затрагиваются.
Ни одна из перечисленных методик не гарантирует 100% результат и отсутствие рецидивов в будущем. Нередко соединительная ткань продолжает разрастаться даже после многочисленных манипуляций с рубцом. Процедуры также могут спровоцировать гиперпигментацию и появление атрофических рубцов, поэтому очень важно учитывать противопоказания: беременность, лактация, индивидуальная непереносимость препаратов, хронические заболевания.
Лечение келоидных образований косметическими средствами
Современная косметология – это шанс избавиться от келоидных рубцов без хирургического вмешательства. Бьюти-процедуры обладают накопительным эффектом, поэтому ожидать от первого сеанса моментального результата не стоит. Борьба с келоидами – это длительный процесс, который требует терпения и немало средств. Придется пройти несколько курсов процедур, чтобы рубец стал менее заметным и грубым. При келоидных рубцах на ухе показаны:
- инъекции Лидазой – она разрушает избыточную гиалуроновую кислоту в рубце. Благодаря этому келоид становится не таким выпуклым;
- инъекции глюкокортикостероидами – гормональный препарат, который угнетает рост соединительной ткани. Как итог: рубец уменьшается в размерах. Лечение глюкокортикостероидами лучше всего работает в комплексе с другими методами коррекции рубцов;
- лазерная шлифовка – до недавнего времени считалось, что свежие рубцы лучше не трогать, но наука не стоит на месте, поэтому эффективность шлифовки на ранних стадиях формирования келоидов уже доказана. Необходимо пройти минимум 5–7 процедур с интервалом 1 месяц.
Инновационный способ избавления от келоидных рубцов после прокола ушей – продукция Ферменкол. Удобный в применении гель состоит из фермента коллагеназы, который расщепляет патологический коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. В отношении даже застарелых шрамов средство действует одновременно в нескольких направлениях:
- останавливает рост патологических тканей;
- уменьшает площадь и выпуклость келоида;
- повышает эластичность рубца;
- придает участку здоровый ровный цвет;
- устраняет болезненность, зуд и неприятные ощущения;
- способствует регенерации тканей на 90%.
Ферменкол-гель в виде аппликаций показан для устранения небольших свежих шрамов, а также в качестве профилактики образования келоидов через 3 недели после прокола ушей. Объемные рубцовые ткани хорошо поддаются коррекции во время сеансов электрофореза и фонофореза с использованием Ферменкола. Положительная динамика возможна при полном соблюдении режима нанесения и воздействия, рекомендованного нашим специалистом. В сочетании с другими противорубцовыми методами (силиконовые пластины, компрессионное белье и глюкокортикостероиды) Ферменкол дает WOW-эффект.
Задайте свой вопрос в специальной рубрике и получите бесплатную консультацию ведущего врача Светланы Огородниковой. Позаботьтесь о себе уже сегодня, чтобы завтра радоваться красивым сережкам в ваших ушах.
Помните! Свежие рубцы легче поддаются терапии с Ферменкол. Не теряйте время.
Будьте здоровы и не вредите себе!![как избавиться от келоидных рубцов]()
После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.
![Светлана Викторовна Огородникова]()
Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.
![как убрать келоидный рубец]()
Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение
![гели и мази против келоидного рубца]()
Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия
![прессотерапия против келоидных рубцов]()
Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
![удаление келоидного рубца лазером]()
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология
![косметология против келоидных рубцов]()
Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом
![Ферменкол против келоидных рубцов]()
Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!
Келоидный рубец – это ограниченное доброкачественное разрастание соединительной ткани, чаще возникающее после травм, термических и химических ожогов кожи, акне. Клиническая картина характеризуется образованием плотного, красного рубцового валика, наличие которого иногда сопровождается зудом, жжением, локальным повышением температуры. Диагностика основывается на клинической картине, анамнезе заболевания и дифференциации с гипертрофическими рубцами. Лечение келоидов включает глюкокортикоиды в различных формах, крио- и лазеротерапию, массаж, компрессионные повязки, интерфероны, хирургическое иссечение.
МКБ-10
![Келоидный рубец]()
Общие сведения
Келоидный рубец – одна из разновидностей патологических рубцов, относится к группе псевдоопухолевых фиброматозов. Из всех видов рубцов келоид занимает второе место по распространённости (после гипертрофического рубца) среди европейцев и первое место среди населения южно-африканских стран. Точных статистических данных нет. Это связано с низким количеством обращений пациентов к врачу при отсутствии прогрессивного разрастания и выраженной клинической картины. К образованию келоидных рубцов более склонны мужчины, что связано с повышенной частотой получения травм, а также лица с гормональными нарушениями.
![Келоидный рубец]()
Причины
Этиологические факторы возникновения келоидов разнообразны. Основными причинами являются хирургические вмешательства, ожоги, однако триггером возникновения рубца у предрасположенных лиц может послужить даже микротравма. Развитию келоидов также способствуют некоторые кожные заболевания (прежде всего, акне), протекающие с воспалением глубоких слоев кожи и грубым рубцеванием. Нередко рубцовая ткань формируется в местах инъекций, татуировок, пирсинга, особенно в случае их осложнения нагноительным процессом. Среди предрасполагающих факторов наибольшее значение играют:
Патогенез
Механизм келоидного рубцевания достоверно не установлен, однако известно, что келоид является результатом нарушения процесса нормальной регенерации кожи. Для келоидного рубца характерно разрастание плотной соединительной ткани шире первоначальных границ раны. По всей видимости, это обусловлено избыточной выработкой фибробластами коллагена I типа и его чрезмерным сосредоточением в зоне рубца. При патоморфологическом исследовании в рубцовой ткани обнаруживаются широкие гиалинизированные пучки коллагена тускло-розового цвета. Существует ряд исследований, которые доказывают наличие взаимосвязи нервно–эндокринной нарушений и частоты возникновения келоидных рубцов. В норме по мере созревания рубцовой ткани происходит уменьшение ангиогенеза, но в келоидах идет постоянное образование неососудов, что обусловливает их гиперемию.
Классификация
Все рубцы разделяют на нормотрофические, гипертрофические, атрофические и келоидные. Для первых трёх типов характерно стадийное формирование, светлый цвет при окончательной трансформации (цвет нормальной кожи), положительный и хороший ответ на терапию. Келоидный рубец отличается от остальных патогенезом, быстрым и неконтролируемым ростом, трудностями в лечении. В клинической дерматологии келоиды делятся на:
- Истинные (спонтанные). Образуются без видимых причин, однако, считается, что им может предшествовать микротравма, разрешившиеся гнойничковые высыпания. Излюбленная локализация – лицо и грудь. Истинные келоиды часто имеют причудливую форму с ветвящимися отростками, отходящими от основного рубца.
- Ложные (рубцовые). Возникают на месте поврежденной кожи после операций, порезов, ожогов, фурункулов, акне. Не имеют определенной локализации. Форма ложных рубцов линейная, кожа над ними склонная к изъязвлению.
- Келоидный фолликулит (келоид акне). Встречается у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются в области затылка.
По стадии развития келоиды подразделяются на активные (растущие) и неактивные. Активный келоид находится в процессе роста и вызывает такие симптомы, как зуд, иногда переходящую в боль, онемение, гиперемию. Неактивный келоид не растёт и не беспокоит. По сроку давности рубцы классифицируют на молодые и старые. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы старше пяти лет, их окраска приближается к цвету кожи, а поверхность неровная.
Симптомы келоидных рубцов
В области предшествующей травмы или спонтанно возникает чётко ограниченное, плотное, бугристое разрастание келоидной ткани. Рубец синюшно-красного цвета, толстый, зудящий. Покрывающая келоид кожа атрофически истончена, не содержит потовых и сальных желёз, волосяных фолликулов и пигментных клеток, т. е. этот участок кожи никогда не загорает, на нем не растут волосы. Иногда наблюдаются телеангиэктатически расширенные сосуды.
Келоиды отличаются неудержимым ростом и распространением на здоровые участки кожи. Их рост начинается после 10–12 недели заживления, площадь распространения рубцовой ткани намного больше, чем полученная рана. Спонтанные келоиды особенно часто локализуются на лице шее, верхней части туловища, в частности, в области грудины. Наиболее типичные жалобы пациентов с келоидами ‒ неприятные ощущения в области рубца: боль при надавливании, повышенная чувствительность к различным раздражителям, назойливый зуд, иногда переходящий в невропатическую боль.
Осложнения
По мере увеличения глубины и размера рубца возрастает вероятность развития системных нарушений из-за гипертрофии соединительной ткани. На месте некоторых ран впоследствии образуются выраженные контрактуры, имеющие значительные функциональные и эстетические последствия. При наличии предрасположенности к патологическому рубцеванию на месте удаленного келоидного рубца может образовываться новый келоид, который быстро увеличивается в размерах и занимает ещё большую площадь.
Диагностика
Постановка диагноза не представляет особых трудностей и опирается на клинику и анамнез заболевания. Из базовых лабораторных данных исследуют гормональный статус и липидный профиль, которые могут быть изменены. Келоидные рубцы следует отличать от гипертрофических: последние обычно толстые, плотные, белые, с бугристой поверхностью, нередко с поперечными трещинами, возникаю при отсутствии генетической предрасположенности после травм или операций, в отличие от келоидных, не выходят за пределы первичного дефекта. Важным отличием гипертрофических рубцов является их отклик на лечение: хирургическая эксцизия даёт стойкий удовлетворительный косметический результат.
Лечение келоидных рубцов
Келоиды трудно поддаются терапии. Для того чтобы определить глубину, распространённость и способ лечения, необходима консультация хирурга и дерматолога. Грамотный план действий, включающий правильный выбор терапевтической тактики, учет предрасполагающих этиофакторов и эмоциональную поддержку, способствует оптимальным результатам. В отношении келоидов используются следующие виды лечения:
- Местная медикаментозная терапия. До образования корки на рубце можно использовать заживляющие мази и крема на основе пантенола. После формирования келоида в течение нескольких недель или месяцев наносится силиконовый крем или накладывается силиконовый пластырь. Силикон создаёт воздухопроницаемую мембрану, которая благоприятна для регенерации кожи. В случае свежих келоидов достигнуть ремиссии можно, применяя местно глюкокортикоиды либо в форме мазей под окклюзией, либо (что эффективнее) в форме внутриочаговых инъекций кристаллической суспензии.
- Физические методы. Широко используемым безопасным и безболезненным методом является лазерная шлифовка рубца. Лазерная терапия уменьшает размер рубца, снимает красноту и предотвращает повторный рост. При удобном анатомическом расположении келоида можно достичь некоторого регресса с помощью компрессионной повязки. Криотерапия используется только при лечении небольших рубцов на закрытых участках тела, поскольку достаточно болезненна и вызывает депигментацию кожи. Лечение жидким азотом проводится в несколько циклов (до 5 сеансов), чаще применяется в комбинации с другими методами.
- Массаж рубца. Ограниченные плотные келоидные тяжи можно размягчить регулярным массажем. Наиболее актуален данный вид лечения в районе суставов: как только рубец становится стабильным (через 3-4 недели), необходимо противодействовать укорачиванию рубцовой ткани массажем. Не используется в случае инфицирования и при прогрессивном росте рубца (более 1 см в неделю).
- Хирургическое лечение. От хирургических вмешательств рекомендуется воздержаться, после иссечения рубца чаще всего следует образование нового келоида, особенно, если во время операции затрагивают здоровую ткань. Поэтому следует проводить только частичные эксцизии, а затем инъекции глюкокортикоидов или криотерапию, иногда рентгеновское облучение.
- Особые методы лечения. В дерматологии лечение интерферонами и лучевой терапией используют в редких случаях из-за системного воздействия на организм. Несмотря на то, что при применении интерферона келоид уменьшается в размере, нет сведений о продолжительности эффекта. Лучевая терапия используется исключительно при крайней необходимости, т. к. увеличивает риск возникновения злокачественных новообразований.
Прогноз и профилактика
Прогноз зависит от объёма и местоположения рубца, состояния организма (наличия патологий со стороны эндокринной и нервной системы), предрасположенности к распространению, быстрой диагностики и грамотной комбинации различных видов терапии. Профилактика включает в себя предотвращение ожогов, грамотное и раннее лечение угревой болезни, щадящие хирургические разрезы, возможное ограничение инъекций и пирсинга. При наличии данной патологии у родственников стоит исключать вышеперечисленные факторы и защищать себя от всевозможных микротравм, которые могут послужить пусковыми механизмами в развитии рубцов келоидного типа.
1. Профилактика и лечение келоидных рубцов/ Левин И.И., Саркисян В.М.// Здоровье и образование в XXI веке. – 2007 - №12.
2. Федеральные клинические рекомендации по ведению больных с келоидными и гипертрофическими рубцами. – 2015.
3. Профилактика и лечение патологических рубцов в хирургической практике/ Черняков А.В. // Русский медицинский журнал. – 2017 - №28.
![как убрать шрам от пирсинга]()
Многие по молодости прокалывали брови, нос, пупок и мало ли что еще… Тогда это было популярно, носило дух бунтарства и свободы. С возрастом окружение меняется, мы становимся серьезными, ответственными карьеристами и семьянинами. Но это не мешает по-прежнему самовыражаться и экспериментировать.
Увы, шрам после пирсинга остается у большинства людей. У кого-то он выглядит как незаметная белая полоска, у кого-то как глубокая точка черного цвета (след от серебряной серьги), а вот некоторым везет меньше — образуется страшный келоидный рубец после пирсинга. Это, конечно, исключение из правил, такие последствия от прокола — редкость, но к ним тоже нужно быть готовым.
Редакция сайта «Ферменкол» делится опытом читателей и объясняет, как убрать шрам от пирсинга.
Какие могут быть осложнения после прокола?
Так как пирсинг — поверхностное повреждение кожи, то риск развития шрама ниже, чем при серьезных операциях и ожогах, когда задействуется дерма. Прокол на лице не защитить стерильной повязкой: он открыт ветру, пыли, выхлопным газам большого города и различным инфекциям, поэтому после процедуры пирсинга так важен уход за раной.
Среди осложнений после процедуры наиболее часто встречаются:
- аллергические реакции на серьги и медикаменты;
- нагноение и, как следствие, сепсис;
- попадание инфекции и воспалительный процесс;
- шишка в месте прокола;
- потеря чувствительности в зоне пирсинга;
- гранулемы;
- келоидный рубец.
Пирсинг не стоит делать, если у вас замечена предрасположенность к патологическим рубцам или слабый иммунитет. Хорошая альтернатива без вреда для здоровья — клипсы и каффы.
Если прокол хочется сделать несмотря ни на что, стоит быть готовым к ряду последствий.
![келоидный рубец пирсинг]()
Пирсинг носа — наименее безопасный вид прокола, однако и в этом случае могут быть осложнения: инфицирование раны, травмоопасность (элементарно, сережку можно чем-то задеть и порвать ткань). Обыкновенный насморк может стать причиной воспалительного процесса. Будьте готовы к тому, что придется активно пользоваться ватными палочками, поэтому в случае ринитов лучше воздержаться от такого вида пирсинга.
Шрам после пирсинга носа затягивается в зависимости от возраста прокола. Если пирсинг свежий, то дырка полностью зарастет через 7–10 дней, если пирсинг носили несколько лет — потребуется от 3 до 5 лет, иногда дольше.
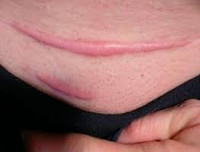
Обычно шрам от пирсинга носа выглядит как углубление — это атрофический рубец. Визуально уменьшить выраженность таких дефектов можно, но нужно запастись терпением, так как процесс восстановления кожи небыстрый.
![шрам от пирсинга]()
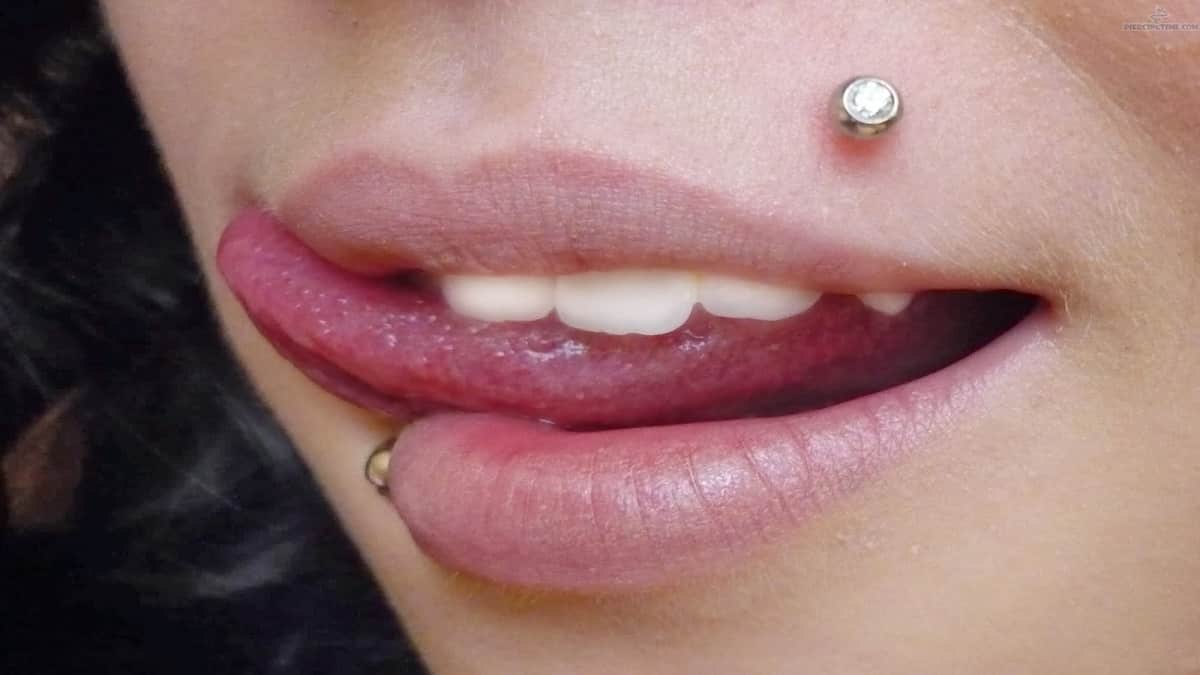
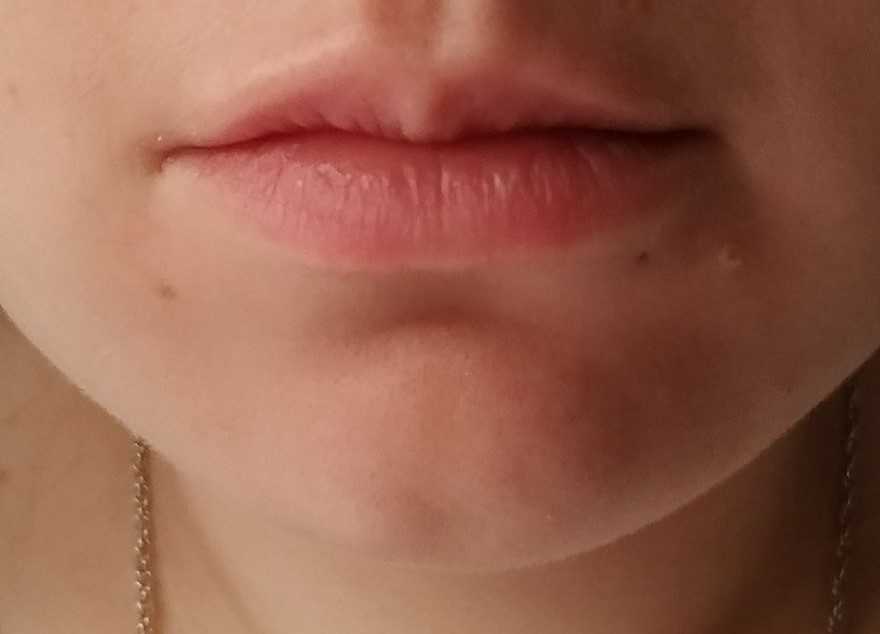
Прокол губы — в большинстве случаев шрамы гарантированы. Это связано с инфицированием, которого очень сложно избежать: фрагменты пищи, пыль, слюна, пот — все попадает на слизистую и препятствует нормальному заживлению раны. Свежий пирсинг доставляет много неудобств, среди которых боль, проблемы с дикцией и ощущение присутствия чего-то инородного во рту.
Шрам на губе от пирсинга будет наименее заметен, если снять серьгу при первых признаках отторжения. Если этого не сделать, след будет похож на родинку, которую можно скрыть только татуажем. Такие рубцы называются гипертрофическими и представлены патологическим коллагеном. Шрам после травматизации кожи — это естественная реакция организма на внешние воздействия, пугаться этого не нужно, но и пускать на самотек обработку раны после пирсинга тоже ни в коем случае нельзя.
Подробнее, как убрать шрам после прокола губы, рассказано в отдельной статье.
![шрам после пирсинга]()
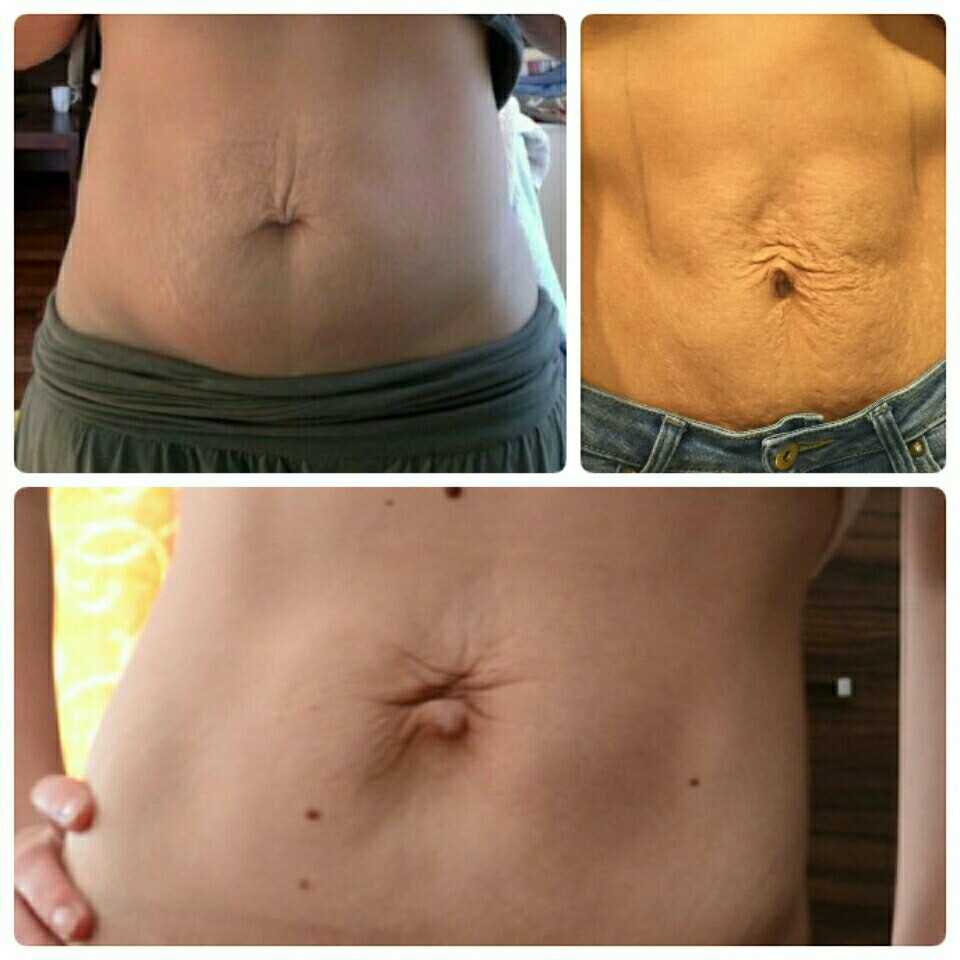
Пирсинг пупка. Часто в этих случаях организм не принимает чужеродный предмет и старается вытолкнуть его из раны. Кроме того, шрам от пирсинга пупка может быть следствием механических повреждений — зацепились одеждой и порвали края раны, пошло раздражение от белья или материала сережки, а если отверстие прокола слишком маленькое и находится близко к краю, возможно растяжение кожи под весом украшения.
![шрам после пирсинга носа]()
Пирсинг бровей. В этой области находятся важные нервы — глазной и лицевой. Если при проколе их задеть, то может ухудшиться зрение или возникнуть паралич лица. Ближе к переносице прокалывать опаснее всего, поэтому перед походом в салон внимательно выбирайте мастера, читайте отзывы, смотрите обзоры. Ваше здоровье — это в первую очередь ваша ответственность.
Само собой, шрам после пирсинга брови наиболее заметен для окружающих. Такая рана заживает некрасиво и с видимыми возвышающимися краями. Нередки и атрофические шрамы, которые выглядят как ямки. Такие рубцы бликуют на солнце, их сложно скрыть макияжем и татуажем.
![шрам после пирсинга брови]()
Пирсинг щек. Риски те же, что и при проколе губы. Однако в области щек размещается слюновыделительная железа, ее повреждение крайне опасно. При зарастании может остаться выпуклый рубчик с гноем, а если были установлены лабреты — ямочка, реже белые полоски. Место очень заметное и спрятать шрам не всегда возможно, поэтому хорошо подумайте перед тем, как прокалывать щеку.
Профилактика
Чтобы рубец после пирсинга зажил успешно, надо соблюдать следующие правила:
- Внимательно выбирать мастера. Неопытный, пользующийся нестерильными инструментами в сомнительной каморке едва ли выполнит работу хорошо. В рану не только попадет грязь, но и прокол может оказаться неаккуратно пробитым, слишком близко к краю или заденет важный нерв (особенно, на лице).
- Соблюдать все рекомендации мастера. Многие делают пирсинг спонтанно и не готовятся к последствиям. Между тем рана заживает несколько месяцев, и чтобы процедура принесла желаемый предсказуемый результат, необходимо держать место прокола в чистоте, отказаться на несколько дней от косметики, бани, сауны, бассейна и солярия. Отступление от правил ухода грозит образованием грубого патологического рубца.
Как понять, что заживление идет неправильно?
![рубец после пирсинга]()
После повреждения ткани возникает рубец — это естественный процесс. При здоровом заживлении характер шрама нормотрофический, он плоский, белый и имеет свойство самостоятельно исчезать. Однако при попадании инфекции либо других осложнениях рана затягивается неправильно, и может развиться келоидный рубец.
Келоид разрастается вследствие избыточного синтеза волокон коллагена (строительного материала кожи) и оказывает давление на кровеносные сосуды. В результате шрам находится выше рельефа здоровой кожи, имеет ярко-красный цвет или синюшный цвет, увеличивается со временем, превышая изначальные размеры раны. При этом в месте рубца возникает зуд, чувство жжения.
Выглядит непривлекательно, имеет тенденцию к росту, поэтому избавляться от таких шрамов нужно как можно скорее, заметив первые признаки их формирования. Понять, что есть проблема можно по следующим симптомам:
- зона в области прокола слишком сильно покраснела;
- появился зуд и боль при пальпации;
- из раны идут гнойные выделения;
- в месте прокола ощущается жар, поднимается температура.
Если вы заметили что-то из перечисленного, лучше сразу снять серьгу и обратиться к врачу.
Кроме этого, рекомендуется пользоваться противорубцовой косметикой, как только затянулась рана. Это будет служить отличной профилактикой образования патологических рубцов и поможет избавиться от уже существующих дефектов при повторном пирсинге, например.
![Светлана Викторовна Огородникова]()
Как убрать шрамы от пирсинга
Избавиться от шрама после пирсинга можно с помощью косметолога или домашних манипуляций — все зависит от масштаба проблемы. Рассмотрим оба варианта.
У косметолога
![шрам от пирсинга брови]()
Среди самых популярных процедур для борьбы с рубцами выделяют лазерную шлифовку, инъекционную терапию (уколы глюкокортикостероидов и гиалуронидазы), а также хирургическое иссечение.
Лазерная шлифовка — с помощью луча удаляется верхний слой кожи, стимулируется выработка свежего коллагена и эластина, благодаря чему выравнивается рельеф.
При инъекциях вводят противорубцовые препараты, которые, проникая в глубокие слои кожи, влияют на составляющие рубца, угнетая их и расщепляя. Инъекционные методики успешно применяются в комплексной терапии келоидных и атрофических рубцов. В случае с последними ямка заполняется коллагеном либо гиалуроновой кислотой с высокой степенью плотности.
Хирургическое иссечение применяется спустя год после пирсинга и в самых крайних случаях, когда шрам слишком большой, доставляет существенные неудобства и влияет не только на внешность, но и на качество жизни. Важно помнить, что после операции накладывают шов, это стимулирует повторное формирование шрама, поэтому во избежание рецидива лучше всего использовать противорубцовые гели наружного применения в качестве профилактики.
Домашние методы
При свежих небольших шрамах достаточно вовремя пройти курс с противорубцовыми средствами. Перед применением обязательно проконсультируйтесь с врачом!
Подобные кремы и мази легко найти в любой аптеке. Вот какими свойствами должно обладать хорошее средство для удаления шрама от пирсинга:
- снимать зуд и жжение;
- убирать отеки;
- уменьшать объем рубца и останавливать его рост;
- придавать эластичность коже;
- устранять покраснение и выравнивать тон кожи;
- действовать на основу шрама, препятствуя разрастанию.
Этими свойствами обладает гель Ферменкол. Прозрачное средство на основе коллагеназы — фермента, который влияет на основу рубца, действуя прицельно, как скальпель или лазерная шлифовка. Разница в том, что это происходит безболезненно, а первые симптомы уходят уже через 2 недели регулярного применения. Таким образом, с гелем Ферменкол можно добиться быстрого и выраженного противорубцового эффекта за короткий отрезок времени.
![шрам от пирсинга пупка]()
В результате применения Ферменкол рельеф кожи выравнивается, сам шрам разглаживается, становится менее заметным, начинает загорать на солнце, перестает бросаться в глаза. После прохождения курса аппликаций с гелем Ферменкол кожа восстанавливается на 90%. Наши пациенты охотно поделились своими отзывами после применения.
Не откладывайте на завтра то, о чем можете пожалеть в будущем! Устраните келоидные рубцы после пирсинга, не дожидаясь удачного случая. Когда, если не сейчас?
Читайте также: