Что такое хориоретинальные рубцы
Обновлено: 18.04.2024
Врожденный и приобретенный токсоплазмоз глаз. Клиника
Данные литературы о частоте врожденного и приобретенного токсоплазмоза крайне противоречивы. Большинство исследователей считают, что повреждение глаз чаще наблюдается при врожденном токсоплазмозе [Кацнельсон Л. А.]. Известный специалист в области токсоплазмоза G. R. O'Connor указывает, что большинство случаев глазного токсоплазмоза, с точки зрения времени возникновения, относится к врожденным, а трансплацентарное инфицирование плода является единственным путем передачи инфекции. При обследовании детей с врожденными заболеваниями глаз токсоплазмозная этиология установлена у 38,4% [Шпак Н. И.].
Если острый токсоплазмоз плода развивается до 7-го месяца беременности, то глазные поражения носят особенно тяжелый характер. Помимо двустороннего хориоретинита, обнаруживали и другие последствия инфекции: микро- и анизоорбиту, анофтальм, микрофтальм, гидрофтальм, помутнение роговицы, катаракту, ирит, задний увеит, атрофию зрительного нерва, нистагм, косоглазие, слепоту.
Для врожденного токсоплазмоза наиболее характерны грубые хориоретинальные очаги, чаще располагающиеся в макулярной или парамакулярной зоне. Обычно очаг неправильной формы с четкими границами и отложением пигмента по краю. Неизмененные сосуды сетчатки проходят над очагом. Величина атрофического очага может достигать нескольких диаметров диска. Поскольку такой очаг предстанляет собой конечную фазу перенесенного внутриутробного токсоплазмоза, в литературе его нередко описывают как псевдоколобому [Кацнельсон Л. А.].
При центральной локализации очага отмечается потеря зрения. В некоторых случаях преобладают хориоретинальные рубцы по периферии сетчатки [Корре J. G., Kloosterman G. J.]. Авторы наблюдали детей с врожденным токсоплазмозом, у которых рубцевание хориоретинальных очагов произошло в возрасте 16 лет. Рецидивы отмечались как у леченых, так и у нелеченых детей.
С. В. Wilson и соавт., наблюдавшие за 24 детьми с врожденным токсоплазмозом от рождения до 8 лет, подчеркивают, что в большинстве случаев врожденная токсоилазмозная инфекция бессимптомна и не распознается при рождении. Тяжелые хориоретиниты и в отдельных случаях слепота возникали уже после рождения.
Врожденный токсоплазмоз глаза может сопровождаться гидро- и микроцефалией, расстройствами психики, образованием интракраниальных кальцификатов.
Рецидивы при врожденном токсоплазмозе возникают у 13—30% больных [Гонова Л. П., Шпак Н. И., Калибердина А. Ф., Тенлинская Л. Е.], протекают в виде хориоретинитов с появлением свежих фокусов рядом со старыми атрофическими очагами.
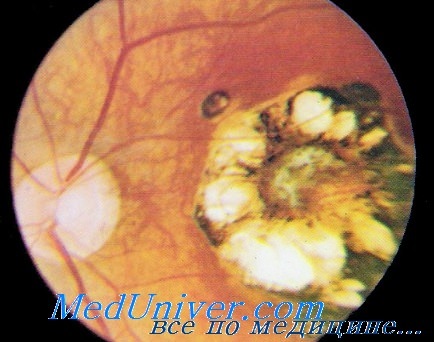
Приобретенный токсоплазмоз глаз
Заболевание характеризуется большим многообразием клинических проявлений. При этом глазные поражения могут быть единственными симптомами или сочетаться с другими клиническими проявлениями токсоплазмозной хронической инфекции.
К нечасто встречающимся токсоплазмозным поражениям глаз относят конъюнктивиты, эписклериты, стромальные кератиты с поздней васкуляризацией роговицы, кератосклероувеиты, ириты, пластические иридоциклиты, увеиты, ретинальные кровоизлияния, экссудативные и пролиферативные хориоретиниты.
Наиболее характерны для токсоплазмоза поражения в виде центрального хориоретинита и нейрохориоретинита [Пастухова Л. П., Шпак Н. И., Калибердина А. Ф., Тенлинская Л. Е., Кацнельсон Л. А.]. В центральной зоне глазного дна обнаруживают очаговый хориоретинит в виде свежего рыхлого очага округлой формы с перифокальными отеками, иногда геморрагиями и помутнением в задних слоях стекловидного тела; в других случаях развиваются диффузный хориоретинит, нейрохориоретинит, юкстапапиллярный хориоретинит.
Анализируя 60 случаев глазного токсоплазмоза, Т. F. Schlaegel и J. С. Weber в 12% отметили активные ретинальные очаги вблизи желтого пятна (5° от ямки) и в 12% — легкий отек в области желтого пятна. В 62% случаев макулярная область не была поражена.
Обратное развитие хориоретинальных поражений протекает очень медленно и заканчивается грубым рубцеванием через 6—12 мес. При рецидивах вблизи старых атрофических пигментированных очагов появляются свежие фокусы, характеризующиеся усилением помутнения стекловидного тела, отеком, экссудатом и геморрагиями на глазном дне.
К более редко встречающимся клиническим формам поражения глазного дна следует отнести диссеминированный хориоретинит, экссудативную отслойку сетчатки, пигментный эпителиит, генерализованный увеит.
F. Kayazawa наблюдал субретииальную неоваскуляризацию у одного больного токсоплазмозом, a I. Skorska и соавт. обнаружили ее у 7 из 36 больных токсоплазмозным хориоретинитом. Идентификация новых субретинальных сосудов легко выявлялась в ранней фазе ангиографии. Кровоизлияние из этих сосудов может привести к внезапному ухудшению зрения без видимого нарастания воспалительной реакции.
J. С. Folk и L. A. Lobes наблюдали 6 больных, у которых единственными проявлениями токсоплазмоза были выраженный папиллит и воспалительная реакция в заднем отделе стекловидного тела без видимых изменений сетчатки.
К поздним осрожнениям хориоретинального токсоплазмоза, приводящим к внезапной потере зрения, относят образование неоваскулярной мембраны в хориоидее с последующей макулярной отслойкой [Fine S. L. et al.]. Ни у одного из 3 больных, у которых образовалась такая мембрана, не отмечены свежие воспалительные явления.
L. Т. Reese и соавт. описали случай острого некротизирующего ретинита с последующим эндофтальмитом. После смерти больного, наступившей вследствие поражения центральной нервной системы, при гистологическом исследовании токсоплазмы обнаружены в головном мозге.
Редким осложнением токсоплазмоза является также ретинальная неоваскуляризация, приводящая к геморрагиям. Три таких случая наблюдали М. W. Graynon и coавт.. Отсутствие активности хориоретинальных очагов связывали с окклюзией ретинальных артериол и венул, проходящих через очаги, ретинальной неоваскуляризацией и ретинальными геморрагиями. Фотокоагуляния привела к прекращению геморрагии и исчезновению неоваскуляризации.
Редкую форму позднего токсоплазмозного хориоретинита наблюдали Л. Leblanc и соавт.. Токсоплазмозная инфекция была выявлена с помощью серологических тестов у женщины на 5-м месяце беременности и подтверждена выделением паразита из плаценты. Однако клинические проявления хориоретинита возникли только спустя 6 лет.
В последнее время предпринимаются попытки проанализировать взаимосвязь токсоплазмозной инфекции и синдрома приобретенного иммунодефицита (СПИД), вызываемого вирусом HTLV3 [Velimirovic В., Diallo J. S.]. Осуществить это пока трудно, так как хориоретинальные поражения при токсоплазмозе и СПИД имеют много общего [Freeman W. R. et al., 1984].
Пример нераспознанной при жизни токсоплазмозной инфекции приводят J. H. Yeo и соавт.. У больной, которой проводили общую химиотерапию по поводу диссеминированной узелковой лимфомы, появился большой очаг в макулярной области, расцененный как лимфоматозный инфильтрат. Больная умерла вследствие развития тяжелого иммуподефицитного состояния. При гистологическом исследовании в сетчатке пораженного глаза и головном мозге были обнаружены токсоплазмы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Периферическая дистрофия сетчатки – заболевание, характеризующееся истончением внутренней оболочки глаза в периферических отделах. Длительное время патология имеет бессимптомное течение. При выраженном поражении сетчатой оболочки появляются «мушки» перед глазами, нарушается функция периферического зрения. Диагностика включает в себя офтальмоскопию, периметрию, УЗИ глаза, визометрию и рефрактометрию. При начальных проявлениях дистрофии показана консервативная терапия (ангиопротекторы, антиагреганты, антигипоксанты). Выраженные дегенеративные изменения требуют хирургической тактики (лазерной коагуляции в зонах поражения сетчатки).
Общие сведения
Периферическая дистрофия сетчатки – распространенная патология в современной офтальмологии. В промежуток времени с 1991 по 2010 год число пациентов возросло на 18,2%. В 50-55% случаев заболевание развивается у людей с аномалиями рефракции, среди них 40% – больные миопией. Вероятность дистрофических изменений при нормальной остроте зрения составляет 2-5%. Первые симптомы патологии могут возникать в любом возрасте. Нозология с одинаковой частотой встречается среди лиц мужского и женского пола, однако к решетчатой дистрофии наиболее предрасположены мужчины, что обусловлено генетическими особенностями наследования.

Причины периферической дистрофии сетчатки
Патология может развиваться у лиц с миопическим или гиперметропическим типом рефракции, реже – при отсутствии нарушений зрительных функций. Более подвержены риску больные миопией. Этиология заболевания до конца не изучена. Решетчатая дистрофия наследуется по Х-сцепленному типу. Другие основные причины дистрофии сетчатки:
- Воспалительные заболевания глаз. Локальные поражения сетчатки, вызванные продолжительным течением ретинита или хориоретинита, лежат в основе дегенеративно-дистрофических изменений периферических отделов оболочки.
- Нарушение местного кровоснабжения. Региональные изменения кровотока приводят к трофическим расстройствам и истончению внутренней оболочки глазного яблока. Предрасполагающими факторами выступают артериальная гипертензия, атеросклеротическое поражение сосудов.
- Травматические повреждения. К периферической дистрофии приводит тяжелая черепно-мозговая травма и поражение костных стенок глазницы.
- Ятрогенное влияние. Изменения внутренней оболочки развиваются после витреоретинальных операций или превышения мощности воздействия при лазерной коагуляции сетчатой оболочки.
Патогенез
Пусковой фактор развития периферической дистрофии – расстройства локальной гемодинамики. Наиболее чувствительны к недостатку кислорода периферические отделы оболочки. При длительном нарушении трофики сетчатка истончается по периферии, что часто незаметно при осмотре глазного дна. Первые проявления возникают на фоне перенесенных инфекционных заболеваний, интоксикации или диабета в стадии декомпенсации. Потенцирует прогрессирование дистрофии миопический тип рефракции. Это связано с тем, что при увеличении продольной оси глазного яблока внутренняя оболочка глаза также поддается незначительному растяжению, что приводит к еще большему истончению по периферии. Определенную роль в механизме развития заболевания отводят дегенеративным изменениям стекловидного тела, при котором возникают тракции и вторичное повреждение сетчатки.
Классификация
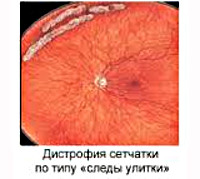
В зависимости от морфологической картины патологию классифицируют на решетчатый, инееподобный и кистевидный типы. Отдельные варианты дистрофических изменений по внешнему виду напоминают «след улитки» и «булыжную мостовую». С клинической точки зрения выделяют следующие формы заболевания:
- Периферическая хориоретинальная дистрофия (ПХРД). При данном варианте нозологии в патологический процесс вовлечена сетчатка и хориоидеа.
- Периферическая витреохориоретинальная дистрофия (ПВХРД). Характеризуется поражением стекловидного тела, сетчатой и сосудистой оболочки.
Классификация витреохориоретинальных дистрофий по локализации:
- Экваториальные. Это наиболее распространенная зона поражения сетчатки, т. к. область истончения расположена по окружности глаза во фронтальной плоскости.
- Параоральные. При данном типе дистрофические изменения локализируются у зубчатой линии.
- Смешанные. Форма ассоциирована с наибольшим риском разрыва из-за наличия диффузных изменений по всей поверхности сетчатой оболочки.
Симптомы периферической дистрофии сетчатки
Длительное время поражение сетчатой оболочки протекает без клинических проявлений. Для патологии характерно снижение периферического зрения, что ведет к затрудненной ориентации в пространстве. Из-за того, что поле зрения сужается по концентрическому типу, больные могут выполнять только определенные виды зрительной работы (читать, рисовать). Функция центрального зрения при условии отсутствия аномалий рефракции не страдает. В редких случаях пациенты предъявляют жалобы на появление плавающих мушек перед глазами или дефектов зрительного поля в виде скотом. Такие симптомы, как «молнии» или вспышки яркого света свидетельствуют о разрыве сетчатки и требуют немедленного вмешательства. Для периферической дистрофии характерно одностороннее течение, но при решетчатом варианте в большинстве случае поражаются оба глаза.
Осложнения
Наиболее распространенное осложнение периферической дистрофии – разрыв сетчатки. Повреждение внутренней оболочки возникает в участках наибольшего истончения при воздействии таких факторов, как вибрация, погружение под воду, интенсивные физические нагрузки. Стекловидное тело часто фиксировано к краю дистрофии, что ведет к дополнительному возникновению тракции. У пациентов с изменениями периферии сетчатой оболочки также наблюдается высокий риск отслойки сетчатки. Больные более склонны к кровоизлияниям в полость стекловидного тела, реже – в переднюю камеру глаза.
Диагностика
В силу того, что для данной патологии часто характерно бессимптомное течение, тщательное обследованное пациента играет ведущую роль в постановке диагноза. Для визуализации дистрофии по периферии сетчатки необходимо проведение следующих офтальмологических исследований:
- Офтальмоскопия. Зона поражения при решетчатой форме и дистрофии по типу «следа улитки» локализируется в верхне-наружном квадранте у экватора глаза. Из-за зон облитерации сосудов на сетчатке образуются темные и светлые пятна, напоминающие решетку, или перерванные линии, которые называют «следами улитки». Инееподобная дистрофия имеет вид желто-белых включений, расположенных над поверхностью сетчатой оболочки.
- Периметрия. Методика позволяет выявить концентрическое сужение полей зрения. При подозрении на то, что у пациента имеются начальные проявления болезни, рекомендовано применять квантитативный способ периметрии.
- Визометрия. Исследование дает возможность диагностировать нормальное центральное зрение на фоне снижения периферического. Острота зрения снижается в случае возникновения патологии на фоне миопии.
- Рефрактометрия. Методика применяется для изучения клинической рефракции с целью выявления пациентов из группы риска.
- УЗИ глаза. Позволяет визуализировать начальные проявления патологии. При мелкокистозной дистрофии определяются множественные округлые образования разного диаметра. УЗИ используют для диагностики изменений стекловидного тела, выявления спаек и тракций, оценки размеров продольной оси глаза.
Лечение периферической дистрофии сетчатки
Выбор терапевтической тактики зависит от характера течения патологии. Перед началом лечения глазное дно осматривают в условиях максимального мидриаза. Для устранения проявлений периферической дистрофии применяют:
- Консервативную терапию. Используется только при диагностике минимальных проявлений болезни. Пациентам показан пероральный прием лекарственных средств из группы антиагрегантов, ангиопротекторов и антигипоксантов. В качестве вспомогательных препаратов применяются биоактивные добавки, витамины группы С, В.
- Хирургическое вмешательство. Оперативное лечение периферической формы заболевания сводится к проведению лазерной коагуляции сосудов в зонах наибольшего истончения. Цель вмешательства – профилактика возможных разрывов. Операция проводится в амбулаторных условиях. В послеоперационном периоде необходима консервативная терапия, включающая метаболические средства, антигипоксанты и ангиопротекторы.
Прогноз и профилактика
Прогноз для жизни и в отношении зрительных функций благоприятный. Пациентам из группы риска необходимо 1-2 раза в год, а также при появлении новых симптомов патологии проходить обследование у офтальмолога. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, артериального и внутриглазного давления. При миопической рефракции необходима коррекция остроты зрения при помощи очков или контактных линз. Выявление у больного объективных признаков дистрофии требует исключения экстремальных видов спорта, тяжелых физических нагрузок.
Хориоретинальная дистрофия – это инволюционные дистрофические изменения, затрагивающие преимущественно хориокапиллярный слой сосудистой оболочки глаза, пигментный слой сетчатки и расположенную между ними стекловидную пластинку (мембрану Бруха). К симптомам хориоретинальной дистрофии относятся искажение прямых линий, появление в поле зрения слепых пятен, вспышек света, утрата четкости зрения, способности к письму и чтению. Диагноз хориоретинальной дистрофии подтверждают данные офтальмоскопии, проверки остроты зрения, теста Амслера, кампиметрии, лазерной сканирующей томографии, периметрии, электроретинографии, флуоресцентной ангиографии сосудов сетчатки. При хориоретинальной дистрофии проводят медикаментозную, лазерную, фотодинамическую терапию, электро- и магнитостимуляцию, а также витрэктомию, реваскуляризацию и вазореконструкцию области сетчатки.
МКБ-10
Общие сведения
В клинической офтальмологии хориоретинальная дистрофия (возрастная макулярная дегенерация) относится к сосудистой патологии глаза и характеризуется постепенными необратимыми изменениями макулярной области сетчатки со значительной потерей центрального зрения обоих глаз у пациентов старше 50 лет. Даже в тяжелых случаях хориоретинальная дистрофия не вызывает полную слепоту, так как периферическое зрение остается в пределах нормы, но полностью утрачивается способность к выполнению четкой зрительной работы (чтению, письму, управлению транспортом).

Причины
Хориоретинальная дистрофия является многофакторной патологией, механизмы возникновения и развития которой до конца не ясны. Хориоретинальная дистрофия может развиваться как врожденное заболевание с аутосомно-доминантным типом наследования или быть следствием инфекционно-воспалительных, токсических и травматических поражений глаза.
В основе развития хориоретинальной дистрофии могут лежать первичные инволюционные изменения макулярной области сетчатки и мембраны Бруха, атеросклероз и нарушение микроциркуляции в хориокапиллярном слое сосудистой оболочки, повреждающее действие ультрафиолетового излучения и свободных радикалов на пигментный эпителий, нарушение обменных процессов.
В зону риска по хориоретинальной дистрофии попадают лица:
- старше 50 лет, преимущественно женского пола, со светлой пигментацией радужной оболочки глаза;
- с иммунной и эндокринной патологией, артериальной гипертензией;
- злоупотребляющие курением;
- перенесшие хирургическое лечение катаракты.
Классификация
По патогенезу различают следующие формы возрастной хориоретинальной дистрофии: сухую атрофическую (неэкссудативную) и влажную (экссудативную).
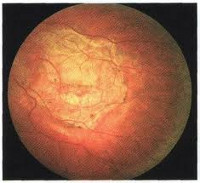
- Сухая хориоретинальная дистрофия. Ранняя форма заболевания, встречается в 85-90% случаев, сопровождается атрофией пигментного эпителия и постепенным снижением зрения, причем поражение второго глаза развивается не позднее 5-ти лет после заболевания первого.
- Влажная хориоретинальная дистрофия. В 10% случаев сухая хориоретинальная дистрофия переходит в более тяжелую и быстротекущую экссудативную форму, осложняющуюся отслойкой пигментного и нейроэпителия сетчатки, геморрагиями и рубцовой деформацией.
Симптомы хориоретинальной дистрофии
Сухая форма
Клиническое течение хориоретинальной дистрофии хроническое, медленно прогрессирующее. В начальном периоде неэкссудативной формы хориоретинальной дистрофии жалобы отсутствуют, острота зрения долго остается в пределах нормы. В некоторых случаях может возникнуть искажение прямых линий, формы и размера предметов (метаморфопсия).
Сухая хориоретинальная дистрофия характеризуется скоплениями коллоидного вещества (ретинальными друзами) между мембраной Буха и пигментным эпителием сетчатки, перераспределением пигмента, развитием дефектов и атрофии пигментного эпителия и хориокапиллярного слоя. Вследствие этих изменений в поле зрения появляется ограниченный участок, где зрение сильно ослаблено или полностью отсутствует (центральная скотома). Пациенты с сухой формой хориоретинальной дистрофии могут предъявлять жалобы на двоение предметов, снижение четкости зрения вблизи, наличие слепых пятен в поле зрения.
Влажная форма
В развитии экссудативной формы хориоретинальной дистрофии выделяют несколько стадий.
Диагностика
В диагностике хориоретинальной дистрофии имеет значение наличие характерных проявлений заболевания (различных видов метаморфопсий, положительной скотомы, фотопсии). Проводится комплексное офтальмологическое обследование:
- Первичная диагностика:проверка остроты зрения, офтальмоскопия, тест Амслера на искажение зрения, кампиметрия (исследования центрального поля зрения).
- Основная диагностика. Наиболее информативными диагностическими методами при хориоретинальной дистрофии являются оптическая когерентная и лазерная сканирующая томография сетчатки, компьютерная периметрия, электроретинография, флуоресцентная ангиография сосудов сетчатки, позволяющие выявить самые ранние признаки поражения.
- Дополнительная диагностика. Могут применяться тесты для проверки цветоощущения, контрастности зрения, размеров центрального и периферического зрительных полей.
Необходимо проведение дифференциального диагноза хориоретинальной дистрофии с меланосаркомой хориоидеи.
Лечение хориоретинальной дистрофии
В лечении хориоретинальной дистрофии используют медикаментозные, лазерные, хирургические методы, электроокулостимуляцию и магнитостимуляцию, что позволяет стабилизировать и частично компенсировать состояние, т. к. полное восстановление нормального зрения невозможно.
Лечение сухой формы
Медикаментозная терапия при неэкссудативной форме хориоретинальной дистрофии включает в себя внутривенное, парабульбарное введение дезагрегантов и антикоагулянтов прямого и непрямого действия, ангиопротекторов, сосудорасширяющих препаратов, антиоксидантов, гормонов, ферментов, витаминов. Выполняется лазерстимуляция сетчатки низкоинтенсивным излучением полупроводникового лазера расфокусированным красным пятном.
Лечение влажной формы
При экссудативной форме хориоретинальной дистрофии показана местная и общая дегидратационная терапия и секторальная лазерная коагуляция сетчатки с целью разрушения субретинальной неоваскулярной мембраны, ликвидации отека макулярной области, что позволяет предупредить дальнейшее распространение дистрофического процесса. Перспективными методиками лечения экссудативной хориоретинальной дистрофии также являются фотодинамическая терапия, транспупиллярная термотерапия сетчатки.
Хирургическое лечение
Хирургическим лечением хориоретинальной дистрофии является витрэктомия (при неэкссудативной форме с целью удаления субретинальных неоваскулярных мембран), реваскуляризация хориоидеи и вазореконструктивные операции (при неэкссудативной форме для улучшения кровоснабжения сетчатки). Показатель остроты зрения, благоприятный для лечения составляет от 0,2 и выше.
Прогноз и профилактика
Прогноз в отношении зрения при хориоретинальной дистрофии в целом неблагоприятный. Профилактика заключается в минимизации факторов риска, своевременном лечении офтальмологических заболеваний.
Хориоретинит – это воспаление заднего отдела хориоидеи и сетчатки. Основные симптомы заболевания: появление «мушек» и «плавающих помутнений» перед глазами, нарушение темновой адаптации, снижение зрения, фотопсии, макро- и микропсии. Диагностика базируется на проведении бактериологического посева, ИФА, определении С-реактивного протеина, гониоскопии, ангиографии, периметрии, офтальмоскопии. Консервативная терапия включает назначение антибактериальных средств, нестероидных противовоспалительных препаратов, мидриатиков, глюкокортикостероидов, биогенных стимуляторов и репарантов.
МКБ-10
Общие сведения
Хориоретинит – распространённая патология среди лиц европеоидной расы. Воспаление анатомических структур увеального тракта возможно в любом возрасте, однако наиболее часто встречается у лиц после 40 лет. Соотношение распространенности заболевания среди женщин и мужчин составляет 2,3:1. У 22% пациентов отмечается скрытое поражение сосудистой оболочки (отсутствие депигментированных очагов при первом осмотре глазного дна). Согласно статистическим данным, средний срок течения болезни до установления диагноза составляет 3 года. Хориоретинит по типу «выстрела дробью» чаще диагностируется у жителей Северной Европы.

Причины хориоретинита
Воспалению хориоидеи и сетчатой оболочки способствует множество факторов. Описана вирусная, бактериальная и паразитарная природа патологии. Доказано, что риску развития заболевания более подвержены лица, страдающие миопией высокой степени. Роль других аномалий клинической рефракции в этиологии поражений увеального тракта не изучена. Основные причины хориоретинита:
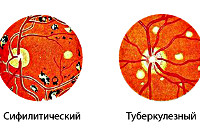
- Инфекционные заболевания. Болезнь часто возникает на фоне туберкулёза, сифилиса. При туберкулёзной природе патологии офтальмоскопически выявляются очаги поражения разной давности, которые отличаются по окраске. При сифилисе изменения со стороны заднего отдела глаз менее выражены.
- Травматические повреждения. При посттравматическом генезе воспалительному процессу предшествуют разрывы сосудистой оболочки и кровоизлияния в супрахориоидальное пространство. В большинстве случаев удается выявить входные ворота инфекции. Хориоретинит сочетается с поражением переднего сегмента глаз.
- Фокальные инфекции. Патологические агенты могут распространяться гематогенным путём при наличии очага острой или хронической инфекции в ротовой полости, глазнице или поражении ЛОР-органов. Возбудителем, как правило, выступают пиогенные штаммы бактерий.
- Токсоплазмоз. Возбудитель способен проникать в задний сегмент глазного яблока гематогенным путем. Наиболее распространены случаи внутриутробного инфицирования. Патология часто сочетается с другими пороками развития глаз (анофтальм, микрофтальм).
Патогенез
В механизме развития болезни ведущее значение отводится воздействию бактериальных токсинов, которые запускают аллергические реакции, реже – аутоиммунный процесс. Бактерии или вирусы могут проникать в структуры увеального тракта эндогенным или экзогенным путём. Предрасполагающие факторы к развитию патологии – анатомические (широкое сосудистое ложе) и гемодинамические (замедление кровотока) особенности строения. Первой поражается сетчатка. Распространение патологических агентов в сосудистую оболочку происходит вторично. Атрофия анатомических образований увеального тракта возникает из-за нарушения кровоснабжения, которое в норме происходит благодаря хориокапилярным сосудам. Выделяют негранулематозный и гранулематозный типы воспалительного процесса.
Классификация
По характеру течения в офтальмологии различают острую и хроническую формы воспаления. В зависимости от локализации зоны поражения выделяют панувеит, периферический и задний увеит, который подразделяют на очаговый, мультифокальный, диссеминированный, нейрохориоретинит и эндофтальмит. По активности хориоретинит классифицируют на следующие стадии:
- Активную. Характеризуется прогрессирующим снижением остроты зрения. Пациенты отмечают повышенную утомляемость при выполнении зрительной работы, которая сочетается с ухудшением самочувствия.
- Субактивную. Занимает промежуточное положение между активной и неактивной стадиями. Выявляется при инфекционном процессе другой локализации. Клиническая симптоматика мало выражена. При отсутствии своевременного лечения переходит в хроническую форму.
- Неактивную. Признаки воспаления отсутствуют. При офтальмоскопии обнаруживаются хронические очаги инфекции плотной консистенции. Пациенты отмечают стойкую зрительную дисфункцию, которая не прогрессирует. Неактивная стадия является случайной находкой.
В классификации по локализации воспалительного процесса выделяют центральную и периферическую формы. Возможно диффузное и очаговое поражение увеального тракта. Патологические очаги могут быть единичными и множественными.
Симптомы хориоретинита
Пациенты предъявляют жалобы на прогрессирующее снижение зрения. Выраженность зрительной дисфункции варьируется в значительных пределах. Больные отмечают появление плавающих точек, «тумана» или «пелены» перед глазами. При расположении отдельных очагов на периферии сосудистой оболочки острота зрения в дневное время не снижена, однако в сумерках зрительная дисфункция нарастает. При помутнении оптических сред глазного яблока у пациентов возникает миопический тип клинической рефракции. Распространённый симптом – появление «помутнений» или «мушек» перед глазами.
В случае тяжелого течения отмечается выпадение отдельных участков зрительного поля, фотопсии. Развитие микро- и макропсий ведёт к искажению предметов перед глазами. Многие больные указывают на то, что появлению клинической симптоматики предшествуют инфекционные, системные и аутоиммунные заболевания. Реже хориоретинит возникает после перенесённых оперативных вмешательств на глазном яблоке или глазнице. Визуально патологических изменений не выявляется. Ввиду того, что острота зрения длительное время может оставаться нормальной, постановка диагноза часто затруднена.
Осложнения
Повышенная экссудация приводит к развитию офтальмогипертензии, реже возникает вторичная глаукома. Гнойный хориоретинит осложняется невритом зрительного нерва. Скопление экссудата и организация гнойных масс ведут к развитию пан- и эндофтальмита. Атрофии сетчатки зачастую предшествует ее разрыв или отслойка. Массивные кровоизлияния становятся причиной возникновения гифемы и гемофтальма. При поражении фоторецепторов внутренней оболочки глаза нарушается цветовое зрение. У большинства пациентов выявляется гемералопия. В прогностическом плане наиболее неблагоприятным осложнением является полная слепота.
Диагностика
Постановка диагноза базируется на анамнестических данных, результатах инструментальных и лабораторных методов исследования. При объективном осмотре патологические изменения не выявляются. Это важный критерий, который позволяет дифференцировать хориоретинит с патологией переднего полюса глазного яблока. Лабораторная диагностика сводится к проведению:
- Бактериологического посева. Материалом для исследования служит биоптат орбитальной конъюнктивы или конъюнктивальная жидкость. Цель метода – выявление возбудителя и определение чувствительности к антибактериальной терапии.
- Иммуноферментного анализа (ИФА). Изучение титра антител (Ig M, Ig G) применяется для обнаружения возбудителей хламидиоза, простого герпеса, токсоплазмоза, цитомегаловируса. ИФА позволяет оценить стадию активности воспалительного процесса.
- Теста на определение С-реактивного белка. Выявление протеина в крови даёт возможность исключить или подтвердить аутоиммунную природу заболевания. При положительном тесте на С-протеин проводятся ревмопробы.
С целью постановки диагноза и оценки объема поражения офтальмолог применяет инструментальные методы. При помощи визометрии определяется снижение остроты зрения разной степени выраженности со склонностью к миопическому типу рефракции. Повышение внутриглазного давления (ВГД) наблюдается только при средней тяжести и тяжелом течении. Специфическая диагностика включает:
- Гониоскопию. В передней камере глазного яблока выявляется скопление гноя, что свидетельствует о гипопионе или экссудате. Кровоизлияние в переднюю камеру глаза ведёт к гифеме.
- Офтальмоскопию. При офтальмоскопическом осмотре визуализируются очаги поражения серовато-желтого оттенка с нечеткими контурами, точечные кровоизлияния. Обнаружение ограниченного участка белого цвета свидетельствует об атрофии. Область желтого пятна пигментирована.
- Флуоресцентную ангиографию сетчатки (ФАГ). Удаётся визуализировать признаки васкулита сетчатки. При проведении ФАГ с контрастом выявляются тёмные пятна в месте скопления индоцианина зеленого.
- Периметрию. При периферической форме болезни отмечается концентрическое сужение зрительного поля. Очаговое поражение ведёт к выпадению небольших участков с поля зрения.
Дифференциальная диагностика
Дифференциальная диагностика проводится с дистрофией желтого пятна и злокачественными новообразованиями сосудистой оболочки. В отличие от опухоли при хориоретините обнаруживается перифокальный очаг воспаления с размытыми конурами. При дистрофических изменениях желтого пятна признаки воспаления и помутнения стекловидного тела отсутствуют. При травматическом происхождении болезни проводится рентгенография глазницы, которая дает возможность выявить патологические изменения позадибульбарной клетчатки и костных стенок орбиты (перелом, смещение обломков).
Лечение хориоретинита
Этиотропная терапия базируется на лечении основного заболевания. При травматической этиологии требуется проведение оперативного вмешательства, которое направлено на пластику костной стенки глазницы, сопоставление смещенных обломков. Перед операцией и в раннем послеоперационном периоде показан короткий курс антибиотиков. Консервативная терапия сводится к назначению:
- Нестероидных противовоспалительных средств. Применяются с целью купирования воспалительного процесса. Пациентам проводятся ежедневные инстилляции по 5-6 раз в день. При осложненном течении показано ретробульбарное введение.
- Мидриатиков. М-холиноблокаторы и симпатомиметики используются с целью профилактики образования синехий и для улучшения оттока водянистой влаги. Своевременное назначение мидриатиков снижает риск развития глаукомы.
- Гормональных препаратов. Показание к назначению – острый хориоретинит. Больным проводятся инсталляции или субконъюнктивальные инъекции гидрокортизона. Дополнительно можно закладывать 3-4 раза в сутки под веко гидрокортизоновую мазь.
- Антибиотиков. Антибактериальная терапия осуществляется при токсоплазмозной природе хориоретинита, а также в случае присоединения бактериальных осложнений. При недостаточном эффекте дополнительно показаны сульфаниламиды.
- Репарантов и биогенных стимуляторов. Препараты данной группы способствуют регенерации сетчатки. Доказана целесообразность применения таурина, сульфатированных гликозаминогликанов.
Для повышения эффекта от консервативного лечения в подостром периоде или при хроническом течении болезни назначаются физиотерапевтические процедуры. При помощи электрофореза вводится хлорид кальция, антибактериальные средства, протеолитические ферменты растительного происхождения. На стадии разрешения патологии используется ультразвуковая терапия на стороне поражения. Вне зависимости от формы воспаления показано применение витаминов группы В, С и РР. При повышении ВГД целесообразно назначение гипотензивных средств.
Прогноз и профилактика
Прогноз зависит от этиологии, иммунного статуса пациента, локализации и распространенности патологического процесса. При отсутствии своевременной диагностики и лечения исходом болезни становится атрофия сосудистой оболочки, а также сетчатки, что приводит к полной слепоте. Специфическая профилактика отсутствует. Неспецифические превентивные меры направлены на санацию очагов фокальной инфекции, предупреждение развития инфекционных и паразитарных заболеваний. При высоком риске травмирования глаз следует применять средства индивидуальной защиты (очки, маску).
Травматические хориоретинальные разрывы — склопетария глаз. Диагностика, лечение
Травматический хориоретинальный разрыв (sclopetaria) встречается относительно редко. Впервые такой разрыв был описан в немецкоязычной литературе как полный разрыв сетчатки и сосудистой оболочки вследствие травмы глазницы снарядом. Осколок на большой скорости проник в орбитальную стенку, но не задел стенку глазного яблока.
Были описаны травматические хориоретинальные разрывы вследствие непроникающего огнестрельного ранения, поражения травматическим оружием или при других травмах. Повреждение чаще всего возникает по пути следования ранящего предмета при его попадании в глазницу. Быстрая деформация глазного яблока создает давление на ткани. Травматическое воздействие, вызванное летящим на большой скорости ранящим предметом, превышает прочность сетчатки и сосудистой оболочки, вызывая их разрыв, в то время как подлежащая склера остается интактной.
Протяженность хориоретинального повреждения зависит от размера, скорости снаряда и близости его вхождения по отношению к глазному яблоку. В процессе заживления происходит формирование рубцового конгломерата между краями сосудистой оболочки, сетчатки и склеры. В течение нескольких недель наблюдается перераспределение пигмента в области очага. После рассасывания кровоизлияния и отека пораженный участок имеет вид рубца или атрофического фокуса с зубчатыми пигментированными краями.
Через полный хориоретинальный разрыв может быть видна склера или фиброзная ткань. Кроме того, может наблюдаться формирование преретинального фиброза даже в участках, удаленных от хориоретинального разрыва. Несмотря на интенсивность поражения, разрыв задней части стекловидного тела происходит не во всех случаях. В действительности, стекловидное тело зачастую плотно прилежит к области разрыва.
Непрямые травматические повреждения, в том числе задние разрывы сосудистой оболочки и макулярные повреждения, обычно возникают совместно с хориоретинальными разрывами. Необходимо тщательное обследование периферических отделов сетчатки у таких больных для выявления сопутствующих разрывов сетчатки.

Хориоидальные и ретинальные кровоизлияния, как правило, выявляются сразу после травмы. Утолщенные отечные края сетчатки могут создавать впечатление отслойки сетчатки или разрыва. Для уточнения диагноза бывают полезны УЗИ или оптическая когерентная томография, которые позволяют отличить хориоретинальный отек от истинной отслойки сетчатки.
Нарушение кровотока в сетчатке вне области разрыва вызывает поражение соответствующих участков полей зрения. Исследование полей зрения часто выявляет более обширные дефекты, чем можно было бы предположить на основании размера хориоретинального разрыва.
В зависимости от локализации поражения, пациенты могут предъявлять жалобы на острую потерю зрения. В некоторых случаях в исходе может сохраняться острота зрения 1,0. При поражении макулярной области наблюдается значительное необратимое снижение зрения. Если макула не повреждена, степень снижения остроты зрения будет зависеть от тяжести сопутствующих повреждений.
Так как большая скорость движения ранящего агента вызывает повреждение сетчатки и сосудистой оболочки до подлежащей склеры, хирургическое вмешательство требуется в редких случаях. Отслойка сетчатки после хориоретинальных разрывов наблюдается относительно редко, поэтому профилактическая криотерапия, лазерная фотокоагуляция или экстрасклеральное пломбирование в таких случаях не показаны.
Обычно лечение состоит в длительном динамическом наблюдении для своевременного выявления посттравматических осложнений — таких как вторичная глаукома, гемофтальм, отслойка сетчатки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

