Что такое гранулема послеоперационного рубца
Обновлено: 19.04.2024
Не уверены в правильности поставленного вам диагноза? Прочь сомнения! Приходите в «МедикСити» и бесплатно проконсультируйтесь у н.
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Каранашев Артур Адамович
Кибец Сергей Анатольевич
Врач уролог-андролог, врач высшей категории
Максимов Максим Олегович
Заместитель главного врача по лечебной работе
Редько Роман Валерьевич
Кандидат медицинских наук, доцент
Мы в Telegram и "Одноклассниках"
Олеогранулема – воспалительная реакция организма на попадание под кожу инородных тел, сопровождающаяся возникновением опухолевидных доброкачественных узлов. Эта реакция может проявиться не сразу, а спустя несколько месяцев. Для развития олеогранулемы имеют большое значение индивидуальные особенности организма, эндокринные нарушения, травмы, инфекции (в том числе ИППП).
Выделяют 4 разновидности олеогранулем:
- инъекционные олеогранулемы(илиискусственные гранулемы)-появляется в результате вспрыскивания под кожу различных масел и жиров;
- олеогранулемы после травмы -возникают в результате ушиба, падения, удара, неаккуратного, слишком сильного массажа; сопровождаются некрозом жировой ткани;
- околовоспалительные олеогранулемы - располагаются рядом с очагом воспаления, который переходит на жировую клетчатку и разрушает клетки жиров (например, мастит в грудной железе);
- спонтанные олеогранулемы (или гранулемы кожи) - появляются в результате неизвестных причин;
Расположение инъекционных, травматических и околовоспалительных олеогранулем привязано к месту инъекции, травмы и воспалительного процесса. Спонтанные олеогранулемы чаще всего появляются на руках и ногах, на плечах и области таза, иногда этот вид олеогранулем располагается симметрично с правой и левой стороны.

Лечение всех видов олеогранулем в МедикСити

Лечение всех видов олеогранулем в МедикСити
Лечение всех видов олеогранулем в МедикСити
Течение олеогранулем может быть различным:
- узелки или небольшие образования через некоторое время исчезают, оставляя после себя лишь небольшое уплотнение ткани;
- олеогранулема превращается в твердое образование;
- прогрессирующий рост олеогранулем, напоминающий злокачественную опухоль.
Клиническая картина характеризуется множественными узлами и бляшками, круглой или овальной формы, различной величины, гладкой или бугристой поверхностью. Консистенция очагов плотная или хрящевая. Вначале опухоль безболезненна и бесцветна, но через несколько месяцев она неожиданно окрашивается в ярко-медный цвет и начинает сильно болеть. Гистологический анализ показывает гранулему с большим количеством жировых клеток в виде полостей (этим ткань чем-то напоминает швейцарский сыр). Возможно, хотя и редко преобразование в саркому.
Наиболее распространенный вид - инъекционные олеогранулемы.
Инъекционные олегранулемы
Инъекционные (искусственные) олеогранулемы возникают, когда человек делает себе инъекции под кожу в определенную часть тела для того, чтобы ее зрительно увеличить. В медицинской практике встречаются олеогранулемы кисти (образуются в результате вкапывания в тыльную часть руки масла или вазелина, чтобы рука выглядела более мужественно), олеогранулема ягодичной области. Довольно часто встречается олеогранулема полового члена.
Олеогранулема полового члена
Олеогранулема полового члена возникает как патологическая реакция организма на введение в кожу пениса вазелина, детского крема или каких-то твердых предметов (шарики, стержни) для утолщения «предмета мужской гордости», создания дополнительного объема и твердости. Подобные «процедуры» практикуются в замкнутых мужских группах (например, в местах лишения свободы) и проводятся самостоятельно или при помощи других далеких от медицины «специалистов» в антисанитарных условиях, что позволяет приравнивать их к самому настоящему членовредительству.
Олеогранулема диагностируется у мужчин от 20 до 50 лет, но чаще всего эта болезнь поражает молодых людей до 30 лет.
Различают 3 стадии заболевания олеогранулемы полового члена:
- 1 стадия: олеогранулема находится только в инфицированном месте и распространяется на одну треть ствола полового члена;
- 2 стадия: заболевание перекидывается на всю кожу пениса;
- 3 стадия: олеогранулема полового члена занимает всю площадь мошонки, промежности и лобковой области.
В клинической картине различается:
- неосложненная олеогранулема (гранулематозный инфильтрат);
- осложненная гранулема (рубцовые деформации и выделения гнойно-некротического характера).
Симптомы олеогранулемы полового члена
В месте введения под кожу инородных веществ начинают появляться опухолевидные узлы различной величины и формы. Сначала они не отличаются по цвету от основной кожи и никак не беспокоят мужчину.
Через некоторое время образование начинает болеть, развивается лимфатический отек, половой член деформируется. Кожа полового члена склеивается с другими тканями. Это приводит к эректильной дисфункции.
Через несколько лет после введения инородных веществ под кожу пениса могут появиться осложнения: парафимоз, подкожные свищи, язвы, некроз кожи, в крайнем случае - гангрена полового члена. Поэтому если Вы заметили неблагоприятные симптомы, срочно обратитесь к урологу-андрологу.
Диагностика олеогранулемы полового члена
На приеме у уролога-андролога на основе жалоб пациента при визуальном осмотре и пальпировании области полового члена обнаруживаются уплотнения узлов и рубцовые изменения. Диагностика проводится с помощью УЗИ и УЗДГ полового члена, может понадобиться биопсия.
Олеогранулема молочной железы
Операция по увеличению груди может спровоцировать появление олеогранулемы молочной железы (липогранулемы).
Олеогранулема молочной железы - доброкачественная опухоль, которая появилась как ответ на появление в тканях молочной железы каких-либо инородных тел. Это может быть силикон, имплантаты, различные гели, мази, не рассасывающиеся синтетические нити, которые остались в организме после операций. В результате этого появляется небольшой некроз, омертвение жировой ткани молочных желез.
После попадания инородного тела в ткани железы в организме человека начинает происходить защитная реакция. Появляется инфильтрат, состоящий из защитного ряда лимфоцитов и лейкоцитов, выделяется воспалительная жидкость (экссудация). Затем вокруг инфильтрата создается плотная грануляционная ткань. В дальнейшем ткань начинает капсулироваться, пропитывается кальцием и становится известковой. Это приводит к нарушению циркуляции крови и омертвению клеток. Появляется некроз тканей с кистозными полостями и развитие вторичной инфекции.
Если при грозных симптомах олеогранулемы молочной железы женщина и дальше не обращается к врачу, то начинается распад тканей, на поверхности образуются язвы и свищи с гноем и воспалительной жидкостью, которые не заживают.
Границы олеогранулемы молочной железы нечетки, контур неровный, это может создать сложности при диагностике.
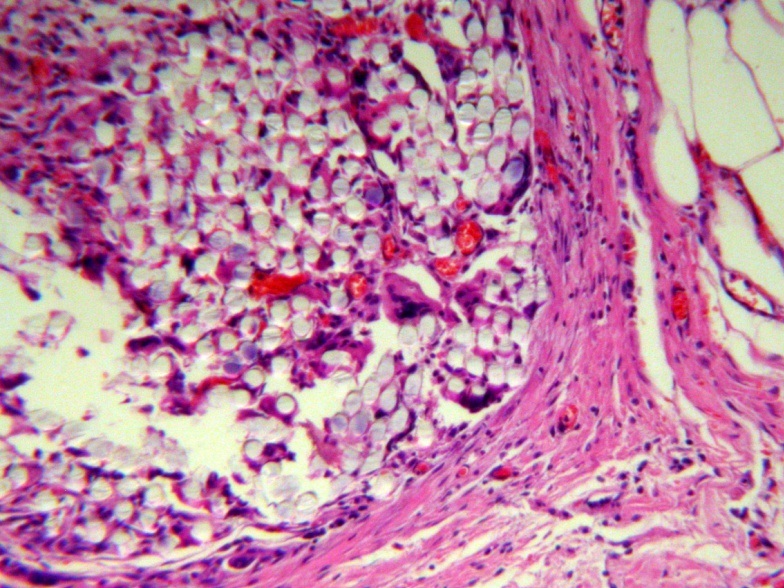
Пациент З., 29 лет, поступил в отделение абдоминальной хирургии 18.02.2016 с жалобами на постоянные среднеинтенсивные тупые боли в правой подвздошной области без иррадиации, периодически – озноб. Боли указанной локализации и характера с прогрессивным нарастанием их интенсивности отмечает в течение последних трех суток, связывает их возникновения с эпизодом переохлаждения. Из анамнеза известно, что в декабре 2010 года больной перенес аппендэктомию по поводу флегмонозного аппендицита, послеоперационный период осложнился нагноением операционной раны. При осмотре: состояние средней тяжести, t 38,70C, определяется широкий послеоперационный рубец в правой подвздошной области, кожные покровы над ним не изменены; в проекции рубца пальпаторно выявлено глубокорасположенное, малоболезненное и малоподвижное объемное образование 10х5 см; других патологических симптомов при физикальном обследовании не выявлено; в общем анализе крови – лейкоцитоз 11х109/л с незначительным сдвигом формулы влево.
При ультразвуковом исследовании брюшной полости в правой подвздошной ямке определяется изоэхогенное образование 8х4 см с гипоэхогенными включениями, окруженное капсулой; определение экстра- или интраперитонеальной локализации образования оказалось затруднительным. При компьютерной томографии брюшной полости в правой подвздошной области, в тканях передней брюшной стенки наиболее вероятно – предбрюшинно определяется объемное образование 8,0х4,5 см с капсулой и очагами пониженной плотности. Клинический диагноз: Абсцедирующая гранулема послеоперационного рубца передней брюшной стенки, состояние после аппендэктомии; Сorpus alienum-?
В неотложном порядке больной был оперирован. После иссечения послеоперационного рубца кожи и подкожной клетчатки вскрыт апоневроз. В мышечном слое определяется плотное овоидное образование с неровной поверхностью, не связанное с париетальной брюшиной. Интраоперационный диагноз: Абсцедирующая межмышечная гранулема передней брюшной стенки. Произведено иссечение гранулемы в пределах здоровых тканей. Мышечно-апоневротический слой ушит непрерывным швом петлевой нитью PDS Plus 0; отдельные швы на подкожную клетчатку и непрерывный интрадермальный шов кожи нитью Monocryl Plus 3/0. Послеоперационный период протекал гладко, выписка на 4 сутки.
При макроскопическом исследовании операционного препарата выявлено, что образование представлено толстой (до 1 см) фиброзной капсулой, отграничивающей скопление до 10 мл сливкообразного гноя; в толще фиброзной капсулы выявлены две лавсановые лигатуры размером 2 с множественными узлами. При микроскопическом исследовании капсула образования представлена фиброзной тканью с включениями гигантских клеток инородных тел, на внутренней поверхности капсулы – картина гнойного воспаления. Заключительный клинический диагноз: Абсцедирующая межмышечная гранулема (лигатурный абсцесс) послеоперационного рубца передней брюшной стенки, состояние после аппендэктомии.
Приведенный клинический пример еще раз наглядно демонстрирует необходимость применения при ушивании мышц только абсорбируемого шовного материала, что особенно актуально при контаминированных и инфицированных операциях.
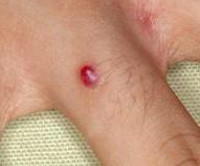
Пиогенная гранулема – это доброкачественное новообразование кожи или слизистых оболочек сосудистой природы. Внешне представляет собой округлое образование (папулу) диаметром до 1,5 сантиметров ярко-красного, вишневого или черно-коричневого цвета. Объем опухоли заполнен мелкими сосудами и капиллярами, окруженными соединительной тканью. Поверхность легко травмируется и обильно кровоточит. Определить вид новообразования врачу помогает внешний осмотр, дерматоскопия, данные гистологического исследования. Если уплотнение не подвергается обратному развитию самопроизвольно, показано хирургическое лечение (электро-, крио- или лазеркоагуляция).
МКБ-10
Общие сведения
В практической дерматологии пиогенная гранулема встречается под названием ботриомикома, телеангиэктатическая гранулема, гемангиома грануляционного типа, эруптивная ангиома. Внутри опухолевого узла соединительная ткань образует прослойки, что определяет наиболее подходящее с точки зрения гистологии определение патологии «дольчатая капиллярная гемангиома». Встречается у подростков, взрослых до 30 лет. Одинаково часто диагностируется у пациентов обоих полов. Гормональные перестройки вызывают частое развитие заболевания у беременных (примерно 5% случаев). Описаны случаи множественной ботриомикомы, ее подкожного или подслизистого расположения, формирования сосудистых образований на внутренней поверхности пищевода и кишечника.

Причины
Этиология заболевания до конца не изучена. Предположения о микотическом генезе патологии, высказываемые в XIX в., в дальнейшем не получили своего подтверждения. Несостоятельными оказались теории, согласно которым заболевание имеет воспалительную или вирусную природу. Теперь ботриомикому относят к числу ангиом, развивающихся как реактивный процесс на месте микротравм. В генезе заболевания основное значение имеют:
- Механическое повреждение слизистых и кожи. Ведущий фактор в развитии заболевания. Об этом свидетельствует локализация новообразований на наиболее подверженных травмам и микроповреждениям участках тела: пальцах рук, стопах, губах, деснах, слизистой оболочке носа и рта. Для запуска образования гранулемы достаточно незначительного воздействия: укола, занозы, небрежной обработки кутикулы ногтя.
- Гормональный дисбаланс. По статистике, большинство случаев сосудистых новообразований выявляется у подростков, беременных женщин. Значимый провоцирующий фактор - прием гормональных контрацептивов, эндокринная патология. Значение имеет повышение сальности кожи под воздействием гормонов и чрезмерное ее обезжиривание в пубертатном периоде, повышение уровня фактора роста сосудов у беременных.
- Лекарственное воздействие. Вероятность появления грануляционной гемангиомы повышается при приеме ингибиторов протеазы, некоторых противовирусных препаратов, ретиноидов, используемых для лечения угревой сыпи. Значение имеют препараты как системного (в таблетках, капсулах, инъекциях), так и местного действия (кремы, лосьоны, мази).
- Кожные заболевания. Пациенты с дерматозами, пламенеющим невусом, телеангиэктатической ангиомой страдают ботриомикомой чаще, чем люди без дерматологических проблем. Множественные поражения развиваются на месте термических и химических ожогов. Раздражение слизистой роговицы и конъюнктивы химическими веществами, непереносимость определенных компонентов косметики, конъюнктивиты и блефариты могут стать причиной появления сосудистых папул на веках. Гигантские гранулемы развиваются у лежачих больных в местах пролежней.
Патогенез
В основе развития папулы лежит реактивное разрастание грануляционной ткани под влиянием внешних и внутренних воздействий. Грануляции состоят из новообразованных сосудов и соединительной ткани, обеспечивают быстрое заживление раны. Они создают условия для последующей эпителизации раневой поверхности, формирования рубца. Гранулема является следствием нарушения нормального процесса формирования грануляций, чрезмерного развития сосудов, активного деления фибробластов, избыточной продукции волокон соединительной ткани при травме. Нормальная толщина грануляционного слоя составляет 1-2 мм. Диаметр патологического образования может достигать полутора сантиметров.
Развитие пиогенной гранулемы во многом повторяет процесс заживления раны. Папула состоит из артериол, венул, капилляров, небольшого количества фибробластов, соединительнотканных волокон. Чем дольше существует новообразование, тем больше в нем становится соединительной ткани. Завершающая стадия – выраженный фиброз папулы, сопровождающийся эпителизацией ее поверхности.
Симптомы пиогенной гранулемы
В 75% случаев рост узла начинается на неизмененной коже. Микротравмы, которые могут привести к появлению ботриомиком, часто остаются незамеченными пациентом. Помимо пальцев и слизистой полости рта, папулы могут появиться на коже лица, тыле кистей, ладонях, шее, груди, верхней части спины. У беременных уплотнения образуются преимущественно на слизистой десен верхней челюсти, внутренней поверхности губ.
Папула растет несколько недель. Максимальный диаметр – 1,5 см, средний – 6 мм. Имеет округлую или дольчатую форму, насыщенный цвет за счет большого количества сосудов, широкое основание, реже - короткую ножку. По консистенции мягкая, эластичная. Поверхность папулы легко травмируется, часто эрозирована или покрыта корками, может быть окружена белой каймой отслоившегося эпителия. Узел безболезненный, т.к. не имеет нервных окончаний. Дискомфорт вызывает наличие выступающего образования на руках, шее, плечах и других частях тела, которое цепляется за одежду, предметы, дает обильное кровотечение при повреждении. Ботриомикома в области ногтевого ложа во время активного роста может отслаивать ногтевую пластинку.
Достигнув определенного размера, папула начинает постепенно уплотняться за счет активного развития соединительнотканных прослоек вплоть до полного фиброза. Тромбозы, запустевание сосудов приводят к очаговым некрозам пиогенной гранулемы. При устранении причинного фактора образование может исчезнуть самостоятельно. Обратное развитие гранулемы может занять несколько месяцев.
Осложнения
Единственное значимое осложнение пиогенной гранулемы – обильное кровотечение, которое открывается при повреждении уплотнения. При длительном истечении крови из множественных узлов у пациента существует риск развития анемии. При наружной локализации образований источник кровопотери можно легко установить. Заподозрить кровотечение из желудочно-кишечного тракта бывает намного сложнее. Трудности может вызвать проведение дифференциальной диагностики ботриомикомы и кровоточащей язвы желудка или кишечника.
Диагностика
Доброкачественную пиогенную гранулему необходимо отличать от целого ряда других патологических образований. Здесь решающее значение имеют внешний вид узла, его микроскопическое строение, любые другие данные, которые помогают дерматологу поставить точный диагноз: скорость роста новообразования, наличие провоцирующих факторов, эффективность проводимого ранее лечения, сопутствующие заболевания. Ценную информацию позволяют получить:
- Дерматоскопия. Исследование папулы при помощи дерматоскопии позволяет выявить признаки, характерные для ангиоматозного новообразования (однородный узел красноватого цвета, окруженный белым венчиком). Как правило, визуальных признаков достаточно для проведения дифференциальной диагностики заболевания с рядом доброкачественных и злокачественных патологических изменений кожных покровов, внешне похожих на ботриомикому.
- Биопсия узла. Забор ткани для проведения гистологического исследования часто проводится прямо во время операции по удалению новообразования. Это позволяет подтвердить диагноз ботриомикомы, определить объем хирургического вмешательства. При патоморфологическом исследовании определяется разрастание капилляров и фибробластов, инфильтрация стромы лейкоцитами.
Сложные диагностические случаи могут потребовать осмотра дерматоонколога, хирурга. На ботриомикому внешне похожа беспигментная меланома, плоскоклеточный рак кожи, кожные метастазы опухолей костей, внутренних органов, ряд других злокачественных новообразований. Расположение очагов между лопатками может быть одним из проявлений болезни Ходжкина, что требует внимания гематолога.
Лечение пиогенной гранулемы
Врачебная тактика в отношении новообразования определяется рядом факторов: давностью существования, расположением, обильностью кровотечений, наличием у женщины беременности. Периодически кровоточащий узел пальца придется удалить сразу же, чтобы облегчить пациенту выполнение повседневных дел. Образование слизистой рта, которое появилось во время беременности, рекомендуется наблюдать несколько месяцев после родов. Если пиогенная гранулема не регрессирует самопроизвольно, ее удаляют во время небольшой амбулаторной операции. Методы хирургического лечения включают:
- Электрокоагуляцию. Позволяет удалить патологически измененные ткани быстро, с минимальной кровопотерей. Вероятность рецидива ботриомикомы после электрокоагуляции ниже по сравнению с другими хирургическими методами. Обязательно обезболивание с применением местных анестетиков. При помощи электрода уплотнение отсекается от поверхности кожи в основании. Полученный фрагмент ткани отправляется на гистологию.
- Удаление жидким азотом. Криотерапия применяется только в тех случаях, когда другие методики недоступны. Низкая температура также способствует уменьшению кровотечения, однако не так хорошо, как электрокоагуляция. В связи с этим для обезболивания рекомендуется смесь лидокаина с эпинефрином. Эпинефрин вызывает резкое сужение сосудов в месте инъекции, продлевает срок действия местного анестетика.
- Лазерное удаление. Лазеркоагуляция - практически бескровный метод, после которого при грамотном проведении процедуры не остается заметных рубцов. Клетки крови содержат пигмент гемоглобин, который поглощает энергию лазерных импульсов намного активнее окружающих тканей. Это позволяет лазерному лучу воздействовать на область расположения папулы дифференцированно. Сосудистое образование удаляется, а здоровые клетки остаются неповрежденными.
Независимо от того, какой хирургический метод применялся, в месте проведения манипуляции остается ранка округлой формы, покрытая плотной темной корочкой. Под ней создаются оптимальные условия для эпителизации. Корочку нельзя удалять до полного заживления ранки, иначе есть риск развития рубца. Это единственное ограничение послеоперационного периода. Назначение консервативного лечения целесообразно только при первых признаках рецидива. В этом случае местно применяется мазь, содержащая 5% имиквимод.
Прогноз и профилактика
В случае установленного и подтвержденного диагноза пиогенной гранулемы прогноз для жизни и выздоровления благоприятный. Регресс уплотнения без лечения наблюдается в каждом втором случае. Хирургическая операция дает полное излечение, однако всегда существует риск рецидива. Молодая папула может появиться на том же месте, где располагался удаленный узел. Упорное течение требует более внимательного отношения к причинным факторам появления пиогенной гранулемы, их устранения по мере возможности. Способы профилактики ботриомикомы ввиду отсутствия точных данных об этиологии заболевания не разработаны; следует избегать травмирования кожи и слизистых, своевременно лечить дерматозы.
1. Особенности ангиогенеза при пиогенной гранулеме/ Гуськова О.Н., Скарякина О.Н.// Вестник новых медицинских технологий. – 2018 - Т. 25, №3.
2. Пиогенная гранулема как междисциплинарная проблема/ Ефанова Е.Н., Русак Ю.Э., Васильева Е.А., Лакомова И.Н., Кельдасова Р.Р. – 2017.
3. Пиогенная гранулема в практике врача дерматолога/ Тарасенко Г.Н., Тарасенко Ю.Г., Бекоева А.В., Процюк О.// Российский журнал кожных и венерических болезней. – 2017.
4. Дерматовенерология. Национальное руководство/ под ред. Бутова Ю.С., Скрипкина Ю.К., Иванова О.Л. — 2013.
Эозинофильная гранулема – это очаговая форма гистиоцитоза из клеток Лангерганса, которая проявляется опухолеподобными очагами в костях. Основной причиной заболевания называют генетические мутации, которые запускают аномальную пролиферацию клеток. Проявления патологии зависят от локализации опухоли: боли в костях, патологические переломы, выпадение зубов, экзофтальм и нарушения зрения. Для диагностики гранулемы назначают рентгенографию костей, исследования крови, гистологический анализ костных очагов. Лечение проводится хирургическим способом (кюретаж, резекция), по показаниям дополняется фармакотерапией и лучевой терапией.
МКБ-10



Общие сведения
Эозинофильная гранулема встречается с частотой 3-5 случаев на 1 млн. населения, в основном в подростковом и юношеском возрасте. Мужчины болеют в 2 раза чаще женщин. Случаи заболевания среди пациентов среднего и пожилого возраста встречаются крайне редко. Этот вид доброкачественной опухоли составляет менее 1% всех объемных новообразований костной ткани и до 80% случаев гистиоцитоза. В отечественной литературе гранулему иногда называют болезнью Таратынова по имени российского патологоанатома, который впервые описал нетипичные очаги поражения в костной ткани.

Причины
Несмотря на многочисленные научные изыскания, до сих пор не удалось установить этиологическую структуру эозинофильной гранулемы и других вариантов гистиоцитоза. Большое значение придают генетическим мутациям. Чаще всего встречается врожденная аномалия гена BRAF, который отвечает за деление и выживание разных типов клеток. Второй по частоте является мутация гена MAP2K1, который кодирует белки сигнального пути и участвует в процессе клеточной пролиферации.
Патогенез
Образование очага эозинофильной гранулемы связывают с пролиферацией клеток Лангерганса, которые имеют костномозговое происхождение. Они относятся к компонентам иммунной системы и участвуют в первом этапе защиты: выполняют антигенпредставляющую функцию. При гистиоцитозе клетки начинают активное деление в костной ткани, где образуют опухолевые очаги. Этому способствует повышенная экспрессия факторов пролиферации и ингибиторов апоптоза.
Гистиоциты и эозинофилы патологического происхождения, которые составляют гранулему, находятся на разных стадиях дифференцировки. Они умеренно пролиферируют, плохо восприимчивы к физиологическому апоптозу, из-за чего длительно персистируют в очаге. Такие особенности в сочетании моноклональностью клеток и избыточной активацией Т-супрессоров позволяют рассматривать очаговый гистиоцитоз как неопластический процесс.

Симптомы эозинофильной гранулемы
Небольшие по размеру опухоли, которые расположены в костях скелета тела, длительное время протекают бессимптомно. Изредка пациенты жалуются на умеренные боли в костях, отечность над очагом поражения. Значимые клинические проявления наблюдаются при увеличении опухоли в размерах и уменьшении прочности кости. Возможны патологические переломы, которые возникают при минимальном механическом повреждении конечности либо вовсе не связаны с травмой.
Для эозинофильной гранулемы типично поражение костей верхней и нижней челюсти. При такой локализации очага возможно расшатывание и выпадение зубов у пациентов молодого возраста, патологические переломы челюсти, сложности при проведении стоматологических манипуляций. Изредка болезнь протекает по типу мультисистемного поражения, когда в процесс вовлекаются другие органы. Гистиоцитоз может затрагивать печень, селезенку, кроветворную систему
Болезнь характеризуется полиморфными кожными высыпаниями. Они располагаются на любом участке тела, в том числе на волосистой части головы и в области гениталий. Сначала возникают красные пятна и шелушащиеся бляшки, которые постепенно превращаются в выступающие опухолевидные образования. Узлы приобретают синюшно-багровый цвет, достигают 3-4 см в размерах. На слизистых оболочках ротовой полости и половых органов образуются длительно не заживающие язвы.
Осложнения
Локализованная форма гистиоцитоза отличается благоприятным доброкачественным течением. Основной проблемой считается нарушение целостности костных структур: патологические переломы, возникающие в юном возрасте, нарушают нормальную анатомию и функциональную способность конечности. Для купирования хронических костных болей пациенты могут использовать нестероидные противовоспалительные, бесконтрольный прием которых вызывает НПВП-гастропатию.
При расположении эозинофильной гранулемы в височной кости возможна частична обструкция слухового прохода, которая способствует рецидивирующему наружному отиту. Если очаг расположен вблизи глазницы, развивается экзофтальм и нарушения зрения различной степени тяжести. Поражение позвонков, особенно у детей, чревато нарушениями осанки и стойкой деформаций позвоночного столба.
Диагностика
При клинических признаках эозинофильной гранулемы пациенты чаще всего обращаются к дерматологу или ортопеду-травматологу, после чего получают направление на консультацию онкогематолога. На первом этапе диагностики проводится осмотр кожи и видимых слизистых оболочек, пальпация зон болезненности, выяснение условий и давности появления симптомов. Для подтверждения диагноза назначаются следующие методы исследования:
- Рентгенография костей. При рентгенологическом исследовании определяются единичные или множественные опухолевидные образования, участки деструкции, которые могут располагаться как в трубчатых, так и в плоских костях. При подозрении на эозинофильную гранулему обязательно проводят рентгенографию челюстей.
- УЗИ органов живота. Исследование назначается при подозрении на многоочаговую форму гистиоцитоза, которая протекает с поражением внутренних органов. В таком случае при диагностике обнаруживаются объемные новообразования с неоднородной эхоструктурой в печени, селезенке, внутрибрюшных лимфоузлах.
- Гистологический анализ. Для эозинофильной гранулемы характерны инфильтраты из крупных овальных клеток, которые имеют ядра неправильной формы и большое количество цитоплазмы. При иммуногистохимии подтверждается наличие клеток Лангерганса, большого количества эозинофилов, ограниченного числа лимфоцитов и нейтрофилов.
- Анализы крови. В периферической крови у большинства пациентов обнаруживают гипохромную анемию с анизоцитозом и пойкилоцитозом. Реже встречается нейтрофилез со сдвигом влево, моноцитоз, тромбоцитопения. При выполнении коагулограммы обнаруживают повышение свертывающей способности крови.
- Анализ на онкомаркеры. Для исключения рака костей пациентам проводят исследование крови на тартрат-резистентную кислую фосфатазу. Рост уровня этого маркера является достоверным признаком повышения активности остеокластов и развития пролиферативного процесса.
- Анализ генаBRAF. Молекулярно-генетический метод исследования проводится ля уточняющей диагностики гистиоцитоза. Выявление генной мутации в клетках гранулемы помогает подтвердить диагноз, наличие такой же аномалии в периферической крови требуется для установления группы риска пациента с гистиоцитозом.
Дифференциальная диагностика
Для постановки диагноза необходимо дифференцировать заболевание с другими причинами появления объемных новообразований костей. В процессе обследования исключают онкопатологию:
- остеогенный рак;
- саркому;
- лимфому;
- миеломную болезнь.
При выраженных болях и припухлости проводится дифференциальная диагностика с остеомиелитом. Кожные проявления требуют дифференцировки с синдромом Папийона-Лефевра.

Лечение эозинофильной гранулемы
Хирургическое лечение
При солитарных очагах в костной ткани основным методом терапии является кюретаж с последующим восстановлением целостности кости. В связи с онкологической настороженностью зачастую проводится широкая резекция эозинофильной гранулемы, которая обеспечивает полную ликвидацию новообразования, однако имеет нежелательный функциональный результат. После такой операции потребуется костная пластика для замещения ятрогенного дефекта.
Консервативная терапия
Фармакотерапия и облучение оправданы при множественной гранулеме, вовлечении в патологический процесс кожи и внутренних органов. Общепринятые протоколы терапии отсутствуют, поэтому программа подбирается индивидуально с учетом особенностей заболевания у конкретного больного. Медикаментозная терапия включает цитостатики, которые применяются для замедления пролиферации клеток, и глюкокортикоиды, стимулирующие репарацию после кюретажа.
Локализация гранулем в костях конечностей и черепа открывает широкие возможности лучевой терапии. Облучение проводится как альтернатива хирургическому вмешательству, если новообразование недоступен для кюретажа, либо пациент имеет противопоказания к оперативному лечению. После радиотерапии полная ремиссия наблюдается у 85% пациентов, причем контроль над солитарным очагом болезни удается получить в 95% случаев.
Важное место в терапевтической программе занимает лечение кожных очагов гистиоцитоза. Терапевтическая программа подбирается только после гистологического исследования биоптатов. Пациентам показана системная терапия, которая включает препараты альфа-интерферона, метотрексата и леналидомида. Они обладают противовоспалительными, антиангиогенными и иммуномодулирующими свойствами.
Прогноз и профилактика
Солитарная эозинофильная гранулема признана наиболее доброкачественной формой гистиоцитоза. Более благоприятный прогноз для больных с изолированными местными проявлениями и отсутствием системных осложнений болезни. Многоочаговый вариант гистиоцитоза протекает менее благоприятно. Точные причины и механизм развития заболевания пока не ясны, поэтому эффективные меры профилактики отсутствуют.
1. 1. Гистиоцитоз из клеток Лангерганса у взрослых: современные возможности терапии/ В.Д. Латышев, Е.А. Лукина// Клиническая онкогематология. – 2021. – №14.
2. 2. Гистиоцитоз из клеток Лангерганса (гистиоцитоз Х): клиническое наблюдение/ И.А. Горланов/ Вестник дерматологии и венерологии. – 2013. – №1.
4. Доброкачественное течение гистиоцитоза Х/ Шихнебиев Д.А., Эседов Э.М., Джалилова Л.М.// Клиническая медицина. – 2002 - №7.
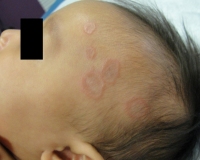
Кольцевидная гранулема — это хроническое доброкачественное поражение кожи, которое имеет невыясненный этиопатогенез. Заболевание проявляется кольцевидными высыпаниями на коже, которые состоят из плотных багровых или кирпично-красных узелков, может протекать в локализованной, генерализованной или атипичной форме. Для диагностики состояния требуется тщательный клинический осмотр, гистологическое исследование биоптатов пораженных участков, расширенное лабораторное обследование. Лечение включает топические кортикостероиды, ретиноиды, иммуносупрессоры, аппаратные методы фракционного фототермолиза, криодеструкции.
МКБ-10
Общие сведения
Болезнь впервые описана английским ученым Т. Фоксом. В дерматологии отсутствуют масштабные исследования этого заболевания, поэтому частота встречаемости точно не установлена, и схемы лечения еще не разработаны окончательно. Женщины болеют в 2-2,5 раза чаще. Существует два возрастных пика заболеваемости: локализованная форма кольцевидной гранулемы типична для молодых больных до 30 лет, причем в большинстве случаев она имеет благоприятное течение, а распространенная форма возникает у людей старше 50 лет, сочетается с другими соматическими патологиями, с трудом поддается терапии.

Причины
В современной дерматологии до сих пор не определены точные этиологические факторы развития болезни. Ранее считалось, что патология носит идиопатический характер, однако новые исследования доказывают участие различных эндогенных нарушений здоровья и экзогенных факторов в механизме ее развития. На сегодня описаны следующие группы триггеров, специфичных для кольцевидной гранулемы:
- Отягощенная наследственность. Хронический дерматоз ассоциирован с генами главного комплекса гистосовместимости (HLA), причем для локализованных форм типично присутствие антигена HLA-B8, а для диссеминированной — антигена HLA-A29.
- Сахарный диабет. Люди с нарушениями обмена глюкозы намного чаще сталкиваются с симптомами кольцевидной гранулемы, для них характерна распространенная форма дерматоза с локализацией элементов на разных участках тела. Патология наиболее часто наблюдается при сахарном диабете 1-го типа, может возникать уже в детском возрасте.
- Хронические болезни. Провоцирующим фактором кожных поражений может выступать саркоидоз, ревматизм, аутоиммунный тиреоидит. Риск появления дерматоза резко повышается у больных с хроническим гепатитом В, туберкулезом.
- Злокачественные опухоли. По данным ряда авторов, появление кожных высыпаний возможно на фоне солидных опухолей молочной железы, шейки матки, предстательной железы, желудочно-кишечного тракта. Изредка причиной гранулемы становится онкопатология крови (лимфома Ходжкина, острый миелобластный лейкоз).
- Экзогенные факторы. Некоторые авторы связывают заболевание с чрезмерным и продолжительным по времени действием ультрафиолетового излучения. Иногда дерматоз развивается после укусов насекомых.
- Прием медикаментов. Триггером заболевания выступает туберкулиновая проба Манту, вакцинация против туберкулеза. Лечение препаратами золота, некоторыми противовоспалительными и гипотензивными медикаментами также может спровоцировать патологию.
Патогенез
Механизм развития кольцевидной гранулемы объясняется типичной реакцией гиперчувствительности замедленного типа, которая возникает идиопатически в ответ на действие неизвестных антигенов. В патогенезе важная роль отводится антигенпрезентирующим макрофагам, дендритным клеткам. Все клеточные элементы обеспечивают фагоцитоз антигена и его презентацию Т-лимфоцитам, что завершается пролиферацией антигенчувствительных клонов Th1.
При патоморфологическом исследовании в очаге кожного поражения определяются Th1-лимфоциты, повышенный уровень провоспалительных агентов: гамма-интерферона, фактора некроза опухолей, интерлейкинов второго и четвертого типов. Этот процесс завершается ограниченной дегенерацией коллагеновых волокон дермы, что отличает патологию от диффузного липоидного некробиоза.
Учитывая гистологическую картину, выделяют два варианта кольцевидной гранулемы: интерстициальный и палисадниковый. При интерстициальном типе заболевания между волокнами дермы формируются скопления муцина и гистиоцитов. Для палисадникового варианта дерматоза типичны гранулематозные инфильтраты в сосочковом слое дермы, в центре которых определяются скопления лейкоцитарных клеток в виде частокола.
Симптомы кольцевидной гранулемы
Локализованная форма
Такой вид патологии обычно встречается в практике дерматолога. Повреждение кожи представлено одним или несколькими округлыми очагами диаметром 1-5 см, края которых возвышаются над поверхностью кожи. Они состоят из тесно расположенных узелков розового либо синюшного оттенка. Центральная часть очагов представлена слегка пигментированной кожей. Очаги склонны к периферическому росту.
Для локализованной формы дерматоза характерно отсутствие шелушения и других вторичных элементов сыпи. Высыпания располагаются на тыльной стороне кистей, разгибательных поверхностях локтевых и коленных суставов, спереди голеней. Типично поражение мест, которые подвергаются хронической травматизации, имеют минимальный слой подкожной клетчатки. Кольцевидная гранулема не сопровождается зудом, болью или другими дискомфортными ощущениями. Хорошо поддается традиционным схемам лечения.
Генерализованная форма
Диссеминированный вариант болезни диагностирует у 8,9% больных. Средний возраст пациентов поражения кожи составляет 52 года. Состояние проявляется множественными изолированными или сливающимися высыпаниями, которые преимущественно размещаются на шее, туловище, ладонях и подошвах. Сыпь имеет вид узелков синюшного, желто-коричневого или телесного цвета, которые сопровождаются кожным зудом.
Подкожная форма
Данный вид патологии характерен для детского возраста, хотя описано несколько случаев дерматоза у взрослых. На кожных покровах возникают плотные безболезненные узлы не более 4 см в диаметре. Они преимущественно расположены на волосистой части головы, в периорбитальной зоне, на нижних конечностях — в области ягодиц, передневнутренней поверхности голеней, тыльной стороны стопы. Эти элементы подобны ревматоидным узелкам.
Перфорирующая форма
Редко встречающийся и наиболее опасный вариант патологии, который преимущественно выявляется у жителей Гавайских островов. Очаги дерматоза локализованы на тыле кистей, туловище, нижних конечностях. Высыпания представлены милиарными или лентикулярными папулами с пупковидным вдавлением в центральной части, которые могут вскрываться с выделением желатинообразной жидкости. После заживления элементов остаются атрофические рубцы.
Пятнистая форма
Такая разновидность кольцевидной гранулемы наиболее характерна для женщин старше 40 лет. Кожные элементы покрывают туловище, конечности, изредка дерматоз приобретает генерализованный характер. Больные замечают пятна красного, кирпичного или синюшного цвета с однородной окраской, которые не болят и не зудят, доставляют только эстетический дискомфорт.
Осложнения
Хотя кольцевидная гранулема является доброкачественным заболеванием, она может обусловить негативные последствия. Наиболее тяжело протекает генерализованный вариант дерматоза, лечение которого затруднено даже при использовании современных аппаратных методик. К тому же многие пациенты в течение нескольких месяцев или лет после прохождения терапевтического курса сталкиваются с рецидивами высыпаний.
Поскольку у страдающих кольцевидной гранулемой поражение распространяется на глубокие участки дермы, заживление крупных очагов дерматоза может происходить через стадию образования рубца. На кожном покрове пациентов появляются неэстетичные ярко-розовые шрамы, которые спустя 3-4 месяца заметно светлеют, а затем на протяжении полугода приобретают плотную структуру и окончательный вид.
Неэстетичные кожные проявления кольцевидной гранулемы не влияют на общее состояние здоровья, не вызывают системных осложнений. Необходимость своевременного обращения к врачу в большей степени продиктована важностью дифференциальной диагностики и исключения более опасных видов дерматозов, которые по клиническим признакам могут быть похожи на гранулему.
Диагностика
В типичных случаях постановка диагноза кольцевидной гранулемы выполняется врачом-дерматологом на основании данных клинического осмотра и сбора детального анамнеза. Поскольку для дерматоза характерен полиморфизм симптоматики, своевременное выявление патологии часто затруднено. Для подтверждения диагноза и начала лечения используются следующие методы исследования:
- Гистологический анализ. При исследовании биоптатов кожи поврежденных участков определяются клеточные инфильтраты в средних и нижних слоях дермы, очаги коагуляционного некроза, дегенерация коллагеновых волокон. Клеточный состав представлен лимфоцитами, гистиоцитами, фибробластами.
- Анализы крови. При локализованных вариантах кольцевидной гранулемы изменения в клинических и биохимических исследованиях отсутствуют. При диссеминированном варианте возможны проявления дислипидемии, гипертриглицеридемии, повышение СОЭ и острофазовых белков.
- Иммунограмма. Поскольку в патогенезе болезни важную роль играют аллергические реакции, для получения полной картины врачу требуются показатели разных фракций Т-лимфоцитов, уровней иммуноглобулинов, провоспалительных цитокинов.
- Микробиологическая диагностика. Исследования проводятся, чтобы исключить инфекционные дерматозы, клинические симптомы которых бывают сходны с проявлениями кольцевидной гранулемы, а также для проверки на хронические инфекции как типичный триггер заболевания.
- Консультации специалистов. При подозрении на хроническую соматическую патологию, которая спровоцировала развитие кольцевидной гранулемы, больному необходимо пройти расширенное обследование у эндокринолога, ревматолога, онколога.
Дифференциальная диагностика
При атипичных клинических вариантах необходимо произвести дифференциальную диагностику с инфекционными поражениями кожи (туберкулезная лепра, бугорковый сифилис), другими хроническими дерматозами (стойкой возвышающейся эритемой, кольцевидной формой липоидного некробиоза). Также требуется исключить мелкоузловой саркоидоз, ревматические узелки.
Лечение кольцевидной гранулемы
Медикаментозная терапия
Четкие клинические протоколы лечения кольцевидной гранулемы не разработаны. У детей дерматоз в основном регрессирует самостоятельно, взрослым, как правило, требуется специфическая терапия. Лечение подбирается врачом индивидуально с учетом клинической формы болезни, размеров и локализации высыпаний, степени эстетического дискомфорта. Используются следующие группы препаратов:
- Кортикостероиды. Для лечения местного воспалительного процесса применяются топические гормональные препараты в форме мазей и кремов. Поскольку патологические изменения происходят глубоко в дерме, рекомендуется вводить сильные стероиды, которые гарантированно окажут лечебный эффект. Лечение может включать инъекционное ведение гормонов внутрь кольцевидных очагов.
- Ретиноиды. Для улучшения гистологической структуры и внешнего вида пораженных кожных покровов рассматривается возможность подбора местных средств с ретинолом, его производными. В редких случаях лечение дополняется приемом системных ретиноидов.
- Иммуносупрессоры. Эффективны при диссеминированной кольцевидной гранулеме, чтобы повлиять на патогенетические механизмы ее образования и ускорить регресс очагов, покрывающих кожу. Ограниченную эффективность в лечении показывают медикаменты из группы сульфонов.
- Гиполипидемические средства. При генерализованной гранулеме у пациентов нередко наблюдаются явления гиперлипидемии и дислипидемии, которые требуют медикаментозной коррекции. Для повышения результативности лечение этими препаратами дополняется диетотерапией.
- Моноклональные антитела. Лечение тяжелых рецидивирующих форм заболевания может проводиться с применением препаратов, ингибирующих фактор некроза опухолей. Эти средства угнетают патофизиологические механизмы поражения дермы, уменьшают воспалительный компонент дерматоза.
Немедикаментозное лечение
Перспективным направлением лечения патологии считается фракционный фототермолиз. Лечение основано на обработке кожных элементов микролучами эрбиевого лазера, которые вызывают ограниченное разрушение клеток (микротермические лечебные зоны). Локальное воздействие запускает процессы регенерации здоровой кожи, способствует уменьшению или полному исчезновению высыпаний.
Чтобы ликвидировать большие очаги кольцевидной гранулемы, на открытых частях тела может быть показано малоинвазивное лечение. Для устранения косметического дефекта назначается лечение методами лазеродеструкции, криотерапии. Подобные методики проводятся только после курса консервативного лечения и спустя определенное время после диагностики болезни, поскольку не исключено самопроизвольное разрешение высыпаний.
Прогноз и профилактика
Комплексное лечение локализованной кольцевидной гранулемы способствует регрессу дермальных воспалительных очагов, поэтому прогноз для пациентов с данной формой патологии благоприятный. При генерализованном варианте дерматоза и редких формах гранулематозного поражения прогноз сомнительный, поскольку лечение не всегда эффективно, а вероятность рецидива составляет около 40%.
В профилактике болезни на первое место ставится своевременное выявление и лечение эндокринной патологии, системных заболеваний соединительной ткани, злокачественных опухолей. Рекомендуется избегать длительного пребывания на солнце в полуденные часы, а в периоды повышенной активности ультрафиолетовых лучей стоит использовать качественные солнцезащитные средства.
1. Опыт применение кольцевидного фототермолиза в терапии кольцевидной гранулемы/ М.Г. Харчилава, Г.Н. Пономаренко, В.Н. Плахов// Вопросы курортологии физиотерапии и лечебной физической культуры. — 2019. — №3.
3. Множественная кольцевидная эритема/ А.Н. Хлебникова, Ю.В. Молочкова, М.В. Эмирбекова// Российский журнал кожных и венерических болезней. — 2015. — №4.
Читайте также:

